Рентгенограмма, КТ, МРТ при плазмоцитоме
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Плазмоцитома: причины появления, симптомы, диагностика и способы лечения.
Определение
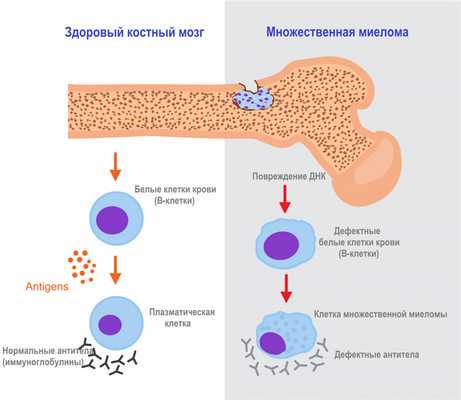
Плазмоцитома – это злокачественная В-клеточная опухоль. Ее субстратом является плазматическая клетка (плазмоцит). Плазмоциты образуются из лимфоцитов группы В, их основная функция – производство защитных белковых соединений – иммуноглобулинов, в ответ на внедрение в организм патогенных микроорганизмов.
При плазмоцитоме в результате хромосомных нарушений возникают патологические В-клетки, которые дифференцируются до плазмоцитов, а те в свою очередь начинают продуцировать иммуноглобулин одного класса (моноклональный иммуноглобулин) в избыточном количестве. Структура иммуноглобулина при этом не нарушена, но синтез его или его отдельных компонентов значительно превышает физиологическую потребность организма. Дефектный иммуноглобулин не может выполнять свою защитную функцию, при этом выработка нормальных защитных антител снижается.
Плазматические клетки скапливаются в костном мозге и поражают кости скелета и ткани внутренних органов, ассоциированных с лимфоидной тканью.
Со временем патологические плазмоциты в костном мозге вытесняют нормальные кроветворные клетки, снижается количество лейкоцитов, тромбоцитов, эритроцитов.
Причины возникновения плазмоцитомы
Причины развития плазмоцитомы в настоящий момент окончательно не установлены. Предполагается роль генетических нарушений, которые могут возникать под воздействием провоцирующих факторов (хронических вирусных инфекций, пребывания в зоне радиоактивного облучения, длительного воздействия токсических веществ, приема препаратов, угнетающих иммунитет).
При внутрикостном развитии опухолевого процесса разрушается кортикальный слой кости и плазмоцитома выходит за пределы костной пластинки, прорастая в окружающие ткани или спинномозговой канал. При гематогенном пути распространения плазматических клеток формируется изолированная экстрамедуллярная плазмоцитома в органах и тканях, никак анатомически не связанных с костью.
Причиной экстрамедуллярного распространения опухолевых клеток могут оказаться инвазивные процедуры и хирургические вмешательства (например, лапаротомия).
Классификация заболевания
Плазмоцитома может иметь один патологический очаг или генерализованное течение (в патологический процесс вовлечены разные органы и системы организма, что наблюдается у пациентов старшей возрастной группы).
Плазмоцитомы подразделяются на солитарную плазмоцитому (затронуты, как правило, кости скелета (ребра, позвоночник, череп, кости таза)) и экстрамедуллярную плазмоцитому (патологический процесс может быть обнаружен в любых органах и тканях, но самая частая локализация – горло, печень, кожа, лимфоузлы, легкие, плевра, почки, поджелудочная железа).
Кроме того, выделяют солитарную плазмоцитому без присутствия клональных плазматических клеток в костном мозге, и солитарную плазмоцитому с низким уровнем вовлечения костного мозга.
Кроме того, плазмоцитома может быть одним из проявлений множественной миеломы.
Симптомы плазмоцитомы
Симптомокомплекс заболевания зависит от локализации очага и степени распространенности патологического процесса.
О повреждениях костной ткани свидетельствуют такие симптомы, как боли в костях (более чем у 70% пациентов в дебюте заболевания), переломы костей скелета, компрессия спинного мозга, радикулярные (корешковые) боли. Наиболее часто боль локализуется в спине и ребрах, реже – в конечностях.
Для солитарной плазмоцитомы костей характерно повышение уровня кальция в крови, что сопровождается тошнотой, рвотой, слабостью, запорами, повышенной жаждой.
Некоторые пациенты не испытывают никаких симптомов, и опухолевые процесс выявляется случайно – при проведении диагностических мероприятий по иным заболеваниям.
Наиболее частыми симптомами экстрамедуллярной плазмоцитомы с поражением верхних отделов дыхательных путей являются заложенность носа, носовые кровотечения, осиплость голоса, снижение/потеря слуха. Экстрамедуллярная плазмоцитома кишечника характеризуется присутствием абдоминальной боли (боли в животе), непроходимостью кишечника, тошнотой, рвотой, вздутием живота и запорами. Может присутствовать синдром мальабсорбции (нарушения всасывания в кишечнике), вызывающий потерю веса. Для экстрамедуллярной плазмоцитомы желудка характерно желудочное кровотечение.
Генерализованная плазмацитома (множественная миелома) может сопровождаться не только поражением костной ткани, но и почек, когда в почечных канальцах откладывается патологический белок в виде цилиндров – цилиндровая нефропатия. Почечная недостаточность проявляется тошнотой, рвотой, недомоганием и слабостью. Накопление аномальных клеток в костном мозге нарушает нормальное кроветворение, что приводит к анемии (из-за подавления роста эритроцитов), геморрагическому синдрому (кровоизлияниям) из-за нехватки тромбоцитов.
Диагностика плазмоцитомы
Постановка диагноза «солитарная плазмоцитома» требует очень тщательной оценки для исключения генерализации процесса (множественной миеломы).
Из лабораторных обследований при подозрении на плазмоцитому назначают:
- общий (клинический) анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Плазмоцитома
Плазмоцитома – это злокачественная опухоль из плазматических клеток, которая поражает кости и внутренние органы. Заболевание может протекать в солитарной форме при наличии только одного патологического очага либо в генерализованном варианте, когда в процесс вовлекаются разные системы организма. Плазмоцитома отличается многообразием и неспецифичностью клинической симптоматики, которая зависит от вида и локализации опухоли. Диагностика заболевания включает рентгенографию и КТ, исследование биоптатов костного мозга, клинический и биохимический анализы крови. Для лечения используется лучевая терапия, полихимиотерапия, комплексная реабилитация.
МКБ-10

Общие сведения
В клинической онкогематологии плазмоцитома относится к парапротеинемическим лейкозам. Она встречается с частотой около 3 случаев на 100 тыс. населения, однако распространенность болезни резко увеличивается с возрастом ‒ до 37 случаев на 100 тыс. пожилых людей. Средний возраст пациентов при диагностике опухоли составляет 55-74 года. Среди всех больных мужчины составляют 61%. Более подвержены заболеванию лица негроидной расы. Среди опухолевых процессов кроветворной системы на долю всех типов плазмоцитомы приходится 10-14%.
Причины плазмоцитомы
Этиологическая структура плазмоклеточных опухолей точно не установлена. Важная роль в развитии заболевания отводится продолжительной антигенной стимуляции иммунных клеток на фоне хронических инфекций, аутоиммунных заболеваний, воздействия экзогенных токсинов и радиации. Доказана генетическая предрасположенность к возникновению парапротеинемических опухолей. Риск развития болезни повышается у людей с хромосомными аберрациями.
Основным немодифицируемым фактором риска плазмоцитомы признан возраст. Единичные (солитарные) опухоли более характерны для пациентов предпенсионного возраста 55-60 лет, около 30% случаев болезни развиваются среди людей младше 50 лет. Генерализованная форма болезни имеет возрастную медиану около 70 лет, только у 35% людей она выявляется до 65-летнего возраста. К модифицируемым предрасполагающим факторам относят профессиональные вредности, проживание в регионах с неблагоприятной экологической ситуацией.
Патогенез
Парапротеинемические гемобластозы, к которым относится плазмоцитома, представляют собой опухоли из единого клона В-лимфоцитов. Под действием провоцирующих факторов происходит злокачественная трансформация первичной клетки, из которой образуется линия с аналогичными мутациями и способностью к неограниченному делению. Новообразование секретирует определенный вид иммуноглобулинов, наличие которых является основой для постановки диагноза.
Патоморфологически мутантные В-лимфоциты характеризуются выраженным полиморфизмом и атипией, наличием клеточных ядер аномальной формы, крупными ядрышками. Характерным признаком считается «пламенеющая» цитоплазма с множественными включениями. Цитологические отличия плазматических клеток более выражены при малодифференцированных вариантах опухоли.

Классификация
Существует несколько вариантов систематизации новообразований. По степени зрелости мутантных клеток бывают высоко- и низкодифференцированные плазмоцитомы. По иммуногистохимическим особенностям выделяют А-миелому, D-миелому, G-миелому. Наиболее важна классификация по клинико-морфологическим признакам, согласно которой выделяют две разновидности плазмоцитомы:
- Солитарная. Составляет до 5% всех опухолевых образований, характеризуется наличием локальной пролиферации клональных плазматических клеток. Признана прогностически благоприятным вариантом заболевания.
- Генерализованная (множественная миелома). Характеризуется неконтролируемой пролиферацией В-лимфоцитов в разных органах и тканях тела, развивается на фоне хромосомных нарушений и патологии стромального окружения. Распространенная форма, которая составляет до 1% среди всех злокачественных новообразований.
Единичные парапротеинемические опухоли дополнительно делятся на две подгруппы: солитарная плазмоцитома кости (СПК) и экстрамедуллярная плазмоцитома (ЭМП). СПК встречается в 2-5 раз чаще, чем ЭМП. В основном поражаются кости позвоночника (42-61%), таза (15%), ребер (12%). Среди экстрамедуллярных новообразований до 85% расположено в зоне головы и шеи, также возможно вовлечение в процесс легких, органов ЖКТ, урогенитального тракта.
Симптомы плазмоцитомы
Клинические проявления солитарного новообразования определяются расположением опухолевого очага. При поражении костной ткани на первый план выходит локализованный болевой синдром, который беспокоит пациента постоянно, не имеет четкой связи с физической нагрузкой или сменой положения тела. При сдавлении близлежащих нервных структур развиваются нейропатии и радикулопатии, для которых характерны стреляющие боли, нарушения чувствительности.
Ведущими симптомами при ЭМП считаются признаки поражения ЛОР-органов, что связано с типичной локализацией опухоли. Пациенты жалуются на заложенность носа, которая не купируется сосудосуживающими каплями, периодические носовые кровотечения, образование сухих корок в назальной полости. Реже встречается осиплость голоса, затруднения глотания, снижение слуха и боль в ухе.
ЭМП в нижних дыхательных путях манифестирует эпизодами одышки на фоне бронхообструкции, длительным кашлем, тяжестью и болями в грудной клетке. При расположении экстрамедуллярной плазмоцитомы в брюшной полости возникают неспецифические боли в животе, хронические запоры, тошнота и рвота. Парапротеинемическая опухоль урогенитального тракта проявляется расстройствами мочеиспускания, появлением крови в моче, болями в области поясницы.
Множественная миелома в 10-20% случаев протекает бессимптомно, манифестные варианты заболевания характеризуются разнообразными сочетаниями вышеописанных признаков. Чаще всего появляются боли в позвоночнике, грудине и ребрах, которые сопровождаются патологическими переломами и остеопорозом. Пациентов беспокоят диспепсические и дизурические расстройства, мелкие кровоизлияния в кожу, желудочные, носовые и легочные кровотечения.
Осложнения
У 60% больных с множественной миеломой обнаруживается средняя или тяжелая степень анемии, которая сопровождается гемической гипоксией. В 50-90% случаев присоединяется почечная патология, которая является одной из основных причин сокращения продолжительности жизни пациентов. На фоне приобретенной иммунной недостаточности развиваются рецидивирующие и генерализованные инфекции органов дыхания, мочевыводящих путей.
При плазмоцитоме наблюдается гиперпродукция моноклональных иммуноглобулинов, которая вызывает амилоидоз внутренних органов. Экстрамедуллярная опухоль может стать причиной механической желтухи, перфорации кишечника, межпетлевой фистулы. При появлении опухолевых масс в области шеи происходит компрессия дыхательных путей, которая в ряде случаев вызывает асфиксию и требует неотложной медицинской помощи.
Диагностика
Обследование пациента проводится врачом-онкогематологом. Диагностические мероприятия начинаются со сбора жалоб, выяснения условий появления симптоматики, физикального осмотра с пальпацией болезненных участков тела. Выявление парапротеинозов требует всестороннего обследования здоровья, которое включает следующие лабораторно-инструментальные методы:
- Рентгенодиагностика. При костных болях назначается рентгенография грудной клетки, позвоночника и конечностей, с помощью которой определяются объемные новообразования. Для точной визуализации опухолей и определения степени распространенности процесса проводится КТ пораженной области тела. Методика ПЭТ-КТ показана для диагностики генерализованной плазмоцитомы.
- Биопсия костного мозга. При солитарной форме обнаруживается нормальная цитологическая картина. При множественной миеломе в результатах исследования выявляется более 10% плазматических опухолевых клеток. При солитарных новообразованиях целесообразно проведение биопсии опухолевой ткани для гистологической диагностики.
- Анализы крови. При плазмоцитоме обнаруживается снижение уровня гемоглобина менее 100 г/л, повышение СОЭ, слипание эритроцитов в виде «монетных столбиков». Реже встречается лейкопения и тромбоцитопения. У 20-40% больных определяется гиперкальциемия.
- Иммунологическая диагностика. Патогномоничным признаком болезни является сывороточный моноклональный М-белок (парапротеин). Для уточнения диагноза проводится определения типа и класса иммуноглобулинов в сыворотке крови и образцах мочи. Для выяснения степени зрелости плазмоцитомы назначаются иммуногистохимические исследования опухолевых биоптатов.

Дифференциальная диагностика
При постановке диагноза «солитарная плазмоцитома» необходимо проводить тщательную оценку инструментальных данных, поскольку нередко при дифференциальной диагностике выявляется множественная миелома. В процессе обследования нужно исключить:
- саркому Юинга;
- моноклональные доброкачественные гаммапатии;
- макроглобулинемию Вальденстрема;
- гиперпаратиреоз;
- остеохондроз;
- хронический гломерулонефрит.
Лечение плазмоцитомы
Консервативная терапия
Злокачественные плазмоцитарные клетки имеют высокую чувствительность к радиации, поэтому при солитарных новообразованиях методом выбора является локальная лучевая терапия. Она способствует стабилизации или регрессу плазмоцитомы у 80% пациентов. Рентгенологическими маркерами эффективности лечения считаются склероз и реминерализация пораженной костной ткани. Курсовая лучевая терапия проводится всем пациентам с множественной миеломой.
Эффективным направлением лечения плазмоцитомы является полихимиотерапия, которая показывает наилучшие результаты у пациентов младше 65 лет без тяжелых сопутствующих заболеваний. Лечение направлено на максимально возможную редукцию клона опухолевых клеток. Для химиотерапии плазмоцитарной опухоли могут назначаться 5 классов лекарственных средств:
- алкилирующие агенты;
- глюкокортикостероиды;
- ингибиторы протеосомы;
- иммуномодулирующие препараты;
- антрациклины.
Хирургическое лечение
Оперативное вмешательство рассматривается как метод выбора при солитарной плазмоцитоме, которая находится в доступном для удаления месте. Иссечение основного объема опухолевых клеток улучшает функцию пораженного органа или кости, повышает эффективность радиотерапии. При патологических переломах требуется помощь травматолога-ортопеда для репозиции костных отломков, проведения оптимального метода остеосинтеза.
Паллиативная помощь
Несмотря на усовершенствование методов лечения, средняя выживаемость при генерализованной плазмоцитоме составляет около 3 лет. Пациентам в терминальной стадии заболевания показано паллиативное лечение, которое включает адекватные дозы наркотических анальгетиков и других обезболивающих препаратов, профилактику и лечение инфекционных осложнений, дистантную лучевую терапию. Больным необходим уход в рамках специализированных стационаров.
Реабилитация
Всем пациентам с плазмоцитомой требуется диспансерное наблюдение у онкогематолога на протяжении жизни. Для улучшения качества жизни подбирается программа комплексной реабилитации, которая включает симптоматическое лечение, контроль свертывающей способности крови, применение ортезов для улучшения функции опорно-двигательного аппарата. Большое внимание уделяется психосоциальной реабилитации.
Прогноз и профилактика
Результативность лечения и ожидаемая продолжительность жизни зависит от формы и степени тяжести парапротеиноза. Генерализованная плазмоцитома считается прогностически неблагоприятным заболеванием, особенно в сочетании с выраженной миелодепрессией, быстрым ростом опухолей, стремительным нарастанием уровня сывороточного парапротеина. Учитывая неясную этиологию, эффективные меры профилактики не разработаны.
1. Солитарная (экстрамедуллярная) плазмоцитома. Клинические рекомендации/ Н.А. Фалалеева, А.Ю. Терехова, В.В. Птушкин, Е.А. Османов// Клиническая онкология. – 2020. – №1.
2. Цитологические особенности плазмоцитомы и дифференциальные признаки опухоли Юинга, неходжкинских лимфом и железистого рака/ Л.С. Болгова, О.И. Алексеенко, Т.Н. Туганова, Т.М. Ярощук// Клиническая онкология. – 2019. – №1.
Рентгенограмма, КТ, МРТ при плазмоцитоме
а) Терминология:
1. Сокращения:
• Солитарная плазмоцитома кости (СПК)
• Экстрамедуллярная плазмоцитома (ЭМП)
• Множественная миелома (ММ)
2. Определение:
• Солитарная плазмоцитома кости (СПК): солитарная плазмоцитарная опухоль кости:
о Системные проявления отсутствуют
• Экстрамедуллярная плазмоцитома (ЭМП): солитарная плазмоцитома, развивающаяся в мягких тканях
• Множественная миелома (ММ): опухолевая пролиферация плазматических клеток:
о Моноклональная гаммаглобулинопатия; множественные патологические участки в костях
б) Лучевые признаки:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Литический патологический участок (участки) в кости
о Мягкотканное объемное образование (образования)
• Локализация:
о Солитарная плазмоцитома кости (СПК) и множественная миелома (ММ): кости, в которых активно протекает гемопоэз
- Кости черепа, грудной клетки, тела позвонков
- Кости таза, проксимальные отделы плечевой и бедренной костей
• Размер:
о Различный; при рентгенографии могут не выявляться
2. Рентгенография:
• Патологические участки небольшого размера при рентгенографии могут не выявляться
• Мягкотканное объемное образование в грудной стенке; симптом неполного контура
• Деструкция костной ткани:
о Обычно литические патологические участки в костях
о При исследовании костной системы может выявляться множество таких участков
3. КТ:
• Нативная КТ:
о Солитарная плазмоцитома кости (СПК): объемное расширение кости с наличием литических изменений ± мягкотканное объемное образование
о Множественная миелома (ММ): множественные литические патологические участки
о По возможностям выявления деструкции кортикального слоя кости КТ превосходит МРТ
• КТ с контрастным усилением:
о Различная степень накопления контрастного вещества мягкотканным компонентом
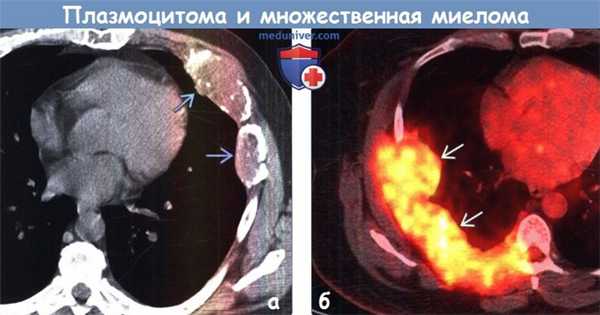
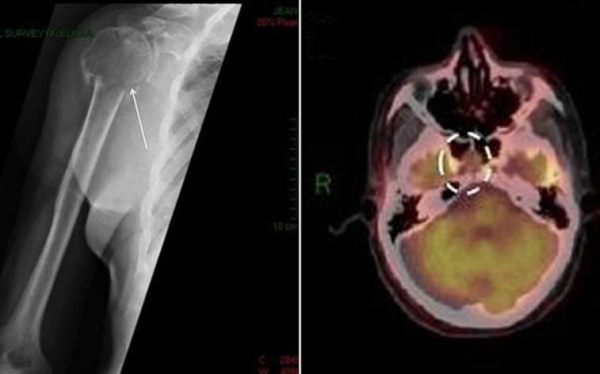
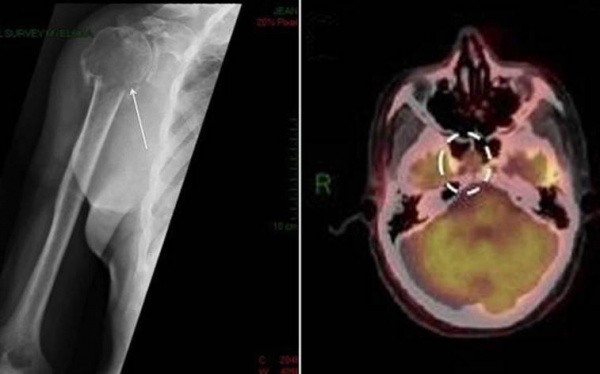
(а) Пациент с множественной миеломой (ММ). При нативной КТ в ребрах слева определяют ся множественные литические патологические участки с наличием мягкотканного компонента. При ММ обычно поражаются кости, в которых активно протекает гемопоэз, в том числе кости грудной клетки.
(б) Пациент с солитарной плазмоцитомой кости (СПК). При ПЭТ/КТ в правых задних отделах грудной стенки визуализируется крупное мягкотканное объемное образование, интенсивно поглощающее ФДГ.
ФДГ-ПЭТ/КТ позволяет определял объем поражения и эффективность лечения.
4. МРТ:
• Т1ВИ:
о Гомогенный гипоинтенсивный сигнал (до лечения)
о Гетерогенный сигнал (после лечения)
о Гиперинтенсивный сигнал (вне обострения)
• Т2ВИ:
о Гиперинтенсивный сигнал (до лечения)
о Гетерогенный сигнал (после лечения)
о Гипоинтенсивный сигнал (вне обострения)
• Т1ВИ с контрастным усилением:
о Диффузное повышение интенсивности сигнала (до лечения)
о Вариабельный характер контрастирования (после лечения)
о Отсутствие контрастирования (вне обострения)
5. Методы медицинской радиологии. ПЭТ/КТ:
о Оценка выраженности опухолевой нагрузки, выявление экстрамедуллярного поражения, контроль эффективности терапии
о Успешное лечение: снижение уровня поглощения ФДГ или его отсутствие
6. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики:
о КТ с контрастным усилением, тонкая коллимация
• Рекомендации по выбору протокола:
о Внутривенное контрастное усиление: карциноидные опухоли являются гиперваскулярными и обычно (но не во всех случаях) интенсивно накапливают контрастное вещество
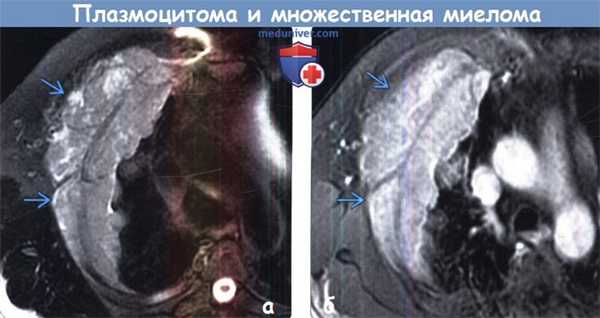
(а) Пациент с жалобами на боли в груди. При МРТ на Т2ВИ FS в правых отделах грудной стенки определяется крупное гиперинтенсивное объемное образование с дольчатым контуром.
(б) У этого же пациента при МРТ на Т1ВИ FS с контрастным усилением наблюдается повышение интенсивности сигнала от образования.
При биопсии была выявлена солитарная плазмоцитома. Данные признаки типичны для образования при выполнении МРТ до начала лечения.
в) Дифференциальная диагностика плазмацитомы и множейственной миеломы:
1. Метастазы в грудной стенке:
• Различные признаки в зависимости от первичного новообразования:
о Бластические патологические участки: рак предстательной железы, рак молочной железы
о Литические патологические участки: почечно-клеточный рак, рак щитовидной железы
• МРТ: наТ1ВИ гипоинтенсивный сигнал, на Т2ВИ гиперинтенсивный сигнал
2. Опухоли хрящевой и костной ткани:
• Хондросаркомы: мягкотканное объемное образование ± матрикс:
о МРТ: на Т1ВИ изоинтенсивный по сравнению с мышцами сигнал, на Т2ВИ гиперинтенсивный по сравнению с жировой тканью сигнал
• Остеосаркомы: неопластическая костная ткань, нарушение оссификации:
о МРТ: на Т1ВИ гиперинтенсивный сигнал, на Т2ВИ изоинтенсивный или гиперинтенсивный сигнал (по сравнению с мышцами)
г) Патоморфология. Стадирование, определение степени дифференцировки и классификация опухолей:
• Расширенная классификация Дьюри-Салмона:
о Рентгенологические критерии:
- IA: локализованное заболевание или солитарная плазмацитома
- IB: < 5 изолированных патологических участков; слабо выраженное диффузное заболевание
- IIА, IIВ: 5-20 изолированных патологических участков; умеренно выраженное диффузное заболевание
- IIIA, IIIB: > 20 изолированных патологических участков; выраженное диффузное заболевание
о Лабораторные/клинические критерии:
- А: уровень креатинина в сыворотке < 177 мкмоль/л (2,0 мг/дл) и отсутствие экстрамедуллярного поражения
- В: уровень креатинина в сыворотке > 177 мкмоль/л (2,0 мг/дл) и наличие экстрамедуллярного поражения
д) Клинические аспекты плазмацитомы и множейственной миеломы:
1. Проявления:
• Наиболее частые признаки:
о СПК: локализованная боль в области расположения патологического участка
о ММ: боли в костях, почечная недостаточность, анемия
2. Демографические данные:
• Возраст:
о СПК, ЭМП: 50 лет; ММ: 50-70 лет
• Пол:
о 2/3 М; 1/3 Ж
• Эпидемиология:
о СПК, ЭМП: 5-1 0% от всех злокачественных плазмоцитарных опухолей
о ММ: 10% от всех гематологических опухолей, 1% от всех опухолей
3. Естественное течение заболевания и прогноз:
• Трансформация в множественную миелому (ММ): 50% СПК, 1 5% ЭМП
• Солитарная плазмоцитома кости (СПК): в 25-40% случаев отсутствие признаков заболевания в течение 10 лет
• Множественная миелома (ММ): средняя выживаемость 44,8 месяца
• Выживаемость: экстрамедуллярная плазмоцитома (ЭМП) > солитарная плазмоцитома кости (СПК) > множественная миелома (ММ); молодой возраст > старший возраст
4. Лечение:
• Солитарная плазмоцитома кости (СПК): низкая частота рецидивирования после хирургического лечения и лучевой терапии
о После проведения только лучевой терапии ММ развивается в течение 3 лет
о Проведение адъювантной химиотерапии препятствует конверсии в ММ
• Множественная миелома (ММ): химиотерапия, селективная трансплантация
е) Список литературы:
1. Hanrahan CJ et al: Current concepts in the evaluation of multiple myeloma with MR imaging and FDG PET/CT. Radiographics. 30(1):127-42, 2010
1. Аббревиатуры:
• Солитарная плазмоцитома кости (СПК)
• Экстрамедуллярная плазмоцитома (ЭМП)
2. Определения:
• Локализованная клональная пролиферация плазматических клеток
• Солитарная плазмоцитома кости:
о Опухолевые плазматические клетки концентрируются в костном мозге
• Солитарная экстрамедуллярная плазмоцитома:
о Опухолевые плазматические клетки концентрируются экстрамедуллярно
• Экстрамедуллярная плазмоцитома на фоне множественной миеломы (ММ):
о ММ с локализованной клональной пролиферацией плазматических клеток
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Новообразование, расположенное в мягких тканях или костном мозге
• Локализация:
о Различная о СПК:
- Почти всегда развивается в зоне красного костного мозга: череп, позвоночник, таз или проксимальный отдел плечевой/бедренной кости
- Наиболее часто развивается в области таза и позвоночника (грудной отдел > поясничный отдел > шейный отдел)
о ЭМП:
- в 75-85% развивается в верхних отделах пищеварительного тракта и дыхательных путей
- Второе по частоте место локализации: желудочно-кишечный тракт
- Может развиваться в любом месте
о Экстармедуллярная плазмоцитома на фоне ММ:
- В 72-85% случаев развивается в мягких тканях, окружающих осевой скелет
- Встречается также поражение лимфатических узлов, селезенки и печени
- Реже развивается в легких или ЦНС
- Может развиваться в любом месте
• Размер:
о Различный
о При размере очага > 5 см наиболее вероятно прогрессирование в системное поражение
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о СПК:
- МРТ для определения протяженности патологического очага
о ЭМП:
- МРТ наиболее эффективна для оценки протяженности локального очага и вовлеченности близлежащих лимфатических узлов
о МРТ всего тела показана для исключения системного поражения, которое указывает на ММ
(Слева) Рентгенография в ПЗ проекции: у пациента 35 лет, страдающего ишиалгией в течение пяти лет визуализируется крупный литический очаг, поражающий крыло подвздошной кости и вертлужную впадину с признаками прорыва кортикального слоя и мягкотканного компонента. Обратите также внимание на протез межпозвонкового диска, установленный для устранения симптомов ишиалгии. Характер симптомов не изменился, поскольку причиной их служило новообразование, располагающееся в седалищной вырезке. Ишиалгия не всегда имеет спинальные причины.
(Справа) КТ, корональная проекция: подтверждается полностью литический характер очага с прорывом кортикального слоя как медиально, так и в области крыши вертлужной впадины. (Слева) МРТ, корональная проекция, режим Т1: визуализируется средне/низко интенсивный патологический очаг, с центральной зоной сигнала несколько меньшей интенсивности.
(Справа) МРТ, аксиальная проекция, режим STIR: гиперинтенсивный сигнал в структуре патологического очага, снова с центральной зоной несколько меньшей интенсивности. До выполнения биопсии дифференциальную диагностику необходимо проводить между гигантоклеточной опухолью, литической хондросаркомой, злокачественной фиброзной гистиоцитомой и лимфомой. Молодой возраст пациента не может исключать плазмоцитому. (Слева) МРТ, аксиальная проекция, режим Т1, с подавлением сигнала от жира, с контрастным усилением: визуализируется область активного контрастирования с центральной зоной некроза. МРТ признаки неспецифичны. По результатам биопсии было подтверждено наличие плазмоцитомы.
(Справа) Рентгенография в ПЗ проекции, мужчина средних лет: визуализируется крупный, литический, умеренно агрессивный очаг крыла подвздошной кости. По результатам биопсии была подтверждена плазмоцитома. Крыло подвздошной кости является настолько типичным местом расположения подобного новообразования, что у взрослых фактически любого возраста, при наличии любого умеренно или выражено агрессивного очага в этой зоне следует подозревать плазмоцитому.
3. Рентгенография при плазмоцитоме:
• СПК:
о Литический, хорошо отграниченный костномозговой очаг
о В 44% имеет многокамерное строение
о Матрикс не идентифицируется
• ЭМП:
о Рентгенография неинформативна
4. КТ при плазмоцитоме:
• Позволяет визуализировать мягкотканное образование, накапливающее контрастное вещество
• Матрикс не идентифицируется
• СПК:
о Обычно имеются признаки прорыва истонченного кортикального слоя
• ЭМП:
о В большинстве случаев выявляется в верхних отделах пищеварительной трубки дыхательных путей
5. МРТ при плазмоцитоме:
• Режим Т1:
о Низкоинтенсивное мягкотканное образование
• Режим Т1 с контрастным усилением:
о Накопление контрастного вещества мягкотканным образованием
• Последовательности, чувствительные к жидкости:
о Среднеинтенсивный мягкотканный сигнал
• МРТ всего тела:
о Остальной костный мозг без изменений
о Признаки системной множественной миеломы отсутствуют
(Слева) МРТ, сагиттальная проекция, режим T1: умеренно вспученная плазмоцитома, поражающая тела S1 и S2 позвонков Ж и окружающая промежуточный диск.
(Справа) МРТ, сагиттальная проекция, режим STIR: визуализируется патологический очаг, характеризующийся однородной гиперинтенсивностью. МРТ не обладает специфичностью и позволяет визуализировать любые часто встречающиеся новообразования крестца, включая хондрому и плазмоцитому. Наличие гигантоклеточной опухоли здесь менее вероятно, поскольку в режиме STIR отсутствует гипоинтенсивный сигнал. Хондросаркома часто характеризуется узловатостью, однако новообразования более высокой злокачественности могут иметь подобные признаки. (Слева) КТ, корональная проекция: литическая деструкция крестца Ж. Матрикс не визуализируется.
(Справа) КТ, аксиальная проекция: у этою же пациента па -тологическое новообразование, нарушив целостность переднего кортикального слоя, инвазировало крылья подвздошных костей с обеих сторон. Обычно ожидается, что сустав будет препятствовать распространению опухоли, однако крестцово-подвздошное сочленение составляет здесь исключение и новообразование рутинно имеет переднее распространение. КТ признаки данного очага могут быть одинаково характерны для плазмоцитомы, хондромы, гигантоклеточной опухоли или литической хондросаркомы. Результатами биопсии подтверждена плазмоцитома. (Слева) МРТ, корональная проекция, режим STIR: у этою же пациента патологический очаг крестца характеризуется неспецифичной гиперинтенсивностью. Кроме того, в правой вертлужной впадине визуализируется дополнительный фокальный очаг.
(Справа) МРТ, корональная проекция, режим STIR, сопряженный срез: визуализируется крупный очаг в крестце, а также дополнительный небольшой очаг. Значительная разница размеров очагов указывает на то, что меньший очаг является ранним признаком множественной миеломы у пациента с плазмоцитомой, трансформирующейся в миелому. Результаты биопсии это подтвердили.
в) Дифференциальная диагностика плазмоцитомы:
1. Лимфома:
• Кортикальный слой, как правило, неизменен, в отличие от СПК
• В отличие от ЭМП отмечается множественное двухсторонне поражение лимфатических узлов
2. Метастазы, костный мозг:
• Единичные метастазы рака щитовидной железы или почечноклеточного рака чаще всего имитируют заболевание
• МРТ или КТ позволяет, как правило, выявить множественные очаги
• Часто онкологический статус в анамнезе
3. Хондросаркома:
• Солитарный очаг, часто неагрессивный:
о Отчетливые края, признаки прорыва кортикального слоя могут отсутствовать
• Возможно наличие слабовыраженного хрящевого матрикса
4. Бурая опухоль:
• Умеренно вспученный литический очаг
• Склерозированный край, как правило, отсутствует
• Патологически измененная плотность кости, другие признаки резорбции
5. Гигантоклеточная опухоль:
• Литический вспученный очаг без склерозированного края
(Слева) МРТ, корональная проекция, режим STIR: очень крупное образование, занимающее и разрушившее большую часть крестца и распространяющееся на крылья подвздошных костей. Плазмоцитома характеризуется неспецифичным низкоинтенсивным сигналом в режиме Т1 и сигналом высокой интенсивности в режим STIR.
(Справа) МРТ, сагиттальная проекция, режим TV. у этого же пациента визуализируется новообразование крестца, выходящее за его пределы как кпереди, так и кзади. Низкоинтенсивные участки в зоне костного мозга указывают на миеломную инфильтрацию. Эю пример СПК, трансформировавшейся в ММ. (Слева) МРТ, корональная проекция, режим Т1: крупное низкоинтенсивное образование, развившееся из акромиального отростка и распространившееся на сопряженные мягкие ткани. Новообразование уже присутствовало к моменту выявления множественной миеломы. В проксимальном отделе плечевой кости визуализируются множественные миеломные очаги.
(Справа) МРТ, корональная проекция, режим T1, с подавлением сигнала от жира, с контрастным усилением: у того же пациента визуализируются признаки диффузного накопления контрастного вещества плазмоцитомой и множественными костномозговыми очагами, что лишний раз подтверждает вероятность наличия множественной миеломы (ММ) у пациентов с СПК. (Слева) ПЭТ, корональная проекция: у этою же пациента отчетливо определяется повышенное накопление в структуре новообразования и признаки костномозгового поражения в плечевой кости, позвонках и крыльях подвздошных костей. Отмечается нормальная активность мочевого пузыря.
(Справа) ПЭТ, корональная проекция, после высокодозной химиотерапии с трансплантацией стволовых клеток и поддерживающей химиотерапии: визуализируются признаки ответа в виде снижения уровня накопления как в очаге плазмоцитомы, так и в очагах ММ. Отмечается нормальная активность мочевого пузыря.
г) Патология:
1. Общая характеристика:
• Этиология:
о Неизвестна
о Возможно влияние воздействие гербицидов, инсектицидов, бензола и ионизирующего излучения
• Генетика:
о СПК:
- Аналогично ММ
о ЭМП:
- Часто отмечается полисомия
- В 37% случаев выявляется разрыв в 14q32 (локус тяжелой цепи; 50-70% при ММ)
- Транслокация t (4;14) в 16%
- Более низкий индекс пролиферации, чем при ММ
о Экстрамедуллярная плазмоцитома на фоне ММ:
- Прогноз неблагоприятный
- Более выраженная взаимосвязь с IgD ММ
- Чаще встречается у пациентов • Сопутствующие изменения:
о СПК:
- На момент обнаружения СПК, у 30-50% пациентов имеется ММ:
Новообразование переклассифицируется, прогноз и тактика лечения меняются
МРТ всего тела выполняется для выявления дополнительных патологических очагов
Для прогнозирования вероятности развития ММ используется мультипланарная проточная цитометрия; в ММ трансформируются 71% клеток положительного потока и только 8% - отрицательного
2. Стадирование и классификация плазмоцитомы:
• СПК:
о Классификация Дьюри-Салмона (Durie and Salmon PLUS system)
о При отстутствии поражения костного мозга СПК соответствует стадии IA
• ЭМП:
о Стадийность формально не регламентируется
о Прогноз тем более благоприятный, чем меньший размер имеет очаг
о Необходимо скрупулезно проводить дифференциальную диагностику с реактивным плазмацитозом, низкодифференцированными опухолями, лимфомой или плазмоклеточной гранулемой
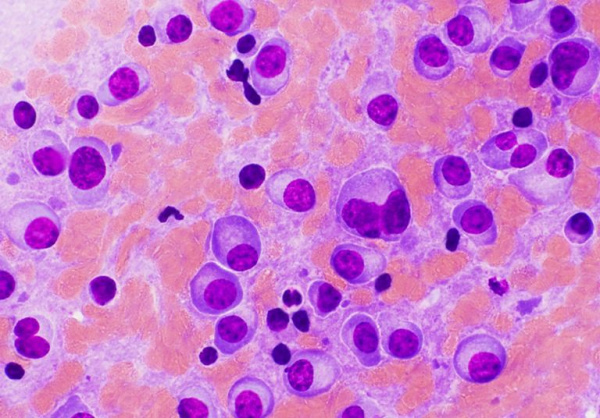
3. Микроскопия:
• Однородные плазматические клетки: клетки с эксцентрично расположенным ядром и базофильной цитоплазмой
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о СПК:
- Боль в области очага
- Иногда отмечаются признаки компрессии спинного мозга или нервного корешка
о ЭМП:
- Насморк, носовые кровотечения, обструкция носовых ходов, фарингит, осиплость голоса или кровохарканье
о Экстрамедуллярная плазмоцитома на фоне подтвержденной ММ:
- Боль и неинфекционная лихорадка
2. Демография:
• Возраст:
о СПК:
- Медиана: 50-54 года
о ЭМП:
- 70% в возрасте 51-70 лет
• Пол:
о М > Ж(2,3-3:1)
• Эпидемиология:
о о 5% от всех плазмоклеточных опухолей
3. Течение и прогноз:
• СПК:
о В большинстве случаев прогрессирует в ММ
о Медиана времени прогрессирования: 2-4 года
о Высокозлокачественный ангиогенез с ранним прогрессированием в ММ
• ЭМП:
о о Локальные рецидивы примерно в 30% случаев
о Диссеминированное поражение мягких тканей в 35-39% случаев
• Экстрамедуллярная плазмоцитома на фоне подтвержденной ММ:
о Встречается у 10-15% пациентов
о Развивается у 5-10% пациентов после лечения (медиана времени: 19 месяцев после начала лечения)
о Часто сопровождается лихорадкой, повышением уровня лак-татдегидрогеназы в сыворотке крови, панцитопенией и снижением уровня сывороточного парапротеина
4. Лечение:
• СПК:
о Тактика лечения соответствует таковой при ММ, если имеется МРТ подтверждение наличия других костномозговых очагов
о При отстутвии других патологических очагов применяется лучевая терапия: 40-50 Gy 20 доз
о При величине СПК очага >5 см рассматривается возможность увеличения дозы облучения (например, 50 Gy) и химиотерапия:
- В поле облучение необходимо включать лимфатические узлы
о Лучевая терапия и/или хирургическое вмешательство:
- В большинстве случаев эффект достигается от применения только лучевой терапии
е) Диагностическая памятка:
1. Следует учесть:
• Всем пациентам с солитарным поражением необходимо выполнять МРТ всего тела для оценки на предмет ММ
2. Советы по интерпретации изображений:
• Мягкотканное образование не обладает специфичностью
• Диагноз устанавливается по результатам биопсии
• СПК:
о При поражении тела позвонка необходимо документировать признаки поражения кортикального слоя или эпидурального пространства, что часто служит причиной компресии спинного мозга или нервного корешка
• ЭМП:
о Важное значение имеет оценка состояния региональных лимфатических узлов:
- Указывает на большую интенсивность прогрессирования
- Необходимо точно определить характер поражения лимфатических узлов, поскольку они должны быть включены в зону облучения
ж) Список использованной литературы:
1. Wang Y et al: Pelvic solitary plasmacytoma: computed tomography and magnetic resonance imaging findings with histopathologic correlation. Korean J Radiol. 16(1):146-53, 2015
2. Katodritou E et al: Clinical features, outcome, and prognostic factors for survival and evolution to multiple myeloma of solitary plasmacytomas: a report of the Greek myeloma study group in 97 patients. Am J Hematol. 89(8):803-8, 2014
3. Paiva В et al: Multiparameter flow cytometry for staging of solitary bone plasmacytoma: new criteria for risk of progression to myeloma. Blood. 124(8): 1300-3, 2014
4. Guo SQ et al: Prognostic factors associated with solitary plasmacytoma. Onco Targets Ther. 6:1659-66, 2013
КТ, МРТ при плазмоцитоме основания черепа
1. Аббревиатуры:
• Солитарная плазмоцитома кости (СПК)
• Экстрамедуллярная плазмоцитома (ЭМП)
• Миеломная болезнь (МБ)
2. Определения:
• СПК:
о Новообразование, состоящее из моноклональных плазматических клеток костного мозга, при отсутствии других критериев, достаточных для постановки диагноза МБ
о Обычно представляет собой единичное остеолитическое новообразование
о Может развиваться в любой кости основания черепа, но отмечается предрасположенность к поражению клиновидной кости и верхушки пирамиды височной кости
• ЭМП:
о Солитарное внекостное пролиферативное новообразование, состоящее из плазматических клеток, при отсутствии других диагностических критериев МБ
• Множественная солитарная плазмоцитома:
о Множественные экстрамедуллярные или костные новообразования при отсутствии диагностических критериев МБ
• Злокачественная плазмоцитома:
о Очаговая интрамедуллярная или экстрамедуллярная опухоль на фоне МБ
о После постановки диагноза МБ большинство врачей не пользуются термином плазмоцитома
1. Общая характеристика:
• Лучший диагностический критерий:
о При КТ определяется солитарное внутрикостное объемное образование, вызывающее литическую деструкцию основания черепа
• Локализация:
о СПК: эпицентр опухоли лежит в клиновидной, височной (пирамида) или затылочной кости:
- Мягкотканное объемное образование может быть ограничено костью
- Но может иметь и выраженный внекостный мягкотканный компонент
о ЭМП: поражает основание черепа вторично, первичная опухоль развивается в полости носа и придаточных пазух, глазнице или носоглотке:
- Наиболее частая локализация первичной опухоли - зона полости носа и придаточных пазух
- Преимущественно внекостная, но сопровождается вторичной инвазией основания черепа
- ЭМП, развивающаяся в носоглотке или клиновидной пазухе, может прорастать скат затылочной кости и становиться неотличимой от СПК
- Изредка первично поражает мягкую, паутинную или твердую мозговую оболочку
• Морфология:
о СПК: внутрикостное объемное образование, вызывающее выпячивание пораженной кости в обе стороны, ± внекостный компонент
о ЭМП: инфильтративное мягкотканное объемное образование, прилежащее к основанию черепа и вызывающее вторичную эрозию кости
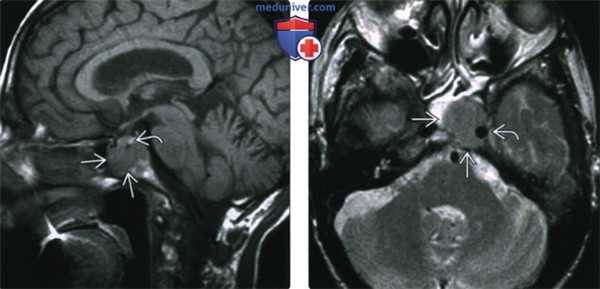
(Слева) При МРТ Т1ВИ в сагиттальной проекции у мужчины 82 лет с жалобами на головные боли и патологическими изменениями придаточных пазух при КТ определяется солитарная инфильтративная плазмоцитома тела клиновидной кости, пролабирующая вперед в клиновидную пазуху. Новообразование отлично от нижнего края гипофиза.
(Справа) При МРТ Т2ВИ в аксиальной проекции определяется слегка гиперинтенсивное по сравнению с головным мозгом объемное образование, распространяющееся в клиновидную пазуху и латеральнее в левый кавернозный синус и окружающее левую внутреннюю сонную артерию.
2. КТ при плазмоцитоме основания черепа:
• КТ без контрастного усиления:
о Повышенной плотности (по сравнению с мышцами или головным мозгом), коэффициент ослабления соответствует таковому у мягких тканей
• КТ с КУ:
о Равномерное контрастирование от легкого до умеренного
о Часто наблюдается инвазия опухоли в эпидуральное пространство
• КТ в костном окне:
о СПК: литическое новообразование с фестончатыми несклерозированными краями:
- Кальциноз опухоли отсутствует, но могут определяться смещенные к периферии фрагменты кости
3. МРТ при плазмоцитоме основания черепа:
• Т1 ВИ:
о Гомогенная, изо- или гипоинтенсивная по сравнению с серым веществом головного мозга
• Т2 ВИ:
о Гомогенная, чаще всего изоинтенсивная по сравнению с серым веществом головного мозга
• МРТ в режиме STIR:
о Гомогенная, изо- или гиперинтенсивная по сравнению с серым веществом головного мозга
• МРТ в режиме FLAIR:
о Гомогенная, изо- или гиперинтенсивная по сравнению с серым веществом головного мозга
• Т1 ВИ с КУ:
о Умеренное равномерное контрастирование
4. Сцинтиграфия:
• Сцинтиграфия костей:
о Захвата Тс-99m пертехнетата нет (холодный очаг)
• ПЭТ/КТ:
о Умеренный или выраженный захват флюородеоксиглюкозы
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о При КТ в костном окне лучше всего визуализируется деструкция трабекулярной и кортикальной костной ткани
о МРТ-наилучший метод оценки поражения костного мозга и внекостного мягкотканного компонента опухоли
• Рекомендации по протоколу исследования:
о МРТ основания черепа должно включать в себя мультипланарное исследование в режиме Т1, с последующим выполнением Т1 FS с КУ в тех же плоскостях для непосредственного сравнения результатов
о После этого выполните КТ в костном окне без контрастирования и оцените состояние костей и протяженность деструкции костной ткани
о Обязательно проводится полное исследование всего организма с целью подтверждения изолированного характера солитарной плазмоцитомы и исключения МБ
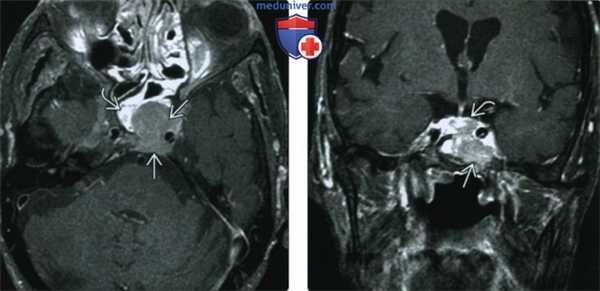
(Слева) При МРТ Т1ВИ FS с КУ определяется солидное равномерно контрастируемое (новообразование) ва; признаки некроза или «пустоты потока» отсутствуют. Обратите внимание, что передний край объемного образования легко отличим от контрастной слизистой носоглотки.
(Справа) При МРТ Т1ВИ FS с КУ наблюдается контрастирование плазмоцитомы, затрудняющее дифференцировку опухоли от контрастной ткани гипофиза. Эта плазмоцитома симулирует инвазивную макроаденому.
в) Дифференциальная диагностика плазмоцитомы основания черепа:
1. Миеломная болезнь:
• Ключевой признак: развитие множественных новообразований
• Множественные рентгенпрозрачные новообразования при рентгенографии и КТ
• Кроме того, при МРТ выявляются отдельные очаги поражения или диффузное замещение костного мозга
2. Метастазы в основании черепа:
• Диагностированная ранее первичная опухоль
• Зачастую множественные новообразования
3. Инвазивная макроаденома гипофиза:
• Экспансивное объемное образование ската затылочной кости, неотличимое от гипофиза
• Основной вектор роста макроаденомы - вниз, в скат затылочной кости и клиновидную пазуху
4. Хордома:
• Солитарное новообразование средней линии ската затылочной кости
• При КТ могут определяться кальцинаты или оссифицированные фрагменты опухоли
• При МРТ Т2, как правило, высоко гиперинтенсивна
5. Неходжкинская лимфома:
• Мягкотканное объемное образование, не сопровождающееся деструкцией кости основания черепа
• Вторичная инвазия в основание черепа происходит из первичной локализации - из полости носа
6. Менингиома основания черепа:
• Менингиома твердой мозговой оболочки может вторично прорастать кости основания черепа:
о Дуральный компонент может быть плохо различим в сравнении с инвазивным костным компонентом
• Изредка менингиома развивается в толще кости
• При КТ определяется экспансивное, склерозированное, измененное по типу «тронутой молью» объемное образование
• Интенсивное контрастирование при КТ и МРТ
7. Карцинома носоглотки:
• Опухоль, развивающаяся в клетчаточных пространствах носоглотки
• Деструктивная инвазия в краниальном направлении в тело клиновидной и тело затылочной костей
8. Гигантоклеточная опухоль:
• Экспансивная внутрикостная опухоль ската затылочной кости, развивающаяся из гигантских многоядерных клеток
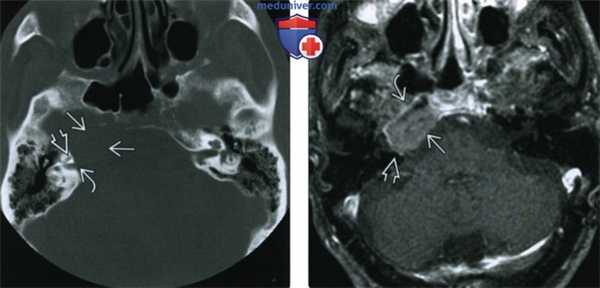
(Слева) При КТ в костном окне в аксиальной проекции у больного миеломной болезнью 72 лет с головными болями и диплопией определяется солитарное литическое объемное образование верхушки пирамиды правой височной кости. Эта плазмоцитома прорастает улитку и внутренний слуховой проход.
(Справа) При МРТ Т1ВИ FS с КУ в аксиальной проекции наблюдается умеренное контрастирование злокачественной плазмоцитомы верхушки пирамиды височной кости. Видно, что опухоль окружает каменистый сегмент внутренней сонной артерии и через эрозию кости прорастает назад, во внутреннее ухо и внутренний слуховой проход.
1. Общая характеристика:
• СПК: моноклональная пролиферация секретирующих иммуноглобулин плазматических клеток:
о Считается доброкачественной при отсутствии диагностических критериев МБ, и если МБ не развивается в течение трех лет
2. Стадии, классификация:
• Два типа:
о Плазмоцитарные плазмоцитомы
о Плазмобластные плазмоцитомы
3. Макроскопические и хирургические особенности:
• Костные дефекты, заполненные мягкой опухолью красного цвета желеобразной консистенции
4. Микроскопия:
• Плазматические клетки в ретикулярной строме
• Плазмоцитарные плазмоцитомы:
о Зрелые плазматические клетки с эксцентрическими округлыми ядрами, глыбками конденсированного хроматина, базофильной цитоплазмой и выраженным бледным комплексом Гольджи
• Плазмобластные плазмоцитомы:
о Плазматические клетки с крупными везикулярными ядрами, выраженными ядрышками, амфофильной или базофильной цитоплазмой, небольшой и часто неразличимым комплексом Гольджи
1. Проявления:
• Типичные признаки/симптомы:
о Определяются прежде всего локализацией новообразования
о Локальные боли и головная боль
о Различные симптомы поражения ЧН
2. Демография:
• Возраст:
о В большинстве случаев манифестирует на 5-9 десятке лет
• Пол: М>Ж:
о ЭМП: развивается преимущественно у мужчин
• Эпидемиология:
о СПК: любой локализации, составляет лишь 3% случаев всех плазмоцитарных новообразований
о ЭМЛ: 80% первичных плазмоцитом развивается в области шеи и головы
3. Течение и прогноз:
• СПК: часто новообразования основания черепа прогрессируют в МБ, нередко в течение года после манифестации опухоли:
о Высокая частота прогрессирования опухоли в МБ обусловлена:
- Пролиферативной активностью опухоли
- Плазмобластным гистологическим строением
- Внутрикостной локализацией в основании черепа
• ЭМП: конверсия в МБ значительно реже по сравнению с СПК
4. Лечение:
• Хирургическая резекция:
о Резекция основания черепа чревата осложнениями; в послеоперационном периоде часто развивается дисфункция ЧН
• Лучевая терапия:
о Плазмобластный вариант опухоли может потребовать более высоких доз радиации
• Крайне важное значение приобретает наблюдение на предмет развития миеломной болезни
1. Следует учесть:
• После постановки диагноза плазмоцитомы необходимо провести полное обследование на предмет МБ
• При отсутствии признаков МБ новообразование считается доброкачественной плазмоцитомой:
о Затем проводится длительное наблюдение на предмет возможного развития МБ
2. Советы по интерпретации изображений:
• СПК: при КТ выявляется внутрикостное остеолитическое мягкотканное новообразование с несклерозированными краями
• Для выявления других новообразований в тех зонах, где они часто остаются недиагностированными, необходима MPT FS с КУ:
о Мыщелок нижней челюсти, большое крыло клиновидной кости, мыщелок затылочной кости, свод черепа, верхняя часть шейного отдела позвоночника
3. Рекомендации по отчетности:
• При выявлении солитарного экспансивного новообразования ската затылочной кости перечень дифференциальной диагностики должен быть максимально обширным
• Показано обследование скелета, МРТ или ПЭТ/КТ с целью исключения множественных новообразований
Читайте также:
