Рентгенограмма, КТ, МРТ при травматическом переломе крестца
Добавил пользователь Morpheus Обновлено: 09.01.2026
МРТ костей и суставов позволяет получить трехмерное изображение высокой четкости для реальной оценки степени заболевания и области поражения, чтобы назначить правильное лечение. Благодаря высокой чувствительности томографа, определяют незначительные аномалии, микропереломы от нагрузок и травм.
МРТ костей скелета и суставов
- Неинвазивный способ диагностики. В ходе обследования не происходит травмирование организма.
- Высокое качество изображений. Врач видит четкую картину патологии. Метод позволяет выявить заболевание на ранней стадии и значительно улучшить прогноз лечения.
- Безопасность и отсутствие лучевого воздействия. Процедура может быть назначена для обследования маленьких детей.
Для каких костей можно делать МРТ?
МРТ применяют для исследования пяточных, височных костей, таза и черепа. При обследовании позвоночника выявляют изменения в позвоночном столбе, остеохондроз и его осложнения. Метод помогает определить поражения спинномозгового вещества, ущемление нервов, а также врожденные патологические процессы. В результате МРТ костей получают высокоинформативные снимки, позволяющие обнаружить малейшие отклонения и своевременно начать лечение.
МРТ височных костей
Одним из самых информативных и быстрых способов диагностики височных костей является МРТ. Оперативность и информативность обследования при травме головы является фактором, определяющим успешный прогноз лечения. Чтобы оценить сложность травмы и принять решение о необходимости операции, прибегают к МРТ. Роль височной кости велика, она является несущей, защищает внутреннее ухо. При любой травме необходима точная и быстрая диагностика, в таких ситуациях лучшим решением является именно магнитно-резонансная томография, которая не требует никакой специальной подготовки.
Как проходит процедура?
Пациента укладывают на специальный стол, который перемещают в томограф, чтобы голова находилась внутри. Время обследования составляет 25 минут. Если используется контрастирующее вещество, длительность процедуры увеличивается до 40 минут. МРТ с контрастированием назначают для уточнения контура патологии и при подозрении на онкологию. Вещество вводят внутривенно, оно распространяется с кровью и накапливается в пораженных тканях. При этом вред организму не наносится, контраст полностью выводится в течение суток. Во время обследования нужно лежать неподвижно, в противном случае это негативно отразится на четкости снимков. На следующий день пациент получает результаты с расшифровкой врача, в которой указываются патологические изменения и рекомендации.
Показания и противопоказания
- нарушениях зрения или слуха;
- боли в среднем ухе;
- отите и гнойных выделениях из уха;
- травмах виска;
- нарушениях работы челюсти и лицевых мышц;
- абсцессах;
- подозрении на опухоль;
- нарушении вкусовых ощущений.
МРТ тазовых костей
Это эффективный и точный метод диагностики повреждений костей таза. Травмы тазовой области являются тяжелыми и сложными из-за большого количества кровеносных сосудов и нервных окончаний. Благодаря тому, что МРТ тазовых костей показывает четкую картину патологий и повреждений, специалист может точно провести диагностику и назначить лечение. Метод позволяет избежать ошибок при диагностировании и не допустить инвалидности пациента.
Пациент ложится на спину, таз фиксируют с помощью валиков и ремней. Стол перемещают в зону томографа. Процедура сканирования занимает 20 минут. Во время нее нельзя двигаться, чтобы получить снимки высокого качества.
- переломах и трещинах;
- подозрении на онкологию;
- ущемлении нервов;
- аномалиях в развитии костей;
- туберкулезе, сепсисе, сифилисе.
Показывает ли МРТ переломы костей?
Когда рентген не дает точных результатов, назначают МРТ. Оборудование визуализирует малейшие смещения и трещины, помогает с высокой точностью определить степень повреждения при переломе. Корректная диагностика позволяет специалисту точно спланировать операцию и процесс лечения. Отсутствие лучевой нагрузки делает диагностику безопасной.
Магнитно-резонансная томография с проекцией костей
Исследование назначают при повреждениях, затрагивающих вертлужную впадину, при подозрении на перелом шейки и головки бедренной кости без смещения. МРТ визуализирует срезы костей в разных проекциях и с разных сторон. Врач может увидеть зону обследования в аксиальной проекции. Это особенно актуально при задних и передних смещениях для выбора оптимальной схемы лечения.
Рентгенограмма, КТ, МРТ при травматическом переломе крестца
а) Определения:
• Дугообразная линия: кривая линия, ограничивающая верхний край отверстия нерва:
о Переломы во второй зоне разрывают дугообразную линию
• Пояснично-крестцовое разобщение (позвоночно-тазовое разобщение): U-образный перелом, в сочетании с разрывом связки:
о Утрата структурной целостности между позвоночником и тазом
б) Визуализация:
1. Общая характеристика:
• Основные диагностические критерии:
о Поперечный перелом: угловая деформация крестца на рентгенографии в боковой проекции
о Вертикальный перелом: разрыв дугообразных линий отверстий нервов
• Локализация:
о Поперечные переломы возникают преимущественно на уровне S3
о Поперечный перелом также может возникать в копчике
о Вертикальные переломы возникают наиболее часто во второй зоне
• Морфология:
о Поперечно-ориентированные переломы крестца иногда изолированные:
- Или могут сопутствовать другим осевым травмам (позвоночника или головы)
о Вертикально-ориентированные переломы крестца обычно ассоциированы с разрывом тазового кольца
(Слева) Рентгенография таза в передне-задней проекции: определяется изолированный косой перелом сегментов S4 и S5 вследствие падения. Дугообразные линии разорваны. Сравните нормальную дугообразную линию на уровне S4 справа.
(Справа) КТ, косой коронарный срез: у этого же пациента определяется поражение отверстий нерва на уровне S3 и S4. (Слева) Рентгенография в боковой проекции: определяется изолированный поперечный перелом крестца на уровне S5. Обратите внимание на нормальное небольшое разделение крестцово-копчикового сочленения. Визуализационная картина нормального крестцово-копчикового сочленения весьмав вариабельна.
(Справа) КТ, сагиттальный срез: определяется поперечный перелом крестца с минимальным смещением на уровне 54. Такие переломы иногда визуализируются только при рентгенографии в боковой проекции или на сагиттальном срезе КТ. (Слева) Обзорная рентгенография таза: определяется вертикально-ориентированный склероз крыла крестца в виде ленты справа с небольшим склерозом и неровностью латерального края отверстия нерва на уровне S2, отражающий вколоченный перелом. Правое крыло крестца также немного уже, чем слева, вследствие вколачивания.
(Справа) КТ, коронарный срез: у этого же пациента лучше визуализируется линия вколоченнго перелома. Этот перелом является раздавленным, возникшим вследствие механизма боковой компрессии. При подобном переломе ипсилатеральная ветвь лобковой кости также должна быть сломана.
2. Рентгенография:
• Перелом иногда лучше визуализируется на обзорной рентгенограмме таза
• Вертикальный перелом:
о Вколачивание крыла крестца: пораженная сторона уже в медиолатеральном направлении по сравнению с неповрежденной стороной:
- Может визуализироваться линия склероза вколоченной кости
о Расширенное крыло крестца: определяется отделение фрагментов на пораженной стороне:
- Линия перелома зачастую трудно визуализируется вследствие остеопении или скопления газа в кишечнике
о Разрыв дугообразных линий (перелом второй зоны):
- Может визуализироваться смещение дугообразной линии
- Может определяться только слабовыраженная угловая деформация нормально искривленного контура
• Поперечный перелом:
о Линия перелома обычно не визуализируется на рентгенографии в передне-задней проекции
о Острое формирование патологического угла крестца при переломе иногда визуализируется на рентгенографии в боковой проекции или на сагиттальном срезе КТ
• Перелом копчика:
о Угловая деформация копчика
о Всего поперечно-ориентированный, обычно изолированный
3. КТ при травматическом переломе крестца:
• Переломы зачастую слабовыраженные
• Необходимо искать небольшой разрыв дугообразных линий, отступ кортикального слоя
4. МРТ при травматическом переломе крестца:
• Гипоинтенсивная зигзагообразная линия, окруженная лентовидным отеком костного мозга (↓ интенсивности сигнала на Т1 ВИ, ↑ интенсивности сигнала на последовательностях чувствительных к жидкости)
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ
(Слева) КТ, аксиальный срез: определяется поясничо-крестцовое разобщение. Поперечный перелом на уровне S2 и двусторонний вертикальный перелом крыльев крестца отделяют пояснично-крестцовый отдел позвоночника от тела крестца и от таза.
(Справа) КТ, 3D реконструкция: у этого же пациента линия перелома и смещение левого крестцово-подвздошного сустава Я разобщают позвоночник и S1 от остатка таза. Линии перелома также распространяются ниже во 2 зону. (Слева) КТ при пояснично-крестцовом разобщении, сагиттальный срез: определяется поперечный компонент перелома. Также определяется перелом остистого отростка на уровне L5 S3, отражающий разобщение задних стабилизирующих структур.
(Справа) КТ, аксиальный срез: определяется раздавленный перелом 1 зоны слева. Обратите внимание на нормальные дополнительные центры окостенения Я у этого подростка. Также в этом боковом компрессионном переломе III зоны представлены смещенный и угловой полулунный переломы правой подвздошной кости и расширение правого крестцово-подвздошного сустава. (Слева) Рентгенография копчика в боковой проекции: определяется небольшой патологический угол контура кости Я, ранее упущенный. Небольшой подвывих крестцово-копчикового сочленения обычно случайная находка.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, сагиттальный срез: у этого же пациента определяется лентовидная гиперинтенсивная структура на каждой стороне от линии перелома. При рефрактерной боли может быть выполнено удаление подвижного фрагмента.
в) Дифференциальная диагностика травматического перелома крестца:
1. Перелом при остеопорозе:
• При дифференциальной диагностике полезны анамнестические и демографические данные
• Вертикально-ориентированный перелом, проходящий через 1 или 2 зоны, иногда двусторонний
• Иногда двусторонний
• Также может определяться поперечный перелом, приводящий к формированию Н признака
2. Патологический перелом:
• Обычно определяется округлая конфигурация нижележащей опухоли
3. Дополнительный центр окостенения:
• Небольшие дополнительные центры, обнаруживаемые на латеральном крае крестца
• Гладкие края, округлый контур
г) Патология. Стадирование, степени и классификация:
• Классификация Даниса: переломы классифицируются на зоны или на зоны, которые они проходят
о Зона 1: латерально от отверстия нерва
о Зона 2: через отверстие нерва
о Зона 3: через спинномозговой канал
• Горизонтально-ориентированные переломы проходят через все три зоны
д) Клинические особенности:
1. Проявления:
• Другие признаки/симптомы:
о Неврологическая травма в 50% случаев
• Клинический профиль:
о Изолированный поперечный перелом, возникший обычно вследствие падения, приземления в положении сидя
о Вертикально-ориентированные переломы, возникающие обычно вследствие травмы высокой интенсивности, ассоциированной с разрывом тазового кольца
2. Течение и прогноз:
• Поперечные переломы обычно лечатся консервативно
• При вертикально-ориентированных переломах иногда необходима стабилизация:
о Поперечно-ориентированный винт на уровне S1 и S2 (или на обоих)
е) Диагностическая памятка:
1. Следует учесть:
• Крестец обычно состоит из пяти сегментов, но может иметь 4 или 6 сегментов:
о Не следует принимать нормальное крестцово-копчиковое сочленение за линию перелома
2. Совета по интерпретации изображений:
• Лучший метод визуализации поперечного перелома крестца -реконструкция сагиттального среза КТ
ж) Список использованной литературы:
1. Bydon М et al: Sacral fractures. Neurosurg Focus. 37(1):E12, 2014
2. Denis F et al: Sacral fractures: an important problem. Retrospective analysis of 236 cases. Clin Orthop. 227:67-81, 1988
Лучевая диагностика травматического перелома крестца
а) Определения:
• Тазовое кольцо: кости таза вместе образуют кольцевидную структуру, имеющую косо-горизонтальное расположение и окружающую собой органы таза
• Разрыв тазового кольца: переломы и/или связочные повреждения, приводящие к нарушению целостности передней и задней половин таза:
о Перелом заднего полукольца: кзади от седалищной ости, обычно на уровне крестца или крестцово-подвздошного сустава
о Перелом переднего полукольца: кпереди от седалищной ости, чаще это перелом ветвей лонной кости
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Нарушение непрерывности контура крестцовых отверстий (дугообразные линии)
• Морфология:
о 95% переломов — это вертикальные или косые переломы
о 5% — горизонтальные переломы
о U-образные или Н-образные переломы: горизонтальный + поперечный компоненты
2. Рентгенография при травматическом переломе крестца:
• Переломы крестца нередко сложно бывает обнаружить при рутинном рентгенологическом исследовании:
о До 60% их, согласно данным литературы, были пропущены до назначения КТ
• Нарушение непрерывности дугообразной линии крестцового отверстия служит признаком перелома во II зоне:
о Дугообразная линия в норме имеет плавный изгиб и располагается над крестцовым отверстием
о Угловая деформация дугообразной линии свидетельствует о переломе
• Латеральная компрессия крестца приводит к уменьшению ширины соответствующей его половины
• Смещение фрагментов на рентгенограммах увидеть удается нечасто
• Поперечные переломы лучше всего видны на рентгенограмме в боковой проекции:
о Угловая деформация крестца
• Дополнительные проекции позволяют более эффективно визуализировать переломы крестца:
о Inlet-проекция (вход в таз): под углом 25° в каудальном направлении
о Outlet-проекция (выход из таза): под углом 25° в краниальном направлении
о Проекция Ferguson: 15° в краниальном направлении
• У детей могут встречаться переломы крестца типа «зеленой веточки»
3. КТ при травматическом переломе крестца:
• КТ позволяет оценить положение линии перелома относительно крестцовых отверстий и крестцового канала
• Оценить смещение фрагментов, которое не видно на рентгенограммах
• Наиболее точный метод оценки смещения фрагментов
о Аксиальные изображения: переднезаднее смещение, горизонтальное смещение, окклюзия крестцового канала
о Фронтальные реконструкции: вертикальное смещение
о Сагиттальные реконструкции: переднезаднее смещение, угловая деформация
4. МРТ при травматическом переломе крестца:
• Поскольку крестец-это довольно тонкая кость, которая к тому же расположена косо, линии перелома на МР-сканах могут быть не видны или ошибочно быть приняты за опухоль:
о Более информативны в этом отношении косые фронтальные Т1 и STIR изображения
• Состояние корешков спинного мозга:
о Травматический отрыв корешка в остром периоде может маскироваться окружающей гематомой
о Признаки повреждения крестцового сплетения в STIR-режиме
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о КТ
• Протокол исследования:
о Нередко более информативны косые реконструкции, плоскость которых соответствует плоскости крестца
(Слева) Рентгенограмма в прямой проекции: левосторонний перелом крестца во II зоне, вызванный боковой компрессией. Обратите внимание на угловую деформацию дугообразных линий слева и сравните их с нормальными плавными дугообразными линиями справа.
(Справа) КТ, аксиальный-срез: тяжелый оскольчатый перелом крестца, полученный в результате аварии при занятии парасейлингом. Перелом включает поперечный компонент и двусторонние вертикальные переломы, проходящие через крестцовые отверстия, а также вертикальный перелом, проникающий в крестцовый канал. (Слева) Рентгенограмма в прямой проекции: перелом крестца во II зоне. Переломы в этой области легко не заметить из-за экранирования их мягкими тканями. Наиболее значимый признак в данном случае-это нарушение непрерывности латерального контура крестца. Сравните его с нормальным противоположным контуром крестца.
(Справа) Накосом фронтальном КТ-срезе (соответствующем плоскости крестца) этого же пациента перелом определяется более четкой. (Слева) На аксиальном КТ-срезе у ребенка определяется перелом правой боковой массы крестца типа «зеленой веточки». Слева виден нормальный апофиз, отличающийся округлыми склерозированными краями.
(Справа) КТ, сагиттальная проекция: изолированный поперечный перелом крестца возникший в результате падения. Поскольку плоскость этого перелома аксиальная, в аксиальной проекции его можно не увидеть. Он визуализируется только на сагиттальных реконструкциях или рентгенограмме в боковой проекции.
в) Дифференциальная диагностика:
1. Разрыв/дислокация крестцово-подвздошного сочленения:
• Для дифференциальной диагностики с переломом может быть показана КТ
2. Стрессовый перелом:
• Внезапно развивающийся выраженный болевой синдром
• Отсутствие травмы в анамнезе
• Усталостный перелом на фоне остеопороза
• Усталостный перелом у спортсменов
• Вертикальный перелом боковой массы крестца
о Односторонний или двусторонний
о Менее, чем в 50% случаев два вертикальных перелома соединены горизонтальным переломом:
- Рентгенологический признак «Хонда» или «Н»
• Феномен вакуума, нередко наблюдаемый в вентральной части перелома
3. Опухоль:
• Исчезновение дугообразных линий на рентгенограмме
• Округлая или овальная зона деструкции на КТ
• Округлая или овальная зона усиления Т2-сигнала на МРТ
• Гематома на фоне травматического перелома крестца может напоминать собой новообразование мягких тканей
4. Добавочные центры оссификации:
• Видны в латеральных отделах крестца у детей и подростков
• Округлые контуры, кортикальные края
• Обычно располагаются симметрично с обеих сторон
5. Нормальный вариант строения копчика:
• Крестцово-копчиковое сочленение в норме может быть «деформировано» под углом
6. Травматическая пояснично-крестцовая дислокация:
• Высокоэнергетическая травма (ДТП или падение с высоты)
• Полный разрыв связок пояснично-крестцового сочленения
• Встречается исключительно редко
• Боковое, переднее или заднее смещение L5 относительно крестца
• Диагноз ставится по рентгенограмме в боковой проекции или КТ
г) Патология:
1. Общие характеристики:
• Этиология:
о Переломы крестца без сопутствующего повреждения тазового кольца обычно возникают при падении с высоты:
- Поперечные переломы крестца могут развиваться при падении на ягодицы или спину
- Переломы в области крестцово-копчикового сочленения могут возникать при падении с незначительной высоты
о 3 основных механизма повреждения тазового кольца:
- Передне-задняя компрессия (повреждение типа «открытая книга»):
Вертикальный перелом крестца, нередко с небольшим расхождением фрагментов
- Боковая компрессия («повреждение в результате бокового удара»):
Вертикальный перелом крестца
Импакция костной ткани может приводить к появлению на рентгенограммах и КТ зоны уплотнения кости или уменьшению ширины боковой массы крестца
- Вертикальный сдвиг (при падении с высоты):
Может иметь место вертикальное смещение, которое может самопроизвольно устраниться
± переломы поперечных отростков L5
• Сочетанные повреждения:
о 95% переломов крестца сочетаются с повреждениями тазового кольца
о Повреждение пояснично-крестцового сочленения:
- Наблюдается в 1/3 переломов крестца с повреждением тазового кольца
- Повреждение дугоотростчатых суставов или диска L5-S1
о Переломы поперечных отростков L5:
- Являются следствием отрыв пояснично-крестцовых связок
- Служат основанием подозревать нестабильное повреждение
о Переломы поясничных позвонков:
- Переломы позвоночника, сопровождающиеся неврологическим дефицитом, могут становиться причиной того, что переломы крестца остаются недиагностированными клинически
о Неврологические осложнения:
- Наблюдаются в 40% переломов со смещением
- Крестцовые корешки спинного мозга или стволы крестцового сплетения
- Разрыв или повреждение вследствие перерастяжения
- Чаще наблюдаются при вертикальном смещении крестца
о Сосудистые осложнения:
Может быть показана терапевтическая эмболизация сосудов
- При КТ с КУ, выполняемой вскоре после травмы, нередко можно отметить признаки продолжающегося кровотечения
о Переломы костей нижних конечностей
о Травматическая отслойка мягких тканей пояснично-крестцовой области
• Неврологический дефицит на уровне крестца может маскироваться сопутствующими повреждениями позвоночника и спинного мозга на вышележащих уровнях
2. Стадирование, степени и классификация травматического перелома крестца:
• Классификация Denis (подразделение на зоны):
о Зона I: латеральнее крестцовых отверстий:
- 50% переломов крестца
- Вертикальный или косой перелом
- Неврологический дефицит в 6-24% случаев
- В зоне перелома может ущемляться корешок L5
о Зона II: через крестцовые отверстия:
- 34% переломов крестца
- Вертикальный или косой перелом
Неврологический дефицит в 28% случаев
- Травматический «far-out» синдром:
Сдавление L5 корешка между фрагментом боковой массы крестца и поперечным отростком
о Зона III: проникает в крестцовый канал:
- 16% переломов крестца
- Поперечный или вертикальный перелом
- Поперечный перелом III зоны:
Распространяется также и на I и II зоны
35% сопровождаются отрывами корешков
«Взрывной перелом крестца»: поперечный перелом со смещением фрагментов в крестцовый канал
На уровне рудиментарного диска S1-S2 может возникать переломовывих
Неврологический дефицит в 57-60% случаев
- Вертикальный перелом в III зоне:
Большинство таких переломов сопровождаются неврологическим дефицитом
Нарушение функции мочевого пузыря, кишечника, половой функции
• Классификация тяжести неврологического дефицита Gibbons:
1 степень: отсутствие неврологического дефицита
2 степень: только чувствительные нарушения
3 степень: моторные нарушения
4 степень: нарушение функции мочевого пузыря/кишечника
1. Течение заболевания и прогноз:
• Нестабильные повреждения требуют открытой репозиции и внутренней фиксации
• Неврологические осложнения:
о Поражение S1, S2 корешков обычно разрешается в течение одного года после травмы вне зависимости от характера проводимого лечения:
- Если, конечно, это не отрыв корешков
о Повреждение твердой мозговой оболочки может привести к потере спинномозговой жидкости
2. Лечение:
• Варианты, риски, осложнения:
о Стабильные повреждения: постельный режим, постепенная активизация и нагрузка весом
о Нестабильные повреждения: стабилизация с использованием крестцово-подвздошных винтов
е) Диагностическая памятка. Советы по интерпретации изображений:
• При высокоскоростных травмах прицельно ищите признаки нарушения целостности тазового кольца
• При переломе поперечного отростка L5 следует подозревать наличие и перелома крестца
КТ или МРТ травме пояснично-крестцового отдела позвоночника - что покажет

МРТ и КТ пояснично-крестцового отдела позвоночника являются аппаратными методами диагностики травмы пояснично-крестцового отдела позвоночника. Исходя из первичных симптомов, истории болезни, противопоказаний и диагностических целей, врач невролог или вертебролог назначает необходимые способы обследования. В большинстве случаев, МРТ пояснично-крестцового отдела позвоночника выбирается как первичный метод диагностики. Если травма носит костный характер, назначается КТ пояснично-крестцового отдела позвоночника или рентген поясницы.
КТ или МРТ травме пояснично-крестцового отдела позвоночника - что лучше выбрать?
КТ и МРТ - это два основных метода экспертной диагностики повреждений в зоне поясницы и крестца. Магнитно-резонансная томография хорошо визуализирует мягкие ткани, поэтому будет являться приоритетным методом диагностики травм спинного мозга, межпозвоночных дисков, мышц, суставов. КТ позволяет очень точно оценить состояние костной ткани, поэтому она будет предпочтительным методом диагностики переломов позвоночника. Дополнительными преимуществами КТ в диагностике позвоночной травмы:
- продолжительность процедуры всего 2-3 минуты;
- проведение точного сканирования без хирургического вмешательства;
- отсутствие дискомфорта во время КТ;
- никаких требований к предварительной подготовке пациента;
- быстрая доступность результатов сканирования.
По этой причине компьютерная томография является предпочтительной формой исследования в экстренных ситуациях, когда хирургу необходимо принимать быстрые меры.
Дополнительными преимуществами МРТ в диагностике травмы пояснично-крестцового отдела позвоночника являются:
- высокая детализация состояния спинного мозга;
- высокая детализация состояния межпозвоночных дисков;
- отсутствие лучевой нагрузки на организм;
- возможность неоднократного проведения обследования для оценки динамики восстановления структур позвоночника после травмы;
- быстрая доступность результатов сканирования.
Какое обследование лучше выбрать при травме пояснично-крестцового отдела позвоночника?
Виды травмы пояснично-крестцового отдела позвоночника
Предпочтительная форма диагностики
Травматические ушибы позвоночника
Растяжения связочного аппарата
Вывихи и подвывихи позвонков
Магнитно-резонансная томография или Компьютерная томография
Переломы поперечных, остистых отростков
Переломы дуг позвонков
Переломы тел позвонков
Сотрясение спинного мозга
Ушиб спинного мозга
Если произошла травма позвоночника, есть подозрение на перелом, то травматологи назначают сделать КТ. Компьютерная томография позволяет хорошо визуализировать повреждения позвонков. Если у пациента есть жалобы на боль в спине, опухоль и воспаление тканей, это может быть связано с суставами, межпозвонковыми дисками, перенапряжением мышц, нервными окончаниями. Данные структуры хорошо визуализирует МРТ.
Получение изображения на МРТ основано на явлении ядерного магнитного резонанса. В магнитном поле томографа под воздействием радиочастотных импульсов в теле человека положительно заряженные ионы водорода начинают резонировать (колебаться). По этим данным датчик выстраивает трехмерное изображение исследуемой области.
КТ обследование основано на рентгеновском излучении, когда на тело человека направляются рентгеновские лучи. Часть лучей задерживается в тканях, часть проходит сквозь тело. Разные ткани и органы по-разному задерживают Х-лучи: кости задерживают большую часть лучей, мягкие ткани – меньше, воздух слабо задерживает рентгеновские лучи. По этим данным датчик выстраивает трехмерное изображение исследуемой области.
Рентгенография основана на рентгеновском излучении, когда на тело человека направляются рентгеновские лучи. Часть лучей задерживается в тканях, часть проходит сквозь тело. Разные ткани и органы по-разному задерживают Х-лучи: кости задерживают большую часть лучей, мягкие ткани – меньше, воздух слабо задерживает рентгеновские лучи. По этим данным датчик выстраивает двухмерное изображение.
МРТ обследование не наносит никакого вреда здоровью человеку, его можно делать без направления врача неограниченное количество раз.
КТ обследование из-за лучевой нагрузки может быть опасным, и проходить данные обследования следует по назначению врача не чаще 1 раза в 6 месяцев.
Рентгенография из-за лучевой нагрузки может быть опасной, и проходить данные обследования следует по назначению врача.
МРТ более длительная процедура и потребует от 20 до 40 минут
КТ - скоростной виды диагностики, который можно сделать за 2-3 минуты. Поэтому КТ чаще используется при неотложной помощи.
МРТ перелома что показывает
МРТ – безвредное и информативное исследование организма. Рассмотрим, видны ли на МРТ переломы, в каких случаях обосновано это обследование, лучше по сравнению с другими методами визуализации.
Показывает ли МРТ перелом костей?
МРТ показывает состояние всех тканей организма, но чем больше в них процентное содержание воды или жира, тем более яркими и светлыми они получаются на МР снимках. Кости имеют вид темных структур. МРТ перелома показывает изменение структуры кости, линию перелома, но на снимках КТ костная ткань получается более яркая, детализированная. Для изучения костной патологии предпочтительным методом остается КТ.
Исключение составляют случаи, когда нельзя использовать лучевое воздействие на организм:
- обследование детей, беременных;
- подозрение на сопутствующую патологию мягких тканей, которую хорошо видно и можно изучить только на МРТ.
Самым быстрым, простым методом диагностики переломов, который доступен даже в небольших районных больницах, остается рентген. Степень информативности этого метода ниже, чем у КТ или МРТ, поэтому первичная диагностика при помощи рентгена часто требует дальнейшего уточнения диагноза при помощи томографии. Если у врача остаются вопросы после изучения рентгеновского снимка, он назначит пациенту пройти МРТ или КТ в зависимости от клинической картины:
Если имеются боли, отек, нарушения чувствительности, парезы, велика вероятность того, что костные структуры сдавливают нерв или спинной мозг. Лучшим методом диагностики станет МРТ.
Если перелом не был спровоцирован серьезной травмой, скорее всего, речь идет о патологическом переломе. Нарушение целостности кости легче наступает при остеопорозе, в месте опухолевого поражения. Большинство опухолей в костях являются метастазами из первичного очага во внутренних органах (из молочной железы, легких, почек, щитовидной железы, простаты). Перелом кости может стать первым симптомом, который проявит наконец серьезное заболевание, а может произойти спустя несколько лет после успешного оперативного удаления первичного очага. МРТ для изучения опухолей – точный, информативный, достоверный метод, намного превосходящий рентген диагностику. Для уточнения характера выявленных изменений используют введением контраста. Снимки дают представление врачу о природе опухоли, ее структуре, размерах, воздействии на рядом расположенные ткани. Бывает так, что перелом при неправильном срастании тканей становится причиной опухоли. На МРТ при этом можно выявить вздутие кости, изменение ее структуры, ячеистость.
Отдельного внимания заслуживают травмы кисти, стопы. Здесь кости имеют небольшие размеры. Тени их накладываются одна на другую. Оценить состояние костной ткани гораздо точнее можно на трехмерных снимках МРТ и КТ, чем на плоскостных рентгеновских. На МРТ кроме костных нарушений будут видны также сдавление или разрыв нервов, сухожилий, отек, воспаление мышц, суставов.
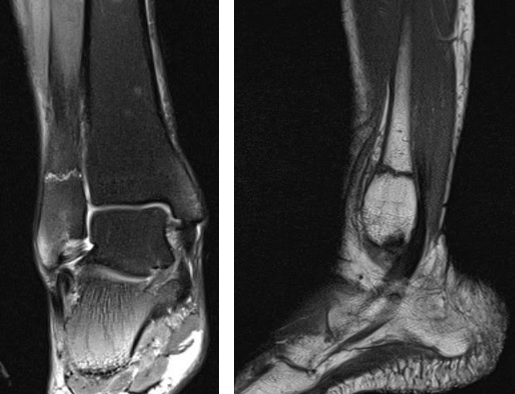
На Т2-ВИ в сагиттальной и корональной плоскостях определяется стресс-перелом дистальных отделов малоберцовой кости.
МРТ выявляет скрытые переломы. Это такие случаи, когда рентген не покажет линию перелома несмотря на то, что она есть. Если после травмы боли не проходят, а рентгеновский снимок не выявил никакой патологии, пациенту рекомендуют сделать МРТ соответствующей области.
С помощью МРТ более точно определяют свежие переломы: видны отек костной ткани, разрушение костных трабекул. МРТ хорошо дифференцирует свежие переломы от застаревших случаев.
Расшифровка и как выглядят переломы на снимке МРТ?
Плотное вещество кости лучше исследовать на снимках КТ. На МРТ снимках кость – самая темная ткань, на КТ – наиболее яркая и светлая. Зато МРТ лучше выявляет сопутствующие переломам повреждения костного мозга, спинного мозга, нервов, сухожилий, мышц, связок.
Свежие переломы всегда сопровождаются отеком мягких тканей вокруг костей, отеком самого вещества кости. На снимках это выглядит как затемнение без четких контуров.
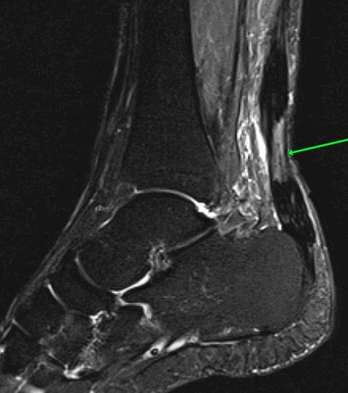
На Т2-fs-ВИ в сагиттальной плоскости определяется разрыва пяточного сухожилия.
Если перелом произошел на месте опухолевого поражения кости, снимок МРТ показывает изменение структуры костной ткани. Для более детального изучения патологического очага применяют контрастную МРТ, интенсивно контрастируются места с опухолевыми изменениями на фоне здоровых тканей. Для этого в вену вводят контрастное вещество, основой которого является гадолиний. С током крови оно попадает во все ткани организма, накапливается в воспаленных, опухолевых очагах.
Кости черепа.
По МРТ можно определить перелом костей черепа. Кости свода плоские, видны на МРТ как темная тонкая полоска между кожей и мозговыми оболочками. При обследовании в разных проекциях можно обнаружить линии перелома. Однако они хорошо заметны и при обычной рентгенограмме. Она стоит дешевле и делается быстрее. Зато она не показывает, что происходит с мозгом и оболочками в результате травмы головы. На снимках МРТ можно определить, повреждены ли кроме костей мягкие структуры, есть ли гематомы, разрывы сосудов, очаги некроза, ушиб мозга. При травмах, которые сопровождаются неврологической симптоматикой, методом уточнения состояния головного мозга после перелома станет МРТ.
Перелом основания черепа, височных костей – всегда сложная травма. Она затрагивает множество структур, проходящих между костями, их отростками, внутри полостей. Наиболее полную картину после травмы черепа можно получить именно благодаря томографии на основе магнитного резонанса.
Верхние конечности
На МРТ направляют после рентгена, если перелом проходит в области кисти, лучезапястного сустава. Такие переломы наблюдаются при падении на вытянутую руку, особенно в детском и пожилом возрасте. Повреждения могут касаться также тазобедренного, локтевого, плечевого сустава, сопровождаться отрывом, ущемлением сухожилия, нерва.
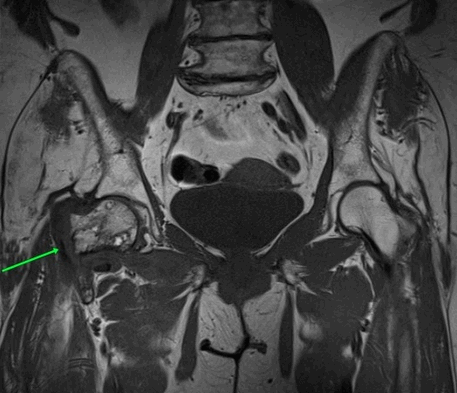
МРТ тазобедренных суставов.
МР-признаки базисцервикального перелома шейки правой бедренной кости с наличием зон инфаркта головки и шейки правой бедренной кости, синовита правого тазобедренного сустава, отека окружающих мягких тканей справа.
МРТ хорошо визуализирует последствия травм и переломов:
- Сдавление мягких тканей костными отломками.
- Разрывы сухожилий, реактивный синовиит.
- Нарушение целостности сосудов, нервов.
- Посттравматический туннельный синдром запястья – человека беспокоят восходящие боли в руки, нарушения чувствительности, на поздних этапах слабость мышц.
- Нарушение целостности ладьевидно-полулунной связки, которое приводит к нестабильности сустава.
- Асептический некроз ладьевидной, полулунной костей.
- Артрит как следствие травмы.
- Атрофия Зудека.
Врач решает, нужно ли делать МРТ или КТ после перелома в каждом случае индивидуально.
На МРТ выявляют ушибы костей, при которых нет перелома на рентгене, а пациента беспокоит боль и отек мягких тканей. Снимки выявляют очаги остеонекроза, можно определить их стадию.
Изучают на МРТ случаи переломов, если повреждены мягкие ткани, внутрисуставные структуры, долго не проходит симптоматика после травмы несмотря на проводимое лечение. МРТ делают, если планируется оперативное вмешательство, а также для контроля достигнутых результатов лечения. МРТ снимки позволяют создавать трехмерные изображения стопы, колена, поэтому врач может увидеть линии перелома, не заметные на обычной рентгенограмме, изучить состояние каждой косточки.
Иногда травма или нарушение кровоснабжения в области суставов стопы приводит к асептическому некрозу одной из костей. МРТ обязательно покажет такие очаги.
Перед операцией по поводу лечения перелома шейки бедра, вертлужной впадины, делают МРТ.
Компрессионный перелом
Если на позвоночник действует большая сила, или ткани позвоночника ослаблены (остеопороз, патологические очаги), могут возникнуть компрессионные переломы тел позвонков. Такие изменения наблюдаются в 90 % случаев, когда падение или неудачное приземление на ноги привело к перелому позвоночника. Механизм травмы – одновременное сжатие и сгибание позвоночника. Перелом часто происходит при ДТП, падениях во время гололеда. При этом позвонки становятся клиновидными, приобретают сплющенную в переднем отделе форму. Задние отделы чаще сохраняют целостность и изначальную высоту.
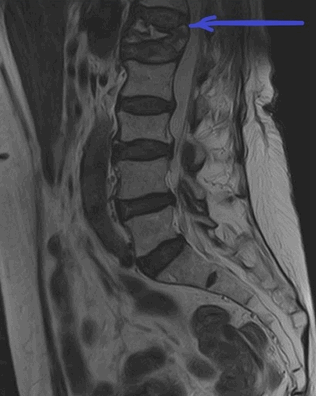
МРТ пояснично-крестцового отдела позвоночника. На Т2-ВИ в сагиттальной плоскости определяется компрессионный перелом L1 позвонка на фоне остеопороза.
К более сложным нарушениям относят переломы оскольчатые, отрывные, взрывного типа. При них нарушается целостность любых отделов позвонка, имеется много осколков. Они нередко смещаются и вызывают компрессию спинного мозга.
МРТ покажет изменение формы позвонка, линию перелома, дефекты костной замыкательной пластины. Может меняться высота между позвонками. Если к перелому привела слабость костной ткани, на снимках кость выглядит более светлой из-за снижения содержания солей кальция между костными трабекулами.
Компрессионный перелом виден на рентгене при достаточной степени деформации позвонка, хорошо визуализируется на КТ во всех случаях. МРТ выгодно отличается тем, что показывает свежий перелом. Это определяет тактику лечения – максимально щадящий режим для спины, иммобилизация корсетом. Также он выявляет сопутствующую патологию дисков, грыжу, дегенеративные и воспалительные болезни позвоночника, суставов, спинного мозга и его оболочек, нервов, сосудов.
Нередко компрессионный перелом приводит к смещению позвонка и сдавлению спинного мозга или выходящих на этом уровне спинномозговых нервов.
Бывают и другие деформации тел позвонков. Они не связаны с травмой, вызваны врожденной аномалией костной системы.
При повреждении каких костей можно делать МРТ?
Наиболее часто МРТ назначают при повреждении костей черепа, позвоночника, таза, кистей, стоп, суставов. МРТ даст полезную информацию обо всех структурах, которые находятся вблизи костей и могли пострадать от травмы.
В травмпунктах и отделениях скорой помощи первым делом пациенту делают рентген. Если врач считает нужным, далее проводят МРТ или КТ. При подозрениях на внутричерепное кровоизлияние методом выбора в первые 6 – 8 часов после травмы будет КТ. В более поздние сроки определенные изменения будут видны и на снимках МРТ.
Как часто можно проходить магнитно-резонансную томографию при переломе?
Магнитно-резонансная томография не несет лучевой нагрузки на организм. На данный момент не выявлены никакие отрицательные последствия проведения МРТ для организма взрослого, детей, беременных. В качестве перестраховки избегают делать МРТ только в 1 триместре беременности. Вреда не представляют исследования в любых количествах. Нужно понимать, что это должно быть обоснованное обследование. В противном случае это станет бесполезной тратой денег и времени. Просто так в качестве профилактики или для скрининга не стоит назначать себе МРТ.
Как часто нужно делать МРТ, скажет врач. Между двумя обследованиями должно пройти столько времени, чтобы в тканях успели произойти заметные на снимках изменения. Так как костная ткань мало пластична, то изменения фиксируют обычно через 3 – 6 месяцев, чтобы проконтролировать, как зажил перелом, как срослись все структуры после операции.
Что лучше при переломе: рентген или МРТ?
Факт наличия перелома рентген устанавливает четко. Видна линия перелома, наличие или отсутствие смещения костей, отломки. Если этой информации врачу достаточно для успешного излечения, дальше ничего не назначают в плане диагностики.
Если перелом сложный, захватывает несколько структур, скорее всего врач больного направит на КТ. Если есть опасность повреждения мягкотканных структур, присутствуют симптомы сдавления нервов, онемение, слабость поврежденной части тела, более обоснованным будет назначение МРТ. В современной медицине это метод наиболее информативного и полного обследования любой анатомической области.
При выборе способа дальнейшего обследования врач учитывает противопоказания к КТ и МРТ. Так, компьютерная томография представляет собой один из вариантов рентгеновского обследования. Его не назначают детям, беременным, кормящим женщинам, ослабленным больным.
От МРТ как метода обследования места перелома придется отказаться, если у пациента:
Имплантированы металлические штифты, трансплантаты, искусственный водитель ритма, помпа для введения инсулина, кохлеарные протезы.
Эпилепсия, психическое заболевание.
Контраст нельзя вводить при беременности, при аллергической реакции на гадолиний, тяжелых болезнях почек.
В индивидуальном порядке решают случаи, когда больной страдает клаустрофобией, имеет сильные боли, не может долго лежать без движения. Тогда прибегают к седации при МРТ перелома. При больших массе и объеме тела обследование можно пройти на открытом томографе. С детьми старшего возраста проводят беседу, объясняют, как важно лежать, не двигаясь и слушать врача. Маленьких детей чаще вводят в поверхностный медикаментозный сон.
При назначении обследования врач руководствуется не только тем, покажет ли МРТ перелом, но и главным вопросом – узнать, какие еще изменения в организме вызвала травма:
есть ли кровоизлияние;
разрыв нервов, связок и сухожилий;
очаги некроза, деформация мягких тканей.
Эта информация будет влиять на выбор тактики лечения больного, поможет восстановить все функции организма в полном объеме.
Также выбор метода диагностики зависит от наличия оборудования в больнице, срочности обследования, финансовых возможностей пациента. Врач рекомендует оптимальный метод, а больной выбирает, где и когда он может пройти обследование. Лучше выбирать медицинские центры с современными томографами большой мощности, опытными специалистами. Это станет залогом точного определения диагноза и результативного лечения.
Читайте также:
