Рентгенограмма, КТ, МРТ при вывихе таранной кости
Добавил пользователь Дмитрий К. Обновлено: 09.01.2026
Вывих голено-таранного сустава делятся на передние, задние (самые частые) и боковые. В чистом виде все вывихи голено-таранного сустава довольно редки. Гораздо чаще вывихи голено-таранного сустава являются в результате перелома лодыжек и особенно часто осложняют перелом голени по типу Дюпюитрена. Передний вывих голено-тараиного сустава, образующийся насильственным тыльным сгибанием стопы, даёт заметное удлинение тыла стопы и уменьшение пяточного выступа кзади. При чистом вывихе стопы назад, происходящем при резком подошвенном сгибании, имеются, наоборот, удлинение пятки и укорочение тыла стопы.
Рентгенография голено-таранного сустава при движении позволяет проконтролировать правильно проведённую репозицию при его вывихе.
Боковые вывихи стопы
Боковые вывихи стопы без перелома лодыжек немыслимы. Особенно часто боковые вывихи стопы даёт перелом Дюпюитрена. При этом стопа становится в положение вовнутрь или наружу. Вправление чистых вывихов стопы удаётся очень легко, особенно под наркозом.
При вывихе стопы возможен сопутствующий перелома лодыжек.
Вывих таранной кости стопы
Изолированный вывих таранной кости в чистом виде встречается редко. Таранная кость может смещаться во все стороны (но чаще кнаружи) и даже поворачиваться вокруг оси. Чтобы получить этот вывих, необходимо разорвать связки, фиксирующие её к голени, к пяточной и ладьевидной костям. Эти разрывы происходят или при форсированном вращении вовнутрь (пронации) или наружу (супинации), или же при сопутствующем тыльном или подошвенном сгибании стопы. Преобладающее направление силы определяет и смещение таранной кости в ту или другую сторону. Часто шейка таранной кости при этом ломается. Вправление чистых вывихов таранной кости возможно при вытяжении стопы при согнутом колене и при непосредственном давлении на выступающую кость. В затруднительных случаях прибегают к кровавой установке вывихнутой таранной кости на место или даже к удалению её.
Подтаранный вывих получается кнутри или кнаружи при сильном вращении вовнутрь (пронации) или наружу (супинации), фиксированной на земле передней части стопы. При этом рвутся связи суставов таранно-пяточной и таранно-ладьевидной. Более резкое разъединение происходит в таранно-ладьевидном сочленении. При резком вращении вовнутрь (пронации) фиксированной передней части стопы вращательным движением голени внутрь получается смещение ладьевидной кости с передней частью стопы кнаружи. При тех жеусловиях резкое выкручивание наружу стопы с вращением (ротацией) голени кнаружи даёт смещение ладьевидной кости и стопы внутрь. Распознать подтаранный вывих кнутри легко распознать по этому характерному положению стопы. В голеностопном суставе при этом возможно производить сгибание и разгибание.
Процедура вправления вывиха стопы.
Чрезвычайно редкие формы подтаранный вывих назад или вперёд для своего происхождения требуют переломов.
Вправление чистых подтаранных вывихов под наркозом удаётся легко в виду обширности разрывов суставных соединений стопы. Фиксация иммобилизирующей повязкой на 4-5 недель и, примерно, столько же времени, реабилитация и физиотерапия — восстанавливают почти нормальную функцию стопы через 2-3 месяца.
Редкие вывихи костей стопы
Из редких вывихов костей стопы необходимо отметить:
- вывих на тыл одной ладьевидной, одной кубовидной, одной, двух или трёх клиновидных костей
- очень редкие вывихи в Шопаровском сочленении
- несколько более частые вывихи плюсневых костей (metatarsi) в Лисфранковском сочленении — чаще всего всех костей на тыл и наружу (общий вывих), реже — одной или нескольких костей (частичный вывих)
Происходят эти редкие вывихи костей стопы от действия больших сил, например, при падении на носок с высоты при наличии резкого подошвенного сгибания или непосредственного давления на переднюю часть стопы вместе с подошвенным сгибанием. Чаще, чем вывихи, в Лисфранковском сочленении получаются переломы и дисторсии.
Без рентгеновского снимка установить точный диагноз этих повреждений затруднительно. Вправление этих вывихов удаётся вытяжением за конец стопы с противодавлением выступающих костей. Гипсовая повязка фиксирует стопу на 4-5 недель. В ней через неделю больной может ходить.
Весьма часто эти вывихи костей стопы сочетаются с переломами и отрывами костей на местах прикрепления мощных связок и сухожилий, повреждениями нервов и мягких тканей. В таких случаях восстановление функции стопы происходит очень медленно, иногда годами держатся боли, заставляющие прибегать к операции: иссечению мелких костных отрывков, резекции неврином или к невротомии. Но прежде чем оперировать, необходимо испытать влияние стельки, сделанной точно по гипсовому слепку с больной стопы.
Вывихи плюсне-фаланговых и межфаланговых суставов стопы происходят по типу ручных.
Рентгенограмма, КТ, МРТ при вывихе таранной кости
а) Определение:
• Пантаранный вывих: вывих большеберцово-таранного, подтаранного и таранно-ладьевидного суставов
б) Визуализация:
1. Общая характеристика:
• Морфология:
о Вывих подтаранного сустава:
- В 75% случаев вывих является медиальным
- Передний и задний вывихи встречаются редко
- В большинстве случаев сочетается с переломами костей
о Вывих таранно-ладьевидного сустава:
- В некоторых случаях наблюдается повреждение всего сустава Шопара (таранно-ладьевидный + пяточно-кубовидный суставы)
о Полный (пантаранный) вывих:
- Вывих таранной кости относительно всех суставных поверхностей
о Подвывих подтаранного сустава:
- Может возникать у артистов балета вследствие длительной повышенной нагрузки
- При отсутствии травмы причиной его развития может служить ревматоидный артрит или нейрогенная артропатия
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется латеральный вывих подтаранного сустава. Латеральное смещение пяточной кости указывает либо на ее вывих, либо на ее перелом. Чтобы отличить вывих от перелома, необходимо выполнить рентгенографию еще и в боковой проекции.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции подтверждается наличие вывиха подтаранного сустава. Задняя суставная поверхность пяточной кости не сочленяется с соответствующей суставной поверхностью таранной кости. Кроме того, выявляется перелом латерального отростка таранной кости. Суставные поверхности таранно-ладьевидного сустава конгруэнтны. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется медиальный вывих подтаранного сустава. Задняя суставная поверхность таранной кости не сочленяется с соответствующей суставной поверхностью пяточной кости.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется вывих заднего и среднего отделов подтаранного сустава. Кроме того, выявляются переломы «задней лодыжки» и задней части тела таранной кости. Шейка таранной кости не повреждена. Наблюдается вывих таранно-ладьевидного сустава. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется вывих таранной кости. Ее головка ротирована латерально. Также выявляется перелом медиальной лодыжки.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется вывих таранной кости относительно всех суставных поверхностей. Перелом таранной кости отсутствует. В некоторых случаях таранная кость вывихивается наружу, повреждая кожные покровы.
2. Рентгенография при вывихе таранной кости:
• Изолированный вывих подтаранного сустава при рентгенографии может быть заметен слабо:
о Отсутствие конгруэнтности
о Частичное перекрытие теней таранной и пяточной костей при рентгенографии в боковой проекции
о Ротация таранной кости относительно большеберцовой и пяточной костей
• Симптом «обнажения суставной поверхности»:
о Суставная поверхность таранной кости видна, однако не сочленяется с пяточной костью
• В редких случаях наблюдают вывих таранной кости относительно всех суставных поверхностей
3. КТ при вывихе таранной кости:
• Лучше всего переломы, не видимые при рентгенографии, выявляются при КТ
• Выполняется после проведения репозиции
• Позволяет обнаружить подвывих, который может сохраняться после выполнения репозиции
4. МРТ при вывихе таранной кости:
• Выполняется редко
• Может использоваться для выявления повреждений связочного аппарата
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография
• Рекомендации по выбору протокола:
о Не следует ожидать, что при рентгенографии удастся полностью соблюсти укладку, поскольку этому может препятствовать наличие деформации
о Важнее выполнить репозицию в ранние сроки, чем получить рентгенограммы хорошего качества
о Следует повторять рентгенографию после выполнения репозиции:
- Оценка эффективности репозиции
- Обнаружение переломов, которые при выполнении рентгенографии перед репозицией часто не замечают
(Слева) При рентгенографии стопы в передне-задней проекции определяется смещение таранной кости кпереди и медиально. Ладьевидная и пяточная кости вместе с остальными костями стопы смещены латерально.
(Справа) У этого же пациента при рентгенографии голеностопного сустава, выполненной в проекции суставной щели, визуализируется латеральное смещение задней суставной поверхности пяточной кости и суставной поверхности ладьевидной кости. Латеральный вывих подтаранного сустава встречается реже, чем медиальный. (Слева) У этого же пациента при КТ в сагиттальной плоскости в коаном режиме, выполненной после неудачной попытки репозиции, определяется импрессионный перелом таранной кости, который возник вследствие ее сдавливания задней суаавной поверхноаью пяточной кости. Этот перелом послужил препятствием для выполнения репозиции.
(Справа) У этого же пациента при КТ на 3D-реконструкции со стороны подошвы хорошо видно расположение костей. Таранная кость смещена латерально относительно пяточной кости. При этом головка таранной кости находится на большом расао-янии от ладьевидной кости. (Слева) При МРТ в коронарной плоскости на Т2 ВИ в режиме FS, выполненной после репозиции вывиха подтаранного сустава, определяются разрыв межкостной таранно-пяточной связки и перелом опоры таранной кости.
(Справа) У этого же пациента при МРТ в коронарной плоскоаи на Т2 ВИ в режиме FS на срезе, проходящем через пазуху предплюсны, визуализируется разрыв цервикальной связки. Кроме того, наблюдается растяжение либо частичный разрыв подошвенной пяточно-ладьевидной связки.
в) Дифференциальная диагностика вывиха таранной кости:
1. Вывих голеностопного сустава:
• Повреждение большеберцово-таранного сустава
2. Перелом шейки таранной кости:
• При переломе I типа по Хокинсу повреждение суставов отсутствует
• При переломе II типа по Хокинсу наблюдается подвывих/вывих подтаранного сустава
• При переломе III типа по Хокинсу наблюдается повреждение подтаранного и голеностопного суставов
• При переломе IV типа по Хокинсу наблюдается пантаранный вывих
3. Вывих сустава Шопара:
• Вывих таранно-ладьевидного + пяточно-кубовидного суставов
г) Патология:
1. Общая характеристика:
• Этиология:
о Падение на стопу, находящуюся в положении внутренней или наружной ротации
• Сопутствующие патологические изменения:
о Повреждение большеберцового нерва, задних большеберцовых вен и артерии
о Часто встречаются переломы костей стопы и голени:
- Переломы импрессионные или отрывные
2. Краткие анатомические сведения:
• Таранная кость сочленяется с большеберцовой, малоберцовой, ладьевидной и пяточной костями
• В подтаранном суставе выделяют три отдела: задний, средний и передний:
о Задний отдел является наибольшим; несет 50% от всей нагрузки на подтаранный сустав
• Задний большеберцовый нервно-сосудистый пучок проходит позади медиальной лодыжки, а затем через канал предплюсны
д) Клинические особенности. Проявления:
• Типичные признаки/симптомы:
о Отек, болезненность стопы; невозможность передвигаться
е) Диагностическая памятка. Советы по отчетности:
• Лечащему врачу важно получить результат исследования как можно раньше:
о Для предотвращения повреждения сосудов и нервов крайне важно выполнить репозицию в ранние сроки
ж) Список использованной литературы:
1. Melenevsky Y et al: Talar fractures and dislocations: a radiologist's guide to timely diagnosis and classification. Radiographics. 35(3):765-79, 2015
2. Rammelt S et al: Subtalar dislocations. Foot Ankle Clin. 20(2):253-64, 2015
3. Van Opstal N et al: Traumatic talus extrusion: case reports and literature review. Acta Orthop Belg. 75(5):699-704, 2009
4. Wagner R et al: Talar dislocations. Injury. 35 Suppl 2:SB36-45, 2004
5. Bibbo C et al: Missed and associated injuries after subtalar dislocation: the role of CT. Foot Ankle Int. 22(4):324-8, 2001
6. KandaT etal: Anterior dislocation of the subtalar joint: a case report. Foot Ankle Int. 22(7):609-11, 2001
7. Mendtrey J et al: Subtalar subluxation in ballet dancers. Am J Sports Med. 27(2): 143-9, 1999
8. Tucker DJ et al: Lateral subtalar dislocation: review of the literature and case presentation. J Foot Ankle Surg. 37(3):239-47; discussion 262, 1998
9. DeLee JC et al: Subtalar dislocation of the foot. J Bone Joint Surg Am. 64(3):433-7, 1982
Рентгенограмма, КТ, МРТ при переломе тела и отростков таранной кости
а) Визуализация:
1. Общая характеристика:
• Локализация:
о Обычно повреждаются суставные поверхности голеностопного сустава (купол таранной кости) или заднего подтаранного сустава (ЗПТС)
• Морфологические особенности:
о Два типа переломов тела таранной кости:
- Вертикальное расщепление тела таранной кости в коронарной или сагиттальной плоскости:
Часто распространяется на шейку таранной кости
- Размозжение ЗПТС
о Перелом латерального отростка:
- Отрывной перелом (внесуставной): небольшой костный фрагмент
- Внутрисуставной перелом: ориентирован косо:
В редких случаях наблюдается оскольчатый перелом
Характеризуется повреждением ЗПТС и латерального заворота синовиальной сумки голеностопного сустава
о Перелом заднего отростка: ориентирован в коронарной плоскости:
- Отломок напоминает добавочную треугольную кость
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции на фоне таранной кости виден крупный отломок. Место перелома не визуализируется, однако единственным возможным источником фрагмента такого размера и формы может быть только медиальная часть тела таранной кости.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции не соблюдена правильная укладка, однако перелом тела таранной кости все равно виден. (Слева) У этого же пациента при рентгенографии голеностопного сустава, выполненной в проекции суставной щели, определяется симптом двойного контура, обусловленный наложением тени отломка на тень тела таранной кости. Повреждения купола таранной кости не видны, поскольку линия перелома проходит позади верхней его границы.
(Справа) У этого же пациента при КТ в аксиальной плоскости позади таранной кости визуализируется крупный фрагмент, который был виден и при рентгенографии. Кроме того, спереди выявляется еще один фрагмент меньших размеров, но тоже достаточно крупный. Тяжесть переломов таранной кости при рентгенографии часто недооценивают, вследствие чего рекомендуется выполнять КТ. (Слева) При КТ в коронарной плоскости в костном режиме определяется оскольчатый перелом тела таранной кости, характеризующийся сагиттально ориентированной линией расщепления и выраженным вдавлением суставной поверхности. Такой перелом соответавует высокоэнергетической травме, при которой, как правило, выявляют еще и повреждения, обусловленные воздействием осевой нагрузки. В этом случае обнаружен перелом пяточной кости.
(Справа) При КТ в коронарной плоскости в коаном режиме визуализируются размозжение нижнего отдела тела таранной кости и разрушение заднего подтаранного сустава. Такая травма, не являющаяся типичной, возникла в результате падения с высоты.
2. Рентгенография при переломе тела и отростков таранной кости:
• Вертикальный перелом тела таранной кости по типу расщепления:
о Обычно со смещением; суставные поверхности неконгруэнтны
• Размозжение заднего подтаранного сустава (ЗПТС):
о Склерозирование, деформация суставных поверхностей ЗПТС
• Перелом латерального отростка:
о При рентгенографии выявляется с трудом
о Боковая проекция:
- Латеральный отросток таранной кости должен иметь форму буквы «V», соответствующей углу Гиссана
- При переломе латерального отростка отломок в виде буквы «V» может быть ротирован кпереди
- При оскольчатом переломе латеральный отросток может не визуализироваться:
Чтобы обнаружить латеральный отросток, следует тщательно соблюдать укладку
Задний край малоберцовой кости должен быть на уровне заднего края большеберцовой кости
о Передне-задняя проекция или проекция суставной щели:
- Латеральный отросток виден позади верхушки латеральной лодыжки
- В отростке может выявляться участок просветления
- Латеральнее отростка может выявляться костный фрагмент, отделившийся в результате отрывного перелома
- Отек мягких тканей наиболее выражен ниже верхушки латеральной лодыжки, что имитирует растяжение связок голеностопного сустава
• Перелом заднего отростка:
о Зубчатый край помогает отличить отломок от треугольной кости
о Как правило, смещение минимально
о Виден лишь в боковой проекции
3. КТ при переломе тела и отростков таранной кости:
• Перелом тела таранной кости:
о Как правило, сложный
• Перелом латерального отростка:
о Часто повреждение ЗПТС обширнее, чем видно на рентгенограмме
4. МРТ при переломе тела и отростков таранной кости:
• Если перелом в свое время не был замечен, пациенты могут быть направлены на МРТ уже по поводу хронических болей
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ в острой фазе перелома
• Рекомендации по выбору протокола:
о Облегчить диагностику может реконструкция изображений в коронарной и сагиттальной плоскостях:
- Коронарная плоскость должна быть перпендикулярна ЗПТС
(Слева) При рентгенографии голеностопного сустава в боковой проекции определяется поперечный перелом верхушки латерального отростка таранной кости. Кроме того, выявляется перелом ее заднего отростка. Такие переломы сочетаются достаточно часто.
(Справа) У этого же пациента при рентгенографии голеностопного сустава, выполненной в передне-задней проекции суставной щели, видно, что линия перелома достигает суставной поверхности заднею подтаранного сустава и латеральною заворота синовиальной сумки голеностопного сустава. Во многих случаях данный перелом выявляется лишь в одной проекции. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется крупный отломок латерального отростка таранной кости, ротированный наружу.
(Справа) У этого же пациента при рентгенографии голеностопною сустава в боковой проекции визуализируется смещение латерального отростка кпереди. Его верхушка больше не конгруэнтна углу Гиссана, образованному пяточной костью. Кроме того, выявляется перелом заднего отростка таранной кости. (Слева) Молодая женщина, перенесшая ранее травму и предъявляющая жалобы на длительные боли в стопе. При рентгенографии голеностопного сустава в боковой проекции в заднем отделе тела таранной кости определяется линия просветления со склеротическими контурами.
(Справа) У этой же пациентки при КТ в сагиттальной плоскости видно, что линия просветления соответствует несросшемуся перелому таранной кости, и костный фрагмент является отломком, а не треугольной костью. Наличие кист указывает на патологическую подвижность отломка.
б) Дифференциальная диагностика перелома тела и отростков таранной кости:
1. Повреждение связок голеностопного сустава:
• Выявляется отек мягких тканей в области латеральной лодыжки, выпот в голеностопном суставе
• Перелом латерального отростка таранной кости часто ошибочно интерпретируют как повреждение связок голеностопного сустава
2. Перелом шейки таранной кости:
• Линия перелома дистальнее перелома тела таранной кости
• При КТ также может быть выявлено распространение линии перелома шейки таранной кости на ее тело
3. Треугольная кость:
• Добавочная кость имеет четкий кортикальный слой, в отличие от отломка в острой фазе перелома
в) Патология:
1. Общая характеристика:
• Этиология:
о Перелом тела таранной кости: травма при осевой нагрузке
о Перелом латерального отростка: инверсионная травма
о Перелом заднего отростка: травма при подошвенном сгибании стопы
• Сопутствующие патологические изменения:
о Перелому тела таранной кости сопутствуют:
- Вывихи голеностопного и подтаранного суставов
- Переломы прочих костей нижней конечности
- «Взрывные» или компрессионные переломы тел позвонков
о Перелому латерального отростка сопутствуют:
- Перелом заднего отростка
- Отрывной перелом области прикрепления удерживателя сухожилий малоберцовых мышц
о Перелому латерального отростка сопутствуют:
- Перелом латерального отростка
- Тендовагинит длинного сгибателя большого пальца стопы
2. Классификация перелома тела и отростков таранной кости:
• Перелом латерального отростка:
о Тип I: внесуставной отрывной
о Тип II: внутрисуставной, одна линия перелома
о Тип III: внутрисуставной, оскольчатый
г) Клинические особенности. Течение заболевания и прогноз:
• При переломах тела и латерального отростка таранной кости существует ↑ риск развития посттравматического остеоартроза
д) Диагностическая памятка. Советы по интерпретации изображений:
• Основная причина несвоевременного выявления перелома латерального отростка таранной кости: несоблюдение укладки при рентгенографии голеностопного сустава в боковой проекции:
о Латеральную поверхность таранной и пяточной костей всегда нужно оценивать в передне-задней проекции и проекции суставной щели, чтобы не пропустить слабо заметный перелом
е) Список использованной литературы:
1. Dale JD et al: Update on talar fracture patterns: a large level I trauma center study. AJR Am J Roentgenol. 201(5)4087-92, 2013
2. von Knoch F et al: Fracture of the lateral process of the talus in snowboarders. J Bone Joint Surg Br. 89(6):772-7, 2007
Рентгенограмма, КТ при вывихе голеностопного сустава
а) Определения:
• Переломовывих: термин широко используется для обозначения любого перелома лодыжки, сочетающегося с выраженным смещением суставных поверхностей голеностопного сустава
о Вывих не обязательно должен быть полным
• Перелом Фолькмана (также известен как перелом Ирла): перелом заднелатерального угла большеберцовой кости
• Перелом Тилло-Шапута: перелом переднелатерального угла большеберцовой кости
1. Рентгенография при вывихе голеностопного сустава:
• Отсутствие конгруэнтности между кортикальным слоем большеберцовой и таранной костей, наложение их теней друг на друга
• Смещение таранной кости относительно большеберцовой:
о Латеральный край тела таранной кости должен соответствовать малоберцовой вырезке большеберцовой кости
о Купол таранной кости должен располагаться по центру позади большеберцовой кости
• Нарушение блоковидного строения голеностопного сустава:
о Расширение медиального свободного пространства
- Норма 6 мм
о Расширение межберцового синдесмоза:
- При рентгенографии в проекции суставной щели голеностопного сустава тени большеберцовой и малоберцовой костей должны перекрываться на 1 мм
о Смещение малоберцовой кости относительно большеберцовой при рентгенографии в боковой проекции:
- Задний край малоберцовой кости должен располагаться возле заднего края большеберцовой
- Если голень на рентгенограмме ротирована, то выявить смещение достаточно трудно
• Перелом лодыжек со смещением:
о Обычно возникает в лодыжках, нижней суставной поверхности большеберцовой кости или куполе таранной кости
о Тщательный поиск места возникновения перелома
• Предоставленные рентгенограммы могут отображать состояние: после репозиции; ищите даже незначительное несоответствие суставных поверхностей друг другу, которое может свидетельствовать в пользу предшествующего вывиха
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется латеральный переломовывих: перелом малоберцовой кости типа В по Веберу перелом Фолькмана (заднелатерального отдела большеберцовой кости) и отрывной перелом области прикрепления дельтовидной связки. Такая травма относится к пронационно-абдукционному типу.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется перелом суставной поверхности вследствие вдавления купола таранной кости в задний край большеберцовой кости. Кроме того, выявляются перелом малоберцовой кости и перелом «задней лодыжки». (Слева) При рентгенографии голеностопного сустава в передне-задней проекции тень таранной кости накладывается на тень большеберцовой, что указывает на наличие вывиха.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется задний вывих таранной кости относительно большеберцовой. Также выявляется перелом «задней лодыжки». Травму пациент получил при падении с лестницы. Спустя три года после травмы осталась лишь некоторая скованность по утрам. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется медиальный переломовывих, возникший вследствие супинационно-аддукционной травмы. Таранная кость смещена медиально. Линия перелома медиальной лодыжки достигает нижней суставной поверхности большеберцовой кости, которая, в свою очередь, характеризуется наличием импрессионного перелома. В латеральном свободном пространстве выявляется костно-хрящевой фрагмент латеральной чааи купола таранной кости. Малоберцовая кость не изменена.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется перелом «задней лодыжки». Кроме того, выявляется импрессионный перелом переднемедиального отдела нижней суставной поверхности большеберцовой кости.
2. КТ при вывихе голеностопного сустава:
• Для полной оценки перелома и повреждения мягких тканей
• Интерпозиция сухожилия может препятствовать репозиции
3. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография в остром периоде
о КТ для планирования хирургического вмешательства
в) Дифференциальная диагностика вывиха голеностопного сустава:
1. Вывих подтаранного сустава:
• Различные виды деформации стопы нередко клинически сходны
2. Перелом лодыжек:
• Может сочетаться с вывихом голеностопного сустава
3. Перелом дистального метаэпифиза большеберцовой кости:
• Импрессионный перелом нижней суставной поверхности большеберцовой кости вследствие избыточной осевой нагрузки
4. Нейрогенная артропатия:
• Признаком нейрогенной артропатии является хронический вывих
• Дифференциальную диагностику облегчают данные анамнеза
• Избыточная костная мозоль
• Ремоделирование кости
• Множество мелких костных фрагментов
(Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется открытый медиальный вывих. Помимо небольших костных фрагментов, на рентгенограммах до и после репозиции переломов выявлено не было. Следует отметить, что стопа ротирована на 90°. Кроме того, расширена суставная щель подтаранного сустава.
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции видно, что репозиция оказалась эффективной. Спереди виден дренажно-аспирационный аппарат. (Слева) При КТ в сагиттальной плоскости после репозиции переднего вывиха голеностопного сустава определяются перелом переднего отдела дистального метаэпифиза большеберцовой кости и импрессионный перелом купола таранной кости. Кроме того, сохраняется некоторое смещение таранной кости кпереди.
(Справа) При КТ в сагиттальной плоскости после закрытой репозиции переднего вывиха визуализируется смещение таранной кости в сторону дефекта нижней суставной поверхности большеберцовой кости. Склерозирование и слабо выраженное вдавление купола таранной кости свидетельствуют о повреждении суставной поверхности в результате сдвига. (Слева) При рентгенографии голеностопного сустава в передне-задней проекции определяется передний переломовывих: перелом тела таранной кости и переднелатерального угла большеберцовой кости (перелом Тилло-Шапута).
(Справа) У этого же пациента при рентгенографии голеностопного сустава в боковой проекции визуализируется оскольчатый перелом тела таранной кости с ее вдавлением в передний край большеберцовой кости. Кроме того, выявляется крупный фрагмент переднего края нижней суставной поверхности большеберцовой кости.
1. Общая характеристика:
• Сопутствующие патологические изменения:
о Переломы: лодыжек, дистального метаэпифиза большеберцовой кости, таранной кости и других костей стопы
о Вывих подтаранного сустава
о Повреждение связок: дельтовидной, межберцового синдесмоза, латерального коллатерального комплекса
о Повреждение нервно-сосудистого пучка о Фрагментирование суставной поверхности таранной или большеберцовой кости
о Повреждение удерживателя сухожилий сгибателей
о Повреждение удерживателя сухожилий малоберцовых мышц
о Повреждение сухожилий, в том числе их ущемление между отломками
о Компартмент-синдром
о Повреждение голеностопного сустава и стопы противоположной конечности
2. Классификация вывиха голеностопного сустава:
• Задний вывих:
о Вследствие воздействия на стопу усилия, направленного кзади
• Передний вывих:
о Вследствие воздействия на большеберцовую кость усилия, направленного кзади, при фиксированной стопе
о ± перелом тела таранной кости, переднего края большеберцовой кости
• Латеральный вывих:
о Приземление на стопу в положении наружной ротации
о Линия перелома латеральной лодыжки ориентирована вертикально
о Горизонтальный перелом медиальной лодыжки или разрыв дельтовидной связки
• Медиальный вывих:
о Приземление на стопу в положении внутренней ротации
о Линия перелома медиальной лодыжки ориентирована вертикально
о Горизонтальный перелом латеральной лодыжки или разрыв латеральных связок
• Верхний вывих:
о Возникает при тяжелой травме дистального метаэпифиза большеберцовой кости
о Таранная кость смещается вверх в сторону поврежденной большеберцовой кости
• Переломовывих Босворта (редкий):
о Проксимальный край отломка малоберцовой кости смещается кзади относительно большеберцовой кости
о Как правило, выполнить закрытую репозицию не удается
д) Клинические особенности. Течение и прогноз:
• Высокая вероятность развития вторичного остеоартроза
е) Диагностическая памятка. Следует учесть:
• Для оценки повреждений сухожилий, связок и удерживателей сухожилий выполняется КТ в мягкотканном режиме
• Оценка сопутствующих травм стопы, которые могут привести к «плавающей» лодыжке (патологической подвижности)
Вывих стопы
Вывих стопы - это патологическое состояние, при котором суставные поверхности костей стопы смещаются относительно друг друга в результате травмы. Сопровождается болью, отечностью и деформацией пораженной зоны, невозможностью опоры на ногу. Диагноз выставляют на основании анамнеза, жалоб, данных физикального обследования и результатов рентгенографии. Лечение включает вправление вывиха и наложение гипсовой лонгеты. После завершения иммобилизации назначают физиопроцедуры, массаж стопы и ЛФК. В отдельных случаях требуются операции.
МКБ-10
Общие сведения
Вывихи стопы составляют около 2% от общего числа вывихов, практически во всех случаях сопровождаются повреждением связок и нередко – переломами костей стопы.
Патанатомия
Человеческая стопа состоит из 26 костей, образующих три отдела: предплюсна, плюсна и фаланги пальцев. В состав предплюсны входит 7 костей: таранная, пяточная, ладьевидная, кубовидная и три клиновидных (латеральная, промежуточная и медиальная).
В голеностопном суставе кости голени сочленяются с таранной костью, причем нижние концы костей голени (лодыжки) охватывают таранную кость с боков, образуя своеобразную вилку. Голеностопный сустав укреплен суставной капсулой и развитым связочным аппаратом. Дистально (дальше от центра) предплюсна соединяется с пятью трубчатыми костями плюсны. Предплюсно-плюсневые суставы малоподвижны. Плюсневые кости соединяются с фалангами пальцев.
Классификация
В травматологии и ортопедии выделяют следующие виды вывихов стопы:
- вывихи стопы в голеностопном суставе;
- вывихи таранной кости;
- подтаранные вывихи стопы;
- вывихи костей предплюсны (вывихи стопы в суставе Шоппара);
- вывихи костей плюсны (вывихи стопы в суставе Лисфранка);
- вывихи пальцев.
Виды вывиха стопы
Вывих в голеностопном суставе
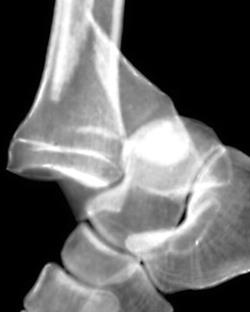
Полный вывих стопы – достаточно редкая травма. Такие вывихи голеностопного сустава всегда сопровождаются серьезными повреждениями его связочного аппарата и переломами лодыжек. Реже вывих стопы сочетается с другими внутрисуставными переломами.
Стопа может вывихиваться наружу, внутрь, назад, вперед или вверх. Наружный вывих стопы возникает при подворачивании стопы наружу и вбок, сопровождается переломом наружной лодыжки. Если пациент подворачивает стопу кнутри, возможен внутренний вывих стопы, сочетающийся с переломом внутренней лодыжки.
Причиной заднего вывиха стопы обычно становится резкое насильственное сгибание стопы в сторону подошвы или сильный удар по голени спереди. Передний вывих стопы может возникнуть при сильном ударе сзади по голени или при резком насильственном сгибании стопы в тыльную сторону. Вывих стопы кверху встречается крайне редко, обычно появляется в результате падения с высоты.
Пациента с вывихом стопы беспокоит резкая боль в голеностопном суставе. При внешнем осмотре выявляется выраженный отек, синюшность, кровоподтеки и деформация в области голеностопного сустава. Движения в суставе и опора на ногу невозможна.
Для уточнения диагноза и выявления сопутствующих повреждений костных структур выполняют рентгенографию в двух проекциях. Вывихи стопы, сопровождающиеся повреждением костного и связочного аппарата, относятся к числу тяжелых повреждений. Нормальная функция сустава возможна только при максимально точном восстановлении нормального взаиморасположения отломков.
Успех вправления при вывихе стопы определяется целым рядом условий: тщательным изучением особенностей вывиха и смещения отломков, адекватным обезболиванием, правильностью и последовательностью действий врача-травматолога при вправлении стопы. Выправление свежих вывихов стопы общим наркозом, местным обезболиванием или проводниковой анестезией. При необходимости используются мышечные релаксанты.
По окончании вправления сустав фиксируют гипсовой лонгетой и делают контрольную рентгенограмму. Повреждения голеностопного сустава сопровождаются выраженным отеком мягких тканей, поэтому сплошная (циркулярная) повязка сразу после вправления не накладывается. Гипс укрепляют после спадания отека (обычно – на пятые сутки после вправления).
Срок иммобилизации определяется тяжестью сопутствующих повреждений и составляет от 8 до 12 недель. После снятия повязки обязательно назначают лечебную гимнастику и физиопроцедуры: теплолечение, диадинамотерапию, лечебные ножные ванны и др.
Наступать на поврежденную ногу после вправления вывиха стопы нельзя ни в коем случае – даже самая жесткая гипсовая повязка не в состоянии удержать поврежденные кости стопы на своем месте при нагрузке, равной весу человеческого тела. Последствием ранней нагрузки может быть повторное смещение, а в отдаленном периоде – резкое ограничение подвижности в суставе, постоянные боли и развитие посттравматического артроза.
Подтаранный вывих
Встречается крайне редко. Появляется в результате резкого подворачивания стопы. Сопровождается разрывом связок, резкой болью, отеком, деформацией стопы. Для уточнения диагноза и исключения сопутствующих переломов выполняют рентгенографию.
Выправление подтаранного вывиха стопы выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 5-6 недель. В последующем пациенту назначают физиопроцедуры, лечебную физкультуру и рекомендуют в течение года после травмы носить ортопедическую обувь.
Вывих костей предплюсны
Встречается крайне редко. Возникает в результате резкого поворота стопы. Сопровождается болью, отеком, деформацией стопы. Возможно нарушение кровообращения в дистальных отделах стопы.
Вправление выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 8 недель. В последующем назначают физиопроцедуры, лечебную физкультуру, рекомендуют в течение года после травмы носить супинаторы или ортопедическую обувь.
Вывих костей плюсны
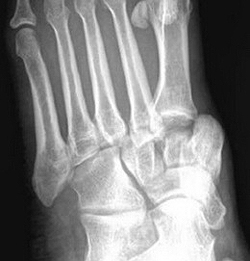
Встречается редко. Может быть полным (смещение всех костей плюсны) или неполным (смещение отдельных костей плюсны). Сопровождается резкой болью, отеком, укорочением и расширением стопы.
Вправление выполняют под местной или общей анестезией. Затем накладывают гипсовую лонгету сроком до 8 недель. В последующем показана лечебная гимнастика, физиотерапия, ношение супинатора или ортопедической обуви в течение года.
Вывихи фаланг пальцев
Встречаются нечасто. Обычно возникают в результате прямого удара по области плюсны или пальцев. Сопровождаются болью, отеком, деформацией. Палец вправляют под местной анестезией. Затем накладывают гипсовую лонгету на 2 недели. В последующем назначают физиопроцедуры и лечебную физкультуру.
Читайте также:
- Преимущественно эозинофильные варианты воспаления бронхов при бронхиальной астме.
- Гиперпаратиреоз. Клиника и диагностика
- Комплексное исследование при сочетанной травме.
- Рентгенограмма, КТ, МРТ костей при гиперпаратиреозе
- Операция зашивания мочеточниково-влагалищных свищей. Операция восстановления уретры.
