Рентгенограмма, КТ при болезни Гиршпрунга
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Врожденный аганглионарный мегаколон - болезнь Гиршпрунга
Аноректальная мальформация, обусловленная неполным заселением дистальных отделов толстой кишки нейрональными элементами и не проявляющаяся макроскопически на начальных этапах заболевания. Развитие нервной системы кишечника: миграция нейроэнтеральных клеток из нервного гребня в ЖКТ в дистальном направлении с формированием сначала межмышечного (ауэрбахова), а затем подслизистого (мейснеровского) сплетения.
Болезнь Гиршпрунга: неполная миграция приводит к отсутствию нейронов в дистальных отделах прямой кишки, на участках различной протяженности => отсутствие перистальтики и неспособность к мышечной релаксации в аганглионарном сегменте (включая внутренний анальный сфинктер) + повышенный тонус гладкой мускулатуры в дистальных отделах и спазм => запоры и нарастающая дилатация толстой кишки проксимальнее аганглионарного сегмента —> некротический энтероколит или мегаколон.
Тяжесть симптомов и естественное течение заболевания имеет вариабельный характер. Часто сочетается с другими аномалиями развития (синдромом Дауна, атрезией кишечника).
Лечение заключается в резекции патологически измененного аганглионарного дистального сегмента с соответствующей реконструкцией. Для принятия решения необходимо оценить:
• Является ли данное состояние жизнеугрожающим без соответствующего лечения (например, острый некротический энтероколит, перфорация)?
• Имеются ли другие жизнеугрожающие аномалии, наиболее важные для лечения (например, сердца)?
• Возможна ли первичная реконструкция (с/без превентивной стомы) или необходима вторичная реконструкция (после колостомии)?
а) Эпидемиология:
• Заболеваемость: от 1 на 4400 до 1 на 7000 живых новорожденных с соотношением по полу М:Ж- 4:1 (в подгруппе с длинносегментным аганглиозом 1:1). Частота при семейном анамнезе: 6-10%.
• Сопутствующие аномалии: синдром Дауна (4-16%), атрезия ануса/толстой кишки (0,5-3,5%).
• Заболеваемость среди подростков и взрослых вариабельна (3-20%).

б) Симптомы болезни Гиршпрунга:
• Новорожденные (80-90%): симптомное течение в первые 24-72 часа жизни => задержка мекония >24-48 часов, запор, вздутие живота, отказ от кормления, рвота, плохая прибавка в весе. Осложнения: энтероколит, обусловленный болезнью Гиршпрунга, перфорация слепой кишки. Вариант: относительно бессимптомное течение.
• Постнеонатальный период: тяжелые запоры в анамнезе, периодические запоры/вздутие живота с разрешающимися эпизодами «взрывных» поносов, вздутие живота (хроническое), энтероколит (острое вздутие), отставание в прибавке веса.
• Вариант: относительно бессимптомное течение.
• Взрослые (3-20%): анамнез хронических запоров с детства, вздутие живота.
в) Дифференциальный диагноз:
• Мекониальная пробка.
• Муковисцидоз (мекониевый парез).
• Органическое препятствие (атрезия, аноректальная мальформация; внимание: возможно сочетание обеих аномалий!)
• Нейрональная дисплазия кишечника: при биопсии - гиперплазия нейронов и увеличенное количество ганглиев.
• Тотальный аганглиоз кишечника: вовлечение всего ЖКТ.
• Синдром левых отделов толстой кишки (преходящее нарушение перистальтики у детей, рожденных матерями, страдающими диабетом).
• Эндокринные нарушения: гипотиреоз, недостаточность надпочечников.
• Взрослые: болезнь Чагаса.
• Другие причины запоров.
г) Патоморфология болезни Гиршпрунга
Макроскопическое исследование:
• Выраженность преаганглионарной дилатации толстой кишки зависит от длительности наличия симптомов.
• Острые осложнения энтероколита.
Микроскопическое исследование:
• Норма: малое количество ганглиев в пределах 1,5-2 см, проксимальнее зубчатой линии.
• Болезнь Гиршпрунга: отсутствие ганглиев в подслизистом или межмышечном сплетениях дистальных отделов толстой кишки на расстоянии > 2 см от зубчатой линии, возможна гиперплазия нейронов (адренергическая, холинергическая), в остальном, цитоархитектоника толстой кишки нормальная.
Гистологическое исследование прямой кишки при болезни Гиршспрунга.
Криостатные срезы (а) окрашены для выявления ацетилхолинэстеразы.
При таком способе окраски у пациента с болезнью Гиршспрунга видны аномально утолщенные нервные волокна в слизистой оболочке (б) и редкие тонкие нервные волокна в обычной слизистой оболочке.
д) Обследование при врожденом аганглионарном мегаколоне
Необходимый минимальный стандарт. Диагностика болезни Гиршпрунга:
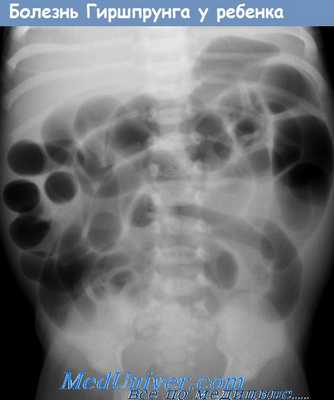
• Рентгенография органов брюшной полости? Дилатация тонкой кишки?
• Аноректальная манометрия (наилучший метод при болезни Гиршпрунга с коротким сегментом, ограниченное применение у младенцев и детей): отсутствие ректоанального ингибиторного рефлекса (РАИР) - рефлекторного расслабления в ответ на растяжение прямой кишки.
• Ирригоскопия с барием: спазмированный дистальный сегмент с характерной переходной зоной к дилатированному проксимальному сегменту толстой кишки, задержка бария более 24 часов? Может быть ложноотрицательным при болезни Гиршпрунга с коротким сегментом.
• Биопсия («золотой стандарт», точность 99%): серия биопсий на глубину слизистой и подслизистого слоя на расстоянии 2 см проксимальнее зубчатой линии => отсутствие подслизистого сплетения, но усиление положительной окраски на ацетилхолинэстеразу (внимание: последние 1,5-2 см прямой кишки не содержат ганглиев в норме!).
Дополнительные исследования (необязательные). Обследование для выявления сопутствующих аномалий.
е) Классификация болезни Гиршпрунга:
• Классическая форма болезни Гиршпрунга (80-90%): поражение >40 см дистального сегмента толстой кишки.
• Болезнь Гиршпрунга с длинным сегментом (7-10%): аганглионарная зона распространяется проксимальнее печеночного изгиба или даже на всю толстую кишку (тотальный аганглиоз толстой кишки).
• Болезнь Гиршпрунга с ультракоротким сегментом: поражение только дистальных отделов прямой кишки.
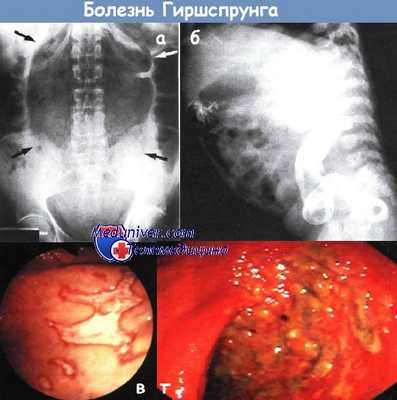
а - Обзорная рентгенограмма брюшной полости взрослого с недавно диагностированной болезнью Гиршспрунга.
Прямая кишка (показана стрелкой) значительно расширена.
б - Зона перехода расширенной нормальной кишки к нерасширенному аганглионарному участку.
Боковой рентгеновский снимок с использованием контраста.
в - Стеркоральные язвы у пациента с болезнью Гиршспрунга. Ректороманоскопия.
г - Стеркоральная язва в нижних отделах толстой кишки при простом запоре.
ж) Лечение без операции врожденного аганглионарного мегаколона:
• Декомпрессия толстой кишки, ирригация прямой кишки через зонд большого диаметра - подготовка к операции.
з) Операция при болезни Гиршпрунга:
Показания:
• Новорожденные и дети: любая подтвержденная форма болезни Гиршпрунга (за исключением сочетания с летальными аномалиями).
• Взрослые: зависит от выраженности заболевания и результатов консервативной терапии.
Хирургический подход:
• Плохое состояние: колостома, позднее - вторичная реконструкция.
• Хорошее состояние: первичная реконструкция с/без отключения:
1. Современный подход: одноэтапная операция низведения неизмененного ганглионарного сегмента толстой кишки (срочное исследование замороженных срезов):
а. Лапароскопически-ассистированная операция низведения с избытком.
б. Трансанальная эндоректальная операция низведения с избытком у новорожденных.
2. Классические операции: Ребейна, Свенсона, Дюамеля, Соаве.
• Тяжелый мегаколон: сократимость толстой кишки нарушена даже после резекции аганглионарного сегмента (декомпенсация механизма Франка-Старлинга): проктоколэктомия и низведение тонкой кишки.
и) Результаты лечения болезни Гиршпрунга:
• Летальность: 1-2% случаев.
• Несостоятельность анастомоза: 5-7% случаев.
• Послеоперационный энтероколит: 6-20% случаев.
• Длительный период удовлетворительной функции толстой кишки: 80-90% случаев.
• Другие осложнения: стриктура, периректальный свищ, инконтиненция, персистирующие запоры (в частности, после операции Дюамеля или Соаве).
• Наблюдение и дальнейшее лечение
• Периодические повторные функциональные обследования.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рентгенограмма, КТ при болезни Гиршпрунга
Болезнь Гиршпрунга у взрослых.
(а) На обзорной рентгенограмме органов брюшной полости, выполненной в положении стоя, отмечается тень фекалий, заполняющих почти всю брюшную полость с выпячиванием контуров брюшной полости.
(б, в) Заметна выраженная дилатация сигмовидной кишки (С), занимающей пространство от верхней части брюшной полости до таза.
(г) В дистальной части сигмовидной кишки визуализируется переходная зона (стрелки) с ровными контурами. Образование, приводящее к обструкции, не выявляется. Отмечается гидронефроз правой почки (указатель), обусловленный сдавлением увеличенной сигмовидной кишкой правого мочеточника в области его дистальной части.
(д) На интраоперационной фотографии — значительно дилатированная сигмовидная кишка.
(е) Макропрепарат: выраженная дилатация сигмовидной кишки.
Большинство врожденных структурных патологий толстой кишки, например атрезия заднего прохода, болезнь Гиршпрунга или мальротация, проявляются в неонатальном периоде или в раннем детстве, поэтому лечение проводиться в надлежащие сроки. Но для некоторых из них характерно скрытое течение с манифестацией клинической картины в подростковом или взрослом возрасте.
Диагностировать такие врожденные заболевания с поздним дебютом нелегко, так как при проведении стандартных аксиальных методов визуализации функциональный дефект оценить невозможно. Поэтому для оценки динамики процесса используются как устаревшие, так и передовые методы рентгенодиагностики. Частое употребление лекарственных препаратов, хронический стресс или некоторые события, такие как рождение ребенка или оперативное вмешательство, могут ослабить толстую кишку и спровоцировать появление структурных и функциональных заболеваний. Для постановки правильного диагноза необходим тщательный сбор жалоб и анамнеза, а также применение соответствующих методов визуализации.
Кроме того, злокачественные новообразования могут приводить к структурным нарушениям, например к инвагинации, поэтому рентгенологам следует проявлять особую настороженность при обнаружении признаков патологических изменений, нехарактерных для взрослого человека.
Болезнь Гиршпрунга у взрослых. Причиной болезни Гиршпрунга является отсутствие нервных ганглиев в ауэрбаховом и мейсснеровом сплетениях, вызванное нарушением краниокаудальной миграции первичных нейробластов во внутриутробном периоде. Невозможность релаксации пораженного сегмента толстой кишки приводит к нарушению пассажа кала и возникновению непроходимости.
Пораженный сегмент кишки может быть различной длины, в процесс всегда вовлекаются дистальные отделы кишечника. Более чем в 80% случаев аганглиоз ограничен прямой и сигмовидной кишками, иногда он вовлекает всю толстую кишку (около 8%; тотальный толстокишечный аганглиоз) или кишечник в целом (тотальный кишечный аганглиоз).
В неонатальном периоде основными симптомами являются задержка мекония и увеличение живота; иногда диагноз не устанавливают до второго или третьего десятилетия жизни, так как симптомы успешно купируются клизмами и слабительными. Почти у всех пациентов в анамнезе запоры с первого года жизни; они страдают от хронического запора и вынуждены постоянно употреблять слабительные препараты, что приводит к растяжению толстой кишки.
У новорожденных правильный диагноз можно установить с помощью бариевой клизмы (Vorobyovet al.,2010). Взрослым пациентам, страдающим болезнью Гиршпрунга, для исключения других органических причин непроходимости, таких как рак толстой кишки, проводят КТ. При этом выявляется расширенная толстая кишка, заполненная фекалиями, с узкой переходной зоной и суженным дистальным сегментом в отсутствии видимой причины обструкции.
КТ при обратной ротации кишечника
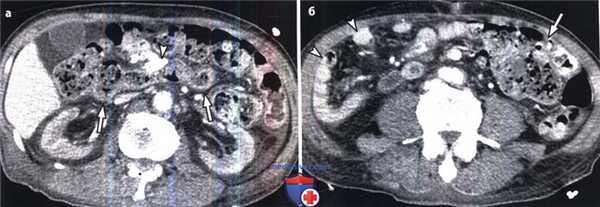
Обратная ротация кишечника.
(а) Поперечная ободочная кишка (стрелки) расположена позади кальцифицированной верхней брыжеечной артерии (указатель).
(б) На уровне пупка петли тонкой кишки (указатели) располагаются в правой половине брюшной полости, а на уровне толстой кишки (стрелка) — в левой половине.
Частота встречаемости мальротации кишечника составляет 1:6000 новорожденных, чаще всего патология проявляется в младенчестве или раннем детстве. Клиническая манифестация мальротации средней кишки во взрослом возрасте происходит крайне редко и сопровождается неясным чувством дискомфорта в животе.
Обратная ротация кишечника является очень редкой патологией; в литературе представлено 192 наблюдения мальротации кишечника у взрослых, из них в 17 случаях диагностирована обратная ротация (Pad et al., 2013). У пациентов с обратной ротацией кишечника клинические симптомы могут отсутствовать на протяжении многих лет, но со временем возникают признаки непроходимости кишечника. Это случается как следствие компрессии кишки брыжеечными сосудами или в результате заворота свободного сегмента илеоцекальной области.
Если при проведении исследования с пероральным контрастированием отмечается правосторонняя локализация дуодено-еюнального перехода или проксимального отдела тощей кишки, то высока вероятность наличия мальротации. При ультрасонографии выявляется обратное расположение верхней брыжеечной артерии (ВБА) и вены (ВБВ). Другой ключевой признак для постановки диагноза — дилатация двенадцатиперстной кишки.
При КТ большая часть толстой кишки визуализируется в левой и центральной части брюшной полости, тонкая кишка — в правой части, а поперечная ободочная кишка находится позади ВБА. Выявляется «симптом водоворота», который возникает вследствие закручивания ВБВ вокруг оси ВБА, а также торсия проксимальной части тонкой кишки.
1. Болезнь Гиршпрунга развивается вследствие нарушения краниокаудальной миграции нейронов во внутриутробном периоде. Иногда правильный диагноз не удается установить до второго или третьего десятилетия жизни, так как симптомы успешно купируются клизмами и слабительными.
При КТ выявляется расширение толстой кишки, заполненной фекалиями, с узкой переходной зоной в отсутствии видимой причины обструкции. Дистальные отделы, как правило, спавшиеся.
2. Основываясь на типе транзита кишечного содержимого, выделяют три вида запора: запор с медленным транзитом, или атония кишечника, запор, связанный с обструкцией выходного отверстия и запор с нормальным временем транзита. Хроническое употребление слабительных может приводить к формированию «катартической кишки».
При рентгенографии выявляется уменьшение или утрата гаустрации, что имитирует воспалительные заболевания кишечника, дилатация и спазм просвета толстой кишки и псевдостриктуры. Часто наблюдается зияющий илеоцекальный клапан.
3. К самым частым местам возникновения заворота толстой кишки относятся: сигмовидная кишка, 60-75%; слепая кишка, 25-40%; и поперечная ободочная кишка (5-10%). При проведении обзорной рентгенографии органов брюшной полости часто выявляются характерные для заворота толстой кишки признаки, например «симптом кофейного зерна».
При КТ выявляется растяжение петель кишки, расположенных в средней и верхней частях брюшной полости, и перекрут брыжейки у места обструкции.
4. Видимая причина инвагинации толстой кишки у взрослых пациентов была обнаружена примерно в 80% случаев; около половины случаев инвагинации ассоциировано со злокачественным процессом. Между инвагинатом и стенками кишки, в которую происходит инвагинация, внедряется брыжейка с сосудами, и в зависимости от оси проекции эта область визуализируется как «мишень» или как образование в форме «сосисок».
5. Ректоцеле — это выпячивание стенки прямой кишки, которое часто способствует формированию инвагинации прямой кишки, что может влиять на дефекацию. Инвагинация прямой кишки — это концентрическое внедрение всей прямой кишки в анальный канал, которое может приводить к выпадению прямой кишки.
6. При псевдообструкции толстой кишки отсутствует органическая причина обструкции. При острых формах псевдообструкция может привести к некрозу и выраженной дилатации кишки, которая достигает 12 см в диаметре в области слепой кишки, при этом риск перфорации увеличивается.
7. Обратная ротация кишечника является следствием мальротации средней кишки. При КТ большая часть толстой кишки визуализируется в левой и центральной части брюшной полости, тонкая кишка — в правой части, поперечная ободочная кишка находится позади верхней брыжеечной артерии. Выявляется «симптом водоворота», который возникает вследствие закручивания верхней брыжеечной вены вокруг оси верхней брыжеечной артерии, а также торсия проксимальной части тонкой кишки.
Мегаколон
Мегаколон – это врожденное либо приобретенное увеличение всей толстой кишки или ее отдельной части. Клиника мегаколона включает упорные запоры, метеоризм, увеличение живота, каловую интоксикацию, приступы преходящей кишечной непроходимости. Заболевание диагностируется с помощью рентгеновских методов (обзорной рентгенографии, ирригоскопии), эндоскопических исследований (ректороманоскопии, колоноскопии, биопсии), манометрии. Лечение хирургическое, заключается в резекции расширенного участка толстой кишки.
МКБ-10
Общие сведения
Мегаколон в проктологии встречается при таких заболеваниях как болезнь Шагаса, болезнь Гиршпрунга, идиопатический мегадолихоколон и др. При мегаколоне отмечается увеличение просвета, утолщение стенок, удлинение части или всей толстой кишки. Вследствие патологической гипертрофии происходит развитие очагового воспаления и атрофии слизистой, нарушение пассажа и эвакуации содержимого толстого кишечника. При мегеколоне изменения чаще касаются сигмовидной кишки: происходит ее расшиерение (мегасигма) в сочетании с одновременным удлинением (мегадолихосигма).
Причины мегаколона
Врожденная патология обусловлена отсутствием или дефицитарностью периферических рецепторов, нарушением проводимости по нервным путям, которые развиваются в результате нарушения миграции нейронов в процессе эмбриогенеза. Причинами приобретенного мегаколона могут выступать токсические поражения нервных сплетений в стенке толстой кишки, дисфункция ЦНС при болезни Паркинсона, травмы, опухоли, свищи, рубцовые сужения, лекарственные запоры, коллагенозы (склеродермия и др.), гипотиреоз, амилоидоз кишечника и пр. Данные факторы вызывают нарушение двигательной функции толстой кишки на том или ином протяжении и органическое сужение ее просвета.
Патогенез
Нарушение иннервации или механические препятствия затрудняют пассаж каловых масс по суженной части кишки, вызывая резкое расширение и увеличение отделов, расположенных выше. Активизация перистальтики и гипертрофия верхних отделов является компенсаторной и формируется для продвижения кишечного содержимого через аганглионарную или стенозированную зону. В дальнейшем в расширенном отделе происходит гибель гипертрофированных мышечных волокон и их замещение соединительной тканью, что сопровождается атонией измененного отдела кишки. Замедляется продвижение кишечного содержимого, возникают длительные запоры (стул отсутствует по 5-7, иногда 30 суток), угнетаются позывы на дефекацию, происходит всасывание шлаков, развитие дисбактериоза и каловой интоксикации. Подобные процессы при мегаколоне неизбежно сопровождаются задержкой развития ребенка или резким снижением трудоспособности взрослых.
Классификация
Мегаколон может иметь врожденное или приобретенное происхождение. Врожденный мегаколон (болезнь Гиршпрунга) характеризуется аганглиозом - отсутствием нервных сплетений внутри стенок ректосигмоидального отдела толстой кишки. Деиннервированный участок кишки сужен, лишен перистальтики и является органическим препятствием для прохождения каловых масс. Кроме болезни Гиршпрунга, врожденный мегаколон может быть обусловлен идиопатическими причинами (хроническими запорами любого происхождения) либо наличием механического препятствия в дистальных отделах толстого кишечника (стеноза прямой кишки, свищевой формы атрезии заднего прохода и др.). Клиника врожденного мегаколона развивается уже в раннем детстве.
По локализации и протяженности участка гипертрофии в клинической проктологии различают ректальную, ректосигмоидальную, сегментарную, субтотальную и тотальную форму мегаколона. При ректальной форме заболевания поражается промежностный отдел прямой кишки, ее ампулярная и надампулярная части. Ректосигмоидальная форма мегаколона характеризуется частичным или полным поражением сигмовидной кишки. При сегментарной форме мегаколона изменения могут локализоваться в одном сегменте ректосигмоидного перехода или сигмовидной кишки либо двух сегментах, между которыми расположен участок неизмененной кишки. Субтотальный вариант мегаколона включает поражение нисходящего и части ободочного отдела толстой кишки; при тотальной форме поражается вся толстая кишка.
Клиническое течение мегаколона может быть компенсированным (хроническим), субкомпенсированным (подострым) и декомпенсированным (тяжелым).
Симптомы мегаколона
Тяжесть течения и особенности клиники заболевания напрямую связаны с протяженностью пораженного отдела и компенсаторными возможностями организма. При врожденном мегаколоне с первых дней или месяцев жизни отсутствует самостоятельный стул, развивается метеоризм, увеличивается окружность живота, нарастает хроническая каловая интоксикация. Периодически возникает рвота с примесью желчи. Опорожнение кишечника наступает только после введения газоотводной трубки, выполнения очистительной или сифонной клизмы. Для испражнений характерен гнилостный запах, содержание слизи, крови, частиц непереваренной пищи. У детей с мегаколоном наблюдается истощение, отставание физического развития, анемия.
Прогрессирующие хронические запоры и вздутие кишечника при мегаколоне приводят к истончению и дряблости брюшной стенки, формированию, так называемого, «лягушачьего живота». Сквозь переднюю брюшную стенку можно наблюдать перистальтику в раздутых петлях кишечника. Расширение и вздутие толстой кишки при мегаколоне сопровождается высоким стоянием купола диафрагмы, уменьшением дыхательной экскурсии легких, смещением органов средостения, изменением размера и формы грудной клетки (бочкообразная грудная клетка). На этом фоне развивается цианоз, одышка, тахикардия, регистрируются изменения на электрокардиограмме, создаются условия для рецидивирующих пневмоний и бронхитов.
Осложнения
Частыми осложнениями мегаколона служат дисбактериоз и развитие острой кишечной непроходимости. При дисбактериозе в кишечнике развивается вторичное воспаление, происходит изъязвление слизистой, что проявляется «парадоксальными» поносами. Развитие обтурационной непроходимости кишечника сопровождается неукротимой рвотой и болями в животе, в тяжелых случаях – прободением толстой кишки и каловым перитонитом. При завороте или узлообразовании кишки может возникать странгуляционная кишечная непроходимость.
Диагностика
При диагностике мегаколона учитываются данные клинической симптоматики, объективного осмотра, результатов рентгеновской и эндоскопической диагностики, лабораторных анализов (кала на дисбактериоз, копрограммы, гистологии). В ходе осмотра проктолога выявляется увеличенный, асимметричный живот. При пальпации петли кишечника, заполненные каловыми массами, имеют тестоватую консистенцию, а в случае каловых камней – плотную. При мегаколоне отмечается симптом «глины» - надавливание пальцами на переднюю брюшную стенку оставляет на ней следы вдавления.
Обзорная рентгенография брюшной полости при мегаколоне выявляет раздутые и расширенные кишечные петли толстой кишки, высоко расположенный купол диафрагмы. Рентгеноконтрастная ирригоскопия позволяет определить аганглионарную зону – участок сужения толстой кишки с расширением ее вышележащих отделов, сглаженность их контуров, отсутствие складчатости и гаустр. При этом может преобладать расширение прямой (мегаректум), сигмовидной (мегасигма) или всей ободочной кишки (мегаколон). С помощью ректороманоскопии и колоноскопии производится осмотр толстого кишечника, выполняется трансанальная эндоскопическая биопсия. Отсутствие в биоптате мышечной оболочки прямой кишки нервных клеток ауэрбаховского сплетения подтверждает диагноз болезни Гиршпрунга.
Проведение аноректальной манометрии при мегаколоне необходимо для оценки ректального рефлекса и дифференциации врожденного и приобретенного мегаколона. Сохранность рефлекса свидетельствует о неповрежденности ганглиев и отсутствии болезни Гиршпрунга. Дифференциальная диагностика при мегаколоне проводится с опухолями толстой кишки, хроническим колитом, синдромом раздраженного кишечника, дивертикулярной болезнью, привычными запорами, вызванными анальными трещинами.
Лечение мегаколона
Лечебная тактика зависит от клинического течения и формы болезни. При компенсированном и субкомпенсированном течении, а также неорганических формах мегаколона предпринимается консервативный подход. Терапия мегаколона включает диету с высоким содержанием клетчатки, клизмы (очистительные, вазелиновые, гипертонические, сифонные), массаж живота, назначение бактериальных препаратов, нормализующих кишечную микрофлору, ферментных препаратов, модуляторов моторики толстой кишки, проведение ЛФК и электростимуляции прямой кишки.
При болезни Гиршпрунга требуется оперативное лечение – выполнение резекции аганглионарной зоны и расширенной части толстой кишки, которая проводится в возрасте 2-3 лет. В случае возникновения обструктивного мегаколона требуется экстренное наложение колостомы и подготовка к радикальному вмешательству.
Объем резекции толстой кишки при мегаколоне определяется протяженностью поражения и может включать переднюю резекцию прямой кишки, брюшноанальную резекцию с низведением ободочной кишки, ректосигмоидэктомию с наложением колоректального анастомоза, субтотальную резекцию толстой кишки с формированием илеоректального анастомоза и др. В ходе радикального вмешательства или после него отдельным этапом производится закрытие колостомы.
Лечение других форм мегаколона заключается в устранении причин – механических препятствий (свищевой атрезии заднего прохода, рубцового стеноза, спаек), хронических запоров, гиповитаминоза, воспалений кишечника (колита, ректосигмоидита). Дальнейший прогноз определяется формой и причинами мегаколона, правильностью объема и метода операции.
Болезнь Гиршпрунга ( Аганглиоз толстого кишечника , Врожденный мегаколон )
Болезнь Гиршпрунга — это врожденная патология толстой кишки с недоразвитием или отсутствием нервных сплетений в подслизистом и мышечном слоях всего толстого кишечника или его сегмента. Проявляется хроническими запорами, отсутствием позывов к дефекации, метеоризмом, нелокализованной абдоминальной болью, асимметричной формой живота, интоксикацией. Диагностируется с помощью ирригоскопии, ректороманоскопии, гистологии биоптата толстокишечной стенки, аноректальной манометрии. Лечится хирургическими методами, пациентам рекомендована одномоментная или двухэтапная резекция толстого кишечника с созданием колоректального анастомоза.
Аганглиоз толстого кишечника (врожденный мегаколон) — одна из частых аномалий развития пищеварительных органов. По данным наблюдений, распространенность болезни Гиршпрунга в популяции новорожденных составляет от 1:30 000 до 1:2 000. У 90% пациентов заболевание дебютирует до 10-летнего возраста. У мальчиков аномалия выявляется в 4,32 раза чаще, чем у девочек. В 29,0-32,7% случаев патология ассоциирована с другими пороками развития, при этом у 9% больных толстокишечный аганглиоз развивается в рамках синдрома Дауна. Впервые нарушение было описано в трудах датского педиатра Гаральда Гиршпрунга в 1888 году. Актуальность своевременного выявления заболевания обусловлена тяжестью его осложнений.
Причины
Болезнь Гиршпрунга имеет полиэтиологическое происхождение, роль предполагающих и производящих факторов, способствующих развитию аганглиоза толстокишечной стенки, продолжает уточняться. Вероятнее всего, врожденный порок становится результатом критического повреждения генов, регулирующих формирование толстокишечных нервных структур. По мнению специалистов в области практической проктологии, возникновению аномалии Гиршпрунга способствуют:
- Отягощенная наследственность. У 20% пациентов прослеживается семейный характер болезни. По результатам молекулярно-генетических исследований, при наследуемых мутациях генов RET, GDNF, EDN3, ENDRB нарушается миграция нейробластов из вагусного нейрогребешка, из-за чего возникает аганглиоз стенки кишечника. В 12% случаев болезни прослеживаются хромосомные аберрации, в 18% — порок проявляется в структуре наследственных синдромов.
- Дизонтогенез. Ненаследственные формы болезни связаны с влиянием внутриутробной вирусной инфекции, высокой радиации, мутагенных химических веществ, нарушающих дифференцировку нейробластов. Риск развития аномалии повышается при акушерской патологии и хронических заболеваниях беременной, сопровождающихся тканевой гипоксией, — гестозах, кардиопатологии (гипертонической болезни, сердечной недостаточности), сахарном диабете.
Развитие болезни Гиршпрунга обусловлено нарушением эмбриогенеза предположительно на 7-12 неделях гестационного срока, когда формируются нервные сплетения Мейснера (в подслизистом слое толстой кишки) и Ауэрбаха (в мышечной оболочке кишечника). Из-за преждевременного прекращения миграции нейробластов или их недостаточной дифференцировки вместо типичных подслизистого и мышечно-кишечного сплетений с ганглиями нейроструктуры кишки представлены отдельными нервными волокнами и глиальными элементами.
Чем раньше завершается миграция нейробластов, тем более протяженным является аганглиозный участок толстокишечной стенки. В слизистом слое накапливается ацетилхолинэстераза, которая вызывает спазм кишки, что является патогномоничным признаком аномалии Гиршпрунга. Из-за тонического спазмирования и отсутствия перистальтики денервированный сегмент становится функциональным препятствием для продвижения каловых масс. Хроническая задержка кишечного содержимого приводит к постоянным запорам и значительному расширению вышележащего отдела кишечника.
Систематизация болезни Гиршпрунга проводится с учетом анатомических и клинических критериев. В зависимости от локализации аганглиозного участка различают наиболее распространенную ректосигмодиальную форму заболевания, выявляемую у 70% больных, ректальную (до 25% случаев аномалии), субтотальную (3%), сегментарную (1,5%), тотальную (0,5%). По расположению расширенной кишки выделяют мегаректум, мегасигму, левосторонний, субтотальный и тотальный мегаколон, мегаилеум. При диагностике кишечного аганглиоза Гиршпрунга учитывают особенности клинического течения:
- Детский вариант болезни. Выявляется почти у 90% больных. Характеризуется быстрым развитием, практически полным отсутствием самостоятельной дефекации, нарастанием признаков кишечной непроходимости. Хирургическое вмешательство обычно выполняется двухэтапно.
- Пролонгированный вариант аганглиоза. Дебютирует у детей. В связи с небольшой протяженностью денервированного сегмента развивается медленно. Для коррекции запора длительно применяются клизмы. Возможно проведение как двухэтапной, так и одноэтапной операции.
- Латентный вариант аномалии. Запоры появляются в подростковом возрасте, при этом быстро происходит формирование хронической толстокишечной непроходимости. Для устранения запора необходимы ежедневные клизмы. Пассаж каловых масс обычно восстанавливается в два этапа.
При компенсированном течении самостоятельный стул сохраняется много лет, по мере развития заболевания возникают 3-7-дневные запоры, для разрешения которых требуются слабительные или клизма. У больных с субкомпенсированным состоянием запоры без назначения слабительных и клизм длятся более 7 дней. О декомпенсации болезни свидетельствует отсутствие самостоятельной дефекации и позывов к ней, уплотнение кишечного содержимого и формирование каловых камней, неэффективность консервативных методов опорожнения кишечника.
Симптомы болезни Гиршпрунга
Скорость развития клинической картины заболевания зависит от распространенности поражения кишечника. В большинстве случаев первые признаки возникают сразу после рождения ребенка, но иногда патология протекает малосимптомно, дебют наблюдается уже в подростковом и даже взрослом возрасте. Основное проявление толстокишечного аганглиоза — хронические запоры и отсутствие позывов на дефекацию. У 50% больных отмечается вздутие и боли в абдоминальной полости, которые связаны с задержкой стула.
При длительном течении болезни формируется асимметрия живота и расширение кожной венозной сети. У некоторых пациентов можно заметить активную кишечную перистальтику. При аганглиозе Гиршпрунга зачастую возникают признаки анемии — бледность кожи и слизистых, частые головокружения, снижение работоспособности. Могут отмечаться симптомы общей интоксикации организма: тошнота и рвота, головные боли. Патология иногда сочетается с врожденной гетерохромией (неодинаковой окраской радужки глаз).
В случае аганглиоза Гиршпрунга у больных нарушается переваривание и всасывание питательных веществ, что в комбинации со снижением аппетита приводит к резкой гипотрофии вплоть до кахексии. Зачастую обнаруживается железодефицитная анемия. У детей наблюдается отставание в росте и физическом развитии. Длительный застой кала в кишке провоцирует дисбактериоз, воспалительные изменения слизистой оболочки, что может проявляться парадоксальными поносами.
Наиболее опасные осложнения болезни Гиршпрунга — кишечная непроходимость, пролежень стенки каловым камнем и перфорация кишки. Возможно возникновение токсического мегаколона, для которого характерно расширение проксимального отдела кишечника и избыточный рост патогенной бактериальной флоры. Это состояние часто приводит к перитониту и сепсису вследствие проникновения кишечных бактерий через патологически измененную стенку кишечника. В таком случае возникают резкие разлитые боли в животе, многократная рвота, фебрильная лихорадка.
Заподозрить болезнь Гиршпрунга можно при наличии характерных физикальных признаков (пальпации тестоватой «опухоли» и появлении «симптома глины» — четко определяемых через переднюю стенку живота следов сдавления толстой кишки пальцами). Диагностический поиск предполагает проведение комплексного лабораторно-инструментального обследования больного, позволяющего верифицировать диагноз. Наиболее информативными в диагностике аганглиоза являются:
- Ретроградная рентгенография толстого кишечника. Обратное заполнение толстой кишки рентгеновским контрастом дает возможность визуализировать четкий переход между расширенным проксимальным отделом кишечника и суженным дистальным, который не имеет иннервации. При ирригоскопии также определяется отсутствие толстокишечной гаустрации.
- Эндоскопическое исследование прямой и сигмовидной кишки. Ректороманоскопия и ректосигмоскопия проводится без специальной подготовки пациента. При патологии Гиршпрунга выявляется спазмированная кишечная стенка, отсутствие каловых масс. Проксимальнее расположен расширенный участок толстого кишечника, заполненный твердым калом.
- Цитоморфологический анализ по Свенсону. Гистология биоптатов прямой и толстой кишки — «золотой стандарт» в диагностике болезни. Для получения достоверных результатов забор биологического материала осуществляют по задней стенке кишечника на протяжении 6 см, начиная от зубчатой линии. Дополнительно проводят оценку активности АХЭ.
- Манометрическое исследование. Для аганглиоза Гиршпрунга характерно отсутствие рефлекторного раскрытия сфинктера прямой кишки в ответ на повышение давления. Отмечается дискоординация сокращения сфинктеров и прямой кишки. Аноректальная манометрия является важным диагностический критерием и имеет чувствительность около 85%.
Изменения в клиническом анализе крови (лейкоцитоз, повышение СОЭ, токсическая зернистость нейтрофилов) возникают в случае осложненного варианта болезни. В биохимическом анализе крови наблюдается гипоальбуминемия, диспротеинемия. При наличии у пациента парадоксальных поносов проводят бактериологическое исследование кала для выделения патогенных возбудителей.
Аганглиоз Гиршпрунга, прежде всего, необходимо дифференцировать с идиопатическим мегаколоном. Основным диагностическим критерием является отсутствие в биоптатах кишечника подслизистых и межмышечных нервных ганглиев. Обращают внимание на анамнез (начало болезни в раннем детском возрасте), данные исследования активности АХЭ и аноректальной манометрии. Для консультации пациентов кроме специалиста-проктолога по показаниям привлекают инфекциониста, хирурга.
Лечение болезни Гиршпрунга
Пациентам с подтвержденным диагнозом рекомендована операция, направленная на восстановление кишечной проходимости за счет удаление денервированного участка. Консервативные методы (коррекция метаболических расстройств, устранение запоров с помощью очистительных, гипертонических и сифонных клизм) применяют на этапе диагностики и предоперационной подготовки. При затягивании консервативной терапии мегаколон прогрессирует, состояние пациента ухудшается, возрастает риск послеоперационных осложнений.
При выборе объема и техники хирургического вмешательства учитывают протяженность аганглиозного сегмента, степень престенотического расширения, возраст больного. В ходе полостной операции производится резекция денервированного участка и патологически измененной расширенной части кишки, создается колоректальный анастомоз. С учетом выбранной техники хирургического лечения патологии Гиршпрунга возможны два подхода к проведению плановых вмешательств:
- Одноэтапная операция. Показана при компенсированной форме болезни и небольшой длине аганглиозного сегмента. Удаляется пораженная кишка и сразу же формируется анастомоз. Преимуществом одноэтапного подхода является меньшая травматичность, однако при неправильной оценке клинической ситуации увеличивается вероятность возникновения осложнений в послеоперационном периоде.
- Двухэтапная операция. Рекомендована пациентам с субкомпенсированным и декомпенсированным вариантами болезни, значительными изменениями толстой кишки выше денервированного участка, протяженным аганглиозным сегментом. На первом этапе после резекции кишечника формируется колостома, которая через некоторое время ушивается с созданием толстокишечного анастомоза в ходе реконструктивного вмешательства.
Экстренно или срочно операция производится при возникновении острой кишечной непроходимости, перфорации кишечника, пролежне стенки кишки каловым камнем. Вмешательство выполняется в объеме резекции сигмовидной кишки, левосторонней гемиколэктомии, колопроктэктомии с наложением колостомы или илеостомы. В дальнейшем пассаж кишечного содержимого восстанавливается хирургическими методами. Диспансерный клинический осмотр прооперированных больных проводится еженедельно в течение месяца после операции, ежеквартально в течение года и ежегодно на протяжении 3-х лет.
Прогноз и профилактика
Исход болезни Гиршпрунга зависит от времени ее выявления и степени поражения нервных ганглиев кишечника. Прогноз относительно благоприятный в случае ранней постановки диагноза и проведения хирургической коррекции. При отсутствии лечения младенческая летальность в первые месяцы жизни достигает 80%. Из-за врожденного характера патологии меры специфической профилактики не разработаны. При появлении первых признаков болезни необходимо немедленно обратиться к врачу, чтобы избежать развития тяжелых осложнений.
2. Клинические рекомендации по диагностике и лечению взрослых пациентов с болезнью Гиршпрунга/ Ассоциация колопроктологов России – 2013.
3. Лечение болезни Гиршпрунга у взрослых/ Москвитин И.С., Заиграев Б.В., Плеханов А.Н., Товаршинов А.И. // Бюллетень ВСНЦ СО РАМН - 2012 - №4
4. К вопросу о диагностике болезни Гиршпрунга/ Схакумидова А.Г., Машков А.Е., Щербина В.И., Цуман В.Г., Семилов Э.А., Синенкова Н.В. // Педиатрия. Журнал им. Г.Н. Сперанского - 2006
Читайте также:
- Наследственные атрофии зрительного нерва при неврологических и системных болезнях
- Вирусы Коксаки. Свойства вирусов коксаки. Эпидемиология инфекций вирусов коксаки.
- КТ при гамартоме бруннеровых желез
- Классификация изменений селезенки. Диффузные изменения селезенки.
- КТ, МРТ при плоскоклеточном раке альвеолярного гребня
