Рентгенограмма, КТ при остеобластоме челюсти
Добавил пользователь Владимир З. Обновлено: 30.01.2026
а) Терминология:
1. Аббревиатура:
• Остеобластома (ОБ)
2. Синонимы:
• Гигантская остеоид-остеома:
о Термин некорректный, однако отражает гистологическое сходство с остеоид-остеомой
• Оссифицирующая гигантоклеточная опухоль
• Остеогенная фиброма (устаревший термин)
3. Определение:
• Редкая доброкачественная костеобразующая опухоль
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Вспученный патологический очаг, ± матрикс, обычно неагрессивный, поражает задние элементы позвоночника или длинные кости:
- Степень агрессивности может значительно варьировать
- Лучевые признаки агрессивности могут варьировать, причем в сравнении с рентгенографией, КТ и клиническими проявлениями, МРТ признаки представляются более агрессивными
• Локализация:
о Позвоночник или плоские кости: 40-55% случаев:
- В позвоночнике чаще всего поражаются задние элементы (94%):
Возможен переход патологического очага с задних элементов на тело позвонка, особенно при агрессивном течении
Шейный, грудной, поясничный и крестцовый отделы позвоночника поражаются с одинаковой частотой
- Плоские кости: тазовые кости, лопатка
о Длинные трубчатые кости поражаются в 26% случаев:
- Наиболее часто поражается бедренная кость
- Метадиафизарная локализация
- Располагается эксцентрично (46%) или кортикально (42%)
о Кости кистей и стоп поражаются в 26% случаев:
- Чаще всего таранная кость, обычно тыльный отдел шейки
о Череп и нижняя челюсть: ряд авторов отождествляют цементобластому с остеобластомой (связанной с корнем зуба)
о Редко отмечается субпериостальное расположение, обычно в костях лицевого и мозгового черепа; может встречаться в длинных трубчатых костях
о Мягкотканное расположение встречается крайне редко
о Многоочаговая ОБ встречается крайне редко
• Размер:
о Обычно >2 см; может достигать значительных размеров
• Морфология:
о Обычно имеет округлую или овальную форму
(Слева) Сцинтиграфия в ПЗ проекции: участок накопления в проекции правой половины крестца, совпадающий с областью тупой, ноющей боли. Патологический очаг является ОБ, для которой всегда характерно повышенное накопление при сцинтиграфии и метаболическая активность при ФДГ-ПЭТ.
(Справа) Показано распространение остеобластомы. Чаще всего поражаются задние структуры позвоночника (красный). Чаще других длинных трубчатых костей в патологический процесс вовлекаются бедренная и большеберцовые кости (красный). Плоские кости и кости кистей/стоп поражаются реже (желтый). (Слева) КТ, аксиальная проекция, костный режим, в положении на животе: обширный патологический очаг, развивающийся в крестце у девушки 19 лет. Кортикальный слой не нарушен. В структуре очага визуализируются участки матрикса. Дифференциальная диагностика проводится с остеобластомой, хондромой и, что менее вероятно, хондросаркомой.
(Справа) МРТ, аксиальная проекция, режим T1: у этой же пациентки визуализируется патологический очаг, поражающий как тело, так и задние элементы крестца. Определяется относительно однородный гипоинтенсивный сигнал, аналогичный скелетной мышце. (Слева) МРТ, сагиттальная проекция, режим Т2 с подавлением сигнала от жира: обширный патологический очаг, поражающий множественные элементы крестца и распространяющийся в его канал. Сигнал характеризуется неоднородностью и относительно низкой интенсивностью, что обусловлено остеоидным матриксом, визуализирующимся при КТ.
(Справа) МРТ, корональная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: неоднородное контрастирование очага, а также участки контрастного усиления сопряженного отдела крестца и мягких тканей по типу вспышки. Феномен вспышки не характерен для хондромы или хондросаркомы, однако наблюдается при ОБ, которая и была подтверждена результатами биопсии.
2. Рентгенография при остеобластоме:
• Как правило, характеризуется вспученностью, но может быть пузырчатой с истонченным кортексом
• Патологический очаг может быть истинно литическим (25-65%); может содержать различное количество минерализованного матрикса
• Неагрессивный, с четкими краями (92%):
о В большинстве случаев очаг имеет склеротический край
о В ряде случаев возможно более агрессивное поведение:
- Возможно формирование менее дифференцированной, изъеденной или расплывчатой границы
• Периостальная реакция наблюдается в 86%; обычно линейная, пластинчатая:
о Иногда в виде игольчатого периостита
• Сколиоз, вогнутость на стороне очага в позвонке или ребре
3. КТ при остеобластоме:
• Соответствуют рентгенографическим признакам очерченного очага, в ряде случаев с агрессивными признаками:
о КТ позволяет четко визуализировать оссификацию матрикса
о Кортикальный край более отчетливо визуализируется при КТ, по сравнению с рентгенографией
4. МРТ при остеобластоме:
• Режим Т1: относительно гомогенный сигнал с интенсивностью от низкой до средней:
о В структуре матрикса определяются участки сигнала более низкой интенсивности
• Последовательности, чувствительные к жидкости: интенсивность сигнала варьирует от низкой до высокой, с различной степенью неоднородности:
о В зависимости от степени оссификации матрикса
• Контрастное усиление варьирует от умеренного, до выраженного, в зависимости от степени оссификации матрикса:
о При почти полной оссификации патологического очага обычно наблюдается периферическое контрастное усиление
• Возможно наличие признаков отека костного мозга и сопряженных мягких тканей (феномен вспышки):
о Интенсивность и площадь распространения реактивного отека могут быть настолько значительными, что патологический очаг при МРТ выглядит более агрессивно
• В большинстве случаев опухоль располагается в пределах кости, при агрессивных вариантах имеется мягкотканный компонент:
о Признаки мягкотканного компонента имитируют костные, что, как минимум частично, зависит от степени минерализации
• Аневризмальные костные кисты могут развиваться из патологического очага:
о В части патологического очага визуализируются уровни жидкость-жидкость
5. Радионуклидная диагностика:
• При сцинтиграфии определяется зона интенсивного накопления
• Все описанные случаи демонстрировали метаболическую активность при выполнении позитронно-эмиссионной томографии с использованием фтордезоксиглюкозы (ФДГ-ПЭТ)
(Слева) МРТ, аксиальная проекция, режим Т2: типичная остеобластома пластинки дуги L2 позвонка справа. Визуализируется значительное поражение пластинки неоднородным образованием. При введении контрастного вещества отмечалось умеренное и гораздо более однородное его накопление патологическим очагом.
(Справа) МРТ, корональная проекция, режим Т2: у этого же пациента визуализируется неоднородное объемное образование. Обратите внимание на сколиотическую деформацию с вогнутостью на стороне новообразования. При сколиозе с болевым синдромом всегда следует проводить дифференциальную диагностику с остеобластомой. (Слева) КТ, аксиальная проекция, костный режим: типичная остеобластома с полностью литическим очагом и умеренным распространением в пластинке дуги позвонка. Кортикальный слой не нарушен, признаки агрессивного поведения опухоли отсутствуют.
(Справа) МРТ, аксиальная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: тот же патологический очаг характеризуется значительным накоплением контрастного вещества эпидуральными тканями, параспинальными мышцами и остистым отростком, что является агрессивным признаком. МРТ здесь не соответствует неагрессивным КГ признакам. Такая картина получила название «феномен вспышки». (Слева) Рентгенография в ПЗ проекции: эксцентрично расположенный склеротический метадиафизарный патологический очаг. Плотность образования и центрально расположенные участки просветления не характерны для неоссифицирующей фибромы (НОФ) в стадии разрешения. Для гигантского костного островка не характерны четкие границы.
(Справа) МРТ, корональная проекция, режим Т1, с контрасным усилением: по большей степени сигнал низкой интенсивности, совпадающий с преконтрастным срезом в режиме Т1. Тем не менее, визуализируется центральные зоны контрастного усиления, которые не характерны ни для НОФ в стадии разрешения, ни для гигантского костного островка. Данным характеристикам может соответствовать умеренно активная ОБ, что и было подтверждено результатом биопсии.
в) Дифференциальная диагностика остеобластомы:
1. Аневризмальная костная киста:
• В позвоночнике развивается, аналогично ОБ из задних элементов
• В длинных трубчатых костях располагается метадиафизарно и эксцентрично
• Часто визуализируются уровни жидкость-жидкость; при ОБ они также могут присутствовать
• Отсутствует кальцинированный матрикс
2. Гигантоклеточная опухоль:
• В позвоночнике, обычно, исходит из тела позвонка, а не из его задних элементов (локализация ОБ)
• Всецело литический очаг
• Отсутствие склерозированного края
3. Гистиоцитоз из клеток Лангерганса:
• Литический очаг с различной степенью агрессивности
• Матрикс отсутствует, однако опухоль может имитировать всецело литический очаг ОБ, особенно при расположении в костях таза у детей
4. Фиброзная дисплазия:
• Очаги различной плотности (от литических до матового стекла и скперозированных) могут имитировать ОБ
• Часто полиоссальное поражение, что имеет дифференциально диагностическое значение
• В тубулярных костях опухоль обычно имеет центральное, а не эксцентрическое положение
• При монооссальной форме позвоночник поражается реже, по сравнению с ОБ
5. Остеоид-остеома:
• Обычно имеются отчетливые различия по клиническим и лучевым признакам
• С гистологической точки зрения возможна путаница:
о Ряд авторов традиционно рассматривают ОБ и ОО в качестве различных клинических проявлений или стадий одного и того же патологического процесса
о Небольшое гистологичекое различие имеется; при оценке необходимо сопоставление с данными лучевых исследований
6. Остеосаркома:
• Поражение позвоночника не характерно
• Остеоид остеосаркомы (ОС) иногда трудно отличить от матрикса агрессивной ОБ
• Иногда трудно отличить от агрессивной ОБ:
о Обычно ОС характеризуется более выраженной проникающей костной деструкцией, чем ОБ
о Обычно при ОС имеется более крупный мягкотканный компонент, чем при ОБ
о Обычно, для ОС характерна более агрессивная периостальная реакция, чем для ОБ
(Слева) Рентгенография в боковой проекции: литический «пузырчатый» очаг, развивающийся в тыльном отделав шейки таранной кости. Это типичные вид и локализация остеобластомы, исходящей из таранной кости. У этого пациента сформировалась вторичная аневризмальная костная киста.
(Справа) Рентгенография в ПЗ проекции: литический, хорошо отграниченый и неагрессивный очаг в седалищной кости. При отсутствии матрикса, вероятность некоторых состояний увеличивается по сравнению с остеобластомой, однако последняя была подтверждена результатом биопсии. (Слева) Рентгенорафия в ПЗ проекции: обширный литический очаг, поражающий лопатку. Этот признак не специфичен. Матрикс при рентгенографии не визуализируется, а признаки агрессивности очага отсутствуют.
(Справа) КТ, аксиальная проекция, без контрастного усиления: у этого же пациента визуализируются признаки распространяющегося очага, экзофитно развивающегося из переднего отдела суставной впадины лопатки. Визуализируется внутренний костный матрикс, который не отображался при первичной рентгенографии. Патологический очаг берет начало периостально. Обратите внимание на то, что головка плечевой кости находится в состоянии подвывиха. (Слева) МРТ, корональная проекция, режи STIR: у этого же пациента визуализируется патологическое образование, содержащее дольчатую, неоднородно высокоинтенсивную ткань. Визуализируется несколько уровней жидкости.
(Справа) МРТ, аксиальная проекция, режим Т1 с подавлением сигнала от жира, с контрастным усилением: у того же пациента более четко визуализируется патологический очаг, периостально исходящий из суставной впадины лопатки. Контрастное вещество накапливается неоднородно. Учитывая наличие костною матрикса, новообразование следует расценивать либо в качестве агрессивной периостальной остеобластомы, либо в качестве телеангиэктатической остеосаркомы. Гистологически была выявлена эпителиоидная остеобластома - редко встречающийся агрессивный вариант ОБ.
г) Патология:
1. Макроскопические и хирургические особенности:
• Геморрагический красно-бурый очаг
• Зернистая консистенция; возможно наличие кист
2. Микроскопия:
• Продукция остеоидной ткани: активное образование остеоида и незрелых костных трабекул:
о Плотные массы крупных остеобластов
о Хорошая васкуляризация
о Диффузно разбросанные остеокластоподобные многоядерные гигантские клетки
о Возможно наличие гиалинового хряща
• Агрессивная остеобластома характеризуется эпителиоидными остеобластами:
о Значительно более крупные, чем обычные остеобласты
о Более выраженные ядрышки с избытком цитоплазмы
• Гистологически может быть трудно отличить ОБ от ОО:
о Необходимо учитывать данные клинического осмотра и лучевых исследований
о Продукция остеоида при ОБ более выражена, чем при ОО
о Трабекулярная структура кости менее организована, чем в гнезде ОО
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Тупая, локальная, постепенно нарастающая боль
о Неврологические признаки компрессии спинного мозга или нервного корешка:
- При спинальном поражении отмечается в 38%
о Болезненность при пальпации в проекции очага
• Другие признаки/симптомы:
о Сколиоз, вогнутость на стороне очага в позвонке или ребре:
- С ОБ ассоциируется реже, чем с ОО
о Опухоль-ассоциированная остеомаляция (редко)
о Предоперационное определение уровня щелочной фосфатазы помогает сделать различие между обычной и агрессивной ОБ
2. Демография:
• Возраст:
о С 1-го по 3-е десятилетия жизни; чаще всего заболевание проявляется во 2-м десятилетии жизни:
- Агрессивная ОБ обычно встречается в более старшем возрасте
• Пол:
о М > Ж, 2:1
• Эпидемиология:
о 1-2% от всех костных опухолей
о 3-6% от всех доброкачественных костных опухолей
3. Течение и прогноз:
• Прогрессирование:
о Может прогрессировать медленно или довольно агрессивно
о Имеются сведения о редких случаях трансформации в ОС:
- Обычно на фоне многочисленных рецидивов агрессивной ОБ
- Следует учитывать вероятность первоначальной ошибочной диагностики патологического очага
4. Лечение:
• Хирургическое удаление:
о Широкая резекция является радикальным методом, потребуется не всегда
о Краевая резекция (кюретаж) наиболее часто является методом выбора, если широкая резекция может привести к функциональным нарушениям:
- Неполное удаление опухоли может привести к рецидиву (по данным различных исследований 14-24%)
- По данным одного исследования уровень выживаемости без прогрессирования в течение 10 лет достигает 74%
- При агрессивной ОБ количество рецидивов может достигать 50%
• В литературе описано применение метода чрескожной термальной абляции
е) Диагностическая памятка. Следует учесть:
• Следует настороженно относиться к костеобразующим опухолям с типичным для остеобластомы расположением, но имеющим агрессивный признаки:
о Атипичную или агрессивную остеобластому сложно отличить от остеосаркомы
о Выраженный отек костного мозга и мягких тканей, визуализирующийся при МРТ, может имитировать более агрессивное состояние (феномен вспышки):
- Рентгенографические и КТ признаки могут не соответствовать клинической картине
- Необходимо дифференцировать феномен вспышки и истинно агрессивную ОБ
о Агрессивные (эпителиоидноготипа) остеобластомы могут развиваться без трансформации в ОС
о В литературе имеется упоминание о крайне редких случаях трансформации остеобластомы в остеосаркому
Рентгенограмма, КТ при остеобластоме челюсти
Рентгенограмма, КТ при остеоме челюсти
а) Определение:
• Доброкачественное новообразование, продуцирующее компактную и губчатую костную ткань
1. Общая характеристика:
• Лучший диагностический критерий:
о Периферическая остеома: хорошо отграниченный участок костной плотности, исходящий из кортикальных пластинок
о Центральная остеома: отграниченное затемнение без рентгенонегативного ободка, возникающее из эндостальных поверхностей кости
о В мягких тканях (напр., мышцах) могут обнаруживаться вне-скелетные остеомы
• Локализация:
о Большинство остеом возникают в костях черепа, лицевого скелета
о Наиболее часто в околоносовых пазухах: лобных (89%) > решетчатых (20%) > верхнечелюстных > клиновидных
о Нижняя > верхняя челюсть:
- Задние (особенно ветвь и мыщелок) > передние отделы
о Солитарные остеомы редки; чаще обнаруживаются множественные поражения, связанные с синдромом Гарднера (СГ)
• Размер:
о Микроскопическая (миллиметры)-огромная (сантиметры) остеома
• Морфология:
о Периферическая остеома: округлое, хорошо отграниченное объемное образование кости; солитарные образования чаще всего периферические:
- Может иметь ножку или располагаться на широком основании
о Центральная: хорошо отграниченный плотный костный островок, возникающий из эндостальной поверхности кости; может приводить к вздутию
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о КЛКТ или КТ в костном окне
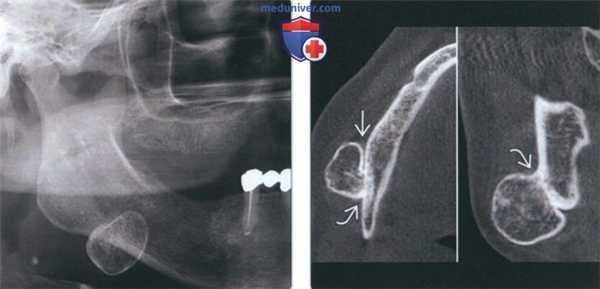
(Слева) На кадрированной панорамной рентгенограмме определяется хорошо отграниченное затемнение с кортикальной пластинкой, накладывающееся на нижний край нижней челюсти справа сразу же спереди от угла. Эта остеома четыре года ранее была ошибочно принята за сиалолит.
(Справа) На аксиальной (слева) и корональной (справа) КЛКТ у этого же пациента определяется остеома, не сообщающаяся с нижней челюстью в передних отделах, с ножкой, соединенной с кортикальной пластинкой сзади. Опухоль твердая как кость и фиксирована, что позволяет отличить ее от сиалолита.
3. Рентгенография при остеоме челюсти:
• Интра- и экстаоральная рентгенография:
о Центральная остеома: рентгеноконтрастный участок без рентгенонегативного гало:
- Может смещать зубы
• КЛКТ и КТ в костном окне:
о Оценка распространенности, размера, локализации периферических очагов
о Обнаружение вздутия при центральной остеоме
в) Дифференциальная диагностика остеомы челюсти:
2. Склерозирующий остеит:
• Связан с нежизнеспособным зубом; не приводит к вздутию
• Рентгеноконтрастный участок, отделенный от зуба расширенным пространством периодонтальной связки
3. Щечные и язычные экзостозы:
• Возникают в альвеолярной кости, в этой области могут быть неотличимы от периферических остеом
• На интраоральных рентгенограммах могут напоминать центральные остеомы
4. Нижнечелюстные валики:
• Язычная поверхность нижней челюсти возле премоляров
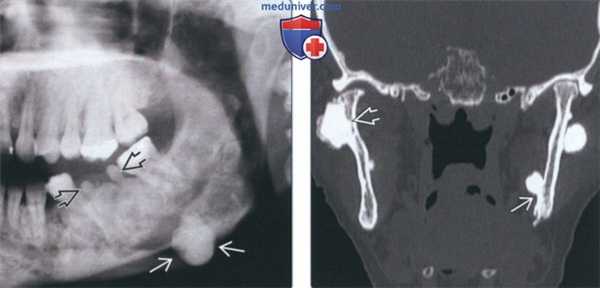
(Слева) На панорамной рентгенограмме у пациента с синдромом Гарднера в области нижнего края нижней челюсти слева визуализируется остеома. Обратите внимание на мелкие сверхкомплектные зубы и повышение плотности нижней челюсти, обусловленное центральными остеомами.
(Справа) На корональной КТ в костном коне определяются множественные экзофитные периферические остеомы в ветви нижней челюсти у пациента с синдромом Гарднера. Опухоль на язычной поверхности ветви слева имеет ножку, в то время как остеома шейки мыщелка справа находится на широком основании.
1. Общая характеристика:
• Сопутствующие нарушения:
о СГ (семейный аденоматозный полипоз): аутосомно-доминантное генетическое заболевание:
- Множественные остеомы предшествуют полипам кишечника, обладающим 100% потенциалом злокачественной трансформации
- Сверхкомплектные зубы, гиперцементоз, одонтомы; ↑ плотности альвеолярной кости, отсутствие пространств периодонтальной связки; эпидермоидные кисты
2. Градации, классификация остеомы челюсти:
• Компактная (в виде «слоновой кости») остеома:
о Плотная зрелая кость с минимальным количеством губчатого вещества
• Губчатая остеома:
о Пластинчатые трабекулы с избыточным количеством губчатого вещества
• Смешанная: кость и фиброзная ткань
3. Микроскопия:
• Нормальная кость без признаков воспаления
1. Проявления:
• Типичные признаки/симптомы:
о Твердый отек кости или вздутие челюстей; покрывающая слизистая оболочка не изменена
• Другие признаки/симптомы:
о Болезненность, особенно при инфицировании или травма-тизации
2. Демография:
• Возраст:
о Варьирует (13-69 лет), средний: 40 лет
о Возраст пациентов с СГ обычно 20-40 лет
• Пол:
о Компактная остеома: М>Ж
о Губчатая: Ж>М
3. Течение и прогноз:
• Медленный рост, отсутствие потенциала к злокачественной трансформации
• Сообщается о рецидивах
4. Лечение:
• Эксцизия для коррекции косметических дефектов и восстановления функции
• «Вылущивание» центральных остеом из окружающей кости
• Скрининг на предмет СГ, если диагноз ранее не был установлен
е) Диагностическая памятка. Следует учесть:
• СГ при множественных поражениях
ж) Список использованной литературы:
1. Ata-Ali J et al: Giant peripheral osteoma of the mandible simulating a parotid gland tumor. BrazJOtorhinolaryngoI.ePub, 2016
2. Kucukkurt S et al: Peripheral osteoma in an unusual location on the mandible. BMJ Case Rep. 2016
1. Синонимы:
• Гигантская остеоид-остеома, гигантская остеогенная фиброма
2. Определение:
• Доброкачественная опухоль из остеобластов (1% всех опухолей костей)
1. Общая характеристика:
• Лучший диагностический критерий:
о Экспансивное образование смешанной плотности (рентгено-контрастное/рентгенонегативное) в теле нижней челюсти
• Локализация:
о Преимущественно позвоночный столб, ребра, таз; редко кости черепа, лицевого скелета
о Нижняя > верхняя челюсть; задние > передние отделы:
- Наиболее часто тело нижней челюсти
- Описаны случаи поражения ВНЧС
• Размер:
о >1,5 см при обнаружении; потенциал роста выше, чем у остеоид-остеомы
• Морфология:
о Четкие или расплывчатые края; некоторые опухоли могут выглядеть частично или полностью покрытыми кортикальной пластинкой
о Обычно одно-, редко многокамерные
о Рентгеновская плотность варьирует (рентгенонегативное образование-образование смешанной плотности с многочисленными кальцинатами)
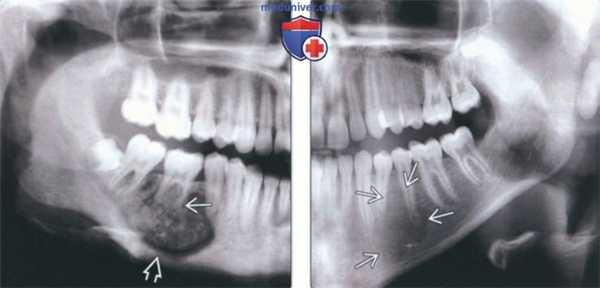
(Слева) На панорамной рентгенограмме у юноши 17 лет в отсутствие каких-либо симптомов определяется образование смешанной плотности в области 1-го моляра нижней челюсти справа -остеобластома (ОБ), очень близко напоминающая цементобластому. Видимая вершина корня отличительный признак. Нижнечелюстной канал смещен книзу.
(Справа) На панорамной рентгенограмме у девочки 13 лет определяется плохо отграниченное просветление под слегка смещенными корнями премоляров нижней челюсти слева и между ними.
2. Рентгенография при остеобластоме челюсти:
• Интра- и экстраоральная рентгенография:
о Опухоль различной рентгеновской плотности:
- Опухоль, вплотную прилежащую к корню зуба, можно спутать с цементобластомой или периапикальной патологией, особенно при наличии болевой симптоматики:
Проба на жизнеспособность и отсутствие явной причины (кариес/перелом) помогают исключить патологию пульпы
о Возможно смещение или резорбция корней зубов
3. КТ при остеобластоме челюсти:
• КЛКТ и КТ в костном окне:
о Может обнаруживаться вздутие
в) Дифференциальная диагностика остеобластомы челюсти:
1. Остеоид-остеома:
• Обычно меньше в сравнении с остеобластомой, болезненна
• Рентгенонегативный нидус с периферическим склерозом
2. Цементобластома:
• Рентгенологически и гистологически аналогична остеобластоме, но тесно прилежит к корню зуба
• Вершина корня зуба «теряется» в опухоли
3. Цементооссифицирующая фиброма:
• Периферическое просветление, концентрическая картина роста
4. Остеосаркома:
• Высокодифференцированная остеосаркома гистологически идентична остеобластоме
• Более агрессивная: может присутствовать лучистая периостальная реакция
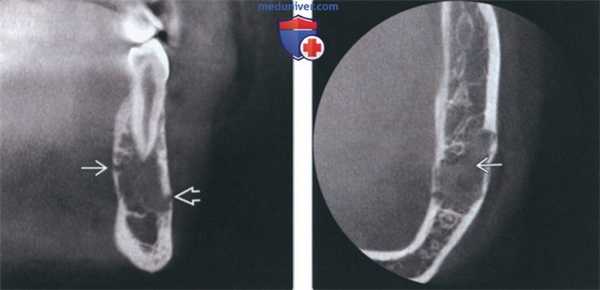
(Слева) На КЛКТ(профильный срез) у этой же пациентки структура ОБ выглядит зернистой. Обратите внимание на поражение язычной и щечной кортикальных пластинок в отсутствие вздутия.
(Справа) На аксиальной КЛКТ у этой же пациентки определяется поражение кортикальных пластинок опухолью с однородной зернистой структурой. ОБ челюстей обнаруживаются преимущественно в теле нижней челюсти; их рентгеновская плотность варьирует (рентенонегативное образование-опухоль смешанной плотности с множественными кальцинатами).
1. Общая характеристика:
• Сопутствующие нарушения:
о Сообщается о сочетании остеобластомы с простой костной кистой и аневризматической костной кистой
2. Градации, классификация остеобластомы челюсти:
• Подтип: агрессивная (эпителиоидная) остеобластома:
о Быстрее растущая опухоль большего размера у более «возрастного» пациента
о Возможна инвазия мягких тканей
3. Микроскопия:
• Картина идентична остеоид-остеоме
• Фиброзная соединительнотканная строма с веретеновидными клетками и сосудистыми каналами
• Остеоид и трабекулы, окруженные «раздутыми» остеобластами с базофильными ядрами
1. Проявления:
• Типичные признаки/симптомы:
о Отек
о Боль или болезненность - 50%:
- Дифференциальная диагностика с остеомой: отсутствие/ наличие болевой симптоматики и степень ее выраженности (не абсолютный признак)
о Возможно бессимптомное течение
2. Демография:
• Возраст:
о Варьирует от 3 лет до 61 года; средний: середина третьего десятилетия
• Пол:
о М>Ж (2:1)
3. Течение и прогноз:
• Прогноз в целом благоприятный:
о Сообщается о спонтанной ремиссии после биопсии
• А также о немногочисленных случаях саркоматозной трансформации
4. Лечение остеобластомы челюсти:
• Тотальная эксцизия
• Низкий уровень рецидивов: 13%; агрессивная остеобластома: 50%
• В случае образований с агрессивными чертами рекомендуется адъювантная химиотерапия в связи со сложностью дифференциальной диагностики
• Важное значение имеет рентгенологический контроль
е) Диагностическая памятка. Следует учесть:
• Существует мнение, что агрессивная остеобластома представляет собой остеосаркому низкой степени злокачественности: ищите периостальную реакцию
Агрессивная остеобластома нижней челюсти: диагностические сложности
Остеобластома – это доброкачественная опухоль, которая составляет менее чем 1% от всех новообразований кости и наиболее часто поражает позвоночник и крестец пациентов в молодом возрасте. Менее чем 10% всех остеобластом локализуются на черепе, и примерно половина из них затрагивает нижнюю челюсть, особенно ее задние сегменты. Самое первое детальное описание случая остеобластомы челюстных костей было осуществлено Borello и Sedano в 1967 году.
С момента открытия опухоли Jaffe и Mayer в 1932 номенклатура остеобластомы кардинально изменялась. Предлагались такие наименования как остеобластная остеоидоформирующая опухоль, гигантская остеогенная фиброма и гигантская остеоидная остеома. В 1956 году данное новообразование было четко отграничено от остеоидной остеомы и выделено Jaffe и Lichtenstein в отдельную нозологическую форму: доброкачественная остеобластома. Это наименование было одобрено Всемирной Организацией Здравоохранения и Институтом патологии.
Данная костная опухоль возникает в молодом возрасте (в среднем в 20 лет) у мужчин и женщин в соотношении 2:1. Клинически заболевание характеризуется наличием выраженных болей, длящихся от нескольких недель до года или больше. Рентгенологически опухоль может начать проявляться как рентгенопрозрачная зона со слабо или хорошо очерченными краями и разной степенью минерализации. Хотя использование рентгенологического исследования очень важно, окончательный диагноз ставится только после гистопатологического заключения.
Данная статья описывает случай агрессивной остеобластомы в заднем сегменте нижней челюсти у 26-летней женщины.
Описание клинического случая.
В клинику обратилась 26-летняя женщина с жалобами на медленно растущую болезненную припухлость в правой задней части нижней челюсти, которая развивается в течение последних 3 лет. Боль обладает умеренным и интермитирующим характером. При внешнем осмотре выявлена припухлость с гладкой поверхностью размерами 3 x 3 см, затрагивающая правую часть тела нижней челюсти примерно от симфиза подбородка до второго нижнего моляра с правой стороны и вызывающая выраженную асимметрию лица. Внутриротовой осмотр без особенностей, слизистая оболочка над припухлостью не изменена. Пальпаторно лимфаденопатия не обнаружена.
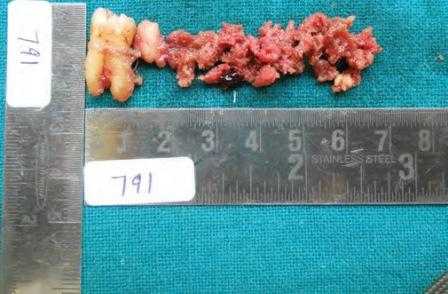
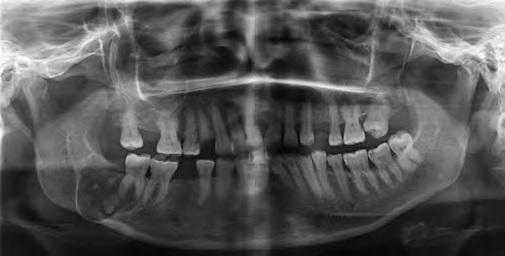
На ортопантомограмме определяется обширная рентгенопрозрачная зона, затрагивающая второй нижний моляр с правой стороны. Образование содержит кальцифицированные массы, приближающиеся к дистальному корню второго моляра, а так же несколько рентгеноконтрастных участков, расположенных на фоне зоны просветления. Данное образование являлось хорошо очерченным и вызывало выбухание и истончение костной ткани нижнего края нижней челюсти. (Фото 1).
Фото 1: Ортопантомограмма. Крупное однополостное рентгенопрозрачное образование, затрагивающее второй нижний моляр с правой стороны, с участками минерализации
Дифференциальный диагноз проводился с цементобластомой, остеоидной остеомой, оссифицирующей фибромой и фокальной цементно-костной дисплазией.
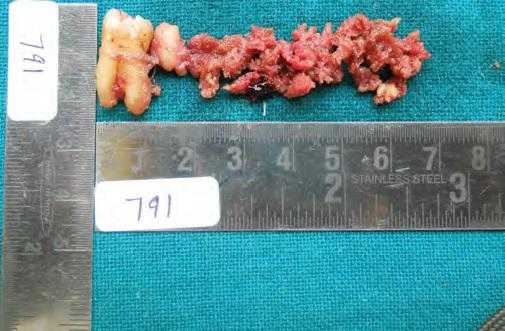
Впоследствии новообразование было выскоблено. Изъятая ткань, а также второй моляр были направлены на гистопатологическое исследование (Фото 2).
Фото 2: Фотография образца ткани: материал, полученный после кюретажа и второй нижний моляр
Световая микроскопия препарата, окрашенного гематоксилин-эозином, выявила неправильную структуру кости с множеством ячеек и рыхлой фиброваскулярной соединительнотканной стромой. Также обнаружено большое количество участков остеоидных и цементоидных образований. Кость была представлена крупными остеоцитами, окруженными четким ободком остеобластов (Фото 3a и b). По краю новообразование заметны зрелые трабекулы, четко отграниченные от остальной ткани демаркационной линией. В препарате присутствовали гигантские клетки с несколькими ядрами. Атипичная митотическая активность не была обнаружена.
Фото 3а: Микрофотография препарата, показывающая кость с неправильной структурой, ободки остеобластов и фиброваскулярную соединительнотканную строму (гематоксилин-эозин, x100)
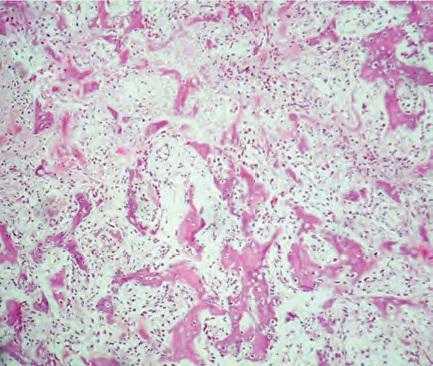
Фото 3b: Микрофотография препарата, показывающая крупные остеоциты, видоизмененные остеобластоподобные клетки, окруженные остеоидным веществом. (гематоксилин-эозин, x400)
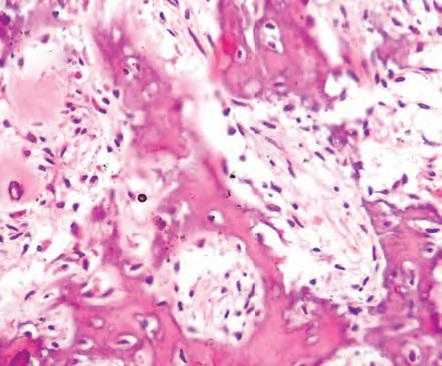
Гистопатологическое исследование позволило поставить диагноз агрессивной остеобластомы.
Остеобластома – это достаточно редкая опухоль кости, для которой поражение челюстных костей не является характерным. Однако описаны случаи ее возникновения в задней части нижней челюсти. Зачастую особенно сложной оказывается дифференциальная диагностика, в виду нечеткого рентгенологического и клинического облика, а так же гистологических особенностей данной опухоли, которые иногда напоминают остеосаркому.
Типичные остеобластомы являются биологически доброкачественными и ограниченно растущими, как привило не более 4 см в диаметре. Но также существует небольшая группа пограничных, более агрессивных остеобластом. Такие опухоли не могут быть классифицированы как «типичные», и поэтому они выделяются в отдельный класс поражений с наименованиями: остеобластомоподобная остеосаркома, злокачественная остеобластома или агрессивная остеобластома.
Агрессивные остеобластомы возникают в более позднем возрасте, нежели опухоли с доброкачественным течением. С клинической стороны у этих новообразований более агрессивное поведение. Они могут разрастаться в соседние ткани, а после лечение рецидивируют в 10-21% случаев, однако никогда не метастазируют. Гистологическая картина скорее напоминает остеосаркому, чем доброкачественное новообразование. Некоторые авторы заявляют, что заболевание, называемое агрессивной остеобластомой, на самом деле является высокодифференцированной остеосаркомой, напоминающей течение остеобластомы. Диагностика основывается на гистологических особенностях и клинической картине поражения.
Дифференциальная диагностика проводится с самыми разнообразными заболеваниями, такими как цементобластома, остеоидная остеома, фиброзная дисплазия, оссифицирующая фиброма, фокальная цементно-костная дисплазия, а также с пограничными злокачественными формами вышеперечисленных патологий и медленно текущей остеосаркомой.
Доброкачественная цементобластома задействована в дифференциальном диагнозе из-за схожих рентгенологических данных с остеобластомой. Основные отличительные признаки цементобластомы выявляют внимательным изучением поверхности корня зуба на рентгенограмме, а также считается, что зона поражения цементобластомой выглядит более однородной по тени. В данном клиническом случае опухолевые массы не затрагивали зуб, несмотря на очень близкое расположение к нему. Микроскопически же эти два заболевания выглядят одинаково, поэтому окончательный диагноз цементобластомы не может быть поставлен, пока не подтвержден факт поражения зуба.
Другая сложность – спутать остеобластому с остеоидной остеомой. С клинической стороны, доброкачественная остеобластома обычно не вызывает болей, которые характерны для остеоидной остеомы. Также остеобластома – достаточно крупное новообразование, как правило около 1 см в диаметре, и не вызывает склероза костной ткани, что опять же характерно для остеоидной остеомы. Микроскопически костные трабекулы остеобластомы слегка шире, чем у остеоидной остеомы, а также имеют более правильную ориентацию. В остеобластоме обнаруживается огромное количество остеобластов, в то время как в очаге остеоидной остеомы мало гигантских клеток и бедная васкуляризация.
Гистопатологически оссифицирующая фиброма и фиброзная дисплазия кости могут напоминать остеобластому, но, как правило, они являются менее минерализированными образованиями, обладающими слабой кальцификацией в противоположность крупным минерализированным фрагментам остебластомы. Вдобавок, фиброзная дисплазия рентгенологически выглядит не столь отграниченной, как остеобластома, а также может быть мультифокальной, что редкость для остеобластомы.
Фокальная цементно-костная дисплазия – это фиброзно-костное повреждение, которое на рентгенограмме может выглядеть очень схоже с остеобластомой. Тем не менее, первая типично протекает бессимптомно и не повреждает кортекс. Большинство таких образований менее 1,5 см в диаметре. Хотя при микроскопическом исследовании, обе патологии сходным образом повреждают костную ткань. В фокальной цементно-костной дисплазии определяется малое количество крупных и активно пролиферирующих остеобластов.
Гистологическое исследование является первостепенно важным в постановке окончательного диагноза и исключении остеосаркомы, особенно остеобластического варианта. Сложность в различии возникает из-за присутствия в остеобластоме видоизмененных остеобластоподобных клеток, похожих на атипичные клетки остеосаркомы. В таких случаях диагноз основывается на точной интерпретации гистологического и рентгенологического исследований, данные которых исключают агрессивные характеристики остеосаркомы. Bertoni и другие ученые полагают, что осовная микроскопическая особенность, отличающая остеосаркому от остеобластомы, это малое количество зрелых трабекул по краю остеосаркомы и высокая пенетрация этой опухоли в окружающие ткани.
По причине доброкачественной природы остеобластомы, основное ее лечение – консервативное иссечение, так как рецидив возникает редко (13,6%) и обычно связан с осложненным течением. Также следует отметить, что не существует единого описания биологического поведения этой опухоли. Рассматривая различные отчеты исследования, становится ясно, что протекание данного заболевания сильно варьирует в зависимости от конкретного клинического случая.
Заключение.
Особенно следует подчеркнуть важность в понимании клиницистом опухолевого процесса и его индивидуального течения. Для постановки окончательного диагноза необходимо учитывать клинические, рентгенологические данные в строгой совокупности с результатами гистологического исследования. В то же время, целая патология должна быть качественно классифицирована и сегментирована для облечения постановки диагноза и назначения подходящего, строго специфичного лечения.
Авторы: Harshaminder Kaur, Sonika Verma, Manveen K. Jawanda, Atul Sharma
Кафедра челюстно-лицевой патологии и заболеваний полости рта, колледж научных исследований в области стоматологии, Mullana, Haryana, India
Гигантоклеточная опухоль кости ( Остеобластокластома , Остеокластома )
Гигантоклеточная опухоль кости – это доброкачественное, реже злокачественное новообразование, состоящее из мононуклеарных и гигантских многоядерных клеток, напоминающих остеокласты. Чаще локализуется в метафизах длинных трубчатых костей. Протекает бессимптомно или проявляется болями, припухлостью, локальной гипертермией, ограничением движений. Диагностика базируется на данных опроса, объективного осмотра, рентгенографии, компьютерной томографии, других аппаратных методик, цитологического и гистологического исследования. Лечение – хирургическое вмешательство, лучевая терапия.
МКБ-10
Общие сведения
Гигантоклеточная опухоль кости (ГКО, остеобластокластома, остеокластома) – неоплазия с двумя клиническими вариантами течения. Данные о распространенности существенно разнятся – от 4 до 25% от общего количества опухолевых поражений скелета. Доля злокачественного варианта составляет 5-10%. 80% пациентов находятся в возрастной категории 20-50 лет, пик заболеваемости приходится на третье десятилетие жизни. Женщины страдают несколько чаще мужчин. В 50-65% случаев поражается область коленного сустава (дистальная часть бедра или проксимальная часть голени).
Причины
Этиология гигантоклеточных опухолей окончательно не выяснена. Специалисты придерживаются общей для всех новообразований концепции Петерсона, согласно которой неоплазии являются полиэтиологическим заболеванием, возникают при сочетании внешних и внутренних неблагоприятных влияний. К экзогенным факторам риска относят вредные биологические (вирусные), химические, лучевые воздействия. Эндогенными факторами считаются обменные расстройства, нарушения гормонального баланса, снижение реактивности организма.
Патанатомия
В 89% ГКО формируется в длинных трубчатых костях. Нижние конечности поражаются двое чаще верхних. Первое место по распространенности занимает дистальный метафиз бедра, второе – проксимальная часть большеберцовой либо малоберцовой кости, третье – периферические отделы луча, четвертое – дистальная часть большеберцовой кости. Позвонки, мелкие и плоские кости страдают редко.
Характерны одиночные очаги, в литературе также описываются отдельные двойные локализации, чаще расположенные близко друг к другу в сочленяющихся костях. Гигантоклеточная опухоль находится в метафизе, иногда растет в сторону диафиза. Первично диафизарное расположение выявляется крайне редко. Одноядерные клетки новообразования имеют сходство с остеобластами, гигантские многоядерные – с остеокластами. В ткани неоплазии выявляются костные балочки, включения остеоида.
Доброкачественные опухоли имеют типичное строение. При озлокачествлении возможны три варианта. Первый – остеокластома метастазирует, сохраняя стандартную структуру (которая, выявляется, в том числе, в отдаленных очагах). Второй – первично злокачественная ГКО, которая отличается от доброкачественной наличием атипии и митозов преимущественно в одноядерных клетках. Третий – трансформация первично доброкачественной остеобластокластомы в различные виды сарком: остеогенную, веретеноклеточную, фибросаркому.
Симптомы
У большинства пациентов на начальной стадии единственным проявлением доброкачественной (типичной) гигантоклеточной опухоли является боль в зоне поражения. Иногда прослеживается связь между болевым синдромом и предшествующим травматическим повреждением. Симптом выражен умеренно, эпизодически беспокоит при движениях, имеет ноющий либо тянущий характер. Реже болезненности сопутствует появление опухолевидного образования, еще реже припухлость возникает без болевых ощущений.
У взрослых ГКО крайне редко манифестирует патологическим переломом. В то же время, у детей доля этого признака составляет более 50%. Все проявления, кроме патологического перелома, не доставляют особого беспокойства, поэтому больные впервые обращаются к врачу через 8 и более месяцев после дебюта заболевания, на стадии формирования развернутой клинической картины. На этом этапе боли выявляются у всех пациентов, нарастают при физической нагрузке, сохраняются в покое, зачастую беспокоят постоянно, усиливаются по ночам.
Пальпируемая неоплазия обнаруживается в 70-75% случаев. У остальных больных отмечается локальный отек мягких тканей. Частым симптомом в этом периоде становится ограничение подвижности в близлежащем суставе. Проявление, как правило, связано с усилением боли во время движений. Иногда отмечаются постепенно формирующиеся контрактуры, напрямую не связанные с болевым синдромом. У некоторых пациентов определяется выпот.
Злокачественная гигантоклеточная опухоль проявляется аналогичными признаками. Основными отличиями считаются незначительная продолжительность периода первичной симптоматики, быстрое прогрессирование, более высокая интенсивность болезненных ощущений. Новообразование, в среднем, начинает прощупываться через 4 месяца, развернутая клиническая картина выявляется спустя полгода с момента появления первых симптомов остеобластокластомы. Метастазы в легкие, другие кости, мягкие ткани обнаруживаются редко.
Диагностика
Первичные диагностические мероприятия осуществляются травматологами-ортопедами, в дальнейшем пациентов направляют к специалистам в области остеоонкологии. Характер патологии определяют на основании жалоб, данных физикального обследования, дополнительных исследований. В ходе внешнего осмотра выявляют опухолевидное образование костной плотности, отек и гиперемию, оценивают объем движений. Для уточнения вида новообразования применяют следующие методы:
- Рентгенография кости. На снимках визуализируется кистообразные изменения или неоплазия в виде «мыльных пузырей» в метафизарной зоне. Признаки общего остеопороза отсутствуют, вокруг измененного участка может просматриваться остеосклероз. Границы доброкачественной ГКО более четкие, но из-за местно-агрессивного роста при значительном размере возможно появление «костного козырька». Выраженная периостальная реакция нехарактерна. Злокачественная остеокластома имеет нечеткую структуру. На снимках рано обнаруживается разрушение кортикального слоя.
- КТ и МРТ кости. Компьютерная томография дает более четкое представление о форме, размерах, границах гигантоклеточной опухоли, в сомнительных случаях позволяет подтвердить или опровергнуть разрыв коркового слоя. В ходе магнитно-резонансной томографии исследуют интрамедуллярный и кистозный компоненты, оценивают состояние окружающих мягких тканей, расположение сосудов и нервов. Методики помогают выбрать оптимальный вариант хирургического вмешательства, спланировать операцию.
- Другие аппаратные исследования. При злокачественном процессе назначают сцинтиграфию костей скелета или ПЭТ-КТ. Благодаря накоплению остеотропных фармпрепаратов, методы хорошо визуализируют новообразование, выявляют вторичные костные очаги. Ангиография при злокачественном течении свидетельствует о формировании беспорядочной сосудистой сети с артериями неравномерного диаметра. Рентгенография легких показана при подозрении на метастазирование.
- Морфологические исследования. Верификацию гигантоклеточной опухоли осуществляют путем цитологического или гистологического анализа. Материал получают методом аспирационной биопсии или трепанобиопсии. Вероятность точного определения вида и степени дифференцировки неоплазии составляет 80-90%, сложности чаще возникают при рецидивах. При недостаточной информативности выполняют повторный забор ткани методом открытой биопсии.
- Другие лабораторные анализы. Результаты тестов неспецифичны, но способствуют дифференцировке доброкачественных и злокачественных ГКО. В первом случае изменения отсутствуют, во втором в крови выявляются ускорение СОЭ, лейкоцитоз, снижение железа и белка, увеличение уровня щелочной фосфатазы, фосфора, кальция. В моче обнаруживаются гексокиназа, оксипролин.
Различение проводят с аневризмальной костной кистой (чаще – солидным вариантом), центральной гигантоклеточной гранулемой, хондробластомой. Также требуется дифференциальная диагностика с неоссифицирующей фибромой и остеосаркомой.
Лечение гигантоклеточной опухоли кости
Основной метод лечения ГКО – хирургическое вмешательство. Объем операции выбирают с учетом размеров и распространенности неоплазии. В случаях «неудобного» расположения (в позвонках, плоских костях) или незначительного поражения трубчатых костей осуществляют экскохлеацию. Новообразования среднего размера удаляют методом краевой резекции. При вовлечении половины и более диаметра либо центральном расположении прибегают к сегментарной резекции. По показаниям применяют костно-пластические методики для замещения образовавшегося дефекта. Ампутации требуются редко.
При ограниченных легочных метастазах производят парциальную резекцию легких. Лучевая терапия показана при труднодоступных неоплазиях, прежде всего – расположенных в верхних отделах крестца. Метод также используется при отказе от операции, наличии тяжелой соматической патологии. В рамках комбинированного лечения рекомендован в пред- и послеоперационном периоде. Чаще всего проводится дистанционная гамма-терапия.
Прогноз
Прогноз доброкачественной гигантоклеточной опухоли кости достаточно благоприятный – после радикального иссечения с соблюдением принципов абластичности в большинстве случаев наступает выздоровление. Частота рецидивирования напрямую зависит от выбранного оперативного метода, составляет 46% после экскохлеации, 30% после краевой резекции и 6,6% после радикальной резекции. При злокачественном характере патологического процесса пятилетняя выживаемость составляет 35%, через 10 лет в живых остается 18% больных.
1. Первичные опухоли костей и костные метастазы. Диагностика и принципы лечения. Учебное пособие/ Маланин Д.А., Черезов Л.Л. – 2007.
2. Дифференциальная диагностика гигантоклеточных опухолей у детей. Автореферат диссертации/ Рогожин Д.В. – 2018.
Читайте также:
