Рентгенограмма, КТ при переломе диафизов большеберцовой и малоберцовой костей
Добавил пользователь Morpheus Обновлено: 30.01.2026
Рентгенограмма, КТ, МРТ при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости
а) Аббревиатура:
• Проксимальный большеберцово-малоберцовый сустав (ПБМС)
б) Визуализация:
1. Общая характеристика:
• Основные диагностические критерии:
о Смещение проксимального отдела малоберцовой кости относительно большеберцовой
о Светлая линия перелома в проксимальной малоберцовой кости
(Слева) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: определяется разрыв ПБМС с отеком вокруг синдесмовидных связок. Также отмечаются ушибы костного мозга в области медиальной поверхности головки малоберцовой кости и кзади от медиальной поверхности большеберцовой кости.
(Справа) MPT PDBИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента определяется разрыв передней и задней синдесмовидных связок ПБМС. Малоберцовая кость смещается латеральнее своего нормального положения. (Слева) Рентгенография в передне-задней проекции: определяется поперечный перелом головки малоберцовой кости с отсутствием смещения. Другие патологические изменения не определяются. Эти признаки свидетельствуют о варусной деформации и должны повысить подозрение по поводу несостоятельности малоберцовой коллатеральной связки.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у другого пациента определяется небольшой стрессовый перелом в проксимальном отделе медиальной поверхности малоберцовой кости, распространяющийся в ПБМС. Отмечается окружающий отек костного мозга. Это редкая локализация для изолированного стрессового перелома. (Слева) МРТ Т1ВИ, коронарный срез: определяется перелом проксимальной малоберцовой кости, распространяющийся в ПБМС. Продольная ориентация перелома свидетельствует о механизме компрессии вследствие вальгусной силы.
(Справа) МРТ Т2 ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента определяется вколоченный ушиб в субхондральном слое латеральной верхней суставной поверхности большеберцовой кости и отрыв медиальной коллатеральной связки от бедренной кости. Вальгусная сила на момент травмы объясняет такое распределение признаков.
2. Рентгенография при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Перелом:
о Светлая линия перелома в головке, шейке или проксимальном диафизе малоберцовой кости:
- Простой или оскольчатый
- ± сопутствующий перелом латеральной верхней суставной поверхности большеберцовой кости
- ± травма Мезоннева лодыжки
• Вывих:
о Нормальная анатомия:
- Передне-задняя проекция: головка малоберцовой кости находится выше латерального кортикального слоя большеберцовой кости
- Латеральная проекция: только часть головки малоберцовой кости выступает через задний кортикальный слой большеберцовой кости
о Переднебоковой вывих:
- Передне-задняя проекция: головка малоберцовой кости визуализируется с минимальным перекрытием большеберцовой кости или его отсутствием
- Боковая проекция: головка малоберцовой кости смещается кпереди, находясь полностью выше большеберцовой кости
о Заднемедиальный вывих:
- Передне-задняя проекция: головка малоберцовой кости находится за большеберцовой костью
- Боковая проекция: головка малоберцовой кости выступает кзади от большеберцовой кости
о Верхний вывих:
- Верхний вывих головки малоберцовой кости при котором шиловидный отросток находится на уровне коленного сустава
3. КТ при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Более чувствительна по отношению к слабовыраженному подвывиху или перелому ПБМС
4. МРТ при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Смещение головки малоберцовой кости относительно проксимальной большеберцовой кости
• Растяжение или разрыв синдесмовидных связок
• Перелом большеберцовой или малоберцовой костей, распространяющийся в сустав
• Сопутствующая травма заднебоковых угловых структур: объединенное сухожилие и дугообразный комплекс
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография
• Советы по протоколу исследования:
о Визуализация в косой проекции может быть полезной
о Перелом шейки/проксимального диафиза малоберцовой кости → рентгенография для исключения перелома Мезоннева
(Слева) Рентгенография в передне-задней проекции: определяется спиральный перелом проксимального диафиза большеберцовой кости.
(Справа) На боковой проекции у этого же пациента определяется косой спиральный перелом малоберцовой кости. Перелом проксимального диафиза малоберцовой кости, в частности, при спиральной ориентации должно подтвердить необходимость поиска сопутствующей травмы лодыжки, к примеру, комплекса Мезоннева. Полное перекрытие большеберцовой кости головкой малоберцовой кости не указывает на вывих ПБМС, но на плохое укладывание пациента вследствие боли. Обратите внимание на отступ мыщелков бедренной кости. (Слева) На рентгенографии лодыжек в косой проекции у этого же пациента определяется расширение медиального голеностопного сустава с небольшим отрывным осколком В рядом с медиальным лодыжечным краем, что подтверждает наличие травмы Мезоннева.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, аксиальный срез: определяется перелом проксимальной малоберцовой кости, распространяющийся в ПБМС. Отмечается отек синдесмовидных связок. (Слева) MPT PDВИ, сагиттальный срез: определяется отрыв кончика шиловидного отростка малоберцовой кости , что указывает на отрыв малоберцовой коллатеральной связки и сухожилия двуглавой мышцы или более медиальных структур заднебокового угла, к примеру, подколенно-малоберцовой связки.
(Справа) MPT PDВИ, сагиттальный срез: на более медиальном срезе этого же пациента определяется разрыв задней крестовидной связки (ЗКС). Травма заднебокового угла колена ухудшает прогноз травмы ЗКС и должна учитываться при оценке разрыва ЗКС.
в) Патология. Стадирование, степени и классификация перелома проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Вывих ПБМС классифицируется направлением смещения:
о I: подвывих ПБМС:
- Подростки со слабыми суставами
о II: переднебоковой:
- Наиболее распространенный (85% всех вывихов)
- Падение на ногу во время сидения о III: заднемедиальный:
- Гораздо менее часто (в 10% случаев)
- Прямой удар
- Травма малоберцового нерва
о IV: верхний:
- Устойчиво ассоциирован с переломовывихом лодыжки или с переломом дистальной большеберцовой кости
• Перелом головки малоберцовой кости вследствие трех механизмов:
о Прямой удар:
- Простой или оскольчатый перелом
о Вальгусная сила, приложенная к колену:
- Сопутствующий перелом верхней суставной поверхности большеберцовой кости
- Травма медиальной коллатеральной связки
о Варусная сила, приложенная к колену:
- Отрыв шиловидного отростка (дугообразный признаки):
→ Травма дугообразного комплекса
- Отрыв латеральной поверхности головки малоберцовой кости:
→ Разрыв малоберцовой коллатеральной связки ± сухожилия двуглавой мышцы бедра
- Сопутствующая травма малоберцового нерва
• Перелом шейки/проксимального диафиза малоберцовой кости:
о Обычно происходит в результате травмы при наружной ротации лодыжки (травма Мезоннева)
г) Клинические особенности:
1. Проявления:
• Клинический профиль:
о Переднебоковой вывих проксимального большеберцово-малоберцового сустава (ПБМС): парашютисты, другие прыгуны
о Заднемедиальный вывих проксимального большеберцово-малоберцового сустава (ПБМС): прямой удар вследствие ДТП, езды верхом
2. Течение и прогноз:
• Рецидивирующий подвывих ПБМС:
о Идиопатический:
- Дети старшей возрастной группы или подростки, обычно девочки
- Эффективна консервативная терапия
3. Лечение:
• Вывихи ПБМС: закрытая репозиция с использованием ОРИФ
• Могут сочетаться с травмами колена/лодыжек
• Для сохранения ПБМС сопутствующие переломы большеберцовой кости должны быть зафиксированы по анатомической длине
д) Диагностическая памятка:
1. Следует учесть
• Травма Мезоннева в области перелома шейки/проксимального диафиза малоберцовой кости
• Перелом латеральной верхней суставной поверхности в переломе головки малоберцовой кости
• Травма малоберцовой коллатеральной связки ± сухожилия двуглавой мышцы при отрыве шиловидного отростка
2. Советы по интерпретации изображений:
• Сравнение с противоположной стороной для выявления слабовыраженного смещения
е) Список использованной литературы:
1. Milankov М et al: Dislocation of the proximal tibiofibular joint. Med Pregl. 66(9-10):387-91,2013
Рентгенограмма, КТ при переломе диафизов большеберцовой и малоберцовой костей
а) Определения:
• Косой: угловой в одиночной проекции
• Спиральный: спиралевидная форма вокруг диафиза
• Осколок в виде бабочки: треугольный раздробленный осколок кости, обычно не поражающий всю окружность диафиза
• Кольцевидный осколок в виде бабочки: светлый осколок в форме бабочки, который поражает всю окружность диафиза
• Штыковидная деформация: осколки перелома заходят друг на друга
• Укорочение является термином для обозначения уменьшения длины, перспективное сокращение - это термин, которые используется для описания кажущегося укорочения вследствие удаленного положения объекта
1. Общая характеристика:
• Перелом может быть поперечным, косым или спиральным
• Зачастую оскольчатый:
о Треугольный осколок известен как осколок в виде бабочки
• Часто встречается сегментарный перелом:
о Вставочный сегмент между проксимальными и дистальными линиями перелома обладает нарушенным кровоснабжением
• Кольцевидный осколок в виде бабочки:
о При рентгенографии может иметь формуй бабочки, хотя на самом деле он кольцевидный
о Такой перелом важно распознать, поскольку он может осложнять размещение интрамедуллярного винта
• Может распространяться в голеностопный сустав
(Слева) При рентгенографии в передне-задней проекции определяется поперечный перелом в сочленения средней и дистальной трети диафиза большеберцовой кости с 50% боковым смещением. У перелома малоберцовой кости отмечается полное медиальное смещение. Поперечные переломы отражают больше энергии чем спиральные.
(Справа) При рентгенографии в боковой проекции у этого же пациента определяется почти полное переднее смещение перелома большеберцовой кости. Переломы в этой локализации обладают большей вероятностью несращения. (Слева) При рентгенографии в передне-задней проекции определяется четкий и явный перелом в области сочленения средней и дистальной трети диафиза бедренной в и перелом средней части малоберцовой костей. Перелом проксимального диафиза большеберцовой кости труднее отличить.
(Справа) При рентгенографии в боковой проекции у этого же пациента более четко визуализируется проксимальный перелом большеберцовой кости с дистальным переломом. Это обстоятельство стало причиной сегментарного перелома; центральный осколок называется вставочным сегментом. (Слева) При рентгенографии в боковой проекции определяется сложный спиральный перелом большеберцовой кости со слабовыраженным распространением в пилон большеберцовой кости. Внутрисуставное распространение обычно происходит в коронарном направлении и в большинстве случаев визуализируются в боковых проекциях. Отмечается перелом дистального сегмента малоберцовой кости.
(Справа) КТ, сагиттальный срез: у этого же пациента подтверждено внутрисуставное распространение перелома.
2. Рентгенография при переломе диафизов большеберцовой и малоберцовой костей:
• Основная линия перелома обычно четко визуализируется
• Для оценки ротации необходимо исследование концов кости
• Внутрисуставное распространение в голеностопный сустав, иногда с отсутствием смещения, не визуализируется на рентгенографии
• Несращением называется отсутствие заживления >1 года после травмы:
о Отсутствие костной мозоли
о Склероз краев перелома
• Несращение классифицируется как атрофическое, гипертрофическое или олиготрофическое
• Атрофическое несращение:
о Вследствие плохого кровоснабжения или инфицирования
о У костей суженные концы
• Гипертрофическое несращение:
о Вследствие продолженного движения
о Выступающая периферическая костная мозоль, которая не соединяется с переломом
• Олиготрофическое несращение:
о Отмечается небольшое количество костной мозоли
3. КТ при переломе диафизов большеберцовой и малоберцовой костей:
• Позволяет оценить распространение в большеберцово-таранный сустав
• Позволяет оценить несращение:
о Мозоль при гипертрофическом несращении может имитировать несращение на рентгенографии
• КТ-артериография для оценки травм артерий
(Слева) При рентгенографии в передне-задней проекции определяется сложный оскольчатый перелом проксимальной трети диафиза большеберцовой кости с вальгусной угловой деформацией. Также визуализируется перелом малоберцовой кости. У пациента снижена пульсация периферических артерий, поэтому была выполнена КТ-артериография.
(Справа) КТ-артериография, коронарный срез: определяется травма интимы дистальной подколенной артерии непосредственно выше трифуркации. (Слева) При рентгенографии в передне-задней проекции определяется атрофическое несращение косого перелома в области сочленения средней и дистальной 1/3 диафиза большеберцовой кости. Введены гранулы с антибиотиками. Отмечается сегментарный перелом малоберцовой кости: заживление только в области дистальною перелома.
(Справа) При рентгенографии в передне-задней проекции (у этою же пациента) через шесть месяцев после трансплантации кости в пространственной раме определяется формирование новой кости в области растяжения места остеогенеза; в месте предыдущего несращения признаки заживления отсутствуют. Была выполнена ампутация ниже колена. (Слева) МРТ Т2, режим подавления сигнала от жира, аксиальный срез: определяется скальпированная травма и переломом большеберцовой кости. Отмечается почти кольцевидное отслаивание кожи. Отмечается скопление жидкости вокруг подкожной жировой клетчатки. Также визуализируются полости, содержащие воздух.
(Справа) МРТ Т1ВИ, сагиттальный срез: определятся объемное образование, окружающее несращение большеберцовой кости. Полоски жировой клетчатки, отделяющие мышечные пучки позволяют распознать кожно-мышечный лоскут.
в) Дифференциальная диагностика перелома диафизов большеберцовой и малоберцовой костей:
1. Патологический перелом:
• Метастазы ниже колена встречаются редко, но они могут возникнуть
2. Стрессовый перелом:
• Часто встречается у бегунов
• Может поражать большеберцовую, малоберцовую кости или обе
г) Патология:
1. Общая характеристика:
• Сопутствующие состояния:
о Травмы голени: переломы латеральной или задней лодыжки, травма синдесмоза
о Травма сосудов или нервов
о Скальпированная травма: отрыв кожи, деваскуляризация подкожных тканей
2. Стадирование, степени и классификация перелома диафизов большеберцовой и малоберцовой костей:
• Классификация переломов большеберцовой кости:
о А: простой
о В: клиновидный (при осколке в виде бабочки)
о С: Сложный (включает в себя оскольчатый, сегментарный)
о Переломы в дальнейшем подразделяются по пораженной части большеберцовой кости и локализации перелома малоберцовой кости
о Диафиз разделяется на проксимальную, среднюю и дистальную трети
• Классификация открытых переломов по Густило:
о 1 тип: чистая рана о 2 тип: рана >1 см с отсутствием обширной травмы мягких тканей
о 3 тип: обширная травма мягких тканей, рана обычно >5 см
д) Клинические особенности:
1. Демография:
• Наиболее распространенный перелом длинной кости
2. Течение и прогноз:
• Компартмент-синдром является серьезным и острым осложнением высокоинтенсивной травмы:
о Отек мягких тканей увеличивает давление фасциального ложа, нарушая перфузию
о Диагноз клинический, основанный на увеличении боли, боли при пассивном растяжении, парестезиях и парезах
о Результат: некроз мышц
о Лечение: фасциотомия
• Травма малоберцового нерва может возникнуть при установке интрамедуллярного винта
• Риск несращения вследствие плохого кровоснабжения:
о Для улучшения кровоснабжения может быть трансплантирован кожно-мышечный лоскут
• Для восстановления длины кости после несращения может быть выполнена трансплантация кости:
о Несращение удаляется, на этом уровне применяется компрессия
о Растяжение места проксимальнее области остеогенеза удлиняет кость
• Открытые переломы имеют больший риск инфицирования
• Несращение малоберцовой кости обычно возникает при дистальных переломах малоберцовой кости
Рентгенограмма, КТ, МРТ при переломе дистального метаэпифиза большеберцовой кости
а) Определение:
• Нижняя суставная поверхность большеберцовой кости: ориентирована в горизонтальной плоскости, несет основную нагрузку
• Перелом пилона: повреждение нижней суставной поверхности большеберцовой кости в результате избыточной осевой нагрузки
1. Общая характеристика:
• Лучший диагностический критерий:
о При рентгенографии в дистальном отделе большеберцовой кости видна вертикальная линия перелома:
- Всегда наблюдается повреждение суставной поверхности
2. Рентгенография при переломе дистального метаэпифиза большеберцовой кости:
• Линия перелома проходит вертикально через нижнюю суставную поверхность большеберцовой кости:
о Обычно выявляется еще и косой или поперечный перелом дистального отдела диафиза большеберцовой кости
о Если при переломе отсутствует смещение отломков, то линия перелома может визуализироваться только в одной проекции
• Как правило, перелом бывает оскольчатым:
о При рентгенографии недооценивается выраженность повреждения суставной поверхности и количество осколков
• ± вдавление суставной поверхности:
о Может проявляться укорочением большеберцовой кости по сравнению с малоберцовой
о Выраженность вдавления суставной поверхности следует оценивать во всех трех проекциях голеностопного сустава
о Между фрагментами нижней суставной поверхности большеберцовой кости может вклиниваться купол таранной кости
• Часто повреждаются межберцовый синдесмоз и малоберцовая кость:
о В 75-85% случаев сочетается с переломом дистального отдела малоберцовой кости
о ± расширение межберцового синдесмоза
• При рентгенографии могут быть выявлены признаки повреждения удерживателей сухожилий:
о Небольшой костный фрагмент у латерального края дистального отдела малоберцовой кости: отрывной перелом места прикрепления удерживателя сухожилий малоберцовых мышц
о Небольшой костный фрагмент у медиального края: отрывной перелом места прикрепления удерживателя сухожилий сгибателей или поверхностного слоя дельтовидной связки
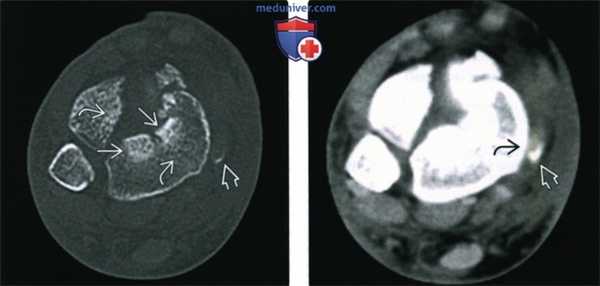
(Слева) При КТ в аксиальной плоскости определяются линии переломов, разделяющие нижнюю суставную поверхность большеберцовой кости на множество мелких и три крупных фрагмента - переднелатеральный, задний и медиальный. Склероз обусловлен сдавливанием костных фрагментов/трабекул. Небольшой костный фрагмент с медиальной стороны образовался вследствие отрывного перелома места прикрепления удерживателя сухожилий сгибателей.
(Справа) У этою же пациента при КТ в аксиальной плоскости в мягкотканном режиме отмечается смещение сухожилия задней большеберцовой мышцы кпереди. Позади него выявляется костный фрагмент, отделившийся вследствие отрывною перелома области прикрепления удерживателя сухожилий сгибателей.
3. КТ при переломе дистального метаэпифиза большеберцовой кости:
• Суставные поверхности чаще всего разделяются на 2-3 крупных фрагмента ± несколько мелких:
о Например, переднемедиальный, переднелатеральный, задний
о Локализация этих фрагментов важна для планирования их хирургической фиксации
• КТ позволяет оценить количество осколков и протяженность вдавления лучше, чем рентгенография
• Часто наблюдается вдавление центрально расположенного фрагмента суставной поверхности:
о Часто повернут - на 90° и смещен в костномозговую полость
• Может выявляться большая выраженность повреждения межберцового синдесмоза по сравнению с данными рентгенографии:
о Малоберцовая кость должна плотно лежать в малоберцовой вырезке большеберцовой кости; увеличение расстояния между ними указывает на разрыв синдесмоза
о Связки в составе синдесмоза вследствие образования гематомы могут визуализироваться плохо
• Может быть обнаружено повреждение мягких тканей, не выявленное клинически:
о Ущемление сухожилий задней большеберцовой мышцы и сгибателя пальцев или большеберцового нервно-сосудистого пучка между костными фрагментами
о Отрывной перелом места прикрепления удерживателя сухожилий сгибателей или малоберцовых мышц
4. МРТ при переломе дистального метаэпифиза большеберцовой кости:
• В остром периоде МРТ не показана
• Несколько превосходит КТ при визуализации повреждения мягких тканей
• Позволяет обнаружить травму хрящей, не выявленную при КТ:
о Состояние хрящей обычно оценивают во время операции
• Может визуализироваться повреждение купола таранной кости (фрагментирование суставной поверхности)
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с выполнением мультипланарной реконструкции
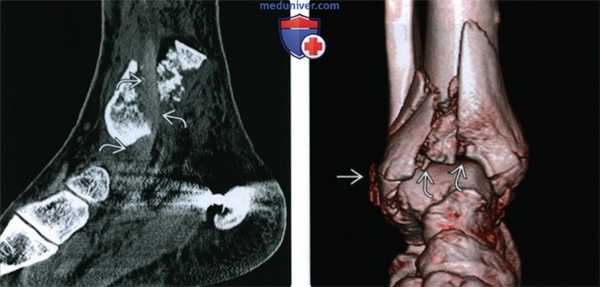
(Слева) При КТ в сагиттальной плоскости в мягкотканном режиме определяется интерпозиция сухожилия задней большеберцовой мышцы (ЗВМ) между отломками дистальною метаэпифиза большеберцовой кости.
(Справа) При КТ на 3D-реконструкции визуализируется передняя поверхность голеностопного сустава. Результатом оскольчатого перелома дистального метаэпифиза большеберцовой кости стало ее укорочение по сравнению с малоберцовой костью. Перелома диафиза малоберцовой кости нет, однако выявляется отрывной перелом области прикрепления удерживателя сухожилий малоберцовых мышц. На томограммах в аксиальной плоскости в мягкотканном режиме (не показаны) обнаружен вывих сухожилий малоберцовых мышц.
в) Дифференциальная диагностика перелома дистального метаэпифиза большеберцовой кости:
1. Перелом задней или медиальной лодыжки:
• Чаще возникает в результате скручивания, а не осевой нагрузки
• Линия перелома может достигать нижней суставной поверхности большеберцовой кости
о Большая часть суставной поверхности остается интактной
• Следует искать сопутствующие повреждения, которые укажут на механизм травмы (скручивание или действие осевой нагрузки)
2. Перелом диафиза большеберцовой кости:
• При рентгенографии можно не увидеть распространения линии перелома дистального отдела большеберцовой кости на суставную поверхность
о Влияет на тактику хирургического лечения
• Если заподозрено повреждение суставной поверхности, рекомендуется выполнить КТ
3. Вывих голеностопного сустава:
• Может возникать при любом механизме травмы, в том числе при воздействии осевой нагрузки
• При рентгенографии, выполненной перед репозицией, выявляется неконгруэнтность суставных поверхностей
• Если имеются лишь рентгенограммы, полученные после репозиции, то важно изучить анамнез
4. Тройной перелом:
• Возникает в результате скручивания, если зона роста не полностью ассимилировалась; перелом Салтера-Харриса IV типа
• Линия перелома через эпифиз проходит вертикально, через неассимилированную зону роста - горизонтально, через метафиз-косо
5. Перелом Тилло:
• Также известен как перелом Тилло-Шапута
• Отрывной перелом переднелатерального угла нижней суставной поверхности большеберцовой кости, к которому прикрепляется передняя межберцовая связка
• Обычно выявляется у детей как перелом Салтера-Харриса III типа (ювенильный перелом Тилло)
6. Перелом Фолькмана:
• Также известен как перелом Ирла
• Отрывной перелом заднелатерального угла нижней суставной поверхности большеберцовой кости, к которому прикрепляется задняя нижняя межберцовая связка
• Считается одной из разновидностей перелома «задней лодыжки» - заднего края большеберцовой кости
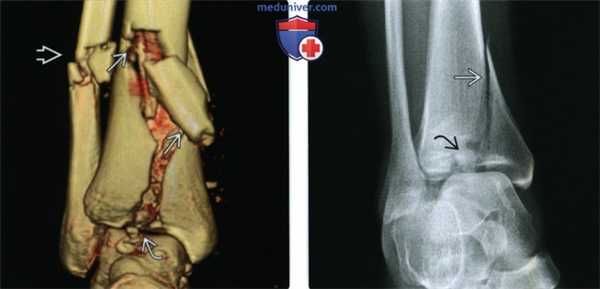
(Слева) При КТ на 3D-реконструкции определяется типичное расщепление нижней суставной поверхности большеберцовой кости при переломе ее дистального метаэпифиза. Кроме тою, выявляются косые переломы дистальных отделов диафизов большеберцовой и малоберцовой костей.
(Справа) Рентгенограмма голеностопного сустава в проекции суставной щели. Визуализируется вертикальная линия перелома, достигающая вдавленного центральною отдела нижней суставной поверхности. Однако при этом отсутствует типичный поперечный перелом большеберцовой или малоберцовой кости. В таком случае отличить перелом дистального метаэпифиза от изолированного перелома медиальной лодыжки можно по выраженности повреждения центральною отдела нижней суставной поверхности.
1. Общая характеристика:
• Этиология:
о Избыточная осевая нагрузка ± скручивание, вальгизация, варизация:
- Падение с высоты
- Резкая остановка автомобиля вследствие столкновения (подушки безопасности ↑ вероятность этой травмы)
- Падение вперед при фиксированной стопе
• Сопутствующие патологические изменения:
о Перелом малоберцовой кости (в 75-85% при переломе пилона) о Вывих голеностопного сустава
о Прочие переломы под действием осевой нагрузки (в 30-50% случаев при переломе пилона):
- Таранная, пяточная кости, кости среднего отдела стопы, диафиз или нижняя суставная поверхность большеберцовой кости, дистальный отдел бедренной кости, кости таза, позвоночник, череп
- Переломы костей противоположной конечности
о Линия перелома при повреждении диафиза большеберцовой кости может достигать суставной поверхности:
- Влияет на тактику хирургического лечения
- Наиболее значимая причина выполнения КТ при переломе дистального отдела диафиза большеберцовой кости
о Повреждение суставного хряща купола таранной кости или нижней суставной поверхности большеберцовой кости:
- Состояние хрящевых структур обычно оценивают во время открытой репозиции и внутренней фиксации (ОРИФ)
- МРТ не показана в остром периоде, однако может использоваться в случае неблагоприятного клинического исхода
о Разрыв межберцового синдесмоза
о Ущемление сухожилий мышц, идущих от голени к стопе
о Отрыв области прикрепления удерживателя сухожилий сгибателей или малоберцовых мышц
о Скальпирование мягких тканей
о Компартмент-синдром:
- Признаки: выраженность боли превышает ожидаемую, чувствительные расстройства в первом межпальцевом промежутке, слабость тыльного сгибания пальца
2. Классификация перелома дистального метаэпифиза большеберцовой кости:
• Классификация Руэди-Альговера:
о Тип I: перелом нижней суставной поверхности большеберцовой кости без значительного смещения (низкоэнергетический)
о Тип II: перелом нижней суставной поверхности большеберцовой кости, минимальная неконгруэнтность суставных поверхностей
о Тип III: оскольчатый перелом нижней суставной поверхности большеберцовой кости с ее вдавлением (высокоэнергетический)
• Прочие особенности:
о Разобщение метафиза и диафиза
о Распространение линии перелома по спирали в диафизе большеберцовой кости
о Повреждение связок, ущемление сухожилий
1. Проявления:
• Клинический профиль:
о Чаще всего данную травму получают мужчины 20-50 лет
2. Демография:
• Эпидемиология:
о 3-10% от всех переломов большеберцовой кости
о
3. Течение и прогноз:
• В 50% случаев в течение двух лет после травмы развивается артрит:
о В 5% случаев в конце концов выполняется артродез
• Часто возникает ригидность голеностопного сустава
• Интерпозиция сухожилия задней большеберцовой мышцы во время выполнения ОРИФ может не визуализироваться:
о Современные операции выполняются из небольшого оперативного доступа, что позволяет обеспечить оптимальную репозицию и минимальное повреждение мягких тканей
о Операционное поле часто не охватывает заднемедиальный угол большеберцовой кости
о Несвоевременное выявление ущемления сухожилия приводит к его дисфункции и неполной консолидации перелома
• Для выявления причин неадекватной репозиции после ОРИФ может быть выполнена КТ:
о Наличие костного фрагмента в синдесмозе
о Наличие ротированного фрагмента суставной поверхности в спинномозговом канале
о Смещение фиксирующих устройств
о Может наблюдаться повреждение/подвывих сухожилия
е) Диагностическая памятка:
1. Следует учесть:
• Необходимо всегда оценивать повреждения мягких тканей
2. Советы по интерпретации изображений:
• Следует выявлять и другие повреждения голеностопного сустава и стопы, возникшие в результате действия осевой нагрузки
• Следует оценивать состояние голеностопного сустава и стопы противоположной конечности на предмет возможных повреждений
• Отщепление небольшого фрагмента от медиальной или латеральной лодыжки свидетельствует в пользу отрывного перелома соответствующего удерживателя сухожилий
3. Советы по отчетности:
• При КТ в протоколе описания должны быть отражены следующие особенности:
о Количество крупных фрагментов на уровне сустава
о Глубина и локализация вдавления суставной поверхности:
- Вдавление считается выраженным при его глубине >2-3 мм
о Связь с повреждением/ущемлением сухожилия (в мягкотканном режиме)
о Разрыв синдесмоза
о Отрывной перелом области, к которой прикрепляется удерживатель сухожилий сгибателей или малоберцовых мышц; повреждение самого удерживателя
• При динамическом наблюдении в протоколе описания должны быть отражены следующие особенности:
о Укорочение большеберцовой и/или малоберцовой кости
о Конгруэнтность суставных поверхностей
о Консолидация перелома
о Осложнения вследствие применения фиксирующих устройств о Признаки остеоартроза
а) Терминология:
1. Аббревиатуры:
• Костно-хрящевой перелом (КХП), рассекающий остеохондрит (РОХ), костно-хрящевая травма
2. Синонимы:
• Рассекающий остеохондрит, костно-хрящевой дефект
3. Определения:
• Травма, приводящая к распространению линии перелома через суставный хрящ и некоторую часть нижележащей кости
• Может или не может привести к смещению осколка
• РОХ:
о Термин, исторически использующийся для описания КХП коленного сустава у подростков
о Некоторые считают, что он также возникает вследствие наличия компонента остеонекроза
о Медиальный мыщелок бедренной кости в 85% случаев:
- Латеральная несущая поверхность в 70% данных случаев
1. Общая характеристика:
• Основные диагностические критерии:
о Линия перелома, распространяющаяся через суставной хрящ и в субхондральный слой кости
• Локализация:
о Несущие суставные поверхности
о Латеральная несущая поверхность медиального мыщелка бедренной кости, часто у подростков:
- РОХ
• Размер:
о Может варьировать от нескольких миллиметров до нескольких сантиметров в диаметре
• Морфология:
о Обычно кривая линия перелома, распространяющаяся через хрящ и различное количество субхондрального слоя кости
(Слева) При рентгенографии в передне-задней проекции у мужчины 24 лет с хронической болью в колене определяется полулунное просветление в в субхондральном слое медиального мыщелка бедренной кости, окружающий очаг склероза. Это классическая картина хронического КХП. Просветление представляет собой неокостеневший хрящ.
(Справа) При рентгенографии в боковой проекции у этого же пациента определяется криволинейный КХП Если подобный дефект пустой, то в первую очередь необходимо предположить наличие внутрисуставных тел. (Слева) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента визуализируется кортикальный осколок с отсутствием скопления жидкости между ним и самим мыщелком. Это хроническая стабильная травма.
(Справа) MPT Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента определяется формирование сопутствующей кисты в субхондральном слое кости, размером 5 мм. Наличие крупной кисты предполагает нестабильность, но отсутствие жидкости, омывающей осколки свидетельствует о стабильности травмы у пациента-подростка. (Слева) МРТ Т2ВИ, сагиттальный срез: у пациента 14 лет определяется крупный хронический КХП с отсутавием окружающего отека. Отмечается небольшое количество жидкости в расщелине между осколком и мыщелком, но большая часть этого проаранства сухая. Это аабильная травма.
(Справа) МР-артрография, Т1ВИ, режим подавления сигнала от жира, сагиттальный срез: определяется распространение контраста в большую часть расщелины КХП, что характерно для нестабильной травмы.
2. Рентгенография при костно-хрящевой травме коленного сустава:
• Острый:
о Отсутствие смещения: слабовыраженная светлая кривая линия перелома на суставной поверхности кости
о Со смещением: очаговое четкое просветление в суставной костной пластине ± визуализируемое внутрисуставное тело
• Хронический:
о Очаговое просветление в суставной костной пластине
о В зависимости от ответа на лечение могут определяться нечеткие контуры
о Часто ассоциирован с внутрисуставными телами
3. КТ при костно-хрящевой травме коленного сустава:
• Данные аналогичны данным рентгенографии, но с более точным отображением размера и глубины дефекта сустава
• Более чувствительна в отношении внутрисуставных тел
4. МРТ при костно-хрящевой травме коленного сустава:
• Острый:
о С отсутствием смещения:
- Криволинейная линия перелома, распространяющаяся через субартикулярную костную пластину
- Оба конца перелома обычно контактируют с костно-хрящевым сочленением
- Позволяет определить распространение перелома через суставной хрящ
- Часто с окружающим мягкотканным отеком
- Стабильная травма:
Отсутствие скопления жидкости, полностью окружающего неявный костно-хрящевого осколок
- Нестабильная травма:
Скопление жидкости/↑ интенсивности сигнала на Т2 вокруг осколка
Осколок может быть немного смещенным
о Смещенный:
- Суставная жидкость заполняет дефект суставного хряща и часть субхондрального слоя кости:
Четкие острые контуры («имеющий уступ»)
- Иногда с окружающим отеком костного мозга
- Внутрисуставные осколки могут содержать кость, хрящ или обе структуры
- Могут отмечаться другие травмы костного мозга и/или хряща
• Хронический:
о Признаки нестабильности в зависимости от возраста пациента:
- Пациенты со зрелым скелетом (взрослые):
Ободок с сигналом от жидкости вокруг костно-хрящевого осколка
Формирование кист
- Пациенты с незрелым (подростки) скелетом:
↑ интенсивности сигнала на Т2 вокруг костно-хрящевого осколка со схожей интенсивностью как у суставной жидкости
↓ интенсивности сигнала в виде ободка вокруг ободка с ↑ сигналом на Т2 ВИ (фиброзная ткань или склероз)
Множественные разрывы в субхондральной костной пластине
Множественные или крупные (>5 мм) субхондральные кисты
о Дефект пустоты:
- Сигнал от жидкости заполняет костно-хрящевой дефект различного размера
- Края могут быть гладкими и фиброзными (гипоинтенсивный сигнал на всех последовательностях)
- Дефект может быть частично или полностью заполнен гипоинтенсивной фиброзной тканью
о Внутрисуставные тела:
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ
о Для лучшей визуализации стабильных или нестабильных травм некоторыми исследователями рекомендуется МР-артрография
• Советы по протоколу исследования:
о Т2ВИ или PDВИ в режим подавления сигнала от жира для выявления слабовыраженных дефектов хряща и глубокого скопления жидкости при нестабильности осколка
о Также рекомендуются другие последовательности (3D реконструкция Т1ВИ в режиме подавления сигнала от жира, градиентного эхо-сигнала и др.)
о Решение о необходимости использования специальных последовательностей применяется индивидуально
(Слева) MPT PDBИ, сагиттальный срез: определяется острый КХП латеральной суставной поверхности большеберцовой кости с минимальным вколачиванием перелома. Отмечается умеренный окружающий отек костного мозга и крупный липогемартроз.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента определяется КХП с небольшим смещением. Распространение через суставной хрящ лучше определяется на этой Т2-взвешенной последовательности. (Слева) При рентгенографии в боковой проекции в положении пациента лежа, после острой травмы колена определяется жидкостно-жировой уровень в суставе, характерный для внутрисуставного перелома. Отмечается слабовыраженный дефект В суставной поверхности медиального мыщелка, характерный для КХП со смещением.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента подтвержден КХП гребня медиального мыщелка. Отмечаются окружающий отек костного мозга и выпот в суставе. (Слева) МРТ Т2ВИ, сагиттальный срез: определяется КПХ медиального мыщелка бедренной кости с небольшим смещением. Отмечается склероз края осколка и самой бедренной кости. Скопление жидкости вокруг осколка имеет интенсивность сигнала, аналогичную жидкости в суставе. Эти признаки предполагают нестабильность травмы.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же па -циента подтверждено скопление жидкости, полностью окружающее осколок Отсутствие отека костного мозга свидетельствует о хроническом процессе.
в) Дифференциальная диагностика костно-хрящевой травмы коленного сустава:
1. Хрящевая травма:
• Поражает только хрящ, но не нижележащую кость
2. Субхондральный перелом:
• Линия перелома в субхондральном слое кости с отсутствием разрыва вышележащего хряща
3. Остеоартрит:
• Хронические травмы могут быть неотличимыми
4. Остеонекроз:
• Субхондральный криволинейный склероз и/или отек вокруг нормального костного мозга
• Вышележащий хрящ не поврежден
5. Нормальный вариант развития:
• У ребенка может определяться неровность кортикального слоя, поражающая задние несущие поверхности мыщелка бедренной кости
• Вышележащий хрящ нормальный
• По мере созревания скелета визуализационная картина станет нормальной
(Слева) МРТ Т2ВИ, сагиттальный срез: определяется нестабильный КХП медиального мыщелка бедренной кости с крупным скоплением жидкости между самим мыщелком и коано-хрящевым осколком.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента определяется небольшое смещение костно-хрящевого осколка со скоплением жидкости, заполняющим освободившееся пространство. Отмечается небольшой отек костного мозга. Этот осколок, вероятно, свободно перемещается, необходима хирургическая стабилизация. (Слева) МРТ Т2ВИ, сагиттальный срез: определяется костно-хрящевой дефект задней поверхности медиального мыщелка бедренной кости, что свидетельствует о предыдущем костно-хрящевом переломе со смещением осколка. Отмечается выпот в суставе.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента подтверждена подострая природа костно-хрящевого дефекта с небольшим склерозом вокруг ободка кратера и реактивным отеком костного мозга. (Слева) МР-артрография, Т1ВИ, сагиттальный срез: после фиксации на месте КХП медиального мыщелка бедренной кости биоабсорбируемыми спицами определяется отсутствие контраста, омывающего осколок (т.е. признак нестабильности отсутствует). Хрящ, окружающий место травмы не поврежден.
(Справа) MPT T2*GRE, сагиттальный срез: у ребенка определяется «дефект» в субхондральном слое задней поверхноаи латерального мыщелка бедренной кости с неповрежденным вышележащим хрящом. Это вариант нормального роста с последующим ремоделированием.
1. Стадирование, степени и классификация костно-хрящевой травмы коленного сустава:
• Классификация МРТ:
о Стабильные: КХП с отсутствием смещения с меньшей вероятностью перемещаются
о Нестабильные: КХП с незначительным смещением или его отсутствием с признаками, свидетельствующими о вероятности будущего смещения:
- Различные признаки подростковой и взрослой формы
о Травма с грубым смещением: дефект пустоты с костно-хрящевым осколком(ами) в любом месте сустава
• Хирургическая классификация:
о 1 категория (девочки о 2 категория (девочки 11-15, мальчики 13-17 лет): лечение основывается на рыхлости травмы
о 3 категория (со зрелым скелетом), основано на степени:
- 1 степень: патологическая картина на МРТ, неповрежденная суставная поверхность на артроскопии
- 2 степень: разорванная суставная поверхность с отсутствием рыхлости осколка
- 3 степень: рыхлый осколок, но на месте
- 4 степень: отделившийся осколок
2. Макроскопические и хирургические особенности:
• Линия перелома распространяется через всю толщину суставного хряща, субхондральной костной пластинки и различный объем медуллярного слоя кости
• Перелом обычно криволинейный, входящий и выходящий через суставную поверхность в области концов арки перелома
3. Микроскопия:
• При патогистологическом исследовании этих образований описан остеонекроз, но он характерен для многих переломов
1. Проявления:
• Типичные признаки/симптомы:
о Боль и отек
о Запирание/ограничение движения вследствие наличия внутрисуставных осколков
• Другие признаки/симптомы:
о Выпот в суставе
2. Демография:
• Возраст:
о Дети, подростки и молодые активные взрослые
• Пол:
о М:Ж=2:1
• Эпидемиология:
о Мыщелки бедренной кости зачастую являются местами КХП
• Может отмечаться генетическая предрасположенность к развитию КХП
3. Течение и прогноз:
• Стабильные КХП могут стать нестабильным при дальнейшей травматизации
• Нестабильные КХП могут перемещаться и формировать внутрисуставные тела
• В большей степени хронические:
о Костно-хрящевой дефект пустоты приводит к формированию более гладких краев
о Дефект может быть полностью или частично заполнен фиброзным рубцом
о Неровность суставной поверхности приводит к остеоартриту
• Прогноз лучше у детей чем у пациентов со зрелым скелетом
4. Лечение:
• Консервативное:
о Отсутствие нагрузки
о Ограничение движений
• Упражнения (способствует реваскуляризации)
• Фиксация спицами (стабилизация травм на месте):
о Стальные или биоабсорбируемые спицы
• Удаление осколка или рыхлых тел
• Фиксация винтов
• Костно-хрящевая трансплантация (собственными или чужеродными тканями)
1. Следует учесть:
• Оценка стабильности травмы основана на соответствующих критериях при зрелом или незрелом скелете
2. Рекомендации по отчетности:
• Рекомендуется описать локализацию травмы
• Необходимо описать размер и глубину травмы
• Рекомендуется исключить наличие внутрисуставных тел
Классификация переломов лодыжек по Weber and Danis
Чем выше перелом малоберцовой кости, тем обширнее повреждение межберцовых связок и потому больше опасность возникновения недостаточности функции вилки голеностопного сустава. Существуют три типа повреждения в зависимости от уровня перелома малоберцовой кости.
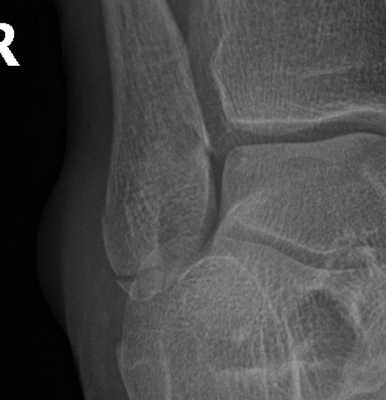
Тип А
Малоберцовая кость: Поперечный отрывной перелом на уровне или ниже уровня голеностопного сустава или разрыв латерального связочного аппарата.
Медиальная лодыжка: Интактная или перелом от сдвига с более вертикальной плоскостью перелома. Нередко имеет место также локальный компрессионный перелом медиальной суставной поверхности большеберцовой кости
Задний край большеберцовой кости: Обычно интактен. В некоторых случаях имеется дорзомедиальный фрагмент, который иногда связан с медиальным лодыжечным фрагментом.
Межберцовый связочный аппарат: Всегда интактный.
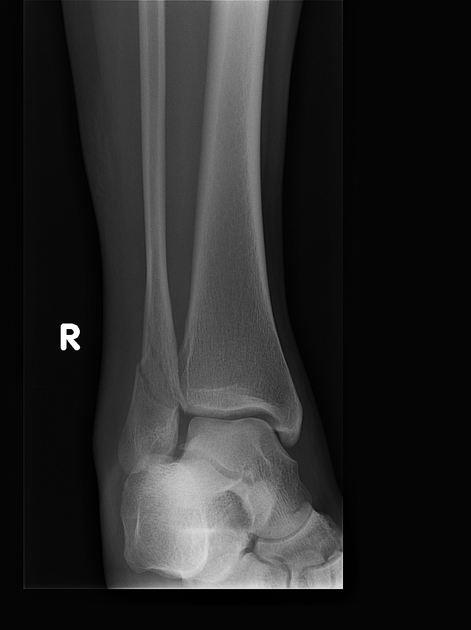
Тип В (В1-3)
Малоберцовая кость: Косой или торзионный перелом, начинающийся от уровня голеностопного сустава и идущий в проксимальном направлении. Линия перелома может быть гладкой или изломанной, что зависит от приложенной силы.
Медиальная лодыжка: Интактна или отрывной перелом в месте прикрепления связок, реже - разрыв Lig. deltoideum.
Задний край большеберцовой кости: Интактен или имеется дорзолатеральный треугольный фрагмент (треугольник Фолькманна) при отрывном переломе задней связки синдесмоза.
Межберцовый связочный аппарат: Межкостная мембрана, как правило, интактна. Дорзальный синдесмоз чаще интактен или происходит отрыв вместе с задним краем большеберцовой кости (треугольник Фолькманна).
Передний синдесмоз (Lig. tibiofibulare anterius) остается интактным при косом переломе латеральной лодыжки ниже уровня голеностопного сустава. Однако если линия перелома начинается на уровне щели голеностопного сустава, то передний синдесмоз либо надорван, либо полностью разорван. Иногда может наблюдаться отрывной перелом в месте прикрепления связки к большеберцовой кости (бугорок Тилло-Шапута) или к малоберцовой кости. Membrana interossea остается, как правило, интактной.
Тяжесть повреждения связочного аппарата и тяжесть перелома лодыжек возрастают прогрессивно от перелома типа А к типу В и типу С.
Помимо переломов лодыжек и повреждения связок необходимо определить наличие переломов медиального и латерального краев таранной кости. Возможно наличие как больших костно-хрящевых фрагментов, так и переломов с отслойкой хряща.
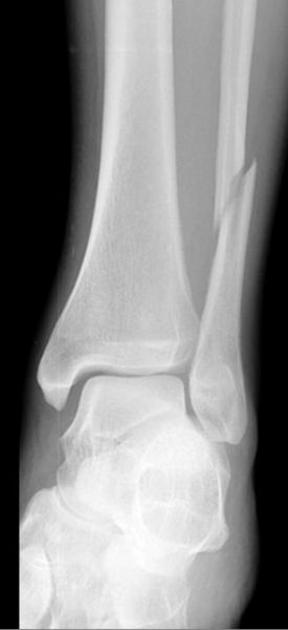
Тип С (С1-3)
Малоберцовая кость: Перелом диафиза в любом месте между синдесмозом и головкой малоберцовой кости.
Медиальная лодыжка: Отрывной перелом или разрыв Lig. deltoideum.
Задний край большеберцовой кости: Интактен или оторван в месте прикрепления синдесмоза.
Межберцовый связочный аппарат: Всегда разорван. Разрыв Membrana interossea проксимальнее голеностопного сустава, распространяющийся, как минимум, до уровня перелома малоберцовой кости.
Синдесмоз разорван или оторван вместе с фрагментами кости в месте прикрепления.
Читайте также:
- Инфекционные поражения полости рта при ВИЧ-инфекции. СПИД и полость рта.
- Лучевые признаки гетеротаксического и кардиоспленического синдромов плода
- Патогенез (биохимические основы) болезни Гентингтона. Молекулярная генетика
- Искусство не спорить. Как избежать дискуссий?
- Плазмоцитома и лимфоплазмоцитоидная опухоль глазницы: признаки, гистология, лечение, прогноз
