Рентгенограмма, МРТ при нестабильности запястья
Добавил пользователь Cypher Обновлено: 27.01.2026
МРТ кисти и лучезапястного сустава
Магнитно-резонансная томография лучезапястного сустава и кисти позволяет максимально точно определить причину возникновения болей, онемения и других неприятных ощущений в руках. Только этот метод диагностики определяет наличие некоторых заболеваний, например, тоннельного синдрома или новообразований на ранних стадиях. При проведении обследования не использует рентгеновского излучения и поэтому томография абсолютно безвредна для пациента.
Пройти качественное обследование можно в центрах ЮРФА.
Когда назначается обследование
Пациенту необходимо пройти обследование, если у него имеются следующие признаки заболеваний:
- Воспаление, отек в области лучезапястного сустава и суставов кисти;
- Подозрение на новообразования;
- Онеменение кисти;
- Боли в области кисти и лучезапястного сустава;
- Последствия застарелых травм и воспалительных процессов;
- Свежие травмы, включающие переломы костей, повреждение сухожилий, связок и нервов;
- Деформации костей, образующих суставы кисти;
Что показывает МРТ кисти и лучезапястного сустава
- Тоннельный синдром запястья;
- доброкачественные и злокачественные новообразования костей и мягких тканей.
- артриты
- синовиты, бурситы, теносиновиты
- дегенеративные и воспалительные изменения сухожилий (тендинозы, тендиниты)
- остеоартроз
- разрывы связок и сухожилий, травматические повреждения костей сустава;
- ганглиевые кисты;
- аномалии развития сустава;
- остеохондропатия кистевого сустава (болезнь Кинбека)
- асептический некроз;
- остеомиелит, воспалительные изменения мягких тканей (абсцесс);
- различные варианты нестабильности в кистевом суставе
МРТ кисти и лучезапястного сустава с контрастом
В ряде случаев для постановки точного диагноза врачу необходима максимально подробная визуализация проблемного участка. Тогда пациенту предлагается провести обследование с применением контраста, который изготавливается на основе элемента гадолиния. Препарат практически не вызывают приступы аллергии и выводится из организма в течение нескольких часов. Проведение томографии с контрастированием увеличивает стоимость и продолжительность процедуры в 1,5 – 2 раза.
Обследование с контрастированием проводится только по направлению лечащего врача или врача-рентгенолога.
МРТ с контрастом увеличивает стоимость и продолжительность процедуры в 1,5 – 2 раза. Обследование без использования контраста длится от 10 до 15 минут.
Стандартным противопоказанием к проведению томографии является беременность (первый триместр), наличие в организме пациента металлических трансплантатов и другие факторы.
Рентгенограмма, МРТ при нестабильности запястья
Рентгенограмма, МРТ при нестабильности запястья
а) Терминология:
1. Аббревиатуры:
• Нестабильность головчато-полулунного сегмента (НГПС)
• Нестабильность тыльного сгибания, нестабильность тыльного вставочного сегмента (НТВС)
• Полулунно-трехгранная связка (ПТС)
• Перилунарная нестабильность (ПН)
• Нестабильность среднезапястного сустава (НСС)
• Нестабильность среднезапястного ладонного сустава (НСЛС)
• Ладьевидно-полулунный прогрессирующий коллапс (ЛППК)
• Ладьевидно-полулунная связка (ЛПС)
• Добавочный коллапс при несращении ладьевидной кости (ДКНЛ)
• Нестабильность ладонного сгибания, нестабильность ладонного вставочного сегмента (НЛВС)
2. Определения:
• Нестабильность: невозможность справляться с нормальной нагрузкой
• Статическая нестабильность: визуализируется на изображениях в покое/нейтральном положении
• Динамическая нестабильность: для визуализации требуется движение (рентгеноскопия) или приложение силы (сжатый кулак, отведение кисти)
• Транслокация: смещение всего запястья относительно нормального положения к лучевой кости
• Диссоциация: патологическое движение между костями в пределах одного и того же ряда костей запястья, зачастую с сопутствующим разрывом соответствующей межкостной связки
• Несостоятельность вставочного сегмента: нестабильность между рядами костей запястья (следует уделить особое внимание на степень отклонения полулунной и головчатой костей)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Патологическое отклонение запястья (статическое или динамическое) с сопутствующими травмами внутренней и/или наружной связки
• Морфология:
о Ладьевидно-полулунная диссоциация с ротационным подвывихом ладьевидной кости:
- Расширение ладьевидно-полулунного промежутка >3 мм
- Боковой ладьевидно-полулунный угол >60°
- Разрыв ЛПС со слабостью лучеладьевидно-головчатой связки
о НТВС: оси лучевой, полулунной и головчатой костей принимают зигзагообразную конфигурацию:
- Тыльное осевое отклонение полулунной кости по отношению к лучевой кости (тыльное сгибание)
- Ладонное осевое отклонение головчатой кости по отношению к полулунной кости
- Нередко отмечается ротационный подвывих ладьевидной кости
- Патологии связок лучевой стороны, включающие в себя ЛПС, ладонная лучеладьевидно-головчатая ± тыльная межзапястная связки
- Приводит к патологическим осевым отклонениям: головчато-полулунный угол >30°, ладьевидно-полулунный угол >60°
о НЛВС: оси лучевой, полулунной и головчатой костей принимают обратную зигзагообразную конфигурацию:
- Тыльное осевое отклонение полулунной кости по отношению к лучевой кости (ладонное сгибание)
- Ладонное осевое отклонение головчатой кости по отношению к полулунной кости
- Патологии ладонных связок, включающие в себя ПТС ± медиальная дугообразная (трехгранно-крючковидно-головчатая), тыльная лучезапястная связки
- Динамическая нестабильность (НСЛС) может привести к статической нестабильности (НЛВС)
- Приводит к патологическим осевым отклонениям: ладьевидно-полулунный угол 30°
о НГПС: динамическая тыльная нестабильность среднезапястного сустава, возникшая вследствие расслабления лучеголовчатой связки:
- Может наблюдаться при неправильном сращении перелома шиловидного отростка лучевой кости
о Нестабильность трехгранно-крючковидного сегмента: динамическая нестабильность медиальной части кисти с болью и воспроизводимым щелчком
о Транслокация запястья: может возникнуть в любом направлении, но наиболее часто в медиальном (локтевом) направлении:
- Расширение лучеладьевидного промежутка: полулунная кость смещается на >50% медиальнее полулунной ямки
- Нормальные ладьевидно-полулунный и головчато-полулунный углы
о ЛППК: прогрессирующий коллапс запястья:
- Начинается с сужения суставной щели лучеладьевидного сочленения
- Прогрессирует до артроза трехгранно-ладьевидно-трапециевидного, головчато-полулунного и ладьевидно-головчатого суставов
- При травматической этиологии и при слабости связочного аппарата лучеполулунный сустав обычно не вовлекается
- Отмечается сопутствующий ладьевидно-полулунный диастаз
о ДКНЛ: прогрессирующий коллапс запястья при неправильном сращении перелома:
- Неправильное сращение перелома ладьевидной кости
- Начинается с сужения шиловидного отростка лучевой кости
- Прогрессирует до артроза дистального лучеладьевидного сустава и среднезапястных суставов
- Отмечается минимальный артроз проксимального полюса ладьевидной кости, фрагмента лучевой кости и суставных поверхностей лучеполулунного сустава
(Слева) Картина при рентгенографии в передне-задней проекции в данном случае НТВС относительно нормальная. Ладьевидно-полулунное и полулунно-трехгранное взаимоотношения сохранены, но у полулунной кости отмечается в некоторой степени продолговатый контур.
(Справа) На рентгенограмме в боковой проекции у этот же пациента определяется тыльный наклон полулунной кости с отсутствием смещения. Определяется относительный наклон тловчатой кости в ладонном направлении по сравнению с полулунной костью и с головчато-полулунным углом >30°, в то время как ладьевидно-полулунный утл насчитывает 90°. Данные признаки характерны для НТВС. (Слева) Рентгенография в передне-задней проекции: определяется небольшое смещение локтевой кости. У пациента отмечается остеопения, а также небольшое диффузное сужение суставной щели. Признаки подвывиха или смещения отсутствуют.
(Справа) Рентгенография в боковой проекции: у этот же пациента определяется наклон полулунной кости в ладонном направлении. Головчатая кость наклонена в тыльном направлении. Это привело к формированию головчато-полулунного угла величиной 90°. Ладьевидная кость наклонена в ладонном направлении, ладьевидно-полулунный утл составляет 10°. Данные признаки отражают НЛВС. (Слева) МРТ Т1ВИ, сагиттальный срез: у пациента с сопутствующим разрывом ладьевидно-полулунной связки (ЛПС) определяется тыльный наклон полулунной кости по отношению к лучевой и головчатой костям, что указывает на НТВС.
(Справа) Рентгенография в передне-задней проекции (полученная при локтевом отведении кисти): четко визуализируется и акцентируется расширение ладьевидно-полулунного промежутка, возникшего вследствие разрыва ЛПС. Такое расширение предполагает наличие ладьевидно-полулунной диссоциации. Расширение промежутка не было заметно на изображениях в передне-задней проекции в нейтральном положении кисти.
2. Рентгенография при нестабильности запястья:
• Передне-задняя проекция: признаки нестабильности:
о Утрата параллельности суставных поверхностей ладьевидно-полулунного сочленения; полулунная кость может принимать треугольную форму
о Ладьевидно-полулунный диастаз >3 мм принимается за ладьевидно-полулунную диссоциацию
о Признак мишени или кольца; укорочение длины ладьевидной кости при патологическом ладонном сгибании
• Боковая проекция: признаки нестабильности:
о Тыльное или ладонное сгибание с патологическим головчато-полулунным углом > 30°; ладьевидно-полулунный угол 60°: НЛВС или НТВС соответственно
о Лучеладьевидный угол > 80°: патологическое ладонное сгибание ладьевидной кости (зачастую наблюдается с сопутствующей ладьевидно-полулунной диссоциацией и НТВС)
• На изображениях сжатого кулака можно определить динамическую нестабильность
о Получение изображений в передне-задней проекции, в локтевом и лучевом отведениях
3. Рентгеноскопия при нестабильности запястья:
• Манипуляции, проведенные под контролем рентгеноскопии, позволяют выявить динамическую нестабильность или оценить тяжесть статической нестабильности
4. МРТ при нестабильности запястья:
• Т1 ВИ: отклонение костной оси; реактивные изменения в кости
• Последовательности, чувствительные к жидкостным структурам:
о Разрыв или уменьшение толщины внутренней связки
о Синовит или разрыв наружной связки (особенно ладонной лучезапястной)
• МР-атрография (прямая или непрямая): улучшает визуализацию разрыва; уменьшение толщины хряща
• При укладывании пациента кисть зачастую располагается под некоторым углом в локтевом отведении:
о Может давать ложное впечатление о наличии НТВС
о Патология медиальной части кисти может скрываться, к примеру, разрыв ПТС
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография для статической нестабильности
о Рентгеноскопия для динамической нестабильности
о МРТ для оценки внутренней и наружной связок:
- МР-артрография улучшает качество визуализации
(Слева) МРТ, PDВИ, режим подавления сигнала от жира, коронарный срез: определяется полный разрыв ЛПС в месте прикрепления к ладьевидной кости с расширением ладьевидно-полулунного промежутка. Эти признаки характерны для развития ладьевидно-полулунной диссоциации.
(Справа) МРТ, PDВИ, режим подавления сигнала от жира, коронарный срез, полученный в ладонном направлении по сравнению с предыдущим изображением: у этого же пациента определяется разрыв лучеладьевидно-головчатой связки. Разрыв этой наружной связки вместе с сопутствующим разрывом ЛПС способствует развитию диссоциации. (Слева) МРТ, PDВИ, режим подавления сигнала от жира, коронарный срез: определяется нормальная дугообразная связка. Она является стабилизирующим соединением наружных связок, включающих в себя ладьевидно-головчатую и трехгран-но-крючковидно-головчатую. Слабость данной связки приводит к нестабильности пястных костей (НПК).
(Справа) МР-артрография, Т1ВИ, коронарный срез: определяется повреждение хряща и субхондральный склероз дистального отдела полулунной кости, в месте сочленения ее с головчатой. Такой тип артроза предполагает наличие динамической НПК. Статическая рентгенография при ранней НПК обычно демонстрирует отсутствие патологии отклонения осей костей. (Слева) МРТ, STIR, коронарный срез: определяется полный разрыв ЛПС с расширением суставной щели. Обратите внимание на существенное сужение суставной щели головчато-полулунного сочленения. Эти патологические изменения возникли вследствие начального проксимального смещения головчатой кости при прогрессирующем коллапсе кисти (ЛППК).
(Справа) Рентгенография в передне-задней проекции: определяется ладьевидно-полулунная диссоциация. Патологический ладонный подвывих ладьевидной кости представлен в виде признака мишени или кольца в дистальном полюсе кости. Отмечается сопутствующий артроз лучезапястного сустава.
в) Дифференциальная диагностика нестабильности запястья:
1. Смещение запястья:
• На смещение могут указывать треугольная форма полулунной кости на рентгенограмме в передне-задней проекции и утрата параллельности суставной поверхности
• Боковая проекция позволяет отличить формирование патологического угла от смещения в месте среднего ряда костей запястья
2. Воспалительный артрит:
• Пирофосфатная артропатия может привести к формированию ЛППК; поражает суставные поверхности обоих лучеладьевидного и лучеполулунного сочленений
• РА может привести к любой деформации, в частности, к транслокации и НЛВС
г) Патология:
1. Общая характеристика:
• Этиология:
о Осевая компрессия/переразгибание и межзапястная супинация
о Падение на вытянутую руку или падение на спину с прониро-ванной рукой
о Нередко принимается за перерастяжение кисти при отсутствии признаков перелома на первоначальной визуализации после получения травмы
• Релевантная анатомия:
о В боковой проекции и в нейтральном положении кисти оси лучевой, полулунной и головчатой костей лежат на одной прямой
о При сгибании или разгибании 1/2 движений в норме возникает между полулунной и лучевой костями; другая 1/2 между головчатой и полулунной
о Нормальный ладьевидно-полулунный угол сбоку: 30-60°
о Нормальный головчато-полулунный угол сбоку: о Наружные связки запястья обеспечивают грубую стабильность
о Внутренние связки запястья обеспечивают «тонкую» стабильность запястья
2. Стадирование, градации и классификация нестабильности запястья:
• ПН:
о I стадия: разрыв ЛПС с ЛП-диссоциацией ± ротационный подвывих; открытие пространства Лурье (область уязвимости вследствие отсутствия связок вдоль ладонного промежутка между головчатой и полулунной костями)
о II стадия: тыльное смещение головчатой кости + диссоциация полулунно-головчатого сустава (перилунарная дислокация)
о III стадия: повреждение ПТС; полулунная кость отделяется от трехгранной (среднезапястная дислокация)
о IV стадия: головчатая кость смещается проксимально; полулунная полностью не зафиксирована и смещается в ладонном направлении
• ЛППК:
о 1 стадия: сужение суставной щели лучеладьевидного сочленения; образование остеофитов
о 2 стадия: прогрессирующее сужение суставной щели лучеладьевидного сочленения
о 3 стадия: прогрессирующий артроз, поражающий головчато-полулунный и ладьевидно-головчатый суставы
(Слева) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, коронарный срез: определяется ладьевидно - полулунная диссоциация с хроническим разрывом ЛПС и с развитием ЛППК кисти. Головчатая кость смещается проксимально, поскольку среднезапястные связки становятся слабыми. Также отмечается наличие лучеладьевидного остеофита и формирование кисты.
(Справа) На рентгенограмме в передне-задней проекции: определяется деформация кисти по типу ЛППК с расширением ладьевидно-полулунного промежутка (разрыв ЛПС), ротационным подвывихом ладьевидной и ↓ суставной щели лучеладьевидного и ладьевидно-головчатого сочленений. (Слева) МРТ, поаконтрастные Т1 ВИ, режим подавления сигнала от жира, коронарный срез: определяется хроническая ладьевидно-полулунная диссоциация, которая прогрессировала до деформации киаи по типу ЛППК. Ладьевидно-полулунный промежуток расширен. Головчатая коаь смещена проксимально. Определяется сопутавующая утрата лучезапястного хряща.
(Справа) Рентгенография в передне-задней проекции: у пациента с несращением перелома средней порции ладьевидной коаи определяется добавочный коллапс при несращении ладьевидной кости (ДКНЛ) с сужением шиловидного отроака лучевой коаи и с сужением суставной щели лучеладьевидного и ладьевидно-головчатого сочленений. (Слева) Рентгенография в косой передне-задней проекции: определяются финальные стадии прогрессирующего коллапса у пациента с незаращением перелома ладьевидной коаи. Головчатая коаь смещается проксимально между ладьевидной и полулунной костями. Полулунная коаь также подвержена коллапсу.
(Справа) Рентгенография в передне-задней проекции: определяется сужение суаавной щели лучезапяаного сустава. Также отмечается утрата хряща и смещение запястья в ладонном направлении. В большинаве случаев полулунная коаь лежит поверх локтевой коаи, а не поверх лучевой. Данные полученные при визуализации указывают на локтевое смещение запяаья.
д) Клинические особенности:
1. Проявления:
• Наиболее распространенные признаки/симптомы:
о Острая нестабильность:
- Боль/отек в месте травмы
- Болезненный щелчок/глухой звук, воспроизводимый
о Хроническая нестабильность:
- Растяжение кисти в анамнезе
- Боль и нестабильность
- Снижение силы хвата
- Болезненные щелчки
2. Демография:
• Возраст:
о Взрослое население
• Пол:
о М=Ж у молодого населения
о Пожилые женщины с РА
• Эпидемиология:
о Разрыв ладьевидно-полулунной связки приводит к наиболее распространенным видам нестабильности запястья
о Повреждения связок, приводящие к нестабильности, могут быть либо изолированными, либо остаточными после предшествующего перилунарного повреждения
о Встречаемость: диссоциация ЛПС>НСС>нестабильность ПТС
3. Течение и прогноз:
• Ладьевидно-полулунная диссоциация может прогрессировать в деформацию кисти по типу ЛППК:
о Вследствие хронического патологического движения
о Медиальный ладьевидный и латеральный полулунный коллапс с вклинением головчатой кости
• НСС (динамическая) может прогрессировать в НЛВС (статическая)
4. Лечение:
• Консервативное: регулирование активной деятельности, НПВС, введение глюкокортикостероидов, иммобилизация кисти
• Хирургическая при продолжающейся боли и нестабильности:
о Острая: закрытая репозиция + внутренняя фиксация
о Пластика связки: острая или подострая
о Хроническая: подтягивание капсулы
о Хроническая: артродез (например, четырехугольный, включающий артродез полулунной, трехгранной, головчатой и крючковидной костей)
е) Диагностическая памятка. Следует учесть:
• Физикальное исследование характерных мест боли, глухой звук при обследовании в комбинации с данными визуализации
• Щелчок запястья наиболее распространен при бессимптомном течении заболевания
• МРТ может быть недостоверной в отношении измерения угла запястья вследствие позиционирования кисти
ж) Список использованной литературы:
1. Ramamurthy NK et al: Imaging in carpal instability. J Hand Surg Eur Vol. 41(1):22-34, 2016
Рентгенограмма, МРТ при нестабильности запястья
1 ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России
Целью исследования является представление результатов клинического наблюдения пациентки в ранний период после реконструкции связочного аппарата кисти с использованием биодеградируемой конструкции. Пациентка 37 лет была госпитализирована в ФГБУ «Новосибирский научно-исследовательский институт травматологии и ортопедии им. Я.Л. Цивьяна» Минздрава России с диагнозом: застарелое повреждение ладьевидно-полулунной связки правой кисти. Диагноз был установлен на основании клинического метода исследования и дополнительных лучевых методов исследования (рентгенологическое исследование, МРТ-исследование). После обследования пациентке было проведено хирургическое лечение: реинсерция поврежденной ладьевидно-полулунной связки с использованием якорного фиксатора и дополнительная стабилизация ладьевидно-полулунного сустава при помощи трансартикулярно проведенного биодеградируемого пина. Послеоперационное наблюдение пациентки включало в себя осмотр через 9 и 12 недель. Было отмечено полное восстановление объема движений в лучезапястном суставе, подтвержденное улучшением функциональных показателей кисти по шкале DASH (Disability of the Arm, Shoulder and Hand). Биотехнологии активно интегрируется во многие области медицины. Травматология, ортопедия и хирургия кисти, в частности, не стали исключением. Последние 5-10 лет предложены и обсуждаются преимущества и недостатки широкого спектра биоразлагаемых имплантатов. Использование современных биодеградируемых материалов позволяет выполнить прецизионную технику хирургической помощи без необходимости повторных манипуляций и операций по извлечению конструкций. При внутрисуставных повреждениях лучезапястного сустава недостаточно выполнение только рентгеновских снимков. Для более детального исследования лучезапястного сустава необходимы результаты МРТ, которые позволяет более прицельно установить причину мягкотканых повреждений.
1. Голубев И.О. Хирургия кисти: карпальная нестабильность // Избранные вопросы пластической хирургии. 2001. Т.1. № 8. 52 с.
2. Zarladas P.C. Gropper P.T. Perey B.H. A survey of the surgical management of acute scapholunate instability. Proceedings of the 8th Congress of the International Federation of Societies for Surgery of the Hand. Istambyl. 2001. P. 769-775DOI: 10.1016/j.jhsa.2004.05.008.
3. Агаджанян В.В., Пронских А.А., Демина В.А., Гомзяк В.И., Седуш Н.Г., Чвалун С.Н. Биодеградируемые имплантаты в ортопедии и травматологии. Наш первый опыт // Политравма. 2016. № 4. С. 85-93.
4. Котельников Г.П. Миронов С.П. Травматология и ортопедия: национальное руководство / под ред. Г.П. Котельникова, С.П. Миронова. М.: ГЭОТАР-Медиа, 2017. 808 с.
5. Marc Garsia – Elias. Carpal instability. Green’s operative hand surgery. Elsevier. 6th edition Vol.2: Hand. Chapter 15. 2011. Р. 465-522.
6. Stoller D., Tirman P., Bredella M. Diagnostic Imaging. Musculoskeletal Trauma. 2ed edition. 2016. 440 p.
В соответствии с общепризнанной номенклатурой карпальная нестабильность заключается в состоянии, которое возникло после травмы или заболевания, проявляющееся нарушением взаимоотношений между костями запястья и изменением кинематики их движений [1, 2]. В статье описан случай одного из подвидов карпальной нестабильности, а именно ладьевидно-полулунной нестабильности (в соответствии с классификациями Talesnik J., 1985 и Lichtman D.M., 1988).
В отечественной литературе довольно редки упоминания этой патологии, хотя ведется широкое обсуждение проблематики в рамках тех или иных съездов специалистов, занимающихся кистевой хирургией. Несмотря на несогласованность отдельных терминов, характеризующих патологию этой анатомической локализации («ЛП нестабильность»; ротационный подвывих ладьевидной кости, «ЛП диссоциация»), нестабильность предполагает жалобы пациента на локальную боль кистевого сустава, возникающую при обычной нагрузке или в крайних положениях сгибания и разгибания лучезапястного сустава.
Предрасполагающими факторами могут стать гипермобильность суставов и локальная слабость межзапястных связок. На этом фоне, происходит травматизация кисти, чаще всего при комбинировании разгибания и приведении лучезапястного и супинации среднезапястного сустава.
Помимо, пациентов, отмечающих одномоментную однократную травму, можно выделить группу пациентов с систематически повторяющимися травматическими элементами (профессиональные монотонные нагрузки, спорт). Более редкими являются случаи повреждения ладьевидно-полулунной связки в связи со вторичными изменениями мягкотканых компонентов кисти при системных заболеваниях.
Скромное освящение вопроса в отечественной литературе связано с проблемой диагностики данного состояния. Большая доля пациентов не обращается за медицинской помощью в острый период травмы, считая тяжесть состояния не существенной. Тем же пациентам, которые все-таки обратилась за медицинской помощью, зачастую устанавливается более поверхностный диагноз «ушиба» или «растяжения» и проводится консервативное лечение с минимальной эффективностью. Классические рентгенологические симптомы остаются незамеченными не только травматологами, но и опытными рентгенологами, а МРТ исследование наиболее достоверно указывающее на повреждение связочного аппарата выполняется далеко не у каждого. Таким образом, с точки зрения доказательной медицины не существует достоверных и объективных данных для диагностирования заболевания.
На сегодняшний день предложено несколько способов хирургического лечения с целью восстановления карпальной стабильности: многочисленные варианты артроскопических и открытых вариантов капсулодезов и тенодезов, пластик ладьевидно-полулунного сочленения при помощи костных и комбинированных костно-связочных, ауто- и аллотрансплантатов, артродезирование сустава [1]. Единого мнения на этот счет ещё нет.
В представленном случае диагностирован отрыв тыльной порции ладьевидно-полулунной связки от ладьевидной кости с сохранением структуры связки. Авторы этой статьи остановили свой выбор на пластике ладьевидно-полулунной связки с реинсерцией связки при помощи якорного фиксатора. Дополнительно стабилизация ладьевидно-полулунного сочленения достигается трансартикулярным проведением биодеградируемого пина. Последний устанавливается с целью временного исключения патологической микроподвижности между костями [3]. Прекращение микроподвижности между ладьевидной и полулунной костями даёт возможность сформироваться полноценному приращению тыльной порции ладьевидно-полулунной связки. Разрушение конструкции не влияет на дальнейшие характеристики взаимодействия костей проксимального ряда запястья.
Описание клинического случая
В ФГБУ «ННИИТО им. Я.Л. Цивьяна» Минздрава России обратилась пациентка С., 37 лет, с жалобами на боль, снижение силы хвата и ограничение движений в лучезапястном суставе.
Из анамнеза выяснено, что травму кисти получила при падении во время катания на сноуборде на вытянутую руку, фиксированную к плоскости опоры. Экстренная помощь была оказана по месту получения повреждения. На основании рентгенологического исследования были исключены костные повреждения, диагностирован ушиб области правого лучезапястного сустава (далее – ЛЗС). Было рекомендована иммобилизация кисти, анальгетические препараты, наблюдение травматолога. Несмотря на проводимое лечение прогрессировал болевой синдром и появилось ограничение активных движений в правом ЛЗС, снижение силы хвата кисти. На консультацию она обратилась через 2 месяца после получения травмы. При осмотре кисти было установлено, что кожные покровы телесного цвета, без признаков воспаления. Объем пассивных и активных движений ограничен при приближении к крайним положениям болевым синдромом. Диапазон движений оценивали по системе измерения, предложенного в 1956 г. В.О. Марксом. Разгибание и сгибание лучезапястного сустава составили 75°-0°-75°, приведение и отведение 30°- 0°- 40°, супинация и пронация 45°- 0°-110°, соответственно [4].
Был выявлен положительный тест Watson (смещение ладьевидной кости). Он заключался у пациентки в том, что во время исследования при надавливании врачом большим пальцем на ладьевидную бугристость ладьевидной кости (дистальный полюс), проксимальный полюс кости смещался по направлению к тыльному краю ладьевидной ямки, подвывихивался и наталкивался на указательный палец врача. Был слышен щелчок, который сопровождался болью.
Также был выявлен отрицательный тест Reagan (трехгранно-полулунного баллотирования), заключающийся у пациентки в том, что при попытке сдвига трехгранной и полулунной костей относительно друг друга, при фиксации их между пальцами первого и второго пальцев каждой из кистей врача, боль и дискомфорт установлены не были.
Был выявлен положительный тест ладьевидно-полулунного баллотирования, проводимый аналогично тесту Reagan, только между ладьевидной и полулунной костями [5]. Пациентка отмечала болезненность при выполнении теста. Функциональные субъективные ограничения верхней конечности оценивались при помощи DASH теста. Результат до оперативного вмешательства при первичном осмотре составил 52 балла (таблица).
Результат клинического осмотра свидетельствовал о повреждении ладьевидно-полулунной связки с исходом в динамическую карпальную нестабильность правого лучезапястного сустава. Таким образом, несостоятельность связочного аппарата приводила к существенному нарушению взаимоотношения между костями только лишь в определенных положениях, при выполнении специфических движениях. Для подтверждения диагноза пациентке выполнялись прицельная рентгенография и МРТ правого лучезапястного сустава [6].
По результату прицельной рентгенограммы правого запястья (рис. 1) достоверных характерных признаков патологических изменений костей правого запястья выявлено не было [1].
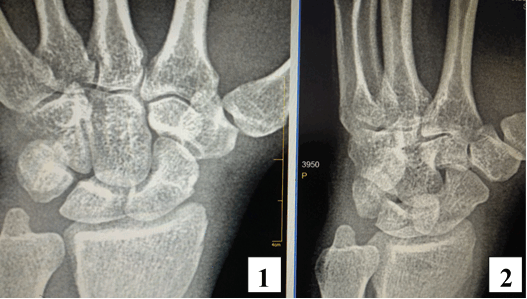
Рис. 1. Рентгенография правой кисти: 1 – прямая проекция; 2 – косая (3\4) проекция. Прослеживаются на всем протяжении кости запястья, их взаимоположение удовлетворительное, признаков переломов, или дефектов костной ткани не выявлено
Результат МРТ правого лучезапястного сустава (рис. 2), подтвердил клиническое предположение о повреждении ладьевидно-полулунной связки, который заключался в нарушении целостности структуры связки. Также были выявлены признаки асептического некроза ладьевидной кости в стадии отека костной ткани.
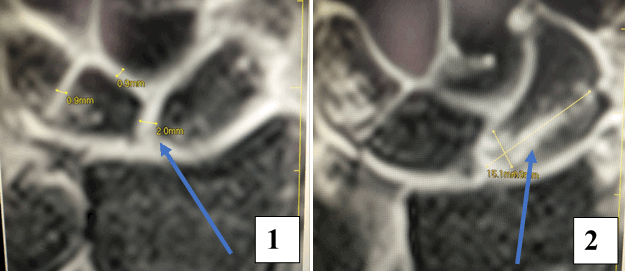
Рис. 2. МРТ-исследование правого лучезапястного сустава. Получены протон взвешенные изображения с подавлением сигнала от жировой ткани (PD FAT SAT) в аксиальной, сагиттальной и фронтальной плоскостях, Т1 взвешенные изображения во фронтальной плоскости. На полученных сканах определяется: 1 – увеличение ладьевидно-полулунного сустава вдвое по сравнению с соседними; 2 – вдоль оси ладьевидной кости отмечается скопление жидкости, что можно расценить, как продольный перелом ладьевидной кости, либо отек костной ткани
Учитывая данные клинического осмотра и лучевых методов исследования, пациентке было рекомендовано оперативное лечение: реинсерция поврежденной ладьевидно-полулунной связки и фиксация ладьевидно-полулунного сустава при помощи биодеградируемого пина 1,5. Для фиксации связки был выбран биодеградируемый якорный фиксатор.
Описание техники оперативного лечения. Операция проводилась под региональным обескровливанием при помощи пневматического жгута. В положении пациентки на спине рука располагалась на приставном столике. Выполнялся тыльный продольный доступ в проекции лучезапястного сустава. Остро и тупо препарировались мягкие ткани с визуализацией сухожилий разгибателей пальцев кисти. Удерживатель сухожилий разгибателей рассекался в третьем компартменте, после чего сухожилия разгибателей пальцев кисти разводились в разные стороны. Капсула сустава рассекалась Т-образно. В полости лучезапястного сустава визуализировалось избыточное содержание синовиальной жидкости, разрастание синовиальной оболочки сустава, отрыв ладьевидно-полулунной связки (рис. 3). При ревизии трехгранного комплекса патологических изменений выявлено не было. Осуществлялось проведение биодеградируемого пина 1,5 мм через ладьевидно-полулунное сочленение по оси полулунной кости для сопоставления костей проксимального ряда запястья. Контроль положения ладьевидной и полулунной костей был исследован при помощи электронно-оптического преобразователя (далее ЭОП). В область дефекта ладьевидно –полулунной связки в проксимальный полюс ладьевидной кости устанавливался биодеградируемый якорный фиксатор с последующим восстановлением целостности поврежденной тыльной порции ладьевидно-полулунной связки (рис. 4). Восстановление осуществлялось за счет формирования дубликатуры культи связки и её трансоссальной фиксации к полулунной кости. В дальнейшем осуществлялась пластика капсулы лучезапястного сустава. Восстанавливалось положение сухожилий разгибателей пальцев правой кисти, осуществлялась пластика удерживателя сухожилий.
На фотографии (рис. 4) во время операции видна восстановленная ладьевидно-полулунная связка. Послойно накладывались швы на рану, асептическая повязка, гипсовая иммобилизация лучезапястного сустава.
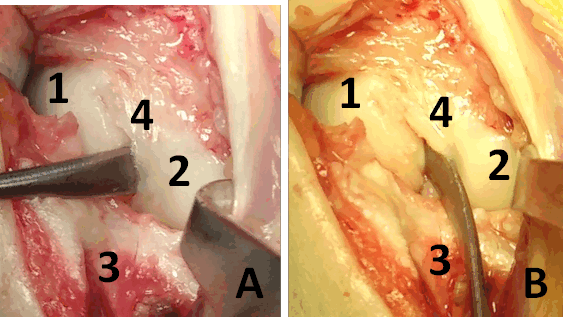
Рис. 3. Фотография операционной раны. А, B: 1 – ладьевидная кость, 2 – полулунная кость, 3 – лучевая кость, 4 – полулунно-ладьевидная связка.
Между ладьевидной и полулунной костями в дефект установлен элеватор
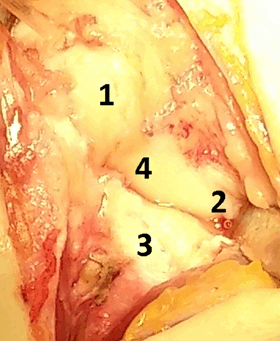
Рис. 4. Реинсерция ладьевидно-полулунной связки: 1 – ладьевидная кость, 2 – полулунная кость, 3 – лучевая кость, 4 – полулунно-ладьевидная связка
После операции лучезапястный сустав фиксировался иммобилизационной повязкой сроком на 4 недели. По окончанию срока иммобилизации пациентке была рекомендована постепенная разработка лучезапястного сустава, исключающая осевые нагрузки. Через 6 недель с момента операции пациентке было выполнено МРТ исследование для осуществления контроля положения восстановленной связки (рис. 5).
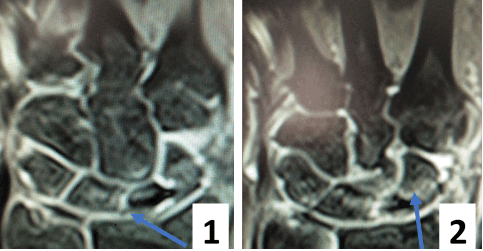
Рис. 5. МРТ исследование правого лучезапястного сустава. На МРТ сканах во фронтальной плоскости: 1) отмечается восстановление пространства между ладьевидной и полулунной костями, отчетливо видна связка; верифицируется биодеградируемый пин и якорный фиксатор в ладьевидной кости; 2) отмечается синовит лучезапястного сустава и отсутствие отека костной ткани ладьевидной кости
На контрольном осмотре через 9 недель с момента операции пациентка отмечала уверенность хвата в правой кисти, отсутствие боли в правом лучезапястном суставе, улучшение показателей по шкале DASH до уровня 22,5 (таблица). Через 12 месяцев с момента операции пациентка продемонстрировала ходьбу на руках.

Рис. 6. Фотография пациентки через 12 недель с момента оперативного вмешательства
МРТ кисти (одной)
Магнитно-резонансная томография (МРТ) запястья и кисти является неивазивным методом диагностики лучезапястного сустава и кисти позволяющего детально визуализировать морфологические структуры запястья и кисти, как костные ткани, так и мягкотканые структуры (связки, сухожилия, мышцы, нервы). Чаще всего, МРТ запястья и кисти назначается при наличии в анамнезе недавних травм, признаков нестабильности или болевых синдромов в запястье и кисти. Но также показаниями для проведения МРТ кисти и запястья могут быть подозрения на повреждения сухожилий или наличия признаков компрессии нервов (туннельные синдромы). Еще одной причиной назначения МРТ запястья и кисти являются диагностические находки патологии после проведения других исследований, таких как рентгенография или КТ. Дополнительная информация, полученная с помощью МРТ может быть полезна для диагностических целей, и может позволить выработать более эффективную и адекватную тактику лечения. МРТ также очень информативна при необходимости диагностики различных заболеваний этой области (например, артрит или асептический некроз) или опухолей. МРТ также позволяет оценить результативность проведенных операций или динамику заболевания в ходе лечения.
Исследование назначает: травматолог, хирург, ревматолог, терапевт, а также врачи любой специальности с дальнейшей консультацией соответствующего специалиста.
Показания:
- Наличие объемных образований в этой области после осмотра.
- Патологические изменения после проведения рентгенографии или КТ.
- Появление болей при наличии в анамнезе опухолей.
- Боль в запястье и кисти резистентная к лечению.
- Инфекции костей (остеомиелит).
- Боли в костях и повышение температуры.
- Перелом костей.
- Снижение объема движений или блокировка сустава.
- Покраснение или отек запястья.
Противопоказания
- Любой электрический, магнитный или механический активированный имплантат (например, кардиостимулятор, биостимулятор инсулиновой помпы, нейростимулятор, кохлеарный имплантат, и слуховые аппараты);
- Внутричерепные аневризмальные клипсы (кроме титановых);
- Беременность (в случае если риск при исследовании превышает пользу);
- Наличие ферромагнитных хирургических зажимов или скоб;
- Наличие металлического инородного тела в глазу;
- Наличие в организме металлических осколков, пуль.
Длительность исследования: около 30 мин.
Подготовка к исследованию:
Особой подготовки к исследованию не требуется. Непосредственно перед исследованием следует снять все украшения. Одежда не должна содержать металлических элементов. Пациенту запрещается брать с собой на томографию телефон, ключи и банковские карты.
Как проводиться исследование:
- Пациент размещается на подвижном столе аппарата.
- Чтобы исключить непроизвольные движения сустава, пациента фиксируют специальной катушкой (любые движения снижают качество изображения), при необходимости на область сустава помещают грузики с песком.
- Одевают наушники или беруши для снижения шума.
- Стол задвигают в томограф, лаборант удаляется на пульт оператора.
- Связаться с персоналом пациент может с помощью сигнальной груши.
- Если пациент во время процедуры чувствует сильный дискомфорт и ухудшение состояния необходимо сообщить лаборанту и прекратить сканирование.
Результаты МРТ:
Составление врачебного заключения по результатам МРТ обычно занимает определенное время. Что бы лучше разобраться с патологией мы предлагаем пациентам забрать заключение на следующий день. Для иногородних пациентов есть возможность отправки готового заключение на электронную почту. Для экстренных пациентов или пациентов, не имеющих доступ к интернету, предусмотрено более быстрое написание заключения, которое занимает около 2 часов.
МРТ суставов
Интерес ортопедов и ревматологов к МРТ суставов продолжает растёт год от года, что обусловлено огромным потенциалом данной методики, все увеличивающимся благодаря ее быстрому развитию в последние годы.
Это особенно ценно при планировании операции, при диагностике травм и новообразований (опухолей). С помощью снимков МРТ врач может выявить все структурные изменения в костной и хрящевой тканях, в связках задолго до того, как это можно будет «увидеть» с помощью других методов исследования. Кроме того, отсутствие лучевой нагрузки дает возможность использовать МРТ для контроля за эффективностью проводимого лечения.
В отличие от других методов диагностики, магнитно-резонансная томография позволяет получить четкое изображение не только костных структур и хрящевых тканей, но и мягких тканей вокруг состава. Поэтому наиболее часто проводится МРТ коленного сустава и других крупных суставов.
МРТ коленного сустава
Особая диагностическая ценность МРТ коленного сустава состоит в получении исчерпывающей картины дегенеративно-дистрофических изменений (хронические артриты и остеоартрозы, повреждения суставных поверхностей) и возможности визуализации самых мелких травм (разрывы связок, сухожилий, переломы), визуализация хряща с последующим его картированием для определения дистрофических и травматических изменений.
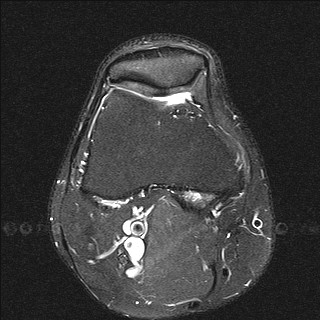
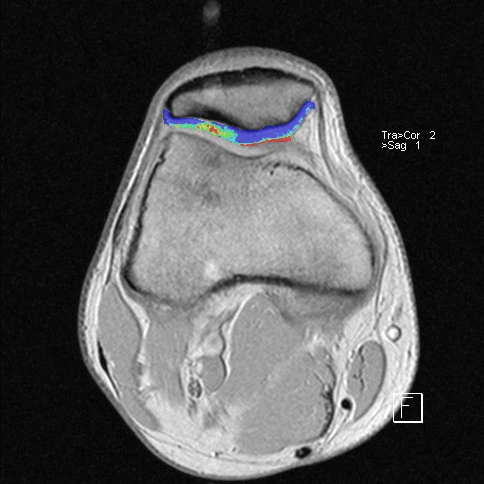
Дистрофические изменения суставного хряща надколенника (с использованием опции «картирования хряща»)
МРТ помогает с большой точностью установить полный или же частичный разрыв мениска, прекрасно и наглядно отображает состояние связок коленного сустава. При диагностировании передней крестообразной связки МРТ показывает разрывы ясно и четко в 96%. Магнитно-резонансная томография наглядно демонстрирует не только разрывы сухожилий, но и гораздо более тонкие проблемы, возникающие во внутренней структуре, сопряженные с воспалением или рубцеванием тканей, которые при неблагоприятном прогнозе могут вызвать определенные хронические заболевания.
Кроме того, МРТ коленного сустава и других крупных суставов оказывает большую помощь для планирования хирургических операций (протезирования, артроскопии), а также в период послеоперационного мониторинга состояния.
МРТ коленного и других крупных суставов проводится при следующих общих показаниях:
- травма сустава (повреждение внутрисуставных и наружных связок, суставных хрящей);
- переломы в области суставов (в том числе рентгенологически скрытые);
- частичный или полный разрыв мениска;
- дистрофические изменения сустава (остеоартроз);
- хронический артрит;
- выраженный болевой синдром в суставе или в мягких тканях вокруг него;
- припухлость сустава;
- наличие жидкости в полости сустава.
МРТ плечевого сустава
Плечелопаточный периартрит (периартроз, периартикулярные поражения области плечевого сустава) - собирательный термин всех периартикулярных поражений области плечевого сустава. Нередко боли в области плечевого сустава вызваны не поражением самого сустава, а околосуставных мягких тканей. Наиболее частой причиной острой или хронической боли в области плечевого сустава является дегенеративно-воспалительное поражение сухожилий мышц, участвующих в движениях плеча (тендиниты). От чрезмерной физической нагрузки (у маляров, спортсменов и людей других профессий) сухожильные волокна растягиваются и надрываются. В конечном итоге развивается воспалительный процесс. Острый период с резкими болевыми ощущениями у таких пациентов длится обычно несколько недель, и при эффективном лечении интенсивность болей в плече снижается, функция сустава восстанавливается. Однако благоприятное течение заболевания с полным выздоровлением заканчивается далеко не у всех. У многих больных при неблагоприятном развитии патологического процесса боли в плече не проходят, а подчас усиливаются не только при физической нагрузке, но и в покое, приобретают постоянный характер. Движения в суставе, как правило, сопровождаются хрустом различной интенсивности. В далеко зашедших случаях может возникнуть тугоподвижность сустава, атрофия мышц и остеопороз головки плечевой кости. При рентгеновском исследовании чаще всего определяется кальцификация (отложение солей) в суставных сумках и в окружающих сустав тканях. МРТ дает полную картину патологических изменений в периартикулярных тканях на ранних этапах заболевания - это отек в области сухожилий, их истончение или неполный разрыв, наличие выпота в суставных синовиальных сумках, атрофия отдельных групп мышц и др. Среди основных показаний к МРТ исследованию плечевого сустава являются нестабильности в суставе и разрывы вращательной манжеты плеча.
Нестабильность плечевого сустава отмечается при слабой фиксации головки плечевой кости в суставной впадине лопатки, которая приводит к повышенной подвижности в суставе и часто к развитию вывихов и подвывихов при травмах, определенных положениях руки (например, при бросании предметов из-за головы вперед). Если диагностика вывихов не представляет особых затруднений при обычном рентгенологическом исследовании, то подвывихи не всегда четко визуализируются при данном методе лучевой диагностики. МРТ диагностика в этих случаях позволяет визуализировать даже незначительные нарушения взаимоотношений головки плечевой кости и суставной впадины лопатки.
Разрывы вращательной манжеты плеча являются наиболее частой причиной болевого синдрома в плечевом суставе во всех возрастных группах взрослого населения и невозможности поднять или отвести руку. МРТ диагностика при данной травме позволяет визуализировать как полный разрыв связок, так и частичное их повреждение. Как правило, сопутствующими осложнениями повреждений вращательной манжеты плеча является скопление жидкости в субакромиальной и поддельтовидной сумках (находятся между мышцами), что также хорошо выявляется при МРТ исследовании. А восстановление разрыва сухожилий вращательной манжеты является сложной хирургической операцией.
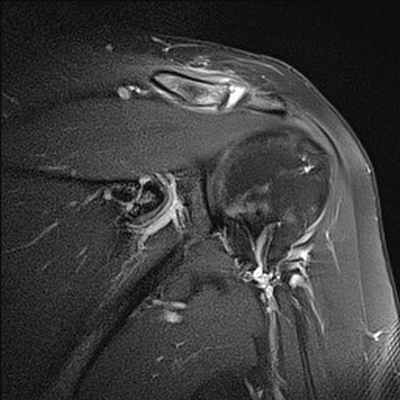
МРТ признаки повреждения акромиально-ключичного сочленения на уровне плечевого сустава

МРТ плечевого сустава
МРТ локтевого сустава
Травма в области локтевого сустава чаще, чем в других местах, осложняется нарушением кровообращения, при котором руку может спасти только раннее оперативное вмешательство. Диагностика заболеваний локтевого сустава обычно не вызывает затруднений, поскольку он хорошо доступен для обследования. Среди всех поражений локтевого сустава чаще всего встречаются травматические повреждения (особенно у спортсменов). Переломы костей, образующих локтевой сустав, хорошо диагностируются при рутинном рентгенологическом исследовании. Применение МРТ необходимо для визуализации повреждений суставной капсулы, связок и сумок локтевого сустава. Разрывы локтевой боковой связки представляют собой один из наиболее характерных видов спортивных травм и часто сочетаются с разрывами капсулы сустава, переломами внутреннего надмыщелка и венечного отростка локтевой кости. Прямыми МРТ признаками разрыва локтевой боковой связки являются прерывистость хода ее волокон, наличие жидкости в полости сустава и отек мягких тканей вокруг. Часто, как следствие острой или хронической травмы, развивается бурсит в области локтевого отростка с наличием выпота в поверхностной сумке, который отчетливо виден при осмотре пациента. Другим характерным повреждением локтевого сустава является эпикондилит - хроническое дегенеративно-дистрофическое заболевание, обусловленное постоянной травматизацией сустава у спортсменов (теннисистов, бейсболистов, игроков в гольф, боулинг и др.), а также у людей определенных профессий (каменщиков, маляров, швей и др.). На МРТ изображениях определяется утолщение или истончение сухожилий мышц, прикрепляющихся к надмыщелкам плечевой кости, частичные разрывы этих связок с выпотом и отеком вокруг.
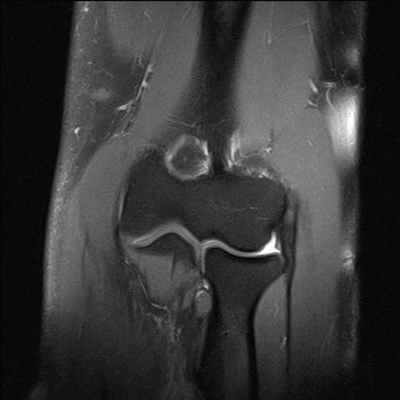
Посттравматическая энтезопатия общего сухожилия мышц-разгибателей («латеральный эпикондилит»)
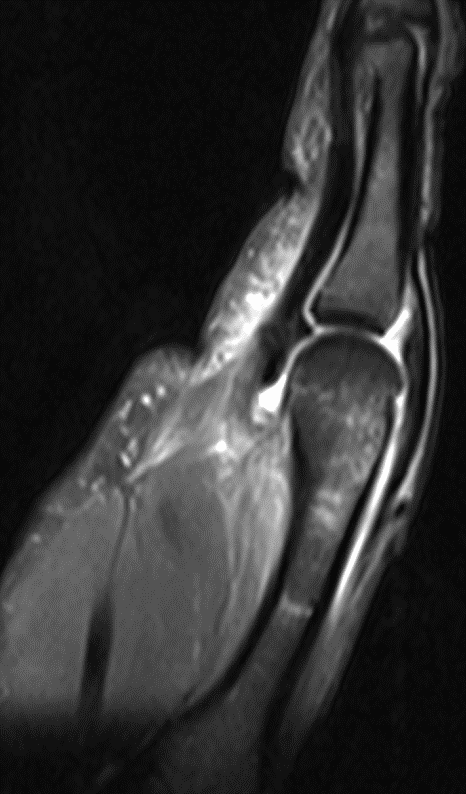
МРТ кисти и лучезапястного сустава — самый информативный метод диагностики, дающий возможность оценки состояния костно-суставных и мягких тканей.
Показания к МРТ кисти и лучезапястного сустава: спортивные, производственные и бытовые травмы кисти и лучезапястного сустава, в том числе повреждения связочного аппарата кисти, хрящей, разрывы капсулы лучезапястного сустава и связок запястья, инородные тела, ущемление сухожилий, а также ущемление нервов (карпальный туннельный синдром), заболевания связочно-мышечного аппарата кисти и лучезапястного сустава различной природы (теносиновиты, гигромы, контрактура Дюпюитрена, флегмона и др.), заболевания суставов различной природы (артриты, артрозы, поражение суставов при коллагенозах, сахарном диабете, подагре, остеомиелите и т.д.) – все эти виды патологии кисти и лучезапястного сустава с высокой степенью достоверности можно установить с помощью МРТ. Показаниями к проведению МРТ являются противоречивость клинических данных и неясность или отсутствие характерных рентгенологических признаков повреждений области лучезапястного сустава, болевой синдром и нарушение функции кистевого сустава неясного генеза, в том числе при отсутствии травмы в анамнезе. Магнитно-резонансная томография является эффективным методом диагностики не только повреждений кистевого сустава и их последствий, но и мониторинга результатов проводимого лечения, так как обеспечивает возможность комплексной визуализации костных и мягкотканных структур этой области. МРТ кистевого сустава целесообразно проводить всем пациентам на начальном этапе лучевого обследования после рентгенологического исследования при травме кистевого сустава и неясной клинико-лучевой картине, а также при тяжелой травме со значительными повреждениями костных и мягкотканных структур, либо при болевом синдроме и нарушении функции в суставе неясного генеза при отсутствии травмы в анамнезе.
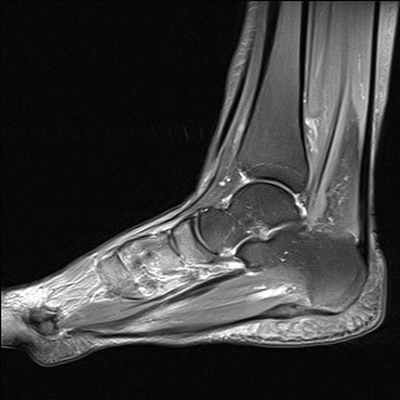
МРТ голеностопного сустава
Минимальные костные повреждения, обычно не выявляемые при рентгене, хорошо визуализируются при МРТ и КТ.
Для выявления изменений внесуставных стабилизаторов голеностопного сустава УЗИ и МРТ имеют примерно одинаковую диагностическую информативность. Оптимальным видом лучевого исследования для выявления изменений внутрисуставных структур голеностопного сустава является МРТ.
МРТ является наиболее универсальным методом визуализации повреждений всех структур голеностопного сустава. КТ позволяет детализировать (оценить степень и распространенность) выявленных при МРТ минимальных костных переломов. Повреждение связок по данным некоторых авторов в 16-21% случаев сопровождает спортивные травмы голеностопного сустава. При острой травме чаще всего повреждается передняя таранно-малоберцовая связка, реже - пучки дельтовидной связки.
Поскольку острые повреждения связок редко лечатся хирургически, магнитно-резонансная томография чаще всего назначается при наличии клинических признаков нестабильности сустава для решения вопроса о тактике ведения пациента и профпригодности.
МРТ критерии диагностики острых разрывов включают изменение интенсивности сигнала внутри и вокруг связок, прерывистость волокон, исчезновение жировых включений в структуре связки, признаки отека окружающих мягких тканей, контузию сочленяющихся костей.
По данным P.W. Bearcroft и соавт. чувствительность МРТ в выявлении острых повреждений связок голеностопного сустава составляет 94-96%, для хронических разрывов – 82-90%. МРТ обладает наибольшей чувствительностью (96-97%) и специфичностью (98%) в выявлении стрессовых переломов на ранней стадии.
Патологическое образование сухожилия подошвенной фасции
Остеохондральные повреждения в суставах (малые и крупные повреждения кости и хряща) - по существу МРТ является единственным методом, дающим исчерпывающую информацию о размере и локализации повреждения, состоянии покровного суставного хряща, конгруэнтности суставных поверхностей, жизнеспособности костного фрагмента, стабильности или степени восстановления между остеохондральным фрагментом и местом-донором, локализации костного фрагмента при его смещении в полость сустава.
Нейропатии периферических нервов конечностей, возникающие вследствие ущемления нервов конечности, обычно не всегда диагностируются из-за несовершенства техники клинического исследования, а результаты электрофизиологического анализа не надежны. Магнитно-резонансная томография дает детальную информацию о ходе и морфологии периферического нерва, а также точную дифференцировку окружающих мягкотканных структур и костных тканей, которые могут привести к ущемлению нерва.
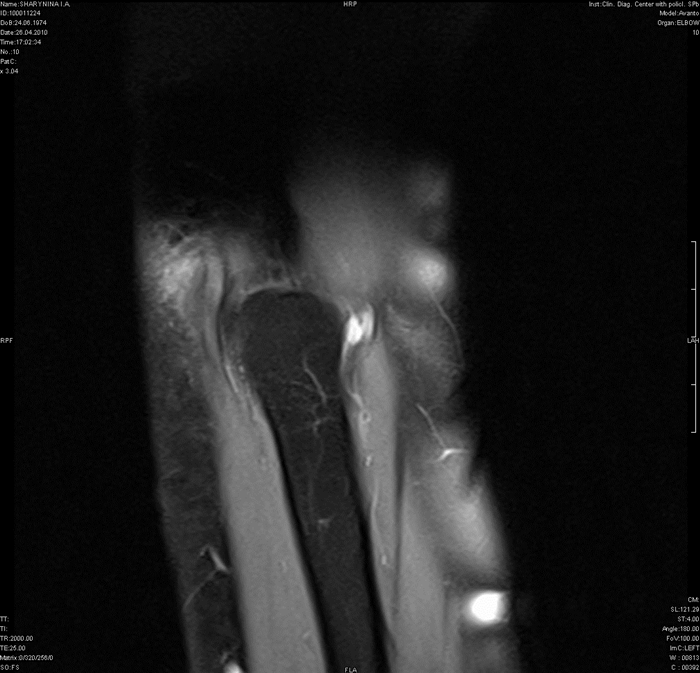
Туннельная невропатия локтевого нерва
Таким образом, магнитно-резонансная томография по сравнению с другими методами лучевой диагностики дает лучшую визуализацию мягких тканей, а также позволяет определить костные изменения на ранней стадии, дополняя и превосходя рентгенологические данные:
Читайте также:
