Рентгенограмма, МРТ при остеонекрозе бедренной кости
Добавил пользователь Morpheus Обновлено: 27.01.2026
(аваскулярный некроз, асептический некроз, ишемический некроз кости)
, MD, PhD, Stanford University
- Этиология
- Патофизиология
- Клинические проявления
- Диагностика
- Лечение
- Профилактика
- Основные положения
Остеонекроз – это очаговый некроз кости, который может возникать как под влиянием определенных этиологических факторов, так и быть идиопатическим. Он может вызывать боль, ограничение подвижности, коллапс сустава и вторичный остеоартроз. Для диагностики применяется рентгеновское исследование и МРТ. На ранней стадии хирургическое лечение может замедлить или предотвратить прогрессирование. На более поздних стадиях с целью облегчения боли и поддержания функции может потребоваться эндопротезирование.
В США ежегодно регистрируют около 20 000 новых случаев остеонекроза. Наиболее часто поражается головка бедренной кости, реже – коленный и плечевой суставы (головка плечевой кости). Реже поражаются лучезапястный и голеностопный суставы. Обычно остеонекроз плечевого сустава и других, более редких локализаций, не возникает при отсутствии поражения тазобедренного сустава. Остеонекроз челюсти Остеонекроз челюсти (ОНЧ) Остеонекроз челюсти является поражением полости рта с вовлечением нижнечелюстной или верхнечелюстной кости. Он может вызвать боль или протекать бессимптомно. Диагноз устанавливается при наличии. Прочитайте дополнительные сведения редко ассоциируется с антирезорбтивной терапией остеопороза Сохранение костной массы Остеопороз – прогрессирующее метаболическое заболевание кости, при котором происходит снижение ее минерализации (массы костной ткани на единицу объема), сопровождающееся нарушением ее структуры. Прочитайте дополнительные сведенияЭтиология остеонекроза
Наиболее частой причиной остеонекроза является травма. Нетравматический остеонекроз у мужчин возникает чаще, чем у женщин, бывает двусторонним более чем ( > ) 60% случаев и отмечается преимущественно в возрасте 30–50 лет.
Травматический остеонекроз
Наиболее частой причиной травматического остеонекроза является субкапитальный перелом проксимального отдела бедра Переломы тазобедренного сустава Переломы бедренной кости могут произойти в области головки, шейки, или области между или ниже вертелов (бугристостей) бедренной кости. Эти переломы типичны для пожилых, особенно на фоне остеопороза. Прочитайте дополнительные сведенияНетравматический остеонекроз
Факторы, вызывающие нетравматический остеонекроз или способствующие его возникновению, перечислены в таблице . Наиболее характерные факторы:
длительное использование глюкокортикоидов;
чрезмерное употребление алкоголя
Риск остеонекроза повышается, если доза преднизона или эквивалентная доза другого кортикостероида составляет более ( > ) 20 мг/день в течение нескольких недель или месяцев, с накоплением кумулятивной дозы обычно более ( > ) 2000 мг, хотя в отчетах о клинических случаях описан остеонекроз после гораздо меньшего воздействия кортикостероидов. Примечательно то, что кортикостероид-ассоциированный остеонекроз часто является мультифокальным и может поражать как опорные, так и не опорные суставы, такие как плечевые. Риск остеонекроза также повышается при употреблении более ( > ) 3 доз алкоголя/день (более ( > ) 500 мл этанола/неделю) в течение нескольких лет. Некоторые генетические факторы повышают предрасположенность к остеонекрозу. Небольшие нарушения свертывания, связанные с дефицитом протеина С, протеина S, антитромбина III или наличием антител к кардиолипину (см. Обзор тромботических заболеваний [Overview of Thrombotic Disorders] Обзор тромботических заболеваний (Overview of Thrombotic Disorders) У здоровых людей гомеостатическое равновесие находится между прокоагулянтными (свертывание), антикоагулянтными и фибринолитическими силами. Многочисленные генетические, приобретенные и внешние. Прочитайте дополнительные сведения ), выявляются у значительной части больных остеонекрозом.
Для лечения некоторых заболеваний,часто сопутствующих остеонекрозу (например, системной красной волчанки), используют глюкокортикоиды. Судя по имеющимся данным, в таких случаях риск остеонекроза связан прежде всего с назначением кортикостероидов, а не с самим заболеванием. Около 20% случаев остеонекроза являются идиопатическими. Описаны случаи остеонекроза челюсти Остеонекроз челюсти (ОНЧ) Остеонекроз челюсти является поражением полости рта с вовлечением нижнечелюстной или верхнечелюстной кости. Он может вызвать боль или протекать бессимптомно. Диагноз устанавливается при наличии. Прочитайте дополнительные сведения у некоторых пациентов, получавших высокие дозы бисфосфонатов внутривенно. Нетравматический остеонекроз тазобедренного сустава примерно у 60% случаев бывает двусторонним.
Спонтанный остеонекроз коленного сустава (СОНК) - это процесс, локализованный в мыщелке бедра или в большеберцовой кости у пожилых женщи (иногда мужчин). Считается, что СОНК может быть обусловлен переломом, связанным с остеопорозом, возникающем при незначительной травме. Однако остеонекроз коленного сустава также может быть результатом травмы или любых других нетравматических факторов риска развития остеонекроза Нетравматические факторы риска остеонекроза .
Патофизиология остеонекроза
Остеонекроз связан с гибелью клеточного вещества и костного мозга. Развитие нетравматического остеонекроза может быть обусловлено эмболией сгустками крови или каплями жира, внутрисосудистым тромбозом и внесосудистой компрессией.
После сосудистого эпизода развивается репаративный процесс, направленный на удаление некротизированной кости и костного мозга и замещение их живой тканью. Например, если зона инфаркта в области бедра невелика и не подвергается значительной нагрузке, процессы восстановления протекают успешно, а головка бедренной кости остается округлой. Тем не менее примерно у 80% пациентов, особенно при обширном инфаркте и в зоне нагрузки, коллапс инфарктной зоны опережает попытки восстановления и этот участок отмирает. Головка бедренной кости больше не округлая.
Так как остеонекроз обычно поражает дистальные участки (эпифизы и метафизы) трубчатых костей, суставная поверхность хряща становится уплощенной и неровной с участками коллапса, что в конечном счете может привести к развитию остеоартрита Остеоартроз (ОА) Остеоартроз представляет собой хроническую артропатию, характеризующуюся поражением и разрушением суставного хряща, сочетающуюся с другими суставными изменениями, в т. ч. гипертрофией костной. Прочитайте дополнительные сведенияДля получения дополнительной информации о патофизиологии остеонекроза, см. Osteonecrosis: Overview of New Paradigms in the Etiology and Treatment.
Симптомы и признаки остеонекроза
Общая симптоматика
Области, пораженные остеонекрозом, могут оставаться бессимптомными в течение недель или месяцев после сосудистого эпизода. Обычно после этого постепенно развивается боль, но она может возникнуть и остро. По мере прогрессирования компрессии сустава боль нарастает, усиливается при нагрузке и уменьшается в покое.
Поскольку многие факторы риска развития остеонекроза действуют системно (например, длительный прием кортикостероидов, чрезмерное потребление алкоголя, серповидноклеточная анемия), остеонекроз может быть многоочаговым. При серповидноклеточной анемии Серповидно-клеточная анемия Серповидноклеточная анемия ( гемоглобинопатия) является причиной хронической гемолитической анемии, которая наблюдается практически исключительно у представителей негроидной расы. Она вызвана. Прочитайте дополнительные сведенияСпецифические симптомы
Остеонекроз тазобедренного сустава вызывает боли в области паха, которые могут иррадиировать в бедро или ягодицу. Подвижность сустава ограничивается, появляется хромота.
СОНК обычно сопровождается внезапной болью в колене без предшествующей травмы; внезапное начало и локализация боли могут помочь отличить его от классического ОН. Боль чаще локализована на внутренней поверхности сустава, при этом наблюдаются болезненность, невоспалительные экссудативные изменения сустава и хромота.
Остеонекроз головки плечевой кости часто вызывает меньше боли и ограничения функции, чем поражение тазобедренных и коленных суставов, но боль и ограничение функции могут быть выраженными у пациентов, которые используют костыли для переноса веса.
В прогрессирующей стадии остеонекроза отмечаются боли и ограничение подвижности, при этом пассивные движения ограничиваются в меньшей степени, чем активные. Может возникнуть синовиальный выпот с клиническими проявлениями, особенно в коленном суставе; синовиальная жидкость имеет невоспалительный характер.
Диагностика остеонекроза
Остеонекроз следует предполагать в следующих случаях:
Предыдущие переломы (например, субкапитальные переломы головки бедренной кости со смещением), вывихи суставов (например, вывихи бедра) или другие факторы риска (например, лечение кортикостероидами, гемоглобинопатии), особенно если боль сохраняется или усиливается
при персистирующих спонтанных болях в тазобедренном, коленном или плечевом суставе, особенно если имеются факторы риска остеонекроза
На начальном этапе следует выполнить простое рентгенологическое исследование. Рентгенологическая картина может быть нормальной в течение нескольких месяцев. Ранние рентгенологические признаки включают локализованные очаги склероза и просветления. Позднее может появиться субхондральный симптом полулуния из-за перелома эпифиза. Затем развивается коллапс кости и уплощение суставной поверхности с последующим развитием дегенеративных изменений.
Когда клиническое подозрение высоко, но данные рентгенографии нормальные или диагностически незначимы, МРТ, которая является более чувствительной и более специфичной, нужно сделать на ранних этапах диагностики, чтобы избежать продолжающегося повреждения суставов, несущих вес, что ограничит успех суставосохраняющих операций. Необходимо исследовать оба тазобедренных сустава. Сцинтиграфия костей менее чувствительна и менее специфична, чем МРТ, и в настоящее время выполняется редко. КТ требуется редко, хотя иногда она может быть полезна для выявления коллапса сустава, который не определяется на обычной рентгенограмме, а иногда не виден даже на МРТ.
Лабораторные анализы, как правило, в норме и имеют небольшое значение для диагностики ОН. Однако с их помощью можно обнаружить первопричинное заболевание (например, нарушение коагуляции, гемоглобинопатию, липидные изменения).
Справочные материалы по диагностике
1. Boontanapibul K, Steere JT, Amanatullah DF, et al: Diagnosis of osteonecrosis of the femoral head: too little, too late, and independent of etiology. J Arthroplasty 35(9):2342-2349, 2020. doi: 10.1016/j.arth.2020.04.092
Лечение остеонекроза
Симптоматические мероприятия (например, покой, ЛФК, нестероидные противовоспалительные препараты [НПВП])
Хирургическая декомпрессия и другие процедуры, стимулирующие репарацию
Эндопротезирование тазобедренного сустава
Нехирургическое лечение
Небольшие асимптоматические поражения, диагностированные на ранней стадии, особенно те, которые не находятся в зонах, несущих весовую нагрузку, могут спонтанно заживляться и не нуждаться в лечении. Несмотря на это, остеонекроз, с целью увеличения шансов на заживление без коллапса суставов, часто лечат (например, с помощью такой простой процедуры, как Core-декомпрессия Хирургическое лечение ). Для ускорения заживления следует минимизировать влияние причинных факторов (например, прекратить использование кортикостероидов), в сочетании с другим лечением или без него.
Более крупные очаги, как симптоматические, так и асимптоматические, без лечения имеют худший прогноз, особенно если они локализуются а головке бедра. Желательно рано начинать лечение направленное на замедление или пред-отвращение прогрессирования очага и сохранение сустава. В настоящее время не существует методов, позволяющих полностью излечить эту патологию. Нехирургическое лечение включает медикаменты (например, бисфосфонаты) и физические методы (электромагнитные поля и акустичесике волны). Он дает обнадеживающие результаты в ограниченных исследованиях, но пока не нашло широкого применения. Ограничение нагрузки не позволяет улучшить долгосрочный исход.
СОНК обычно лечится без хирургического вмешательства, а боли, как правило, прекращаются самопроизвольно.
Хирургическое лечение
Хирургическое лечение остеонекроза наиболее эффективно, если разрушения кости не произошло. Они чаще используются при остеонекрозе тазобедренного сустава, где прогноз при отсутствии лечения хуже, чем при остеонекрозе в других областях.
К другим методам относятся различные проксимальные остеотомии бедра и применение костных трансплантатов, как васкуляризованных, так и неваскуляризованных. Эти процедуры технически сложны, требуют ограничения нагрузки в течение 6 месяцев и в США выполняются нечасто. Существуют разные мнения о показаниях к их проведению и эффективности. Такие процедуры надо выполнять в отдельных центрах, имеющих опыт их использования и необходимое оснащение для получения оптимальных результатов.
Если значительное разрушение головки бедра и дегенеративные изменения вертлужной впадины вызывают сильные боли и нарушение движений, то артропластика обычно является наиболее надежным способом эффективного снятия боли и увеличения подвижности. Общепринятый метод – тотальное эндопротезирование тазобедренного сустава. Хорошие и отличные результаты при эндопротезировании тазобедренного и коленного суставов наблюдаются в 95% случаев, и больным удается в основном восстановить повседневную активность в течение 3 месяцев. В большинстве случаев срок службы эндопротезов тазобедренного и коленного суставов составляет более > 15–20 лет.
Существует две альтернативы тотальному эндопротезированию – поверхностная артропластика (ПА) и полу-ПА. ПА предусматривает установку двух металлических чашек, одну из которых фиксируют в вертлужной впадине, а вторую на головке бедренной кости с образованием сочленения металл-металл. При выполнении полу-ПА металлическую чашку устанавливают только на головку бедра. В настоящее время такие процедуры редко показаны, поскольку они связаны с высокой частотой локальных осложнений, несостоятельности протеза и опасений относительно возможного длительного воздействия ионов металла на организм.
При остеонекрозе коленного и плечевого суставов нехирургическое лечение проводится чаще, чем при поражении тазобедренного сустава. Опыт использования декомпрессии и остеопластики невелик, но дает обнадеживающие результаты. На поздних стадиях может быть показано частичное или тотальное эндопротезирование суставов. Однако, спонтанный остеонекроз коленного сустава (СОНК) обычно разрешается без хирургического лечения.
Справочные материалы по лечению
3. Zhang C, Fang X, Huang Z, et al: Addition of bone marrow stem cells therapy achieves better clinical outcomes and lower rates of disease progression compared with core decompression alone for early stage osteonecrosis of the femoral head: A systematic review and meta-analysis. J Am Acad Orthop Surg, 2020. doi: 10.5435/JAAOS-D-19-00816 Epub 2020 February 28.
4. Mont MA, Salem HS, Piuzzi NS, et al: Nontraumatic osteonecrosis of the femoral head: where do we stand today? A 5-year update. J Bone Joint Surg Am 102(12):1084-1099, 2020. doi: 10.2106/JBJS.19.01271
Профилактика остеонекроза
Риск остеонекроза, связанный с назначением глюкокортикоидов, может быть снижен при назначении их только по строгим показаниям в минимально допустимой дозировке в течение как можно более короткого времени.
Следует избегать чрезмерного употребления алкоголя и курения. Изучается эффективность использования различных препаратов (например, антикоагулянтов, вазодилататоров, липидоснижающих средств) для профилактики остеонекроза у больных с высоким риском. В настоящее время доказательства этих методов лечения ограниченны и неубедительны.
Основные положения
Остеонекроз чаще всего возникает вследствие осложнения при субкапитальном переломе шейки бедра со смещением, но факторы, которые нарушают костный кровоток (например, серповидно-клеточная анемия), повышают риск нетравматического остеонекроза.
Остеонекроз следует предполагать у пациентов с необъяснимой нетравматической болью в тазобедренном, коленном или плечевом суставе (иногда в лучезапястном или голеностопном суставе) и после некоторых переломов, если боль сохраняется или усиливается.
Рентгенография позволяет подтвердить диагноз, но МРТ более чувствительна и специфична.
Небольшие повреждения регенерируют самостоятельно, но большинство крупных поражений, особенно в тазобедренном суставе, прогрессируют без лечения.
Нехирургическое лечение пока не получило широкого распространения, поскольку его эффективность еще не доказана.
Хирургическое лечение часто показано для предупреждения прогрессии и/или для облегчения симптомов, в частности, для ОН тазобедренного сустава.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Рентгенограмма, МРТ при остеонекрозе бедренной кости
а) Терминология:
1. Синонимы:
• Ишемический некроз, остеонекроз, асептический некроз, аваскулярный некроз
2. Определение:
• Некроз клеточных элементов кости вследствие ишемии
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Рентгенография:
- Ранняя стадия: неоднородный склероз в головке бедренной кости
- Поздняя стадия: неровный контур, фрагментация, коллапс суставной поверхности головки бедренной кости
о МРТ: признак двойной линии
• Локализация:
о Ранняя стадия заболевания: передняя, принимающая основную нагрузку часть головки бедренной кости
• Размер:
о Размер инфаркта различный, варьирует от мелкого очага до полного вовлечения головки бедренной кости
• Морфология:
о Факторы, ассоциированные с разрушением суставной поверхности: размер очага инфаркта, боковая локализация в головке бедренной кости
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ является наиболее чувствительным и специфичным методом диагностики
• Протокол исследования:
о Любой протокол МРТ при боли в области бедра должен включать как минимум одну последовательность, визуализирующую противоположное бедро:
- Помогает в определении асимптомного течения заболевания
- Т1 ВИ и/или STIR, фронтальный срез, оптимально
о МР-визуализация: используйте фронтальный и сагиттальный срезы для полной визуализации изменений; оптимальна небольшая зона сканирования каждого бедра
(Слева) Рентгенография в ПЗ проекции: наблюдается выраженный остеонекроз. Признаки включают неоднородный склероз и умеренный коллапс суставной поверхности. При боковой локализации очага риск развития коллапса выше, чем при его срединном положении.
(Справа) Рентгенография в ПЗ проекции: остеонекроз бедра с выраженным коллапсом суставной поверхности. При развитии коллапса хирургические возможности лечения ограничиваются либо геми-артропластикой, либо тотальным эндопротезированием тазобедренного сустава. Умеренное верхнее сужение суставного пространства говорит о развитии вторичного остеоартрита. (Слева) Рентгенография нижней конечности в положении отведения в боковой проекции: визуализируется обширный субхондральный перелом. Такая находка должна привлекать внимание к суставной поверхности, которая, в данном случае, умеренно запала.
(Справа) Рентгенография тазобедренного сустава в косой проекции, другой пациент: умеренный склероз и коллапс передне-верхнего опорного участка головки бедренной кости. Передне-верхняя локализация является наиболее частой при остеонекрозе и небольшие изменения лучше отображаются в боковой проекции с отведением ноги или в косой проекции. (Слева) Рентгенография в ПЗ проекции: картина остеонекроза с последующим субкапитальным переломом шейки бедренной кости и его фиксацией. Крупный очаг инфаркта привел к выраженному уплощению головки. Имеет место вторичный остеоартрит с сужением суставного пространства и остеофитами.
(Справа) Фронтальная STIRMP-И с остеонекрозом и инфарктами костив, вторичными на фоне химиотерапии. Остеонекроз и аваскулярный некроз относятся к субхондральным очагам, в то время как термин «инфаркт кости» описывает очаги, расположенные на расстоянии от суставной поверхности.
2. Рентгенография при остеонекрозе бедренной кости:
• Ранние признаки: неоднородный склероз головки бедренной кости вследствие костеобразования вдоль некротизированных трабекул
• Последующие находки:
о Серповидное субхондральное просветление, указывающее на перелом, может следовать западение суставной поверхности:
- Боковая рентгенография тазобедренного сустава согнутой в колене и отведенной наружу конечности (поза лягушки) или снимок тазобедренного сустава в косой проекции дают наилучшую визуализацию
- Ориентация параллельна суставной поверхности
о Коллапс суставной поверхности:
- Может быть умеренным, требует внимательного изучения, видимое разрушение кортикального слоя может не быть очевидным
- Легче производить оценку рентгенографических данных и данных МРТ одновременно
о Фрагментация суставной поверхности
о Вторичный остеоартрит: сужение суставной щели, субхондральный склероз вертлужной впадины, остеофиты
3. КТ при остеонекрозе бедренной кости:
• Остеопороз и звездчатая деформация трабекул головки бедренной кости в аксиальном срезе
• Наиболее чувствительный режим при субхондральном переломе:
о Сагиттальный и фронтальный срезы (уменьшить степень 3D реформации) помогают визуализировать западение суставной поверхности
• Таким образом, метод не так чувствителен (55%) и точен как МРТ
4. МРТ при остеонекрозе бедренной кости:
• МРТ 97% чувствительности, 98% специфичности при остеонекрозе
• Первоначальные находки при МРТ: неспецифический отек костного мозга:
о ↓ сигнала в Т1 ВИ, ↑ сигнала в последовательностях чувствительных к жидкости
о Отек может распространяться из головки бедренной кости на область ее шейки
• В течение первых нескольких месяцев после инфаркта, костная ткань в очаге выглядит нормальной; на МРТ кроме отека изменений нет, до начала заживления:
о Кость после инфаркта, стадии: нормальный костный мозг → кровоизлияния → отек → фиброз
- Т1 ВИ: яркий костный мозг → гипоинтенсивный → темный
- Т2 ВИ: гипоинтенсивный → яркий → темный
• Патогномоничная находка: признак двойной линии:
о Линия низкой интенсивности по периферии очага инфаркта с яркой внутренней линией, сформированной реакцией кости на инфаркт
• Способность МРТ определить мелкий коллапс суставной поверхности хуже, чем у рентгенографии; часто, бывает легче оценивать сагиттальное изображение, изменения менее различимы на аксиальных срезах:
о Серповидный перелом может не визуализироваться, не всегда за ним следует коллапс
• Сопутствующий отек, распространяющийся от очага инфаркта в область головки/шейки коррелирует с болевым синдромом, риском коллапса:
о Отек визуализируется у 48% пациентов с остеонекрозом
о 72% случаев отека происходит на III стадии заболевания по Штейнбергу (остеонекроз с субхондральным просветлением)
о Может предшествовать коллапсу головки и приводить к необходимости применения декомпрессии, как наиболее эффективного метода
• Выпот в суставе: ↓ сигнала в Т1 ВИ, ↑ сигнала в Т2ВИ (на любой стадии)
• Т1 С+: снижение усиления на ранней стадии остеонекроза; позднее, отсутствие усиления нежизнеспособных сегментов
5. Радионуклидные исследования:
• Остеосцинтиграфия:
о На ранней стадии: холодная головка бедренной кости
о Позднее ↑ накопления радиоизотопа вследствие реваскуляризации и восстановления
о Может быть более чувствительна, чем рентгенография (85% чувствительности ОФЭКТ), но значительно менее чувствительна, чем МРТ
(Слева) Фронтальная Т1ВИ МР-И, ранние изменения, указывающих на остеонекроз. Лентовидные очаги низкого сигнала в Т1ВИ в передней части головок обеих бедренных костей.
(Справа) Сагиттальная Т1ВИ МР-И: остеонекроз в большом сегменте передней части головки бедренной кости. Линия низкого сигнала отграничивает нормальную костную ткань от инфарктной. В очаге инфаркта кость сохраняет нормальный сигнал от жира. Отек присутствует в нормальном коаном мозге, прилегающем к очагу. Отечности костного мозга сопутствует боль и угрожающий коллапс. (Слева) Аксиальная Т2ВИ FS МР-И с признаком двойной лини: полоса низкого сигнала прилегает к нормальной кости, в зоне репарации определяется яркий сигнал. Этот признак необходим для подтверждения диагноза. Аксиальная проекция менее всего подходит для выявления коллапса суаавной поверхноаи, который, как правило, вовлекает верхнюю ее часть.
(Справа) Фронтальная Т2ВИ FS МР артрография: субхондральный серповидный перелом, вовлекающий 50% верхней суставной поверхности. Заболевание клинически не проявлялось и было соотнесено с употреблением алкоголя. (Слева) Фронтальная PD FSE FS МР-И: небольшой субхондральный перелом, неровность суставной поверхности и выступающий гиперинтенсивный отечный учааок коаного мозга в головке и шейке бедренной коаи. Такой учааок коаного мозга наиболее характерен для III стадии заболевания и ему часто сопутавует болевой синдром.
(Справа) Фронтальная STIR МР-И: яркие линии при признаке двойной линии, отек костного мозга значительный выпот в суставе. Аспирация суставного выпота может уменьшить боль.
в) Дифференциальная диагностика остеонекроза бедренной кости:
1. Отек участка костного мозга:
• Обширный дифференциально-диагностический ряд, включающий транзиторный остеопороз бедра, инфекцию, новообразование; может потребоваться время для точной постановки диагноза
2. Патологический перелом головки бедренной кости:
• Группа пациентов: женщины преклонного возраста с остеопорозом
• ± значительный коллапс суставной поверхности, фрагментация
• Признак двойной линии не развивается
• Как правило, отсутствуют факторы риска развития остеонекроза
г) Патология:
1. Общая характеристика:
• Этиология:
о Посттравматическая: нарушение кровоснабжения:
- Вывих бедра: если не будет вправлен вправление в течение 12 часов, в 50% случаев разовьется остеонекроз
- Субкапитальный перелом: в 30% случаев перелома бедра со смещением развивается остеонекроз
о Прием кортикостероидов: увеличение объема жировых клеток и ↑ давления костного мозга снижает кровоток:
- У пациентов, принимающих стероиды, в 2% случаев развивается остеонекроз
- Риск ↑ при кратком курсе приема (6 недель) и высоких дозах (> 20 мг); остеонекроз развивается у 5-25% пациентов
- ↑ риска у пациентов с почечным трансплантатом, принимающих стероиды, с остеодистрофией (у 40% развивается остеонекроз)
- У 10% пациентов-долгожителей с пересадкой костного мозга, которые получали высокие дозы стероидов, развивается остеонекроз
о Другие причины развития:
- Серповидноклеточная анемия: серповидноклеточный тромбоз микроциркуляторного русла приводит к снижению парциального давления кислорода
- Болезнь Гоше: уплотнение костного мозга -»t давления
- Системная красная волчанка (СКВ): васкулит + стероиды; в 5-40% случаев развивается остеонекроз
- Кессонная болезнь: эмболизация азотом вследствие дис-барического нарушения
- Облучение: остеонекроз в результате васкулита
- ВИЧ/СПИД: может развиться вследствие противовирусной терапии или гиперлипидемии
- Злоупотребление алкоголем
• Сопутствующие патологические состояния:
о Наибольшая частота остеонекроза наблюдается не вследствие инфаркта, а вследствие процесса излечения:
- Очаг костного инфаркта имеет такую же прочность, как и нормальная кость
- Излечение ослабляет кость в процессе рассасывания мертвой ткани
2. Стадирование и классификация остеонекроза бедренной кости:
• Классификация Штейнберга: основана на рентгенологических данных и локализации очага:
о Стадия 0: нормальные данные рентгенографии, МРТ и сцин-тиграфии бедренной кости при наличии факторов риска (часто вовлекается противоположное бедро или у пациента факторы риска и боль в бедре)
о Стадия I: нормальные данные рентгенографии, отклонения при сцинтиграфии/МРТ
о Стадия II: кистозные или склеротические изменения при рентгенографии
о Стадия III: субхондральное просветление или серповидный перелом
о Стадия IV: сглаживание головки бедренной кости
о Стадия V: сужение суставного пространства
о Стадия VI: прогрессирующее дегенеративное заболевание
(Слева) Фронтальная Т2 МР-И: диффузный кроветворный костный мозг, вторично на фоне серповидноклеточной анемии. Серповидноклеточная анемия является фактором риска развития остеонекроза. Бедро является наиболее характерной областью поражения. Для первой стадии остеонекроза характерен отек в головке левой бедренной кости.
(Справа) Фронтальная Т1ВИ МР-И, этот же пациент, спустя семь месяцев определяется прогрессирование с коллапсом суставной поверхности: диагноз на данный момент ясен, стадия IV. Правое бедро находится в «зоне риска» или в I стадии. Согласно статистическим данным, заболевание в правом бедре разовьется в течение последующих 3-4 лет. (Слева) Аксиальная STIRMP-И, этот же пациент с серповидноклеточной анемией спустя несколько месяцев: развился классический остеонекроз в головке правой бедренной кости.
(Справа) Фронтальная Т1ВИ C+FS МР-И у пациента с переломом шейки бедра. Методы лечения включают чрескожное соединение штифтами и гемиартропла-стику. Это исследование было выполнено для оценки кровотока в головке бедренной кости. Определяется полное отсутствие усиления в головке, указывающее на посттравматическую потерю кровоснабжения и необходимость замены. (Слева) Рентгенография в ПЗ проекции: бедро после декомпрессии. Характерный неоднородный склероз при остеоне-крозеВ Декомпрессия выполнена для снижения костномозговой гипертензии и улучшения кровотока. Она также обеспечивает быстрое улучшение симптоматики.
(Справа) Фронтальная PD FSE FS МР-И: маленький очаг остеонекроза. Визуализируется след от выполненной декомпрессии. Декомпрессия лучше всего подходит для I и II стадий. При развитии перелома/коллапса изменения не обратимы.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль в бедре, паху или иррадиирующая в пах боль
о Снижение объема движений
о Этиология боли не вполне понятна:
- Наличие отека костного мозга достаточно достоверно коррелирует со степенью выраженности болевого синдрома
- Снижение давления декомпрессией сильно облегчает боль
- Перелом может усилить боль
• Другие признаки/симптомы:
о Выпот, особенно в сочетании с коллапсом усиливает боль
о Атравматический остеонекроз, как правило, двусторонний (в 30-70% случаев на момент постановки диагноза), но процесс прогрессирует асимметрично:
- Треть случаев асимптомного течения заболевания противоположного бедра перейдет в болевую форму с коллапсом; с кистозными изменениями
- Асимптомное течение заболевания противоположной стороны в 60% случаев
о Эпифизеолиз головки бедренной кости и врожденная дисплазия тазобедренного сустава - факторы риска остеонекроза
о В среднем до развитием симптомов в контрлатеральном бедре проходит четыре года
2. Демография:
• Возраст: 3-6-е десятилетия жизни
• Пол: М:Ж=4:1
• Эпидемиология:
о 15000 случаев остеонекроза бедренной кости в США в год
о Прием стероидов является причиной в 30-40% случаев атравматического остеонекроза
о Алкоголизм в 20-40% случаев
о 10% артроплазии бедра приводит к остеонекрозу
3. Течение и прогноз:
• Редко возможна реваскуляризация без прогрессирования
• В основном приводит к уплощению → коллапсу → вторичному остеоартрозу
4. Лечение:
• Лечение ранних стадий заболевания не всегда эффективно:
о Иногда боль уменьшается спонтанно на фоне консервативного лечения
о Декомпрессия, как правило, быстро облегчает боль, вероятно, вследствие ↓ отека костного мозга и внутрикостной гипертензии; возможно проведение с трансплантатом
- Может быть особенно полезна у пациентов с III стадией (нет значительного коллапса) с отеком костного мозга
- Может развиться коллапс в дальнейшем
о Не доказано, что декомпрессия костного мозга с трансплантатом из малоберцовой кости на сосудистой ножке является более эффективной, чем только декомпрессия
о Небольшое исследование говорит о пользе гипербарической оксигенации на I и II стадиях
• Лечение поздних стадий: требуется в 50% случаев у пациентов с установленным диагнозом на протяжении трех лет:
о Коллапс без остеоартрита: гемиартропластика
о Значительный остеоартрит: тотальная эндопротезирование тазобедренного сустава
е) Диагностическая памятка:
1. Следует учесть:
• Проверьте анамнез на наличие травм, прием стероидов, злоупотребление алкоголем, СКВ, серповидноклеточную анемию
• Наблюдайте за бессимптомным вовлечением противоположной стороны
2. Рекомендации по отчетности:
• Используйте схему циферблата для описания локализации
Асептический некроз головки бедренной кости
Асептический некроз головки бедренной кости (АНГБК) – заболевание, которое может приводить к инвалидности в любом возрасте. Из-за недостаточного кровоснабжения костная ткань рассасывается, а новые трабекулы не образуются из-за пониженной активности остеобластов. Асептический некроз головки бедренной кости МРТ выявляет лучше других методов, особенно на ранних стадиях.
Что такое асептический некроз головки бедренной кости?
Чаще всего это патологическое состояние встречается среди мужчин в возрасте 30 – 50 лет. Приводит к вторичным изменения в суставе, нарушению функции нижней конечности. Чаще процесс двусторонний. Различают асептический остеонекроз:
Первичный – не определена причина, возможно, генетическая склонность.
Вторичный развивается после травмы, на месте поражения сосудов в кости. Это могут быть тромбы, эмболы, аутоиммунное воспаление мелких сосудов, сдавление извне.
Способствуют ишемии следующие болезни:
Патология системы крови – гемолиз эритроцитов приводит к образованию тромбов, нарушения свертываемости.
Прием гормональных контрацептивов, гиперфункция надпочечников.
Злоупотребление алкоголем, интоксикации.
Нарушения белкового и липидного обмена, панкреатит.
На тазобедренный сустав приходится большая нагрузка. При избыточном весе, длительном сидячем положении, неудобной рабочей позе она еще больше увеличивается. Результатом микротравм становится отек кости и постепенное ухудшение микроциркуляции, активизируется процесс ее рассасывания.
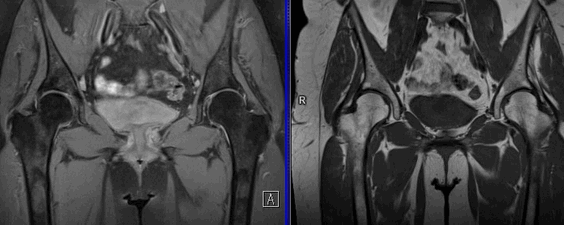
Рисунки 1,2. МРТ тазобедренных суставов
Головки бедренных костей сферической формы, суставной хрящ головок бедренных костей и вертлужных впадин однородной структуры, неравномерной толщины, целость его не нарушена.
МРТ тазобедренных суставов покажет асептический некроз головки?
По классификации ARCO выделяют 5 стадий. На каждой будет отличаться картина асептического некроза головки бедра на МРТ:
0. Ранняя, или нулевая стадия. Симптомы отсутствуют, на МР снимках с контрастом есть признаки замедления кровотока в зоне начинающегося остеонекроза.
1. Начальная, изменения обратимые. Имеется некроз костного мозга, начинается разрушение костных трабекул, что сопровождается отеком костной ткани. На месте повышенного разрушения кости развивается грануляционная и фиброзная ткань. На МРТ без контрастирования можно выявить характерный отек костного мозга, тогда как на рентгене и КТ их не видно. Эти зоны диагностируют по изменению интенсивности МР сигнала (на Т1 взвешенных снимках она понижается, на Т2 – повышается). Размеры отека сильно отличаются: начинаются с тонкой серповидной полоски в субхондральной зоне и постепенно достигают больших объемов – занимают всю головку, шейку, зону между вертелами бедра. При правильно проведенном лечении все изменения костной ткани проходят.
2. Начальная, но уже необратимая. Участок некроза отделен от здоровой кости реактивной зоной. На этой стадии можно диагностировать остеонекроз по рентгеновским снимкам. Видны очаги просветления в костной ткани бедра под хрящом, возможны очаги остеосклероза, которые возникают в ответ. На КТ хорошо виден склеротический ободок, который расположен ниже очага остеонекроза.
На МРТ выявляют «двойную линию» серповидной формы. Это патогномоничный признак остеонекроза, присутствует в 80 % случаев. Первая линия, ближе к некрозу, высокой интенсивности, это богатая сосудами грануляционная ткань. Вторая – низкой интенсивности, это склерозированная кость. Сам участок некроза может выглядеть по-разному: интенсивность сигнала зависит от наличия крови, суставного выпота, фиброзной ткани на месте разрушенной кости. Возможны изменения со стороны тазобедренного сустава – выпот, признаки воспаления.
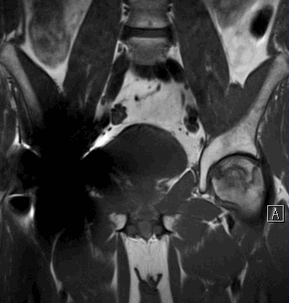
Рисунок 3. МРТ тазобедренных суставов
Состояние после протезирования правого тазобедренного сустава.
На фоне минимального отека костного мозга в области опорного сегмента головки бедренной кости слева субхондрально определяется зона остеонекроза с четкими неровными «географическими» контурами, отделенная от неизмененных участков кости ободком (грануляционная ткань). Головка бедренной кости не деформирована, без признаков субхондрального импрессионного перелома.
3. Имеется импрессионный перелом с вдавлением в зоне под хрящом. Типичны жалобы на болевой синдром при движениях в суставе. Рентген выявляет симптом полумесяца – полоска просветления, которая идет вдоль суставной поверхности. С этого момента начинается уплощение головки бедренной кости, которое постепенно нарастает.
На МРТ тоже виден полумесяц. Это связано с тем, что жидкость из сустава затекает к месту перелома. МРТ выявляет размеры зоны отека кости, но изменения формы головки бедра лучше визуализируются на КТ.
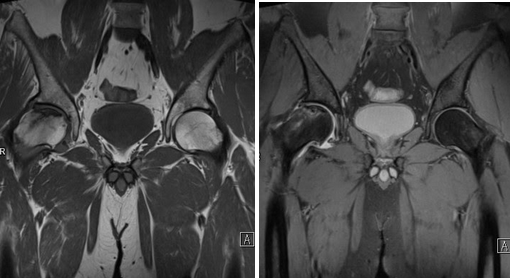
Рисунки 4,5. МРТ тазобедренных суставов
На фоне умеренного отека костного мозга по суставной поверхности головки бедренной кости (преимущественно в наружных отделах) субхондрально определяется зона остеонекроза с четкими неровными «географическими» контурами, отделенная от неизмененных участков кости ободком (грануляционная ткань). Головка бедренной кости в передне-верхних отделах деформирована за счет формирования импрессионного субхондрального перелома.
4. Поздняя – присоединяются и нарастают дегенеративно-дистрофические изменения тазобедренного сустава: сужается щель, есть краевые разрастания кости, в субхондральной зоне выраженный склероз и кисты. Головка бедренной кости принимает грибовидную форму, клинически определяется укорочение ноги, резкое ограничение движений в суставе. Вторично из-за неправильного распределения нагрузки страдает коленный сустав, мышцы бедра атрофируются.
Изменения касаются и вертлужной впадины тазовой кости, меняется ее форма, она уплощается. Возможен анкилоз сустава, то есть полная неподвижность. Человек в этом случае становится инвалидом.
Что выбрать для диагностики: рентген, КТ или МРТ?
Начальные стадии выявляют только на МРТ. Это время, когда изменения еще обратимые, добиться их обратного развития можно при помощи консервативной терапии. Назначают:
Витамин Д, кальций, гидроксиапатит.
Стимуляторы остеогенеза – кальцитонин.
Обезболивающие и противовоспалительные средства – диклофенак и другие НПВС.
Разжижающие кровь, сосудорасширяющие препараты.
Покой – ходьба с костылями, ношение ортезов, снижающих нагрузку на сустав.
Физиотерапия – миостимуляция, ударно-волновая терапия, обогащение тканей кислородом при помощи гипербарической оксигенации.
Это позволяет уравновесить процессы разрушения и образования новой кости, остановить прогрессирование остеонекроза. На более поздних стадиях проводят хирургическое лечение – от декомпрессии при помощи штифта до пересадки костной ткани, замены тазобедренного сустава на искусственный.
В более поздних стадиях АНГБК хорошо виден и на рентгене, КТ. МРТ в этом случае назначают для определения размеров отека кости и костного мозга, степени поражения сустава. Это влияет на прогноз, выбор тактики лечения.
Чувствительность МРТ при диагностике асептического некроза доходит до 90 – 100%. Это значит, что его точно обнаружат на снимках. Специфичность тоже очень высокая – 85 – 100 %, то есть состояние не спутают с другими заболеваниями.
Болезнь Альбека: асептический некроз костей
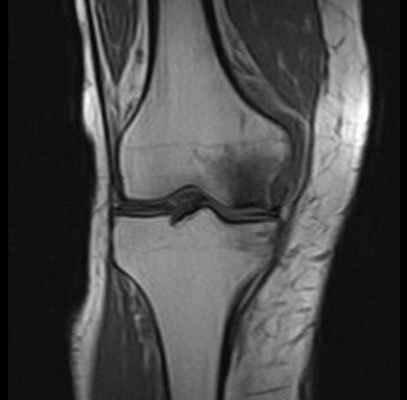
МРТ при некрозе костей колена. Нормальная ширина суставной щели, суставный хрящ ещё не поврежден. Отчетливое изображение некроза внутреннего мыщелка бедренной кости. © Prof. Dr. med. Sven Ostermeier
При недостаточном кровоснабжении костей погибают отдельные костные клетки. Таким образом некроз кости (Болезнь Альбека) означает потерю костного вещества в коленном суставе. Другими словами, остеонекроз — это отмирание костных структур.
Существуют несколько разновидностей остеонекроза. Если патология появляется в колене, то у Вас Болезнь Альбека. Асептический некроз может появиться и в тазобедренном суставе. В таком случае заболевание называется асептический некроз головки бедренной кости.
У многих пациентов ослабление кости проходит без симптомов, а у некоторых приводит к сильным повреждениям коленного сустава. Женщины болеют Болезнью Альбека в три раза чаща чем мужчины. Только в отдельных случаях удается установить однозначную причину заболевания.
Терминология:
- аваскулярный остеонекроз - при нарушениях кровообращения
- асептических остеонекроз - Болезнь Альбека. Отсутствие бактериальной инфекции. Встречается у пациентов среднего возраста в области мыщелка бедренной кости.
- костный инфаркт = костный некроз, отмирание костей
- рассекающий остеохондроз - недостаточное кровоснабжение близких к суставу костных элементов. На прогрессирующей стадии кальциноз тканей.
- Болезнь Осгуд-Шлаттера - остеонекроз большеберцовой кости коленного сустава. Встречается чаща всего у молодых пациентов.
Если Болезнь Альбека протекает тяжело, то у пациента может развиться артроз коленного сустава. Специалисты Геленк Клиники по лечению заболеваний коленного сустава наблюдали разные исходы заболевания - от внезапного излечения до артроза с последующим эндопротезированием.
Кто страдает Болезнью Альбека?
В большинстве случаев причину Болезни Альбека установить невозможно. В более молодом возрасте (от 10 до 20 лет) поврежден может оказаться и суставный хрящ (Болезнь Кёнига). Однако начиная примерно с 40 лет может развиться асептический некроз кости. Возможен различный ход заболевания: от легкой потери костной ткани с незначительными травмами суставного хряща до тяжелого артроза коленного сустава.
Причинами Болезни Альбека могут быть:
- посттравматический остеонекроз - после тяжёлых аварий или силовых воздействий
- септический остеонекроз - после бактериальных инфекций в колене
- гемофилия - нарушение свёртываемости крови может привести как к артрозу так и к некрозу костей
- алкоголь - злоупотребление алкоголем приводит к инфаркту костей
- кессонная болезнь (ДКБ) - чаще у профессиональных водолазов
- бифосфонаты - выписываются для поддержки минерализации костей, напр. при лечении остеопороза. Болезнь Альбека может быть побочным эффектом.
- переломы костей
- лишний вес
- серповидно-клеточная анемия
- нарушения свёртываемости крови
- иммуносупрессивное лечение после трансплантации почек
Механизмы возникновения Болезни Альбека, а также обстоятельства, приводящие к продолжению хронических заболеваний еще не изучены в полном объеме. Поэтому еще не существует общего метода лечения - врачи могут дать только рекомендации. Успех этих методик зависит от обстановки, хода болезни и возраста пациента.
Симптомы остеонекроза (Болезнь Альбека)
- внезапная боль в колене ночью, болезненность при нагрузках
- локализация боли с внутренней или наружной стороны колена
- отечность
- ограниченный диапазон движений
Обращайте внимание на симптомы. Чем раньше диагностируют некроз костных структур в коленном суставе, тем выше успех лечения. Одним из важных сигналов Болезни Альбека является спонтанная боль в колене, причиной которой стало дорожное происшествие или спортивная травма. При более тщательном обследовании выясняется, что боль в коленях появилась по причине скопления жидкости в суставе.
Типичный ход заболевания (Болезнь Альбека)
Как протекает Болезнь Альбека?
- 1-ая стадия: на этом этапе возникают самые сильные боли, которые могут продолжаться от 6 до 8 недель. Рентген без изменений, МРТ или сцинтиграфия костей скелета могут доказать наличие некроза.
Лечение: снижение нагрузки, радиоволновая терапия, кислородная терапия - 2-ая стадия: после нескольких месяцев рентген показывает первые признаки некроза костей. Костные фрагменты пораженные некрозом осветлены.
Лечение: снижение нагрузки, болевая терапия, радиоволновая или кислородная терапия - 3-яя стадия: чёткое изображение некроза костей на рентгене. Появляются первые деформации суставного хряща.
Лечение: хирургия (разгрузочное сверление, трансплантация губчатой кости) - 4-ая стадия: начало разрушения кости, видны повреждения хряща, начинается артроз
Лечение: трансплантация костных структур и суставного хряща, эндопротезирование
Консервативное лечение Болезни Альбека
Во многих случаях врачам Геленк Клинки в Германии удается вылечить Болезнь Альбека консервативными методами. Помочь может такое лечение как радиоволновая терапия, кислородная терапия, а также снятие нагрузок с колена. Если Вы хотите, чтоб Ваши кости были здоровые, обратите внимание на своё питание и двигательную активность. При прогрессирующем некрозе костей частичное эндопротезирование может проводиться и в молодом возрасте. Если для сохранения функций сустава понадобиться хирургическое вмешательство хирурги Геленк Клиники сделают всё возможное, чтобы восстановить костные структуры.
Консервативное лечение Болезни Альбека
- приём болеутоляющих препаратов
- остановка развития воспалительного процесса
- терапия бисфосфонатами
- специальная ортопедическая обувь
- ортезы
- радиоволновая терапия
- гипербарическая оксигенация (ГБО) – лечение кислородом в барокамере
Специалисты по лечению коленного сустава Геленк Клиники выбирают из нескольких методик хирургического лечения Болезни Альбека. Для составления индивидуального плана лечения необходимо определить стадию заболевания. Почти все методики направлены на увеличение витальности и способности к регенерации некротической костной ткани.
Хирургическое лечение остеонекроза коленного сустава (Болезнь Альбека)
Хирургические методы лечения Болезни Альбека направлены на начало восстанавливающих процессов в коленном суставе, которые поспособствуют регенерации костной ткани. Согласно основному правилу, все нижеописанные суставосохраняющие вмешательства рекомендуется проводить до третьей стадии Болезни Альбека. На четвёртой стадии сложно найти живые клетки в кости, которые поддаются реактивации. На четвёртой стадии необходимо эндопротезирование.
- снятие нагрузки с колена путем коррекции оси нижних конечностей: остеотомия коленного сустава
- лечение суставного хряща: высверливание по технике Приди (микрохирургическая техника устранения дефектов хряща) и трансплантация
- декомпрессия медуллярной полости
- спонгиопластика (взятие аутотрансплантата губчатой кости)
- эндопротезирование
Диагностика остеонекроза коленного сустава
Диагностика Болезни Альбека проводится путем исключения других возможных заболеваний коленного сустава, которые связаны с похожими жалобами. Рассказ пациента о своём состоянии здоровья является главным индикатором болезни. Во время обследования врач задаёт вопросы касательно хода заболевания, а также имеющихся повреждений. Наличие дорожных происшествий так же имеет немаловажное значение для постановки диагноза.

Диагностика заболевнаий коленного сустава.© Gelenk-Klinik / Prof. Dr. Sven Ostermeier
Рентген проводится в любом случае. Однако видимые изменения в суставе можно установить лишь на прогрессирующей стадии болезни. Одним из главных сигналов Болезни Альбека на рентгенограмме является склерозирование - болезненное уплотнение костной ткани, которое возникает посредством перенагрузки коленного сустава.
На ранней стадии Болезнь Альбека можно диагностировать при помощи магнитно-резонансной томографии МРТ, которая показывает характерную, болезненную отечность. Измерение плотности костей необходимо для исключения остеопороза всей костной системы человека.
По любым вопросам касательно заболеваний коленного и Болезни Альбека сустава обращайтесь в Геленк Клинику в Германии. Д-р Остермаер, д-р Марквас, д-р Ринио, а также другие специалисты нашего центра являются врачами вышей категории и смогут предложить Вам высококлассное лечение Болезни Альбека по доступным ценам.
Асептический некроз головки бедренной кости
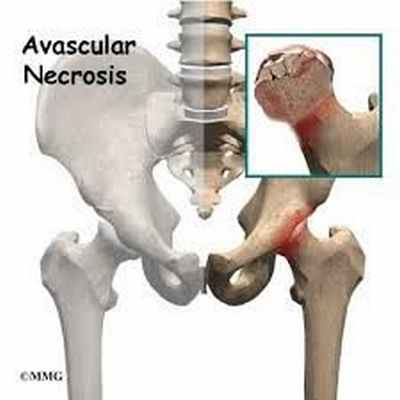
Асептический некроз головки бедренной кости – аваскулярный некроз, является следствием нарушения кровотока и некроза элементов костного мозга головки бедренной кости. Кровоснабжение головки бедренной кости осуществляется по сосудам, расположенным в шейке бедра. Идиопатический остеонекроз головки бедренной кости представляет собой тяжелое дегенеративно-дистрофическое поражение тазобедренного сустава, наблюдаемое в наиболее трудоспособном возрасте.
- травматические повреждения. При этом некроз развивается через несколько месяцев, хотя первые клинические симптомы, как правило, появляются у пациентов намного позднее (часто через 1,5-2 года после перенесенной травмы);
- прием некоторых лекарственных средств. Наиболее часто некроз развивается на фоне длительного приема высоких доз глюкокортикоидных гормонов;
- избыточный прием алкоголя. Алкоголь способствует повреждению кровеносных сосудов, что может стать причиной развития ишемии головки бедренной кости и развития ее некроза;
- воздействие высокого давления (водолазы, шахтеры). При неправильном режиме декомпрессии в крови образуются мелкие пузырьки воздуха, которые могут закупоривать и повреждать кровеносные сосуды, в том числе приводить к нарушению кровотока по артерии головки бедренной кости.
- I-стадия – пациент еще не знает о наступающем заболевании. Микроскопические изменения структуры кости выявляются не всеми методами диагностики. Развивается подхрящевой остеонекроз, при котором поражается губчатое вещество головки бедренной кости при неизменённом хряще. Зона структурных изменений составляет не более 10%;
- II-стадия – возможно ощущение небольшого дискомфорта в пораженной области. Происходит имрессионный прерлом, при котором поверхность головки бедренной кости имеет трещины типа «треснувшей скорлупы». В зоне нарузки трабекулы тонкие костные пластинки имеют трещины неправльной формы или очаги микро коллапса. Зона структурных изменений составляет не более 10-30%
- III-стадия – при движении возникают боли, которые не исчезают в состоянии покоя. Это стадия фрагментации, которая характеризуется неровностью контуров головки бедренной кости, легкой степенью коллапса, возникновением нескольких очагов уплотнения или кистозного перерождения. Межсуставное пространство сужается или расширяется. Зона структурных изменений составляет не более 30-50%
- IV-стадия – острая боль даже в положении лёжа, сустав лишен функциональности. Происходит вывих или подвывих. Головка полностью разрушается. Структура трабекул растворена или уплотнена, полосы трещин неправильной формы. Внутренние или внешние края вертлужной впадины смещаются. Межсуставное пространство сужено или исчезло. Зона структурных изменений составляет 50-80%.
- рентгенография тазобедренного сустава в двух проекциях - это старый общепринятый метод;
- магнитно-резонансная томография - этот метод позволяет увидеть появление асептического некроза уже в начальных стадиях (отёк костного мозга). Сужение суставной щели и неровность суставной поверхности визуализируется поздно, когда появляются значимые дегенеративные изменения.
Тактика лечения асептического некроза определяется стадией заболевания и выраженностью клинической симптоматики. В настоящее время не доказана эффективность лекарственных средств, направленных на восстановление кровообращения. На ранних стадиях эффективно использование анальгетических и противовоспалительных препаратов. Также в нашей клинике используются декомпрессирующие методики с последующим введением плазмы, обагощенной тромбоцитами или концентрат костного мозга. При 3-4 стадии показано оперативное лечение в виде эндопротезирования тазобедренного сустава.
Читайте также:
