Сбор анамнеза при бесплодии. Гинекологический анамнез
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Ключевые слова
По данным ряда зарубежных и отечественных авторов в последнее время количество новорожденных детей с гастрошизисом продолжает увеличиваться [1–5]. Гастрошизис – порок развития передней брюшной стенки, при котором через параумбиликальный дефект ее мягких тканей, расположенный справа от нормально сформированной пуповины, эвентрируют органы брюшной полости [6, 7]. По классификации выделяют две формы гастрошизиса: с висцеро-абдоминальной диспропорцией (ВАД) и без таковой. Известно, что основными факторами риска развития гастрошизиса у плода являются: возраст матери моложе 20 лет, воздействие на женщину во время беременности полиароматических углеводородов, активное и пассивное курение, употребление наркотических веществ и лекарственных препаратов (аспирин, ибупрофен), а также обедненная питательными веществами диета [8–18].
В связи с внедрением в клиническую практику пренатальной ультразвуковой диагностики выявление гастрошизиса у плода возможно уже начиная с 13-й недели гестации. В ряде исследований показано, что точность пренатальной ультразвуковой диагностики составляет более 90% [19–21]. Однако смертность в группе новорожденных с гастрошизисом в России составляет от 6,5 до 45%, а в отдельных регионах достигает 95%, тогда как в ведущих зарубежных клиниках этот показатель остается в пределах 3–10% [22–24]. В выхаживании новорожденных детей с данным заболеванием по-прежнему есть нерешенные вопросы. У пациентов с гастрошизисом с ВАД имеются дополнительные факторы риска неблагоприятного исхода, такие как присоединение инфекции в период интенсивной терапии и подготовки к отсроченной пластике передней брюшной стенки, более длительное пребывание на искусственной вентиляции легких, применение массивной антибактериальной терапии. Таким образом, многие вопросы, касающиеся причин возникновения, факторов риска рождения новорожденных детей с гастрошизисом остаются актуальными.
Цель исследования: определить материнские факторы влияния на развитие плода, являющиеся предикторами формирования ВАД при гастрошизисе.
Материал и методы исследования
В данное исследование включены 80 женщин в возрасте от 15 до 34 лет, у которых родились дети с гастрошизисом. Все дети находились в отделении хирургии, реанимации и интенсивной терапии новорожденных (ОХРИТН) ФГБУ НЦАГиП им. В.И. Кулакова Минздрава России с 2007 по 2014 г. Во всех случаях диагноз гастрошизис был установлен внутриутробно. Все дети поступали в ОХРИТН сразу после рождения из родильных отделений Центра. С родителями пациентов проводили беседу с последующим заверением собственноручной подписью законным представителем утвержденной этическим комитетом ФГБУ НЦАГиП им. В.И. Кулакова формы информированного согласия на проведение данного обследования.
Женщины были разделены на 2 группы: 1-я группа – 60 женщин, родивших детей с гастрошизисом без ВАД, 2-я группа – 20 женщин, родивших детей с ВАД. В ходе исследования проведена оценка следующих факторов со стороны матери, влияющих на рождение детей с гастрошизисом: возраст, вредные привычки (курение), перенесенные инфекционные заболевания и анемия во время беременности. В дальнейшем проводили сравнение показателей между двумя группами с целью выявления факторов, наиболее значимых для формирования ВАД у плодов с гастрошизисом.
Результаты и обсуждение
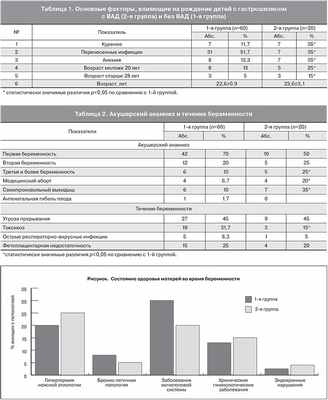
При анализе данных по t-критерию Стьюдента по возрасту матерей между двумя группами (с ВАД и без ВАД) достоверных различий выявлено не было. Однако дисперсионный анализ показал, что в 1-й группе варьирование возраста матерей заметно ниже (коэффициент вариации 15%). Во 2-й группе коэффициент вариации составил 25%. При этом отмечен возрастной диапазон, выходящий за средние значения, а именно – женщины моложе 20 и старше 28 лет. При сравнении показателей в обеих группах в возрастной категории моложе 20 лет и старше 28 (данные представлены в табл. 1) можно отметить значительное преобладание матерей этих возрастов во 2-й группе по сравнению с 1-й. По F-критерию Фишера различие между двумя выборками достоверно на уровне значимости 0,05. Значительно больший процент женщин из 2-й группы курили, и их беременность протекала на фоне анемии. В то время как наличие перенесенных инфекций во время беременности почти в 1,5 раза было выше в 1-й группе.
В исследовании, опубликованном M.L. Feldkamp и соавт. в 2008 г., не обнаружено взаимосвязи между рождением ребенка с гастрошизисом и перенесенными матерью во время беременности некоторыми патологическими состояниями (инфекции дыхательных путей, аллергические реакции, гипертермия), в то время как инфекции мочевыделительной системы и передающиеся половым путем играют существенную роль и являются факторами высокого риска [16, 17].
На рисунке представлены данные по перенесенной инфекционной заболеваемости матерей, родивших детей из обеих групп.
При анализе полученных данных не выявлено существенных различий в сравниваемых группах по состоянию здоровья матерей во время беременности. Однако в группе детей без ВАД отмечается более высокий процент женщин с заболеваниями мочеполовой системы. В 20% наблюдений у матерей в 1-й группе и в 25% во 2-й группе отмечалось повышение температуры тела выше 37,5°С во время беременности. По данным литературы отмечено отсутствие достоверной связи между риском рождения детей с гастрошизисом и гипертермией у матери во время беременности [16, 17]. Однако использование нестероидных противовоспалительных средств с целью снижения температуры и обезболивания (аспирин, ибупрофен, парацетамол) является фактором риска у исследуемой группы пациентов [23, 24]. В нашем исследовании отмечено применение этих препаратов женщинами во время первого триместра беременности в 41,6 и 60% случаев в 1-й и во 2-й группах соответственно, что может свидетельствовать о связи между их использованием и формированием гастрошизиса у плода, в том числе с ВАД.
В 40% случаев во 2-й группе выявлено наличие в анамнезе у матерей выкидышей и абортов, в первой же группе этот процент ниже и составляет 30%.
Проведенный анализ (табл. 2) показал, что дети с гастрошизисом с ВАД чаще рождались от повторных беременностей, чем дети из 1-й группы, причем у матерей из 2-й группы чаще в анамнезе отмечены аборты и выкидыши. Также следует отметить, что беременность протекала более благоприятно у женщин из 1-й группы с гастрошизисом без ВАД.
Заключение
В результате проведенного исследования было выявлено, что наиболее значимыми факторами в формировании ВАД у плодов с гастрошизисом являются: курение матери на протяжении беременности, анемия, отягощенный акушерско-гинекологический анамнез (наличие абортов) и повторные беременности. Возраст моложе 20 и старше 28 лет в изучаемой группе женщин (имеющих детей с гастрошизисом с ВАД) также играет важную роль. В свою очередь использование анальгетических, жаропонижающих и нестероидных противовоспалительных препаратов женщинами в первом триместре беременности может являться одной из причин развития гастрошизиса у плода, особенно с ВАД.
Список литературы
Об авторах / Для корреспонденции
Сведения об авторах:
Теплякова Ольга Викторовна, врач анестезиолог-реаниматолог отделения хирургии реанимации и интенсивной терапии новорожденных, ФГБУ НЦАГиП
им. академика В.И. Кулакова Минздрава России. Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Зубков Виктор Васильевич, д.м.н., зав. отделом неонатологии и педиатрии, ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России.
Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Пырегов Алексей Викторович, д.м.н., руководитель отделения анестезиологии-реанимации, ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России.
Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Подуровская Юлия Леонидовна, к.м.н., руководитель отделения хирургии реанимации и интенсивной терапии, врач детский хирург, ФГБУ НЦАГиП
им. академика В.И. Кулакова Минздрава России. Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Буров Артем Александрович, зав. по клинической работе отделения хирургии реанимации и интенсивной терапии, врач анестезиолог-реаниматолог,
ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России. Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Дорофеева Елена Игоревна, к.м.н., врач детский хирург, ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России.
Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Ерошенко Екатерина Анатольевна, врач неонатолог, ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России.
Адрес: 117997, Россия, Москва, ул. Академика Опарина, д. 4
Также по теме
Машинец Н.В., Демидов В.Н., Дорофеева Е.И., Подуровская Ю.Л., Панин А.П., Никифоров Д.В., Филиппова Е.А., Кулабухова Е.А.
Машинец Н.В., Демидов В.Н., Дорофеева Е.И., Подуровская Ю.Л., Буров А.А., Филиппова Е.А., Козлова А.В., Кулабухова Е.А., Гус А.И.
Сбор анамнеза при бесплодии. Гинекологический анамнез
Сбор анамнеза при бесплодии. Гинекологический анамнез
Сведения, собранные в подробной истории болезни, часто отражают признаки и симптомы специфических заболеваний или их причины и помогают сконцентрировать дальнейшее обследование на выявлении факторов, вызвавших бесплодие. На многие вопросы, особенно касающиеся истории заболевания, семейного анамнеза и каких-либо прежних обследований, пациенты смогут ответить, если заранее подготовятся к этому.
Настоятельно рекомендуют послать пациентам анкету перед их первичным обследованием. Заполняя такую анкету перед их первым визитом, пациенты будут должны сделать следующее:
• найти ответы на те вопросы, на которые они не смогли бы ответить сразу, особенно о семейном анамнезе;
• собрать данные о прежних исследованиях и попытках лечения у других врачей;
• лучше понять суть первичного обследования перед приходом.
Существует несколько версий анкет, которые можно получить либо в ASRM, либо в фармацевтических компаниях, производящих медикаменты для стимуляции овуляции.
История болезни женщины охватывает широкий спектр вопросов для выяснения причины и природы бесплодия. Во время сбора данных необходимо обращать внимание на детали.
Важно учитывать местожительство пациента. В странах третьего мира одной из самых распространенных причин воспалиетльных заболеваний органов малого таза (ВЗОТ) остается экстрагенитальный туберкулез. В областях, где туберкулез имеет эндемическое распространение, таких как Вьетнам и Филиппины, часто встречаются туберкулезные эпидидимит и сальпингит. Если за последнее время диагностические тесты не проводились, нужно осуществить пробу с очищенным белковым дериватом, и результаты определят последующее направление обследования. Даже в нашей стране до 2-5% заболеваний маточных труб могут иметь туберкулезную природу.
При любом подозрении на туберкулез необходимо провести дальнейшее обследование женской половой сферы, например биопсию эндометрия и исследование фаллопиевых труб.

Анализ менструальной функции при бесплодии
Нужно собрать следующую информацию:
• Возраст менархе.
• Развитие вторичных половых признаков: молочных желез (телархе), лобковых (пубархе) и подмышечных волос и препубертатное ускорение роста тела (адренархе).
Если какой-либо из этих признаков появился с задержкой или какими-то отклонениями, должны возникнуть различные диагностические вопросы:
• Продолжительность цикла и его характеристики.
• Начало и тяжесть дисменореи.
• Время появления боли при дисменорее относительно менструального цикла (например, боль при эндометриозе часто снижается с наступлением менструального кровотечения).
• Факторы, уменьшающие дисменорею.
• Факторы, усиливающие дисменорею.
• Начало и тяжесть дизурии, особенно когда она совпадает с началом менструаций. Эндометриоидное поражение мочевого пузыря может вызывать значительную дизурию во время менструаций.
• Начало и тяжесть затруднений дефекации. Эндометриоидное поражение прямой и сигмовидной кишки может вызывать сильные боли во время менструаций. Характер и частота стула могут также значительно измениться.
• Наличие или отсутствие выделений в середине цикла.
• Наличие или отсутствие предменструальных симптомов.
Сбор гинекологического анамнеза при бесплодии
Гинекологический опрос должен включать следующее.
• Перенесенные ЗППП.
• Предшествующее использование ВМС. Была подтверждена связь инфекции, вызванной Actinomyces israelii, с применением ВМС, поэтому нужно подумать о биопсии эндометрия или обследовании фаллопиевых труб.
• Ранее присутствовавшие отклонения от нормы в мазке по Папаниколау. Факторы риска папилломавирусной инфекции шейки матки и последующей интраэпителиальной неоплазии шейки матки те же, что и для перенесенного недиагностированного ЗППП. Прежние отклонения от нормы в мазке по Папаниколау должны усилить подозрения на сопутствующее заболевание маточных труб. Кроме того, диагностические и терапевтические операции по поводу этих отклонений, такие как прижигание холодным ножом или петлевая электрохирургическая резекция, может привести к образованию рубцов, стенозу шейки матки и, следовательно, возникновению цервикального фактора бесплодия.
• Предшествующее инструментальное воздействие на канал шейки матки, например дилатация для кюретажа. Любое инструментальное вмешательство может повредить коллагеновые волокна канала и также привести к цервикальному фактору бесплодия.
• Предшествующее использование гормональной контрацепции, включая продолжительность использования и время прекращения.

Сбор акушерского анамнеза при бесплодии
При первичном женском бесплодии этот раздел содержит мало информации, но пары с вторичным бесплодием нужно подробно опросить по следующим темам.
• Тяжесть, количество родов в прошлом, исход беременностей и любые сопутствующие осложнения.
• Время, понадобившееся для достижения зачатия при каждой беременности. Это становится особенно важным, если женщина беременела от другого партнера.
• Способ родоразрешения при каждой успешной беременности. Одно из показаний для кесарева сечения — неправильное предлежание плода, распространенной причиной которого бывает мюл-лерова аномалия.
• Способ лечения при каждом случае неудачной беременности. Какое инструментальное воздействие на матку использовали при предыдущих выкидышах. Даже в самых умелых руках инструменты могут привести к формированию спаек и возникновению синдрома Ашермана.
• Анамнез предыдущих родов. Кто был партнером при каждой из предыдущих беременностей? Вряд ли им был тот же партнер, который сейчас вместе с женщиной обратился за лечением.
• Продолжительность бесплодия.
• Результаты любых предыдущих обследований и лечения бесплодия.
Сбор медицинского анамнеза при бесплодии
Прошлые или настоящие медицинские условия, в которых пациенты проходят лечение у врача, могут иметь большое значение. Нужно выяснить следующие вопросы.
• Любые медикаменты, которые использует сейчас каждый из партнеров.
• Прежние обращения в больницу.
• Болели ли распространенными инфекционными заболеваниями, например краснухой, корью, ветряной оспой и эпидемическим паротитом.
• Аллергия.
Сбор хирургического анамнеза при бесплодии. Перенесенные операции, показания к ним, исходы, а особенно абдоминальные операции могут играть важную роль. Следует перечислить и рассмотреть все операции, невзирая на то, каких систем органов они касались, несмотря на кажущееся отсутствие анатомической связи с репродуктивной системой. Развитие патологии репродуктивного тракта часто может быть связано с расстройствами в других анатомических областях.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Гинекологический анамнез
Для гинекологических консультаций женщине следует выбрать врача, с которым она не стесняется обсуждать такие деликатные темы, как секс, предохранение от беременности, беременность и проблемы, сопряженные с менопаузой. Медицинским работником может быть врач, медсестра-акушерка, медсестра с высшим образованием или помощник врача.
Для сбора гинекологического анамнеза врачи расспрашивают о проблеме, которая стала причиной визита, прошлых и текущих менструальных циклах, прошлых беременностях, сексуальной активности и гинекологических симптомах, расстройствах и методах лечения, которые у женщины были в прошлом.
Вопросы о менструации включают следующее:
В каком возрасте у женщины начались менструации (менархе)
Какова частота, длительность и регулярность менструаций
Насколько обильно менструальное кровотечение
Когда начинался и закончился последний менструальный цикл
Вопросы о прошлых беременностях включают следующее:
Сколько беременностей было у женщины
Даты этих беременностей
Как закончились беременности (например, роды живым плодом или выкидыш)
Возникали ли осложнения (такие как кровотечение, повышенное артериальное давление, тошнота или рвота)
Врач обычно задает вопросы о половой жизни, чтобы оценить риск развития гинекологических инфекций Общие сведения о вагинальных инфекциях В Соединенных Штатах вагинальные инфекции являются одной из наиболее распространенных причин, по которым женщины обращаются к врачу и на которые приходятся миллионы визитов в год. Вагинальные. Прочитайте дополнительные сведения , травм и беременности и определить наличие у женщины проблем полового характера. Женщину спрашивают о том, использует ли она методы контрацепции, желает ли она их использовать, заинтересована ли она в получении консультаций или другой информации. Врачи могут спросить о проблемах сексуального характера и гендерной идентичности, чтобы девушки-подростки и женщины могли обсудить такие вопросы.
Врач спрашивает о том, испытывает ли она боль во время полового акта, посередине менструального цикла (что может указывать на то, что боль совпадает с овуляцией) или при других обстоятельствах. Если она испытывает боль, то ее спрашивают, насколько эта боль сильная и что помогает ей избавиться от боли.
Врач просматривает анамнез гинекологических заболеваний женщины, а также историю ранее перенесенных заболеваний и хирургических вмешательств.
Некоторые вопросы о мочеиспускании определяют, имеются ли у женщины инфекции мочевыводящих путей Общие сведения об инфекциях мочевыводящих путей (ИМП) У здоровых людей моча в мочевом пузыре стерильна, без бактерий и других возбудителей инфекций. Трубчатый канал, по которому моча выводится из мочевого пузыря (мочеиспускательный канал), не содержит. Прочитайте дополнительные сведения или проблемы с истечением мочи ( недержание Недержание мочи у взрослых Недержание мочи — это самопроизвольное испускание мочи. Недержание может происходить как у мужчин, так и у женщин в любом возрасте, но чаще встречается среди женщин и пожилых людей, затрагивая. Прочитайте дополнительные сведенияПРИМЕЧАНИЕ: Это — пользовательская версия ВРАЧИ: Нажмите здесь, чтобы перейти к профессиональной версии
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Диагностика бесплодия
Диагноз «бесплодие» имеет право поставить только акушер-гинеколог (репродуктолог) — для этого достаточно года безуспешных попыток обзавестись детьми. Но чтобы обнаружить причину бесплодия, доктору нужно будет собрать анамнез, осмотреть пациентку и назначить диагностические тесты.
Сбор анамнеза
На приеме доктор спросит, как долго вы не предохраняетесь, как проходят менструации, были ли в прошлом инфекционные заболевания (в том числе — ИППП), и насколько часто вы занимаетесь сексом. Важно рассказать, есть ли у вас члены семьи с наследственными заболеваниями, или которые тоже страдают бесплодием.
Помимо этого, врач обязательно спросит о том, сколько вам лет, есть ли у вас или у партнера дети от этого/предыдущего союза, кем вы работаете, как питаетесь, насколько часто занимаетесь спортом, курите ли вы и употребляете ли вы алкоголь, есть ли у вас какие-либо заболевания, были ли операции по любому поводу, принимаете ли какие-либо препараты. Все эти факторы влияют на возможность завести детей.
Физикальное обследование
Осмотр необходим, чтобы выявить потенциальные причины женского бесплодия. Доктора будет интересовать индекс массы тела (ИМТ) и особенности строения, которые могут сигнализировать о проблемах в работе яичников — например, акне или «усики» на лице.
Чаще всего обследование включает ультразвуковое обследование (УЗИ) и гинекологический осмотр. Во время осмотра врач может обнаружить аномалии развития половых органов — иногда это тоже приводит к бесплодию. Но если вы регулярно наблюдаетесь у гинеколога, беспокоиться об этом не стоит.
Анализы и обследования
Далеко не всегда доктор может поставить диагноз сразу после осмотра. Чтобы выявить конкретные нарушения, придется сдать анализы и пройти определенные обследования. Рассказываем, зачем это нужно.
Врачи-эксперты Клиники Фомина рассказывают об алгоритме действий в случае, когда беременность не наступает более полугода (если вам до 30 лет) или в течение полугода (если вам 35 лет и более).
- 00:00:00 Алгоритм действий врача-гинеколога. Семина Анастасия Игоревна, врач-гинеколог
- 00:20:53 Алгоритм действий врача-андролога. Кастрикин Юрий Васильевич, врач-андролог
- 00:56:05 Взгляд врача-эндокринолога. Садовская Виктория Викторовна, врач-эндокринолог
- 01:24:55 Не только ЭКО. Алгоритм действий при бесплодии. Барков Виталий Олегович, врач-репродуктолог
- 01:59:00 Генетическая диагностика. Кокорина Ольга Сергеевна, генетик
- 02:32:40 Эмбриологические методики. Кириллова Анастасия Олеговна, эмбриолог
Нарушения на уровне яичников
Проблемы с овуляцией (то есть с выходом яйцеклетки из яичника), которые возникают из-за гормональных нарушений. Например, недостаточного синтеза гормона прогестерона, который не вырабатывается, если нет овуляции. Прогестерон поддерживает эндометрий (внутреннюю выстилку матки) в «боевой готовности».
Раннее истощение овариального резерва, или «запаса» яйцеклеток — это может быть связано с возрастом, курением, облучением или химиотерапией;
Эндометриоз яичников — заболевание, при котором на яичниках образуются выросты — кисты. Далеко не всегда кисты приводят к бесплодию однако в некоторых случаях их присутствие может помешать нормальной работе репродуктивной системы.
Большая часть нарушений на уровне яичников связана с гормональными проблемами. Чтобы выяснить причину нарушений, доктор назначит анализ крови на гормоны, — антимюллеров гормон, фолликулостимулирующий гормон, лютеинизирующий гормон и/или эстрадиол.
Возможно, на первой консультации доктор назначит только анализ крови на прогестерон во вторую фазу цикла. Но если после беседы у него возникли подозрения относительно конкретного диагноза, врач может сразу назначить больший объем исследований: анализы на пролактин, ТТГ, инсулин, тестостерон, ДГЭА-С, ГСПГ и анростендион.
Кроме того, врач может назначить УЗИ, чтобы оценить фолликулярный аппарат яичников либо отследить овуляцию. Ультразвук позволяет обнаружить желтое тело во второй фазе цикла — это признак прошедшей овуляции.
Нарушения на уровне маточных труб
Спайки в маточных трубах, которые перекрывают вход в маточную трубу и не дают сперматозоидам добраться до яйцеклетки — чаще всего возникают после операции или инфекционного заболевания;
Эндометриоз маточных труб и другие заболевания, которые могут помешать сперматозоиду соединиться с яйцеклеткой.
Чтобы оценить проходимость маточных труб и состояние внутренней выстилки матки, доктор может назначить специальное рентгеновское или ультразвуковое обследование — гистеросальпингографию/эхосальпингоскопию.
В некоторых случаях непроходимость труб может быть связана с инфекционными заболеваниями (ИППП). Чаще всего причиной проблемы становится перенесенный или имеющийся в данный момент хламидиоз. Поэтому врач может назначить обследования на ИППП, которые делают методом полимеразной цепной реакции (ПЦР).
Нарушения на уровне матки
Опухоли матки (миомы или лейомиомы) и внутриматочные синехии (спайки), перегородка в полости матки, крупные полипы, которые нарушают строение полости матки и мешают яйцеклетке имплантироваться в стенку матки.
Для оценки матки чаще всего прибегают к УЗИ органов малого таза и/или гистероскопии. В некоторых случаях может потребоваться биопсия эндометрия.
Аутоиммунные нарушения
Некоторые женщины страдают от бесплодия, в котором «виноват» их собственный иммунитет. В этой ситуации иммунные клетки воспринимают зародыш или плаценту как что-то чужеродное и стремятся уничтожить — так происходит, например, при антифосфолипидном синдроме (АФС).
Если у женщины раньше часто случались выкидыши, доктор может назначить анализ крови на антитела к фосфолипидам и другие маркеры АФС.
К сожалению, иногда, несмотря на все усилия, поставить диагноз так и не удается — например, если небольшие проблемы есть не только на стороне матери, но и на стороне отца. Объединяясь, мелкие «поломки», неважные по отдельности, могут помешать паре завести детей.
В этой ситуации врач будет искать другие способы помочь. Например, может предложить паре подумать о вспомогательных репродуктивных технологиях (ВРТ), самая эффективная из которых — метод экстракорпорального оплодотворения (ЭКО).
Что в итоге?
Зачатие — очень тонкий процесс, который может «сломаться» на любом этапе. Поэтому диагностика причин бесплодия — очень сложный и кропотливый процесс.
Чтобы выявить причины бесплодия и назначить правильное лечение, доктору могут потребоваться дополнительные анализы и обследования. Обойтись без них зачастую невозможно, ведь от результатов зависит точность постановки диагноза.
Иногда причину бесплодия установить не удается. В этой ситуации врач может предложить паре обсудить методы ВРТ.
Женское бесплодие
Важно понимать, что бесплодие — не только женская проблема, в некоторых случаях репродуктивная функция нарушена и у партнера. Коррекция проводится с учетом анамнеза, причины болезни, данных гинекологического обследования. В большинстве случаев удается устранить проблему бесплодия. При каких условиях возможно победить бесплодие, и что делать, если лечение не дает результата — расскажем в статье.

Женское бесплодие: содержание статьи
Причины бесплодия
Главные причины бесплодия:
- Эндокринные нарушения на уровне центральной нервной системы (гипоталамуса, гипофиза), или яичников — синдром поликистозных яичников, функциональная гипоталамическая аменорея, дисгенезия гонад;
- Нарушение проходимости труб вследствие аномалии развития, инфекционно-воспалительного процесса, отсутствия труб, эндометриоза, механического прерывания беременности и выскабливания матки, оперативных вмешательств;
- Врожденные аномалии матки, отсутствие матки, а также воспалительный процесс, эндометриоз, которые препятствуют имплантации эмбриона;
- Миомы, при котором узел деформирует полость матки и нарушает кровоток;
- Внутриматочные синехии — спайки;
- Патология шейки матки — деформация вследствие травм и операций;
- Иммунные нарушения, при которых у женщины вырабатываются антиспермальные антитела, уничтожающие мужские половые клетки или эмбрион.
Факторы, которые влияют на зачатие: возраст (вероятность зачатия значительно снижается после 35 лет), регулярность сексуальной жизни (благоприятна для зачатия близость не чаще и не реже 3 — 4 раз в неделю), оптимальное время для зачатия относительно менструального цикла (наиболее «удачные» дни — за пару-тройку дней до овуляции и день овуляции), образ жизни, качество питания, состояние здоровья, в том числе масса тела (при ее избытке шанс забеременеть снижается).
Снижают вероятность оплодотворения использование лубрикантов на водной, масляной или силиконовой основе, вредные привычки (курение, употребление алкоголя), злоупотребление кофе (более 5 чашек в день).
Виды женского бесплодия
Выделяют следующие виды женского бесплодия:
- Абсолютное женское бесплодие связано с патологическими состояниями, которые исключают зачатие. Например, аномалии развития, отсутствие яичников, матки, фаллопиевых труб;
- Относительное женское бесплодие, при котором патология поддается коррекции.
В зависимости от акушерско-гинекологического анамнеза диагностируют две формы женского бесплодия:
- первичное бесплодие — у женщины не было ни одной беременности;
- вторичное бесплодие — в анамнезе была беременность, независимо от исхода (прерывание, выкидыш, роды).
Относительно причины и симптомов болезни выделяют: эндокринное, трубное бесплодие, маточную или иммунную форму.
Симптомы бесплодия у женщин
Основным признаком бесплодия является отсутствие беременности. В зависимости от причины могут быть и другие симптомы. Например, при гормональных нарушениях характерны сбой цикла, колебания веса, эмоциональные расстройства, избыточный рост волос по всему телу, выделения из половых путей, молочных желез. Если гормональный дисбаланс существует с подросткового возраста, вторичные половые признаки не выражены: молочные железы и наружные половые органы не развиты, фигура как у подростка с отсутствием женственных форм.
Миома сопровождается такими симптомами, как боли между циклами, во время полового акта, кровянистые выделения вне цикла.
Диагностика женского бесплодия
Несмотря на то, что женское бесплодие ставят при отсутствии беременности в течение 1 года, специалисты рекомендуют обратиться к врачам после полугода безуспешных попыток, особенно женщинам после 35 лет. Диагностика проводится в несколько этапов.
Осмотр и опрос женщины
На 1 этапе врач собирает анамнез и выясняет жалобы, длительность бесплодия, наличие сопутствующей патологии, перенесенные заболевания, включая инфекции половых путей, травмы и операции на органах брюшной полости и малого таза. Важна информация о начале менструальной цикле — возраст начала менструаций, их регулярность, длительность, болезненность.
Для исключения наследственного фактора необходимо узнать также акушерско-гинекологический анамнез у матери, ближайших родственников женского пола.
Врач задает вопросы о предыдущих беременностях (если они были) и их исход (выкидыш, прерывание, роды), о методах контрацепции. Проводит оценку половой функции: возраст начала половой жизни, количество партнеров, качество сексуальной жизни и либидо. Опрашивает по поводу питания, образа жизни, условий труда, вредных привычек, приеме лекарств.
Если ранее проводились какие-либо исследования, врач изучит их и отразит в истории болезни, поэтому следует принести все результаты диагностики, какие у вас есть.
Во время осмотра определяет тип телосложения, распределение подкожной клетчатки, состояние кожи и слизистых, степень оволосения, состояние молочных желез, щитовидной железы. Измеряет рост, вес, артериальное давление и пульс.
Гинекологический осмотр
Во время бимануального осмотра и при помощи зеркал врач определяет особенности развития наружных половых органов, состояние влагалища, шейки матки, матки, труб и яичников. Оценивает их размеры и форму, подвижность, болезненность.
Следующий этап — лабораторные, функциональные и инструментальные методы диагностики, которые помогут выявить точную причину болезни.
Функциональные методы включают:
- измерение базальной температуры и составление температурной кривой. Методика дает информацию о работе яичников, наличии или отсутствии овуляции;
- посткоитальный тест подразумевает изучение активности сперматозоидов в половых путях женщины, определение антиспермальных антител.
Лабораторная диагностика бесплодия у женщин
Лабораторным путем исследуют секрет из половых путей, кровь, мочу:
- Сначала проводят микроскопический анализ мазка из цервикального канала и влагалища, исследование соскоба из цервикального канала на половые инфекции;
- Определяют овуляцию путем измерения прогестерона в крови. Перед овуляцией его концентрация повышается. Другой способ — тест-полоски, такие же, как и при беременности. Но улавливают они повышение прогестерона. Ультразвуковой мониторинг применяют, когда перечисленные выше методы оказываются неинформативными или когда пациентке проводят стимуляцию, то есть вводят гормоны, которые вызывают созревание фолликулов и овуляцию;
- Проводят оценку овариального резерва означает определение числа фолликулов в половых железах, и также оценку их качество. Проводится путем определения антимюллерова гормона. С помощью этого метода оценивают перспективы на гормональную стимуляцию на этапах вспомогательных репродуктивных технологий. При низком уровне высок риск низкого ответа на стимуляцию, при высоком уровне — повышена вероятность гиперстимуляции.
Гормональное исследование при женском бесплодии включает определение фолликулостимулирующего гормона, пролактина, лютеинизирующего гормона, эстрадиола, общего тестостерона, тиреотропного гормона, антител к тиреопероксидазе. Анализ назначают на 2 — 5 день менструального цикла. При аменорее (отсутствии менструаций) кровь можно взять на любой день цикла.
Гормональное исследование желательно провести исследование несколько раз, в течение двух-трех циклов. Это повысит достоверность результатов.
При необходимости врач может назначить гормональные пробы: прогестероновую, эстроген-гестагеновую, кломифеновую, с дексаметазоном.
При женском бесплодии показано генетическое консультирование. Например, его проводят при бесплодии неясного генеза, привычном выкидыше, неудачных попытках ЭКО и другим показаниям.
Инструментальная диагностика
- УЗИ малого таза позволяет определить размеры внутренних половых органов, обнаружить различные болезни (кисты, миому, эндометриоз, спайки, новообразования, аномалии развития, полипы, гиперплазию), то есть выявить причину бесплодия.
- Оценка проходимости труб методом гистеросальпингографии или соногистеросальпингографии. Эти методы помогают определить размер и форму полости матки, аномалии развития, полипы, миому, перегородку, синехии. В некоторых случаях может понадобиться диагностическая лапароскопия.Она дает информацию о состоянии фаллопиевых труб, состоянии яичников, наличии спаек.
- МРТ назначают для диагностики пороков развития, новообразований, эндометриоза.
- Гистероскопия — помогает обнаружить патологию полости матки.
- Кольпоскопия — осмотр шейки матки под увеличением для выявления признаков воспаления канал шейки матки, эрозии.
- При подозрении на нейроэндокринную природу болезни проводят рентгенографию черепа и турецкого седла.
Одновременно проводят обследование партнера. Мужчина также сдает анализы и проходит инструментальные методы диагностики для определения качества сперматозоидов.
Методы лечения бесплодия
Бесплодие лечится, и довольно успешно — по статистике, после диагностики и терапии дети появляются у 50% женщин. Лечение бесплодия у женщин проводится консервативными методами или хирургически: выбор метода осуществляют на основе результатов обследования. Первостепенная задача — устранение причины женского бесплодия. При воспалительном процессе показана антибактериальная и противовоспалительная терапия, эндокринных нарушениях — коррекция гормонального фона. При гормональной коррекции оценивают динамику и регулярно проверяют уровень гормонов крови, а также контролируют овуляцию путем ультразвукового мониторинга.
Хирургическое лечение женского бесплодия может быть выполнено при выполнении диагностической процедуры. Например, если при гистероскопии врач видит полипы, внутриматочные синехии, гиперплазию эндометрия, он проводит иссечение этих образований. При лапароскопии есть возможность одномоментного иссечения спаек брюшной полости, восстановления трубной проходимости, коагуляции очагов эндометриоза.
При анатомических дефектах, аномалиях развития проводится реконструктивная операция.
В комплекс лечения входят нормализация образа жизни, изменение пищевых привычек. Необходимо избавиться от избыточного веса, если он есть, вести активный образ жизни, отказаться от вредных привычек и устранить стрессы.
При абсолютном женском бесплодии показано применение вспомогательных репродуктивных технологий: экстракорпорального оплодотворения, искусственной инсеминации, внутриклеточной инъекции сперматозоида (ИКСИ). При плохом качестве собственных яйцеклеток или противопоказаниях к гормональной стимуляции используются донорский материал.
Если в паре и у мужчины имеются проблемы с фертильностью, возможно использование донорских сперматозоидов.
Профилактика болезни бесплодия
Профилактика заключается в исключении эмоциональных и физических нагрузок, правильном питании, нормализации образа жизни. Важный аспект — применение адекватных средств защиты от нежелательной беременности, защита от половых инфекций. Необходимо с подросткового возраста следить за менструальным циклом, тщательно соблюдать гигиену, регулярно посещать гинеколога и своевременно проводить лечение воспалительных и других болезней органов малого таза.
Вывод
При появлении первых симптомов бесплодия нужно как можно раньше обратиться к специалистам. В арсенале врачей в современной репродуктологии есть методы диагностики и лечения, которые позволят достоверно выявить причину проблемы и провести эффективную коррекцию в кратчайшие сроки. Чем раньше вы начнете действовать — тем быстрее будет результат.
Читайте также:
