Шваннома подъязычного нерва - лучевая диагностика
Добавил пользователь Alex Обновлено: 12.09.2025
Виды неврином по локализации и соответствующие им симптомы
Рассмотрим основные виды патологии и то, какими признаками они сопровождаются.
Невринома позвоночника (шейная, грудного отдела)
Чаще всего поражает грудной и шейный отдел позвоночника. В соответствии с общепринятой классификацией относится к внемозговому типу. Развивается на спинномозговых корешках и сдавливает снаружи спинной мозг.
Возникающие при этом симптомы:
- Корешковый синдром. Характеризуется болью по ходу спинного мозга, может наблюдаться вялый паралич, нарушение чувствительности в пораженном участке.
- Вегетативные нарушения. Симптоматика зависит от того, какой нерв вегетативной системы был поражен опухолью. Могут нарушаться функции органов малого таза (задержка либо недержание мочи, стула), органов ЖКТ (боль в животе, трудности при глотании), сердца (изменение ритма, брадикардия, стенокардия).
- Синдром Броун Секара, когда сдавливается спинной мозг. Ниже уровня расположения опухоли возникает спастический парез, вялый паралич на уровне шванномы, выпадение чувствительности на стороне поражения, утрата ощущения температуры и боли с противоположной стороны.
- Дискомфорт между лопаток, боли, утрата чувствительности.
Признаки патологии могут то появляться, то проходить. По мере роста новообразования симптоматика становится сильной и постоянной. Боли обычно усиливаются в положении лежа.
Невринома головного мозга
Шваннома черепно-мозговых нервов – это опухоль, растущая в пределах черепа. Чаще всего развивается на тройничном и слуховом нервах. В 90% случаев – односторонняя. Симптомы обычно включают:
- внутричерепную гипертензию;
- проявления сдавления окружающего мозгового вещества;
- признаки поражения нервного волокна;
- психические расстройства;
- судороги;
- атаксию;
- нарушения интеллекта;
- гипотонию мышц ног и рук;
- нарушение функции сердца и дыхания;
- изменение зрительных полей.
Невринома тройничного нерва
Это около 35% от всех внутричерепных шванном, вторая по частоте диагностирования шваннома головного мозга. Симптомы зависят от размера новообразования:
- сначала нарушается чувствительность на той половине головы, где есть опухоль;
- позднее поражаются жевательные мышцы, наступает их слабость;
- при росте образования далее появляется тошнота, рвота, распирающая головная боль, сдавливается кора височной доли;
- на запущенных стадиях добавляются обонятельные и вкусовые галлюцинации.
Невринома слухового нерва (акустическая шваннома)
Из-за расположения в мозжечково-мостовом углу опухоль быстро сдавливает окружающие участки головного мозга и нервы. Симптомы делятся на три вида:
- поражение улиткового участка нерва – звон и шум в ухе на стороне поражения;
- ухудшение слуха – постепенно, с высоких тонов;
- при размере опухоли 2-3 см появляется похожая на зубную боль, атрофируются жевательные мышцы;
- когда опухоль достигает 4-5 см поражается отводящий и лицевой нерв, в связи с чем теряется вкус на языке, неправильно работают слюнные железы, нарушается чувствительность лица на стороне поражения, возникает косоглазие с двоением в глазах;
- вестибулярные нарушения (размер образования 5-6 см) – головокружения, обмороки.
Шваннома лицевого нерва
Последствия такой невриномы – нарушение вкуса на первой половине языка, онемение и асимметрия лица, гипотония мимических мышц, нарушение процесса слюноотделения. Возможно разрушение костных структур.
Невринома Мортона (стопы)
Представляет собой доброкачественное разрастание фиброзной ткани в зоне подошвенного нерва. В основном развивается между 3-м и 4-м пальцами. Симптомы – это боль в стопе, ощущение инородного тела, усиление дискомфорта при ношении узкой обуви и нагрузке.
Невринома конского хвоста
Локализуется в самом нижнем отделе позвоночного канала. Сначала проявляется односторонним корешковым синдромом, затем – двухсторонним. Возникает вялый парез ног, нарушения чувствительности мозаичного типа, затруднения при дефекации и мочеиспускании.
Методы диагностики невриномы
Перечень исследований подбирает нейрохирург или невролог. Диагностика начинается с исключения заболеваний с похожей симптоматикой, проводится физикальное обследование – осмотр, опрос пациента на предмет жалоб.
Далее могут назначаться следующие обследования:
- При внутричерепной шванноме – МРТ или КТ головного мозга. КТ менее информативна, потому что не «видит» новообразования менее 2 см. Если МРТ сделать нельзя, то делают КТ с контрастом.
- МРТ или КТ позвоночника. Позволяет обнаружить опухоли, сдавливающие спинной мозг и спинномозговые нервные корешки.
- Аудиометрия. Это часть комплексной диагностики шванномы слухового нерва. Она дает возможность узнать степень потери слуха, причину его снижения.
- УЗИ или МРТ при расположении новообразования на периферических нервах. Первое обнаруживает утолщение неврилеммы. МРТ определяет точную локализацию опухоли, ее структуру и степень поражения нервного волокна.
- Электронейромиография. Таким способом оценивают проходимость по нерву электрических импульсов. Применяется почти при любом виде патологии и оценивает степень нарушения структуры нерва.
- Биопсия. Это прижизненный забор биоматериала с последующим цитологическим анализом. Определяет, злокачественная опухоль или доброкачественная.
Лечение и удаление шванномы
Данную опухоль нельзя вылечить консервативно. Поэтому ее либо удаляют хирургически, либо облучают. Иногда избирается выжидательная тактика:
- при слабых и не прогрессирующих симптомах;
- при случайном обнаружении опухоли во время диагностики другой болезни с помощью КТ или МРТ.
Хирургическое удаление невриномы
Основные показания к операции – это:
- быстрое увеличение новообразования;
- продолжение роста опухоли после ее частичного удаления;
- рост опухоли после радиохирургического вмешательства;
- нарастание симптомов;
- появление новых симптомов у пациентов в возрасте до 45 лет.
При нейрохирургической операции опухоль удаляется полностью, если она не проросла в окружающие ткани. Риск рецидива сводится в такой ситуации к абсолютному минимуму. Однако операция противопоказана людям старше 65 лет, при общем плохом состоянии и при соматических болезнях в стадии декомпенсации.
Если опухоль срослась с нервами, то приходится удалять ее не полностью и далее применять методы радиохирургии (гамма- или кибер-нож).
Когда операцию нельзя провести технически, пациенту назначают лучевую терапию – направленное облучение образования потоком элементарных частиц. Для этого применяется установка линейный ускоритель.
Пластика нервов и сухожилий – самые сложные хирургические манипуляции. Хирург должен быть опытным, хорошо знакомым с .
Прием хирурга может понадобиться при плановой госпитализации, диспансеризации, для получения некоторых видов медицинских карт .
Преимуществ платной медицины очень много. Это удобно, приятно, комфортно. Однако многие выбирают государственные поликлиники .
Шваннома подъязычного нерва - лучевая диагностика
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
Невринома подъязычного нерва: случай из практики и обзор литературы
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2019;83(5): 51‑57
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
Невринома (шваннома) подъязычного нерва — редкая опухоль, составляющая менее 5% всех невестибулярных неврином. Опухоль может иметь спорадический характер или быть проявлением нейрофиброматоза 2-го типа. Заболевание манифестирует, как правило, с девиации языка. По мере увеличения размеров опухоли у пациентов развиваются бульбарные нарушения и боли в шейно-затылочной области. Магнитно-резонансная томография (МРТ) является ведущим методом диагностики заболевания. Летальность при хирургическом лечении данных опухолей до 70-х годов XX века достигала 50%. Как и в настоящее время, она обусловлена усилением бульбарных симптомов и нарушением функции дыхания после удаления опухоли. С внедрением в клиническую практику стереотаксического лучевого лечения появилась тенденция перехода от радикального удаления опухоли к субтотальному, цель которого состоит в резекции парастволовой части опухоли и декомпрессии ствола мозга. На внутрикостный фрагмент опухоли проводится лучевое воздействие. В статье представлен случай успешного хирургического лечения пациента с невриномой подъязычного нерва. Опухоль удалена субтотально через срединный субокципитальный доступ. На оставшуюся часть опухоли, располагающуюся в канале подъязычного нерва, планируется проведение лучевой терапии.
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
МРТ — магнитно-резонансная томография
НПН — невринома подъязычного нерва
СКТ — спиральная компьютерная томография
Невринома — доброкачественная опухоль, происходящая из шванновской оболочки черепно-мозговых и периферических нервов. Невринома (шваннома) подъязычного нерва (НПН) — достаточно редкая патология, составляющая около 5% от всех невестибулярных внутричерепных неврином [1—5]. Впервые НПН описаны De Martel в 1933 г. (цит. по [6]). Тогда же выдвинута гипотеза, что местом исходного роста НПН является внутриканальная порция подъязычного нерва (по аналогии с вестибулярными невриномами, которые почти всегда исходят из области внутреннего слухового прохода). В опубликованном S. Weindling и соавт. [7] описании серии из 40 пациентов, у которых определялось поражение данной локализации, только 16 больных имели НПН, в 15 случаях выявлялись юкстаартикулярные кисты и в 9 — костные кисты области подъязычного канала. Опухоли могут иметь спорадический характер (чаще) или же быть проявлением нейрофиброматоза 2-го типа [5, 7]. Заболевание выявляется в возрасте от 11 лет до 78,5 года (в основном в 37—56 лет). Несколько чаще болезнь поражает женщин [6, 7].
Манифестация опухоли, как правило, начинается с девиации и гипотрофии языка. По мере распространения опухоли к стволу головного мозга и верхним шейным сегментам спинного мозга к симптомам добавляются боли в шейном отделе позвоночника. При разрушении стенок канала подъязычного нерва, деструкции костей, формирующих яремное отверстие, и воздействии опухоли на бульбарную группу нервов возникают нарушения глотания и фонации. При компрессии ствола мозга и мозжечка у пациентов могут обнаруживаться нарушения статики и походки, пирамидная недостаточность [1, 3, 5].
Магнитно-резонансная томография (МРТ) головного мозга является ведущим методом диагностики заболевания. Исследование определяет опухоль, по нейровизуализационным характеристикам соответствующую невриноме любой другой локализации. НПН на стадии клинических проявлений имеет несколько четко визуализируемых на МРТ частей. Интракраниальная часть опухоли располагается, как правило, на уровне краниовертебрального перехода и обусловливает компрессию продолговатого мозга. Внутрикостный фрагмент опухоли располагается в расширенном канале подъязычного нерва. Экстракраниальная часть выходит из расширенного канала подъязычного нерва, компримируя расположенные здесь внутреннюю сонную артерию и внутреннюю яремную вену, волокна первых спинномозговых нервов, а также корешков каудальной группы нервов. Спиральная компьютерная томография (СКТ) головного мозга позволяет оценить костную анатомию, а также степень деструкции канала подъязычного нерва, его взаимоотношение с областью яремного отверстия [7].
По классификации НПН, предложенной A. Kaye (1984), выделены следующие типы опухоли:
— тип A — интрадуральная опухоль;
— тип B — опухоль по типу «гантели» или «песочных часов»;
— тип С — экстракраниальная опухоль.
В последнее время дополнительно выделяют тип D — опухоль периферических отделов подъязычного нерва [2, 3, 5].
Варианты ведения пациентов, как и при невриномах других локализаций, включают выжидательную тактику, хирургическое лечение и лучевую терапию. Наблюдательная тактика принимается при отказе пациента от какого-либо метода лечения или при впервые выявленной опухоли небольшого размера [1, 3, 5].
При хирургическом лечении используют ретросигмовидный субокципитальный, срединный субокципитальный, транскондилярный и заднебоковой (far-lateral) доступы [4, 5]. До 70-х годов прошлого века послеоперационная летальность достигала 50% и была обусловлена, в большинстве случаев, дыхательной недостаточностью вследствие усугубления бульбарных симптомов. В тот период времени даже предложена рекомендация о наложении трахеостомы еще на дооперационном этапе [4, 5]. Проведение операции на современном этапе включает обязательный нейрофизиологический мониторинг каудальной группы нервов (IX—XII черепные нервы).
Тотальное удаление опухоли, даже в условиях нейрофизиологического мониторинга, сопряжено с высоким риском неблагоприятного исхода. Оно возможно только при использовании травматичного транскондилярного доступа, что также не является гарантией тотального удаления, а вероятность осложнений достаточно высока [3, 5, 6]. Бульбарные нарушения в послеоперационном периоде возникают в 100% случаев, а степень их выраженности определяет исход. Они могут быть как транзиторными, проявляясь дисфонией, так и постоянными, вплоть до отсутствия каких-либо глотательных и дыхательных движений, что требует зондового питания и искусственной вентиляции легких. Наиболее предпочтительны тактика субтотального удаления опухоли, достижение декомпрессии ствола мозга и черепных нервов с последующим стереотаксическим облучением остатков опухоли [3, 5].
Описание клинического случая
Пациентка В., 43 лет, поступила в клинику ФГАУ «Национальный медицинский исследовательский центр нейрохирургии им. акад. Н.Н. Бурденко» с жалобами на боли в шейно-затылочной области, преимущественно справа, которые беспокоят ее в течение последних 4 мес.
При обследовании в клинической картине выявлены: девиация языка вправо, легкая недостаточность функции бульбарной группы нервов без нарушения глотания, болевой синдром в шейно-затылочной области преимущественно справа, с иррадиацией в правое плечо.
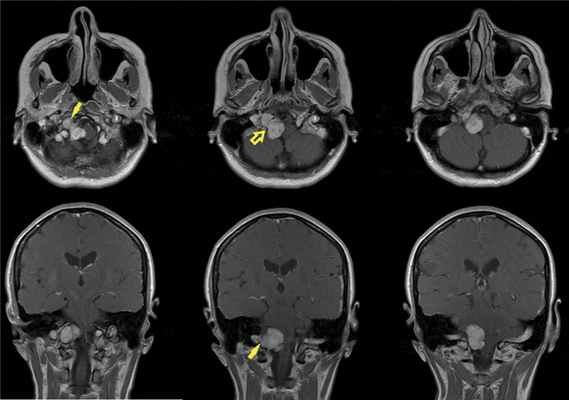
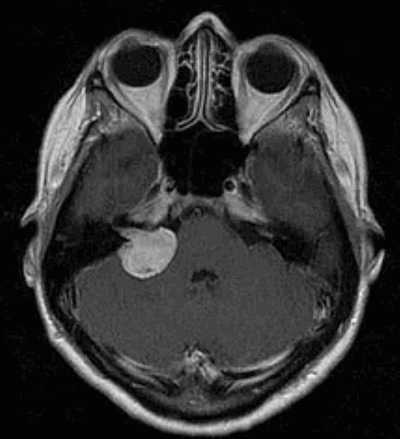
По данным МРТ головного мозга с усилением сигнала парамагнетиком выявлена опухоль парастволовой локализации справа, компримирующая продолговатый мозг и исходящая из расширенного канала подъязычного нерва. Меньший по размерам компонент опухоли располагался в полости канала и распространялся экстракраниально (рис. 1). Рис. 1. МРТ головного мозга пациентки В. до операции. При усилении сигнала выявляется опухоль справа, соответствующая невриноме, в форме «гантели», располагающаяся одной частью на уровне краниовертебрального перехода и вызывающая компрессию ствола мозга, а другой — частью в костных структурах.
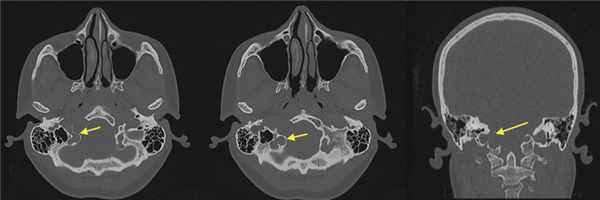
При СКТ головного мозга в костном режиме выявлен расширенный канал подъязычного нерва с деструкцией его стенок. Заднелатеральная стенка практически отсутствовала, вследствие чего полость канала сообщалась с просветом яремного отверстия (рис. 2). Рис. 2. СКТ головного мозга пациентки В. в костном режиме до операции. Определяется деструкция канала подъязычного нерва справа, канал отделен от полости яремного отверстия тонкой костной перегородкой (указано стрелкой).
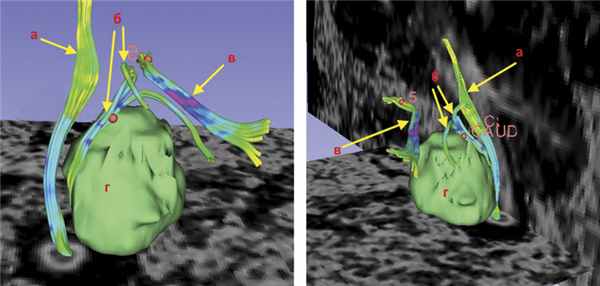
При проведении диффузионно-тензорной трактографии реконструированы каудальная группа нервов и кортикоспинальный тракт. Последний компримирован опухолью и оттеснен влево. На нижнем полюсе располагались корешки верхних шейных сегментов спинного мозга и подъязычного нерва. Языкоглоточный и блуждающий нерв располагались на верхнем полюсе опухоли и были деформированы (рис. 3). Рис. 3. Диффузионно-тензорная трактография головного мозга пациентки В. до операции. Определен кортикоспинальный тракт в стволе головного мозга, на верхнем полюсе опухоли располагаются языкоглоточный и блуждающий нервы, по переднему полюсу проходят добавочный нерв и корешок СI. а — кортикоспинальный тракт, б — корешки IX, X, XI черепно-мозговых нервов, в — акустико-фациальная группа нервов, г — опухоль.
Пациентке выполнена операция по удалению опухоли. В положении «конкорд» (лежа на операционном столе лицом вниз) произведен срединный субокципитальный доступ с резекцией задней дужки позвонка СI и чешуи затылочной кости с латерализацией трепанационного окна вправо. Твердая мозговая оболочка рассечена дугообразно над правой гемисферой мозжечка и стволом мозга до позвонка СII и фиксирована на лигатурах. Вскрыта арахноидальная оболочка большой затылочной цистерны, полушарие мозжечка отведено при помощи шпателя, обнаружена опухоль светло-желтого цвета с капсулой и небольшим количеством сосудов на ее поверхности, исходящая из боковой части большого затылочного отверстия. При нейрофизиологическом мониторинге черепных нервов на нижней и передней поверхностях определено расположение корешков отводящего нерва и корешка СI.
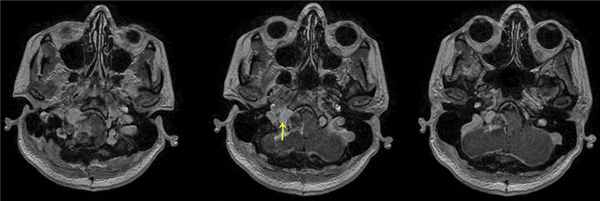
При проведении МРТ головного мозга пациентки В. на 3-и сутки после операции выявлена остаточная часть опухоли в канале подъязычного нерва (рис. 5). Рис. 5. МРТ головного мозга пациентки В. на 3-и сутки после операции. При усилении сигнала парамагнетиком определяется остаток опухоли в канале подъязычного нерва справа (указано стрелкой).
В неврологическом статусе у пациентки, помимо локального болевого синдрома, наблюдалось усиление бульбарных нарушений, не являвшихся показанием к установке назогастрального зонда или наложению трахеостомы, а также отмечены легкие нарушения статики и походки.
Гистологическое исследование биоптата — типичная невринома.
Далее планируется лучевая терапия на остаточную внутриканальную часть опухоли.
Заключение
Невринома подъязычного нерва является довольно редкой и малоизученной патологией, составляющей менее 5% случаев всех невестибулярных неврином. Заболевание, как правило, проявляет себя, когда опухоль достигает значительных размеров и вызывает компрессию ствола головного мозга и корешков каудальной группы нервов. В связи с этим удаление опухоли является основным методом лечения. Тотальное удаление опухоли затруднительно, возможно только при использовании травматичных транскондилярного или заднебокового (far-lateral) доступов и сопровождается возникновением тяжелых послеоперационных неврологических осложнений, преимущественно за счет поражения бульбарной группы нервов. Впоследствии многие пациенты погибают в результате нарушения кровообращения в стволе головного мозга или присоединения инфекционных осложнений.
С появлением метода стереотаксической лучевой терапии, который по своей эффективности немногим уступает хирургическому лечению в контроле роста опухоли, отпала необходимость в выполнении радикальной операции, если ее проведение связано с высоким риском развития осложнений и летального исхода. В нашем случае мы также руководствовались данным подходом к лечению пациента. Для удаления опухоли выбран малотравматичный срединный субокципитальный доступ с небольшой латерализацией в сторону патологического очага, выполнено субтотальное удаление опухоли, чем достигнута декомпрессия ствола мозга. В интракраниальном пространстве опухоль удалена полностью, а это стало возможным благодаря хорошо выраженной плоскости диссекции между поверхностью опухоли и мозговыми нейроваскулярными структурами. Внутрикостная остаточная часть опухоли будет подвергнута лучевой терапии. Такой подход позволяет сократить риск возникновения стойких бульбарных нарушений, уменьшить сроки социальной и трудовой реабилитации и сохранить качество жизни пациентов.
Участие авторов:
Концепция и дизайн исследования — В.Ш., С.Т., В.П.
Сбор и обработка материала — К.Ш., В.П., Ф.А.
Статистический анализ данных — К.Ш., В.П.
Написание текста — К.Ш., В.П.
Редактирование — В.Ш., С.Т.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflict of interest.
Комментарий
В статье представлено клиническое наблюдение случая исходящей из подъязычного нерва шванномы с преимущественным интракраниальным распространением. Невриномы подъязычного нерва могут локализоваться как в парастволовой зоне, так и в верхнешейной области, хотя в некоторых наблюдениях приобретают форму «песочных часов». В настоящее время опубликовано менее 30 описаний отдельных клинических случаев неврином подъязычного нерва, что подчеркивает редкость этой патологии. Специфические неврологические проявления в виде медленно прогрессирующей гемиатрофии и девиации языка, сопровождающейся фасцикуляциями, дополняются по мере роста опухоли компрессией ствола головного мозга и поражением близлежащих краниальных нервов. В случаях расположения опухоли в экстракраниальном отделе подъязычного нерва присоединяются затруднения при глотании и локальное выбухание в верхнешейной области. Характерным диагностическим признаком неврином подъязычного нерва, исходящих из интраканального отрезка нерва, служит расширение соответствующего костного канала, продемонстрированное в статье. При невриномах подъязычного нерва, сопровождающихся сдавлением продолговатого мозга и бульбарным синдромом, основной целью хирургического вмешательства является декомпрессия ствола головного мозга, что успешно проведено авторами статьи. При интракраниальной локализации опухоли некоторые авторы используют крайне латеральный, транскондилярный доступ, облегчающий тотальное удаление опухоли. Выбор авторами статьи срединного доступа с латерализацией его в сторону опухоли представляется обоснованным, так как обеспечивает наименее травматичный подход вдоль выйной линии, а поэтапная интракапсулярная резекция невриномы позволяет своевременно обнаружить плоскость хирургической диссекции со стволом мозга, позвоночной артерией и ее ветвями и краниальными нервами. Интраканальную часть опухоли, удаление которой часто сопровождается венозным кровотечением из собственных сосудов опухоли, а иногда из луковицы яремной вены, в отсутствие костной стенки с резко расширенным каналом подъязычного нерва можно не резецировать, а при необходимости подвергнуть впоследствии радиохирургическому воздействию. Представленное наблюдение, дополненное кратким обзором литературы, показывает успешность выбранной тактики хирургического вмешательства, служит примером удачного решения сложной клинической задачи и подчеркивает профессионализм авторов.
Шваннома (невринома)
Невринома (шваннома) — медленно развивающиеся опухоли, которые присоединяются к любому нерву в теле. Опухоли поражают преимущественно нервы головы, шеи, позвоночника (спинного мозга), а так же верхние и нижние конечности. Невринома возникает в связи с переизбытком шванновских клеток, которые покрывают волокна нерва, помогая поддерживать и изолировать их.
Невриномы не агрессивны, хотя опухоль иногда может быть злокачественная. В случае раннего обнаружения невриномы легко лечатся. Тем не менее, профильные медицинские учреждения сообщают, что в случае поражения внутреннего уха вестибулярными невриномами (невринома слухового нерва), может понизиться слуховая активность, возникнуть глухота и паралич лицевого нерва.
Лечение
Наибольшую эффективность в лечении неврином показывает радиохирургическое лечение на системе КиберНож. Принцип действия КиберНожа заключается в дистанционном подведении высоких доз ионизирующего излучения точно в пределы новообразования, что способствует разрушению опухолевых клеток.
Метод лечения наиболее безвредный, поскольку благодаря высокой точности системы (до 0,04 мм), критические структуры и ткани вблизи опухоли остаются неповрежденными. Лечение проводится без трепанации черепа, крови и разрезов, всего в несколько фракций (сеансов).
Для применения радиохирургии не требуется также специальной подготовки пациента к лечению в виде введения анестезии. Во время процедуры пациент располагается на специальном роботизированном лежаке, пока «рука» КиберНожа постепенно двигается над ним, подавая дозы высокие дозы облучения.
Противопоказания и ограничения для применения радиохирургического лечения.
В частности, относительно размера опухоли. Так, если объем невриномы в диаметре превышает 3 см и локализация опухоли позволяет применить к ней хирургию, опухоль удаляется оперативным путем.
Также в составе комбинированного лечения может быть применена лучевая терапия.
Диагностика
Рентгеновские лучи используются не для осмотра шванном, поскольку шванномы не визуализируются на рентгеновскую пленку, а чтобы увидеть, участвует ли костная ткань в образовании опухоли. Необходимы также МРТ, УЗИ и биопсия опухоли.
Симптомы и причины болезни
Истинная причина возникновения шванномы неизвестна.
Шванномы часто наблюдаются у пациентов с болезнью фон Реклингхаузена (нейрофиброматоз). Пациенты с опухолями, которые образуются на поверхности нервов глубоко в теле, менее вероятно обнаружат свою болезнь до тех пор, пока размер опухолей существенно не увеличится. Когда опухоли затрагивают нервы вблизи верхних участков тела, обнаружить их намного легче, поскольку боль станет индикатором наличия заболевания в организме.
Симптомы растущей шванномы могут быть болезненными, или же абсолютно безболезненными. Некоторые пациенты чувствуют ощущения подобные небольшому электрическому шоку, когда область опухоли пальпируется. Часто неврологические проблемы не возникают, если опухоль не разовьется около ключевого моторного или сенсорного нерва, как, к примеру, опухоль во внутреннем ухе.
Шваннома подъязычного нерва - лучевая диагностика
Телефон регистратуры поликлиники:
Телефон регистратуры лучевой диагностики:
Гамма-нож
 |
Вестибулярная шваннома (невринома VIII нерва, акустическая невринома) представляет собой доброкачественное новообразование, возникающее из шванновских клеток вестибулярной порции VIII нерва.
Заболеваемость невриномами слухового нерва составляет примерно 1 случай на 100000 населения в год. Каждый год в Российской Федерации появляется 1500 новых случаев неврином слухового нерва. Среди первичных интракраниальных опухолей вестибулярные шванномы вестибулярные шванномы занимают 4-е место (после глиом, менингиом и аденом гипофиза), составляя до 6-10% всех верифицированных опухолей мозга и поражая преимущественно лиц работоспособного возраста (30-60 лет), на который приходится более 80% случаев. Вестибулярные шванномы составляют около 30% опухолей задней черепной ямки и до 90% новообразований мосто-мозжечкового угла. Несколько чаще встречаются у женщин, чем у мужчин, примерное соотношение 3:2.
Клиническая картина зависит от размеров опухоли. При небольших размерах симптоматики может не быть вовсе. По мере увеличения опухоли в размерах появляется симптоматика, зависящая от того, какие структуры сдавливает опухоль:
- Поражения нервов.
- Нарушение слуховой и вестибулярной функции.
- Расстройства функции вкуса на передней 2/3 языка и слюноотделения (XIII нерв).
- Расстройства функций каудальной группы нервов.
- Расстройства функции мимической мускулатуры.
- Глазодвигательные нарушения.
- Симптомы раздражении/компрессии ствола головного мозга.
- Различные виды нистагма.
- Пирамидная симптоматика.
- Мозжечковая симптоматика.
- Гипертензионно-дислокационный синдром.
Диагностика
Наиболее информативным методом выявления вестибулярных шванном является МРТ головного мозга с контрастным усилением в режиме Т1 и Т2. Это исследование позволяет определить размеры опухоли, наличие перитуморозного отека, наличие признаков окклюзионной гидроцефалии, которая может быть следствием сдавления опухолью IV желудочка. Кроме этого МРТ позволяет провести дифференциальную диагностику с другими опухолями схожей локализации (чаще с менингиомой задней грани пирамиды височной кости). Еще одним стандартом диагностики является КТ в костном режиме. Независимо от снижения слуха стандартом является проведение аппаратной аудиографии.
Классификация KOOS
I стадия: опухоль находится в пределах внутреннего слухового прохода, диаметр экстраканальной части составляет 1-10 мм.
II стадия: опухоль вызывает расширение канала внутреннего слухового прохода, и выходит в мостомозжечковый угол, ее диаметр составляет, 11-20 мм.
III стадия: опухоль распространяется до ствола головного мозга без его компрессии, диаметр составляет 21 - 30 мм.
IV стадия: опухоль вызывает компрессию ствола головного мозга, ее диаметр более 30 мм.
Классификация M. Samii
Т1 – интрамеатальная опухоль.
Т2 – интра-экстрамеатальная опухоль.
Т3а – опухоль заполняет мостомозжечковую цистерну.
Т3b – опухоль распространяется до ствола головного мозга.
Т4а – опухоль вызывает компрессию ствола.
Т4b – опухоль грубо деформирует ствол мозга и IV желудочек.
Тактика лечения
В зависимости от размеров опухоли, клинической симптоматики, возраста больного, тяжести его состояния, наличия сопутствующей патологии возможны 3 варианта тактики лечения:
- динамическое наблюдение;
- хирургическое лечение;
- стереотаксическая радиохирургия.
Динамическое наблюдение
Учитывая, что вестибулярная шваннома является доброкачественной опухолью с невысокими темпами роста, при небольших ее размерах, отсутствии или минимальном неврологическом дефиците возможен выбор выжидательной тактики. Особенно такой подход оправдан у пожилых людей, или у пациентов с выраженной декомпенсированной соматической патологией. Однако, в большинстве случаев, учитывая риски, связанные с возможным ростом опухоли, более оправданным считается выбор активной тактики.
Хирургическое лечение
Наличие у пациента вестибулярной шванномы является показанием к хирургическому лечению. Большие и гигантские размеры опухоли (более 3,5 см.) являются абсолютным показанием к хирургическому лечению. При меньших размерах возможно проведение радиохирургического лечения.
Для удаления вестибулярных шванном в настоящее время используются три основных доступа: транслабиринтный, ретросигмовидный (наиболее часто используемый) и доступ через среднюю черепную ямку. Каждый из них обладает своими преимуществами и своими же недостатками. В последние годы в связи с развитием микрохирургической техники результаты хирургического лечения пациентов значительно улучшились. Летальность после удаления вестибулярных шванном колеблется в пределах (0-3%), рецидивы опухоли наблюдаются в 5-10%.
В настоящее время превалирующим фактором результативности хирургического лечения считается качество жизни пациента, поэтому интраоперационная тактика в большей степени должна быть нацелена на достижение именно этой цели. Такие послеоперационные осложнения как паралич лицевого нерва (до 25%), нарушения глотания, глазодвигательные нарушения, несут существенную угрозу инвалидизации, поэтому проведение таких операций диктуют высокие требования к профессиональной подготовке оперирующего нейрохирурга. Из послеоперационных осложнений также следует отметить ликворею у 2-20% пациентов, которая иногда может потребовать проведение повторной операции для закрытия ликворного свища; кровоизлияние в ложе операции (1-2%); отек мозжечка и ствола мозга; гемипарез; менингит (1,2%); раневую инфекцию (1,2%); парез VI черепного нерва (1-2%) и парезы других, ниже расположенных черепных нервов; подкожную гематому (3%).
Стереотаксическая радиохирургия
Целью радиохирургического метода является контроль роста опухоли. Стабилизация процесса и даже уменьшение размеров наблюдается в 85-94% случаев, что соответствует мировым данным. Другим критерием эффективности лучевой терапии является высокий (до 98%) показатель отсутствия операции после проведения облучения. Важным также является сохранение функции улиткового и других черепных нервов в случаях, когда это возможно, а также улучшение неврологического статуса пациента. Эффективность применения Гамма-ножа при лечении больных с вестибулярными шванномами создало реальную альтернативу хирургическому лечению при опухолях, размеры которых не превышают 3,5 см, при этом метод радиохирургии лишен недостатков хирургического метода лечения.
После облучения опухоли гамма-ножом возможно как уменьшение ее размеров, так и временное их увеличение. Третьим возможным вариантом развития событий может быть продолженный рост опухоли, однако, это происходит нечасто (от 0 до 7% в течение 10 лет).
Версия для слабовидящих Карта сайта
Опухоли черепных нервов - как диагностировать?
При помощи современных методов диагностики, которые позволяют заглянуть туда, куда ранее могли заглянуть только хирурги и то далеко не всех специализаций и не во все «укромные уголки».
МРТ, СКТ открывают нам целый мир медицинской диагностики без необходимости производить операцию или аутопсию пациента.
Опухоли черепных нервов
Нейролемома (также известная как невринома, шваннома)
Чаще всего развивается вестибуло-кохлеарного нерва, реже из тройничного и уже как исключение из глоточного, блуждающего, подъязычного.
Кроме истинных опухолей может развиваться нейрофиброматоз с множественным поражением нервных столбов.
Невринома слухового нерва
Невринома слухового (вестибуло-кохлеарного) нерва составляет около 10% от всех опухолей внутричерепных нервов. Возникает чаще всего у женщин зрелого возраста, развивается под наметом мозжечка. Благодаря тому, что опухоль отделена капсулой, она не врастает в ткань мозга, а только оттесняет ее, иногда до существенной степени.
Проявления опухоли слухового нерва
Чаще всего в этих случаях у пациентов можно наблюдать шум в ушах, звон, нарушение слуха, иногда паралич лицевого нерва. Если опухоль локализуется в мосто-мозжечковом углу, то это может привести к сдавлению водопровода мозга с дальнейшим развитием гидрацефально-гипертензийной симптоматики (головная боль, тошнота, рвота, застой глазного дна). К сожалению, пациенты довольно часто слишком поздно обращаются за квалифицированной помощью.
При проведении МРТ, СКТ исследований
Чаще всего обнаружение подобных опухолей не составляет особой сложности для диагноста и без внутривенного контрастного усиления. При внутривенном контрастном усилении можно детализировать локализацию самой опухоли, ответить на вопросы инвазии в соседние структуры, оценить кровоток образования и обзорно оценить отсутствие\наличие метастазов.
В некоторых случаях даже при проведении МРТ и СКТ обнаружить опухоль затруднительно, в этих случаях диагносты оценивают состояние латеральных желудочков головного мозга, деформацию IV желудочка (на который может давить «невидимая» опухоль).
Невринома тройничного узла
Развивается над наметом мозжечка.
Проявляется повышенной чувствительностью и болючестью кожи лица, ослаблением жевательных мышц со стороны поражения, косоглазие, опущения века. Уже позже могут присоединяться общемозговые симптомы: головная боль, тошнота, рвота, застой глазного дна.
Спиральная компьютерная томография (СКТ) позволяет определить опухоль благодаря высокому коэффициенту абсорбции, благодаря чему оптическая плотность без внутривенного контрастного усиления может превышать +150 HU.
МРТ (магнитно-резонансная томография) помогает уточнить локализацию, детальней определить соотношение к соседним анатомическим структурам.
Глиома зрительного нерва
Составляет около 1-2% от общего числа опухолей внутричерепных нервов, чаще всего встречается у детей.
Проявления зависят от ее расположения и размеров: при расположении опухоли непосредственно в орбите, она может давать только локальные признаки (давление на глазное яблоко), в случае прорастания в III желудочек – может сопровождаться гидроцефально-гипертензийным синдромом.
Диагностика производится как при помощи СКТ, так и при помощи МРТ.
В следующей статье я более детально расскажу о самой распространенной внутримозговой опухоли – менингиоме.
Читайте также:
