Симптомы острого эпиглоттита и его лечение
Добавил пользователь Дмитрий К. Обновлено: 09.01.2026
Причины, частота, диагностика и лечение эпиглоттита у ребенка
Эпиглоттитом называется воспаление надгортанника и других структур надголосовой области. У детей наиболее часто эпиглоттит вызывает гемофильная палочка типа В (HIB), у взрослых — золотистый стафилококк. Эпиглоттит чаще всего встречается у детей от двух до четырех лет и характеризуется быстрым нарастанием симптомов.
Воспаление, вызванное гемофильной палочкой типа В, поражает всю толщу надгортанника по типу целлюлита. За последние 20 лет в связи с массовой иммунизацией детей против гемофильной палочки типа В встречаемость эпиглоттита в США резко снизилась.
а) Симптомы и клиника эпиглоттита. Симптомы развиваются достаточно быстро, в течение нескольких часов. У ребенка появляются лихорадка, нарушение дыхания, стридор, повышенное слюноотделение вследствие болезненности глотания. Часто наблюдается характерная поза: ребенок сидит, опираясь на руки («поза треножника»). Такие симптомы должны насторожить врача в отношении эпиглоттита. Инспираторный стридор вызван отеком надгортанника и развивающегося вследствие этого стеноза дыхательных путей.
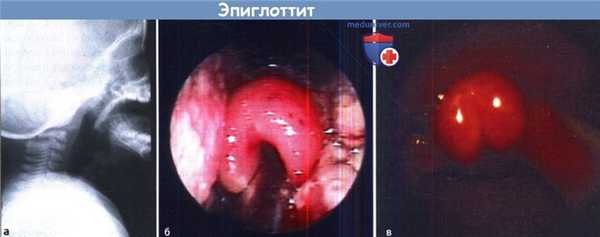
Эпиглоттит:
(а) Боковая рентгенограмма шеи. Признак «большого пальца», расширенный воздухом просвет гортаноглотки.
(б) Острый эпиглоттит. Надгортанник резко отечен.
(в) Фиброларингоскопия. Гиперемированный, отечный надгортанник у ребенка с эпиглоттитом.
б) Диагностика и осмотр. Эпиглоттит является тяжелым заболеванием, требующим оказания неотложной помощи. Осмотр ребенка с подозрением на эпиглоттит должен проводиться максимально щадяще для ребенка, но в то же время системно. Чтобы уменьшить беспокойство ребенка, некоторые исследования не стоит проводить, пока не исключен диагноз эпиглоттита.
Золотым стандартом диагностики считается фиброларингоскопия, в то же время, ее выполнение не всегда разумно, т.к. плач ребенка может усугубить стеноз дыхательных путей. В легких случаях возможно выполнение боковой рентгенограммы шеи (ребенка обязательно должен сопровождать медицинский работник, способный оказать помощь в случае развития асфиксии). Типичным признаком эпиглоттита на рентгенограмме является признак «большого пальца» (отечный, увеличенный в размерах надгортанник).
У спокойных детей старшего возраста может выполняться фиброларингоскопия, при которой определяется увеличенный в размерах надгортанник.
Детей, находящихся в среднетяжелом и тяжелом состоянии, необходимо немедленно брать в операционную и проводить диагностику и обеспечение проходимости дыхательных путей там. Осмотр дыхательных путей проводится после введения пациента в наркоз с помощью ингаляционных препаратов. Затем, в большинстве случаев, ребенка следует интубировать. (В качестве альтернативы ребенка можно «продышать» через жесткий бронхоскоп, который затем меняется на интубационную трубку). Отделяемое с надгортанника берется на посев. На случай развития асфиксии под рукой всегда должен находиться набор для трахеотомии.
г) Осложнения. Эпиглоттит является хорошо известным заболеванием, которое в тяжелых случаях может вести к смерти. К счастью, в настоящее время оно встречается достаточно редко. Поздние диагностика и лечение ведут к прогрессированию стеноза, гипоксемии и гипоксии. Несмотря на то, что эпиглоттит встречается редко, о нем всегда следует помнить, осматривая ребенка с жалобами подобными описанным выше.
(а) Рентгенограмма глотки в боковой проекции, норма:
1 - надгортанник. 2 - подъязычная кость. 3 - носоглотка. 4 - ротоглотка. 5 - верхнечелюстная пазуха. 6 - клетки сосцевидного отростка.
(б) Рентгенограмма глотки в боковой проекции у пациента с эпиглоттитом: 7 - увеличенный надгортанник. 8 - утолщенные черпало-надгортанные складки.
9 - перстневидный хрящ. 10 - пищевод. 11 - трахея. 12 - гортанный желудочек.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Острый ларингит - симптомы и лечение
Что такое острый ларингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 16 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Острый ларингит — острое воспалительное заболевание слизистой оболочки гортани длительностью до трёх недель. Проявляется болями в горле при глотании и попытке говорить, изменением голоса (осиплостью, хрипотой), лающим кашлем, затруднённым дыханием (стридором), а также возможным повышением температуры тела и ухудшением самочувствия [1] .
Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими).
Инфекционные причины:
- Вирусы (70 % случаев ларингита) — чаще всего риновирусы, респираторно-синцитиальный вирус (RSV), аденовирус, грипп A или B, вирус парагриппа типа 1 и 2. Гораздо реже ларингит вызывают вирусы герпеса, Эпштейна — Барр, Коксаки, ВИЧ — эти возбудители, как правило, поражают людей с ослабленным иммунитетом [8] .
- Бактерии — чаще всего гемофильная палочка типа В (22-35 %). Этот же возбудитель вызывает опасное для жизни заболевание — эпиглоттит ( воспаление области надгортанника и окружающей его клетчатки) . Также причиной ларингита могут быть бета-гемолитический стрептококк, мораксела катаралис (2-10 %) и золотистый стафилококк (MRSA) — до 33 %. Другие бактериальные инфекции гораздо реже вызывают острый ларингит: респираторные хламидии и микоплазмы, коклюш, сифилис, туберкулёз, дифтерия[10] .
Неинфекционные причины:
- Травма (физическая или фонотравма). Фонотравма может быть вызвана криком или пением, а также интубацией трахеи. К физической относится тупая или проникающая травма гортани и аспирация (вдыхание) инородного тела. Очень важно исключать аспирацию инородного тела, особенно у детей. Инородные предметы часто не замечают, пропускают и ошибочно диагностируют рецидивирующий хронический ларингит [9] .
- Аллергия. Острый аллергический ларингит (в виде анафилаксии и ангионевротического отёка) возникает после повторного воздействия причинно-значимого аллергена и может быстро стать опасным для жизни. Чаще всего причинами аллергического отёка гортани являются:
- пища (молоко, орехи, морепродукты, рыба, соя, пшеница);
- пыльца различных растений;
- лекарства;
- косметика, парфюмерия, бытовая химия;
- укусы насекомых;
- животные.
Если острый ларингит вызван вирусной инфекцией, то больной заразен для окружающих примерно 3-7 дней.
Факторы риска острого ларингита:
В Великобритании частота встречаемости острого ларингита в 2011 году составляла 5,9 случаев на 100 тыс. человек в неделю, независимо от возраста [30] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ларингита
- дисфония — хрипота, осиплость, которая может иметь форму напряжённого либо слабого голоса или афонию (полное отсутствие голоса);
- сухой лающий кашель (американцы говорят "как у тюленя");
- одышка из-за нарушения проходимости дыхательных путей (встречается в тяжёлых случаях заболевания);
- дисфагия (нарушение глотания);
- одинофагия (ощущение боли во время прохождения пищи по пищеводу);
- сухость, боль и ощущение комка в горле;
- зуд горла.
При инфекционном процессе возможно сочетание с лихорадкой, насморком и нарушением общего самочувствия [3] .
Патогенез острого ларингита
Гортань (Larynx) — это условная граница, разделяющая верхние и нижние дыхательные пути. Это своеобразный музыкальный инструмент в человеческом организме, дарующий голос. Он построен по принципу аппарата движения — в нём есть скелет (хрящи гортани) и его соединения (связки и суставы). На этом каркасе есть две полосы мышц (голосовые связки), которые тянутся вдоль верхней части дыхательной трубки (трахеи). Движения и вибрации этих мышц позволяют говорить, петь и шептать.
Кроме голосообразующей функции гортань выполняет ещё и защитную функцию. Когда мы глотаем, гортань закрывает свой вход, чтобы пища и жидкости попадали в пищевод, а не в дыхательные пути [4] .
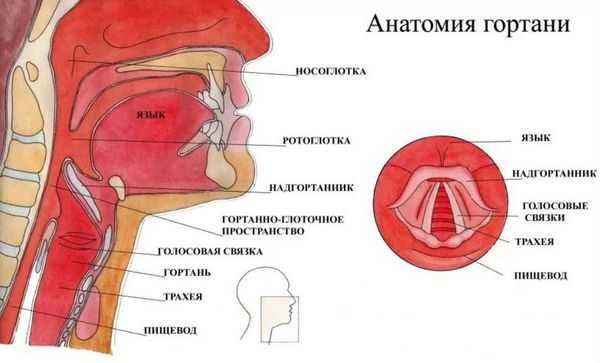
Вне зависимости от причины, воспаление вызывает отёк голосовых связок и сужение просвета между ними. Возникает распад белков, что приводит к повышению осмотического и онкотического давления в повреждённых тканях. Из-за разницы в давлении в область повреждения устремляется жидкость, что приводит к появлению отёков. В слизистой оболочке гортани появляются изменения:
- Катаральные (связанные с воспалением слизистых оболочек): гиперсекреция слизистых желёз, отёк, покраснение. Наблюдаются п ри вирусных инфекциях.
- Выраженные отёчные — при аллергии.
- Инфильтративные (скопление в тканях организма клеток с примесью крови и лимфы) — характерны для новообразований и химических поражений (при воздействии кислот, щёлочей и других едких жидкостей);
- Гнойные — при бактериальных инфекциях [5] .
В ответ на раздражители слизистая оболочка гортани начинает продуцировать слизь, которая также может закупоривать дыхательный просвет, как пробка. Слизь образуется специальными клетками, которые называются бокаловидными. Они располагаются в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Именно поэтому курильщики страдают постоянным кашлем с отхождением мокроты. Увеличение секреции слизи в дыхательных путях — это маркер многих распространённых заболеваний, таких как ОРВИ или аллергия.
Голосовые связки из-за отёка слизистой утолщаются и не могут колебаться, голос меняется, становится осипшим или вовсе исчезает. В тяжёлых случаях связки могут практически смыкаться, вызывая одышку, шумное сиплое дыхание из-за невозможности сделать вдох. Такое состояние называется стенозом гортани, другое название — ложный круп (от шотландского "croup" — каркать). Это жизнеугрожающее состояние, которое характеризуется лающим кашлем, часто сопровождается инспираторной одышкой (затруднённым вдохом) и охриплостью голоса. Обычно наблюдается у детей в возрасте 6-36 месяцев, чаще всего на фоне переносимой вирусной инфекции: парагриппа — 50 %, гриппа — 23 %, аденовирусной инфекции — 21 %, риновирусной инфекции — 5 % [6] .
Классификация и стадии развития острого ларингита
По характеру возбудителя:
- бактериальный;
- вирусный;
- грибковый;
- специфический.
Виды острого ларингита:
- Флегмонозный ларингит — острый ларингит с образованием абсцесса (скоплением гноя) . Проявляется резкими болями при глотании и попытке говорить, лихорадкой, а также образованием инфильтрата в тканях гортани.
- Острый хондроперихондрит гортани — острое воспаление хрящей гортани.
Формы острого ларингита:
- Катаральный. Проявляется дисфонией, охриплостью голоса, першением, саднением и сухостью в горле при нормальной или субфебрильной температуре (37,1-38,0 °C). Иногда больные жалуются на сухой кашель, который в дальнейшем сопровождается отхаркиванием мокроты.
- Отёчный. Процесс не ограничивается слизистой оболочкой, а распространяется на глубжележащие ткани (мышечный аппарат, связки, надхрящницу). Пациенты жалуются на боль, усиливающуюся при глотании, выраженную хрипоту и осиплость голоса, высокую температуру, плохое самочувствие. Характерно появление кашля с отхаркиванием густой слизисто-гнойной мокроты. Возможно нарушение дыхания. Регионарные лимфатические узлы уплотнены, болезненны при пальпации (прощупывании).
- Флегмонозный. Боль становится сильнее, нарастает температура, ухудшается общее состояние, затрудняется дыхание, вплоть до асфиксии.
- Инфильтративный. Определяют значительную инфильтрацию, покраснение, увеличение в объёме и нарушение подвижности поражённого отдела гортани. Часто обнаруживается фибринозный налёт.
- Абсцедирующий — острый ларингит с образованием абсцесса. Проявляется резкими болями при глотании и фонации, которые распространяются на ухо. Также характерно повышение температуры тела и наличие плотного инфильтрата в тканях гортани [7] .
Осложнения острого ларингита
- Жизнеугрожающая обструкция верхних дыхательных путей, требующая неотложного врачебного вмешательства в дыхательные пути, такого как трахеотомия или интубация.
- Распространение воспалительных изменений на здоровые дыхательные пути — трахею, бронхи и лёгкие.
- Хронический ларингит. Развивается из-за повторяющегося острого ларингита или длительных воспалительных процессов в носу, его придаточных пазухах или глотке. Хронический ларингит может негативно повлиять на физическое здоровье, качество жизни, психологическое благополучие и профессиональную деятельность, если не будет должным образом лечиться. Такие пациенты обязательно должны наблюдаться у отоларинголога и фониатра, т. к. практически все хронические ларингиты являются предраковыми состояниями [22][30] .
- Стойкое нарушение голоса, особенно при хроническом ларингите.
- Гнойные осложнения в виде флегмоны шеи и абсцессов [21] .
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на осиплость голоса, лающий кашель и хрипоту. Врач обязательно должен подробно опросить больного и выяснить, есть ли у него одышка, была ли травма незадолго до обращения и др.
Далее следует провести физикальный осмотр и определить, нет ли воспаления соседних участков — миндалин, глотки или носа. Воспаление часто говорит о наличии инфекционного заболевания.
Возможно проведение вокальной оценки с использованием специальных шкал, например шкалы GRBAS:
- Grade — общая тяжесть имеющихся нарушений.
- Roughness — грубость/изломанность голоса.
- Вreathiness — одышка.
- Asthenia — астеничность, слабость голоса.
- Strain — напряжение.
Каждый симптом оценивается отдельно:
- 0 класс — нормально;
- 1 класс — лёгкая степень;
- 2 класс — средняя степень;
- 3 класс — высокая степень.
Есть более простая шкала:
- 1 класс — субъективно нормальный голос;
- 2 класс — лёгкая дисфония;
- 3 класс — умеренная дисфония;
- 4 класс — тяжёлая дисфония;
- 5 класс – афония (полное отсутствие голоса).
Проведение ларингоскопии — внешнего осмотра гортани и дыхательных путей зеркалом.
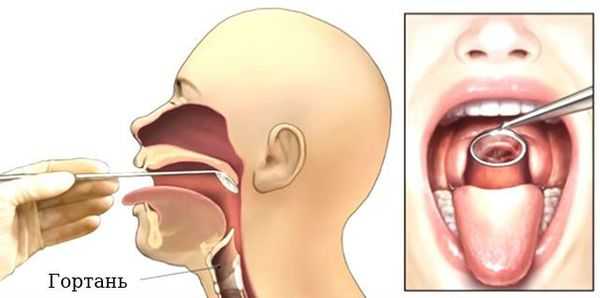
При необходимости используется ларингоскоп — эндоскопический прибор, позволяющий оценить отёк голосовых связок, скопление слизи, покраснение слизистой оболочки гортани и различные образования [17] [18] .
Ларингоскопия обязательна к выполнению, если:
- симптомы сохраняются более трёх недель;
- есть настораживающие признаки, такие как стридор (свистящее, шумное дыхание), курение, потеря веса, нарушение акта глотания [19] ;
- недавняя операция на шее, эндотрахеальная интубация, проведение лучевой терапии.
Жёсткая ларингоскопия (под общим наркозом) проводится в случае подозрения на атипичное поражение (узелки, полипы, предраковые или злокачественные новообразования), а также когда необходима биопсия.
Возможно обнаружение при биопсии гортани эозинофилов (клеток, часто участвующих в реализации аллергического воспаления). В этом случае необходимо проведение комплексного обследования — эндоскопии дыхательных путей в сочетании с аллергологическими тестами и обследованием желудочно-кишечного тракта [20] . У 33 % больных с выявленными эозинофилами в гортани обнаруживали эозинофильный эзофагит — воспаление пищевода с преобладанием эозинофилов.
Пациентам с подозрением на ГЭР (гастроэзофагиальный рефлюкс) и ГЭРБ (гастроэзофагеальную рефлюксную болезнь) необходимо проконсультироваться у гастроэнтеролога и провести дообследование (ФГДС и пр.).
Лабораторное обследование назначается по показаниям, чаще всего это клинический анализ крови и анализ на С-реактивный белок для уточнения причины заболевания, возможно проведение аллерготестирования. КТ и МРТ являются вспомогательными методами, используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя гигиену голоса:
- Голосовой отдых (молчание от нескольких часов до нескольких дней, исключая шепот).
- Системное увлажнение — использование в помещениях увлажнителей воздуха. Локальное увлажнение слизистых оболочек — проведение ингаляций физиологическим 0,9 % раствором через небулайзер [24] .

Вирусный ларингит обычно не требует специфического лечения, так как часто проходит самостоятельно через несколько дней. Рутинное назначение антибиотиков для лечения ларингита не рекомендуется [25] .
При появлении острого стенозирующего ларинготрахеита на фоне ОРВИ показано проведение ингаляций суспензией будесонида из расчёта 0,5-2 мг через компрессорный небулайзер [28] .
Чтобы предотвратить пересушивание гортани, рекомендовано обильное питьё, жевательная резинка без сахара. Парацетамол или ибупрофен помогут облегчить боль и сбить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и будут полезны лишь при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань: сигаретного дыма, кофеина, алкоголя, сухого жаркого воздуха и др.
Лечение бактериального ларингита требует назначения антибиотикотерапии (как местной — ингаляционной, так и системной). Желательно подбирать лекарства после уточнения возбудителя и определения его чувствительности к препаратам.
Лечение грибкового ларингита. Выбор лекарственного средства зависит от возбудителя и его чувствительности, возможно использование нистатина, кетоконазола, флуконазола, итраконазола, амфотерицина B.
Лечение острого аллергического ларингита с анафилаксией должно оказываться немедленно. Доврачебная помощь больному:
- Необходимо убрать причину (аллерген).
- Уложить больного на спину, приподняв ноги, беременных женщин стоит укладывать на левый бок.
- Вызвать неотложную скорую помощь.
- Оценить функцию дыхательных путей, кровообращения и уровень сознания.
- Ввести адреналин внутримышечно, если это необходимо для контроля симптомов и стабилизации артериального давления.
- По возможности наладить венозный доступ и начать инфузионную терапию с помощью физиологического раствора.
- Антигистаминные препараты являются дополнительной терапией.
Лечение рефлюкс-ларингита включает комплекс мероприятий:
- изменение в питании (исключение кислых и других раздражающих продуктов) и образе жизни (отказ от курения и употребления алкоголя);
- налаживание режима дня и отдыха;
- применение антацидных препаратов (снижают кислотность в верхних отделах пищеварительного тракта);
- применение ИПП (ингибитора протонной помпы) один или два раза в день [26] .
Хирургическое лечение не рекомендовано при неосложнённом течении ларингита. Проведение экстренных хирургических вмешательств необходимо при осложнённых формах и жизнеугрожающих состояниях, например при крайне выраженном стенозе гортани, эпиглоттите и абцессе. Проводят трахеостомию или инструментальную коникотомию [27] .
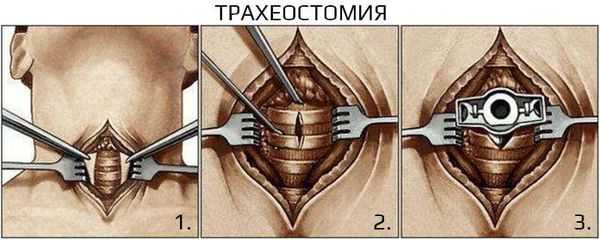
Прогноз. Профилактика
Острый ларингит без осложнений имеет благоприятный прогноз и проходит в течение 1-2 недель. При осложнённых формах (стенозах, гнойных процессах) необходимо оказание экстренной помощи и проведение хирургического лечения для спасения жизни. В некоторых случаях острый ларингит может перейти в хронический из-за индивидуальных особенностей патофизиологии пациента, сопутствующих заболеваний (например, сахарного диабета) или не проведённого своевременно лечения.
Острый эпиглоттит (J05.1)

Некоторые авторы выделяют следующие формы заболевания:
- отечная;
- инфильтративная;
- абсцедирующая.
Формы могут последовательно сменять друг друга в процессе развития болезни.
Отечная форма характеризуется болями в горле при глотании, субфебрильной температурой, среднетяжелым состоянием больного.
Инфильтративная и абсцедирующая формы эпиглоттита, вызванные гемофильной инфекцией, часто сопутствуют сепсису.
Этиология и патогенез
Этиологические факторы делятся на инфекционные (наиболее значимые) и неинфекционные.
У взрослых
Наиболее распространенными возбудителями острого эпиглоттита являются Haemophilus influenzae (25%), H.parainfluenzae, Streptococcus pneumoniae, стрептококки группы А.
Менее распространенные возбудители: другие бактерии (например, Staphylococcus aureus, Mycobacteria, Bacteroides melaninogenicus, Enterobacter cloacae, Escherichia coli, Fusobacterium necrophorum, Klebsiella pneumoniae, Neisseria meningitidis, Pasteurella multocida), вирус простого герпеса (HSV), другие вирусы, возбудитель инфекционного мононуклеоза, кандидозная и аспергиллезная инфекции (у пациентов с иммунодефицитом).
Описаны случаи внебольничных заболеваний, вызванных метициллин-устойчивым золотистым стафилококком (CA-MRSA).
Неинфекционные причины у взрослых:
- термические и химические повреждения глотки и гортани;
- раздражение при курении наркотиков (марихуана, крэк, кокаин);
- реакция на проводимую химиотерапию.
У детей
Этиология заболевания традиционно (> 90%) связана с самым частым возбудителем - гемофильной палочкой типа B (Hib). Однако, в связи с широко проводимой вакцинацией, роль этого возбудителя уменьшилась. Описаны единичные случаи возникновения заболевания у привитых детей.
Роль гемофильной палочки, как единственного возбудителя, сохраняется в непривитых когортах населения; в привитых группах на первый план выходит бета-гемолитический стрептококк.
После гемофильной палочки и бета-гемолитического стрептококка наиболее значимыми возбудителями являются Staphylococcus aureus, Moraxella catarrhalis, Haemophilus parainfluenzae, Neisseria meningitidis, Pseudomonas, Candida albicans (у иммунокомпрометированных детей), Klebsiella pneumoniae, Pasteurella multocida.
Хотя вирусы обычно не вызывают эпиглоттит, вирусная инфекция может вызвать бактериальную суперинфекцию Суперинфекция - повторное заражение новым инфекционным заболеванием в условиях незавершившегося инфекционного заболевания, вызванное другим микроорганизмом, обычно устойчивым к лекарственному веществу, которое применялось для лечения первичной инфекции
. К вирусным возбудителям относятся вирус простого герпеса (HSV), вирус парагриппа, вирус ветряной оспы (ВВО), вирус иммунодефицита человека и вирус Эпштейна-Барр (ВЭБ). Ветряная оспа часто сочетается с суперинфекцией, вызванной группой бета-гемолитических стрептококков.
- термические и химические повреждения вследствие приема горячей пищи или проглатывания препаратов бытовой химии;
- травмы, вызываемые слепым касанием пальца при попытке удалить инородное тело из глотки;
- отек Квинке;
- гемофагоцитарный лимфогистиоцитоз;
- острая лейкемия;
- лимфопролиферативные заболевания.
Эпидемиология
Наиболее часто заболевают дети в возрасте 6-48 месяцев, более редко - новорожденные, дети старшего возраста и взрослые.
У детей
Заболеваемость существенно различается в когортах привитых и непривитых от Hib-инфекции детей. У последних частота регистрации заболевания в среднем составляет 5 случаев на 100 000. В странах, где введена вакцинация от Hib, заболеваемость снизилась в десятки раз.
У взрослых
Эпиглоттит является редким заболеванием у взрослых. Заболеваемость широко варьирует в разных странах, составляя в среднем 1,9 случаев на 100 000 населения. В последнее время отмечается рост регистрации эпиглоттита у взрослых. Наибольшая заболеваемость встречается в странах, где прослойка иммунизированного против Hib-инфекции населения мала или отсутствует.
Наиболее часто встречается у мужчин (соотношение мужчин и женщин - примерно 3:1) во время пятого десятилетия жизни (средний возраст около 45 лет).
Факторы и группы риска
- детский возраст;
- мужской пол;
- термические, химические, механические повреждения ротоглотки;
- отсутствие вакцинации против гемофильной инфекции;
- другие факторы риска возникновения гемофильной инфекции.
Клиническая картина
Клинические критерии диагностики
лихорадка, дисфагия, одинофагия, слюнотечение, осиплость голоса, приглушение голоса, боль в горле, стридор, дыхательная недостаточность
Cимптомы, течение
У детей
Клинические признаки:
- повышение температуры тела;
- выраженные боли в горле;
- быстро прогрессирующая обструкция Обструкция - непроходимость, закупорка
дыхательных путей.
Заболевание начинается, как правило, в вечернее время, когда уже уснувший ребенок просыпается в лихорадочном состоянии, у него пропадает голос, отмечаются повышенное слюноотделение (так как глотание затруднено или болезненно), боль в горле, затрудненное дыхание. Рот ребенка может быть широко открыт, а язык может выступать за край зубов.
Ребенок принимает вынужденное положение полусидя в постели, голова находится в характерной позе. Больной "хватает" ртом воздух, в акте дыхания участвуют все вспомогательные мышцы; видны глубокие втяжения яремной ямки, надключичных пространств и межреберных промежутков; грудина "прилипает" к позвоночнику; отчетливо слышно стридорозное Стридор - свистящий шум, возникающий главным образом во время вдоха, обусловленный резким сужением просвета гортани, трахеи или бронхов.
дыхание. У ребенка наблюдается сиплый голос и редкий кашель (достаточно звонкий, но сухой, непродуктивный). При попытке уложить ребенка на спину дыхательная недостаточность нарастает. Возможна рвота.
Классическая симптоматика эпиглоттита у детей представлена клинической триадой: слюнотечение, дисфагия, затруднение дыхания. Лихорадка выявляется у большинства пациентов. Слюнотечение отмечается в 80% случаев.
Если этиология эпиглоттита не является инфекционной, клиника может значительно варьироваться.
При остром затруднении дыхания, слюнотечении, дисфагии у ребенка, у которого отсутствует лихорадка или признаки ОРЗ, должны быть рассмотрены такие причины, как химический или термический ожог, прием токсичных жидкостей, попытка удаления инородного тела, травма (например, падение, сопровождающееся ударом шеей и произошедшие при открытом рте или в момент глотания).
При общем осмотре:
- беспокойство, испуг, раздражительность;
- вынужденное положение (наклон вперед в положении сидя, рот открыт, шея переразогнута, подбородок приподнят);
- признаки интоксикации (лихорадка), возможно развитие септического шока;
- затрудненное стридорoзное дыхание с втяжением уступчивых мест грудной клетки (ретракция);
- признаки дыхательной недостаточности;
- осиплость, приглушенность или полное отсутствие голоса;
- кашель редкий, звонкий, непродуктивный.
При пальпации:
- увеличение передних шейных лимфоузлов (не всегда);
- у старших детей - боль при пальпации подъязычной кости.
При осмотре зева. Зев при осмотре гиперемирован, определяется большое количество густой и вязкой слизи и слюны, что увеличивает обструкцию и без того резко суженного входа в гортань. Редко при смещении вниз спинки языка удается увидеть увеличенный, вишнево-красного цвета надгортанник, что и подтверждает диагноз. Если предполагается, что осмотр полости рта может привести к нарушению (серьезной задержке) дыхательных движений у больного ребенка, следует от него отказаться. Тяжесть общего состояния больных определяется выраженностью дыхательной недостаточности, степенью интоксикации и наличием осложнений.
У взрослых
При осмотре полости рта выявляется увеличенный ярко-красный или вишневого цвета надгортанник.
Диагностика
1. Обзорная рентгенография шеи в боковой проекции:
- не показана при клинически ясных случаях;
- выполняется только после проведения комплекса лечебных мероприятий по экстренной стабилизации пациента (см. раздел "Лечение");
- предусматривает исследование с помощью передвижного рентгеновского аппарата без перемещения пациента в отделение рентгендиагностики и связанных с этим потерь времени;
- выполняется стабильным пациентам с подозрением на эпиглоттит;
- позволяет выявить до 75% случаев эпиглотитта;
- отрицательный результат не исключает наличие эпиглотитта.
Ренгенологические признаки для детей и взрослых:
- увеличение надгортанника, выступающего из передней стенки гортаноглотки (например, так называемый "симптом большого пальца");
- утолщение черпалонадгортанной складки;
- уменьшение овальных углублений надгортанника;
- расширение гортаноглотки.
2. Компьютерная томография все больше вытесняет обзорную рентгенографию как метод визуализации при подозрении на эпиглоттит, так как некоторые авторы оспаривают достаточную чувствительность и специфичность обзорной боковой рентгенографии. Компьютерная томография рекомендуется к применению у стабильных пациентов при любом подозрении на клинически значимую обструкцию верхних дыхательных путей.
3. УЗИ пока не нашло широкого применения, но, по мере накопления данных, представляется весьма перспективным методом визуализации, сравнимым с рентгенографией. Правила проведения и технические требования к аппаратуре и режимам уточняются.
4. Прямая волоконная (фибро) назофарингоскопия /ларингоскопия применяется у взрослых и детей старшего возраста в стабильном состоянии, под местной анестезией, после принятия мер по защите дыхательных путей. Процедура выполняется в основном для дифференциальной диагностики и взятия посевов с поверхности надгортанника, а также в затрудненных для клинической и рентгенологической диагностики случаях.
5. Непрямая ларингоскопия с помощью зеркала и источника света является более простым и относительно безопасным способом осмотра и диагностики, в том числе и для выявления опухолей, болезней и инородных тел гортани.
Лабораторная диагностика
1. Общий анализ крови: неспецифические изменения в виде умеренной гемоконцентрации, лейкоцитоза 15-45 х 10 9 /л, повышения СОЭ СОЭ - скорость оседания эритроцитов (неспецифический лабораторный показатель крови, отражающий соотношение фракций белков плазмы)
.
2. Исследование гемокультуры рекомендовано для всех пациентов с тяжелой формой (высокая лихорадка, выраженная интоксикация, тяжелая дыхательная недостаточность). Культура (чаще гемофильная палочка) выделяется приблизительно в 25% случаев у взрослых и в диапазоне 15-90% у детей.
3. Бакпосев с поверхности надгортанника не является рекомендованной процедурой, но может быть выполнен после эндотрахеальной интубации, во время непрямой ларингоскопии, прямой фиброназофарингоскопии/ фиброларингоскопии, если такие процедуры предполагаются. Культура выделяется в 50-75% случаев.
4. Пункционная биопсия тканей надгортанника не является обязательной, но может быть выполнена в связи с дифференциальной диагностикой. Гистологическое исследование биоптата выявляет массивную инфильтрацию полиморфноядерными лейкоцитами и воспалительный отек слизистой.
Дифференциальный диагноз
Осложнения
У интубированных пациентов:
- случайная экстубация;
- смещение или перегиб эндотрахеальной трубки;
- стеноз трахеи;
- воспаление подкожно-жировой клетчатки шеи;
- средний отит;
- тонзиллит.
Лечение
Общие принципы
1. Эпиглоттит является потенциально смертельным заболеванием в случае, если все необходимые меры не будут предприняты немедленно. Основное направление терапии - обеспечение проходимости дыхательных путей и достижение достаточной оксигенации.
3. Не стоит недооценивать возможность резкого ухудшения состояния, поэтому все необходимые инструменты должны быть подготовлены и хирург должен быть уведомлен (на случай невозможности эндoтрахеальной интубации или крикоконикoтомии).
5. До обеспечения проходимости дыхательных путей недопустимы любые манипуляции, способные усилить страх или беспокойство ребенка и, таким образом, привести к усилению дыхательной недостаточности. К подобным манипуляциям относятся венепункции , инъекции, забор анализов и прочее. Эти процедуры могут быть выполнены только у стабильных пациентов или после восстановления проходимости дыхательных путей.
6. Недопустимы затраты времени на транспортировку пациента в отделение рентгендиагностики. Рентгеновское обследование при необходимости следует проводить передвижным аппаратом. Компьютерная томография может быть выполнена после обеспечения проходимости дыхательных путей и/ или стабилизации состояния пациента.
7. Недопустим перевод ребенка в лежачее положение (за исключением необходимости в интубации трахеи). Перевод в это положение может вызвать немедленную полную обструкцию дыхательных путей. Ребенок должен находиться в горизонтальном положении. Родители должны иметь возможность держать ребенка на руках, если проведение процедур не требует иного подхода.
8. Следует избегать применения седативных препаратов, адреналина у нестабильных пациентов. Их применение может ухудшить дыхательную недостаточность.
Алгоритм лечения
1. Терапия должна быть начата с ингаляции 100% кислородом через маску или носовые канюли, в дальнейшем состав газовой смеси должен варьироваться, исходя из данных пульсoксиметрии и/или клиники.
2. Рекомендован аппаратный мониторинг и периодическая оценка необходимости эндoтрахеальной интубации.
3. При остановке дыхания искусственная вентиляция легких должна быть начата немедленно мешком Амбу через маску 100% О2. Длинный медленный вдох является наилучшим режимом вентиляции через маску. При отсутствии экскурсии грудной клетки во время вентиляции через маску, допустима быстрая эндотрахеальная интубация. Крикоконикотомия выполняется после неудачных попыток эндотрахеальнoй интубации или при невозможности ее проведения на любом этапе оказания помощи. В случае диагностики клинической смерти реализуется алгоритм сердечно-легочной реанимации ALS/PALS в зависимости от возраста.
4. Эндотрахеальная интубация является процедурой первого выбора для обеспечения проходимости дыхательных путей. Она может быть осуществлена с помощью ларингоскопа или фиброволоконной оптики. Иногда процедуру приходится выполнять в экстренном порядке без предварительной седации. Диаметр эндотрахеальной трубки должен быть выбран на 0,5-1 мм меньше расчетного для этого возраста. После завершения экстренной интубации дети должны быть подвергнуты медикаментозной седации и/ или миорелаксации с целью предотвращения случайной экстубации.
5. Рекомендуемые условия для проведения не экстренной эндотрахеальнoй интубации для детей:
- наличие бригады в составе двух врачей: анестезиолога и хирурга/ оториноларинголога;
- наличие достаточного количества кислорода и высокое давление в кислородных магисталях;
- вводный наркоз; по причинам, указанным выше, является ингаляционным (галотан) и начинается в положении ребенка сидя, по достижении достаточной степени седации ребенок может быть переведен в лежачее положение для интубации;
- после завершения интубации оториноларинголог проводит осмотр глотки и гортани и берет посевы с поверхности надгортанника;
- при неудачных попытках выполняется крикоконикотомия (микротрахеостомия) или полноценная трахеостомия.
6. Повторения прямой ларингоскопии у интубированных пациентов рекомендованы каждые 24-48 часов. Пациенты могут быть экстубированы после визуальной регистрации уменьшения размера и признаков воспаления надгортанника. Визуальными критериями для экстубации являются снижение эритемы и отека надгортанника и фиксируемые утечки воздуха вокруг эндотрахеальной трубки.
Фармакотерапия
1. Антибактериальная терапия подбирается эмпирически. Выбор делается среди наиболее вероятных возбудителей - гемофильной палочки, золотистого стафилококка, бета-гемолитического стрептококка. У невакцинированных пациентов главным подозреваемым безусловно является гемофильная палочка, у вакцинированных - золотистый стафилококк и бета-гемолитический стрептококк. Наличие белых пятен на слизистой свидетельствует о возможном инфицировании грибами рода Кандида.
2. Введение антибиотиков парентеральное. Длительность курса 7-10 дней. Рецидивы эпиглотитта после окончания курса указывают на неправильно подобранный антибиотик, режим дозирования или дефект иммунной системы у пациента.
3. Регидратация у интубированных пациентов производится путем в/в инфузии, с последующим ранним переходом на зондовое кормление. Однако венозный катетер должен быть убран только после экстубации, после окончания антибактериальной терапии, при наличии надежных признаков того, что пациент способен обеспечить свои потребности в жидкости при питании через рот.
4. Применения специфических иммуноглобулинов, сывороток показано у иммунокомпрометированных пациентов.
5. Антипиретики применяются по показаниям.
6. Адреналин, бета-агонисты, кортикостероиды, антигистаминные препараты обычно не применяются.
Наблюдение
Пациенты с нетяжелой формой (не требующей интубации трахеи) могут быть выписаны через 24-36 часов наблюдения, при отсутствии у них лихорадки и признаков, указывающих на возможность развития дыхательной недостаточности.
Вопрос о пероральном назначении антибиотиков детям старшего возраста и взрослым при нетяжелом течении заболевания пока не имеет точного ответа.
Транспортировка
Нет четких критериев необходимости интубации трахеи у ранее неинтубированных пациентов при их транспортировке из стационара в стационар. Мнения анестезиологов об обязательности/ желательности такой процедуры разделены приблизительно поровну. В любом случае бригада, осуществляющая транспортировку, должна быть обучена и иметь все необходимое для экстренной интубации и крикокoникотомии. Кислород и аппаратура искусственной вентиляции легких также необходимы.
Прогноз
Прогноз благоприятный для пациентов, у которых проходимость дыхательных путей не была нарушена существенно или была восстановлена своевременно. Уровень смертности в этой группе больных составляет менее 1%. В группе больных детей, которым не были предприняты меры по экстренному восстановлению проходимости дыхательных путей (например, эндотрахеальная интубация), смертность достигает 10%.
Госпитализация
В экстренном порядке. В зависимости от тяжести, возраста, институциональных возможностей клиники осуществляется госпитализация в приемное, инфекционное или детское отделение общего профиля с боксами, отделение оториноларингологии, отделение реанимации и интенсивной терапии.
Профилактика
Профилактика практически сводится к профилактике Hib-инфекции (вакцинация, химиопрофилактика рифампицином в очагах). Несмотря на доступность Hib-вакцины, она не является эффективной в 100% случаев.
Эпиглоттит - симптомы и лечение
Что такое эпиглоттит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бутовой Анны Юрьевны, ЛОРа со стажем в 24 года.
Над статьей доктора Бутовой Анны Юрьевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов
Острый эпиглоттит — это воспаление верхних дыхательных путей с вовлечением надгортанника и окружающих тканей гортаноглотки. Заболевание опасно для жизни, сопровождается затруднённым дыханием и возможными осложнениями: септическим шоком, окологлоточной флегмоной, медиастинитом, реже менингитом и перикардитом [6] [7] .
Название заболевания образовано от латинского обозначения надгортанника — epiglottis. Синонимы эпиглотитта в англоязычной литературе: supraglottis — супраглоттит и supraglottis laringitis — верхнеглоточный ларингит.
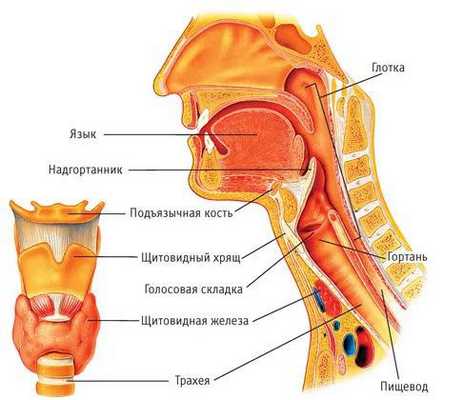
Надгортанник — это эластичный хрящ гортани, находящийся на перекрёсте дыхательных и пищевых путей. Его слизистая плотно сращена с хрящевой тканью. Поэтому в начале заболевания возникает воспаление слизистой оболочки надгортанника по типу отёка, а затем в процесс вовлекается хрящ — развивается хондроперихондрит. Объём надгортанника увеличивается, и создаётся механическая преграда для прохождения струи воздуха в лёгкие. В дальнейшем могут развиваться септические осложнения, что приводит к тяжёлым исходам заболевания [1] [2] [7] .
Причины эпиглоттита:
- неинфекционные факторы — травматические (твёрдая пища, рыбья кость и т. д.), термические и химические повреждения, некоторые заболевания кровеносной и лимфатической систем (серповидно-клеточная анемия, агаммаглобулинемия, лимфогранулематоз);
- инфекционные факторы (бактериальная инфекция, реже — вирусная и крайне редко — грибковая) [7] .
Из бактериальных возбудителей при заболевании чаще всего выявляют: гемофильную палочку типа b (Hib), бета-гемолитический стрептококк группы А (БГСА), золотистый стафилококк, пневмококк, менингококк, энтеробактер.
У пациентов с ослабленным иммунитетом вызвать острый эпиглоттит могут различные бактериальные, вирусные и грибковые организмы [2] . Тяжелее всего протекает заболевание, вызванное гемофильной инфекцией.
Эпиглоттит не имеет сезонности. Им болеют дети и взрослые. Мужчины заболевают в 1,5-2 раза чаще, чем женщины. У детей заболевание протекает более остро и тяжело. Частота острого эпиглоттита у взрослых составляет 1-3 случая на 100 000 человек [5] .
Заболеваемость среди детей в последние годы снизилась. Это связано с введением плановой вакцинации от гемофильной палочки типа b, которая началась в 1980-х годах [1] . Заболеваемость среди детей до 5 лет в Англии и Уэльсе после начала вакцинации от HIB-инфекции уменьшилась с 35,5 до 0,06 случаев на 100 000 детей [13] .
По мере снижения доли гемофильной инфекции, как причины развития эпиглоттита, возросло число случаев заболевания, вызванных БГСА, пневмококком и другими микроорганизмами [1] .
Факторы риска эпиглоттита у взрослых:
- хронические заболевания верхних и нижних дыхательных путей — назофарингит, тонзиллофарингит, трахеобронхит, хроническая обструктивная болезнь лёгких (ХОБЛ);
- серповидно-клеточная анемия;
- агаммаглобулинемия (генетически обусловленный иммунодефицит);
- лимфогранулематоз (онкологическое заболевание лимфатической системы); ;
- гастроэзофагеальный рефлюкс;
- ослабленный иммунитет;
- состояние после химиотерапии;
- удаление селезёнки [7] .
Факторы риска у детей:
- недостаточный или избыточный вес;
- рахит;
- неврологическая патология раннего возраста, перинатальная энцефалопатия;
- отсутствие иммунизации к HIB;
- иммунодефицитные состояния;
- возраст от 6 месяцев до 4-5 лет;
- профилактические прививки, совпадающие по времени с развитием заболевания;
- неблагоприятный аллергический фон [7] .
Симптомы эпиглоттита
Основные симптомы заболевания:
Для детей характерно:
- более выраженная интоксикация;
- быстрое нарастание одышки, шумное дыхание с затруднённым вдохом, от первых симптомов болезни до нарастания обструкции (одышки) может пройти всего 3-5 часов;
- ребёнок часто испуган и обеспокоен своим состоянием;
- иногда присутствует редкий, сухой кашель.
При ухудшении общего состояния из-за развития воспалительного процесса появляются:
- акроцианоз (синюшная окраска кончика носа, губ, ушных раковин);
- шумное дыхание;
- потливость и бледность кожных покровов;
- вынужденная поза: полусидя, с вытянутой вперёд шеей, пациент "хватает воздух ртом";
- голос становится тише;
- сложно проглотить даже слюну [7] .
Патогенез эпиглоттита
Повреждение слизистой оболочки верхних дыхательных путей приводит к тому, что бактерии, колонизирующие носоглотку, распространяются и инфицируют глубокие слои прилежащих тканей. Распространению процесса способствуют сообщающиеся между собой многочисленные лимфатические пути в гортаноглоточном пространстве.
Отёк на слизистую надгортанника может переходить с воспалённой язычной миндалины и с нижних полюсов глоточных миндалин.
Анатомические образования, прилежащие к надгортаннику, как правило, тоже вовлекаются в воспалительный процесс. Из-за увеличения проницаемости сосудов жидкость из сосудистого русла попадает в подслизистое пространство. Просвет гортаноглотки сужается. Железы в гортани также усиленно вырабатывают слизь. Болевой синдром и перекрытие просвета пищевода увеличенным надгортанником не позволяют проглотить слюну в полном объёме, появляется слюнотечение. По мере увеличения размеров надгортанника уменьшается пространство для прохождения воздуха в лёгкие, нарастает сужение просвета гортани.
Бактериальные возбудители выделяют в сосудистое русло токсины, под воздействием которых нарушаются проницаемость лёгочных капилляров и целостность альвеолярного эпителия. Вследствие этого часть жидкости перемещается из сосудистого русла в альвеолярное пространство лёгких. Обмен газов ещё сильнее ухудшается и приводит к недостаточному снабжению кислородом всех систем и органов. В результате возможен сепсис и полиорганная недостаточность — невозможность внутренних органов выполнять значимые для организма функции [8] .
У детей из-за узости дыхательных путей и быстрой реактивности организма в ответ на присутствие возбудителя распространены острые стенозы (нарушение дыхания) [9] .
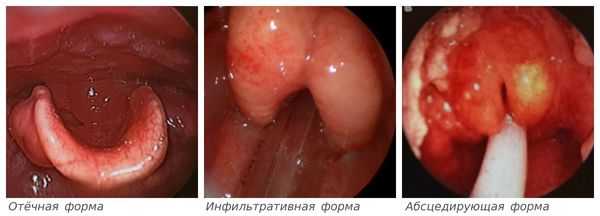
Классификация и стадии развития эпиглоттита
В России применяют классификацию эпиглоттита, основанную на сменяющих друг друга фазах воспаления:
- Отёчная форма — начальный ответ организма на присутствие инфекционного агента. Он характеризуется повышением температуры (от 37,1 до 38, 0 °С и выше), болями в горле при глотании, средне-тяжёлым состоянием. Надгортанник увеличивается в размерах за счёт отёка слизистой оболочки.
- Инфильтративная — промежуточная форма развития каскада воспалительных реакций. Температура тела повышена, боли в глотке усиливаются, нарастает слюнотечение и ощущение нехватки воздуха. При осмотре надгортанник увеличен, в его тканях наблюдается скопление крови и лимфы (инфильтрация).
- Абсцедирующая — формирование гнойного воспаления надгортанника, выраженное развитие интоксикационного синдрома, приводящее к изменениям уже в отдалении от первичного очага. Отмечается значительное недомогание и лихорадка, слизистая полости рта сухая, язык обложен серым налётом, выраженное слюнотечение, дыхание шумное, возможна вынужденная поза с шеей, выдвинутой вперёд, облегчающая дыхание. При осмотре сквозь напряжённую и покрасневшую слизистую надгортанника просвечивает гнойный секрет [7] .
Осложнения эпиглоттита
Основные осложнения эпиглоттита:
- Смерть от удушья (асфиксия) — увеличенный надгортанник механически перекрывает доступ кислорода в лёгкие. Встречается в 1-3,3 % случаев [6] .
- Церебральная гипоксия. Из-за нарушения дыхания уменьшается концентрация кислорода в крови и снижается его поступление в мозг. Это приводит к неизбежным и порой необратимым изменениям в тканях головного мозга. — поражение лёгочной ткани. Причиной пневмонии могут стать возбудители, которые вызывают эпиглоттит, например гемофильная палочка. — воспаление оболочек головного и спинного мозга, чаще гемофильной природы.
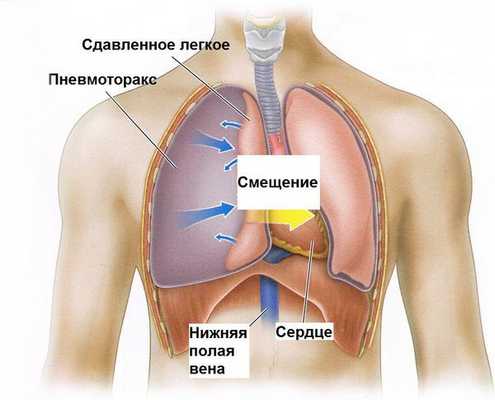
- Пневмоторакс — разрыв стенки концевых отделов лёгких (альвеол) с поступлением воздуха в плевральную полость (пространство кнаружи от лёгких). Этот воздух "давит" на лёгкое, и дыхание становится ещё более затруднённым.
- Абсцесс надгортанника — ограниченное гнойное воспаление надгортанного хряща.
- Вторичные воспалительные реакции близлежащих тканей: паратонзиллит (воспаление околоминдаликовой клетчатки), парафарингит (воспаление окологлоточного пространства), медиастенит (воспаление в средостении).
- Сепсис — повреждение собственных тканей и органов при ответе организма на инфекцию [7] .
Диагностика эпиглоттита
При сборе анамнеза следует исключить травмирующие факторы и уточнить, через какое время после появления первых признаков заболевания пациент обратился к врачу.
Степень сужения дыхательных путей можно определить по следующим проявлениям:
- вынужденная поза (сидя, наклонившись вперёд на прямых руках, шея вытянута, рот открыт, подбородок и язык выступают);
- выраженность одышки;
- шумное дыхание;
- слюнотечение;
- больной возбуждён и беспокоен;
- взрослые пациенты испытывают боль при ощупывании передней поверхности шеи на уровне подъязычной кости.
Визуальный осмотр ротоглотки позволяет увидеть воспалённый, опухший, красный надгортанник и подтвердить диагноз. Но осмотр следует проводить крайне аккуратно, чтобы не привести к полному перекрытию дыхательных путей.
При наличии признаков стеноза (нарушение дыхания) проведение инструментальных диагностических процедур следует отложить до возобновления проходимости дыхательных путей и достижения достаточной оксигенации — степени насыщения (сатурации) крови кислородом. Оксигенацию контролируют методом пульсоксиметрии, показатель сатурации должен быть не менее 92 %.
Когда дыхательные функции восстановлены, выполняют:
- Рентген боковой поверхности шеи или компьютерную томографию шеи.
- Эндоскопическую фиброларингоскопию — осмотр гортаноглотки с помощью оптики. На случай ухудшения состояния исследование проводится в кабинетах c оборудованием для экстренной интубации, коникотомии или трахеотомии (манипуляций по созданию соустья для прохождения воздуха в трахею путём прокола или разреза передней поверхности шеи).
- Ларингоскопию (осмотр гортани). Детям ларингоскопию при необходимости проводят под наркозом [9] .
- УЗИ — позволит оценить изменения надгортанника и регионарных лимфатических узлов шеи.
- Лабораторные исследования — клинический и биохимический анализы крови, кислотно-щелочное состояние крови, культуральный посев крови для выделения возбудителя, мазки из носоглотки на флору.
Дифференциальная диагностика:
- круп (более плавное начало, сезонность, связанная с холодным временем года, лающий кашель, отсутствие слюнотечения и дисфагии);
- аспирация — попадание в дыхательные пути инородного тела;
- бактериальный трахеит;
- инородное тело гортани;
- заглоточный, реже боковоглоточный и паратонзиллярный абсцессы;
- аллергический отёк Квинке;
- травма шеи и гортани с кровоизлияниями;
- выраженное воспаление в ротоглотке при инфекционном мононуклеозе, дифтерии, ангине Людвига [9] .
Лечение эпиглоттита
Пациенты с признаками дыхательной недостаточности должны находиться под круглосуточным контролем медперсонала в отделении интенсивной терапии [6] .
Основная задача лечения — поддержание проходимости верхних дыхательных путей. Одновременно с обеспечением вентиляционной функции пациент внутривенно получает антибактериальные препараты. В большинстве случаев при постоянном медицинском наблюдении можно обойтись без искусственной вентиляции лёгких (ИВЛ) [1] .
В качестве антибактериальной терапии применяют:
- цефалоспорины 3-го поколения;
- карбапенемы;
- возможна комбинация с защищёнными пенициллинами — такие препараты состоят из антибиотика и веществ-ингибиторов, которые блокируют микробный фермент, разрушающий антибиотик [10] .
При тяжёлых формах септических осложнений назначают внутривенное введение иммуноглобулинов.
Детям младшего возраста часто проводят профилактическую назотрахеальную интубацию — постановка дыхательной трубки в трахею через носовой ход. Интубация нужна для поддержки дыхания до стабилизации состояния и восстановления дыхательной функции.
У детей старше 12 лет и взрослых при необходимости проводится оротрахеальная интубация — трубка вводится в трахею через полость рта, гортань и между голосовыми связками. Процедуру проводят до восстановления сатурации до 92 % и выше.
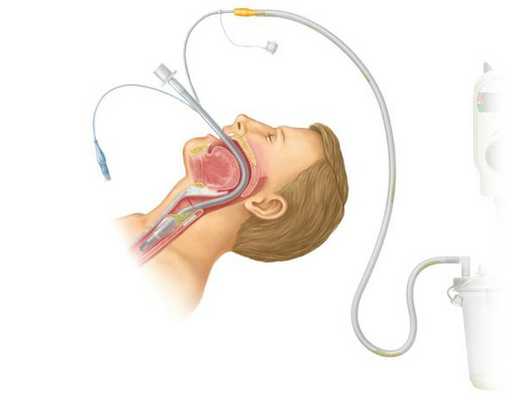
Если от начала заболевания до развёрнутой картины прошло около 24 часов, а также при круглосуточном наблюдении и сужении надглоточных путей менее чем на 50 %, возможно ведение пациента без интубации.
Среди детей, которые изначально обходились без интубации, до 10-20 % пациентов в конечном итоге может потребоваться установка "искусственных дыхательных путей". Доля взрослых с эпиглотиттом без интубации составляет 70-96 % [6] .
Исходно нуждающихся в искусственной вентиляции лёгких от 3 до 8 % [3] . Интубация обычно длится 2-3 дня. По мере снижения температуры, уменьшения отёка в гортаноглотке и восстановления оксигенации крови проводят экстубацию (прекращение ИВЛ).
Если эндотратрахеальная интубация безуспешна, то проводят трахеотомию с последующей ИВЛ. Она требуется менее чем в 5 % случаев.
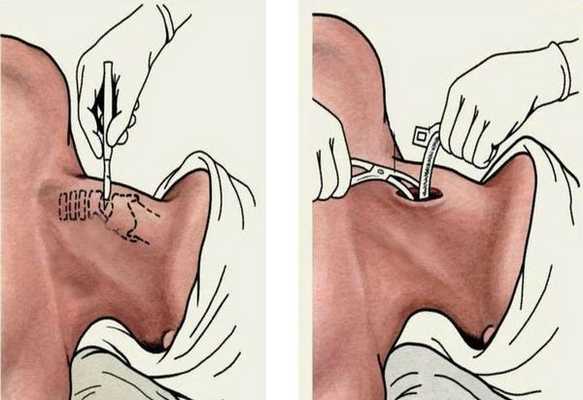
При абсцедирующей форме острого эпиглоттита производится вскрытие абсцесса надгортанника под местной анестезией (у взрослых). Если операция проведена в начале заболевания, это часто улучшает дыхание и позволяет воздержаться от интубации. С началом септических проявлений вскрытие абсцесса проводится уже после предварительной интубации. В раннем детском возрасте вскрытие абсцесса осуществляется всегда после предварительной интубации [11] [12] .
Также при лечении эпиглоттита применяют ингаляционную терапию с помощью небулайзера с глюкокортикостероидами, бронхолитиками и муколитиками.
По мере стабилизации состояния пациент переводится из палаты интенсивной терапии в профильное отделение для продолжения лечения.

Без лечения высока вероятность смертельных исходов от асфиксии или полиорганной недостаточности на фоне септического состояния. При своевременном лечении прогноз более благоприятный. Смертность среди детей составляет менее 1 %, среди взрослых — до 3,3 % [6] .
Специфическая профилактика эпиглотитта состоит в вакцинации от гемофильной инфекции типа В. В России введение вакцины от гемофильной инфекции типа В занесено в Национальный календарь прививок только с 2011 года. Вакцинация проводится менее длительный период, чем в Европе и Америке, и охватывает не всех детей. Поэтому в России частота заболеваний среди детей пока превалирует над взрослыми. Но случаев эпиглоттита становится гораздо меньше, и течение болезни носит более лёгкий характер.
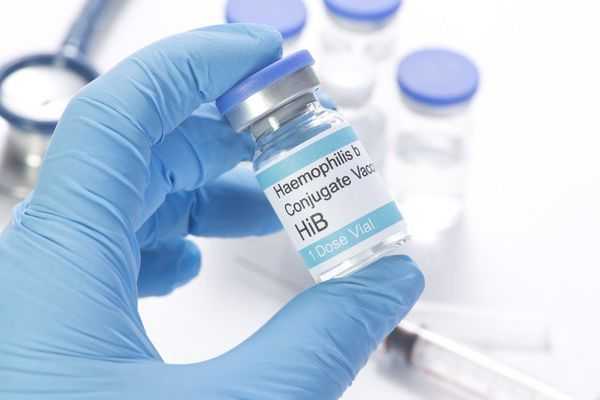
Существуют различные торговые марки вакцин:
- и Хиберикс — коньюгированные вакцины; и Пентаксим — комбинированные препараты.
Конъюгированная вакцина — это препарат, в составе которого к полисахаридной составляющей, полученной из возбудителей инфекции, добавляют белковый носитель. В такой комбинации действие вакцины усиливается.
Комбинированные вакцины защищают сразу от нескольких инфекций. Например вакцина Инфанрикс-Гекса, станет мерой профилактики дифтерии, столбняка, коклюша, гепатита В, полиомиелита и заболеваний, вызванных гемофильной инфекцией типа B.
Курс первичной иммунизации зависит от того, в каком возрасте начата вакцинация. Например иммунизация вакциной Акт-ХИБ состоит из трёх доз, вводимых в три, четыре с половиной и шесть месяцев жизни. Ревакцинацию проводят в 18 месяцев.
При начале вакцинации в возрасте от 6 до 12 месяцев делают две инъекции с интервалом в один месяц. Ревакцинацию проводят однократно в возрасте 18 месяцев.
При начале иммунизации в возрасте от года до пяти лет вакцину вводят однократно.
С уменьшением числа заболевших эпиглоттитом гемофильной этиологии выросла доля других инфекционных агентов, вызывающих данную патологию. Так, стало больше случаев пневмококкового эпиглоттита.
В Национальном прививочном календаре России вакцинация от пневмококковой инфекции утверждена в 2014 году. Используются различные препараты. Например:
Читайте также:
