Симптомы риноспоридиоза носа и его лечение
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Лекарства от насморка и синусита у детей, взрослых
а) Принципы местного лечения лекарствами:
• Препараты, которые проявляют свою активность только на поверхности слизистой оболочки (например, жирорастворимые препараты), существенно отличаются от препаратов, всасывающихся слизистой оболочкой и оказывающих действие в ней самой (например, водорастворимых препаратов).
• Некоторые водорастворимые препараты при местном применении в растворах всасываются слизистой оболочкой так же быстро, как при внутривенном введении.
• Препараты не должны нарушать функцию цилиарного аппарата, вызывать повреждение слизистой оболочки или поверхностной пленки, образованной секретом.
• Препараты должны иметь pH, примерно равный 7,0, и осмотическое давление в пределах 0,5-2 от изотонического раствора; гипертонические растворы высушивают слизистую оболочку носа.
• Препараты, применяемые местно, не должны вызывать системные эффекты, обладать антигенными и канцерогенными свойствами.
Группы лекарств
б) Вазоактивные препараты, например эпинефрин или производные имидазолина нафазолин и ксилометазолин, вызывают стягивание слизистой оболочки вследствие вазоконстрикции.
Неоправданно длительное их применение может вызвать привыкание и привести к развитию медикаментозного ринита и стойкого отека слизистой оболочки, нарушению вегетативной регуляции тонуса сосудов и органическим изменениям в слизистой оболочке.
Поэтому противоотечные препараты местного или системного действия независимо от того, к какой группе они принадлежат, следует применять лишь в течение непродолжительного периода - не более 1-2 нед. при непрерывном лечении.
P.S. У грудных детей и детей младшего возраста закапывание препаратов в нос может вызвать интоксикацию, поэтому у них следует применять специальные препараты.
а) Антибиотики. Предпосылкой для успешного лечения антибиотиками является правильный диагноз, назначение строго по показаниям, выбор оптимального препарата и оптимальная продолжительность лечения.
Для установления правильного диагноза и оценки эффективности лечения выполняют микробиологическое исследование выделений из дыхательных путей, определяют количество лейкоцитов в крови, СОЭ, уровень С-реактивного белка, а в некоторых случаях - концентрацию прокальцитонина в крови. Обычно в распоряжении врача бывает несколько препаратов антибиотиков, которые могут быть одинаково эффективны.
Выбор препарата зависит от тяжести заболевания, состояния иммунной системы больного, его возраста, аллергологического анамнеза, функции почек и печени, широты спектра действия антибиотика, возможных побочных эффектов и стоимости.
При бактериальном рините с легким течением у больного с нормальным иммунологическим статусом назначать антибиотики не следует.
Сведения о наиболее частых возбудителях и рекомендуемых антибиотиках приводятся в разделах, посвященных отдельным заболеваниям.
б) Глюкокортикоиды. Применение глюкокортикоидов напоминает палку о двух концах. Несмотря на антиаллергический и противовоспалительный эффект, который они оказывают на верхние дыхательные пути, они могут вызвать воспалительный процесс в других органах и системах, например в ЖКТ.
Современные глюкокортикоиды для местного применения, например мометазон, флутиказон и триамцинолон, оказывают выраженное противовоспалительное и антиаллергическое действие на слизистую оболочку носа, но обладают очень низкой биодоступностью. Поскольку они характеризуются очень низкой всасываемостью, то появляются в сыворотке крови в минимальных концентрациях, что позволяет избежать побочных эффектов и назначать их в течение относительно длительного времени.
Глюкокортикоиды для внутреннего применения назначают 1 раз в сутки утром в течение примерно 3 нед. с постепенным снижением дозы.
в) Секретолитические препараты. В Германии при острых синуситах и остром бронхите широко применяют хорошо зарекомендовавший себя препарат Миртол. Он оказывает многогранный эффект на воспаленную слизистую оболочку носа и околоносовых пазух, в частности ощелачивает кислую среду слизистой оболочки дыхательных путей и оказывает секретолитический, секретомоторный и противомикробный эффект. Стандартизированный Миртол можно назначать при легкой бактериальной инфекции или применять его в дополнение к антибиотикотерапии.
г) Антигистаминные препараты, блокаторы лейкотриеновых рецепторов, кромоны описаны в отдельных статьях по фармакологии на сайте.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Риноспоридиоз ( Болезнь Зеебер , Риноспоридиозная гранулема )
Риноспоридиоз – это хронический глубокий гранулематозный микоз, сопровождающийся поражением слизистой оболочки носа и носоглотки. Основные проявления заболевания: формирование папилломатозных разрастаний в полости носа, вызывающих нарушение носового дыхания, гнусавость, частные носовые кровотечения, редко – деформации области носа. Диагностика базируется на анамнестических сведениях, жалобах пациента, результатах физикальных, микроскопических и гистологических методов исследования. Лечение хирургическое, предполагает удаление вегетаций и прижигание кровоточащих сосудов.
МКБ-10
Общие сведения
Риноспоридиоз, риноспоридиозная гранулема или болезнь Зеебера – очень редкое заболевание. Впервые эту патологию и ее возбудителя описал аргентинский ученый Мальбарн в 1892 году, а в 1900 году Дж. Зеебер дал им детальную характеристику. Термин «риноспоридиоз» был введен в медицинскую практику в 1905 году. Наиболее высокие показатели заболеваемости отмечаются в тропических регионах – странах Юго-Восточной Азии, Южной Америки, реже в Иране. На постсоветском пространстве описано всего несколько случаев. Болеют преимущественно люди молодого и среднего возраста – от 20 до 40 лет. Основную массу пациентов составляют лица, работающие на рисовых полях и в грязных водоемах. Среди представителей мужского и женского пола заболевание встречается с одинаковой частотой.
Причины риноспоридиоза
Патогенез
Патогенез риноспоридиоза окончательно не изучен. Считается, что патогенные грибы проникают в организм через травмированные слизистые оболочки. В этом месте формируется первичный очаг заболевания, возможна гематогенная и лимфогенная диссеминация. Далее в пораженных тканях возникает хронический воспалительный процесс, сопровождающийся отеком, кровоизлияниями, образованием телеангиэктазий и грануляционной ткани, насыщенной капиллярами и клеточными элементами. Инфильтрат характеризуется скоплением плазмоцитов, эозинофилов, лимфоцитов, фибробластов и гигантских клеток Пирогова-Лангханса. Одновременно в очаге развиваются спорангии, наполненные эндоспорами, и непосредственно сами споры. В некоторых случаях на слизистой оболочке появляются микроабсцессы с центральным некрозом.
Симптомы риноспоридиоза
Клинические проявления риноспоридиозной гранулемы довольно специфичны. Инкубационный период точно неизвестен. Характерная локализация – носовая полость, носоглотка, ротоглотка, реже слизистые рта, мягкого неба, гортани. Первыми симптомами обычно становятся очаги гиперемии, на поверхности которых постепенно формируются мелкие папилломатозные узелки светло- или бледно-розового цвета с желтым центром. При контакте они легко травмируются и кровоточат. При повторном инфицировании или интенсивном развитии возбудителя происходит деструкция этих образований. На их месте возникают папилломатозно-язвенные дефекты со слизистым содержимым и фестончатым краем.
По мере развития заболевания количество очагов возрастает, образуются новые вегетации различного размера, достаточно быстро увеличивающиеся за счет хорошей васкуляризации. Специфический симптом этой стадии риноспоридиоза – «ягоды малины» или «кочаны цветной капусты». Часто вторичные образования имеют ножку, обуславливают ухудшение носового дыхания, закрытую гнусавость, а при травматизации – обильные назофарингеальные и носовые кровотечения. В целом течение заболевания доброкачественное, продолжительность может составлять от 15 до 30 лет. В литературе описаны полипы, способные деформировать лицевую область – масса некоторых из них достигала 5-7 кг.
Осложнения
Осложнения риноспоридиоза связаны с лимфогенной или гематогенной диссеминацией. Зачастую отдаленные очаги образуются на конъюнктиве, в мочеиспускательном канале, на малых и больших половых губах или слизистой оболочке влагалища у женщин, на головке полового члена у мужчин, реже – на кожных покровах туловища и конечностей. Последний вариант характеризуется преобладанием веррукозных разрастаний, сопровождающихся кератинизацией. В тяжелых случаях в процесс вовлекаются внутренние органы – легкие, печень, селезенка, сердце и ЦНС. В таких ситуациях существенно нарушается функция пораженной структуры, возникает высокий риск внутренних кровотечений, часто приводящих к летальному исходу.
Диагностика
Постановка предварительного диагноза не вызывает затруднений у опытного отоларинголога или инфекциониста. Основными критериями при первичном осмотре служат данные анамнеза и физикального исследования. При опросе специалист обращает внимание на место жительства, профессию и условия работы пациента, динамику развития симптомов. Полная программа обследования включает:
- Осмотр носовой полости и ротоглотки. Передняя риноскопия и мезофарингоскопия позволяют выявить характерные поражения слизистой оболочки – различное количество папилломатозных вегетаций и/или язвенных дефектов, сливающихся между собой. При механическом воздействии образования обильно кровоточат.
- Общеклинические методы исследования. В общем анализе крови отображается умеренный лейкоцитоз со сдвигом лейкоцитарной формулы в сторону юных и палочкоядерных нейтрофилов, повышение СОЭ. Изменения в клиническом анализе мочи наблюдаются при развитии метастатического поражения мочеполовой системы, могут включать в себя мутность мочи, протеинурию, увеличение удельного веса, лейкоцитурию, смещение рН в кислую сторону.
- Световую или люминесцентную микроскопию. В качестве материала для исследования используется мазок из ротоглотки или носоглотки. В нем обнаруживаются крупные толстые нити диаметром от 50 до 350 мкм, наполненные овальными спорами размером до 9 мкм.
- Гистологическое исследование. Наиболее достоверный метод диагностики. При его проведении определяется большое количество эозинофилов, плазматических клеток, фибробластов, лимфоцитов в сочетании со спорангиями и спорами гриба.
Окончательный диагноз устанавливается после получени я результатов гистологического исследования. Дифференциальная диагностика болезни Зеебера проводится с сифилидами, остроконечными и широкими кондиломами, кожным лейшманиозом, доброкачественными и злокачественными новообразованиями, другими формами грибковых патологий.
Лечение риноспоридиоза
Основная тактика – хирургическая. Лечение проводится в условиях отоларингологического или хирургического стационара. Его суть заключается в иссечении патологических образований при помощи проволочной петли, путем электро– или лазерной коагуляции с последующей обработкой пораженных участков слизистой оболочки антисептиками. Этиотропных фармакологических средств на данный момент не разработано. У части пациентов наблюдается положительная динамика при внутримышечном введении солянокислого эметина в течение 10 суток или внутривенных инъекций солюсурьмина на протяжении 20-27 дней.
Прогноз и профилактика
Прогноз для жизни и здоровья при условии своевременной диагностики и качественного лечения благоприятный, при поражении висцеральных органов сомнительный. Показатель летальности при риноспоридиозе составляет порядка 3-7% от общего числа больных. Специфической профилактики заболевания не существует. Неспецифические превентивные мероприятия в отношении риноспоридиозной гранулемы состоят из оптимизации условий труда, предотвращения или ограничения продолжительности контакта с потенциально опасными водоемами и грунтом, использования защитных костюмов при работе на гидротехнических сооружениях в эндемичных регионах.
1. Грибковые болезни и их осложнения: Руководство для врачей/Афонин С.Л., Кулага В.В., Кулага С.М., Романенко И.М. – 2016.
2. Риноспоридиоз полости носа (наблюдение двух случаев)/ Шляга И.Д., Редько Д.Д., Грибач А.Л., Новикова Н.Н.// Проблемы медицинской микологии. – 2009 - №4.
Сикоз преддверия носа
Сикоз преддверия носа – это ограниченное гнойное воспаление, затрагивающее волосяные мешочки в области переднего отдела полости носа. Наиболее характерные симптомы: зуд, жжение, ощущение распирания и боль, образование желтоватых гнойных корочек, скудные гнойные выделения, слабовыраженный интоксикационный синдром. Диагностика базируется на анамнестических данных, жалобах пациента, результатах внешнего осмотра и лабораторных анализов. Лечение представлено топическими антибактериальными, дезинфицирующими и кортикостероидными средствами, системными антибиотиками и физиотерапевтическими процедурами.
Сикоз, или фолликулит, преддверия носа – относительно распространенное заболевание в отоларингологии и дерматологии, встречающееся повсеместно. Согласно статистическим данным, это наиболее частая форма пиодермии данного участка лица. Чаще всего сикоз встречается среди лиц средней возрастной категории – от 30 до 55 лет. Болеют преимущественно представители мужского пола, что связано с травматизацией кожи во время бритья. Порядка 35-55% случаев заболевания ассоциировано с острыми или хроническими поражениями слизистых оболочек носа и околоносовых пазух. Осложнения наблюдаются редко – менее чем у 5% пациентов.
Причины сикоза преддверия носа
Основной возбудитель вульгарной формы фолликулита – золотистый стафилококк (Staphylococcus aureus). Также выделяют паразитарный вариант, при котором инфицирование гноеродной микрофлорой происходит на фоне уже имеющейся грибковой инфекции. Сикоз развивается вследствие нарушений целостности кожных покровов, снижения местных или общих защитных сил организма. Таким образом, способствовать формированию фолликулита преддверия носа могут следующие состояния и заболевания:
- Воспалительный процесс носовой полости. Сикоз может осложнять течение острых или хронических форм ринитов и синуситов, при которых происходит истончение слизистой оболочки преддверия носа и ее постоянное раздражение гнойным экссудатом.
- Механическое воздействие. Инфицированию кожи данной области способствуют порезы при бритье, микротравмы при очищении полости носа, удалении волос с помощью пинцета при несоблюдении правил асептики и антисептики. Реже патологию вызывают грубые травматические повреждения носа.
- Снижение барьерной функции кожи. Заболевание может спровоцировать недостаточность жирового слоя кожи при чрезмерном использовании обезжиривающих гигиенических средств, постоянная работа в условиях высокой запыленности и/или сухости воздуха.
- Иммунодефицит. К способствующим факторам также относятся сопутствующий сахарный диабет, патологии щитовидной железы, ВИЧ-инфекция, хроническая усталость и психоэмоциональные перегрузки, декомпенсированные поражения внутренних органов.
Механизм развития сикоза досконально не изучен. Изначально происходит проникновение стафилококков внутрь волосяного фолликула, после чего развивается воспаление. Вследствие процессов альтерации и транссудации формируется инфильтрат, который в последующем трансформируется в полость, заполненную гнойными массами. Поражение постепенно распространяется на прилегающие волосяные мешочки, в области преддверия носа формируются пустулы. Рядом расположенные кожные покровы становятся гиперемированными, что при слиянии пустул имитирует клинику экземы.
Симптомы сикоза преддверия носа
Для заболевания характерно хроническое рецидивирующее течение. Первыми признаками обострения выступают зуд и жжение у основания носа. Постепенно к ним присоединяется чувство распирания, напряженности и болевой синдром умеренной интенсивности. Кожные покровы преддверия носа становятся гиперемированными и несколько отечными, на их фоне возвышаются конусообразные гнойнички. Со временем они вскрываются, а на их месте остаются желтоватые корочки, пронизанные волосяными стержнями. Гнойные выделения и скопление большого количества засохших корок приводят к нарушению нормального носового дыхания.
Иногда боль приобретает острый, резкий характер, сопровождается иррадиацией в лобную и скуловую область. У некоторых пациентов течение заболевания сопровождается повышением температуры тела до 37,5-38,5°С и увеличением подбородочных и поднижнечелюстных групп лимфатических узлов. Специфический симптом паразитарной формы сикоза преддверия носа – «медовые соты», представляющие собой формирование глубоких болезненных узлов, при надавливании на которые из пораженных волосяных мешочков происходит выделение гнойных масс.
Осложнения заболевания развиваются на фоне отсутствия или неправильно подобранного лечения. Наиболее распространенным из них является экзематизация. В этом случае к уже имеющимся симптомам воспалительного процесса присоединяется мокнутие, существенно усиливается кожный зуд. Реже патология осложняется формированием фурункулов на прилегающих участках, развитием импетиго. Крайне редко наблюдается проникновение патогенной микрофлоры в венозные сосуды лицевой области, а затем – в полость черепа. Это может становится причиной тромбоза пещеристого синуса, менингитов, энцефалитов и других внутричерепных осложнений.
Как правило, постановка диагноза не вызывает сложностей. Основными диагностическими критериями при сикозе преддверия носа являются особенности клинической симптоматики и анамнестические данные. Лабораторные исследования играют роль вспомогательных и назначаются преимущественно с целью дифференциации с другими заболеваниями. Программа первичного обследования больного отоларингологом состоит из следующих этапов:
- Сбор анамнез. При опросе уточняются жалобы пациента, последовательность возникновения симптомов, наличие подобных эпизодов в прошлом. В обязательном порядке выясняются предшествующие травмы или другие способствующие факторы, сопутствующие патологии.
- Физикальное обследование. Внешний осмотр преддверия носа позволяет выявить покраснение кожных покровов, плохо заживающие и умеренно болезненные трещины. В зависимости от стадии сикоза определяются небольшие красные плотные узелки, диаметром с булавочную головку или большое количество грязно-желтых или грязно-зеленых корочек. При отделении последних остается мокнущая язвенная поверхность.
- Лабораторные тесты. В общем анализе крови отображаются неспецифические признаки воспалительного процесса – повышение уровня лейкоцитов, сдвиг лейкоцитарной формулы в сторону палочкоядерных и юных нейтрофилов, повышение СОЭ. Для точной идентификации патогенной микрофлоры и определения ее чувствительности к антибиотикам выполняется бактериальный посев образца гнойных выделений.
Лечение сикоза преддверия носа
Терапевтическая тактика при заболевании консервативная. Основные цели: эрадикация патогенных стафилококков, купирование кожных симптомов, предотвращение рецидивов и устранение способствующих факторов. Большинство пациентов проходит лечение в амбулаторных условиях. Важную роль играет ограничение контакта рук пациента с пораженной областью. Всю лечебную программу можно разделить на следующие составляющие:
- Местная терапия. Представлена примочками с дезинфицирующими средствами (борная кислота, перманганат калия, камфорный спирт), нанесением готовых антибактериальных аптечных мазей (стрептомициновой, тетрациклиновой) и топических кортикостероидов. Между процедурами проводится удаление пораженных волосков.
- Системное лечение. Применяется при недостаточной эффективности местных средств и подразумевает использование антибактериальных препаратов, подобранных с учетом результатов антибиотикочувствительности высеянной микрофлоры. Дополнительно назначаются витаминные комплексы, при необходимости – жаропонижающие средства, антистафилококковый g-глобулин, аутогемотерапия.
- Физиотерапия. Состоит из сеансов УФ-терапии в эритемных дозах, ионофореза с сульфатом меди, лазерного лечения, прогреваний лампой соллюкс с красным фильтром. В тяжелых случаях назначается лучевая терапия в эпиляционной дозе. Все процедуры проводятся в промежутках между нанесением топических средств и еще некоторое время после окончания основного курса лечения с целью профилактики рецидива.
Прогноз при сикозе преддверия носа благоприятный. Соответствующие терапевтические мероприятия и соблюдение правил гигиены позволяют добиться полного излечения. Рубцовых изменений, очагов алопеции и участков пигментации на коже, как правило, не остается. Специфической профилактики заболевания не существует. К неспецифическим мероприятиям относят раннее лечение воспалительных патологий носовой полости и придаточных синусов, соблюдение правил антисептики и асептики в процессе бритья и удаления волос, использование средств индивидуальной защиты при работе в условиях повышенной сухости или запыленности воздуха, коррекцию эндокринных или иммунопатологических нарушений.
Микозы носа и околоносовых пазух
Микозы носа и околоносовых пазух – поражение слизистых оболочек носовой полости и придаточных синусов грибковой этиологии. Основные клинические проявления – интоксикационный синдром, сухость, зуд и ощущение дискомфорта, которые сменяются нарушением носового дыхания и обильными выделениями творожистого, гнойного или кашицеобразного характера с неприятным запахом. Диагностика основывается на данных анамнеза, передней риноскопии, бактериологического и микроскопического исследования, результатах лучевых методов визуализации. При лечении проводят хирургическую санацию очага инфекции, используют противогрибковые препараты и симптоматические средства.
Микозы носа и околоносовых пазух являются наименее распространенным вариантом грибкового поражения ЛОР-органов – порядка 4% от всех поражений верхних дыхательных путей. Тем не менее, согласно статистическим данным, более 50% всех синуситов имеют грибковую этиологию. Основными возбудителями являются грибы C.albicans, A.niger и А.fumigatus – ими обусловлено 75-80% всех микотических поражений этой области. 70-90% всех пациентов с грибковыми патологиями носа и придаточных пазух страдают сопутствующими иммунодефицитными состояниями, зачастую – СПИД. Показатель смертности колеблется в широких пределах и составляет от 10 до 80% в зависимости от этиологического варианта заболевания.
Причины микозов носа и околоносовых пазух
В подавляющем большинстве случаев микотическое поражение возникает на фоне снижения местного или системного иммунитета либо непосредственного поражения слизистых оболочек. Только некоторые виды грибов способны вызывать развитие заболевания при нормальной резистентности организма. Возникновение микоза может быть обусловлено:
- Иммунными нарушениями. Это могут быть как врожденные патологии (синдромы Ди-Джорджи и Вискотта-Олдрича, дефицит синтеза лимфокинов и другие), так и приобретенные состояния (ВИЧ-инфекция, раковые опухоли, онкогематологические заболевания, авитаминозы, алиментарное истощение).
- Местным повреждением слизистых оболочек. Прямое повреждающее воздействие на слизистые оболочки отмечается при паровых, термических и химических ожогах, травматических повреждениях челюстно-лицевой области и хирургических манипуляциях в этой зоне.
- Эндокринными заболеваниями. Возникновению микозов способствует сахарный диабет, синдром Кушинга, гипокортизолизм, гипотиреоз и гипопаратиреоз, чрезмерный синтез половых стероидов и полиэндокринопатии.
- Медикаментозным влиянием. Среди фармакологических средств развитие грибкового поражения околоносовых пазух и носовой полости вызывают антибиотики, кортикостероиды, иммунодепрессанты, цитостатики, оральные контрацептивны. Более чем у половины больных, прошедших курс химиотерапии, в дальнейшем диагностируются микозы.
Грибковые патологии слизистых оболочек носа и околоносовых синусов вызывают различные виды грибов. Наиболее распространенными вариантами болезни являются:
- Кандидоз. В роли возбудителя выступают грибы рода Candida, зачастую – C.albicans, которая встречается повсеместно. Основной способ проникновения к слизистым пазух и носа – контактный, через руки пациента.
- Аспергиллез. Вызывается тремя представителями рода Aspergillus: А.fumigatus, A.flavus и A.niger. Они в большом количестве содержатся в гниющем зерне, овощах и фруктах. В полость носа попадают при вдохе воздуха, содержащего споры.
- Мукоромикоз или мукороз. Эту разновидность микоза вызывают грибы видов Rhizopus, Mucor и Absidia. Патология часто развивается на фоне сахарного диабета. Механизм и основные источники схожи с аспергиллами.
- Риноспоридиоз. Эндемическое заболевание для Пакистана и Индии. Основной возбудитель – Rhinosporidium seeberi – попадает в организм человека вместе с воздухом или водой, инфицированной коровами, лошадьми и другими животными.
- Гистоплазмоз. Вариант микоза, который возникает при заражении Histoplasma capsulatum. Встречается на прилегающей к рекам Миссисипи и Огайо территориях. Механизм заражения – вдыхание спор гриба.
- Бластомикоз. Возбудитель – Blastomyces dermatitidis. Патология эндемична для африканского континента и Южной Америки. Грибы проникают через легкие, откуда с током крови распространяются по организму.
В основе заболевания лежит повышение восприимчивости слизистых оболочек к воздействию грибов, что обусловлено иммунодефицитом или нарушением целостности тканей. При нормальной работе иммунной системы и целостности слизистых микозы, обусловленные условно-патогенными видами грибов, не возникают. Однако это не касается заболеваний, вызываемых особо патогенными возбудителями гистоплазмоза, бластомикоза. В целом развитие микоза проходит в несколько стадий: адгезия, колонизация, инвазия, генерализация.
На первом этапе частицы гриба или его споры прикрепляются к поверхности слизистой. Возможен аэрогенный, гематогенный, травматический и другие пути проникновения возбудителя. Стадия колонизации проявляется активным размножением возбудителя и выделением продуктов его жизнедеятельности, что вызывает местные воспалительные изменения и первые клинические симптомы. У больных со склонностью к атопии развиваются местные аллергические реакции: отек и эозинофильная инфильтрация слизистых, выход большого объема жидкости за пределы сосудистого русла. Инвазивный рост – это прорастание гриба в подлежащие ткани с деструкцией костных структур. Генерализация характеризуется проникновением частей гриба, спор и токсинов системный кровоток с последующим образованием метастатических очагов инфекции.
Классификация
На основе морфологических изменений, которые возникают в тканях при микозе носа и околоносовых пазух, выделяют две основные формы заболевания:
1. Инвазивные. К ним относятся аспергиллез и мукороз, которые проявляются выраженной деструкцией подслизистого шара тканей, костей лицевого черепа. По динамике развития их разделяют на два варианта:
- Острый или молниеносный. Характеризуется быстрым (в течение 3-12 часов) распространением инфекции внутрь черепной коробки и развитием внутричерепных осложнений. Самая неблагоприятная форма заболевания.
- Хронический или некротический. Клинические проявления формируются постепенно, часто «под маской» остеомиелита, инфекционных гранулем или новообразований.
2. Неивазивные. Обычно вызываются условно-патогенными типами грибов, в основном – кандидами. До проникновения инфекции в сосудистое русло изменения ограничены слизистым шаром. Разделяются на следующие клинические варианты:
- Аллергический или эозинофильный. Ассоциирован с бронхиальной астмой, клиническая картина имитирует полипозный риносинусит.
- Мицетома или грибковый шар. Возникает в результате попадания инородного в полость синуса, чаще всего – пломбировочного материала во время стоматологических манипуляций. Наиболее распространенная форма микоза на территории СНГ.
Симптомы микозов носа и околоносовых пазух
Симптомы во многом определяются видом гриба и клинической формой болезни. Первые проявления микотического поражения неспецифичны. Зачастую это зуд, сухость или жжение в полости носа либо околоносовых пазухах, которые могут сохраняться от нескольких часов до 1-2 дней. При инвазивных микозах они быстро дополняются интоксикационным синдромом различной степени выраженности: лихорадкой, ознобом, повышением температуры тела до 38,0-40,0 °C, общей слабостью, недомоганием, головной болью.
К перечисленным проявлениям присоединяется болезненность или ощущение инородного тела в зоне поражения, иррадиирующие по ходу кости, чувство «заложенности» в носу, гнусавость, затруднение или полное отсутствие носового дыхания. При неинвазивных формах локальный болевой синдром зачастую не выявляется, интоксикация менее выражена. Специфический симптом микоза – наличие обильных выделений творожистого, кашицеобразного, реже гнойного характера с гнилостным или кислым запахом. Выделения постоянные или приступообразные, цвет колеблется от белого до желтовато-зеленого. Иногда обнаруживается примесь крови.
Возможные осложнения зависят от вида грибов, характера сопутствующих патологий, своевременности и адекватности оказанной медицинской помощи. Инвазивные формы, особенно острые, быстро осложняются расплавлением костных тканей и распространением инфекционного процесса в полость черепа, приводя к абсцессам головного мозга, тромбозу кавернозного синуса и т. д. Неивазивные варианты микотического поражения провоцируют подобные изменения только при длительном течении и тяжелых сопутствующих нарушениях. Проникновение грибов в системный кровоток, которое встречается при обеих формах, становится причиной развития сепсиса и образования очагов инфекции в отдаленных органах и тканях.
Диагностика грибкового поражения придаточных пазух и полости носа осуществляется путем сопоставления анамнестических сведений, результатов физикального, лабораторного и инструментального обследования. Важную роль играет анамнез пациента, в котором отоларинголог должен обратить внимание на перенесенные травмы, присутствие онкологических заболеваний, выраженного снижения иммунитета, предшествующего бесконтрольного приема антибиотиков или иммуносупрессивных препаратов. Полная диагностическая программа включает в себя:
- Физикальный осмотр. При инвазивных формах микоза пальпация и перкуссия верхней челюсти болезненна, кожные покровы в области проекции пазухи несколько отечны и гиперемированы.
- Передняя риноскопия. При визуальном осмотре носовых ходов наблюдается выраженная отечность и гиперемия слизистых оболочек, наличие белого, серого или серо-желтого налета, выделение патологических масс. При риноспоридиозе также присутствуют грануляционные и полипозные кровоточащие очаги.
- Общий анализ крови. Отражает наличие воспалительного процесса в организме: лейкоцитоз, повышенное количество сегментоядерных нейтрофилов, увеличение СОЭ. При аллергическом варианте повышается уровень эозинофилов.
- Бактериальный посев и микроскопия. В качестве материала для исследования используются патологические выделения из носа и синусов. Их осмотр под микроскопом дает возможность уточнить вид грибов по их специфическим признакам (например – наличию псевдомицелия или перегородочных гифов), а результаты посева – определить чувствительность к препаратам.
- Пункция синусов. Выполняется для оценки характера патологических масс в полости придаточных синусов. Содержимое пазух обычно желатинообразное или творожистое, зелено-черного или бурого цвета.
- Лучевая диагностика. Используется рентгенография околоносовых пазух или КТ. Большинство неивазивных микозов проявляется утолщением слизистой оболочки и заполнением синусов патологическими массами без выраженной деструкции костной ткани. Инвазивные формы характеризуются разрушением костной ткани, при использовании контраста выявляется тромбоз региональных сосудов.
Лечение микозов носа и околоносовых пазух
Терапевтическая программа зависит от фазы и тяжести течения заболевания, сопутствующих патологий и сформировавшихся осложнений. На ранних этапах достаточно консервативной терапии в сочетании с коррекцией иммунодефицита. Тяжелые случаи требуют госпитализации стационар с дальнейшим хирургическим и медикаментозным лечением.
- Оперативное лечение. Суть хирургического вмешательства – санация околоносовых пазух, удаление пораженных слизистых оболочек, восстановление проходимости носовых ходов и входных отверстий синусов. Техника операции (гайморотомия, полисинусотомия) зависит от локализации и объема пораженных тканей.
- Медикаментозная терапия. Фармакотерапия при микозах состоит из специфических и неспецифических средств. К первым относятся антимикотические препараты местного и системного действия. Чаще всего используется флуконазол, клотримазол, тербинафин. Выбор конкретного средства зависит от результатов бактериального посева. Неспецифические мероприятия включают промывание антисептическими растворами, дезинтоксикационную терапию, введение иммуномодуляторов и кортикостероидов. С целью профилактики бактериальных осложнений назначаются антибиотики широкого спектра действия.
Прогноз зависит от формы болезни. Острое инвазивное грибковое поражение характеризуется быстрым развитием опасных осложнений и высокой летальностью – 65-85%. Для хронического микоза прогноз благоприятный, однако рецидивы возникают более чем у 80% больных. Мицетома в 90-100% случаев заканчивается полным выздоровлением. Даже при адекватном лечении аллергического грибкового синусита рецидивирование отмечается более чем у 50% пациентов. Профилактика этой группы заболеваний основывается на коррекции иммунопатологических состояний, предотвращении травматических повреждений, соблюдении дозировки и схемы употребления ранее назначенных препаратов.
Вазомоторный ринит - симптомы и лечение
Что такое вазомоторный ринит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воробьёвой Марии Анатольевны, ЛОРа со стажем в 9 лет.
Над статьей доктора Воробьёвой Марии Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
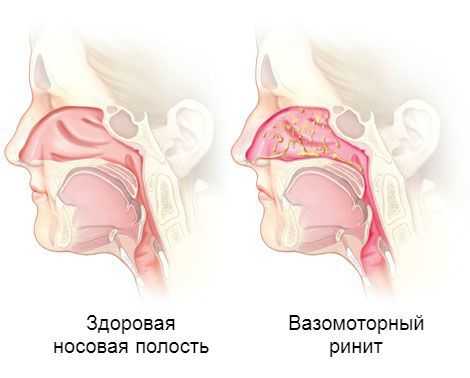
Вазомоторный ринит — это хроническое заболевание носовой полости, при котором наблюдается заложенность носа и обильный насморк, не связанный с каким-либо аллергеном или инфекцией. Он является наиболее распространённым типом ринита. Его также называют неинфекционным и неаллергическим ринитом.
В целом ринит, как аллергический, так и неаллергический, поражает примерно 20 % населения промышленно развитых стран. Его симптомы обычно развиваются в возрасте 30-60 лет [3] . От неаллергического ринита женщины страдают чаще, чем мужчины. По статистике, 70 % женщин в возрасте 50-64 лет болеют одной из форм вазомоторного ринита постоянно.
Возникновение вазомоторного ринита связано с расширением кровеносных сосудов в носовых раковинах, которое приводит к отёку, застою и обильному выделению слизи из носа. Пока неизвестно, что именно запускает эти изменения. Выделяют лишь несколько общих триггеров, способствующих развитию такой реакции, а именно:
- Воздействие раздражителей — смога, выхлопных газов или табачного дыма.
- Возраст старше 20 лет ( аллергический ринит обычно возникает у людей младше 20 лет , особенно в детском возрасте).
- Приём некоторых лекарств. Насморк является побочным эффектом использования различных лекарств. К ним относятся: антигипертензивные средства, препараты, направленные на лечение эректильной дисфункции (силденафил), и некоторые психиатрические средства (хлорпромазин, габапентин) [14] .
- Длительное использование сосудосуживающих средств . Безрецептурное применение назальных капель или спреев дольше 7-10 дней только ухудшает состояние слизистой за счёт так называемого синдрома рикошета: гладкая мускулатура сосудов носовой полости из-за длительного сокращения сначала становится невосприимчивой к внешним и внутренним факторам, которые способны её сократить, а затем расслабляется, приводя к ещё более сильной заложенности носа.
- Гормональные изменения у женщин . Циклический или медленно повышающийся уровень эстрогена и прогестерона, вызванные менструацией или беременностью, влияют на слизистую оболочку носа. Они расширяют сосуды носовых раковин, за счёт чего возникает отёк с обильным насморком. До 65 % женщин жалуются на заложенность носа во время беременности. После родов уровень эстрогена и прогестерона снижается, что приводит к быстрому улучшению ринита и полному исчезновению симптомов [11] .
- Профессиональные раздражители : зерно и мука, древесная пыль, строительные материалы, органические клеи, пары от разлагающегося компоста, соли тяжёлых металлов, латекс, лабораторные крысы, мыши и морские свинки. Чаще всего с этими триггерами сталкиваются пекари, животноводы, ветеринары, работники промышленности и медики [12] . Люди этих профессий подвергаются повышенному риску развития вазомоторного ринита.
- Наличие определённых проблем со здоровьем. Ряд хронических заболеваний может вызвать или усугубить ринит. К ним относятся гипотиреоз, синдром хронической усталости, гранулематоз Вегенера; рецидивирующий полихондрит, системная красная волчанка, синдром Шегрена ( аутоиммунное поражение слюнных и слёзных желёз ), аутоиммунный ринит, акромегалия, метаболические синдромы, муковисцидоз, синдром Картагенера ( зеркальное расположение внутренних органов, сопровождающееся хроническим риносинусит ом и другими нарушениями), саркоидоз, иммунодефицит, амилоидоз, синдром рефлюкс-фарингита, ларингофарингит [10] .
- Стресс. Эмоциональное или физическое напряжение также может спровоцировать развитие вазомоторного ринита у некоторых людей.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вазомоторного ринита
В зависимости от преобладающей симптоматики пациенты с вазомоторным ринитом делятся на две группы:
- "с заложенным носом", т. е. с застойными явлениями — нос перестаёт дышать из-за отёка, при этом слизистого отделяемого нет;
- "с влажным носом", т. е. с ринореей (насморком) — нос также не дышит из-за отёка, но к этому присоединяется умеренное или сильное слизетечение.

Заложенность носа возникает то в одной, то в другой половине носа. Ярче всего этот симптом проявляется в положении лёжа, когда пациент переворачивается с одного бока на другой.
Вазомоторный ринит, как правило, беспокоит человека в течение нескольких лет без тенденции к выздоровлению [1] . Его сезонное обострение из-за изменений атмосферного давления, температуры и влажности пациенты могут ошибочно принять за аллергический ринит.
Помимо прочего люди с вазомоторным ринитом могут жаловаться на чихание и снижение обоняния. Они чувствительны к факторам окружающей среды, таким как сильные запахи, холодный и сухой воздух, употреблению алкоголя и/или острой пищи.
Патогенез вазомоторного ринита
Термин "вазомоторный ринит" часто используют для описания симптомов ринита, не связанного с аллергическими или неинфекционными факторами, т. е. ринита без чёткой причины, которую не удалось установить в результате исчерпывающего диагностического поиска.
Патофизиология неаллергического ринита сложна, многое ещё только предстоит открыть. Частично его возникновение связывают с нарушением регуляции симпатических и парасимпатических нервов, обеспечивающих связь слизистой оболочки носа с центральной нервной системой [1] .
Обычно секреция слизи в носовой полости регулируется в первую очередь парасимпатической нервной системой, а тонус сосудов контролирует симпатическая нервная система. Дисбаланс между медиаторами, передающими нервные импульсы, увеличивает проницаемость сосудов и выработку слизи из подслизистых носовых желёз [2] . Поэтому при нарушении тех или иных медиаторов возникают симптомы слизетечения, зуда и чихания. Причём выраженность симптомов у каждого человека может быть разной, отличаясь преобладающими проявлениями.
Классификация и стадии развития вазомоторного ринита
Существуют первичный и вторичный типы неаллергического ринита. Первичный тип возникает самостоятельно, вторичный — на фоне других заболеваний и нарушений.
В зависимости от причин вазмоторного ринита выделают восемь подтипов болезни:
- медикаментозный ринит;
- пищевой ринит;
- гормональный ринит;
- неаллергический эозинофильный ринит (вазомоторный ринит с повышенным уровнем эозинофилов — клеток крови, борющихся с аллергеном);
- старческий ринит;
- атрофический ринит;
- ринит при утечке спинномозговой жидкости;
- идиопатический неаллергический ринит (возникший по неустановленной причине).
По течению вазомоторный ринит делят на два типа:
- интермиттирующий ринит — симптомы болезни беспокоят пациента не дольше 4-х дней в неделю или в течение нескольких недель подряд;
- персистирующий ринит — симптомы ринита беспокоят пациента дольше 4-х дней в неделю или в течение нескольких недель подряд [14] .
По степени тяжести вазомоторный ринит может быть лёгким, среднетяжёлым или тяжёлым [14] . При среднетяжёлом или тяжёлом течении болезни к основным симптомам присоединяется хотя бы один из нижеперечисленных признаков:
- ;
- снижение дневной активности;
- ухудшение работоспособности.
При лёгкой форме вазомоторного ринита эти нарушения либо не возникают, либо не доставляют существенных проблем.
Осложнения вазомоторного ринита
Проявления вазомоторного ринита часто мешают работать и учиться из-за потери производительности и частых посещений врача. Кроме того, заболевание часто ассоциируется с другими состояниями, такими как головные боли, дисфункция слуховой трубы (заложенность ушей, треск при открывании рта и глотании), обструктивное апноэ во сне (остановка дыхания) и хронический кашель. Эти симптомы могут значительно усложнить лечение и снизить качество жизни [10] .
Основные осложнения вазомоторного ринита:
- Носовые полипы — мягкие доброкачественные новообразования, которые развиваются на слизистой оболочке носа или придаточных пазух из-за хронического воспаления. Небольшие полипы не вызывают проблем, но более крупные могут блокировать поток воздуха через нос, затрудняя дыхание.
- Риносинусит — воспаление слизистой оболочки околоносовых пазух. Длительная заложенность носа при вазомоторном рините может увеличить шансы на развитие риносинусита и привести к появлению гнойного гайморита и фронтита, которые требуют лечения антибиотиками.
- Инфекции среднего уха — острый катаральный, экссудативный или гнойный средний отит. Они вызывают такие симптомы, как ушная боль и обратимое снижение слуха, которое может длиться от нескольких дней до месяца. К их появлению приводит повышенная текучесть и заложенность носа.
Диагностика вазомоторного ринита
Вазомоторный ринит является диагнозом исключения. Его устанавливают только при отсутствии данных, которые бы указывали на инфекционный или аллергический ринит.
Отличительный признаки инфекционного ринита: гнойное отделяемое из носа, стекание слизи по задней стенке глотки, давление и боль в области лба и щёк, лихорадка (до 38°С), боль в горле. Если эти проявления беспокоят пациента в течение десяти дней или дольше, то ему нужно незамедлительно обратиться к врачу для назначения лечения. Иногда температура может отсутствовать (в зависимости от остроты инфекции), поэтому она не всегда являться критерием для назначения антибиотиков. Физическое обследование часто выявляет гной в области среднего прохода с гиперемией (покраснением), отёком или коркой вдоль средней носовой раковины.
Отличить вазомоторный ринит от аллергического иногда довольно сложно. Их симптомы и результаты физического обследования часто очень похожи. Но дифференцировать эти варианты ринита всё же можно благодаря тщательному сбору анамнеза (истории болезни), аллергическим пробам и лабораторному анализу крови на сывороточные антитела IgE, которые вырабатывает организм в ответ на аллерген.
Симптомы насморка и время его возникновения позволяют различить неаллергический и аллергический ринит. Сезонные пики пыльцы, наличие дома животных или спор плесени, смена климата, приводящие к появлению симптомов, могут указывать на аллергическую природу ринита.
Для подтверждения диагноза выполняются провокационные аллергические тесты. Они направлены на выявление причинного раздражителя. Для этого предполагаемый аллерген вводят в кожу или в носовую полость, после чего врач оценивает клинический ответ организма и проводит объективное обследование с помощью риноманометрии и акустической ринометрии — измеряет размер носовой полости, давление в ней и силу воздушного потока [6] . При вазомоторном рините, как правило, результат провокационных тестов отрицательный.

Тестирование на аллергию само по себе может быть неспецифичным, но в сочетании с подробным анамнезом и физическим обследованием оно является ценным способом, позволяющим отличить вазомоторный ринит от аллергического.
Анализ крови на сывороточные антитела IgE при вазомоторном рините, как правило, даёт отрицательные результаты к соответствующим аллергенам.
Риноцитограмма (мазок слизистой из носа) может предоставить информацию о типах клеток, из которых состоит слизистая оболочка, и выявить маркеры воспаления. Отсутствие аллергена и наличие эозинофилов, количество которых увеличивается при воспалительных и аллергических процессах, будет указывать на неаллергический ринит с синдромом эозинофилии, который является подвидом хронического вазомоторного ринита.
Компьютерная томография придаточных пазух носа является диагностическим вариантом для пациентов с подозрением на риносинусит, а магнитно-резонансная томография может помочь при подозрении на массовые поражения головы и шеи. Однако в случае вазомоторного ринита визуализация редко выявляет патологию и не особенно полезна для организма.
Лечение вазомоторного ринита
После постановки диагноза "вазомоторный ринит" пациент в первую очередь должен оградить себя от раздражителей окружающей среды [5] . Избегание таких факторов, как духи, табачный дым, моющие средства и др., может значительно уменьшить симптомы вазомоторного ринита.
Исключить воздействие триггеров, как правило, не сложно, но если контакт с ними неизбежен, то пациенту назначают медикаментозную терапию. Она позволяет уменьшить проявления болезни [1] . Чаще всего применяется поэтапный фармакологический подход, в первую очередь направленный на преобладающий симптом [5] .
Актуальные интраназальные кортикостероиды в форме капель и спрея считаются первой линией лечения при вазомоторном рините, особенно в случае застоя слизи и заложенности носа. Они влияют на слизистую оболочку носа, тем самым уменьшая отёк и воспаление. Переносятся, как правило, хорошо. Побочные эффекты, такие как сухость в носу, образование корок и раздражение перегородки, встречаются редко.
Эффективность местных интраназальных стероидов в лечении вазомоторного ринита подтверждают многочисленные исследования. Флутиказона пропионат и беклометазон в настоящее время являются единственными актуальными стероидными препаратами, одобренными FDA (управлением по санитарному надзору за качеством пищевых продуктов и медикаментов) [7] . Флутиказон пропионат безопасен в лечении пациентов в возрасте от чётырех лет. Будесонид также показал свою эффективность. Сегодня он является единственным стероидным препаратом с рейтингом B, что говорит о его безопасности при применении на всех сроках беременности.
Антихолинергические препараты помогают избавиться от неослабевающей ринореи (насморка). Они действуют локально, блокируя влияние парасимпатической нервной системы на слизистые оболочки носа. В редких случаях от их употребления могут возникнуть системные побочные эффекты, такие как помутнение зрения, сухость во рту и носовое кровотечение [8] .
Антигистаминные препараты в форме таблеток приносят пользу пациентам, у которых вазомоторный ринит сопровождается чиханием и зудом. Одним из таких препаратов является азеластин. Он одобрен для лечения как аллергического, так и неаллергического ринита. Азеластин оказывает противовоспалительный эффект и значительно снижает вазомоторную симптоматику, включая заложенность носа, ринорею и отёк носа [9] . Как показали рандомизированные клинические испытания этого препарата, самочувствие пациентов после приёма азеластина улучшилось в течение первой недели лечения.
Пациенты с вазомоторным ринитом, как правило, менее чувствительны к медикаментозной терапии, чем пациенты с аллергическим ринитом. Поэтому для них наиболее эффективным способом лечения является комбинация интраназальных стероидов и местных антигистаминных препаратов.
Местные сосудосуживающие средства лишь кратковременно облегчают симптомы. Они стимулируют адренорецепторы сосудистой стенки слизистой оболочки носа. Это действие приводит к сужению сосудов, уменьшению кровотока и скапливающейся слизи в полости носа. Сосудосуживающие средства можно использовать для лечения детей до 6 лет, но только не дольше 3-4 дней и не превышая указанной дозировки.
Если в течение 6-12 месяцев консервативного лечения симптомы вазомоторного ринита не удаётся купировать, встаёт вопрос о хирургическом вмешательстве [14] .
Следует помнить, что сам по себе вазомоторный ринит не требует хирургического лечения. Единственным показанием к изначальному выполнению операции может быть выраженная деформация носовой перегородки.
Хирургическое лечение вазомоторного ринита не направлено на устранение причины болезни. Оно позволяет улучшить носовое дыхание, но практически не влияет на ринорею, чихание, зуд в носу и нарушение обоняния.
Все методы хирургического вмешательства пи вазомоторном рините можно разделить на чётыре группы:
- латеропозиция — надлом и раздвижение нижних носовых раковин для расширения носового хода;
- резекция подслизистого слоя — частичное удаление костной пластинки нижней носовой раковины;
- турбинопластика — удаление костной части носовой раковины с сохранением слизистой;
- варианты поверхностного или подслизистого воздействия: коагуляция носовых раковин (прижигание отёчной ткани), шейверная редукция (удаление мягких тканей с помощью специальной "микробритвы"), криохирургия и др.
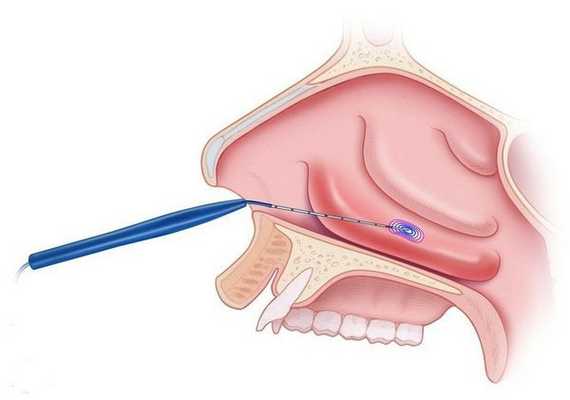
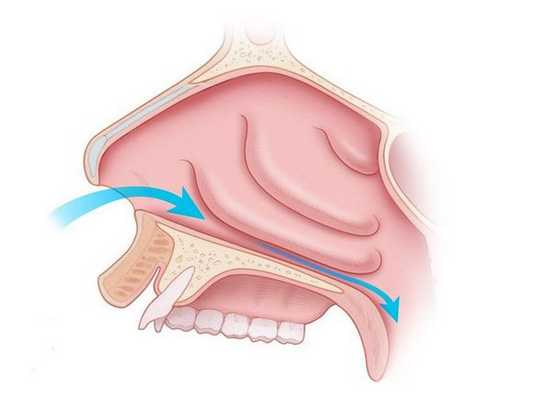
Выбор тактики лечения зависит от выраженности утолщения слизистой, степени сосудистых нарушений и личного опыта хирурга. Предпочтительными вариантами являются прижигание сосудов нижних носовых раковин с их фиксацией к наружной стенке носовой полости, а также шейверная редукция [14] .
Прогноз. Профилактика
В целом вазомоторный ринит не опасен для жизни, но может значительно ухудшить её качество. Как показало обследование 180 пациентов с неаллергическим ринитом через 3-7 лет после постановки диагноза, обострение заболевания возникло у 52 % обследуемых, приём у 12 % пациентов симптомы стали более стойкими, а у 9 % — более выраженными [13] . Кроме того, у больных вазомоторным ринитом развивались новые сопутствующие заболевания, чаще всего возникали астма и хронический синусит [12] .
Важно понимать, что вазомоторный ринит — это хроническое состояние, которое обычно беспокоит человека на протяжении всей жизни. Так как его симптомы могут приносить неудобства, пациенту нужно научиться жить с ними. Самое главное в этом случае — выяснить причину, по которой они возникают, и всячески её избегать.
Если вазомоторный ринит проявляется независимо от факторов, которые были описаны выше, то с помощью лечения можно уменьшить симптомы и улучшить качество жизни. Но как только эффект от лечения будет заканчиваться, симптомы возобновятся.
Читайте также:
- Симптомы дефицита кальция в организме. Как восполнить нехватку кальция?
- Клиника отравления литием и ее диагностика
- Культуральные свойства серраций. Биохимические свойства серраций. Патогенез поражений серрациями. Токсины серраций.
- Развитие базальноклеточного рака. Патогенез базальноклеточного рака.
- Классический психоанализ - принципы, показания
