Симптомы саркоидоза носа и его лечение
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
ФГБУ «Научно-клинический центр оториноларингологии» ФМБА России, Москва, Россия
ФГБУ «НКЦ оториноларингологии» ФМБА РФ, Москва, Россия
ФГБОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, Москва, Россия
Саркоидоз полости носа
Журнал: Российская ринология. 2018;26(4): 45‑48
Саркоидоз — болезнь неизвестной этиологии, характеризующаяся образованием в пораженных органах неказеифицирующихся эпителиоидно-клеточных гранулем. Как правило, самые уязвимые мишени при данной патологии — лимфатические узлы, легкие, печень, однако могут страдать и любые другие органы (селезенка, кожа, кости и т.д.). Саркоидозное поражение ЛОР-органов встречается лишь в 1—4% случаев, еще реже имеет место дебют заболевания — интраназальное проявление. Пациент Б., 34 лет, обратился в поликлинику ФГБУ «Научно-клинический центр оториноларингологии» ФМБА России с жалобами на затруднение носового дыхания справа, слизистые выделения из полости носа. Указанные жалобы возникли около 2 лет назад, постепенно нарастали; обращение за медицинской помощью по данному поводу первичное. При риноскопии: справа в полости носа, под деформированной средней носовой раковиной, визуализируется новообразование размером 1,5×1,5 см без изменения над ним слизистой, при анемизации не сокращается, плотной консистенции, при зондировании не кровоточит, безболезненное. По данным мультиспиральной компьютерной томографии носа и околоносовых пазух: в полости носа справа, в области среднего носового хода, выявляется новообразование размером 16,5×15,5 мм, полностью обтурирующее просвет среднего носового хода и исходящее, вероятно, из средней носовой раковины. Целостность костных структур не нарушена. В условиях операционной под местной анестезией с применением эндоскопического контроля выполнена биопсия новообразования. При гистологическом исследовании установлено, что имеющиеся изменения соответствуют саркоидной гранулеме. Заключение. Клиническое значение представленного случая в том, что он иллюстрирует внелегочное проявление саркоидоза с дебютом заболевания — интраназальным проявлением.
ФГБУ НКЦО ФМБА — федеральное государственное бюджетное учреждение «Научно-клинический центр оториноларингологии» Федерального медико-биологического агентства
Саркоидоз — болезнь неизвестной этиологии, характеризующаяся образованием в пораженных органах неказеифицирующихся эпителиоидно-клеточных гранулем. Как правило, самые уязвимые мишени при данной патологии — лимфатические узлы, легкие, печень, однако могут страдать и любые другие органы (селезенка, кожа, кости и т. д.). Дебютирует заболевание в молодом возрасте, преобладает у лиц женского пола, длительно протекает бессимптомно и нередко случайно обнаруживается при профилактическом обследовании легких [1, 2].
Английский хирург, дерматолог Джонатан Хатчинсон в 1877 г. впервые описал саркоидоз кожи. В настоящее время частота заболеваемости саркоидозом в Европе составляет в среднем 40 случаев на 100 000 населения (с некоторым преобладанием в северной части) в год с поражением лимфатических узлов и легких. Возможно также проявление данного недуга в виде поражения сердца; для негроидной расы типична ознобленная волчанка Бенье—Теннессона (lupus pernio), для европейцев — узловая эритема (3—5 случаев на 100 000 населения). Саркоидозное поражение ЛОР-органов встречается лишь в 1—4% случаев, причем заболевание у таких пациентов имеет хроническое прогрессирующее течение [3].
Специфических тестов для диагностики саркоидоза на сегодняшний день не разработано, в связи с чем постановка диагноза реальна только после выполнения гистологического исследования [4, 5].
Достаточно хорошо изучены клинические признаки саркоидоза легких: первоначально увеличиваются внутригрудные лимфоузлы, затем присоединяются изменения в интерстиции легочной ткани, очаги (преимущественно в средних и нижних отделах легких) с прогрессированием в диффузный фиброз, эмфизему. Описанные стадии патологического процесса согласуются с клиническим проявлением заболевания, которое чаще бывает хроническим или подострым. Отмечаются боли в груди, кашель, слабость, субфебрилитет; возможно возникновение узловатой эритемы, увеличение периферических лимфатических узлов. Клинико-рентгенологическая классификация саркоидоза включает 5 стадий, до 90% случаев имеет первично-хроническое течение, в терминальной стадии развивается дыхательная недостаточность [2].
Этиотропного лечения саркоидоза не существует. Зафиксированы эпизоды спонтанного регрессирования заболевания; при устойчивой клинике применяют глюкокортикостероидные препараты как системно, так и топически [5].
Приводим клиническое наблюдение саркоидоза с первичным поражением полости носа. Пациент Б., 34 лет, обратился в поликлинику федерального государственного бюджетного учреждения «Научно-клинический центр оториноларингологии» Федерального медико-биологического агентства (ФГБУ НКЦО ФМБА) России с жалобами на затруднение носового дыхания справа, слизистые выделения из полости носа. Указанные жалобы возникли около 2 лет назад, постепенно нарастали; обращение за медицинской помощью по данному поводу первичное.
Семейный анамнез: у отца пациента гипертоническая болезнь I—II стадии, риск 2-й, у матери сахарный диабет 2-го типа, контролируемое течение. Заболеваний ЛОР-органов и легких в анамнезе нет.
Объективно: состояние удовлетворительное, пациент обычного телосложения, кожа и видимые слизистые обычной окраски, температура нормальная, периферические лимфатические узлы не пальпируются. В легких дыхание везикулярное, хрипов нет, артериальное давление и пульс соответствуют возрастной норме, живот мягкий, безболезненный при пальпации, стул и мочеиспускание в норме.
При риноскопии: преддверье полости носа не изменено, слизистая оболочка полости носа розовая, носовые ходы свободные; перегородка носа искривлена влево; нижние носовые раковины умеренно отечны, обычной окраски, при анемизации сокращаются; средние носовые раковины не изменены; в правой половине носа небольшое количество слизистого отделяемого. В полости носа справа, под деформированной средней носовой раковиной, визуализируется новообразование размером 1,5×1,5 см без изменения над ним слизистой, при анемизации не сокращается, плотной консистенции, при зондировании не кровоточит, безболезненное.
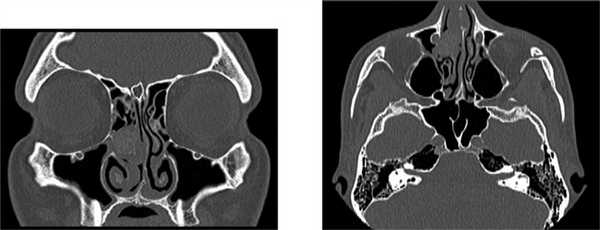
По данным мультиспиральной компьютерной томографии носа и околоносовых пазух: в полости носа справа, в области среднего носового хода, выявляется новообразование размером 16,5×15,5 мм, полностью обтурирующее просвет среднего носового хода и исходящее, вероятно, из средней носовой раковины. Целостность костных структур не нарушена (см. рисунок). Пациент Б., 34 лет. МСКТ носа и ОНП. Patient B., 34-year. MSCT of the nasal cavity and paranasal sinuses.
Пациента госпитализировали в онкологическое отделение ФГБУ НКЦО ФМБА России. Выполненная во время подготовки к хирургическому вмешательству флюорография органов грудной клетки не показала патологических изменений.
В условиях операционной под местной анестезией с применением эндоскопического контроля больному проведена биопсия новообразования правой половины полости носа — разрез слизистой. Кровотечение умеренной интенсивности было остановлено анемизацией. Новообразование представляло собой участок утолщенной и уплотненной слизистой без четких контуров и явного солидного компонента.
Гистологическое исследование удаленного материала продемонстрировало, что он состоит из мелких фрагментов слизистой оболочки, покрытой эпителием респираторного типа. Субэпителиально располагались поля и тяжи эпителиоидных клеток с эозинофильной цитоплазмой, формированием гранулем без казеозных некрозов. Между группами эпителиоидных клеток отмечалась диффузная лимфоцитарно-лейкоцитарная инфильтрация, наблюдались единичные клетки Пирогова—Лангханса, а также клетки инородных тел. Для исключения микобактериального генеза гранулем была произведена окраска по Цилю—Нильсену, показавшая отсутствие кислотоустойчивых бактерий. Не были обнаружены и васкулиты. Таким образом, полученная в процессе гистологического исследования картина свидетельствовала о наличии у больного саркоидной гранулемы.
Тампон из полости носа удалили на 1-е сутки после хирургического вмешательства. Кровотечения не наблюдалось, течение раневого процесса в послеоперационном периоде проходило без особенностей, ежедневно осуществлялась санация полости носа. Больной в удовлетворительном состоянии выписан на 5-е сутки после операции и направлен на консультацию к пульмонологу и фтизиатру. Последние при проведении соответствующих методов обследования поставили диагноз «саркоидоз». В настоящее время пациент получает базовую терапию, находится под динамическим наблюдением пульмонолога, фтизиатра и оториноларинголога.
Дифференциальную диагностику внелегочного проявления саркоидоза с дебютом заболевания интраназальным проявлением необходимо проводить с другими гранулематозами, злокачественными новообразованиями (ввиду односторонней локализации процесса). Следует отметить, что прогноз для жизни и трудоспособности при саркоидозе благоприятный. Возможно выздоровление после 1-го курса гормональной терапии, у ряда больных вероятны многолетние ремиссии. Пациенты с саркоидозом подлежат диспансерному наблюдению в противотуберкулезных учреждениях.
Саркоидоз — редко встречающееся заболевание с неизвестной этиологией, поражающее, как правило, лимфатические узлы и легкие. В представленном клиническом случае проведение биопсии новообразования полости носа позволило выявить заболевание на ранней стадии, тем самым улучшив прогноз.
Симптомы саркоидоза носа и его лечение
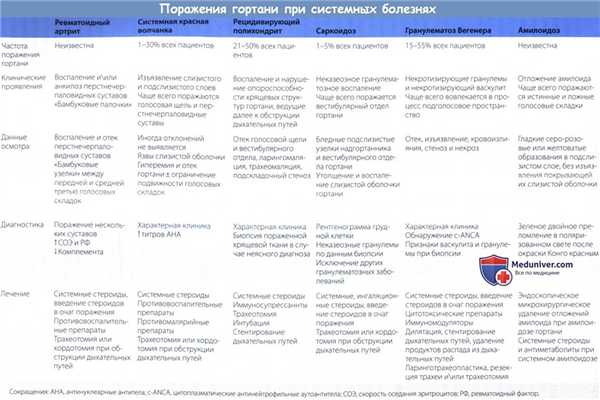
Изменения гортани при саркоидозе
Саркоидоз — хроническое гранулематозное заболевание, характеризующееся неказеозным гранулематозным воспалением. Чаще всего в процесс вовлекаются лимфатические узлы, легкие, селезенка и печень, хотя возможно поражение и других органов.
В гортани чаще всего поражается надскладочный отдел, но в некоторых случаях в процесс вовлекаются и другие ее части. Кроме того, поражение возвратного гортанного нерва может вызвать паралич голосовых складок. Хроническое воспаление и образование гранулем нарушает нормальную структуру тканей гортани.
а) Эпидемиология. Гортань поражается в 1 -5% случаев.
б) Симптомы саркоидоза гортани. На первых стадиях изменения со стороны гортани могут выглядеть безобидно. Чаще всего отмечается образование белесоватых узелков. Постепенно узелки сливаются, в результате чего ткани надгортанника и других структур надголосовой области становятся отечными и бледными. Болевой синдром встречается редко.
Симптомы зависят от места поражения; чаще всего пациента беспокоит умеренное затруднение дыхания, при поражении голосового пространства появляется охриплость. Течение заболевания варьирует от внезапного самопроизвольного разрешения до постепенного прогрессирования и смерти.
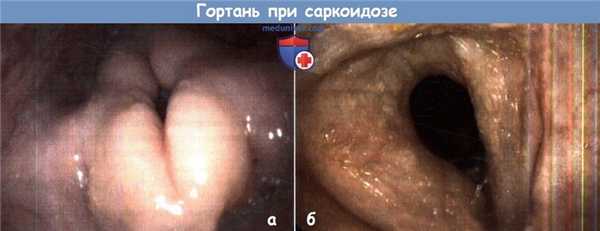
а - Отек надголосового пространства при саркоидозе.
б - Утолщенная воспаленная слизистая при саркоидозе.
Данные осмотра. При ларингоскопии определяется отек надгортанника и тканей надголосового пространства, утолщение и воспаление слизистой голосового и подскладочного отделов. На рентгенограммах грудной клетки определяется прикорневой лимфаденит. Диагноз подтверждается результатом биопсии неказеозных гранулем (характерный вид, эпителиоидные клетки, макрофаги, гигантские клетки с тельцами включения).
Следует исключить другие гранулематозные заболевание, такие как гранулематоз Вегенера, туберкулез, грибковую инфекцию. Лабораторные исследование нечувствительны и неспецифичны. Для отслеживания течения заболевания может использоваться контроль уровня ангиотензин-превращающего фермента.
в) Лечение саркоидоза гортани. Для консервативного лечения используются кортикостероиды. В случае гранулем небольших размеров эффективным может быть инъекция в них стероидов; крупные гранулемы удаляются хирургически.
У некоторых пациентов с поражением гортани выраженность симптомов уменьшается после применения ингаляционных кортикостероидов, хотя эффективность данного метода лечения не доказана. При нарушении проходимости дыхательных путей выполняется трахеотомия или хордэктомия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Саркоидоз носа: причины, симптомы, диагностика, лечение
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Саркоидоз - общее заболевание, поражающее ретикулогистиоцитарную систему, протекающее в формах от самых легких, не влияющих на общее состояние организма, до тяжелых инвалидизирующих и даже смертельных форм. Известно под названием болезни Бека или болезни Бенье - Бека - Шауманна. Относится к системным заболеваниям с хроническим течением, характеризующееся образованием специфических гранулем в различных органах и тканях. Саркоидные гранулемы отличаются от туберкулезных главным образом отсутствием некротических изменений. В пораженных органах возможно развитие фиброза, приводящего к стойкому нарушению функций пораженных органов.
Причина саркоидоза окончательно не изучена. В конце 19 и первой половине XX в. это заболевание связывали с туберкулезом, однако эта гипотеза не нашла подтверждения. Неубедительными оказались и другие «теории» этиологии саркоидоза, например роль лепры, сифилиса, бериллия, микроскопических грибов, вирусов и т. д. По современным представлениям, саркоидоз является болезнью нарушенной иммунореактивности с особой реакцией организма на воздействие различных факторов окружающей среды.
Патологическая анатомия. Основной морфологический субстрат саркоидоза - это туберкулоидная гранулема, напоминающая туберкулезный бугорок. Главным в качественном и количественном отношении элементом этой гранулемы является эпителиоидная клетка. При типичной гистологической картине саркоидоза кожи в глубоких и средних отделах дермы обнаруживаются резко очерченные и отделенные от эпидермиса и друг от друга единичные гранулемы, состоящие почти исключительно из эпителиальных клеток с узким лимфоидно-клеточным ободком по периферии без признаков творожистого некроза. Часто в саркоидной гранулеме (отличие от туберкулезного бугорка) обнаруживаются кровеносные сосуды. Другим ее клеточным элементом являются гигантские клетки типа Лангханса, которые, в отличие от туберкулеза, встречаются не всегда и в небольшом количестве. Важное дифференциально-диагностическое значение имеет отсутствие в саркоидной гранулеме воспалительной зоны из полиморфно-ядерных лейкоцитов. Саркоидоз носа проявляется возникновением на коже плотных узелков голубоватого цвета, обсеменение которыми носит периодический характер и может продолжаться десятилетиями. Эти узелки имеют тенденцию к изъязвлению с образованием по окружности грануляционной ткани, в незначительном количестве может возникать их творожистый некроз, чем проявляется их сходство с узелками, возникающими при волчанке и лепре. При микроскопии слизистой оболочки носа обнаруживаются аналогичные узелковые образования бледно-голубого цвета, иногда изъязвившиеся в центре, с красноватой гранулематозной зоной по окружности. Иной раз саркоидные образования приобретают вид псевдополииозной ткани, суживающей просвет носовых ходов и являющейся причиной образования синехий между носовыми раковинами и перегородки носа. При этом отмечаются непрекращающаяся ринорея и частые небольшие носовые кровотечения.
В клиническом течении саркоидоза обычно прослеживаются фазы обострения и ремиссии. В период обострения болезни нарастает общая слабость, возникают миалгии, боли в суставах, увеличивается СОЭ, развиваются лейкопения, лимфоцитопения и моноцитоз. Возникающая при обострениях гиперкальциемия способствует появлению жажды, полиурии, тошноты и запоров. При легочной форме саркоидоза наиболее серьезными осложнениями являются сердечно-легочная недостаточность, глаукома, катаракта и др.
Диагноз саркоидоза носа устанавливают на основании отсутствия специфической микробиоты, характерных морфологических изменений как в носу, так и в других органах, а также клинической картины. Дифференцируют саркоидоз носа от других гранулематозов. При подозрении на саркоидоз обязательно рентгенологическое обследование груди (увеличение лимфатических узлов средостения, фиброз легочной ткани), УЗИ органов брюшной полости, развернутое исследование крови.
Лечение саркоидоза носа, несмотря на все многочисленные предложения (препараты мышьяка, висмута, ртути, золота, туберкулезный антиген, антибиотики, АКТГ, рентгенотерапия и т. п.), оказалось неэффективным или приносящим лишь временное улучшение.
В настоящее время в активной фазе capкоидоза лечение состоит в длительном (6 мес и более) применении глюкокортикоидов per os или местно (например, при поражении носа или глаз). Их назначают также при поражении сердца, легких, нервной системы и генерализованной форме. В комплексном лечении применяют также иммунодепрессанты, делагил, витамин Е. Одновременно проводят и симптоматическое лечение, в зависимости от локализации саркоидоза и возникающего синдрома (лечение дыхательной недостаточности, декомпенсированного легочного сердца, иссечение из полости носа синехий, хирургическое лечение осложнений саркоидоза глаз и др.).
Прогноз для жизни и трудоспособности при лечении в ранних стадиях благоприятный. Возможно выздоровление после первого курса гормональной терапии; у ряда больных возможны многолетние ремиссии. При поздних стадиях болезни лечение мало эффективно. Больные со стабильной сердечно-легочной недостаточностью и поражением нервной системы нетрудоспособны, прогноз для жизни у них ухудшается. Больные саркоидозом подлежат диспансерному наблюдению в противотуберкулезных учреждениях.
Саркоидоз: причины, симптомы, диагностика, лечение
Саркоидоз (синонимы: болезнь Бенъе-Бека-Шаумана, доброкачественный саркоидоз, болезнь Бека) - системное заболевание неизвестной этиологии, поражающее самые различные органы и ткани, патоморфологическую основу которого составляет эпителиодно-клеточная гранулема без признаков казеозного некроза.
Заболевание саркоидоз впервые описано норвежским дерматологом Беком (1899).
Что вызывает саркоидоз?
Причины и патогенез саркоидоза не выяснены. В течение нескольких десятилетий господствовала теория туберкулезного происхождения саркоидоза, т. е. считали, что саркоидоз является особой формой туберкулезной инфекции. В развитии заболевания важна роль генетических факторов, на что указывают большая конкордантность монозиготных близнецов по этому заболеванию по сравнению с дизиготными, неодинаковая в популяциях ассоциация саркоидоза с некоторыми антигенами тканевой совместимости (например, HLA-B8, DR3), расовые различия в заболеваемости.
Наличие семейных случаев, поражение моно- и гетерозиготных близнецов подтверждает генетическую предрасположенность к гранулематозному воспалению. Некоторые авторы считают, что в развитии саркоидоза важную роль играет дисбаланс в системе иммунитета.
Суммируя все взгляды по этиологии и патогенезу саркоидоза, можно прийти к заключению, что он является полиэтиологическим синдромом.
Гистопатология саркоидоза
При всех формах саркоидоза отмечаются однотипные изменения. В средних и глубоких отделах дермы обнаруживаются гранулемы, состоящие из эпителиоидных гистиоцитов с примесью лимфоцитов, единичных гигантских клеток типа Лангханса или инородных тел. В отличие от туберкулеза казсозныи творожистый некроз, как правило, отсутствует. В стадии разрешения отмечается замещение гранулематозных островков соединительной тканью.
Патоморфология саркоидоза
Типично наличие многочисленных однотипно построенных резко ограниченных гранулем, состоящих преимущественно из гистиоцитарных элементов. Некроз не характерен. В центре отдельных гранулем можно видеть гигантские клетки типа Пирогова-Лангханса, встречаются и клетки инородных тел. В цитоплазме этих клеток нередко обнаруживают кристаллоидные включения и астероидные тельца Шауманна, которые, однако, не являются специфичными для саркоидоза. Периферический ободок из лимфоидных элементов в этой стадии небольшой или совсем отсутствует. Характерно для этих гранулем наличие вокруг них концентрически расположенных коллагеновых волокон, окрашивающихся пикрофуксином в красный цвет и дающих слабую ШИК-положительную реакцию. Импрегнация нитратом серебра по методу Фуга выявляет ретикулиновые волокна как вокруг гранулемы, так и внутри ее. В стадии фиброзных изменений клетки гранулемы замешаются фибробластическими элементами, ретикулиновые волокна превращаются в коллагеновые.
При саркоиде Бека-Шауманна эпитедиоидные островки локализуются в верхней трети дермы, ближе к эпидермису, при саркоиде Дарье-Русси - главным образом в подкожном жировом слое. Ознобленная волчанка отличается от саркоида Бека-Шауманна только наличием резко расширенных капилляров в верхней части дермы. При эритродермической форме инфильтрат состоит из маленьких очагов эпителиоидных клеток и некоторого числа гистиоцитов и лимфоцитов, располагающихся вокруг поверхностных капилляров.
Саркоидоз нужно дифференцировать от туберкулезной волчанки, при которой также наблюдаются бугорки эпителиоидного строения, При наличии в гранулемах казеоза и значительного числа лимфоидных элементов отличить саркоидоз от туберкулеза очень трудно. Однако при туберкулезе гранулематоэный инфильтрат вплотную прилегает к эпидермису, часто разрушая его, что время как при саркоидозе инфильтрат отделен от эпидермиса полоской неизмененного коллагена. При саркоидозе в гранулемах, как правило, очень мало лимфоидных клеток, отсутствует или очень слабо выражен некроз, эпидермис нормальной толщины или атрофичен. при туберкулезной же волчанке часто отмечаются акантоз, иногда изъязвление с явлениями псевдоэпителиоматозной гиперплазии. Важное значение имеет бактериологическое исследование. Трудно Дифференцировать саркоидоз от туберкулоидного типа лепры, так как микобактерии лепры при этом пик выявляются только в 7 % случаен. Однако гранулемы при лепре располагаются в основном вокруг и по ходу кожных нервов. в результате чего они имеют неправильную форму, в их центре часто виден некроз.
Гистогенез не выяснен. В настоящее время саркоидоз рассматривается как полиэтиологическое заболевание, преимущественно иммунопатологическою генеза. Наблюдаются снижение количества Т-лимфоцитов, дисбаланс их основных популяции; сниженный ответ Т-клеток на митогены; ослабленные реакции гиперчувствительности замедленного типа; увеличение количества и гиперактивация В-лимфоцитов с неспецифической поликлональной гипергаммаглобулинемией, повышенным уровнем циркулирующих антител, особенно при наличии узловатой эритемы. В стадии образования гранулем в них доминируют Т-хелперы с относительным увеличением количества циркулирующих Т-супрессоров.
В развитии саркоидной гранулемы кожи К.А. Макарова и Н.А. Шапиро (1973) выделяют три стадии: гиперпластическую, гранулематозную и стадию фиброзно-гиалинозных изменений. В гиперпластической стадии наблюдается пролиферация клеток мононуклеарно-макрофагальной системы, среди которых затем появляются эпителиоидные элементы. Формирующиеся гранулемы, как правило, еще нечетко опраничеиы. многоядерные клетки в этой стадии процесса обычно отсутствуют. Считается, что гиперпластическая и гранулематозная стадии являются выражением нарастания напряженности клеточного иммунитета, а фиброзно-гиалинозные изменения - морфологическим признаком наступления фазы иммунологического истощения. При электронно-микроскопическом исследовании показано, что круглые клетки, находящиеся на периферии гранулемы, считающиеся лимфоцитами, имеют лизосомы, в которых находится кислая фосфлтаза и другие лизосомные ферменты. Они являются моноцитами крови, из которых затем образуются эпителиоидные клетки. Доказательств наличия бактериальных фрагментов в эпителиоидных клетках нет, хотя они содержат электронно-плотные и электронно-светлые лизосомы, несколько аутофагических вакуолей и комплекс резидуальных тел. Гигантские клетки формируются из эпителиоидных, Тельца Шауманна образуются из резидуальных гелей лизосом. Астероидные тельца состоят из глыбок коллагена, имеющих типичную (от 64 до 70 им) периодичность. Это связано с тем, что коллаген оказывается между эпителиоидными клетками в момент формирования из них гигантских ктсток. При иммуноморфологическом исследовании в некоторых случаях показано отложение IgM в зоне дермо-эпидермальной границы и в стенках сосудов, а также IgG в самих гранулемах и в окружающей дерме.
Симптомы саркоидоза
Поражение кожи наблюдается менее чем у 50 % больных, оно может быть полиморфным (типа узловатой эритемы, пятнисто-эритематозных очагов), но чаще встречаются различных размеров бугорковые элементы, своеобразие которых положено в основу выделения таких клинических вариантов, как кожный саркоид Бека, ангиолюпоид Брока-Потрие, ознобленная волчанка Бенье-Теннесеона, подкожные саркоиды Дарье-Русси. Саркоид Бека может проявляться в виде мелкобугорковых, и том числе лихеноидных, крупноузловатых и диффузно-бляшечных высыпаний. В редких случаях процесс может занимать весь кожный покров (эритродермическая форма саркоидоза). Характерен цвет бугорков: синюшный, желтовато-коричневый, при диаскопии появляются желтовато-бурые пятнышки. При ознобленной волчанке Бенье-Теннесеона изменения наблюдаются преимущественно на коже носа и прилежащих к нему участков щек в виде диффузно-бляшечных очагов синюшно-красного цвета; при подкожном саркоиде Дарье-Руеси обнаруживают гиподермальные узлы, кожа над которыми становится розовато-синюшный. Встречаются редкие (атипичные) варианты саркоидоза: эритематозный (пятнистый), эритродермический, лихеноидный (клинически сходный с красным плоским лишаем), пруригоподобный, веррукозно-папилломатозный, кольцевидный, фигурный (цирцинарный), эрозивно-язвенный. язвенно-гангренозный, папулонекритический, склеродермоподобный, посттравматический (рубцовый), элефантиатический, клинически сходный с туберкулоидной формой лепры, люпоидным некробиозом, эритематозно-сквамозный (ихтиозо- и псориазоподобный), атрофический, ангиоматозный и др., которые могут напоминать самые разнообразные дерматозы, в том числе и такие своеобразные по клиническим проявлениям, как экзема.
Саркоидоз чаще встречается у женщин и проявляется большим клиническим полиморфизмом. Кожные высыпания могут быть неспецифическими или специфическими. Последние обнаруживаются при гистологическом исследовании пораженной кожи.
В зависимости от манифестации дерматоза различают типичные (мелкоузелковый, крупноузелковый, диффузно-инфилыпративный, узловатый саркоид, ознобленную волчанку Бенье-Тенессона) и атипичные формы саркоидоза.
Мелкоузелковая форма встречается наиболее часто и характеризуется высыпанием многочисленных розово-красных пятен, которые со временем превращаются в узелки плотноэластической консистенции буровато-синюшного цвета, размерами от булавочной головки до горошины, полушаровидной формы, с четкими границами и гладкой поверхностью, возвышающиеся над окружающей кожей. Элементы часто локализуются на лице и верхних конечностях. При диаскопии выявляются мельчайшие желтовато-буроватые пятнышки («пылинки», или феномен запыленности). При регрессе на месте узелков остаются гиперпигментация или поверхностная атрофия, телеангиэктазия.
Крупноузелковая форма саркоидоза проявляется единичными или множественными, резко отграниченными и отчетливо выступающими над уровнем окружающей кожи полушаровидными плоскими узлами фиолетово-бурого или синюшно-буроватого цвета, размером от 10- до 20-копеечной монеты и более. Элементы имеют плотную консистенцию, гладкую поверхность, иногда покрыты телеангиэктазиями, крупные узлы могут изъязвляться. При диаскопии наблюдается феномен запыленности.
Диффузно-инфильтративный саркоид чаще локализуется на лице, редко - на шее, волосистой части головы и проявляется развитием бляшек плотной консистенции буроватого или буровато-синего цвета, с гладкой поверхностью, нерезко отграниченных и слегка выступающих над уровнем кожи. Поверхность может быть покрыта сетью капилляров. При диаскопии обнаруживается желтовато-коричневая окраска (симптом «пылинки»).
Ангиолюпоид Брока-Потpие обычно развивается на носу, щеках и, исключительно редко, на других участках тела. В начале заболевания появляются круглые безболезненные пятна размером с фасоль или монету, средней величины, красного или фиолетово-красного цвета. Постепенно они трансформируются в слегка выступающие бляшки округлой формы с четкими границами, приобретающие коричневый или ржавый оттенок, с гладкой поверхностью. Редко пальпаторно можно ощутить легкое уплотнение пятна, а при диаскопии увидеть буроватые точки (симптом «яблочного желе»). Иногда на поверхности элементов видны телеангиэктазии. Бляшки сохраняются длительное время.
Ознобленная волчанка Бенье-Теннесона. На коже щек, носа, подбородка, тыльной поверхности пальцев и лба возникают небольшие эритема-тозные инфильтрированные очаги поражения. В результате роста и слияния элементов образуются фиолетово-красные узлы или бляшки, имеющие довольно четкие границы. Наблюдаются расширенные отверстия сальных желез и волосяных фолликулов. Ухудшение процесса отмечается в холодное время года. У некоторых больных обнаруживают поражения легких, костей, суставов, увеличение лимфатических узлов. При диаскопии выявляются желтоватые точки-пятнышки.
Узловатый саркоид (подкожный саркоид Дерье-Русси) клинически характеризуется образованием на коже туловища, бедер и нижней части живота подкожных узлов размером от 1 до 3 см в диаметре. Они, как правило, немногочисленны, безболезненны, подвижны при пальпации и при слиянии образуют бляшечные инфильтраты больших размеров, напоминая корку апельсина. Кожа над узлами имеет обычную или слегка синюшную окраску, покрывающая очаги, - тускло-розовую.
Атипичные формы саркоидоза. В клинической практике встречается несколько атипичных форм: язвенные, пятнисто-папулезные, псориазиформные, ихтиозиформные, склеродермоподобные, скофуло-дермические, паиилломатозные, ангиоматозные, сходные с базалиомой, красной волчанкой и др.
У больных саркоидозом отмечается поражение различных органов и систем. В связи с этим больным рекомендуется сделать рентгенографию и томографию органов грудной клетки, костей и провести офтальмологическое обследование.
Из неспецифических поражений кожи при саркоидозе отмечается узловатая эритема, клинически проявляющаяся в виде плотных узлов розово-красного цвета, локализующихся чаще всего на передней поверхности голени. При этом у больных отмечаются высокая температура, боли в костях, увеит, повышение СОЭ, двухсторонняя, прикорневая лимфаденопатия.
Саркоидоз легких
Саркоидоз (болезнь Бенье-Бека-Шаумана) - системное заболевание, характеризующееся развитием продуктивного воспаления с формированием эпителиоидно-клеточных гранулем без некроза с исходом в рассасывание или фиброз.
Саркоидоз характеризуется образованием неказеозных гранулем в одном или более органах и тканях; этиология неизвестна. Чаще всего поражаются легкие и лимфатическая система, но саркоидоз может поражать любой орган. Симптомы саркоидоза легких варьируют от полного отсутствия (ограниченное заболевание) до одышки при нагрузке и, редко, дыхательной или другой органной недостаточности (распространенное заболевание). Диагноз обычно сначала подозревается при вовлечении в процесс легких и подтверждается рентгенографией грудной клетки, биопсией и исключением других причин гранулематозного воспаления. Глюкокортикоиды являются лечением первой линии. Прогноз очень хороший для ограниченной формы заболевания, но неблагоприятен при более распространенном заболевании.
Саркоидоз прежде всего поражает людей в возрасте 20-40 лет, но иногда встречается у детей и более старших взрослых. Во всем мире распространенность наибольшая у афроамериканцев и северных европейцев, особенно скандинавов. Распространенность саркоидоза в мире составляет в среднем 20 на 100 000 населения (в разных странах показатели колеблются от 10 до 40). Проявления заболевания широко варьируют в зависимости от расового и этнического происхождения, причем афроамериканцы и пуэрториканцы чаще имеют внеторакальные проявления. По неизвестным причинам саркоидоз легких немного более часто встречается у женщин.
Заболеваемость увеличивается в зимнее время и в начале весны.
Саркоидоз легких является системным заболеванием, при котором поражаются внутригрудные лимфатические узлы, легкие, бронхи, серозные оболочки, печень, селезенка, кожа, кости и другие органы.
Что вызывает саркоидоз легких?
Саркоидоз, как считается, развивается вследствие воспалительной реакции на фактор окружающей среды у наследственно предрасположенных людей. Предполагается участие вирусных, бактериальных и микобактериальных инфекций и неорганических (например, алюминий, цирконий, тальк) или органических (например, пыльца сосны, глина) веществ в роли пусковых механизмов, но эти предположения пока не доказаны. Неизвестные антигены вызывают клеточную иммунную реакцию, характеризующуюся накоплением Т-лимфоцитов и макрофагов, выделением цитокинов и хемокинов и формированием гранулем. Иногда выявляемый семейный анамнез или повышение заболеваемости в определенных сообществах предполагает генетическую предрасположенность, определенные воздействия или, что менее вероятно, передачу от человека к человеку.
Результатом воспалительного процесса является формирование неказеозных гранулем - характерного признака саркоидоза. Гранулемы - это скопления мононуклеарных клеток и макрофагов, которые дифференцировались в эпителиоидные и многоядерные гигантские клетки, окруженные лимфоцитами, плазмацитами, тучными клетками, фибробластами и коллагеном. Гранулемы встречаются обычно в легком и лимфатических узлах, но могут образовываться во многих других органах, включая печень, селезенку, глаз, носовые пазухи, кожу, кости, суставы, скелетные мышцы, почки, репродуктивные органы, сердце, слюнные железы и нервную систему. Гранулемы в легком расположены вдоль лимфатических сосудов, наиболее часто находятся в перибронхиолярных, субплевральных и перилобулярных областях.
Симптомы саркоидоза легких
Симптомы саркоидоза легких зависят от локализации и степени поражения и со временем меняются, варьируя от спонтанной ремиссии до хронического бессимптомного заболевания. Поэтому необходимы регулярные обследование для выявления новых симптомов в различных органах.
Системные симптомы саркоидоза
Гранулемы формируются в альвеолярных перегородках, бронхиолярных и бронхиальных стенках, вызывая диффузное поражение легких; легочные артерии и вены также вовлечены
Часто бессимптомный. Спонтанно разрешается у многих пациентов, но может вызвать прогрессирующую легочную дисфункцию, приводящую к ограничениям физической активности, дыхательной недостаточности и смерти у немногих пациентов
Приводит к развитию лимфоцитарных экссудативных выпотов, обычно двусторонних
Обычно протекает бессимптомно; проявляется как умеренные повышения в функциональных печеночных тестах, снижением накопления препарата при КТ с контрастированием
Редко приводит к клинически значимому холестазу, циррозу
Неясно различие между саркоидозом и гранулематозным гепатитом, когда саркоидоз повреждает только печень
Обычно протекает бессимптомно, проявляется болью в левом верхнем квадранте живота, тромбоцитопенией, неожиданной находкой на рентгене или КТ
Чаще всего увеит с нарушением зрения, фотофобией и слезотечением. Может вызвать слепоту, но чаще всего разрешается спонтанно
Конъюнктивит, иридоциклит, хориоретинит, дакриоцистит, инфильтрация слезных желез, приводящая к сухости глаз, неврит зрительного нерва, глаукома и катаракта также встречаются
Вовлечение органа зрения более часто у афроамериканцев и японцев
Для раннего выявления глазной патологии показано проведение обследования один или два раза в год
Бессимптомное заболевание с повышением/без повышения ферментов у большинства пациентов; иногда немая или острая миопатия с мышечной слабостью
Голеностопный сустав, колено, запястье, локтевой сустав - самые частые локализации артрита; может вызвать хронический артрит с деформациями Джаккоуда или дактилит
Синдром Лефгрена - триада симптомов, включающая острый полиартрит, узловатую эритему и лимфоаденопатию корней легких. Имеет различные особенности; более часто встречается у скандинавских и ирландских женщин, часто чувствителен к НПВП и часто саморазрешающийся; низкий процент рецидива
Остеолитические или кистозные поражения; остеопения
Узловатая эритема: красные твердые нежные узелки на передних поверхностях ног; более часто у европейцев, пуэрториканцев и мексиканцев; обычно проходит за 1-2 мес; окружающие суставы часто с артритом (синдром Лефгрена); может быть хорошим прогностическим признаком
Неспецифические поражения кожи; пятна, макулы и папулы, подкожные узелки и гипопигментация и гиперпигментация также встречается часто
Ознобленная волчанка: выступающие пятна на носу, щеках, губах и ушах; более часто у афроамериканцев и пуэрториканцев; часто связывают с фиброзом легкого; плохой прогностический признак
Сканирование с галлием всего организма может дать полезную информацию при отсутствии тканевого подтверждения. Симметричное увеличенное поглощение в средостенных и прикорневых лимфоузлах (знак лямбда) и в слезных, околоушных и слюнных железах (знак панды) особенно характерны для саркоидоза. Отрицательный результат у больных, получающих преднизолон, неинформативен.
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
Лечение саркоидоза легких
Поскольку саркоидоз легких часто спонтанно разрешается, бессимптомные пациенты и больные с умеренными симптомами не требуют лечения, хотя они должны регулярно обследоваться на предмет возможного ухудшения. Наблюдение за этими пациентами может включать периодические рентгенологические исследования, исследования функции легких (включая диффузионную способность) и маркеров экстраторакальных поражений (например, стандартные исследования функции почек и печени). Независимо от стадии заболевания, лечение требуется пациентам с ухудшающимися симптомами, ограничением активности, заметной патологической или ухудшающейся функцией легких, тревожными изменениями на рентгене (кавитация, фиброз, сгруппированные образования, симптомы легочной артериапьной гипертензии), поражением сердца, нервной системы или глаз, почечной или печеночной недостаточностью или уродующими поражениями кожи и суставов.
Лечение саркоидоза легких проводится глюкокортикоидами. Стандартный протокол - преднизолон в дозе от 0,3 до1 мг/кг перорально 1 раз в сутки в зависимости от симптоматики и выраженности изменений. Также используются режимы альтернирующего приема (например, преднизолон по 40-60 мг перорально 1 раз в сугки через день). Редко доза превышает 40 мг в сутки; однако могут потребоваться более высокие дозы, чтобы лечить осложнения у больных с поражением глаз, сердца или неврологическими поражениями. Ответ на лечение обычно наблюдается в пределах 2-4 нед, таким образом, симптомы саркоидоза легких, результаты рентгенографии грудной клетки и исследований функции легких могут быть повторно оценены через 4 и 12 нед. Хронические, немые случаи могут отвечать более медленно. Дозировки снижаются до поддерживающей дозы (например, преднизолон 3000/мкл. Сначала метотрексат и глюкокортикоиды назначаются одновременно; через 8 нед доза глюкокортикоида может быть снижена и, во многих случаях, отменена. Однако максимальный ответ на метотрексат может наступить через 6-12 мес. В таких случаях доза преднизолона должна снижаться более медленно. Последовательные анализы крови и тесты ферментов печени должны выполняться сначала каждые 1-2 нед и затем каждые 4-6 нед, как только будет достигнута стабильная доза. Фолиевая кислота (1 мг перорально 1 раз в сутки) рекомендуется для пациентов, принимающих метотрексат.
Эффективность других препаратов показана у небольшого количества пациентов, которые устойчивы к глюкокортикоидам или у которых возникают нежелательные явления. Эти препараты включают азатиоприн, циклофосфамид, хлорамбуцил, хлорохин или гидроксихлорохин, талидомид, пентоксифилин и инфлексимаб.
Гидроксихлорохин перорально по 200 мг 3 раза в сутки может быть столь же эффективным, как глюкокортикоиды, для лечения уродующих поражений кожи при саркоидозе и влечении гиперкальциурии. Хотя иммунодепрессанты часто более эффективны в резистентных случаях, после прекращения лечения часто возникает рецидив.
Нет доступных препаратов, последовательно предотвращающих легочный фиброз.
Трансплантация легкого - вариант для пациентов с терминальной стадией поражения легких, хотя заболевание может рецидивировать в пересаженном органе.
Читайте также:
- Курение электронных сигарет
- Паническое расстройство - клиника, диагностика, лечение
- Показания для резекции поджелудочной железы с панкреатоеюностомией по Фрею
- Нарушение дыхания во сне. Дыхание Cheyne-Stokes при сердечной недостаточности
- Рентгенограмма, КТ, МРТ при ревматоидном артрите височно-нижнечелюстного сустава (ВНЧС)
