Симптомы травмы шеи и ее лечение
Добавил пользователь Алексей Ф. Обновлено: 10.01.2026
Хлыстовая травма шеи, ушиб шеи и затылка, шейно-черепной синдром
Шейно-черепной синдром — это болезненное состояние шейно-затылочного перехода, возникающее в результате травмы головы или шеи (шейного отдела позвоночника) или их хронической перегрузки. Это вызывает раздражение болевых рецепторов в связочном аппарате, в капсулах межпозвонковых (фасеточных) суставов, мышцах шейного отдела позвоночника и апоневроза в затылочной части черепа.
Источником возникновения боли в шее и затылке служит травма или хроническая перегрузка опорных структур этой области (травма или ушиб шейного отдела позвоночника). Травма шейного отдела позвоночника по времени возникновения может быть как острой (в результате автомобильных аварий, падений, ударов головой или ударов по голове, ушиба шеи и затылка при падении), так и хронической (сидячая работа, кормление или длительное ношение ребёнка на руках и т.д.).
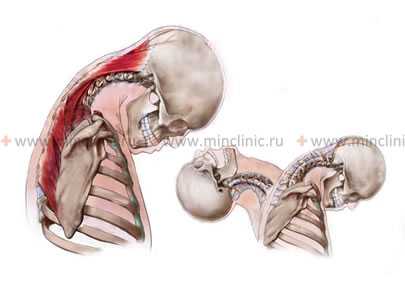
Хлыстовой механизм травмы связок и мышц шеи и головного мозга во время автомобильной аварии или столкновении при катании на коньках, роликах, лыжах или сноуборде, ушибе шеи и затылка при падении.
Острая травма шеи (шейного отдела позвоночника) и шейно-затылочного перехода возникает при падении, столкновении с другим подвижным или неподвижным объектом, человеком (при катании на лыжах, сноуборде и т.д.). От подобного механизма травмы или ушиба шейного отдела позвоночника происходит резкое движение в шейно-затылочном переходе и межпозвонковых сочленениях. В результате этой хлыстовой травмы шейного отдела позвоночника происходит растяжение связок и мышц шеи (задняя, передняя, боковая группа и их сочетания).
Иногда это движение в шее может быть в объёме больше, чем физиологическая норма для шейного отдела позвоночника. Тогда вероятны разрывы связок и мышц с подвывихами межпозвонковых суставов и зубовидного отростка шейного С2 позвонка.
Локализация типичных мышечных болевых точек при травме (ушибе) или хронической перегрузке мышц и связок шеи.
В зависимости от интенсивности боли в затылке и шее при травме или ушибе шейного отдела позвоночника пациент не может подобрать удобное положение для сна.
Хроническая травма шеи (шейного отдела позвоночника) и шейно-затылочного перехода формируется статической нагрузкой от монотонных усилий в течение длительного периода времени (сидячая работа). При этом на протяжении некоторого количества времени человек испытывает дискомфорт в шее и затылке. Обострение боли в шейном отдела позвоночника может вызвать переохлаждение, резкое движение головой (поворот головы в сторону или назад), неудобное положение шеи во сне.
На фоне хлыстовой травмы и боли в шейном отделе позвоночника происходит раздражение позвоночных артерий, которые проходят в поперечных отростках шейных позвонков.
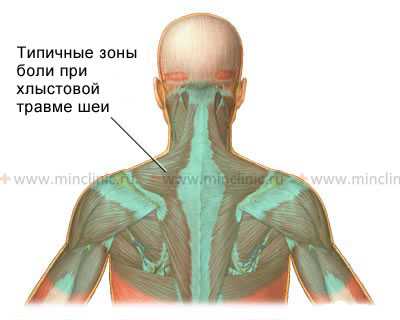
Локализация болевых ощущений при хлыстовой травме шеи, отдающие от затылка до зоны между и ниже лопаток, в плечи.
Следует учесть, что помимо боли шее и голове (затылок, виски, темя, лоб), пациенты могут испытывать и вестибулярные расстройства. Вестибулярные расстройства как результат раздражения позвоночных артерий, которые выражаются головокружением и шаткостью при ходьбе, тошнотой и рвотой. Иногда клинические проявления шейно-черепного синдрома приводят к ошибочной диагностике некоторыми врачами сотрясения головного мозга.
При шейно-черепном синдроме так же возможны жалобы на появление шума или звона в ушах и голове (кохлеарное проявление), онемение кожи лица, затылка, в области уха, слизистой языка.
Возникает быстрая утомляемость. Утром после сна нет чувства того, что удалось выспаться. Иногда может на этом фоне может возникать бессонница. Снижается общая работоспособность и внимание, возникает раздражительность.
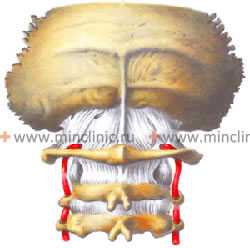
Позвоночные артерии, проходящие в поперечных отростках шейных позвонков, могут реагировать сосудистым спазмом с головокружением.
Симптомы травмы шеи и ее лечение
Симптомы шейного синдрома и его лечение
Код по МКБ-10: М42.1
а) Симптомы и клиника. Хотя диагноз «шейный вертеброгенный синдром» неточен, врачи его часто ставят; он просто указывает на то, что пациент испытывает боль в области позвоночника. Этот диагноз не отражает причины боли.
Этиологическими факторами вертеброгенной боли могут быть мышечное напряжение, связанное с чрезмерной физической нагрузкой или неправильной осанкой. Протрузия или выпадение межпозвоночного диска либо артроз или воспалительный процесс в дугоотростчатых суставах также могут вызвать вертеброгенный синдром.
Блокада дугоотростчатого сустава может вызвать локальную боль, а также рефлекторные реакции симпатической нервной системы. Клинические проявления вертеброгенного синдрома могут быть связаны с чрезмерной подвижностью какого-либо позвоночного сегмента или ограниченной подвижностью соседних сегментов.
Клиническая картина шейного вертеброгенного синдрома дополняется нарушением слуха, шумом в ушах, головокружением и другими симптомами острого нарушения функции кохлеовестибулярного аппарата. При поражении на уровне глотки и гортани появляются труднообъяснимая дисфония, хронический фарингит, ощущение кома в горле. К другим, более сложным клиническим синдромам при поражении шейного отдела позвоночника относятся острая кривошея, синдром короткой шеи и синдром обкрадывания подключичной артерии.
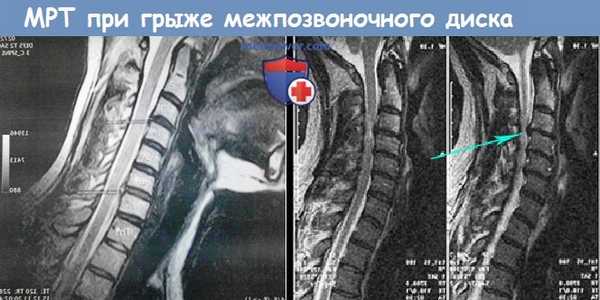
МРТ при грыже межпозвоночного диска и шейного синдрома из-за него
б) Диагностика. Анамнез позволяет получить предварительные, но часто убедительные данные, свидетельствующие о поражении шейного отдела позвоночника. При осмотре можно выявить изменения мягких тканей, наступающие в результате патологических рефлексов с блокированного дугоотростчатого сустава. При пальпации можно выявить триггерные точки и оценить состояние кожи и мышц.
Важной частью клинического обследования является оценка подвижности сегментов шейного и первых нескольких позвонков грудного отдела позвоночника. Такая оценка требует от врача владения хиропрактическими приемами.
в) Лечение шейного синдрома. Хиропрактические приемы и мануальная терапия составляют основу лечения заболеваний шейного отдела позвоночника. Оно включает методы мягкотканной терапии, приемы релаксации мышц, пассивной мобилизации отдельных суставов, растяжек мышц, манипуляцию, внутриочаговые инъекции растворов местных анестетиков.
Весь этот комплекс лечения можно дополнить физиотерапией (в частности, согревающими процедурами) и медикаментозной терапией (противовоспалительными и противоревматическими препаратами, мышечными релаксантами).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
В зависимости от величины травмирующей силы тупая травма вызывает припухлость тканей, связанную с их отеком или гематомой, и эмфизему при повреждении целостности слизистой оболочки подсвязочного пространства, трахеи или гортаноглотки. Степень повреждения тканей зависит от направления и величины повреждающей силы.
Открытые повреждения дыхательных путей и пищевода по прогнозу почти не уступают разрыву сонной артерии или яремной вены. Повреждение крупных шейных вен опасно тем, что может вызвать воздушную эмболию.
Если объем аспирированного воздуха превышает 10-20 мл, то эмболия вызывает смерть. Лечение в таких случаях должно быть экстренным и заключается в незамедлительном пальцевом прижатии места разрыва вены, укладывании пострадавшего в горизонтальное положение и последующем ушивании дефекта.
Пострадавшие с повреждением сонной артерии обычно умирают на месте происшествия от острой кровопотери. Даже при быстром пальцевом прижатии места кровотечения и экстренной хирургической остановке кровотечения из общей или внутренней сонной артерии у значительной части выживших больных отмечается нарушение функции головного мозга. Успех лечения зависит от слаженной работы травматолога, анестезиолога и сосудистого хирурга.

Ранение трахеи:
а — КТ шеи и груди пострадавшей перед операцией (объяснение в тексте);
б — пересечение трахеи на 3/4, в нижнем углу раны слева — эндотрахеальная трубка, заведенная через трахеостому; в — рана трахеи ушита;
г — КТ груди пострадавшей перед выпиской из стационара
Повреждение позвоночника может быть прямым или непрямым. Непрямая травма позвоночника часто сопровождается сопутствующим повреждением головы и шеи и приводит к хроническому нарушению слуха и чувства равновесия. Различают три основных механизма повреждений, которые происходят в результате дорожно-транспортных происшествий и несчастных случаев в спорте:
1. Растяжение (разрыв) связок.
2. Перекручивание, часто сопровождающееся растяжением (разрывом) мягких тканей.
3. Хлыстовая травма, или повреждение, связанное с резким ускорением и замедлением тела.
Для этих повреждений характерны тошнота, рвота, кохлеовестибулярные реакции (потеря слуха, шум или звон в ушах, головокружение) и различные симптомы нарушения зрения. Возможны также нарушения чувствительности, параличи. Диагностика и лечение травм позвоночника требуют междисциплинарного подхода с привлечением таких специалистов, как оториноларинголог, ортопед, травматолог, невропатолог и нейрохирург.
Пострадавшим, у которых подозревают повреждение позвоночника, необходимы рентгенография шейного отдела позвоночника, КТ и МРТ. Чаще наблюдаются переломы шейных позвоноков С1 (атлант) и С2, особенно зубовидного отростка. Лечение этих повреждений должно быть комплексным, с участием ортопеда, травматолога, врача неотложной помощи и нейрохирурга.
Подробно тактика при травмах шеи и ее органов описана в статьях сайта раздела "Травмы шеи".
Клиника, диагностика и лечение проникающих ранений шеи
Проникающими считаются ранения шеи, которые нарушают целостность подкожной мышцы шеи. Они составляют около 5-10% всех травм. Поскольку шея является небольшой по размеру анатомической областью, в пределах которой расположено множество жизненно важных структур, ранения этой зоны представляют собой неотложное состояние, требующее оказания экстренной помощи. Самой распространенной причиной смерти является кровотечение.
Проникающая травма шеи может привести к повреждению воздухопроводящих путей, верхних отделов пищеварительного тракта, сосудов и нервов. В зависимости от пораженных структур все симптомы и признаки проникающей травмы шеи могут быть разделены на три основные группы. Повреждения гортани и трахеи сопровождаются дыхательной недостаточностью, стридором, кровохарканьем, охриплостью, смещением трахеи, подкожной эмфиземой, открытым пневмотораксом.
Признаками повреждения сосудов являются гематома, продолжающееся кровотечение, неврологические нарушения, отсутствие пульса, гиповолемический шок, шум над сонными артериями, нервная дрожь, изменения сознания. Повреждения нервов могут сопровождаться развитием геми- или квадриплегии, нарушением функции черепных нервов, охриплостью, изменениями в восприятии. Признаками повреждения глотки или пищевода являются подкожная эмфизема, дисфагия, одинофагия, гематемезис, кровохарканье, тахикардия, лихорадка. Следует отметить, что повреждения пищевода часто протекают субклинически.
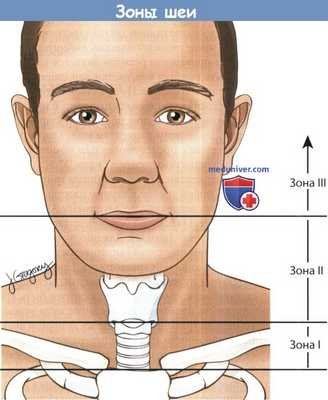
Для упрощения процесса принятия решений шею можно разделить на три анатомических зоны. Наиболее часто травмируемая зона II располагается между перстневидным хрящом и углом нижней челюсти.
Зона I расположена наиболее каудально, между перстневидным хрящом и яремной вырезкой грудины,травмы этой зоны особенно опасны для жизни.
Зона III лежит между углом нижней челюсти и основанием черепа. Важно учитывать то, насколько просто реализовать хирургический доступ в пределах той или иной зоны. Наиболее доступна зона II.
Зоны I и III защищены костными структурами, поэтому доступ к ним ограничен.
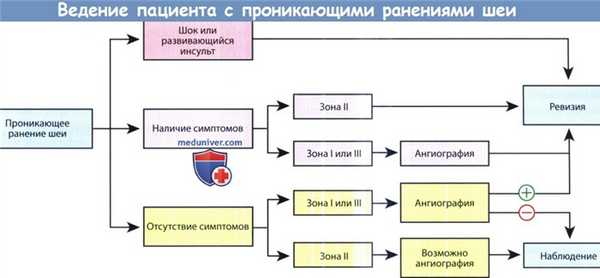
Пациентов с проникающими ранениями шеи можно подразделить на три группы: нестабильные, стабильные, бессимптомные. Алгоритм обследования и лечения должен основываться на зоне повреждения и на стабильности состояния.
а) Механизм проникающего ранения шеи. Тяжесть состояния будет в первую очередь зависеть от механизма травмы и от силы воздействия травматического фактора. Огнестрельные раны могут быть нанесены из оружия с низкой начальной скоростью и высокой начальной скоростью. Большая часть гражданского огнестрельного оружия имеет низкую начальную скорость. Пули, выпущенные из такого оружия, обычно двигаются вдоль естественных слоев тканей, сдвигают в стороны жизненно важные образования и, в целом, наносят относительно небольшие повреждения.
Пули, выпущенные из оружия с высокой начальной скоростью (например, боевые винтовки), передают свою энергию окружающим тканям и вызывают значительно более серьезные повреждения. Пулевой канал обычно прямой, а образующаяся в результате полость значительно шире (вид входного и выходного отверстий может быть обманчивым). Могут повреждаться структуры, расположенные на расстоянии 5 см от раны. Подобные ранения шеи очень часто заканчиваются летальным исходом, а проведенная вовремя ревизия раны может спасти жизнь. Если пациент находится в стабильном состоянии, решение вопроса о проведении ревизии раны решается индивидуально.
Ножевые ранения более предсказуемы, чем огнестрельные. Одно из ключевых отличий заключается в риске повреждения подключичных сосудов. В большинстве случаев траектория полета пули идет перпендикулярно шее, поэтому ключица в данном случае несколько защищает подключичные сосуды от повреждения. Удары ножом, напротив, часто совершаются в направлении сверху вниз, проникая за ключицу. Из-за этого риск повреждения подключичных сосудов при ножевых ранениях значительно выше, чем при огнестрельных.
б) Обязательная и селективная ревизия шеи. Обследование и лечение пациента проводится в зависимости от его клинического состояния. Прежде всего определяется наличие непосредственной угрозы жизни. В первую очередь нужно ориентироваться на признаки продолжающегося кровотечения: нарастающая гематома, нестабильность гемодинамики, гиповолемический шок, гемоторакс, гемомедиастинум. Во всех данных случаях ревизия проводится незамедлительно.
Если пациент находится в стабильном состоянии, оценить степень повреждения и принять решение о проведении ревизии помогают лучевые методы диагностики. Для дальнейшей систематизации процесса принятия решений при травмах шеи ее удобно разделить на три анатомические зоны, каждая из которых имеет свои особенности.
Повреждения первой зоны особенно опасны, поскольку здесь проходят крупные кровеносные сосуды. И хотя кости грудной клетки обеспечивают определенную защиту этой области, они значительно усложняют хирургический доступ. Частота летальных исходов при повреждении I зоны достигает 12%. Поэтому перед выполнением ревизии для локализации повреждения рекомендуется выполнение ангиографии.
В зоне III локализованы структуры, расположенные над углом нижней челюсти. Особую опасность здесь представляют ранения черепных нервов и верхних отделов сонной артерии. Доступ в этой зоне, также, как и в зоне I, сильно ограничен из-за небольшого расстояния между углом нижней челюсти и основанием черепа. Поэтому, если пациент находится в стабильном состоянии, отсутствуют признаки кровотечения, а дыхательные пути не повреждены, рекомендуется выполнение ангиографии. В дальнейшем рекомендуется регулярно осматривать полость рта, т.к. формирование гематомы может привести к обструкции дыхательных путей.
Зона II, наиболее открытая область, лежащая между перстневидным хрящом и углом нижней челюсти, повреждается чаще всего. До сих пор идут споры о том, следует ли проводить обязательную ревизию при всех ранениях II зоны, либо в некоторых случаях можно прибегнуть к консервативной тактике (регулярные осмотры, в том числе эндоскопические, ангиография). Аргументом за проведение ревизии является тот факт, что обнаружить ранения вен, глотки или пищевода может быть достаточно сложно. Но при стабильном состоянии разумнее госпитализировать пациента и наблюдать за его состоянием в динамике, проводя регулярные, частые осмотры.
Также этим пациентам может потребоваться дополнительное обследование при помощи лучевых или эндоскопических методов.
Всем пациентам с проникающими ранениями шеи, как и при любой травме в первую очередь необходимо провести обследование по алгоритму АВС: проходимость дыхательных путей (airway), дыхание (breathing), кровообращение (airway). Для обеспечения проходимости дыхательных путей выполняется интубация трахеи, коникотомия или трахеотомия. При повреждении дыхательных путей самым безопасным методом является интубация трахеи, но всегда следует быть крайне осторожным, поскольку дыхательные пути можно дополнительно травмировать либо из-за плохой визуализации, либо просто слишком переразогнув шею. При пневмотораксе выполняется дренирование плевральной полости. Всем пациентам катетеризируются центральные вены.
Для контроля кровотечения либо при увеличивающейся в размерах гематомы кровотечение сначала останавливают простым пальцевым прижатием. Пациентам с повреждением крупных сосудов в экстренном порядке выполняется ревизия раны. Всех пациентов нужно осматривать на предмет неврологических и сосудистых нарушений, т.к. это может оказаться полезным для определения дополнительных повреждений и хода раневого канала, например, об имеющемся повреждении сонной артерии может свидетельствовать нарушение функции подъязычного нерва, охриплость, синдром Горнера.
в) Диагностика проникающих ранений шеи. Если пациент находится в стабильном состоянии, нужно тщательно собрать анамнез и провести детальный осмотр. Особое внимание нужно обратить на входное и выходное отверстие раны, а также на неврологический статус. Для исключения перелома шейного отдела позвоночника выполняется рентгенография; рентгенография органов грудной клетки позволяет исключить гемоторакс, пневмоторакс, пневмомедиастинум, в некоторых случаях также можно диагностировать повреждение подключичных сосудов. Для повышения точности интерпретации снимков полезно пометить ранения каким-нибудь рентгеноконтрастным материалом.
До сих пор не достигнуто единого мнения о том, какой тактики ведения больного следует придерживаться: обязательной или селективной хирургической ревизии раны. Поскольку в перспективных исследованиях не было продемонстрировано преимущество одного подхода над другим, во многих лечебных учреждениях предпочитают прибегать к тактике селективной ревизии, которая подразумевает разделение на три группы: пациенты в нестабильном состоянии (шок или симптомы нарушения мозгового кровообращения), пациенты в стабильном состоянии с имеющимися симптомами, пациенты в стабильном состоянии без какой-либо симптоматики. Стабильные пациенты с ранениями I и III зон направляются на ангиографию, по результатам которой решается вопрос о проведении ревизии.
Пациентам с повреждениями II зоны и имеющимися симптомами выполняется ревизия. При отсутствии симптоматики либо выполняется ангиография, либо в течение 48 часов ведется наблюдение.
Пациентов с проникающими ранениями II зоны необходимо обследовать далее, чтобы не пропустить скрытые повреждения. Первым делом нужно определиться с состоянием дыхательных путей. При нарушении проходимости дыхательных путей больного следует стабилизировать, выполнить ангиографию, контрастное исследование желудочно-кишечного тракта, гибкую и жесткую эзофагоскопию; при обнаружении соответствующей патологии выполняется ревизия шеи. При свободной проходимости дыхательных путей внимание уделяют состоянию дыхательной, легочной, сердечно-сосудистой систем, неврологическому статусу. Решение о ревизии выполняется по результатам проведенного обследования. В любом случае, всем пациентам требуются регулярные осмотры в течение 48 часов.
г) Повреждение сосудов шеи. При повреждениях I анатомической зоны шеи в большинстве случаев требуется консультация торакального хирурга и проведение торакотомии, хотя иногда удается обойтись и доступом через разрез на шее.
В зоне II расположены общие и внутренние сонные артерии. Ревизия выполняется через разрез вдоль переднего края грудино-ключично-сосцевидной мышцы. Обширная гематома или повреждение проксимального отдела артерии сделает ее идентификацию более сложной, т. к. заметить пульсацию сосуда будет труднее. В данном случае для идентификации нужно отследить ветки наружной сонной артерии в проксимальном направлении. При повреждении ветвей наружной сонной артерии достаточно простой перевязки, потому что в этой области хорошее коллатеральное кровообращение. Вены шеи также можно перевязывать без какого-либо риска, исключение составляет только повреждение обеих внутренних яремных вен, в таком случае, рекомендуется восстановить проходимость хотя бы одной вены.
При повреждениях III зоны может потребоваться резекция нижней челюсти. Возможно повреждение сразу нескольких крупных сосудов (наружной и внутренней сонных артерий, внутренней верхнечелюстной артерии). Если доступ к основанию черепа затруднен, может потребоваться консультация интервенционного радиолога.
Описаны несколько методов восстановления целостности сосуда: восстановление целостности сосудистой стенки, лигирование сосуда, трансплантат в виде заплаты на сосуд, венозный аутотрансплантат, синтетический венозный трансплантат. При наличии стеноза (по данным лучевых методов) рекомендуется выполнение анастамоза «конец-в-конец» или использование аутотрансплантатов. Перевязывать внутреннюю сонную и общую сонную артерии не рекомендуется, процедура выполняется только в случаях, когда восстановление проходимости невозможно. При отсутствии лечения возможно развитие отдаленных осложнений (формирование аневризмы, разрыв сосуда, формирование артериовенозной фистулы).
Важную роль в обследовании пациентов с травмами пищевода играют лучевые методы исследования. В качестве контрастного вещества используется гастрографин, поскольку при попадании бария в средостение возможно развитие химического медиастинита. Кроме того, попадание бария за пределы пищевода может рентгенологически искажать нормальное послойное расположение тканей. Если исследование оказалось неинформативным, но клинически есть высокий риск перфорации пищевода, выполняется рентгенография с барием.
При сохраняющемся подозрении на перфорацию пищевода и отсутствии подтверждающих данных, пациент переводится на режим питания «ничего через рот», также необходимо тщательное наблюдение. При расширении средостения на последовательных рентгенограммах грудной клетки, появлении лихорадки или тахикардии может потребоваться повторное выполнения эндоскопии или даже ревизия шеи.
Многие хирурги у пациентов с эмфиземой мягких тканей шеи, кровохарканьем и другими угрожающими симптомами предпочитают выполнять прямую ларингоскопию, бронхоскопию и жесткую эзофагоскопию. При обнаружении перфорации пищевода требуется первичное ушивание двухрядным швом, очищение раны, адекватное дренирование. Для дополнительного укрепления стенки пищевода некоторые хирурги также применяют мышечный трансплантат. Приоритетом, тем не менее, всегда остается контроль за проходимостью дыхательных путей.
е) Повреждения гортани и трахеи. Повреждения трахеи, которые не нарушают проходимость дыхательных путей или не сопровождаются полным разрывом колец трахеи, могут быть восстановлены как с трахеотомией, так и без нее. При более тяжелых повреждениях требуется трахеотомия, либо через сам дефект, либо ниже него.
Повреждения слизистой оболочки гортани должен быть ушиты в течение 24 часов с момента травмы, это уменьшает процесс рубцевания и способствует восстановлению голоса. При смещенных переломах хрящей и при крупных разрывах слизистой складочного и надскладочного отделов требуется хирургическое сопоставление поврежденных тканей. КТ и ларингоскопия помогают определиться с тем, показано ли пациенту выполнение тиреотомии и открытой репозиции перелома, либо можно ограничиться наблюдением.
ж) Тупая травма шеи. Тупая травма шеи может произойти в результате криминального нападения, занятия спортом, дорожно-транспортного происшествия. Возможно повреждение дыхательного и пищеварительного тратов, кровеносных сосудов. Поскольку симптомы могут развиться спустя достаточно длительное время после травмы, чтобы не упустить их, требуется тщательное наблюдение.
У пациентов с сочетанной травмой повреждение гортани и трахеи легко пропустить. В таком случае возможно медленное нарастание отека дыхательных путей, который приведет к развитию стеноза лишь спустя несколько часов после травмы. КТ полезна для уточнения степени повреждения гортани и близлежащих сосудов. Тупая травма сосудов шеи может привести к разрыву, тромбозу, расслойке, формированию ложных аневризм. В зависимости от механизма, вида и локализации повреждения прибегают либо к хирургическому лечению, либо к назначению антикоагулянтов, либо к наблюдению. Возможно, потребуется консультация сосудистого хирурга.
з) Ключевые моменты:
• Всем пациентам с проникающими ранениями шеи, у которых имеются угрожающие жизни симптомы, обязательно проводится хирургическая ревизия.
• Основной причиной смерти больных с проникающими ранениями шеи является кровотечение. Необходимо наблюдение в течение как минимум 48 часов.
• Классификация травмы в зависимости от ее зоны и механизма помогает определить вероятность наличия повреждения, опасного для жизни.
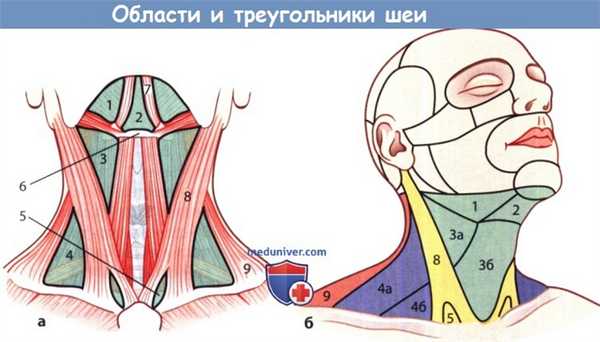
Области и важные треугольники шеи:
1 - подчелюстной треугольник; 2 -подподбородочный треугольник;
3 и 3а - сонный треугольник; 3б - подподъязычный треугольник;
4 - боковой треугольник шеи, который делят на задний треугольник шеи (4а) и лопаточно-ключичный треугольник (4б);
5 - малая надключичная ямка; 6 - подъязычная кость;
7 - переднее брюшко двубрюшной мышцы; 8 - грудино-ключично-сосцевидная мышца;
9 - задняя шейная область с трапециевидной мышцей.
а Большая часть областей шеи соответствует видимым или пальпируемым мышцам шеи.
б Вид сбоку справа.
Учебное видео топографии и анатомии треугольников шеи
Хлыстовая травма шеи причины, симптомы, методы лечения и профилактики
Хлыстовая травма шеи – одна из серьезных травм шейного отдела позвоночника, снижающая качество жизни человека и приводящая к инвалидности. Если травмирование не лечить более полугода, то патология переходит в хроническую форму. Важно обратиться к врачу при первых признаках повреждения. Он поможет восстановить анатомическую подвижность шеи.
Симптомы хлыстовой травмы шеи
Для хлыстовой травмы характерно появление следующих симптомов:
- постоянные головные боли;
- болевой синдром и тяжесть в руке;
- нарушения памяти и концентрации внимания;
- повышенная раздражительность;
- депрессия;
- нарушение сна;
- быстрая утомляемость;
- шум в ушах;
- нарушение зрения.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Причины
Хлыстовая травма шеи возникает вследствие таких причин:
- автоавария – при резком столкновении транспортных средств происходит сильный удар, что приводит к повреждению шеи. Ремни безопасности в таком случае не помогают, но они защищают тело от других травм.
- внезапный сильный удар в голову;
- катание на экстремальных аттракционах – резкое изменение положения головы, частые повороты и прочее может привести к неприятным последствиям;
- занятия спортом;
- падение с высоты – поскольку шейный отдел позвоночника считается наиболее уязвимым, то при падении он повреждается в первую очередь;
- родовая травма.
Степени тяжести хлыстовой травмы
Врачи выделяют 4 степени тяжести хлыстовой травмы:
- первая – пациента беспокоят болевые ощущения и тугоподвижность шеи, мягкие ткани повреждены незначительно;
- вторая – боль в шее сопровождается другими признаками: повреждения мышц, сухожилий и связок, болевой синдром в голове или верхних конечностях;
- третья – наблюдаются неврологические расстройства;
- четвертая – характеризуется вывихами и переломами позвонков. Больным требуется медицинская помощь сразу после получения травмы.
Диагностика
Для выявления хлыстовой травмы врач проводит осмотр и выясняет обстоятельства, при которых было получено повреждение. Затем он направляет пациента на сдачу рентгенографии. С ее помощью можно проверить состояние позвоночника и наличие возможного перелома. При подозрении на межпозвоночную грыжу или компрессию спинного мозга врач назначает МРТ. К дополнительным методам исследования относятся компьютерная томография и миелограмма.
Для диагностики хлыстовой травмы в сети клиник ЦМРТ применяют следующие методы:
МРТ (магнитно-резонансная томография)
УЗИ (ультразвуковое исследование)
Дуплексное сканирование
Компьютерная топография позвоночника Diers
Чек-ап (комплексное обследование организма)
КТ (компьютерная томография)
К какому врачу обратиться
Обращайтесь к травматологу или хирургу, в зависимости от тяжести повреждения. Для дальнейшей реабилитации врач может привлечь других специалистов - физиотерапевта, врача, который специализируется на ЛФК и массаже.
Лечение хлыстовой травмы шеи
При хлыстовой травме необходимо зафиксировать шею с помощью ортопедического воротника. Эта манипуляция способствует снижению нагрузки на мышцы и защищает позвоночник. Носить воротник следует не более 3 дней. Затем его нужно снять и надевать на 5-6 часов в день с перерывами в 1 час. Общая длительность использования бандажа – 1-2 месяца, в зависимости от тяжести травмы. Если ортез носить беспрерывно, то он вызовет неподвижность мышц.
В курс лечения пациента с хлыстовой травмой входят такие группы медикаментов:
- противовоспалительные нестероидные средства – предназначены для снятия отечности тканей, уменьшения чувствительности нервных окончаний и устранения болевого синдрома;
- антидепрессанты – применяют при выраженном депрессивном состоянии;
- миорелаксанты – способствуют расслаблению мышц;
- наркотические анальгетики – используют крайне редко, чтобы избавиться от боли, когда не помогают другие лекарства.
Хорошо себя зарекомендовали при повреждении шеи физиопроцедуры. Они помогают ускорить процесс регенерации тканей. К самым эффективным относятся:
- ультразвуковое лечение;
- криотерапия;
- электростимуляция мышц;
- электрофорез.
В восстановительный период полезно обратиться к мануальному терапевту. Он поможет вылечить многие дисфункции, возникшие на фоне хлыстовой травмы шеи. Обычно достаточно 1-2 сеансов для устранения зажимов, снятия мышечного спазма и восстановления правильной работы организма.
Также после снятия острой боли назначают ЛФК. Полезно сочетать упражнения с массажем шейно-воротниковой зоны. Они восстанавливают подвижность шеи и снимают мышечный блок.
В редких случаях при постхлыстовом синдроме требуется консультация психотерапевта. Он помогает избавиться от психологических последствий травмы и обучает больного способам релаксации.
Если у пациента выявлена угроза сдавливания спинного мозга, то ему показана хирургическая операция.
В восстановительный период врач рекомендуют резко не запрокидывать голову, не поднимать тяжести в течение первых двух месяцев и периодически делать самомассаж шеи плавными движениями.
Осложнения
При отсутствии лечения хлыстовая травма может привести к серьезным осложнениям:
- постхлыстовая травма;
- развитие межпозвонковой грыжи;
- нарушение зрительной функции;
- разрыв мышц и сосудов;
- повышенное чувство тревоги;
- неврологические нарушения;
- дисфагия;
- стойкий болевой синдром в затылочной части головы и спине;
- посттравматический остеоартроз.
При своевременном лечении
- при повреждениях 1-2 степени - боли, которые сохраняются в течение 1-2 месяцев или дольше, временное ограничение подвижности;
- при серьезных травмах - нарушение сна, повышенная раздражительность, частичная временная потеря памяти, проблемы с концентрацией внимания;
- в особенно тяжелых случаях - частичный или полный паралич тела, который не поддается лечению.
Без обращения к врачу
- незначительные повреждения без своевременного лечения провоцируют фиброз, патологические изменения мягких тканей, которые могут затронуть расположенные рядом органы, образование межпозвонковых грыж, посттравматический остеохондроз;
- серьезные травмы очень опасны, и без терапии могут привести к полному параличу или смерти.
Профилактика хлыстовой травмы шеи
Большая часть пациентов получают хлыстовую травму шеи в дорожно-транспортных происшествиях. Поэтому для предотвращения повреждения следует придерживаться несложных правил на дороге:
- управлять транспортным средством в трезвом виде;
- не превышать допустимую скорость;
- ездить только на исправном автомобиле;
- иметь фиксированный подголовник в машине;
- перевозить ребенка в детском кресле на сиденье;
- спина водителя должна максимально касаться спинки сиденья;
- на руле нужно сосредоточить вес рук;
- правильно пристегнуть ремень безопасности.
При активных занятиях спортом рекомендуется соблюдать правила безопасности. В парке развлечений желательно не кататься на самых экстремальных аттракционах. Быстрые и резкие подъемы и спуски нередко заканчиваются травмами.
Также запрещено нырять и купаться в неизвестных местах. Неумелый прыжок в воду или купание на мелководье может привести к хлыстовой травме шеи. В 70% случаев такие ныряния приводят к полному параличу и даже смерти.
Врачи настоятельно рекомендуют следить за осанкой, выполнять упражнения для укрепления мышц, несколько раз в год проходить курсы у квалифицированного массажиста и спать на ортопедической подушке.
Читайте также:
