Синдром Гийена-Барре. Острая воспалительная демиелинизирующая полиневропатия Гийена — Барре.
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
В статье дан краткий информационный обзор острого аутоиммунного заболевания периферической нервной системы - синдрома Гийена – Барре, являющегося частой причиной острых периферических параличей, встречающегося в любом возрасте, но чаще у людей трудоспособного возраста. В статье выяснены особенности патогенеза, обоснованные научными исследованиями. Выделяются и описываются характерные особенности течения заболевания, а также основные и более уточненные критерии постановки диагноза, всемирные шкалы оценки функциональных нарушений. В работе обращено внимание на лечение заболевания с точки зрения его эффективности. Приведено собственное клиническое наблюдение за пациентом 23 лет, страдающим острой воспалительной демиелинизирующей полирадикулонейропатией, проявившейся чувствительными нарушениями – гипостезией с первоначальным вовлечением нижних конечностей и распространением «по восходящему типу» от дистальных групп мышц к проксимальным. Представлен клинический случай с применением шкалы оценки NIS-LL (Neuropathy Impairment Score Lower Limb), данные дополнительных исследований, примененные методики лечения, а также описан исход лечения. Обращено внимание на необходимость своевременной и правильной диагностики заболевания и его адекватного лечения с использованием в нашем случае метода плазмафереза.
1. Hadden R.D., Cornblath D.R., Hughes R.A. Electrophysiological classification of Guillain-Barre syndrome: clinical association and outcome. Annals of Neurology, 1998, vol. 44, рр. 780-788.
2. Пирадов М.А. Синдром Гийена-Барре: диагностика и лечение / М.А. Пирадов, Н.А Супонева. – М.: МЕДпрес-информ, 2011. - 208 с.
3. Мозолевский Е.В. Лечение острой и хронической воспалительной демиелинизирующей полирадикулонейропатии // Российский медицинский журнал. - 2001. - № 7. - С. 134.
4. Супонева Н.А., Пирадов М.А., Никитин С.С. и др. Патогенетическая и прогностическая роль аутоантител к ганглиозидам периферических нервов при синдроме Гийена-Барре // Анналы клинической и экспериментальной неврологии. - 2013. - № 1. - С. 4-11.
5. Супонева Н.А. Клиническая и диагностическая роль аутоантител к ганглиозидам периферических нервов: обзор литературы и собственные данные // Нервно-мышечные болезни. - 2013. - № 1. - С. 26-35.
6. Hughes R.A., Swan A.V., van Doorn P.A. Corticosteroids for Guillain-Barré syndrome. The Cochrane Database of Systematic Reviews, 2010, vol. 17, no. 2, рр. 110-114.
7. Khan F., Ng L., Amatya B. et al. Multidisciplinary care for Guillain-Barré syndrome. The Cochrane Database of Systematic Reviews, 2010, vol. 10, рр. 89-110.
8. Tsang R.S., Valdivieso-Garcia A. Pathogenesis of Guillain-Barre syndrome. Expert Review of Anti-infective Therapy, 2003, vol. 1, pp. 597–608.
9. McGrogan A., Madle G.C., Seaman H.E., de Vries C.S. The epidemiology of Guillain-Barre syndrome worldwide. A systematic literature review. Neuroepidemiology, 2009, vol. 32, no. 2, рр. 150-163.
10. Кутепов Д.Е. Синдром Гийена-Барре / Д.Е. Кутепов, Н.И. Литвинов // Казанский медицинский журнал. - 2015. - № 6. - С. 1027.
11. Гришина Д.А., Супонева Н.А., Пирадов М.А. Синдром Гийена-Барре: особенности восстановления демиелинизирующих и аксональных форм / Д.А. Гришина, Н.А. Супонева, М.А. Пирадов // Анналы экспериментальной и клинической неврологии. - 2012. - № 4. - С. 36-42.
Острая воспалительная демиелинизирующая полирадикулонейропатия (ОВДП) или Синдром Гийена - Барре (СГБ) - это быстро прогрессирующее заболевание, сопровождающееся процессами демиелинизации периферической нервной системы. Клинически проявляется слабостью в мышцах, вялыми параличами и парестезиями в конечностях.
Встречаемость ОВДП составляет 1-2 случая на 100 000 населения в год в мире и от 0,34 до 1,9 на 100 000 населения в год на территории Российской Федерации [1; 2].
Этиология заболевания недостаточно изучена, чаще всего ей предшествует острая инфекция. Характерными возбудителями являются Campilobacter jejuni, вирус Эпштейна - Барр, Mycoplasma pneumoniae, цитомегаловирус. Триггерами могут быть заболевания верхних дыхательных путей, острая кишечная инфекция, гастроэнтериты, опухоль, интоксикация, операции, реже после вакцинации. Заболевание начинается остро, с первых суток больные отмечают слабость в мышцах, сенсорные расстройства, которые начинаются чаще со стоп и прогрессируют по восходящему типу симметрично, распространяясь на туловище. Вегетативные нарушения проявляются на электрокардиограмме в виде депрессии сегмента ST и удлинения интервала PQ. Характерны также такие симптомы, как миалгия, гипорефлексия, а в тяжелых случаях - арефлексия и атрофия мышц. Симптоматика нарастает в течение нескольких часов/суток. Опасность составляет быстрое течение заболевания с поражением дыхательной мускулатуры, приводящее к нарушению самостоятельного дыхания и возможного развития летального исхода. Однако за последние годы смертность снизилась благодаря проведению искусственной вентиляции легких (ИВЛ) с 15 до 5% [3]. У 30% пациентов развивается дыхательная недостаточность, требующая перевода на ИВЛ. Поэтому необходима ранняя госпитализация больных в стационар.
Выделяют несколько форм СГБ: ОВДП (70-80%), аксональные формы (5-10%), синдром Миллера - Фишера (1-3%), стволовой энцефалит Бикерстаффа, острая панавтономная нейропатия, острая краниальная полинейропатия, фаринго-цервико-брахиальный вариант (редкие варианты течения заболевания, менее 1%) [7].
Классификация ОВДП по тяжести состояния [8]:
- легкая форма (вялые парезы, без возникновения сложности при передвижении и самообслуживании);
- средняя тяжесть (затруднение при ходьбе, необходима помощь посторонних или использование вспомогательных средств опоры);
- тяжелая форма (самостоятельно не передвигается, невозможно самообслуживание);
- крайне тяжелая форма (парез дыхательной мускулатуры, перевод больного на ИВЛ).
Дифференциальную диагностику ОВДП проводят со следующими заболеваниями: полиомиелит, хроническая воспалительная полиневропатия с острым началом, болезнь Чарга (Черджа) - Стросса, болезнь Шегрена, вирус иммунодефицита человека, болезнь Лайма, отравление тяжелыми металлами, лекарствами, поперечный миелит, острое нарушение спинального кровообращения, ботулизм, миастения.
На основании международных критериев диагностики, принятых Всемирной организацией здравоохранения в 1993 году, диагноз ОВДП устанавливается согласно следующим критериям [2; 6]:
А. Признаки, НЕОБХОДИМЫЕ для постановки диагноза
1. Прогрессирующая мышечная слабость в ногах и/или руках.
2. Отсутствие или угасание сухожильных рефлексов в первые дни заболевания.
Б. Признаки, ПОДДЕРЖИВАЮЩИЕ диагноз
1. Симптомы прогрессируют в течение не более 4 недель.
2. Относительная симметричность поражения.
3. Нарушение чувствительности по полиневритическому типу.
4. Вовлечение черепных нервов (наиболее часто - поражение лицевого нерва).
5. Восстановление: обычно начинается через 2-4 недели после прекращения нарастания заболевания, но иногда может задерживаться на несколько месяцев.
6. Вегетативные нарушения: тахикардия, аритмии, постуральная гипотензия, гипертензия, вазомоторные симптомы.
7. Отсутствие лихорадки в начале заболевания (у некоторых больных наблюдается лихорадка в начале заболевания из-за интеркуррентных инфекций). Лихорадка не исключает ОВДП, но ставит вопрос о возможности другого заболевания.
8. Повышение белка в ликворе при нормальном цитозе - белково-клеточная диссоциация (наблюдаются со второй недели заболевания).
9. Электронейромиографические признаки демиелинизации и/или аксонального повреждения периферических нервов.
В. Признаки, ВЫЗЫВАЮЩИЕ СОМНЕНИЯ в диагнозе
1. Выраженная сохраняющаяся асимметрия двигательных нарушений.
2. Проводниковый уровень чувствительных нарушений, пирамидная и общемозговая симптоматика.
3. Стойкие нарушения тазовых функций.
4. Более чем 50 мононуклеарных лейкоцитов в ликворе.
5. Наличие полиморфноядерных лейкоцитов в ликворе.
Особую важность диагностики составляют результаты клинических, нейрофизиологических, иммунологических исследований.
Согласно клиническим рекомендациям [2; 9] методом выбора лечения СГБ является патогенетическая терапия. В нее входит программный плазмоферез и препарат внутривенного человеческого иммуноглобулина G.
Показания для патогенетической терапии:
- прогрессирование заболевания в течение четырех недель;
- рецидивирующее ухудшение состояния независимо от проведенной терапии;
- заметная динамика состояния, снижение неврологической симптоматики.
Высокообъёмный программный плазмоферез: его действие направлено на очищение крови от циркулирующих иммунных комплексов и специфических антител, которые нарушают структуру нервной ткани.
Курс лечения предполагает от 3 до 5 процедур, с интервалами между сеансами один день с учетом гемостаза. За одну процедуру удаляют не менее 35-50 мл/кг плазмы пациента. Кровь после очищения вливают вместе с кровезаменителями для улучшения реологических свойств крови и профилактики тромбозов. Для дополнения эффекта после проведенной процедуры используют гепарин. При лечении СГБ также применяют внутривенную иммунотерапию, человеческого иммуноглобулина класса G с содержанием Ig G >95% в курсовой дозе 2 г/кг, однако половина стационаров в России не имеют такой возможности.
Считается недопустимым использование кортикостероидных препаратов по причине их слабой степени доказательности при лечении СГБ. Более того, глюкокортикостероиды обладают агрессивным воздействием на слизистую желудочно-кишечного тракта, не давая возможности проведения плазмофереза.
В реабилитации больных отмечается благоприятное воздействие лечебной физической культуры, электромиостимуляции и массажа.
Прогноз для выздоровления в большинстве случаев благоприятный и зависит от формы СГБ. Так, например, аксональные формы отличаются длительным восстановлением с последующим сохранением неврологических нарушений. Прогностически важным может служить метод электромиографии. Он дает возможность определить степень демиелинизации и в ряде случаев прогнозировать дальнейшее течение заболевания.
Летальность этого заболевания составляет 5%, у больных с ИВЛ - 20%. Нередко причинами смерти пациентов являются осложнения, развившиеся на фоне СБГ (сепсис, аспирационная пневмония, дыхательная недостаточность, тромбоэмболия легочной артерии) [10].
Представляем наше клиническое наблюдение для иллюстрации клинического варианта течения острой воспалительной демиелинизирующей полирадикулонейропатии.
Пациент Д., 23 года, поступил с жалобами на онемение обеих ног и онемение дистальных фаланг пальцев рук. Из анамнеза развития заболевания: пациент считает себя больным в течение трех суток, когда вечером после работы за рулем автомобиля почувствовал онемение правой стопы, на следующий день присоединилось онемение левой стопы, и отметил распространяющееся онемение до бедер, в течение следующего дня появилось онемение нижней части живота, со слов пациента: «снял ремень с брюк, так как думал, что пояс давит, поэтому живот онемел». В этот же день обратился в городскую инфекционную больницу. Пациент 10 дней назад вернулся после двухнедельного отдыха во Вьетнаме, во время отдыха несколько дней отмечал ринорею, боль в горле, температуру тела не измерял, в медпункт не обращался. Указанные симптомы купировались самостоятельно. В городской инфекционной больнице был осмотрен врачом-инфекционистом, исключены инфекционные заболевания, и пациент был отпущен домой, далее пациент обратился к неврологу в частный медицинский центр, где неврологом выставлен диагноз «Синдром Гийена – Барре» и дано направление на госпитализацию в неврологическое отделение Клиники Башкирского государственного медицинского университета.
Из анамнеза жизни известно, что рос и развивался соответственно возрасту. Имеет среднее образование. Холост. Наследственный анамнез по неврологическим заболеваниям не отягощен. Соматически здоpов.
В неврологическом статусе обращает на себя внимание преимущественно сенсорный компонент расстройств. Больной контактен. Когнитивные функции сохранны. Со стороны черепно-мозговых нервов патологии не выявлено.
В таблице приводится результат нашей оценки выраженности неврологического дефицита с использованием Шкалы NIS-LL (Neuropathy Impairment Score Lower Limb V. Bril, 1999 – Шкала неврологического дефицита в ногах).
Синдром Гийена-Барре
Эти формы объединяет клиническая картина - развитие острого вялого тетрапареза, когда быстро (в течение менее 4 недель) развивается слабость мышц конечностей и туловища.
Другие формы СГБ (синдром Миллера Фишера, острая пандизавтономия, фаринго-цервико-брахиальная форма, лицевая диплегия и др.) встречаются крайне редко (<1%).
Как часто встречается данное заболевание?
Синдром Гийена-Барре (СГБ) в настоящее время является самой частой причиной острых периферических параличей во многих странах мира, в том числе и в России. Эта нозология входит в число первых семи приоритетных научно-исследовательских направлений в мировой неврологии и включена в европейский перечень орфанных болезней. Заболеваемость составляет 1-2 случая на 100 000 населения в год. Это означает, что в городе Москве заболевает примерно до 200 человек в год.
Какой механизм развития данного заболевания?
В настоящее время практически полностью раскрыт патогенетический механизм развития СГБ. Многочисленные исследования продемонстрировали, что СГБ является дизиммунной полинейропатией, которая может быть спровоцирована различными инфекционными агентами (бактериями, вирусами), а также вакцинацией, оперативными вмешательствами, травмами, стрессом, физической нагрузкой, переохлаждением и т.д.
В большинстве случаев, за 1–3 недели до развития СГБ, отмечаются признаки того или иного инфекционного заболевания: ОРВИ, грипп, гайморит, бронхит, корь, паротит, краснуха, гастроэнтерит и другие. Основными инфекционными триггерами считаются Campylobacter jejuni, цитомегаловирус, Mycoplasma pneumoniae, вирусы Epstein-Barr, ECHO, Коксаки, гриппа А, В и герпеса. Многочисленные серологические, иммунологические, морфологические, микробиологические и другие исследования к настоящему временя позволили достоверно установить, что развитие СГБ после инфицирования C. jejuni происходит по механизму "молекулярной мимикрии", обусловленной схожестью антигенов структурных компонентов периферических нервов человека с антигенами данного возбудителя. Однако СГБ может развиваться и на фоне полного здоровья.
Последнее время активно проводятся исследования по установлению генетической предрасположенности к СГБ, а также выявлению иммуногенетических факторов, повышающих вероятность развития данного заболевания у каждого конкретного человека.
- симметричная слабость мышц, которая нарастает с ног и распространяется выше и выше, вовлекая мышцы туловища, рук, шеи и иногда лица
- нарушение походки вплоть до невозможности самостоятельно ходить
- симметричное онемение и покалывание в руках и ногах ("как будто перчатки и носки надели")
- болевой синдром в спине, в руках и ногах
- у каждого четвертого пациента развивается слабость дыхательных мышц, нарушение глотания и речи - это "опасные" симптомы, при появлении которых требуется перевод в реанимационное отделение
Как развивается синдром Гийена-Барре (СГБ)?
СГБ - это острая полинейропатия, симптомы которой прогрессируют быстро, в пределах 1 месяца (в среднем за 2 недели). СГБ в большинстве случаев развивается "по восходящему типу": сначала захватывая стопы (слабость и онемение), а затем симптомы распространяются выше - на бедра, тазовый пояс, туловище (мышц спины и брюшного пресса), кисти, плечевой пояс. В тяжелых случаях вовлекаются мышцы лица и глотки.
Не характерны для СГБ симптомы поражения центральной нервной системы и нарушение функции тазовых органов.
СГБ опасно развитием жизнеугрожающих нарушений - слабости дыхательных и бульбарных мышц (нарушение глотания и речи). Предсказать их развитие невозможно.
. При подозрении на синдром Гийена-Барре необходима срочная госпитализация.
Всегда ли синдром Гийена-Барре протекает тяжело?
СГБ протекает с разной степенью тяжести. Встречаются легкие и среднетяжелые формы, когда пациент сохраняет способность ходить. Это характерно для большинства пациентов. Тяжелые и крайне тяжелые формы заболевания, при которых пациент обездвижен и нуждается в искусственной вентиляции легких из-за слабости дыхательной мускулатуры, отмечаются у каждого четвертого пациента.
- анализ истории развития заболевания
- оценка неврологического статуса
- общий анализ ликвора
- общий клинический и развернутый биохимический анализы крови;
- RW, анти-ВИЧ, НВsAg и анти-HCV;
- общий анализ мочи;
- электролиты крови (Na+,K+);
- КФК общий
- магнитно-резонансная томография (МРТ) - по необходимости
Проведение ЭНМГ-исследования необходимо во всех случаях при подозрении на СГБ, поскольку данный метод позволяет не только подтвердить поражение периферических нервов, но и уточнить характер их повреждения, следовательно определить форму заболевания. Исследование пациентов в ранние сроки заболевания (когда симптоматика только нарастает и очень важно быстро поставить диагноз) имеет особенности, поэтому должно быть проведено хорошо подготовленным и опытным специалистом на миорафе высокого класса. Методологические ошибки и недостаточный объем данного исследования часто приводят к ошибочным диагнозам. Поэтому мы рекомендуем проведение ЭНМГ в нашем центре.
- высокообъемный программный плазмаферез (ПФ) или
- высокодозную внутривенную иммунотерапию препаратами иммуноглобулина человеческого класса G (ВВИГ).
Патогенетическая терапия используются, прежде всего, с целью прерывания "аутоиммунной агрессии", развивающейся при СГБ. При этом предполагается достичь торможения дальнейшего развития заболевания, снизить длительность периода нарастания симптоматики, ускорить начало периода восстановления и добиться максимально полного выздоровления.
Глюкокортикостероиды при СГБ неэффективны и ухудшают прогноз!
К неспецифическим методам лечения относят симптоматическую терапию и реабилитацию. При этом восстановительное лечение является ключевым как в остром, так и в отдаленном периодах. Прием нейрометаболических, ноотропных препаратов, витаминов группы В при СГБ не рекомендован ни в остром периоде, ни в восстановительном, в связи с отсутствием доказательной базы.
Какой прогноз у пациентов с диагнозом синдром Гийена-Барре?
Прогноз восстановления при СГБ благоприятный - в подавляющем большинстве случаев пациенты полностью выздоравливают. Неблагоприятное течение и неполное восстановление ассоциированы с возрастом старше 60 лет, предшествующей диареей, необходимостью в ИВЛ, развитием грубого тетрапареза в течение 7 дней от начала болезни, неэффективностью патогенетической терапии.
При правильной терапевтической тактике, средней степени тяжести заболевания ходьба с опорой становится возможной у 90% больных уже к концу 1-3 месяцев от начала заболевания. Иная ситуация наблюдается после тяжелых форм СГБ: ходьба с опорой становится возможной у большинства больных только к полугоду от начала заболевания; а процесс восстановления затягивается на годы.
ФГБНУ НЦН уже многие годы занимается диагностикой и лечением пациентов с синдромом Гийена-Барре. Коллективом ФГБНУ НЦН во главе с член-корреспондентом РАН Супоневой Н.А. подготовлены клинические рекомендации по ведению данной категории пациентов (в настоящий момент проходят утверждение).
- , где в полном объеме опытными специалистами проводится необходимая патогенетическая терапия (высокообъемный плазмаферез или введение иммуноглобулина при наличии у пациента препарата), тщательный уход, контроль и поддержка жизненоважных функций (в том числе ИВЛ) , где накоплен большой опыт по поэтапному восстановлению пациентов с СГБ.
Сотрудники центра заболеваний периферической нервной системы консультируют пациентов амбулаторно в рамках ОМС и на коммерческой основе.
Синдром Гийена-Барре (СГБ)
(острый идиопатический полиневрит; острая воспалительная демиелинизирующая полирадикулонейропатия)
, MDCM, New York Presbyterian Hospital-Cornell Medical Center
Синдром Гийена – Барре – это острая, обычно быстро прогрессирующая воспалительная полинейропатия, характеризующаяся мышечной слабостью и умеренным выпадением дистальной чувствительности и самоограничивающимся течением. Заболевание имеет аутоиммунную природу. Диагноз ставится на основе клинических данных. Лечение включает в себя плазмаферез, внутривенные иммуноглобулины, искусственную вентиляцию легких при тяжелом течении.
Этиология синдрома Гийена-Барре (СГБ)
Хотя причина синдрома Гийена-Барре до конца не изучена, считается, что он является аутоиммунным.
Примерно у двух третей пациентов синдром Гийена-Барре возникает через 5 дней - 3 недели после банального инфекционного заболевания, операции или вакцинации. Инфекция – триггерный фактор у более 50% пациентов; наиболее частые патогены включают:
Побочные эффекты ингибиторов контрольных точек иммунного ответа включают синдром, который напоминает синдром Гийена-Барре.
Симптомы и признаки СГБ
У большинства пациентов с cиндромом Гийена-Барре доминирует вялый парез; всегда проксимальные мышцы поражаются в большей степени и нарушения чувствительности выражены меньше. Обычно практически симметричная мышечная слабость с парестезиями начинается распространяться с ног и затем поражает руки, но в некоторых случаях парез начинается с мышц рук или головы. В 90% случаев слабость обычно достигает максимума на 3-4 неделе заболевания. Выпадают глубокие сухожильные рефлексы. Функция сфинктеров обычно не нарушается. Слабость остается неизменной в течение различного периода времени, как правило, в течение нескольких недель, а затем разрешается.
При тяжелом течении более чем в половине случаев страдают лицевые и орофарингеальные мышцы. Может развиваться дегидратация и недостаточность питания. В 5–10% случаев в связи с параличом дыхательных мышц требуется интубация трахеи и проведение ИВЛ.
У некоторых пациентов (возможно, при вариантной форме) развивается выраженная, угрожающая жизни вегетативная дисфункция с колебаниями артериального давления, нарушением секреции антидиуретического гормона, аритмиями, закупоркой желудочно-кишечного тракта, задержкой мочи и нарушением реакции зрачков на свет.
При нетипичном варианте (синдроме Фишера или синдроме Миллера-Фишера) могут развиваться офтальмоплегия, атаксия и арефлексия.
Диагностика СГБ
Исследование спинномозговой жидкости (СМЖ)
Диагноз синдром Гийена-Барре ставится, прежде всего, на основании клинической картины.
Дифференциальная диагностика
Аналогичная острая слабость Слабость Мышечная слабость – одна из наиболее частых причин, по которой пациент обращается за медицинской помощью. Мышечная слабость представляет собой снижение мышечной силы, однако многие пациенты. Прочитайте дополнительные сведения может возникать при миастении грависа, ботулизме, полиомиелите (в основном за пределами США), клещевом параличе, инфицировании вирусом Западного Нила, метаболических невропатиях и поперечном миелите, но эти нарушения обычно можно различить по следующим критериям:
Инфекция, вызванная вирусом Западного Нила, сопровождается головной болью, лихорадкой и асимметричным вялым параличом, но без нарушений чувствительности.
Метаболические нейропатии развиваются на фоне хронических метаболических нарушений.
Поперечный миелит сопровождается болью, слабостью, нарушением чувствительности и дисфункцией мочи.
Обследование
Необходимы проведение анализов на наличие инфекционных заболеваний и оценка иммунного статуса, включая тесты на гепатит и ВИЧ, и электрофорез белков сыворотки.
При подозрении на синдром Гийена – Барре показана госпитализация для выполнения нейрофизиологического исследования (анализ скорости распространения возбуждения по нерву и электронейромиография), проведения анализа ликвора и наблюдения с определением форсированной жизненной емкости легких каждые 6–8 часов. При нейрофизиологическом исследовании в двух третях пациентов выявляется замедление скорости распространения возбуждения и признаки сегментарной демиелинизации; тем не менее, нормальные результаты, в особенности в первые 5-7 дней, не позволяет исключить диагноз и не должно становиться причиной откладывания лечения.
При анализе ликвора может выявляться белково-клеточная диссоциация (повышение уровня белка и нормальное количество лейкоцитов), но ее может не быть в течение 1-й недели заболевания, а в 10% случаев она вообще отсутствует.
В отдельных случаях, компрессия шейного отдела спинного мозга могут имитировать синдром Гийена-Барре, особенно когда присутствует сопутствующая полинейропатия (вызывая или способствуя пониженной рефлекторности) и бульбарное поражение отчетливо не выражено; в таких случаях выполняют МРТ-исследование.
Прогноз при СГБ
Синдром Гийена – Барре фатальный в
Лечение СГБ
Интенсивная поддерживающая терапия
Внутривенный иммуноглобулин (ВВИГ) или плазмаферез
Синдром Гийена – Барре – это неотложное состояние, требующее постоянного мониторинга и поддержания жизненно важных функций, обычно в палате интенсивной терапии и реанимации. Необходимо часто измерять форсированную жизненную емкость легких, чтобы при необходимости начать респираторную поддержку. При снижении форсированной жизненной емкости до уровня
При невозможности приема жидкости через рот следует проводить инфузионную терапию с поддержанием диуреза на уровне не менее 1,0–1,5 л/день. В условиях постельного режима конечности следует оберегать от травм и сдавливания.
Тепло облегчает боль, что может использоваться при назначении ранней физиотерапии. Следует избегать иммобилизации, чреватой развитием анкилозов и контрактур. Как можно раньше следует обеспечивать пассивные движения в суставах в полном объеме, а после уменьшения остроты симптомов начинают активные упражнения. Низкомолекулярный гепарин (НМГ) помогает предотвратить тромбоз глубоких вен у пациентов, прикованных к постели. В нескольких рандомизированных исследованиях и мета-анализах сообщалось, что НМГ более эффективны, чем нефракционированный гепарин в низких дозах (обычно назначается в дозе 5000 единиц 2 раза в день), при этом риск кровотечения при их применении одинаковый.
При раннем назначении ВВИГ (IVIG) 2 г/кг в течение 1-2 дней или, более медленно, 400 мг/кг внутривенно 1 раз в день в течение 5 дней подряд является терапией выбора; оно имеет некоторые преимущества в период до 1 месяца от начала заболевания.
Плазмаферез Плазмаферез Аферез – это процесс разделения клеточных и растворимых компонентов крови с помощью прибора. Аферез часто проводится на донорах, цельная кровь которых центрифугируется для получения отдельных. Прочитайте дополнительные сведения помогает при проведении на ранних стадиях заболевания; он применяется также при неэффективности IVIG (внутривенного иммуного глобулина). Плазмаферез он позволяет укоротить длительность заболевания и пребывания в стационаре и снижает риск смерти и частоту развития стойкого паралича. Тем не менее он может вызвать гипотонию из-за большого объема жидкости, а внутривенный доступ может быть затруднен или вызвать осложнения. Плазмаферез удаляет введенные ранее внутривенные иммуноглобулины, нивелируя их эффект, поэтому его не следует проводить во время или вскоре после завершения лечения иммуноглобулинами, рекомендуется соблюдать интервал как минимум 2–3 сут. Рекомендовано подождать, по крайней мере, 2-3 дня после отмены IVIG.
Синдром Гийена-Барре
При синдроме Гийена-Барре иммунная система человека поражает часть периферической нервной системы. При этом синдроме могут быть затронуты нервы, контролирующие движения мышц или передающие болевые, температурные и осязательные ощущения. Это может приводить к мышечной слабости и потере чувствительности в ногах и/или руках.
Это редкое заболевание, оно может поражать людей в любом возрасте, но чаще всего он встречается у взрослых людей и у мужчин.
Симптомы
Обычно симптомы длятся несколько недель, и большинство людей выздоравливают без каких-либо длительных, тяжелых неврологических осложнений.
- Первые симптомы синдрома Гийена-Барре включают слабость или покалывающие ощущения. Обычно они начинаются в ногах и могут затем распространяться на руки и лицо.
- У некоторых людей эти симптомы могут приводить к параличу ног, рук или лицевых мышц. У 20%-30% людей поражается грудная мускулатура, что затрудняет дыхание.
- В тяжелых случаях синдром Гийена-Барре может привести к нарушению способности говорить и глотать. Эти случаи считаются представляющими угрозу для жизни, и таких пациентов следует лечить в отделениях интенсивной терапии.
- Большинство людей полностью выздоравливают даже в самых тяжелых случаях синдрома Гийена-Барре, хотя некоторые из них продолжают испытывать слабость.
- Даже в наилучших условиях 3%-5% пациентов с синдромом Гийена-Барре умирают от осложнений, которые могут включать паралич дыхательных мышц, инфекцию крови, тромб в легких или остановку сердца.
Причины
Синдрому Гийена-Барре нередко предшествует та или иная инфекция, которая может быть бактериальной или вирусной. Толчком к развитию синдрома Гийена-Барре также может послужить вакцинация или хирургическая операция.
В контексте вирусной инфекции Зика в затронутых странах был отмечен неожиданный рост числа случаев синдрома Гийена-Барре. Наиболее вероятное объяснение имеющихся фактических данных о вспышках вирусной инфекции Зика и синдрома Гийена-Барре состоит в том, что вирусная инфекция Зика выступает одной из причин развития синдрома Гийена-Барре.
Диагностика
Диагностика основана на симптомах и результатах неврологического осмотра, в том числе таких, как снижение или утрата глубоких сухожильных рефлексов. Для получения вспомогательной информации может быть произведена спинномозговая пункция, однако это не должно вести к отсрочке лечения.
Для того, чтобы диагностировать синдром Гийена-Барре не требуется других исследований, таких как анализы крови, которые служат для определения причин возникновения синдрома, и эти исследования не должны вести к отсрочке лечения.
Лечение и уход
Ниже приводятся рекомендации по лечению пациентов с синдромом Гийена-Барре и уходу за ними:
- Синдром Гийена-Барре несет в себе потенциальную угрозу для жизни. Пациентов с синдромом Гийена-Барре обычно госпитализируют, чтобы они находились под тщательным наблюдением.
- Симптоматическая терапия включает мониторинг дыхания, сердцебиения и кровяного давления. В случае нарушения дыхания пациента обычно подключают к аппарату искусственной вентиляции легких и следят за ним на предмет развития осложнений, которые могут включать нарушения сердечных сокращений, инфекции, образование тромбов и высокое или низкое кровяное давление.
- Лекарственных средств от синдрома Гийена-Барре нет, но лечение может ослабить симптомы синдрома Гийена-Барреи сократить их продолжительность.
- С учетом аутоиммунного характера болезни на ее острой стадии обычно проводится иммунотерапия, такая как замещение плазмы для удаления антител из крови или внутривенное введение иммуноглобулина. Это лечение наиболее эффективно при его проведении через 7-14 дней после появления симптомов.
- В случае если мышечная слабость сохраняется после острой стадии болезни, пациентам могут потребоваться службы реабилитации для укрепления мышц и восстановления двигательных функций.
Деятельность ВОЗ
ВОЗ оказывает странам поддержку в ведении синдрома Гийена-Барре в контексте вирусной инфекции Зика следующим образом:
Полинейропатии
Острая воспалительная демиелинизирующая полинейропатия
Синдром Гийена-Барре (СГБ) – это острая воспалительная демиелинизирующая полинейропатия, клиническая картина, которой выражается как прогрессирующая мышечная слабость, со снижением сухожильных рефлексов и нарушениями чувствительности.
Не смотра на то, что течение болезни обычно доброкачественно, у части пациентов, развивается тяжёлая форма СГБ с длительным и не полным последующим восстановлением. По данным актуальных публикаций, 30% пациентов переболевших СГБ вынуждены менять свою профессию и социальную активность в связи с остаточным неврологическим дефицитом.
Синдром Гийена-Барре является самой частой причиной нейромускулярного паралича в мире. После истребления вируса полиомиелита, СГБ стал самой частой причиной периферического паралича в Западной Европе. Ежегодная заболеваемость СГБ варьирует 1.2-2.3 случаев на 100 000 жителей. Заболеваемость атипичными формами СГБ, например синдромом Миллера-Фишера ещё ниже (0.1/10000/ в год). В данный момент нет публикаций свидетельствующих об изменениях динамики заболеваемости СГБ. В то же время, некоторые отдельные эпидемиологические исследования свидетельствуют об росте заболеваемости СГБ, на протяжении последних лет.
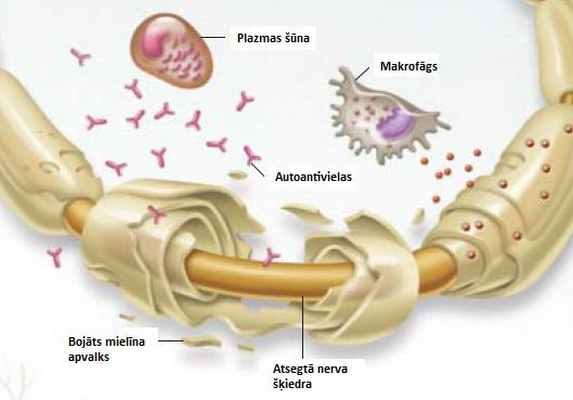
Для клинической картины СГБ характерен быстро прогрессирующий, двухсторонний и относительно симметричный паралич мускулатуры конечностей, иногда присоединяется паралич дыхательной мускулатуры и мимических мышц (Asbury and Cornblath 1990; Van der Meche, Van Doorn et al. 2001). Вышеупомянутая клиническая картина чаще всего, развивается через 1-4 недели после перенесённой инфекции: 32% случаев это инфекция Campilobacter Jejuni; в 15% – цитомегалловирус; реже – Mycoplasma pneumoniea, EBV, VZV. У больных СГБ мышечная слабость обычно развивается постепенно. Есть отдельные доклады о развитии СГБ после вакцинации или оперативного вмешательства. По клинике моторных нарушений ГБС делят на два типа:
Мышечная слабость вначале поражает проксимальные или дистальные группы мышц конечностей, позже распространяясь на все мышечные группы конечности, Если патологический процесс захватывает периферические нервы грудного отдела – развивается слабость дыхательной мускулатуры, что существенно ухудшает клиническую картину и прогноз.
У части пациентов развиваются нарушения со стороны краниальных нервов. Чаще всего патологический процесс охватывает следующие краниальные нервы:
Сенсорные нарушения у больных СГБ чаще всего выражаются как притупление или отсутствие поверхностной или глубокой чувствительности, по типу „чулков – перчаток”, парестезии и нейропатические боли.
Автономная дисфункция – характерны скачкообразные изменения артериального давления, гипертензия или ортостатическая гипотензия, аритмии, задержка мочи, паралитический илиус.
Анализ спинномозговой жидкости
Для уточнения диагноза СГБ проводят лумбальную пункцию. При типичном СГБ в пунктате констатируют белково-клеточную диссоциацию, что означает, нормальную концентрацию клеток в ликворе (0.5г/л), которая увеличена за счёт антител. Белково-клеточная диссоциация обычно достигает своего пика ко второй недели с начала заболевания. По данным литературы, у 25% пациентов белково-клеточная диссоциация достигает своего пика уже на первой недели заболевания, а у 84% – на четвёртой неделе (van Doorn, Ruts et al. 2008).
Нейрография
Опираясь на результаты нейрофизиологического обследования, СГБ подразделяют на три подтипа – AMAN, AMSAN,AIDP.
Острая воспалительная демиелинизирующая полинейропатия (AIDP от англ. acute inflammatory demyelinating polyneuropathy)
Острая моторная аксональная нейропатия (AMAN от англ. acute motor axonal polyneuropathy)
Острая моторно-сенсорная аксональная нейропатия (AMSAN от англ. acute motor sensory axonal neuropathy)
Синдром Миллера-Фишера (клинически атаксия, арефлексия офтальмоплегия)
Специфическое лечение
Плазмаферез
Типичный курс плазмафереза состоит из 5 процедур обмена плазмы, проводящиеся в течение 2ух недель, проводя приблизительно, обмен пяти объёмов плазмы пациента. Побочные эффекты: гипотензия, сепсис и компликации связанные с центральным венозным портом (Vucic and Davies 1998).
Интравенозный иммуноглобулин человека (IVIG)
В терапии Интравенозным иммуноглобулином человека используется поливалентный иммуноглобулин G. Средняя доза IVIG 0.4г/кг/24ч пятидневным курсом. Побочные эффекты терапии IVIG: асептический менингит, высыпания, острая почечная недостаточность, анафилактический шок, гипервискозный синдром, церебральный инфаркт.
Другие терапевтические возможности
Прогноз
Для большинства пациентов прогноз на полное выздоровление благоприятный. Не смотря на это, у 10-20% пациентов с СГБ мышечная слабость сохраняется дольше 6 месяцев. В 3-6% случаев возможно развитие хронических форм после пережитого СГБ. Смертность от СГБ 5-10%.
Контакты
Реквизиты
“Ассоциация Латвийских Нейроимунологов” Регистрац. Nr.: 40008197726 Ул. Хипократа 2, LV-1038 A/S Swedbank, Nr. конта: LV27HABA0551034206387
Читайте также:
