Скрининговые тесты для новорожденных
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Почему досрочное выписывание женщины из роддома после родов или домашние роды могут привести к умственной отсталости или преждевременной смерти ребенка?
Первый звонок
В 2002 году Светлана Каримова, ныне руководитель ассоциации организаций больных редкими заболеваниями "Генетика", ничего не знала о редких болезнях. Она только что вернулась домой из роддома и нянчилась с абсолютно здоровой на вид девочкой. В качестве обязательного анализа в роддоме у ребенка перед уходом взяли на анализ немного крови из пяточки. Через какое-то время Светлане позвонили из поликлиники, куда пришли результаты анализа. Медсестра сказала, что у ребенка синдром Дауна.
Светлана Каримова: "Я была в шоке, но мой папа, профессор, позвонил коллегам и выяснил, что анализы надо уточнять в медико-генетическом центре, при этом, если держать диету и принимать специализированные аминокислотные смеси, ребенок будет совершенно нормальным. Нам поставили диагноз "фенилкетонурия". При фенилкетонурии отсутствует один фермент, отвечающий за переработку аминокислоты — фенилаланина. В организме происходит накопление его токсичных производных: фенилпировиноградной и фениломолочной кислот (в норме они практически не образуются), которые в первую очередь отравляют головной мозг. Если диагноз устанавливается, например, к шести месяцам, эти процессы уже необратимы. Рацион больного составляет всего 6-9 граммов живого белка, который содержится в овощах и фруктах (для примера, в 100 граммах хлеба содержится 11 граммов белка), остальное — специализированные дорогие аминокислотные смеси. В 2002 году никакой особой помощи не было. Питание и аминокислоты мы получали с гуманитарной помощью. Потом принимали экспериментальное российское питание: получали баночки без наклейки и описывали побочные эффекты. Но других вариантов не было, иначе ребенку становилось бы хуже".
Генетический скрининг
В первые дни жизни всем новорожденным в России проводится обязательный неонатальный скрининг — по нескольким капелькам крови специалисты медико-генетического центра определяют, есть ли у малыша наследственные нарушения обмена веществ, которые впоследствии могут повлиять на его умственное и физическое развитие. Подобный скрининг проводится в 52 странах мира.
Фенилкетонурия (ФКУ) встречается у одного из 7 тысяч новорожденных. Уступая первое место врожденному гипотериозу, частота которого выше примерно в два раза, она является одним из наиболее распространенных наследственных нарушений обмена веществ, тест на которые в обязательном порядке проходят все российские детишки. С 2006 года Минздравом в список "подозреваемых" включены также муковисцидоз, адреногенитальный синдром и галактоземия. Все эти заболевания — редкие генетические изменения, большинство из которых передаются по наследству, хронически прогрессируют и при отсутствии лечения приводят к инвалидности и смерти.
Если лечение не начато вовремя, то уже спустя несколько месяцев после рождения у малыша появляются клинические проявления — симптомы и признаки, которые, в отличие от последствий обычных болезней, необратимы. Генетический тест в первые дни его жизни призван выявить болезнь на биохимическом уровне, пока она не успела внести свои коррективы в личность и физику ребенка.
Кровь для генетического анализа из пяточки младенца берут на четвертые сутки его жизни. Этот срок был признан оптимальным, так как на четвертый день можно выявить изменения анализов, характерные для всех перечисленных заболеваний. Ольга Медведева, врач-неонатолог, уточняет, что такой срок корректен, если ребенок развивался нормально.
У недоношенных же детишек забор крови происходит на седьмые сутки. Капелька крови наносится на специальный тест-бланк. На следующий день он отправляется в лабораторию, где из сухой пробы делают анализ. Результат теста появляется примерно через 10 дней, и если он отрицательный, мам не беспокоят. Если же обнаруживают отклонения, то родителей с ребенком через детскую поликлинику приглашают в медико-генетическую консультацию для повторного обследования. Если подтверждающая диагностика дает положительный результат, детей ставят на диспансерный учет и начинают терапию: при фенилкетонурии — в медико-генетической консультации, при врожденном гипотиреозе и адреногенитальном синдроме — у детского эндокринолога, при муковисцидозе и галактоземии — у педиатра (или в региональном центре муковисцидоза для этой болезни в ряде субъектов РФ).
Если анализ не был сделан в роддоме, его нужно пройти в поликлинике. Однако надо понимать, после выписки из роддома эти анализы на ответственности мамы и поликлиники, куда роддом передает все данные о малыше. В рамках полиса ДМС скрининг можно пройти дома. Если вы решили рожать в другой стране, то обязательный неонатальный скрининг делается по правилам этой страны и обычно покрывается страховкой.
В идеале скрининг должны проходить все новорожденные. Конечно, статистические 100 процентов недостижимы из-за показателей младенческой смертности и доли мертворожденных детей. Но и детки, которым повезло больше, иногда выпадают из программы неонатального скрининга, лишившись возможности на первых стадиях поймать нарушение, которое впоследствии сильно изменит их жизнь.
Что такое скрининг
Прямая речь:
Говорит замдиректора по научной работе Медико-генетического научного центра РАМН Вера Ижевская
— Впервые определение термина "просеивание", или "скрининг" (от английского screening — просеивание), дано J. Wilson, G. Jugner в 1968 году в официальном документе ВОЗ, согласно которому этот термин означает предположительное выявление недиагностированной ранее болезни или дефекта с помощью тестов, обследований или других процедур, дающих быстрый ответ. Это тестирование внешне здоровых людей с целью подразделения их на группы с высокой и низкой вероятностью заболевания. Скринирующие программы в медицине применяются достаточно широко (например, осмотр молочных желез у женщин по достижении определенного возраста и маммография для выявления рака молочной железы или туберкулиновые пробы — реакция Манту — детям для выявления туберкулеза). Применение скрининга новорожденных обусловлено рядом факторов: заболевания, на которые проводится скрининг, как правило, имеют тяжелые и во многих случаях фатальные проявления; без скрининга данные заболевания либо вообще не выявляются, либо обнаруживаются так поздно, что успевают произойти необратимые изменения и их лечение становится неэффективным; для них разработаны методы лечения, эффективные при ранней диагностике.
От любви до смерти
Неонатальный скрининг — обязательная процедура, к сожалению, женщины плохо или совсем не информированы о неонатальном скрининге, о заболеваниях, на которые проводится скрининг, его целях и последствиях отказа то этого анализа. Не все родители приходят на подтверждающую диагностику, когда их вызывают в МГК. Страшнее, что мамы стали отказываться от анализа сознательно. Роженицы стали взрослее (нормальным стало рожать в 27-28 лет), они обычно заинтересованы в своей беременности, часто лежат в платных палатах, начитаны. Но при возможности сделать скрининг заявляют, что не хотят причинять ребенку боль. Хотя забор крови для ребенка не является болезненным.
"Я бы не сказала, что женщины отказываются от скрининга сознательно, они явно не понимают серьезности такого решения до конца,— полагает заведующая отделением новорожденных Татьяна Горячева.— Многие после кропотливых бесед все же соглашаются делать анализ. Но некоторые замыкаются и стоят на своем, не понимая, что, следуя какой-то глупой моде, вредят своему ребенку",— удивляется врач. Таким женщинам тяжело объяснить, что если проблема существует, ее можно и нужно будет решить сразу.
Если момент, в который можно было диагностировать заболевание, упущен, то через 2-3 месяца проявляются симптомы, и врачи, не знакомые с редким нарушением, затрудняются поставить правильный диагноз. В отсутствии лечения происходят необратимые изменения: при фенилкетонурии и врожденном гипотиреозе — умственная отсталость, при АГС без заместительной терапии ребенок может умереть. Кроме того, часть скринируемых заболеваний наследственные с высоким риском повторения в семье (фенилкетонурия, галактоземия, муковисцидоз, адреногенитальный синдром). После рождения больного ребенка родителям просто необходимо пройти медико-генетическое консультирование и обследование перед тем, как планировать следующую беременность.
Специалисты уверены, что о скрининге будущим мамам должны говорить заранее — это врачи, которые готовят их к родам, женские консультации, частные центры, где они ведут беременность. В предродовом же состоянии женщина находится в стрессе и не может принять логичное решение по биологическим причинам, а после уже занята проблемами с ребенком.
По словам Светланы Каримовой, нужно обязательное обучение и соответствующее указание Минздрава, чтобы медперсонал и сотрудники консультации говорили об этом анализе авторитетно, а роженицы к моменту забора крови уже хорошо понимали, что это такое.
В списке живых
В России массовое обследование новорожденных на фенилкетонурию стало проводиться с 1985 года, хотя в отдельных регионах в Советском Союзе он проводился и ранее. В 1993 году в рамках президентской программы "Дети России" стал внедряться скрининг на врожденный гипотиреоз. С 2006 года, согласно приказу Министерства здравоохранения и социального развития Российской Федерации от 22 марта 2006 года N 185 "О массовом обследовании новорожденных детей на наследственные заболевания" в России проводится неонатальный скрининг на пять наследственных заболеваний: фенилкетонурию, гипотиреоз, муковисцидоз, адреногенитальный синдром и галактоземию.
С начала применения неонатального скрининга в нашей стране почти все случаи фенилкетонурии и гипотериоза выявлялись благодаря ему. Диагнозы же на остальные болезни до 2006 года ставились поздно, при развернутой клинической картине. Нередко из-за того, что большинство врачей не наблюдают такие нарушения в ежедневной практике, диагнозы ставили неверно и людей лечили совсем от других болезней, позволяя развиваться настоящей катастрофе. Сейчас же, утверждает Ольга Медведева, персонал медико-генетической консультации действительно следит, чтобы больных детишек находили, и никого не бросает.
Хотя надо понимать, что пока речь идет только о пяти заболеваниях. Этого категорически мало. В США скрининг доходит до 45 наследственных болезней, в Германии — до 14. Упомянутая уже ассоциация "Генетика" бьется за то, чтобы в России список заболеваний, включенных в обязательный скрининг, расширили. Потому что это позволит сократить число больных с редкими или неизлечимыми заболеваниями или просто спасти от смерти.
Светлана Каримова, рассказывает: "Мы используем импортное питание, которое выдают в медико-генетическом центре. Поддержка препаратами взрослого человека при фенилкетонурии стоит 40-45 тысяч рублей в месяц плюс затраты на продукты питания с низким содержанием белка (пачка хорошей муки, например, стоит около 500 рублей). Вы не отличите мою дочку от других детей. Но уходить с диеты нельзя. Мы с мужем планируем рождение еще одного ребенка. Я носитель мутационного гена ФКУ, и даже если анализы мужа покажут, что он тоже носитель, мы готовы растить будущего малыша. Конечно, бывает страшно, но я знаю, что с патологиями можно столкнуться, и умею с ними бороться. Ведь каждый человек — носитель мутационных генов, и соответственно столкнуться с этим может каждый".
Дети в процентах
Статистика
В 2013 году, по данным Минздрава, из 1 887 574 новорожденных обследованы 1 880 125 (от 98,5 до 99,6%). У 1281 из них выявлены заболевания (фенилкетонурия — 285, врожденный гипотиреоз — 523, адреногенитальный синдром — 198, галактоземия — 83, муковисцидоз — 192). По данным ведомства, за 7 месяцев 2014 года (январь — июль) на территории России родились 1 014 725 детей (на 18 тысяч больше, чем за аналогичный период прошлого года). Из них практически все прошли неонатальный скрининг (от 95,7 до 99,1%), нарушения выявлены у 595 детей.
«Пяточный тест»: обычный и расширенный неонатальный скрининг
Неонатальный скрининг, известный как «пяточный тест» (или скрининг «пяточка», как называют его мамы) проводят всем новорожденным малышам без исключения. Анализ позволяет выявить наиболее распространенные генетические заболевания, которые представляют угрозу для жизни и здоровья ребенка.
Столь ранняя диагностика просто необходима, ведь дает возможность врачам своевременно начать лечение и избежать тяжелых осложнений. В России длительное время проводился неонатальный скрининг всего 5 наследственных заболеваний. Однако время не стоит на месте. С развитием новых технологий стало возможным расширить перечень болезней. Что сегодня включает «пяточный тест»?
Неонатальный скрининг: как проводится?
Обследование на генетические заболевания проводят детям в первые 10 дней после рождения. Забор капиллярной крови из пяточки выполняют медицинские сотрудники родильного дома или поликлиники доношенным детям на 4 сутки жизни, а недоношенным — на 7 сутки жизни.
Почему скрининг проводят так рано? Такие сроки обследования связаны с тем, что болезни, на которые проверяют малышей, дебютируют в первые месяцы жизни и угрожают развитием тяжелых необратимых осложнений.
Лечение, начатое до появления первых симптомов, увеличивает шансы на успех. Ребенок сможет полноценно расти и развиваться наравне со сверстниками.
Пребывая в хлопотах и заботах, родители порой забывают о том, что их малышу проводили скрининг. Действительно, ведь при отсутствии отклонений от нормы информировать их не принято. Зато при повышении того или иного показателя, у ребенка в кратчайшие сроки возьмут кровь на повторный анализ.
В дальнейшем, если диагноз будет подтвержден, то наблюдение и лечение будет осуществлять специалист в профильном учреждении.
Неонатальный скрининг: прошлое и настоящее
Неонатальный скрининг сейчас — это простой, доступный и перспективный метод обследования новорожденных для выявления тяжелых наследственных заболеваний.
Его история началась в 1960-х годах в США с проведения биохимического теста на выявление фенилкетонурии.
Затем технология распространилась во многих странах мира и стала основой для создания перечня генетических болезней, которые можно диагностировать у детей в первые дни после рождения.
Существуют определенные критерии, по которым заболевание включается в перечень для скрининга в стране:
Пожалуй, последний пункт особенно важен. Ведь основная цель неонатального скрининга — не столько выявить заболевание, сколько начать вовремя лечение, чтобы обеспечить полноценную жизнь ребенку.
На сегодняшний день неонатальный скрининг проводится более чем в 50 странах мира, а перечень насчитывает более 50-60 заболеваний.
- В нашей стране обследование грудничков на фенилкетонурию и врожденный гипотиреоз началось в 1980-х годах в рамках пилотного исследования в нескольких регионах.
- В 1993 году была разработана и утверждена президентская программа «Дети России», согласно которой неонатальный скрининг вышел на федеральный уровень.
- В 2006 году перечень наследственных заболеваний для тестирования был расширен. Добавлены: галактоземия, муковисцидоз и адреногенитальный синдром.
- С 2018 года, согласно приказу Департамента Здравоохранения, в роддомах Москвы проводится расширенный неонатальный скрининг на 11 наследственных заболеваний.
При домашних родах или ранней выписке из родильного дома обследование тоже проводят. И пройти его нужно обязательно, это в интересах и родителей, и малыша.
Неонатальный скрининг: 5 основных заболеваний
В большинстве регионов России проводится неонатальный скрининг на 5 основных генетических заболеваний.
- Фенилкетонурия — наследственное нарушение метаболизма аминокислот, в данном случае фенилаланина.
Характеризуется поражением центральной нервной системы. Единственный способ избежать тяжелых последствий — соблюдение диеты с низким содержанием фенилаланина уже с первой недели жизни ребенка.
- Адреногенитальный синдром, или врожденная дисфункция коры надпочечников, - наследственная ферментопатия. Развитие болезни обусловлено дефицитом стероидных гормонов (кортизола и альдостерона) и увеличением синтеза полового гормона — тестостерона.
Проявления заболевания разнообразны: от тяжелых нарушений водно-солевого обмена и полиорганной недостаточности до неправильного развития половых органов, маскулинизации и в дальнейшем бесплодия у девочек. В качестве лечения используется заместительная гормонотерапия.
- Врожденный гипотиреоз — неспособность щитовидной железы нормально развиваться или производить необходимое количество гормонов.
При отсутствии должного лечения происходит задержка психомоторного и речевого развития, наступает отставание в физическом и половом развитии. Показана пожизненная заместительная терапия препаратами тиреоидных гормонов.
- Галактоземия — нарушение углеводного обмена, при котором в организме накапливается избыток галактозы и ее метаболитов. Эти вещества обладают токсическим действием и повреждают различные органы и ткани.
Основная роль в лечении отводится диете с пожизненным исключением продуктов, содержащих лактозу и галактозу.
- Муковисцидоз — наследственное заболевание, при котором поражаются железы внешней секреции, а выделяемый ими секрет при этом становится чрезмерно густым и вязким.
Наиболее ярко болезнь проявляет себя со стороны органов дыхания — респираторная форма. Она дебютирует в раннем возрасте, проявляется частыми ОРВИ, бронхитами и пневмониями, сопровождается постоянным приступообразным кашлем с густой мокротой. В дальнейшем появляются и нарастают явления дыхательной и сердечной недостаточности.
Лечение муковисцидоза симптоматическое (единственное исключение из обязательной «пятерки» скрининга) направлено на снижение вязкости мокроты, восстановление проходимости бронхов и устранение инфекционного воспаления.
Скрининг новорожденных входит в программу ОМС и проводится бесплатно.
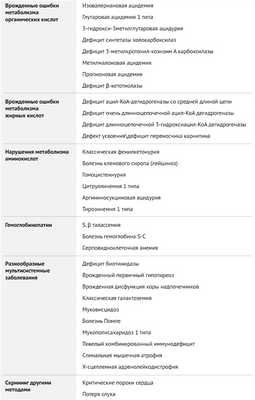
Расширенный неонатальный скрининг
Современная технология диагностики — тандемная масс-спектрометрия — позволила на порядок расширить перечень наследственных заболеваний, которые можно включить в программу скрининга новорожденных: болезни обмена веществ, гемоглобинопатии, спинальная мышечная атрофия, тяжелый комбинированный иммунодефицит и другие.
В Москве с 2018 года дополнительно включены 6 заболеваний, отвечающих критериям Всемирной организации здравоохранения:
- глутаровая ацидурия тип 1;
- тирозинемия тип 1;
- лейциноз;
- метилмалоновая/пропионовая ацидурия (ацидемия);
- недостаточность биотинидазы;
- недостаточность ацил-КоА-дегидрогеназы среднецепочечных жирных кислот.
Все эти заболевания со столь сложными названиями относят к врожденным болезням обмена веществ (ВБО) или врожденным аномалиям метаболизма.
Причина их появления — дефекты единичных генов, которые кодируют ферменты, способствующие превращению одних веществ в другие. В результате таких нарушений метаболизма происходит накопление токсических веществ, воздействующих на различные органы и ткани, и отмечается дефицит важных веществ.
25% всех врожденных болезней обмена веществ дебютирует уже в период новорожденности. При этом они протекают тяжело, часто скрываются под маской других заболеваний и могут привести к смерти ребенка без должного лечения.
Неонатальный скрининг позволяет предупредить дебют опасной болезни и вовремя начать терапию.
Все ВБО контролируются путем соблюдения соответствующей диеты, ограничивающей поступление в организм веществ, обмен которых нарушен. Или, наоборот, путем введения в организм недостающих метаболитов.
До внедрения технологии тандемной масс-спектрометрии в практику неонатального скрининга в Москве было проведено исследование в Свердловской области в 2012-2014 годах. Тестирование прошли более 150 тысяч новорожденных детей на 16 врожденных болезней обмена веществ. Всего было выявлено 9 больных детей, что составляет 1 случай на 1130 детей.
Результат близок к средней по стране распространенности этих заболеваний. Исследование доказало эффективность нового метода диагностики и возможность его внедрения в другие регионы страны.
Тяжелая комбинированная иммунная недостаточность — место в неонатальном скрининге
Первичные врожденные иммунодефициты характеризуются неспособностью организма противостоять микробам и вирусам. Это неизбежно приводит к частым инфекционным заболеваниям, протекающим тяжело, длительно, с осложнениями и необходимостью раз за разом принимать антибиотики.
Наиболее опасной формой первичного иммунодефицита является тяжелая комбинированная иммунная недостаточность (ТКИН), при которой у детей резко снижено число лимфоцитов.
Заподозрить врожденный иммунодефицит в первые месяцы жизни ребенка сложно, ведь какое-то время болезнь может ничем себя не проявлять или имитировать симптомы других более распространенных патологий. Однако именно время установления диагноза во многом определяет успех лечения.
Наиболее эффективный метод лечения детей с тяжелой комбинированной иммунной недостаточностью — это трансплантация гемопоэтических стволовых клеток. В случае ее проведения в возрасте до 3,5 месяцев и при отсутствии инфекционных процессов отмечается хороший результат.
Неонатальный скрининг на ТКИН уже проводится в США, Израиле, некоторых странах Европы, Ближнего Востока и Азии.
Внесение ТКИН в программу неонатального скрининга в нашей стране позволит на ранних сроках диагностировать тяжелый врожденный иммунодефицит, вовремя проводить соответствующее лечение и предупреждать инфекционные осложнения.
Зачем нужен скрининг новорожденных, можно ли отказаться?
Скрининг новорожденных или пяточный тест – это обследование малыша для выявления 5 наиболее тяжелых, с точки зрения последствий, генетических заболеваний. Он позволяет вовремя выявить врожденные наследственные патологии, которые еще не дали о себе знать, чтобы как можно раньше начать лечение.
Цель скрининга новорожденных
Скрининг представляет собой абсолютно безопасную, но, конечно, немного болезненную для малыша процедуру, поскольку для взятия крови нужно делать прокол нежной кожи пяточки или большого пальца ноги. Полученные результаты позволяют предотвратить генетические патологии, приводящие к умственному и физическому отставанию, неврологическим нарушениям.
Около 5% всех случаев синдрома внезапной смерти – следствие генетического нарушения метаболизма, которое может быть выявлено с помощью скрининга новорожденных
Основные цели скрининга:
- вовремя выявить наиболее распространенные генетические болезни;
- в случае обнаружения мутации генов начать лечение;
- сохранить качество жизни, по возможности не допустить инвалидности и смерти младенца.
При раннем обнаружении заболеваний можно предупредить их развитие и даже добиться регрессии. Но если симптомы уже будут присутствовать, то прогнозы плохие. Болезнь будет прогрессировать, остановить ее не удастся.
Пяточный тест проводится всем новорожденным, независимо от того, есть в анамнезе родителей генетические болезни или нету. Он позволяет определить такие патологии:
- фенилкетонурию – болезнь, которая вызывает тяжелые неврологические нарушения, угрожающие жизни малыша;
- муковисцидоз – распространенное заболевание, преимущественно приводящее к нарушению работы дыхательной системы и пищеварительного тракта;
- адреногенитальный синдром – гормональное нарушение, проявляющееся повышенной продукцией гормонов андрогенов надпочечниками;
- врожденный гипотериоз – задержка физического и умственного развития на фоне дефицита гормонов щитовидной железы;
- галактоземию – патология, связанная с непереносимостью молочных продуктов.
Нужно понимать, что ребенок унаследует не само заболевание, а именно дефектный ген, который и приводит к нарушениям функционирования организма.
Муковисцидоз
Заболевание редкое, но крайне опасное, так как могут поражаться различные внутренние органы. Для него характерно нарушение работы желез внешней секреции, которые отвечают за выработку пота, слизи, слюны и желудочного сока.

Чаще всего при скрининге новорожденных муковисцидоз дает ложноположительный результат
Проявления муковисцидоза разнообразные, зависят от формы болезни. Чаще всего клиника выглядит так:
- бледность или сероватый оттенок кожи;
- цианоз носогубного треугольника;
- снижение массы тела;
- худые конечности;
- изменение стула, он становится обильным, жирным, имеет специфический запах;
- сильный кашель с отхождением вязкой мокроты, особенно ночью;
- одышка.
По мере прогрессирования болезни диагностируются частые заболевания дыхательной системы, отставание физического развития.
Фенилкетонурия
Это болезнь, проявляющаяся обменными нарушениями. В результате плохой продукции печеночных ферментов аминокислота фенилаланин не преобразовывается в тирозин. Ее концентрация в крови постепенно увеличивается. Когда уровень достаточно велик, возникают неврологические нарушения, страдает головной мозг, так как фенилаланин в высоких концентрациях оказывает токсическое действие.
- вялость или нервная возбудимость;
- рвота;
- специфический запах мочи и пота, пахнет мышами;
- эпилептические приступы;
- задержка умственного и физического развития.
Специальная диета и медикаментозная терапия позволяют малышу развиваться нормально.
Галактоземия
Это нарушение обмена галактозы, при котором она не расщепляется до глюкозы, накапливается в крови и приводит к токсическому поражению внутренних органов, в частности печени и центральной нервной системы.
- непереносимость грудного молока и молочных продуктов;
- рвота, обильные срыгивания;
- отказ от еды;
- снижение массы тела;
- мышечная слабость;
- желтуха.
Последствия болезни легко предупредить безлактозной диетой.
Адреногенитальный синдром
Патология развивается на фоне врожденной дисфункции надпочечников. Из-за повышенной продукции гормонов неправильно формируются половые органы, замедляется рост и развитие ребенка. В будущем адреногенитальный синдром приводит к быстрому половому созреванию и бесплодию.
Болезнь корректируется гормональной терапией.
Врожденный гипотиреоз
Это заболевание щитовидной железы, проявляющееся сразу после рождения. Для него характерено выпадение эндокринной функции железы, что чревато нарушением функционирования всех органов и систем, в частности нервной.
При несвоевременном лечении развивается кретинизм. Последствия данного заболевания необратимы. Это физическое отставание, низкорослость или карликовость, снижение интеллектуальных способностей вплоть до идиотии и другие.
Когда проводят?
Анализ делается в роддоме в течение первых 10 суток жизни младенца. Когда же чаще всего проводят забор крови? Это делают на 4 сутки. Этот период считается самым оптимальным, поскольку на более ранних сроках возможны ложные результаты, как положительные, так и отрицательные.
Для недоношенных малышей анализ проводится на 7 сутки. Если в это время мама с ребенком уже находятся дома, то нужно специально ехать в больницу.
Важным условием для получения достоверных результатов является подготовка. Забор крови производится натощак, с момента последнего приема пищи должно пройти минимум 3 ч.
Как проводится?
Как уже было сказано, данный анализ делается в роддоме на 4 сутки. Его особенность - в технике проведения, поскольку кровь берется не из пальчика, а из пятки. Это наиболее удачное место для прокола, так как можно получить достаточный объем материала.
Нужно тщательно перепроверять информацию, занесенную в бланк скрининга новорожденного, чтобы не было ошибок.
- Пяточка обрабатывается антисептиком.
- Делается прокол не глубже, чем на 2 мм.
- Первая капля убирается. Затем пяточка сдавливается и производится забор нужного количества крови. Это приблизительно 4-5 капель.
- Кровь сразу же наносится на специальную тестовую полоску, где нарисовано 5 кружков, для каждого заболевания. Ею должен полностью пропитаться бумажный бланк.
- Пяточка заклеивается пластырем.
Сразу же в бланк вносится вся информация о малыше, контактные телефоны родителей. Затем в течение 2-4 ч. его просушивают при комнатной температуре, помещают в конверт и отправляют в лабораторию.
Когда готовы результаты?
Анализ готовится 10-14 дней, но родители не всегда узнают заключение лаборантов. Их информируют только в случае выявления генетических болезней. Если патологии не выявлены, то родителям не звонят.
Расшифровка результатов
Интерпретацией занимаются специалисты. В случае выявления генетических нарушений проводится дополнительное обследование. Окончательный диагноз ставится только после получения всех заключений.
Несмотря на всю точность скрининга, иногда он дает ложноположительные или ложноотрицательные результаты. Чаще это связано с человеческим фактором, например, с неопытностью лаборанта или нарушением техники забора крови.
В случае положительного пяточного теста медики предлагают повторное его прохождение, чтобы исключить ошибку.
Можно ли отказаться?
Неонатальный скрининг введен Минздравсоцразвитием с 2006 года как обязательный для всех новорожденных. Государство беспокоится о подрастающем поколении, поэтому таким образом пытается защитить его. Анализ абсолютно бесплатный, но факт болезненности во время прокола пяточки заставляет задуматься родителей, а можно ли от него отказаться, если ребенок здоров.

Первые признаки генетических болезней, выявляемых посредством скрининга новорожденных, могут появляться спустя несколько дней или месяцев
Да, это возможно, достаточно письменного отказа, но нужно подумать о возможных последствиях. Скрининг позволяет обнаружить генетические заболевания, которые наследуются по аутосомно-рецессивному типу, то есть они могут появиться у малыша, родители которого не больны, а лишь являются носителями дефектного гена. Кроме как с помощью обследования, выявить это другим способом нельзя.
При скрининге не нужно переживать, что ребенку будет больно, следует задуматься, что с ним случится, если болезнь обнаружится в более взрослом возрасте на стадии прогрессирования, когда процесс запущен, а последствия необратимы. Прокол пяточки и 4 капли крови – это ничто по сравнению с возможными рисками. Пяточный тест может спасти жизнь малышу.
Аудиологический скрининг
Это еще один вид обследования, который является обязательным и проводится в роддоме на 4 сутки после появления малыша на свет. Данный скрининг представляет собой проверку слуха, он позволяет своевременно выявить тугоухость, глухоту или другие проблемы.
В ходе обследования используется электроакустический зонд, который вставляется младенцу в ушко. Он выдает звуки и фиксирует колебания волосковых клеток слухового прохода. Важным условием проведения анализа является полная тишина, поэтому чаще всего обследование проводится во время сна.
При выявлении нарушений скрининг делается повторно в возрасте 1-1,5 месяцев.
Видео

* Представленная информация не может быть использована для самостоятельной постановки диагноза, определения лечения и не заменяет обращение к врачу!
Неонатальный скрининг

Неонатальный скрининг, ласково именуемый в нашей стране «пяточка», является одним из первых важных исследований новорожденного. В России скрининг преимущественно направлен на выявление пяти наследственных болезней обмена: фенилкетонурии, врожденного гипотиреоза, врожденной дисфункции коры надпочечников (ВДКН), галактоземии и муковисцидоза. За рубежом этот список расширен до 50 различных заболеваний, в некоторых штатах Америки их свыше 60. Здоровый доношенный новорожденный допускается к скринингу на 4–5 сутки, недоношенный — на седьмой день после рождения. Заболевания, на выявление которых направлен скрининг, никак не проявляют себя в периоде новорожденности, но их ранняя диагностика и своевременно начатое патогенетическое лечение существенно влияют на прогноз и качество жизни ребенка. Помимо исследования крови проводится аудиометрия для оценки слуха и пульсоксиметрия для скрининга пороков сердца, но в данной статье мы преимущественно сосредоточимся на тестировании крови.
Разработка программы скрининга началась в шестидесятых годах прошлого века, когда Роберт Гатри создал технологию тестирования сухих отпечатков крови на фильтровальной бумаге. Первым заболеванием, которое стало кандидатом для массовой диагностики, была фенилкетонурия, так как ее раннее выявление и коррекция питания способны предотвратить развитие тяжелых неврологических нарушений. Затем к скринингу добавилось еще несколько заболеваний: врожденный гипотиреоз, ВДКН, галактоземия и муковисцидоз. Тандемная масс-спектрометрия (ТМС) позволила значительно расширить список заболеваний, добавив к болезням обмена веществ гемоглобинопатии, спинальную мышечную атрофию, тяжелый комбинированный иммунодефицит и др.
Таблица 1 | Рекомендуемая The American College of Obstetricians and Gynecologists (ACOG) скрининг-панель для врожденных заболеваний
В данной статье будут рассмотрены два скрининга, доступные в нашей стране: обязательный, включающий тестирование на пять заболеваний (врожденный гипотиреоз, ВДКН, фенилкетонурия, галактоземия, муковисцидоз) и расширенный скрининг на наследственные нарушения метаболизма.
Обязательный скрининг
На 4–5 сутки после рождения здорового доношенного ребенка или на седьмые сутки жизни недоношенного ребенка проводится тестирование методом «сухого пятна».
Фенилкетонурия (в современной классификации ― ФАГ-зависимая ФКУ) обусловлена мутацией гена фенилаланингидроксилазы и относится к числу аминокислотных аминоацидопатий. В норме фенилаланин (ФА) путем реакций гидроксилирования превращается в тирозин, однако в случае мутации вышеназванного гена активность превращающего фермента снижается, создается дефицит тирозина одновременно с избытком ФА, образующего токсичные метаболиты (фенилацетат, фенилпируват, фениллактат). Снижение образования тирозина влечет за собой нарушение синтеза гормонов щитовидной железы, нейротрансмиттеров и пигментов меланоцитов, а избыток ФА приводит к дисбалансу аминокислот в тканях мозга, обусловленному торможением их всасывания в желудочно-кишечном тракте или нарушением реабсорбции из почечных канальцев, нарушению образования или стабилизации полирибосом, снижению синтеза миелина, норадреналина и серотонина. Также за счет конкурентного ингибирования создается дефицит тирозиназы, что в совокупности с дефицитом тирозина приводит к снижению образования меланина и гипопигментации.
Основной проблемой пациентов с ФКУ являются нарушения функции ЦНС: от сонливости, вялости, отсутствия аппетита в период манифестации в 2–6 месяцев до тяжелых нарушений психомоторного развития в будущем; нередко развиваются атаксия, гиперкинезы, тремор рук, парезы по центральному типу. Единственный способ предотвратить развитие вышеназванных нарушений — назначение гипофенилаланиновой диеты с момента рождения с поддержанием низкого уровня фенилаланина в течение всей жизни.
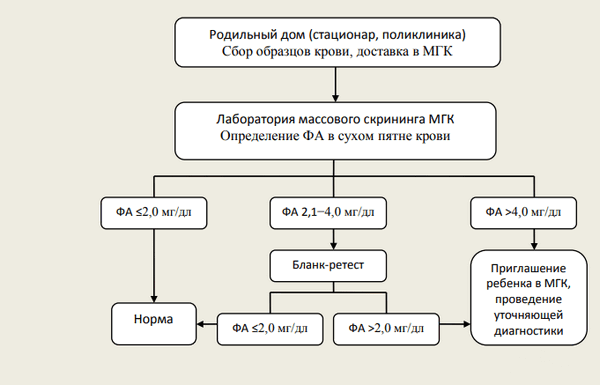
Рисунок 1 | Интерпретация результатов исследования на наличие фенилкетонурии
ВДКН обусловлена дефицитом ферментов и транспортных белков, участвующих в биосинтезе кортизола. Наиболее часто встречается дефицит 21-гидроксилазы, что в свою очередь приводит к дефициту кортизола и альдостерона и ответному увеличению секреции АКТГ и гиперплазии коры надпочечников. В условиях дефицита фермента происходит значительное накопление предшественников гормонов, что приводит к увеличению синтеза тестостерона, не зависящего от 21-гидроксилазы. В итоге у пациента формируется надпочечниковая недостаточность и гиперандрогения. Гормональным маркером дефицита 21-гидроксилазы является уровень 17-гидроксипрогестерона (17-ОНП), определяемый в рамках неонатального скрининга. Результат трактуется как положительный, если при двукратном тестировании образца уровень 17-ОНП у доношенных новорожденных составляет ≥ 20 нг/мл. У недоношенных детей при заборе крови на 7–8 сутки после рождения скрининговый результат трактуется как положительный при следующих уровнях 17-ОНП: на сроке 23–32 недели гестации ― ≥ 65 нг/мл; на сроке 33–36 недель гестации ― ≥ 40 нг/мл.
Врожденный гипотиреоз в большинстве случаев вызван дефектами самой щитовидной железы (первичный гипотиреоз). Причины первичного врожденного гипотиреоза можно в широком смысле классифицировать как неспособность щитовидной железы нормально развиваться (дисгенезия) или неспособность структурно нормальной щитовидной железы производить нормальные количества гормона (дисгормоногенез). Дисгенезия щитовидной железы, охватывающая весь спектр агенеза, гипоплазии и эктопии, является наиболее частой причиной врожденного гипотиреоза. В то время как это заболевание остается наиболее частой причиной врожденного гипотиреоза, частота возникновения дисгормоногенеза за последние несколько десятилетий увеличилась. В то время как на дисгормоногенез приходится только 15 % врожденного гипотиреоза, диагностированного в первые дни скрининга новорожденных, у 30–40 % младенцев, прошедших скрининг по современным протоколам, имеется эктопическая щитовидная железа, соответствующая одной из форм дисгормоногенеза. В отличие от дисгенезии щитовидной железы, при которой моногенная причина присутствует только у небольшого количества пациентов, дисгормоногенез часто возникает из-за генетического дефекта на каком-либо этапе синтеза тиреоидных гормонов.
Учитывая разнообразие функций тиреоидных гормонов в организме человека, врожденный гипотиреоз характеризуется разнообразием клинических проявлений с поражением всех органов и систем. При отсутствии своевременного лечения на первый план выходит задержка психомоторного и речевого развития, затем наступают отставание в физическом развитии и задержка полового развития. Основной задачей скрининга является наиболее раннее выявление детей с подозрением на врожденный гипотиреоз.

Рисунок 2 | Интерпретация результатов исследования на наличие врожденного гипотиреоза
Галактоземия — аутосомно-рецессивное наследственное нарушение обмена углеводов, при котором в организме накапливается избыток галактозы и ее метаболитов. В норме галактоза образуется в результате гидролиза лактозы в кишечнике либо в процессе ферментных реакций, обмена гликопротеинов и гликолипидов. Галактоза является материалом для образования клеточных мембран, нервной ткани, нервных окончаний и т. д. В результате ферментных реакций она превращается в глюкозу, и именно дефицит галактозо-1-фосфатуридилтрансферазы лежит в основе патогенеза данного заболевания. Метаболиты галактозы обладают повреждающим действием. Так, галактитол проникает в хрусталик глаза, приводя к повышению осмотического давления, электролитным нарушениям и денатурации белка с формированием катаракты. Другие метаболиты обладают гепато-, нейро- и нефротоксическим действиями, а также вызывают гемолиз эритроцитов. Тормозящее влияние метаболитов галактозы на углеводный обмен приводит к гипогликемии.
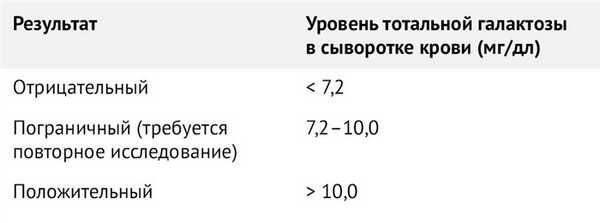
Рисунок 3 | Интерпретация результатов исследования на наличие галактоземии
Муковисцидоз — аутосомно-рецессивное заболевание, связанное с мутацией гена МВТР (трансмембранного регулятора муковисцидоза). МВТР является хлорным каналом, мутации гена которого нарушают не только транспорт, но и секрецию ионов хлора. При затруднении их прохождения через клеточную мембрану увеличивается реабсорбция натрия железистыми клетками, нарушается электрический потенциал просвета, что вызывает изменение электролитного состава и дегидратацию секрета желез внешней секреции. В результате выделяемый секрет становится чрезмерно густым и вязким. Поражаются все экзокринные железы организма: печень, поджелудочная железа, мочеполовая система, но наиболее ярко муковисцидоз проявляет себя со стороны органов дыхания, провоцируя бронхообструкцию, дыхательную и сердечную недостаточность, легочную гипертензию.
Рисунок 4 | Интерпретация результатов исследования на наличие муковисцидоза
Расширенный скрининг
Органические ацидемии — группа аутосомно-рецессивных наследственных заболеваний обмена, в основе патогенеза которых лежит дефицит ферментов, участвующих в метаболизме белков, что приводит к повышению уровня кетоновых тел, обладающих токсическим действием на различные органы и ткани, в частности, на ЦНС. Данные заболевания манифестируют уже в стадии декомпенсации, как правило, в период с первой недели до первого года жизни. Триггерами служат стресс, длительное голодание, инфекционные заболевания, иммунизация, реже — чрезмерное употребление белковой пищи. Проявляются преимущественно неврологической симптоматикой: нарушение сознания вплоть до комы, эпилептические приступы, нарушение мышечного тонуса, у детей старшего возраста — нарушения психоречевого развития, атаксия, очаговые неврологические симптомы, синдром Рейе (острая печеночная недостаточность, сочетающаяся с энцефалопатией), психические расстройства.
Нарушения окисления жирных кислот — врожденный дефект метаболизма из-за нарушения либо митохондриального β-окисления, либо транспорта жирных кислот с использованием карнитинового транспортного пути. Проявления зависят от нарушения метаболизма конкретной кислоты, но все они имеют общие черты и требуют схожей тактики лечения. В периоде новорожденности метаболические нарушения проявляются тяжелой кардиомиопатией, гипокетотической гипогликемией, дисфункцией печени в первые несколько дней или недель жизни, часто заканчиваясь летально. В младенческом и детском возрасте характерны эпизоды летаргии и рвоты, развивается дисфункция печени и гипокетотическая гипогликемия, энцефалопатия, что может привести к внезапной младенческой смерти. У подростков и во взрослом возрасте дебютируют эпизодическим рабдомиолизом, мышечной слабостью, миалгией. Лечение включает отказ от голодания, симптоматическую терапию развившихся осложнений и включение в рацион добавок, если это необходимо.
Аминоацидопатии
Болезнь кленового сиропа (она же лейциноз) — наследственное заболевание, обусловленное дефицитом дегидрогеназы кетокислот с разветвленной цепью и нарушением метаболизма лейцина, изолейцина, валина (аминокислоты с разветвленной цепью, АКЦР). Повышение уровня АКЦР и их метаболитов, в частности, кетокислот, приводит к кетоацидозу, атрофии ткани головного мозга, нарушению окислительного фосфорилирования в дыхательной цепи митохондрий. Избыток лейцина обладает нейротоксическим эффектом, вызывая дисфункцию астроцитов, апоптоз нейронов и блокируя транспорт через гематоэнцефалический барьер аминокислот, важных для синтеза нейротрансмиттеров.
Гомоцистеинурия — наследственное заболевание из группы аминоацидопатий, обусловленное нарушением метаболизма серосодержащих аминокислот, в частности, метионина. Дефицит цистатион-b-синтазы нарушает преобразование метионина в цистеин. Высокий уровень гомоцистеина связан с образованием некротически-дегенеративных участков в почках, селезенке, слизистой оболочке желудка и сосудах, активацией XII фактора свертывания, способствующего тромбообразованию.
Аргининосукциновая ацидурия вызывается мутациями в гене ASL, который кодирует фермент аргининосукцинатлиазу. Этот фермент катализирует превращение аргинино-янтарной кислоты в аргинин и фумарат на четвертом этапе цикла мочевины. Дефекты на этой стадии цикла мочевины приводят к накоплению в плазме аммиака, аргинино-янтарной кислоты, цитруллина и оротовой кислоты в моче, а также к дефициту аргинина в плазме. Ацидурия может иметь различную клиническую картину с началом в любом возрасте, включая период новорожденности. Состояние новорожденных обычно не вызывает подозрений в течение первых 24–48 часов после рождения, но в течение нескольких дней дебютирует тяжелая гипераммониемия, проявляющаяся летаргией, сонливостью, отказом от еды, рвотой, тахипноэ и респираторным алкалозом. Если не начать лечение, может произойти обострение летаргии, судороги, кома и смерть. Позднее начало ацидурии обычно индуцировано острой инфекцией, стрессом или высоким потреблением белка. Сообщалось также о поздних когнитивных дефектах или нарушениях обучаемости при отсутствии эпизодов гипераммониемии. У некоторых пациентов заболевание может протекать бессимптомно, несмотря на четкие биохимические признаки.
Тирозинемия 1 типа — заболевание, обусловленное дефицитом фумарилацетоацетатгидролазы, в результате чего происходит накопление высокотоксичных фумарил- и малеилацетоацетата, обладающих гепатотоксическим и канцерогенным действием. Конечные метаболиты — сукцинилацетон и сукцинилацетоацетат — являются митохондриальными токсинами, тормозящими фосфорилирование и блокирующими цикл Кребса. Накопление токсинов приводит к прогрессирующему заболеванию печени с развитием печеночной недостаточности, цирроза, тубулопатии с формированием ренальной тубулопатии, гипофосфатемического рахита, синдрома Фанкони. Острая тирозинемия сопровождается развитием гипертрофической кардиомиопатии. Кроме того, нарушается путь синтеза порфирина, ингибируется синтез порфобилиногена, что приводит к кризам, проявление которых напоминает порфирию. Все пациенты подвержены высокому риску развития гепатоцеллюлярной карциномы, вторичной по отношению к циррозу. Без своевременного лечения дети погибают в возрасте 10 лет.
Клиника с Нуля
«Кровь из пяточки? Что это? Зачем это?» - возникают вопросы, когда доктор говорит о том, что вашему новорожденному ребёнку нужно сделать скрининг. Именно для неонатального скрининга берут кровь из пяточки малыша. Для чего, зачем и почему из пяточки расскажем сегодня в статье.
Что такое «неонатальный скрининг» и зачем?
Неонатальный скрининг представляет собой исследование на наличие у ребёнка заболеваний, которыми он уже может быть болен, но симптомов пока никаких нет. Как правило, такой скрининг проводят не на все болезни, а только на те, которые:
- значительно снижают качество жизни ребёнка или способны привести к смерти, если вовремя их не обнаружить;
- при вовремя начатом лечении можно предотвратить плохие последствия, при этом лечение доступно в этой стране;
- имеют надёжные методы выявления (например, как проба Манту для выявления туберкулёза)
Неонатальный скрининг проводят для выявления наследственных заболеваний, которые не дают о себе знать в первые месяцы жизни малыша. Если эти заболевания не начать лечить вовремя, то могут возникнуть необратимые изменения в организме, приводящие к снижению качества и продолжительности жизни.
Неонатальный скрининг делается на 3-4 день после рождения, недоношенным деткам на 7 день жизни.
На какие болезни проверяет скрининг?
Неонатальный скрининг проводится по пяти основным заболеваниям:
- Фенилкетонурия (ФКУ) – наследственное и редкое заболевание, при котором нарушен метаболизм аминокислот. Ребёнок с таким заболеванием должен получать специальную диету, так как в случае употребления им обычной пищи возникают необратимые умственная отсталость и тяжёлые неврологические нарушения.
- Муковисцидоз – довольно распространённое генетическое заболевание, при котором вся слизь, вырабатываемая всеми слизистыми в норме (кишечник, нос, бронхи), очень вязкая. Чрезмерно вязкая слизь нарушает работу этих органов.
- Галактоземия – наследственное заболевание, при котором не перерабатывается галактоза, накапливается и поражает нервную систему, печень, хрусталики глаза. Так как галактоза находится во многих продуктах питания, раннее выявление очень важно, чтобы избежать кормления ребёнка молоком.
- Адреногенитальный синдром – тоже наследственное заболевания, при котором надпочечники вырабатывают слишком много андрогена. При отсутствии лечения у ребёнка ускоренно развивается половая система, а рост останавливается, что приводит к невозможности в будущем воспроизвести потомство. Если начать лечение вовремя, то ребёнок становится абсолютно нормально развитым взрослым человеком.
- Врождённый гипотиреоз – при этом заболевании щитовидная железа вырабатывает недостаточное количество гормонов, в результате чего происходит нарушение физического и психического развития ребёнка. При вовремя начатом лечении симптомы болезни полностью уходят.
В Москве неонатальный скрининг проводится по 11 заболеваниям, то есть к уже существующим пяти добавляются ещё шесть:
- Лутаровая ацидурия тип 1.
- Тирозинемия тип 1.
- Лейзиноз.
- Метилмалоновая/пропионовая ацидурия.
- Недостаточной биотинидазы.
- Недостаточность ацил-КоА-дегидрогеназы среднецепочечных жирных кислот.
С мая-июня 2023 года скрининг новорождённых всей страны будет проводится по 36 заболеваниям.
Как проходит процесс взятия крови?
Начнём в того, что пяточка новорождённого ребёнка – это всё равно, что палец у взрослого человека. Там те же капилляры, поэтому кровь берут оттуда, пока пальчики малыша совсем крохотные.
Медсестра делает крошечный прокол в пяточке у малыша так же, как делают прокол для взятия крови из пальца. Первую каплю крови убирают, затем несколько раз прикладывают к выступающим каплям крови специальный бланк, который сделан из особой впитывающей бумаги. На этом бланке с пробами крови будет указана вся информация о новорождённом, этот бланк отправят в специальную лабораторию, которая занимается неонатальным скринингом.
Что касается результатов скрининга новорождённого, то в поликлинику передают только положительные результаты. Отрицательные случаи этого не требуют. Чтобы исключить погрешности скрининга, при положительном результате назначают углубленные исследования по заболеванию с положительным результатом.
Если скрининг не сделали в роддоме
Очень часто новорожденных выписывают из роддома на 2-3 день жизни, в то время как кровь из пяточки берут на 3-4 день жизни. Что делать в этом случае? Если такое случается, то за проведение скрининга отвечает детская поликлиника или другое медицинское учреждение, в котором будет наблюдаться малыш. Ваша задача, как взрослого проконтролировать точное соблюдение сроков взятия крови. Скрининг нужно пройти обязательно!
Почему необходим неонатальный скрининг?
Потому что он позволяет выявить заболевания на раннем сроке и вовремя начать лечение. Потому что в нашей стране есть система для их выявления и есть протоколы их лечения. Некоторые заболевания, например, СМА или спинально-мышечная атрофия, возможно победить в случае, если начать лечение в возрасте до 3-4 месяцев. Если позже, то даже самое дорогое лечение может не помочь. Почему на лечение СМА нужны такие огромные деньги? Потому что заболевание выявляется слишком поздно, когда малыш уже перестаёт нормально двигаться. Это всё тоже играет большую роль.
Некоторые виды тяжёлых иммунодефицитов возможно вылечить только пересадкой костного мозга или пересадкой гемопоэтических клеток. К сожалению, при запущенных случаях шанс к выздоровлению 50 на 50.
В России существуют центры по пересадке: в Москве это Российская детская клиническая больница, онкоцентр имени Блохина, детская Морозовская больница, в Санкт-Петербурге центр имени Раисы Горбачёвой, в Екатеринбурге пересадки делают в областной детской больнице. Также есть подразделения в Краснодаре, Волгограде, Ростове, Казани.
По данным мировой статистики, если ребёнку пересадили стволовые клетки в первые полгода жизни, то он вылечивается в 94% случаев. Если позже, то только 20% случаев закончатся успехом. В некоторых случаях нужна поддерживающая терапия, но даже при этом человек может нормально развиваться, хорошо учиться, работать, иметь детей и вполне нормально существовать в обществе.
Поэтому так важно вовремя выявить те самые коварные заболевания, о которых мы говорили выше, чтобы вовремя начать лечение, тем самым, увеличив шанс к выздоровлению ребёнка.
Неонатальный скрининг – это очень важное исследование в жизни ребёнка. Кровь для скрининга берут у новорождённого из пяточки на 3-4 день жизни и направляют в специальную лабораторию. Исследование проводят по 5 основным заболеваниям, в Москве по 11. С 2023 года исследования будут проводиться по 36 показателям во всех регионах России. Неонатальный скрининг необходим, потому что от вовремя начатого лечения зависит здоровье и жизнь ребёнка. Берегите себя и своих детей и будьте здоровы!
Читайте также:
- Синдром острого легочного сердца. ЭКГ при остром легочном сердце
- Газовые пузыри у пловцов. Двухмерно-пространственное сканирование газовых пузырьков
- Режимы трансторакальной эхокардиографии. Чреспищеводная эхокардиография
- Лучевая оценка кейджа позвоночника
- Институциональная среда. Отчуждение больных шизофренией
