Сосудистые доступы. Венозный доступ - венепункция
Добавил пользователь Валентин П. Обновлено: 29.01.2026
3) Мотивировать сотрудников на освоение данной методики, и внедрить её во всех отделениях РПЦ.
- · Актуальность проблемы
- · Виды катетеров
- · Показания к установке ПВК
- · Противопоказания
- · Техника проведения манипуляции
- · Уход за ПВК, возможные осложнения
- · Ведение документации
Катетеризация периферических вен - это метод установления доступа к кровяному руслу на длительный период времени через периферические вены посредством установки периферического внутривенного катетера.
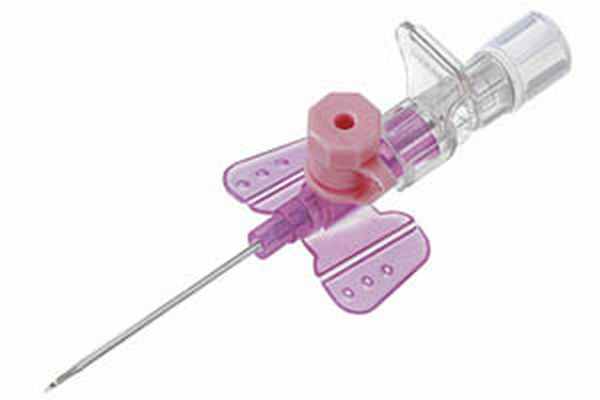
Периферический внутривенный катетер (ПВК) - это устройство, введенное в периферическую вену и обеспечивающее доступ в кровяное русло.
Катетеризация вен давно стала рутинной медицинской процедурой. За один год в мире устанавливается свыше 500 миллионов периферических венозных катетеров. В нашем центре проводится около 1000 катетеризаций ежегодно.
С появлением на отечественном рынке качественных внутривенных катетеров, методика проведения инфузионной терапии с помощью установленной в периферический сосуд канюли с каждым годом получает все большее признание медицинских работников и пациентов. Количество катетеризаций центральных вен стало уменьшаться в пользу возрастания периферических. Как показывает современная практика, большинство видов внутривенной терапии, проводимых раннее через центральные катетеры, более целесообразно и безопасно проводить через периферические внутривенные катетеры.
Широкое применение инфузионных канюль объясняется преимуществами, которые они имеют по сравнению с обычным методом проведения инфузионной терапии с помощью металлической иглы - катетер не выйдет из сосуда и не проткнет его насквозь, вызвав развитие инфильтрации или гематомы.
Проведение внутривенной терапии через периферический венозный катетер имеет ряд преимуществ, как для медицинских работников, так и для пациентов. Метод предполагает надежный и доступный венозный доступ, способствует быстрому эффективному введению точной дозы лекарственных препаратов, позволяет экономить время медицинского персонала, затрачиваемое на венепункции при частых внутривенных инъекциях, что также минимизирует психологическую нагрузку на больного, обеспечивает двигательную активность и комфорт пациента.
Кроме того, эта простая манипуляция связана с минимальным количеством тяжелых, угрожающих жизни осложнений при соблюдении основных условий: метод должен стать постоянным и привычным в практике.
Как при любой инвазивной медицинской манипуляции, необходимо обеспечение безупречного ухода.
Катетеры (канюли) различаются по:
3) Пропускной способности
4) Области применения,
Следует различать следующие виды канюль:
1. Канюля без дополнительного порта для болюсных введений представляет собой катетер, насаженный на иглу-стилет. После попадания в вену канюля сдвигается со стилета в вену.
2. Канюля с дополнительным портом расширяет возможности ее использования, облегчает уход, и поэтому продлевает срок ее постановки.
Большое разнообразие торговых марок от разных производителей отличает лишь качество изделия. Но при кажущейся простоте конструкции далеко не всем удается соединить следующие качества:
1) острота иглы и оптимальность угла заточки;
2) атравматичность перехода с иглы на канюлю;
3) малое сопротивление введения катетера через ткани;
4) приспособления для защиты от случайных уколов при катетеризации
Показания к катетеризации периферических вен
1. Первый этап перед постановкой центрального венозного катетера.
2. Поддержка и/или коррекция водно-электролитного баланса.
3. Внутривенное введение лекарственных препаратов в случаях, когда нельзя осуществлять это пероральным путем.
4. Осуществление частых курсов внутривенной терапии хроническим больным, необходимость в длительной инфузионной терапии.
5. Регидратация организма.
6. Струйное (болюсное) введение препаратов, например, введение антибиотиков.
7. Доступ в кровяное русло при неотложных состояниях.
8. Переливание препаратов крови.
9. Парентеральное питание.
10. Забор крови для клинических исследований.
11. Инвазивный мониторинг кровяного давления.
12. Анестезиологическое обеспечение (наркоз, регионарная анестезия).
Противопоказания к катетеризации периферических вен
Противопоказаний к катетеризации периферических вен, запрещающих периферический венозный доступ, нет. Есть условия, которые запрещают пунктировать вену в данном участке или указывают на предпочтение центрального венозного доступа в конкретной клинической ситуации.
1. Противопоказания, указывающие на предпочтение центрального венозного доступа:
· введение растворов и лекарственных средств, что вызывают раздражение сосудистой стенки (например, растворы с высокой осмолярностью);
· переливание больших объемов крови и ее компонентов;
· необходимость быстрой инфузии (со скоростью свыше 200 мл/мин.);
· все поверхностные вены руки не визуализируются и не пальпируются после наложения жгута.
2. Противопоказания, которые требуют выбор другого участка для катетеризации периферической вены:
наличие на руке флебита или воспаления мягких тканей;
вена руки не визуализируется и не пальпируется после наложения жгута.
Техника проведения манипуляции
Стандартный набор для катетеризации периферической вены:
2. стерильные ватные шарики и салфетки
3. лейкопластырь и клеящая повязка (фиксирующий пластырь)
4. кожный антисептик
5. периферические внутривенные катетеры нескольких размеров
7. стерильные перчатки
ШАГ 1. Выбор места пункции.
При выборе места катетеризации необходимо учитывать предпочтения пациента, простоту доступа к месту пункции и пригодность сосуда для катетеризации.
Периферические венозные канюли предназначены для установки только в периферические вены. Приоритеты по выбору вены для пункции:
1. Хорошо визуализируемые вены с хорошо развитыми коллатералями.
2. Вены с не доминирующей стороны тела ( у правшей - левая, у левшей - правая).
3. Сначала использовать дистальные вены
4. Использовать вены мягкие и эластичные на ощупь
5. Вены со стороны противоположной оперативному вмешательству.
6. Вены с наибольшим диаметром.
7. Наличие прямого участка вены по длине соответствующего длине канюли.
Наиболее подходящие для установки ПВК вены и зоны (тыльная сторона кисти, внутренняя поверхность предплечья).
Считаются непригодными для канюляции следующие вены:
1. Вены нижних конечностей
2. Места изгибов конечностей
3. Ранее катетеризированные вены
4. Вены, расположенные близко к артериям
5. Срединная локтевая вена (Vena mediana cubiti).
6. Вены ладонной поверхности рук
7. Вены на конечности, на которой проводились хирургические вмешательства или химиотерапия.
8. Вены поврежденной конечности.
9. Плохо визуализируемые поверхностные вены;
10. Хрупкие и склерозированные вены;
11. Области лимфааденопатии;
12. Инфицированные участки и участки повреждения кожи;
13. Глубоко лежащие вены.
ШАГ 2. Выбор типа и размера катетера.
При выборе катетера необходимо ориентироваться на следующие критерии:
2. необходимая скорость введения раствора;
3. потенциальное время нахождения катетера в вене;
4. свойства вводимого раствора.
5. канюля ни в коем случае не должна полностью закупоривать вену;
ШАГ 3. Постановка периферического венозного катетера
1. Обработайте руки;
2. соберите стандартный набор для катетеризации вены;
3. проверьте целостность упаковки и сроки хранения оборудования;
4. убедитесь, что перед Вами тот больной, которому назначена катетеризация вены;
5. обеспечьте хорошее освещение, помогите пациенту найти удобное положение;
6. разъясните пациенту суть предстоящей процедуры, создайте атмосферу доверия, предоставьте возможность задать вопросы, определите предпочтения пациента по месту постановки катетера;
7. приготовьте в зоне легкой досягаемости контейнер для утилизации острых предметов;
8. наложите жгут на 10-15 см выше предполагаемой зоны катетеризации;
9. попросите пациента сжимать и разжимать пальцы кисти для улучшения наполнения вен кровью;
10. выберите вену путем пальпации;
11. снимите жгут;
13. повторно обработайте руки, используя антисептик, и наденьте перчатки;
14. наложите жгут на 10-15 см выше выбранной зоны;
15. обработайте место катетеризации кожным антисептиком в течение 30-60 секунд не касаясь не обработанных участков кожи дайте высохнуть самостоятельно; НЕ ПАЛЬПИРУЙТЕ ВЕНУ ПОВТОРНО
16. зафиксируйте вену, прижав ее пальцем ниже предполагаемого места введения катетера;
18. возьмите катетер выбранного диаметра;
19. убедитесь, что срез иглы ПВК находится в верхнем положении.
20. введите катетер на игле под углом к коже 15 градусов, наблюдая за появлением крови в индикаторной камере;
21. при появлении крови в индикаторной камере дальнейшее продвижение иглы необходимо остановить.
22. зафиксируйте иглу-стилет, а канюлю медленно до конца сдвигайте с иглы в вену (игла-стилет полностью из катетера пока не удаляется);
23. снимите жгут. НЕ ВВОДИТЕ ИГЛУ В КАТЕТЕР ПОСЛЕ СМЕЩЕНИЯ ЕГО С ИГЛЫ В ВЕНУ
24. пережмите вену на протяжении для снижения кровотечения и окончательно удалите иглу из катетера; утилизируйте иглу с учетом правил безопасности;
25. имо полностью извлечь катетер из-под поверхности кожи.
26. снимите заглушку с защитного чехла и закройте катетер и присоедините инфузионную систему;
27. зафиксируйте катетер на конечности;
28. зарегистрируйте процедуру катетеризации вены, согласно требований лечебного учреждения;
29. утилизируйте отходы в соответствии с правилами техники безопасности и санитарно-эпидемиологического режима.
Уход за ПВК, возможные осложнения
ШАГ 6. Ежедневный уход за катетером
1. Каждое соединение катетера – это ворота для проникновения инфекции. Избегайте многократного прикосновения руками к оборудованию. Строго соблюдайте асептику, работайте только в стерильных перчатках.
2. Чаще меняйте стерильные заглушки, никогда не пользуйтесь заглушками, внутренняя поверхность которых могла быть инфицирована.
3. Сразу после введения антибиотиков, концентрированных растворов глюкозы, препаратов крови промывайте катетер небольшим количеством физиологического раствора.
4. Следите за состоянием фиксирующей повязки и меняйте ее при загрязнении, либо раз в три дня.
5. Регулярно осматривайте место пункции с целью раннего выявления осложнений. При появлении отека, покраснении, местном повышении температуры, непроходимости катетера, подтекания, а также при болезненных ощущениях при введении препаратов поставьте в известность врача и удалите катетер.
6. При смене лейкопластырной повязки запрещается пользоваться ножницами. Существует опасность для катетера быть отрезанным, что приведет к попаданию катетера в кровеносную систему.
7. Промывание катетера должно производиться до и после каждого сеанса инфузии гепаринизированным раствором (5 мл изотонического раствора хлорида натрия + 2500 ЕД гепарина) через порт
Удаление венозного катетера
1. Обработайте руки
2. прекратите инфузию или снимите защитную бинтовую повязку (если имеется)
3. обработайте руки антисептиком и наденьте перчатки
4. от периферии к центру удалите фиксирующую повязку без использования ножниц
5. медленно и осторожно удалите катетер из вены
6. осторожно прижмите место катетеризации стерильным марлевым тампоном в течение 2-3 минут
7. место катетеризации обработайте кожным антисептиком, наложите на место катетеризации стерильную давящую повязку и зафиксируйте ее бинтовой повязкой. Порекомендуйте не снимать повязку и не мочить место катетеризации в течение суток.
8. проверьте целостность канюли катетера. При наличии тромба или подозрении на инфицирование катетера кончик канюли отрежьте стерильными ножницами, поместите в стерильную пробирку и направьте в бактериологическую лабораторию на исследование (по назначению врача).
9. зафиксируйте в документации время, дату и причину удаления катетера
10. утилизируйте отходы в соответствии с правилами техники безопасности и санитарно-эпидемиологического режима.
В случае, если возникает необходимость произвести несколько постановок ПВК, сменить их в связи с окончанием рекомендованного срока нахождения ПВК в вене или возникновением осложнений, существуют рекомендации относительно выбора места венепункции:
2. Каждая последующая венепункция производится на противоположной руке или выше по ходу вены предыдущей венепункции.
Несмотря на то, что катетеризация периферических вен значительно менее опасная процедура по сравнению с катетеризацией центральных вен, она несет в себе потенциал осложнений, как и любая процедура, нарушающая целостность кожного покрова. Большинства осложнений можно избежать, благодаря хорошей манипуляционной технике медсестры, строгому соблюдению правил асептики и антисептики и правильному уходу за катетером.
Необходимо удалить полностью воздух из всех заглушек, дополнительных элементов и «капельницы» перед присоединением к ПВК, а также прекратить вливания до того, как флакон или пакет с раствором лекарственного средства опустеет; применять устройства для внутривенного введения соответствующей длины, чтобы можно было опустить конец ниже места установки, таким образом предупредить поступление воздуха в инфузионную систему. Важную роль играет надежная герметизация всей системы. Риск возникновения воздушной эмболии при периферийной канюлизации ограничивается положительном периферийным венозным давлением (3–5 мм вод. ст.). Отрицательное давление в периферийных венах может образоваться при выборе места установки ПВК выше уровня сердца.
Следует избегать венепункций нижних конечностей, а также применять минимально возможный диаметр ПВК, обеспечивающий непрерывное обмывание кровью кончика находящегося в сосуде катетера.
Следует использовать асептическую технику установки ПВК, выбирать минимально возможный его размер для достижения объемов, необходимых для внутривенной терапии; надежно фиксировать катетер для предупреждения его движения в вене; обеспечить адекватное растворение лекарственных средств и их введение с соответствующей скоростью; проводить замену ПВК каждые 48–72 часа или раньше (в зависимости от условий) и по очереди менять сторону тела для места установки катетера.
При проведении внутривенной терапии через периферический венозный катетер (ПВК) осложнения исключаются при соблюдении следующих основных условий: метод должен применяться не от случая к случаю (стать постоянным и привычным в практике), за катетером должен быть обеспечен безупречный уход. Хорошо выбранный венозный доступ является существенным моментом успешной внутривенной терапии.
В отделении анестезиологии и реанимации ГБУЗ РПЦ при постановке ПВК ведется следующая документация:
Сосудистые доступы. Венозный доступ - венепункция
Сосудистые доступы. Венозный доступ - венепункция
Большинство наиболее часто применяемых на практике инвазивных процедур выполняются посредством того или иного сосудистого доступа — от простой венепункции до реанимационных мероприятий, с диагностической целью (от забора крови до введения контрастных веществ в коронарные артерии), при проведении трансфузионной и инфузионной терапии.
Трансфузия может быть произведена в зависимости от состояния и степени тяжести больного в венозную систему, артериальную систему и костный мозг. В повседневной клинической практике наиболее часто применяется и поэтому лучше освоен врачами венозный доступ. Трансфузия в артериальную систему обычно используется в реанимационной практике при крайне тяжелом состоянии больного в порядке чрезвычайной срочности. Интрамедуллярные переливания применяются в основном в педиатрии в силу физиологических особенностей детского организма.
Венозный доступ. В зависимости от характера патологии и объема интенсивной терапии используются различные способы пункции и катетеризации периферических и магистральных сосудов:
• чрескожная пункция периферических вен (венепункция);
• чрескожная пункция и катетеризация периферических вен;
• чрескожная пункция и катетеризация магистральных вен;
• пункция и катетеризация вен открытым способом;
• венесекция.
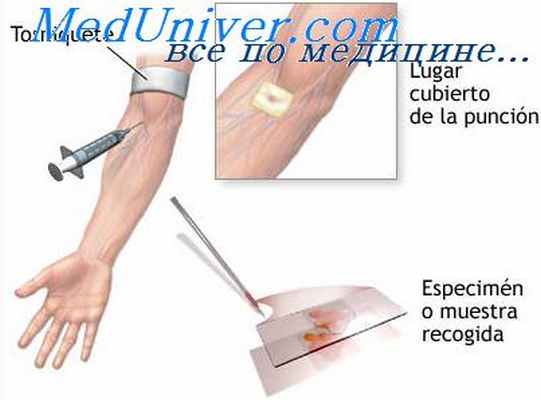
Венепункция (от лат. vena — вена и punctio — прокол) — манипуляция, представляющая собой чрескожный прокол стенки вены с последующим введением иглы в просвет сосуда.
Венепункцию применяют для взятия крови с диагностической и лечебной целями, для введения лекарственных веществ, при непродолжительной инфузионной терапии.
Венепункция осуществляется преимущественно на верхних конечностях. Обычно местом пункции служат поверхностные вены локтевого сгиба. При их недостаточной выраженности (особенности анатомического строения, спадение при шоке, коллапсе) можно провести пункцию на тыле стопы или в области внутренней лодыжки. При необходимости инфузионной терапии в течение 2—3 дней производят или венесекцию, или чрескожную катетеризацию вен большего диаметра, так как крупные вены менее подвержены воспалительным изменениям. Кроме того, периферическая вена не всегда может обеспечить достаточную объемную скорость введения трансфузионных сред. Обычно катетеризацию центральных вен проводят в отделении реанимации и интенсивной терапии.
Освоение артериального и венозного доступа необходимо врачам всех специальностей. Навыки подобных манипуляций приобретаются уже на рабочем месте. Однако венозная система чрезвычайно вариабельна в силу конституционных особенностей, различных анатомических вариантов, развития подкожно-жировой клетчатки. Кроме того, при пункции некоторых вен имеется риск повреждения жизненно важных структур. Многие инфекционные заболевания передаются через кровь, среди которых такие опасные болезни, как СПИД, гепатиты, сифилис и т. д. Это диктует необходимость обеспечения безопасности инвазивных процедур не только для больного, но и для медицинского персонала. Поэтому практикующий врач нуждается в четких методических рекомендациях для проведения подобных манипуляций, что позволит ему приобрести нужные знания без риска и опасностей, связанных с их изучением.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Сосудистый доступ

Компания Альфамедэкс предлагает отечественному рынку линейку высококачественных имплантируемых порт-систем производства израильской компании MEDEREN:
- Порт-системы MEDEREN имеют различные варианты исполнения в зависимости от клинической ситуации: Standard, Low Profile, Micro, Power Injection;
- Снабжены плотной герметичной силиконовой мембраной, выдерживающей до 1500 проколов;
- Стерильные, для одноразового использования.

Компания Альфамедэкс предлагает медицинским учреждениям и дилерским сетям удобные венозные жгуты:
- Взрослые (460×25 мм) с лентой голубого или синего цвета;
- Детские (350×25 мм) с лентой голубого или зеленого цвета;
- Удобный механизм-защелка позволяет регулировать степень компрессии;
- Лента из нейлона и латекса оказывает умеренное давление и не травмирует кожу;
- Нестерильный, для многократного применения;
- Всегда в наличии и под заказ со склада в Москве и Санкт-Петербурге.

Компания Альфамедэкс предлагает предлагает медицинским учреждениям и дилерским сетям популярные высококачественные пупочные катетеры (зонды), размерами 5-8 Fr мм производства израильской компании MEDEREN:
- Рентгенконтрастные
- Не содержат латекс и фталаты
- Стерильные, апирогенные, для одноразового использования
- Всегда в наличии и под заказ со склада в Москве и Санкт-Петербурге.
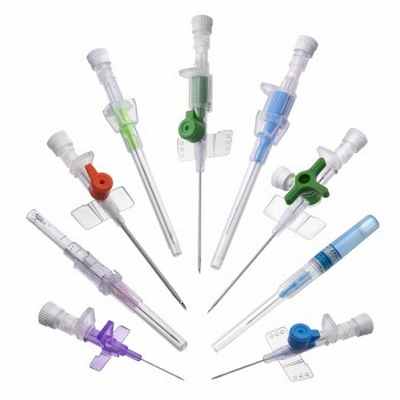
- Размерный ряд от 14 до 26G, выполнены в двух материалах: из тефлона и полиуретана
- Сверхострая игла из нержавеющей стали с фасетным срезом гарантирует быструю и атравматичную венепункцию
- Рентгеноконтрастная линия располагается по всей длине катетера
- Модели с самозащелкивающейся крышкой, выемкой ранней индикации вены, трехходовым краном
- В наличии и под заказ со склада в Москве и Санкт-Петербурге
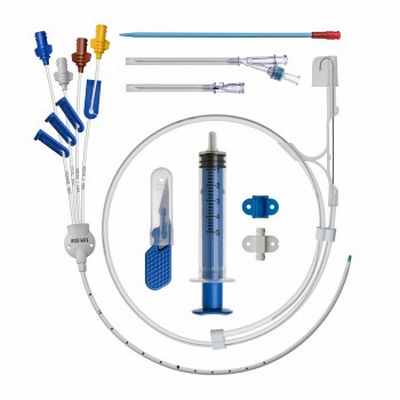
Предназначены для обеспечения длительного центрального венозного доступа с целью проведения интенсивной инфузионной и/или трансфузионной терапии, инвазивного мониторинга гемодинамики и отбора образцов крови для анализов
- В ассортименте имеются oдно-, двух- и трёхканальные катетеры.
- Материал катетера - термопластичный полиуретан.
- Мягкий рентгеноконтрастный дистальный конец катетера минимизирует риск раздражения стенки сосуда.
- Несмываемая разметка на катетере позволяет удобно и точно оценивать глубину введения изделия.
- Нитиноловый проводник обеспечивает устойчивость к излому и оптимальную маневренность, что особенно актуально в трудных анатомических случаях.
Расходные материалы для сосудистого доступа позволяют осуществлять возможность забора крови или введения лекарственных средств в кровоток пациента. Выделяют несколько методов сосудистого доступа: катетеризация периферической вены, катетеризация центральной вены, катетеризация артерии, внутрикостная инфузия. В большинстве случаев для пациентов нуждающихся во внутривенном введении растворов используется введённый через кожу переферический венный катетер.
Применение катетеров избавляет пациентов от повторных внутривенных вмешательств, которые приводят к повреждению венозной стенки, тем самым обеспечивая безопасное и безболезненное проведение манипуляции.
Проблемы венозного доступа: мелкие, хрупкие вены и «бумажная» кожа
Старение. Знание особенностей кожи пожилых людей облегчает катетеризацию вен у таких пациентов. Со временем, у человека уменьшается содержание коллагена и эластина в коже, и она становится тонкой, «бумажной».
Также истончается подкожно-жировой слой. С возрастом ослабевает и иммунная система, поэтому повреждения кожи после венепункций заживают хуже. Все это повышает риск травмы, кровотечения из места венепункции, и образования гематом. Обезвоживание и плохое питание, которые довольно часто встречаются у пожилых, увеличивают риск разрывов кожи.
Длительное применение кортикостероидов. Как таблетированные, так и топические формы стероидов могут вызвать атрофию эпидермиса и его травмирование. У многих пациентов с хроническими болезнями легких бывает такая кожа.
Ультрафиолет. Ультрафиолетовые лучи солнца могут разрушать коллаген и эластин в коже, частое воздействие солнечных лучей приводит к легкой травматизации кожи.
Антикоагулянты. У пациентов, принимающих антикоагулянты, повышенный риск кровотечения.
Наследственность. Предрасположенность к истончению кожи может быть наследственной.
Повторные обследования и госпитализации. Частые венепункции, проводимые для получения проб крови или сосудистого доступа, могут повреждать здоровую кожу и еще более травмировать уже поврежденные сосуды. На венах могут образовываться рубцы, образуются мелкие капилляры-коллатерали, и появляются тонкие, хрупкие вены, которые плохо подходят для пункции.
Внутривенное употребление наркотиков. Вены могут повреждаться при введении в них едких растворов наркотиков, в результате чего образуется рубцовая ткань. Иногда при введении наркотиков в мягких тканях образуются абсцессы, если раствор вытекает или случайно вводится под кожу.
Сухая кожа. Мыло смывает естественный жировой слой кожи и высушивает ее, в результате чего кожа более чувствительна к травмам.
Правильный подход
Существуют специальные методики, которые позволяют пунктировать и катетеризировать тонкие вены и защитить легко травмирующуюся кожу.
- Самое главное — это сохранить крупные вены локтевой ямки, и начинать с дистальных вен. Однако у стариков вены кисти — не самый лучший выбор из-за тонкой, сухой кожи.
- Выбирайте катетер адекватного диаметра: тонкие вены катетеризируют катетерами калибра 22 и 24 G. В зависимости от целей терапии катетер должен быть возможного наименьшего диаметра и длины.
- По возможности не пользуйтесь жгутом. Если жгут тугой, то вена может просто лопнуть, и когда в нее вводится игла — образуется гематома. Если все же приходится пользоваться жгутом, то накладывайте его не туго, и сразу же распускайте. Также можно наложить жгут на рукав одежды.
- Для уменьшения риска инфицирования, правильно подготовьте кожу для обеспечения венозного доступа. При протирании кожи антисептиком не нажимайте сильно, иногда приходится аккуратно состричь волосы на руке, но брить нельзя. Мелкие порезы при бритье — входные ворота для бактерий.
- Когда вы пунктируете вену, игла должна идти практически параллельно коже. Это снижает вероятность сквозного прокола вены. Обязательно натяните кожу над веной, чтобы не было ее скольжения. После того, как в игле появится ток крови, аккуратно снимите катетер, не формируя, чтобы не разорвать вену.
- Фиксация катетера — еще одна сложная задача, если ваш пациент имеет тонкую, «бумажную» кожу. Тонкая кожа легко травмируется от любого пластыря. Можно воспользоваться пластырем на нетканой основе — он менее травматичен. Необходимо использовать минимальное количество пластыря. Можно использовать специальные пленки для фиксации катетера.
- Самое опасное в плане травмы кожи событие — это удаление пластыря. Чтобы предотвратить это, нетканый пластырь можно просто отмочить — тогда он легко отойдет. Постарайтесь не тянуть за полоску пластыря слишком сильно. Если, несмотря ни на что, появляется надрыв кожи или ссадина — то это лечат, как рану, и не предпринимают никаких попыток венепункции, пока все не заживет. После извлечения катетера лучше прижать кожу сухой стерильной салфеткой, потом обработать антисептиком и ничем не перевязывать, так как это тоже может привести к травме.
- Обязательно повесьте на спинку кровати четкое предупреждение о том, что у пациента плохие вены и хрупкая кожа.
Что можно посоветовать пациенту?
Можно давать пациентам следующие советы:
- Питаться разнообразной пищей с достаточным количеством белка.
- Пить много воды, чтобы поддерживать тонус кожи и сосудов.
- Пользоваться увлажняющими кремами для рук, чтобы восстановить естественный жировой слой кожи и не пользоваться твердым мылом.
- Ограничить пребывание на солнце.
- Носить одежду с длинными рукавами, чтобы избежать травм кожи.
Список литературы
1. Infusion Nurses Society. Infusion nursing standards of practice. J Infus Nurs. 2011;3(suppl 1):S1—S110.
2. Alexander M, Corrigan A, Gorski L, Hankins J, Perucca R, eds. Infusion Nursing: An Evidence-Based Approach. 3rd ed. St. Louis, MO: Elsevier Saunders; 2010.
3. LeBlanc K, Baranoski S. Prevention and management of skin tears. Adv Skin Wound Care. 2009;22(7):325—332.
Как обеспечить венозный доступ у пожилых людей: подсказки
Обеспечение и поддержание венозного доступа у пожилых людей — трудная задача. Старение затрагивает кожу, стенки вен, и кровоток — так, что даже самый опытный специалист не всегда может попасть в вену пожилому человеку. Кожа теряет тонус и эластичность и становится более хрупкой и предрасположенной к травмам. Когда происходит кровоизлияние под кожу, оно распространяется на большую площадь, затрудняя венозный доступ. Также, потеря подкожного жира у пожилых делает вены подвижными, они «перекатываются» под кожей, когда вену пытаются пунктировать. Все эти изменения увеличивают риск разрыва вен, того, что они лопнут, а кожа будет травмирована.
У пожилых часто имеется сразу несколько хронических заболеваний и снижение иммунитета, что делает их уязвимым к инфекциям. Поэтому к асептике при выполнении манипуляций надо относиться очень ответственно, не растирать кожу слишком сильно, чтобы не допускать появления микроцарапин — входных ворот инфекции. У пожилых людей симптомы инфекции могут быть маловыраженными или атипичными. Надо обращать внимание на малейшие изменения сознания, субфебрильную лихорадку, брадикардию или тахикардию, слабость, сонливость и сниженный аппетит.
Вот несколько способов снизить риск венепункции у пожилого человека:
- Постарайтесь не растягивать и не травмировать кожу. По возможности, пользуйтесь мягким жгутом, и не затягивайте его слишком сильно. Если вены достаточно выражены, можно пунктировать вообще без жгута. Никогда не пользуйтесь тугими жгутами у стариков, это может привести к появлению петехий, гематом, или разрыву вен вследствие переполнения их кровью.
- Используйте катетер минимального возможного диаметра. Для назначения растворов и регидратации этого обычно бывает достаточно.
- Обратите внимание на глубину залегания вены. Большинство вен проходят практически параллельно коже, поэтому вводить иглу тоже стоит почти параллельно коже, под углом
- До того, как проколоть кожу, натяните ее над веной, чтобы зафиксировать сосуд. Не зажимайте вену ниже места пункции: вы не увидите, куда колоть.
- Не используйте боковой доступ, прокалывайте кожу прямо над веной, чтобы игла не сместила вену.
- Не торопитесь! Спешка нужна только при реанимации. Работайте медленно и аккуратно — тогда вы сможете ставить катетеры в вены с первого раза.
- Не налегайте на иглу — она и так достаточно острая. Как только почувствуете, что прокололи стенку вены, аккуратно вытащите иглу и проверьте катетер.
- Если попытка пункции и катетеризации вены безуспешна, или появилось большое подкожное кровоизлияние, то аккуратно придавите это место, несколько дольше, чем у молодых пациентов. У пожилых сгусток образуется медленнее, даже если они не принимают антикоагулянты. Если возникает травма кожи, то на 24 часа прикладывают холодный компресс, затем его меняют теплым.
- Тщательно наблюдайте за пациентом, чтобы вовремя заметить симптомы инфильтрации, объемной перегрузки и инфекции. При инфильтрации не всегда бывает немедленный отек, обычно меняется цвет и температура кожи. По возможности, пользуйтесь инфузионными насосами, и устанавливайте низкие показатели давления. При появлении влажных хрипов в легких — инфузию сразу прекращают — это признак объемной перегрузки.
Объясните пациенту, что надо сообщать о боли или отеке в месте катетеризации вены, и расскажите о симптомах осложнений пациенту и его родственникам. После окончания инфузии аккуратно удалите катетер, чтобы не повредить кожу.
Список литературы
Infusion Nurses Society. Infusion Nursing Standards of Practice. J Infus Nurs. 2006;29(1, suppl):S1-S92.
Millam D, Hadaway L. On the road to successful I.V. starts. Nursing. 2003;33(5, suppl 1):S1-S16.
Новые тенденции в инфузионной терапии
Создание культуры безопасности
Сейчас безопасность занимает первое место во всех аспектах организации здравоохранения, это связано с современным анализом медицинских ошибок, и вызванных ими смертей. Большинство экспертов согласны с тем, что это — неизбежное зло, однако их число можно уменьшить. Когда происходит ошибка, самые важные вопросы, на которые нужно получить ответ — это почему, как, когда, где это случилось, и кто это сделал. Нужно стремиться не к наказанию виновного, а к изменению системы — чтобы таких ошибок более не происходило. Анализ ошибок должен быть направлен на улучшение работы системы! Эта культура безопасности включает в себя такие компоненты, как инфекционный контроль, безопасное применение медикаментов, общение с пациентами и работу с персоналом.
Инфекционный контроль
Распространенность травм медицинских работников от уколов иглой продолжает расти. Однако против этого выступают новые технологии и безопасные системы пункции и катетеризации вен. Это снижает контакт персонала с потенциально инфицированной кровью. Медсестры должны принять устройства для безопасного сосудистого доступа, научиться их правильно использовать. Это зависит от нескольких факторов — организационной культуры, высокого качества обучения медсестер, и культуры самого сотрудника, который будет использовать эти устройства.
Нозокомиальные (или внутрибольничные) инфекции — это одно из самых частых осложнений госпитализации, распространенность его составляет от 5 до 10%, или около 2 миллионов случаев в год. Девяносто тысяч этих пациентов умирают, а расходы на их лечение приближаются к 4.5 миллиардам долларов в год (это данные по США). Поэтому важно понимать, что от профилактики нозокомиальной инфекции зависит безопасность пациента.
Четыре основных типа нозокомиальных инфекций — это пневмония, инфекции, связанные с устройствами для инфузии, хирургические инфекции, и инфекции, связанные с мочевыми катетерами. Из них самыми опасными и самыми дорогостоящими в плане лечения являются гематогенные инфекции, связанные с внутривенными устройствами для инфузионной терапии. Сейчас частота таких инфекций в три раза выше, чем это было 30 лет назад.
Концепция закрытой инфузионной системы применяется для контейнеров с жидкостью и для назначения длительной комбинированной инфузии, сейчас эта методика распространилась и на системы внутривенных катетеров. Для традиционного катетера, надетого на иглу, в данном случае требуется короткий набор-удлинитель или безыгольный коннектор, или оба эти компонента. В закрытой системе сочетаются все три устройства, что позволяет необходимость присоединения удлинителя непосредственно к порту катетера. Закрытая система предотвращает вытекание крови, снижает травматизацию вены, и снижает вероятность контаминации при выполнении соединений.
Мероприятия по инфекционному контролю при инфузионной терапии в периферические вены должны проводиться по следующим направлениям:
- Жесткие требования по гигиене рук для медицинских работников;
- Дезинфекция кожи пациента подходящим антисептиком до установки катетера и во время смены наклеек. Для взрослых и детей старше 2 месяцев можно использовать препарат на основе 2% хлоргексидина;
- Применение только однодозовых флаконов для всех парентеральных растворов и лекарственных препаратов, где это только возможно;
- Поддержание строгой асептики при установке катетера и уходе за ним.
Гигиена рук с применением спиртовых салфеток высокоэффективна против широкого спектра бактериальных, вирусных и грибковых инфекций. В больнице такие салфетки должны быть в легком и свободном доступе для персонала, так как это — эффективное средство инфекционного контроля, и снижает то время, которые медицинская сестра тратит на обработку рук.
Многие медицинские ассоциации настойчиво рекомендуют применение однодозовых контейнеров для предупреждения септических инфекций. Вспышки малярии, гепатитов В и С, и ВИЧ-инфекции часто связаны с использованием многодозовых контейнеров, например, для физраствора или гепарина, которые применяются для промывания катетеров. Исследования показывают, что многодозовые флаконы часто не маркируются датой открытия, используются после истечения срока годности и для нескольких пациентов сразу.
Применение больших емкостей с физраствором, как средства промывания катетеров также может стать причиной вспышек катетерных госпитальных инфекций. Однодозовые контейнеры могут выпускаться как в форме флаконов, так и в форме предзаполненных шприцов. В таких контейнерах не содержатся консерванты, поэтому их можно использовать только один раз, затем они утилизируются. Single-dose containers may be single-dose vials or prefilled syringes. Никогда нельзя закрывать колпачком иглу такого шприца или второй раз присоединять его к системе для инфузии.
Безопасное использование медикаментов
Число нежелательных реакций на лекарственные препараты в США в год достигает 1.9 миллионов случаев, примерно 180000 либо угрожают жизни, либо заканчиваются смертельным исходом. Чаще всего это бывает при использовании сердечно-сосудистых средств, антибиотиков, диуретиков, анальгетиков и антикоагулянтов.
Применение компьютерных технологий при назначений лекарственных средств, позволяют улучшить эту статистику — хотя технология сама по себе никогда не бывает застрахованной от ошибок. Современные инфузионные насосы позволяют программировать концентрацию препарата, дозы и скорость инфузии. В США введено обязательное штрих-кодирование лекарственных средств, что поможет предупредить примерно 200 000 случаев нежелательных реакций и ошибок трансфузии в течение последующих 20 лет. Однодозовая фасовка лекарственных средств, и инфузионных растворов, включая препараты для промывания катетеров, также позволяет снизить процент ошибок.
Общение с пациентами и работа с персоналом
Эффективная работа с персоналом, пациентами и коммуникации между отделениями требуют постоянного внимания и улучшений. Если медсестра получает устное указание от врача о назначении лекарственных препаратов, то необходимо четко повторить полученное указание вслух, обязательно уточнить дозу. Следует избегать применений сокращений, так как это может привести к ошибочному назначению лекарственных препаратов. Например, латинскую букву U, которую используют в качестве сокращения слова «единица» легко принять за цифры 4 или 0, что может привести к увеличению дозы.
Такие осложнения инфузионной терапии, как инфильтрация, экстравазация, тромбоз и инфекция могут приводить к потере конечности, поэтому их классифицируют, как тяжелые. Такое осложнение требует тщательного анализа причины, и понимания того, как произошла ошибка, и что нужно сделать, чтобы предотвратить ее появление в будущем.
Инфузионная терапия — это инвазивная процедура, которая может вызывать тяжелые жизнеугрожающие или инвалидизирующие осложнения. Безопасность пациента требует пристального внимания всех медицинских работников. Медицинские сестры, врачи, пациенты, работники медицинских учебных заведений и администраторы — все они вовлечены в той или иной мере в процесс обеспечения безопасности. Культура безопасной работы важна для каждого человека.
Список литературы
Сосудистые доступы. Венозный доступ - венепункция

Инфузионная терапия является одним из основных способов проведения интенсивной терапии, направленной на коррекцию, поддержание и профилактику нарушений жизненных функций организма. Традиционно инфузионная терапия проводится способом внутривенного вливания лекарственных препаратов. Умение обеспечить венозный доступ является одним из главных практических навыков, определяющих высокий класс медицинского специалиста.
Если обратиться к истории, то можно узнать о применявшихся ранее внутримышечных, подкожных, внутриполостных и ректальных вливаниях. Однако эффективность этих методов оказалась сомнительной и в настоящее время они не применяются. Тяжелые осложнения, вызываемые внутриартериальным введением инфузионных препаратов, также послужил причиной отказа от применения данной методики. В настоящее время пункция и катетеризация артерий применяется, исключительно, с диагностической целью. Внутрикостные инфузии используются лишь в экстренных случаях, когда затруднен доступ к сосудистому руслу.
Методики обеспечения венозного доступа и способы проведения инфузионной терапии у новорожденных имеют свою историю.
Прогресс неонатологии, постоянное уменьшение критического гестационного возраста и веса для выхаживания новорожденных детей диктуют специалистам и производителям медицинского оборудования осваивать новые технологии и постоянно совершенствовать старые, используя современные технику и материалы.
Современные сосудистые катетеры могут быть венозными (для центральных и периферических вен) и артериальными. Могут иметь различные приспособления для фиксации, дополнительный порт для болюсного введения препаратов, камеру обратного тока, антивозвратный клапан.
Для изготовления катетеров используются материалы, характеризующиеся разными свойствами.
| МАТЕРИАЛ | ХАРАКТЕРИСТИКИ |
| Полиэтилен | Высокая степень прочности. Жесткий. Прочный. |
| Флюорополимер (тефлон) | Достаточно жесткий. Устойчив к воздействию различных химических веществ. |
| Поливинилхлорид (пвх) | Термопластичный: жесткий при комнатной температуре, более гибкий при температуре тела. |
| Силикон | Высокая степень биосовместимости, тромборезистентности. Мягкий и гибкий. Низкий риск перфорации сосуда. |
| Полиуретан | Высокая степень биосовместимости, достаточная жесткость при натяжении, износоустойчивость, тромборезистентность. Термопластичность. |
Определение размеров сосудистых катетеров основано на системе, называемой «Бирмингемский калибр проводов (Birmingham Wire Gauge)» и использует следующую логику: чем больше калибр, тем тоньше игла. Калибр определяет, сколько канюль помещается в трубку с внутренним диаметром 1" (1 дюйм = 25,4 мм). Применение этой системы было предложено AAMI (Ассоциация по усовершенствованию медицинского инструментария США).
| Gauge | Charriere (Ch) French (Fr) | Цвет |
| 14G | 6 | |
| 16G | 5 | |
| 17G | 4,5 | |
| 18G | 4 | |
| 20G | 3 | |
| 22G | 2,5 | |
| 24G | 2 | |
| 26G |
Существуют три основных способа обеспечения венозного доступа: венепункция, венесекция и катетеризация вены. По расположению дистального участка катетера доступы могут быть периферические и центральные.
При венесекции доступ к вене осуществляется хирургическим путем. После выделения вены, как правило, на сосуд накладывается лигатура, вена пересекается и в вышележащий отрезок вводится катетер по проводнику. Если вена не пересекается, то на введенный катетер накладывается лигатура для плотного закрепления его в сосуде и гемостаза. Таким образом, в результате данного способа катетеризации сосуда, последний «выключается» из кровоснабжения и кровоток в бассейне оперированной вены в последующим зависит от развития коллатералей. Но, как известно, чем меньше гестационный возраст ребенка, тем хуже у него развита система коллатерального кровоснабжения. Метод трудоемкий, технически сложный, требует медикаментозного обезболивания. Инвазивность метода, несоответствие диаметров катетеров и вен часто приводят к развитию контактных (асептических) флебитов, что значительно укорачивает сроки использования сосудов.
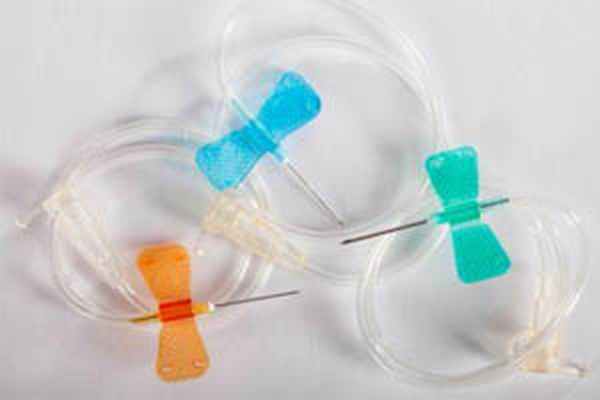
Не утрачивает своего значения в неонатологии пункционный способ венозного доступа с помощью иглы-бабочки. Этот способ применяется для внутривенного болюсного введения лекарственных препаратов и кратковременной инфузионной терапии. Для пункционного венозного доступа традиционно используются вены волосистой части головы. Здесь игла легко фиксируется, но данный венозный доступ ограничивает движения ребенка, делает невозможным грудное вскармливание.
Наиболее популярным периферическим доступом в неонатальной интенсивной терапии является катетеризация периферической вены катетером на игле.
Для катетеризации выбираются следующие вены:
Тыл кисти — тыльное венозное сплетение.
Предплечье — средняя вена предплечья, добавочная латеральная вена предплечья.
Вены волосистой части головы — надблоковая, поверхностная височная, позадиушная.
Стопа — тыльное венозное сплетение.
Локтевая ямка — медиальная вена предплечья или срединная локтевая вена.
Область голеностопного сустава — малая или большая подкожная вена ноги.

В представленном списке сосуды располагаются по мере убывания предпочтения выбора. Рекомендуется избегать вен в проекции суставов, т.к. подвижность укорачивает срок использования катетера и только в случае острой необходимости использовать вены нижних конечностей, т.к. описаны случаи ишемия или гангрена нижней конечности, осложняющие инфузию в большую подкожную вену нижней конечности; механизм неясен.
Продолжительность использования периферического катетера 3–7 дней. Несмотря на то, что материалы, из которых изготовлены катетеры являются нетромбогенными, использование гепарина в дозе 0,25–0,5 Ед/мл раствора позволяет увеличивать сроки стояния катетера. Катетеры можно использовать для прерывистой инфузии. Они не ограничивают подвижности ребенка. Недостатком периферических катетеров является невозможность длительного использования их (не более 2–3 часов) для введения вазоактивных и гиперосмолярных растворов, к которым относятся все кардиотонические препараты (допамин, добутамин, адреналин) и концентрированные растворы глюкозы, жиров, и амнокислот для парентерального питания.
Потенциальные осложнения: боль, асептические и инфекционные флебиты, экстравазация, артериоспазм (некроз). Избежать подобных осложнений возможно при правильном выборе катетера соответствующего диаметра, четкости выполнения протокола постановки катетера, строгом соблюдении правил асептики, как при катетеризации, так и при уходе за функционирующим катетером.
Катетеризация центральных вен. По определению считается, что катетер установлен в центральную позицию в том случае, когда его дистальный отрезок находится в верхней или нижней полой вене. Иными словами, в организме человека существуют только две центральные вены — верхняя и нижняя полые вены, все остальные периферические и катетеры, установленные в них должны использоваться по правилам периферических катетеров.
Показания к центральному венозному доступу
a) Полное парентеральное питание;
b) Длительная необходимость внутривенного введения лекарственных средств;
c) Внутривенное назначение гиперосмолярных растворов или раздражающих стенку сосудов лекарственных средств, которые нельзя вводить через периферические внутривенные катетеры (дофамин, добутамин, адреналин, норадреналин, растворы глюкозы в концентрации выше 12,5%, растворы АМКТ в концентрации более 2%, растворы жировых эмульсий в концентрации более 10%);
d) Интенсивная инфузионная терапия.
Противопоказания к центральному венозному доступу
Абсолютных противопоказаний не существует.
a) Инфекционное поражение кожи в месте введения катетера.
b) Возможность адекватного лечения пациента с помощью периферического венозного доступа.
Центральный венозный катетер может быть установлен путем пункции вены и катетеризации по методу Сельдингера (Seldinger), путем катетеризации через периферическую вену, хирургическим путем.
Катетеризация методом Сельдингера предусматривает пункцию вены «вслепую», по топографии с последующим введением катетера по проводнику. Этот метод сопряжен с высоким риском травматизации близлежащих жизненно важных органов, сосудов и нервных стволов, поэтому использование этого венозного доступа требует большого практического опыта врача и адекватного общего обезболивания пациента.
Особый вид катетеризации центральной вены у новорожденных детей — катетеризация пупочной вены. Это быстрый и надежный центральный доступ, позволяющий проводить интенсивную терапию с момента рождения ребенка и далее в течение двух-трех суток. Пупочные катетеры используются для проведения операций заменного переливания крови при гемолитической болезни новорожденного. У детей с экстремально низкой массой тела при рождении (ЭНМТ) пупочные катетеры иногда становятся единственным возможным сосудистым доступом и могут использоваться 2-3 недели, что требует неукоснительного соблюдения правил асептики при постановке катетера и проведении ИТ.
Самым популярным способом катетеризации центральных вен у новорожденных детей в настоящее время является установка глубоких венозных линий через периферические вены (ЦПВК). Удобство в использовании, возможность длительного применения сделали ЦПВК незаменимыми в неонатологической практике, особенно при выхаживании детей с ЭНМТ.

Места введения
1. Вены кубитальной ямки: медиальная и латеральная подкожные вены руки.
2. Вены волосистой части головы: височная и задняя ушная вена.
3. Подкожные вены ноги.
4. Подмышечная вена.
5. Наружная яремная вена.
Предпочтение отдается медиальным подкожным венам и венам правой руки, поскольку они короче и идут более прямо по направлению к центральной вене. Катетер труднее провести через латеральную подкожную вену руки из-за сужения сосуда при вхождении в дельтовидно-грудную борозду и впадения в подключичную вену под острым углом. Подмышечную и наружную яремную вену следует выбирать для введения катетера в последнюю очередь, т.к. эти вены прилежат к артериям и нервам.
При катетеризации вен бассейна верхней полой вены (ВПВ) дистальный конец катетера должен располагаться в ВПВ, на границе впадения ее в правое предсердие (ориентировочно третье межреберье справа).
При катетеризации вен бассейна нижней полой вены (НПВ) дистальный конец катетера должен располагаться в НПВ на границе впадения ее в правое предсердие (мечевидный отросток грудины).
Осложнения катетеризации.
1. Повреждение других сосудов и органов во время установки катетера: кровотечение, пункция артерии, повреждение плечевого сплетения.
3. Миграция и неправильное положение катетера. Может происходить во время установки катетера или из-за спонтанной миграции в любой момент пребывания в вене. Это может стать источником формирования тромбов на катетере и развития тромбоэмболии. Следует помнить о возможности развития «парадоксальная эмболия», обусловленной фетальными сосудистыми и внутрисердечными коммуникациями.
4. Катетер-ассоциированные инфекции кровотока. Бактерии могут колонизировать наружную поверхность катетера и затем мигрировать по ней из пространства между катетером и кожей к внутрисосудистому концу катетера. Или в результате колонизации коннектора, инфузионных сред может происходить миграция бактерий по внутренней поверхности катетера и попадание возбудителя непосредственно в кровоток.
Методы профилактики осложнений при катетеризации центральных вен:
- выполнение катетеризации только опытными специалистами;
- необходимость получения информированного согласия родителей перед процедурой;
- строгое соблюдение инструкции производителя по использованию катетера;
- обязательность подтверждения положения внутрисосудистого конца катетера рентгенологически;
- строгое соблюдение правил инфекционной безопасности сотрудниками отделений реанимации и интенсивной терапии, приходящими в отделение специалистами-консультантами и родителями;
- применение гепарина в дозе 0,5–1,0 МЕ/мл инфузионного раствора статистически не изменяет частоту возникновения тромбозов, но значительно увеличивает сроки использования катетеров;
- по возможности, не использовать катетер для парентерального питания в иных целях;
- максимальное уменьшение количества манипуляций с катетером;
- ограничение использования запорных кранов, увеличивающих риск развития инфекционных осложнений;
- удаление центрального катетера при отсутствии необходимости в нём!
Катетеризация сосудов в неонатологической практике — это искусство, требующее постоянного совершенствования навыков и современных знаний физиологии и патологии новорожденного ребенка.
Читайте также:
