Советы при остром панкреатите
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Поджелудочная железа – орган пищеварительной системы, вырабатывающий пищеварительные ферменты и гормоны, регулирующие белковый, углеводный и жировой обмен. Она расположена в нижнем отделе брюшной полости, за желудком, возле двенадцатиперстной кишки, на уровне І-ІІ поясничных позвонков. Длина органа до 22 см, вес – 70-80 г. Она покрыта тонкой соединительной капсулой, основное вещество под ней разделено на сегменты, между ними есть соединительные тяжи с выводными протоками, сосудами, нервами. Для вывода произведенных пищеварительных ферментов и других веществ имеет главный и добавочный проток.
Если нормальное функционирование поджелудочной железы нарушается, в ней развивается воспалительный процесс. Группа заболеваний, для которых характерно воспаление в тканях этого органа, нарушение его работы называется панкреатитом. Воспаление поджелудочной железы – опасное заболевание, сопровождающееся сильной болью, нарушением работы пищеварительной и эндокринной системы. Если человек своевременно не получает медицинской помощи, возможно развитие осложнений, вплоть до летального исхода.
Как лечить воспаление поджелудочной железы
Обнаружив у себя симптомы заболевания поджелудочной железы, обращайтесь к врачу. Он выявит причины заболевания и назначит медикаментозное лечение, диету. Если воспалительный процесс вызван закупоркой выводных протоков, для спасения жизни пациента может потребоваться срочное оперативное вмешательство.
Пациентов с острой формой панкреатита госпитализируют в стационар, где врачи постоянно контролируют их состояние, изменение показателей в общем и биохимическом анализах крови, анализах мочи.
Чтобы организм человека победил заболевание, недостаточно медикаментозного лечения. Для успешного выздоровления, или снятия приступов при хроническом течении заболевания нужен холод, голод и покой. Пациенту полезен постельный режим. В первые три дня рекомендуется полный отказ от пищи, питательные вещества вводятся внутривенно. Для снятия болевых симптомов на живот кладется холодный компресс.
Причины заболевания
Воспалительные процессы в поджелудочной железе могут возникать:
- из-за злоупотребления спиртными напитками – наиболее распространенная причина заболевания у мужчин;
- после травм живота, операций, когда были повреждены ткани или протоки этого органа;
- из-за неправильного питания – воспаление может развиваться, если в рационе человека преобладает фаст-фуд, жирные, острые, копченые, жареные блюда;
- при желчнокаменной болезни – у женщин она развивается в 3-5 раз чаще, чем у мужчин, и желчные конкременты могут закупоривать протоки, из-за чего нарушается отток пищеварительных ферментов и они начинают переваривать ткани железы;
- из-за нарушенного обмена веществ при ожирении, сахарной диабете, во время беременности или после родов;
- из-за длительного приема антибиотиков, кортикостероидов, гормональных препаратов;
- из-за генетической предрасположенности – у некоторых мужчин, а чаще у женщин, поджелудочная железа вырабатывает более густой секрет, он медленней выводится по протокам, и даже однократное злоупотребление спиртными напитками, жирной, жареной пищей может спровоцировать приступ панкреатита;
- после отравлений – пищевых, алкогольных, при работе с лаками, красками и вдыхании их паров, другими отравляющими веществами.
Формы панкреатита
При первом приступе врач ставит диагноз острый панкреатит. При соблюдении диеты, других врачебных назначений, приеме медикаментов, воспаление может пройти без последствий. Если человек ответственно относится к своему здоровью, правильно питается, отказывается от алкоголя, курения, следит за весом, приступ может не повторяться.
Но при систематических нарушениях, поджелудочная железа работает с повышенной нагрузкой, ее состояние ухудшается и заболевание переходит в хроническую форму. Если повторный приступ возникает менее чем через 6 месяцев после первого, ставится диагноз острый рецидивирующий панкреатит. Если приступы повторяются больше, чем 6 месяцев, диагноз – хронический панкреатит. Он имеет две фазы: обострение и ремиссия. При соблюдении диеты, применении поддерживающей терапии, ремиссия длится годами, не возникает острых приступов.
Симптомы воспаления поджелудочной железы
При остром и хроническом панкреатите появляются разные симптомы.
Острая форма
При остром приступе пациент ощущает сильную боль в подреберье. В зависимости от расположения и размера очага воспаления она может быть правосторонней, левосторонней или опоясывающей.
Другие признаки, указывающие на воспалительный процесс в поджелудочной железе:
- отрыжка с тухлым запахом, икота;
- непреходящая тошнота, неоднократная рвота;
- жидкий стул несколько раз в сутки или запор;
- повышение температуры;
- ощущение сухости во рту;
- перепады артериального давления;
- усиленное потоотделение;
- нездоровый цвет кожи, возможно появление коричневых пятен, синяков над пупком или на спине в области поясницы.
Большинство из этих признаков, кроме острой боли, наблюдаются и при алкогольной интоксикации. Болезнь у мужчин не всегда своевременно диагностируется – болевые симптомы пациенты некоторое время снимают обезболивающими препаратами и надеются на улучшение самочувствия, когда пройдет похмелье. Это может быть опасно для жизни. Если после употребления больших доз алкоголя возникает боль в пояснице, подреберье, проверьте поджелудочную железу.
Хроническая форма
Зная, как болит поджелудочная железа, можно не пропустить первые признаки развития хронического воспалительного процесса. Своевременное обращение к врачу поможет избежать осложнений, инфицирования, гормональных нарушений в организме.
Признаки боли в поджелудочной железе:
- тупая ноющая;
- ощущается в верхней части живота;
- может отдавать в грудную клетку, поясницу, нижнюю часть живота;
- усиливается после употребления спиртных напитков, жареной, копченой, острой, жирной пищи, маринадов, приступ может спровоцировать чашка кофе, выкуренная натощак сигарета;
- усиливается после стресса.
Сложно поставить диагноз только по характеру болевых симптомов. При панкреатите появляются другие признаки нарушений в работе организма. Обратитесь к врачу, если вы часто ощущаете ноющую боль в области спины или живота, кожа приобретала желтоватый оттенок, пропал аппетит, снижается вес. Аналогичные признаки у женщин могут наблюдаться во время беременности, и ошибочно принимаются за проявления токсикоза. Чтобы не пропустить опасное заболевание, с первых недель беременности женщинам нужно регулярно посещать женскую консультацию, сдавать анализы крови и мочи.
Если не лечить хронический панкреатит, воспаление может распространяться на другие органы пищеварительной системы, нарушается работа эндокринной системы, что увеличивает риск развития сахарного диабета, онкологических заболеваний.
Лечение
Панкреатит – это группа заболеваний, при которых развиваются воспалительные процессы в поджелудочной железе. Чтобы эффективно лечить его, врач должен определить характер и локализацию воспаления, причину, вызвавшую приступ. После оказания первой помощи и снятия острых болевых ощущений проводится обследование.
Диагностика
Чтобы подтвердить диагноз и оценить состояние пациента, гастроэнтеролог использует лабораторные и инструментальные методы диагностики:
- общий и биохимический анализ крови – выявляют признаки и показывает количественные характеристики воспаления, определяют уровень билирубина, ферментов;
- анализ мочи – показывает уровень ферментов;
- анализ кала на паразитов – назначается по при подозрении, что протоки поджелудочной железы закупорены паразитами;
- УЗИ – показывает размер железы, уплотнения, фиброзные участки;
- рентгенография (если есть возможность, назначается более информационное обследование эндоскопическая ретроградная холангиопанкреатография) – назначается для обнаружения камней или других тел, закупоривающих протоки;
- зондирование – характеризует внешнесекреторную функцию железы;
- МРТ или КТ – выявляют некроз тканей, границы пораженных областей.
Особенности терапии
При остром приступе пациента госпитализируют в стационар, где проводят детоксикацию, очистку кишечника, брюшины.
Для снятия острых болей применяют спазмолитические и болеутоляющие препараты, на живот кладется холодный компресс. Ограничивают двигательную активность. Чтобы снизить секрецию гормонов при снижении проходимости протоков или их закупорке, назначают Платифиллин или Атропин. Для предотвращения инфицирования и снятия воспаления применяют антибиотики. В первые дни показан полный отказ от пищи, питательные вещества вводятся внутривенно. Через 3-5 дней в рацион вводят жидкие каши, одновременно с приемом ферментов: Панкреатина, Мезим-Форте. Чтобы избавить пациента от тошноты, назначается Мотилиум или Церукал.
Профилактика новых обострений
Чтобы избежать новых обострений панкреатита, нужно правильно питаться, отказаться от алкоголя, сигарет, избегать стрессов. Есть нужно небольшими порциями 5-6 раз в день. Исключите из рациона жареные, жирные, копченые продукты, пряности, маринады. Отваривайте, запекайте или готовьте блюда на пару. Откажитесь от кофе, сладких газированных напитков. Регулярно принимайте назначенные врачом препараты, поддерживающие работу поджелудочной железы.
Панкреатит
Панкреатит — это острая или хроническая воспалительная деструкция поджелудочной железы. Проявляется опоясывающей болью, болевыми ощущениями или дискомфортом слева в подреберье, связанными с пищевыми погрешностями, диспепсией, полифекалией, нарастающим ухудшением общего состояния. Диагностируется с помощью общего и биохимического анализа крови, УЗИ, МРТ, КТ поджелудочной железы, ИФА кала, ЭРПХГ, лапароскопии. Для лечения проводят обезболивающую, инфузионную, антисекреторную, заместительную ферментную и антибиотикотерапию. По показаниям выполняют некрэктомию поджелудочной железы, оментобурсостомию, удаление кист и псевдокист.
МКБ-10
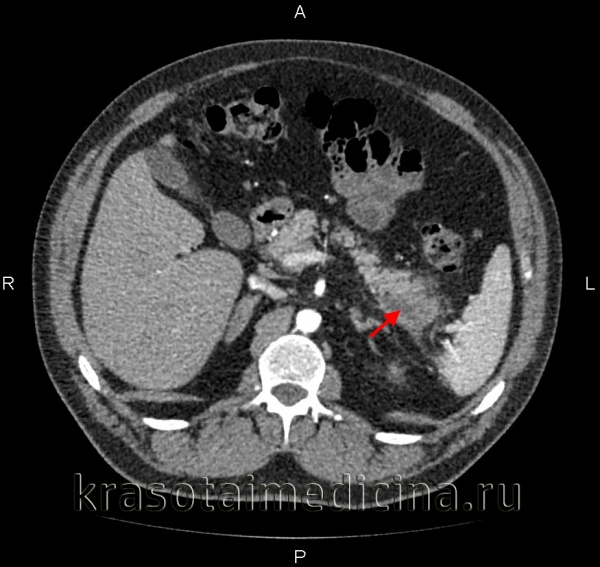
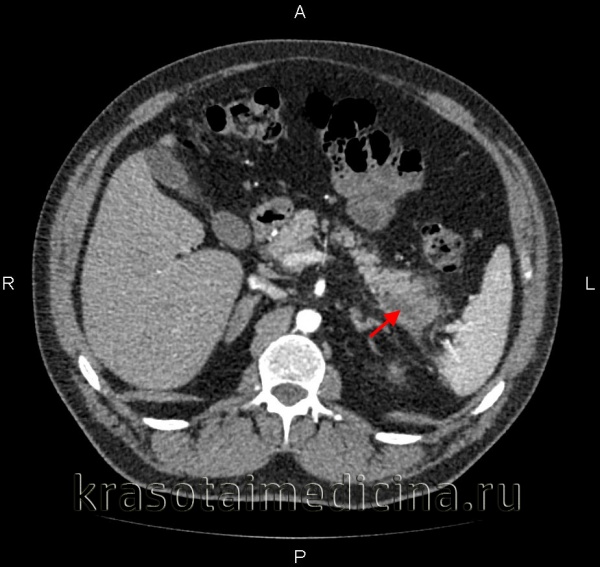
Общие сведения
Термин «панкреатит» объединяет группу острых и хронических заболеваний с воспалительным поражением поджелудочной железы (ПЖ). За последние 30 лет распространенность патологии увеличилась более чем в 2 раза, отмечается стойкая тенденция к ее омоложению, в том числе более частое развитие панкреатита у детей. Распространенность острой формы болезни составляет от 0,0175 до 0,0734%, хронической — от 0,4 до 5%. Острые панкреатиты в 3,5 раза чаще диагностируются у женщин, хронические — вдвое чаще у мужчин. В группу риска входят пациенты, злоупотребляющие алкогольными напитками и страдающие билиарной патологией. Актуальность своевременной диагностики заболевания обусловлена тяжестью его осложнений, особенно при остром течении.
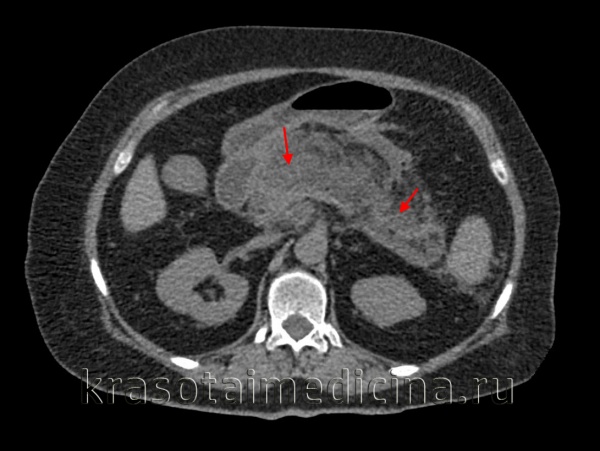
Причины панкреатита
Воспалительное поражение поджелудочной железы может иметь различное этиологическое происхождение. Специалисты в сфере клинической гастроэнтерологии выделяют несколько групп провоцирующих факторов, под влиянием которых развивается острое или хроническое воспаление органа. Возможными причинами панкреатита считаются:
- Алкогольные эксцессы. Более чем у половины пациентов заболевание становится следствием употребления больших количеств спиртного. В структуре деструктивных форм болезни алкогольные панкреатиты составляют до 70%. Риск воспалительной деструкции панкреатической паренхимы возрастает при употреблении суррогатов.
- Панкреатобилиарная патология. У 20% больных панкреатит развивается на фоне желчнокаменной болезни в результате механической обструкции панкреатического протока конкрементами. Причинами заболевания также служат травмы живота, рак поджелудочной железы, стеноз сфинктера Одди и кисты желчного протока.
- Ятрогении. В 4-5% случаев провоцирующим фактором становится нарушение техники ретроградной холангиопанкреатографии и абдоминальных операций. Токсическое воспалительное поражение панкреатической паренхимы возможно при приеме ингибиторов АПФ, петлевых диуретиков, цитостатиков и препаратов, содержащих серу (медикаментозный панкреатит).
Группа риска включает больных сахарным диабетом, гиперпаратиреозом и другими формами гиперкальциемии, вирусными гепатитами В и С, эпидемическим паротитом, глистными инвазиями. В отдельных случаях встречается панкреатит при беременности, трансплантации почек, ишемическом повреждении панкреатических тканей при шоке, эмболии артерий. При развитии патологического состояния в ответ на действие конкретного фактора (заболевания ЖКТ, травмы и др.) панкреатит называют реактивным. В 20-30% случаев причины остаются неустановленными (идиопатическое заболевание), не исключена роль отягощенной наследственности.
Патогенез
Механизм развития панкреатита основан на аутолизе тканей поджелудочной железы ее собственными протеолитическими и липолитическими ферментами. Пусковым моментом заболевания является гиперсекреция фосфолипазы А-2, липазы, эластазы, химотрипсиногена, трипсиногена, зачастую сочетающаяся с внутрипротоковой гипертензией из-за функционального спазма сфинктера Одди или механической обструкции большого дуоденального сосочка. Под действием энзимов начинается деструкция железы, нарастают нарушения микроциркуляции, отек.
Попадание ферментов в системный кровоток приводит к повреждению мозга, легких, почек, других тканей и органов. При хроническом течении панкреатита преобладает диффузная дегенерация тканей, атрофируются панкреоциты. Железистые элементы постепенно замещаются соединительной тканью, что сопровождается снижением экзокринной функции ПЖ и ухудшением процессов переваривания в кишечнике. Одновременно в системе протоков органа образуются кисты и конкременты. При вовлечении в процесс островков Лангерганса падает выработка инсулина.
Классификация
Основной критерий систематизации форм панкреатита — динамика патологического процесса. Заболевание может быть ограниченным или распространенным острым с быстрым нарастанием симптоматики (интерстициальный панкреатит, стерильный и инфицированный панкреонекроз) или хроническим с преимущественно дегенеративными изменениями. По характеру поражения острое воспаление бывает геморрагическим, гнойным, жировым, смешанным. Основными критериями, положенными в основу отечественной клинико-морфологической классификации хронического панкреатита, являются:
- Морфологические признаки. Учитываются гистологические изменения в органе. Процесс может быть интерстициально-отечным, паренхиматозным, индуративным (фиброзно-склеротическим), псевдотуморозным (гиперпластическим), кистозным.
- Ведущая симптоматика. Различают болевую, гипосекреторную, астено-невротическую (ипохондрическую) формы панкреатита. При наличии нескольких симптомов диагностируют сочетанный вариант, при их малой выраженности — латентный.
- Особенности клинического течения. Хронический панкреатит бывает редко и часто рецидивирующим. При постоянном наличии симптоматики говорят о персистирующем течении заболевания.
- Этиология. Наиболее распространенными вариантами панкреатита являются билиарнозависимый и алкогольный. Также специалисты выделяют дисметаболическую, инфекционную, лекарственную и идиопатическую форму патологии.
- Наличие осложнений. Возможно неосложненное и осложненное течение. С учетом ведущего осложнения различают панкреатит с нарушением оттока желчи, портальной гипертензией, инфекционным воспалением, эндокринными нарушениями, патологией других органов и систем.
Симптомы панкреатита
Проявления патологии зависят от варианта течения и наличия сопутствующих заболеваний ЖКТ. При билиарном панкреатите преобладает болевой синдром в верхних отделах живота без четкой локализации, боль может иррадиировать в лопатку, плечо и околосердечную область. Болевые приступы развиваются после злоупотребления жирной или жареной пищей, приема газированных напитков, которые вызывают спазм сфинктера Одди. При сопутствующей ЖКБ в период обострения наблюдается желтуха.
Патогномоничным признаком острого панкреатита является триада Мондора — вздутие живота, боль и рвота. Болевые ощущения возникают внезапно, они очень интенсивны, иногда приводят к потере сознания. Боль опоясывающая, рвота многократная, не приносит облегчения. Для острого воспаления типично быстрое ухудшения общего состояния больного: выявляется тахикардия и резкое снижение АД, усиленная потливость, бледность кожных покровов.
При хронической патологии болевой синдром менее интенсивен, обычно определяется после погрешностей в диете. Со временем пациенты отмечают, что боли появляются реже и заменяются дискомфортом в левом подреберье. Хронический панкреатит характеризуется нарушениями стула: обнаруживается полифекалия (выделение большого количества кала), испражнения приобретают сероватый цвет и резкий зловонный запах. Язык сухой, обложен желтоватым налетом. На передней брюшной стенке в проекции ПЖ формируется участок атрофии подкожной клетчатки.
Осложнения
Без лечения образуются инфильтраты, которые переходят в гнойно-некротические флегмоны забрюшинного пространства. Возможен перитонит. При тяжелом течении возникает полиорганная недостаточность, при поражении трех и более систем летальность составляет около 85%. При хроническом процессе в поджелудочной железе выявляется фиброз и кальциноз, наблюдается внешнесекреторная недостаточность. Вследствие поражения островков Лангерганса возникает вторичный сахарный диабет. Отмечается формирование и нагноение истинных или ложных кист, кровотечения из патологически измененных вен вследствие региональной портальной гипертензии.
Диагностика панкреатитов
Постановка диагноза панкреатита может быть затруднена, поскольку клиническая картина часто имитирует патологию других отделов ЖКТ. Заподозрить заболевание можно при выявлении характерных физикальных симптомов. Наиболее информативными инструментальными и лабораторными исследованиями являются:
- Исследование панкреатических ферментов в крови. Повышение уровня альфа-амилазы в 3-4 раза (при норме до 50 Ед/л) в первые сутки указывает на острый процесс или обострение хронического воспаления. С 4 суток проводят измерение уровня липазы — диагностически значимо двукратное увеличение показателя.
- ИФА каловых масс. Анализ кала на панкреатическую эластазу-1 необходим для оценки недостаточности внешнесекреторной функции органа. Значение в диапазоне 50-100 мкг/г указывает на среднюю степень нарушения экзокринной деятельности, при показателе ниже 50 мкг/г устанавливают тяжелую степень.
- Сонография поджелудочной железы. Для острого панкреатита характерно увеличение и отечность органа, нечеткость контуров и неоднородность структуры. При хроническом заболевании в ходе УЗИ поджелудочной железы определяется ее уменьшение, деформация контуров, кистозные образования и кальцификаты.
- Томография. МРТ поджелудочной железы считается «золотым стандартом» диагностики болезней ПЖ. Метод позволяет четко визуализировать паренхиму, оценить структуру кист и некротических участков. КТ с внутривенным контрастированием проводится для изучения секвестров и зон некроза.
- ЭРХПГ. Ретроградная холангиопанкреатография имеет высокую диагностическую ценность при подозрении на билиарный панкреатит, дает возможность оценить состояние сфинктера Одди, обнаружить белковые «пробки», конкременты и стриктуры протоков.

КТ органов брюшной полости. Панкреатит (в области хвоста поджелудочной железы) с наличием отека ее паренхимы, жидкостного содержимого вблизи ее края, на фоне утолщение фасции Героты слева
При низкой информативности других методов выполняют лапароскопию. В общем анализе крови определяют повышение СОЭ и нейтрофильный лейкоцитоз, степени изменения показателей коррелируют с тяжестью состояния пациента. В биохимическом анализе крови выявляют диспротеинемию, гипоальбуминемию, в случае панкреонекроза – высокие уровни АЛТ и АСТ. Дополнительно определяют концентрацию С-реактивного белка — значение более 120 мг/л свидетельствует об инфекционной природе заболевания.
Дифференциальный диагноз при остром процессе проводят с другой хирургической патологией, сопровождающейся симптомами «острого живота». Основные критерии: повышение амилазы, наличие УЗИ- и КТ-признаков поражения ПЖ. Хронический вариант панкреатита дифференцируют с большой группой воспалительных процессов ЖКТ с учетом анамнеза, жалоб и результатов дополнительных исследований. Пациента консультирует специалист-гастроэнтеролог, хирург, инфекционист.
Лечение панкреатита
Выбор терапевтической тактики определяется формой заболевания. Пациентам с острым процессом рекомендована госпитализация, функциональный покой органа (голодание, энтеральное зондовое или парентеральное питание). При хроническом воспалении необходима коррекция рациона с исключением спиртного, ограничением жиров и углеводов. Ведущей является консервативная медикаментозная терапия, которая с учетом клиники панкреатита может включать:
- Обезболивающие препараты. Обычно используют ненаркотические анальгетики, которые при наличии спастических дискинезий дополняют миотропными спазмолитиками. При интенсивном болевом синдроме показана эпидуральная блокада, введение наркотиков.
- Инфузионная терапия. Особую роль внутривенное вливание больших объемов электролитов играет при предупреждении панкреонекроза у больных с острым панкреатитом. Пациентам с хроническим воспалением инфузии обычно осуществляют при обострении болезни.
- Блокаторы желудочной секреции. Применение блокаторов протонной помпы и ингибиторов Н2-рецепторов позволяет снизить секрецию соляной кислоты и связанную с ней продукцию секретина. В результате уменьшается производство панкреатического сока.
- Ферменты поджелудочной железы. Заместительная терапия рекомендована при хроническом варианте панкреатита. Назначение комплекса панкреатических энзимов направлено на улучшение процессов переваривания и всасывания питательных веществ в кишечнике.
- Антибиотики. Используются преимущественно при остром воспалительном процессе для купирования и профилактики инфекционных осложнений. Наиболее эффективны фторхинолоны в комбинации с нитроимидазолами, карбапенемы, цефалоспорины 3-4 поколения.
При тяжелой форме применяют октапептиды, селективно угнетающие панкреатическую секрецию, проводят интенсивную терапию для поддержания АД, стабилизации метаболических нарушений. Пациентам с установленной этиологией панкреатита показано лечение основного заболевания. При остром панкреонекрозе может выполняться некрэктомия поджелудочной железы, оментобурсостомия. При стойких болях, связанных с наличием кистозных образований, производится удаление ложных кист поджелудочной железы или марсупиализация истинных кист.
Прогноз и профилактика
В случае острой патологии прогноз для пациентов сомнительный, исход заболевания обычно оценивают по шкале Рэнсона — наличие менее 3-х признаков свидетельствует об относительно благоприятном течении. Прогноз при хроническом панкреатите зависит от давности болезни и степени структурных поражений железы. Для профилактики воспаления необходимо ограничить потребление жирной пищи и газированных напитков, отказаться от вредных привычек (алкоголь, курение), проводить своевременное лечение заболеваний билиарной системы.
1. Гастроэнтерология и гепатология: диагностика и лечение/ под ред. Калинина А.В. и Хазанова А.И. – 2007.
Острый панкреатит
Острый панкреатит – воспаление поджелудочной железы. Симптомы острого панкреатита: острая, нестерпимая боль в области живота. В зависимости от того, какая часть железы воспалена, локализация боли возможна в правом или в левом подреберье, в подложечной области, боль может быть опоясывающей. Хронический панкреатит сопровождается потерей аппетита, нарушением пищеварения, острыми болями (как при острой форме), возникающими после употребления жирной, острой пищи или алкоголя.
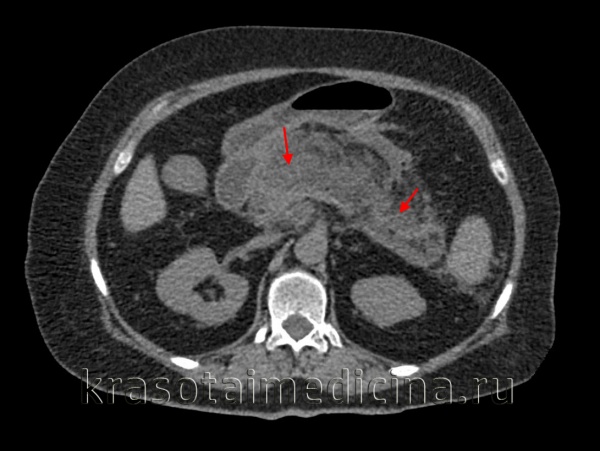
Панкреатит – заболевание, характеризующееся развитием воспаления в ткани поджелудочной железы. По характеру течения панкреатит разделяют на острый и хронический. Острый панкреатит занимает третье место среди заболеваний брюшной полости острого течения, требующих лечения в хирургическом стационаре. Первое и второе место занимают острые аппендицит и холецистит.
Согласно данным мировой статистики, в год острым панкреатитом заболевает от 200 до 800 человек из миллиона. Это заболевание чаще встречается у мужчин. Возраст больных колеблется в широких пределах и зависит от причин развития панкреатита. Острый панкреатит на фоне злоупотребления алкоголем возникает в среднем в возрасте около 39 лет, а при панкреатите, ассоциированном с желчекаменной болезнью, средний возраст пациентов – 69 лет.
Причины
Факторы, способствующие возникновению острого панкреатита:
- злоупотребление алкоголем, вредные пищевые привычки (жирная, острая пища);
- желчекаменная болезнь;
- инфицирование вирусом (свинка, вирус Коксаки) или бактериальное заражение (микоплазма, кампилобактерии);
- травмы поджелудочной железы;
- хирургические вмешательства по поводу других патологий поджелудочной железы и желчевыводящих путей;
- прием эстрогенов, кортикостероидов, тиазидных диуретиков, азатиоприна, других лекарственных средств с выраженным патологическим действием на поджелудочную железу (медикаментозный панкреатит);
- врожденные аномалии развития железы, генетическая предрасположенность, муковисцидоз;
- воспалительные заболевании органов пищеварения (холецистит, гепатит, гастродуоденит).
В развитии острого воспаления поджелудочной железы согласно самой распространенной теории основным фактором выступает повреждение клеток преждевременно активированными ферментами. В нормальных условиях пищеварительные ферменты вырабатываются поджелудочной железой в неактивной форме и активизируются уже в пищеварительном тракте. Под воздействием внешних и внутренних патологических факторов механизм выработки нарушается, ферменты активизируются в поджелудочной железе и начинают переваривание ее ткани. Результатом становится воспаление, развивается отек ткани, поражаются сосуды паренхимы железы.
Патологический процесс при остром панкреатите может распространяться на близлежащие ткани: забрюшинную клетчатку, сальниковую сумку, брюшину, сальник, брыжейку кишечника и связки печении ДПК. Тяжелая форма острого панкреатита способствует резкому повышению уровня различных биологически активных веществ в крови, что ведет к выраженным общим нарушениям жизнедеятельности: вторичные воспаления и дистрофические расстройства в тканях и органах – легких, печени, почках, сердце.
Острый панкреатит классифицируется по степени тяжести:
- легкая форма протекает с минимальным поражением органов и систем, выражается в основном интерстициальным отеком железы, легко поддается терапии и имеет благоприятный прогноз к быстрому выздоровлению;
- тяжелая форма острого панкреатита характеризуется развитием выраженных нарушений в органах и тканях, либо местными осложнениями (некроз тканей, инфицирование, кисты, абсцессы).
Тяжелая форма острого панкреатита может сопровождаться:
- острым скоплением жидкости внутри железы либо в околопанкреатическом пространстве, которые могут не иметь грануляционных или фиброзных стенок;
- панкреатическим некрозом с возможным инфицированием тканей (возникает ограниченная или разлитая зона отмирающей паренхимы и перипанкреатических тканей, при присоединении инфекции и развитием гнойного панкреатита повышается вероятность летального исхода);
- острой ложной кистой (скоплением панкреатического сока, окруженным фиброзными стенками, либо грануляциями, которое возникает после приступа острого панкреатита, формируется в течение 4 и более недель);
- панкреатическим абсцессом (скопление гноя в поджелудочной железе или близлежащих тканях).
Симптомы острого панкреатита
Характерные симптомы острого панкреатита.
- Болевой синдром. Боль может локализоваться в эпигастрии, левом подреберье, носить опоясывающий характер, иррадиировать под левую лопатку. Боль носит выраженный постоянный характер, в положении лежа на спине усиливается. Усиление боли происходит и после приема пищи, особенно – жирной, острой, жареной, алкоголя.
- Тошнота, рвота. Рвота может быть неукротимой, содержит желчь, не приносит облегчения.
- Повышение температуры тела.
- Умеренно выраженная желтушность склер. Редко – легкая желтуха кожных покровов.
Кроме того, острый панкреатит может сопровождаться диспепсическими симптомами (метеоризм, изжога), кожными проявлениями (синюшные пятна на теле, кровоизлияния в области пупка).
Опасность острого панкреатита заключается в высокой вероятности развития тяжелых осложнений. При инфицировании воспаленной ткани железы бактериями, обитающими в тонком кишечнике, возможен некроз участков железы и возникновение абсцессов. Это состояние без своевременного лечения (вплоть до хирургического вмешательства) может закончится летальным исходом.
При тяжелом течении панкреатита может развиться шоковое состояние и, как следствие, полиорганная недостаточность. После развития острого панкреатита в ткани железы могут начать формироваться псевдокисты (скопления жидкости в паренхиме), которые разрушают структуру железы и желчных протоков. При разрушении псевдокисты и истечении ее содержимого возникает асцит.
Диагностика
Диагностику панкреатита гастроэнтерологи осуществляют на основании жалоб, физикального осмотра, выявления характерных симптомов. При измерении артериального давления и пульса зачастую отмечают гипотонию и тахикардию. Для подтверждения диагноза служат лабораторные исследования крови и мочи, МСКТ и УЗИ органов брюшной полости, МРТ поджелудочной железы.
- Биохимия крови. При исследовании крови в общем анализе отмечаются признаки воспаления (ускорена СОЭ, повышено содержание лейкоцитов), в биохимическом анализе крови обнаруживают повышение активности панкреатических ферментов (амилаза, липаза), возможна гипергликемия и гипокальциемия. Может отмечаться билирубинемия и повышения активности печеночных ферментов.
- Биохимия мочи. Проводят определение концентрации ферментов в моче. При диагностировании острого панкреатита берут биохимический анализ мочи и определяют активность амилазы мочи.
- Инструментальные методы. Визуальное исследование поджелудочной железы и близлежащих органов (УЗИ, КТ, МРТ) позволяет выявить патологические изменения паренхимы, увеличение органа в объеме, обнаружить абсцессы, кисты, наличие камней в желчных протоках.

Дифференциальную диагностику острого панкреатита проводят с:
- острым аппендицитом и острым холециститом;
- перфорациями полых органов (прободные язвы желудка и кишечника);
- острой кишечной непроходимостью;
- острым желудочно-кишечным кровотечением (кровоточащая язва желудка и 12п. кишки, кровотечение из варикозных вен пищевода, кишечное кровотечение);
- острый ишемический абдоминальный синдром.
Лечение острого панкреатита
При остром панкреатите показана госпитализация. Всем пациентам предписан постельный режим. Основными целями терапии является снятие болевого синдрома, снижение нагрузки на поджелудочную железу, стимуляция механизмов ее самовосстановления.
Терапевтические меры:
- новокаиновая блокада и спазмолитики для снятия выраженного болевого синдрома;
- голод, лед на область проекции железы (создание локальной гипотермии для снижения ее функциональной активности), питание осуществляют парентеральное, желудочное содержимое аспирируют, назначают антациды и ингибиторы протонной помпы;
- дезактиваторы панкреатических ферментов (ингибиторы протеолиза);
- необходимая коррекция гомеостаза (водно-электролитного, кислотно-основного, белкового баланса) с помощью инфузии солевых и белковых растворов;
- дезинтоксикационная терапия;
- антибиотикотерапия (препараты широкого спектра действия в больших дозировках) в качестве профилактики инфекционных осложнений.
Хирургическое лечение
Хирургическая тактика показана в случае выявления:
- камней в желчных протоках;
- скоплений жидкости в железе или вокруг нее;
- участков панкреатического некроза, кист, абсцессов.
К операциям, проводимым при остром панкреатите с образованием кист или абсцессов, относятся: эндоскопическое дренирование, марсупиализация кисты, цистогастростомия и др. При образовании участков некроза, в зависимости от их размера, проводят некрэктомию или резекцию поджелудочной железы. Наличие камней является показанием к операциям на протоке поджелудочной железы.
К хирургическому вмешательству могут прибегать и в случае сомнений в диагностики и вероятности пропустить другое хирургическое заболевание, требующее хирургического лечения. Послеоперационный период подразумевает интенсивные меры профилактики гнойно-септических осложнений и восстановительную терапию.
Лечение легкой формы панкреатита, как правило, не представляет трудностей, и положительная динамика отмечается уже в течение недели. Для излечения от тяжелой формы панкреатита требуется заметно больше времени.
Прогноз при остром панкреатите зависит от его формы, адекватности терапии и наличия осложнений. Легкая форма панкреатита обычно дает благоприятный прогноз, а при некротических и геморрагических панкреатитах высока вероятность летального исхода. Недостаточное лечение и несоблюдение врачебных рекомендаций по диете и режиму могут привести к рецидивам заболевания и развитию хронического панкреатита.
Первичной профилактикой является рациональное здоровое питание, исключение алкоголя, острой, жирной обильной пищи, отказ от курения. Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и острую закуску в больших количествах.
Острый панкреатит: особенности течения болезни, диета и лечение
Острый панкреатит — это воспаление тканей поджелудочной железы, одним из главных признаков которого является острая боль в животе 1 . Это достаточно тяжелое заболевание, которое требует обращения к врачу и безотлагательного лечения.
В противном случае резко возрастает риск развития некроза, формирования кист, абсцессов и других осложнений.
Симптомы острого панкреатита зависят от того, в какой форме – легкой или тяжелой – протекает заболевание. Панкреатит легкой формы сопровождается умеренной болью и невысоким риском развития осложнений. Тяжелая форма воспаления чревата гибелью тканей поджелудочной железы, что может привести к формированию абсцессов и развитию гнойного панкреатита 1 .
Основные симптомы острого панкреатита 1 :
- тошнота и рвота, в рвотных массах иногда присутствует желчь;
- выраженная боль в левом подреберье;
- высокая температура;
- жидкий стул;
- скачки артериального давления;
- вздутие живота, тяжесть;
- появление кровоизлияний в пупочной области.
Острое воспаление протекает с нарушением оттока панкреатического сока. Поджелудочная железа начинает переваривать собственные ткани, что приводит к сильной опоясывающей боли. Боль обычно возникает внезапно, после переедания, употребления жирных продуктов или алкоголя.
При остром панкреатите начало болевого приступа часто сопровождается ростом артериального давления. Но бывает и так, что, повысившись, давление резко падает, пациент бледнеет, у него возникает сильная слабость, проступает холодный пот. Такие симптомы могут говорить о развитии шокового состояния, которое требует безотлагательной врачебной помощи.
Причины острого панкреатита
Панкреатит может быть инфекционного и неинфекционного происхождения. Вирусный панкреатит возникает вследствие инфекционного поражения поджелудочной железы, например, при кори, вирусном гепатите, туберкулезе.
Распространенные причины острого панкреатита 1,5 :
- переедание, злоупотребление жирными продуктами, остротами;
- желчнокаменная болезнь;
- хирургические операции на поджелудочной железе и рядом расположенных органов;
- злоупотребление алкоголем;
- повреждения поджелудочной железы;
- обострение холецистита, гастродуоденита, гепатита и других воспалительных процессов пищеварительной системы;
- прием лекарственных препаратов, которые могут оказывать токсическое действие на ткани поджелудочной железы.
Механизм развития болезни заключается в следующем. Пищеварительные ферменты, вырабатываемые поджелудочной железой, в здоровом организме активизируются только после попадания в желудочный тракт. Но под воздействием предрасполагающих факторов нарушается секреторная функция органа и ферменты активизируются уже в поджелудочной железе. Говоря простым языком, орган начинает переваривать сам себя, из-за чего и развивается воспаление.
Диагностика острого панкреатита
Обследование при остром панкреатите назначают гастроэнтеролог или хирург. Крайне важно своевременно провести лабораторные и инструментальные методы диагностики и получить максимально полную информацию о состоянии поджелудочной железы и рядом расположенных органов. Симптомы острого панкреатита можно принять за клинические проявления других заболеваний (аппендицит, холецистит) и выбрать неправильную тактику лечения.
Для диагностики острого панкреатита врач может назначить следующие процедуры 1,5 :
- лабораторные исследования мочи, крови, кала;
- УЗИ органов брюшной полости;
- КТ (компьютерная томография) и МРТ (магнитно-резонансная томография) поджелудочной железы;
- лапароскопию – мини-операцию, подразумевающую небольшие хирургические надрезы для точной диагностики болезни;
- ангиографию – исследование кровеносных сосудов.
Важными методами являются УЗИ, МРТ и КТ, с помощью которых врач может определить размер поджелудочной железы, ее контуры, особенности структуры. Ультразвуковое исследование используют для первичной диагностики, определения границ воспаления и выявления новообразований.
При легкой форме панкреатита лечить болезнь можно в домашних условиях, с регулярным наблюдением у специалиста. При более тяжелых формах заболевания лечение обязательно должно проходить в стационаре. Главная цель лечения — восстановить нарушенные функции поджелудочной железы и предотвратить появление осложнений.
Медикаментозная терапия острого панкреатита может включать прием следующих лекарств:
- анальгетиков;
- миотропных спазмолитиков;
- антибиотиков для профилактики присоединения вторичной инфекции.
В случае, если болезнь достигла критического уровня, а консервативная терапия не помогает, специалисты могут прибегнуть к лапаротомии – операционному методу, во время которого врач получает доступ к поврежденному органу 1,5 .
Определить правильную схему лечения острого панкреатита и помочь устранить симптомы может только врач. Очень важно при появлении первых признаков болезни не затягивать с визитом к врачу: первый же приступ воспаления поджелудочной железы может закончиться переходом болезни в хроническую форму 5 .
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету, но меню должен подобрать специалист.

Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт 1,5 :
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Препарат Креон ® при остром панкреатите
Для качественного переваривания пищи необходимо определенное количество пищеварительных ферментов, вырабатываемых поджелудочной железой. При остром панкреатите железа может быть воспалена и не может выполнять свои функции. В результате пища остается частично непереваренной, начинает бродить и загнивать в кишечнике, вызывая вздутие, метеоризм и боли в животе, а также нарушение стула. Из-за гнилостных процессов повышается риск размножения инфекционных возбудителей.
Обеспечить качественное переваривание пищи и всасывание питательных веществ, помогает препарат Креон ® – современный ферментный препарат, выпускающийся в форме капсул. Каждая капсула лекарства содержит сотни маленьких частиц – минимикросфер, содержащих в составе панкреатин 2 . Такая форма обеспечивает оптимальный эффект: желатиновая оболочка быстро растворяется в желудке 2 , а минимикросферы перемешиваются с едой и способствуют её эффективному расщеплению и оптимальному усвоению питательных веществ, витаминов и микроэлементов.
Креон ® может применяться при различных заболеваниях ЖКТ, связанных с нехваткой ферментов 2 . Ферментная недостаточность может возникать на фоне заболеваний желчевыводящей системы, пищевых инфекций и аллергии, хронического дуоденита, а также в других случаях 1,3 . Креон ® следует принимать во время или сразу после приема пищи 2 . Если есть трудности с проглатыванием, содержимое капсулы можно добавить в напиток или любую мягкую кислую пищу (йогурт, фруктовое пюре).
Выделяют минимальную стартовую дозировку для качественного лечения при нехватке ферментов у взрослых - 25000 ЕД, но может быть и больше 3 . Бояться большой цифры не стоит. Поджелудочная железа человека, ответственная за выработку ферментов, выделяет до 720 000 единиц липазы при каждом приеме пищи 4 . Поэтому препарат Креон ® лишь поддерживает собственное пищеварение, помогая справляться с неприятными симптомами 2 . Подробнее о препарате можно узнать здесь.
Хронический панкреатит
Хронический панкреатит – это воспаление тканей поджелудочной железы, которое сопровождается нарушением внутренней структуры органа, болью в животе и проблемами с пищеварением 1,2 .
Среди всех заболеваний органов желудочно-кишечного тракта (ЖКТ) частота хронического панкреатита составляет от 5,1 до 9%, а в последние несколько десятилетий статистика заболеваемости панкреатитом в нашей стране выросла в два раза 1 .
Хронический панкреатит – коварная болезнь, во многом из-за своего рецидивирующего характера. Пациентов часто беспокоят периоды обострения, сопровождающиеся сильной болью, тошнотой, рвотой.
Откуда берется хронический панкреатит? Что вызывает болезнь и можно ли с ним бороться? Давайте попробуем разобраться.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие 1,2 :
- острая боль без четкой локализации. Болевой синдром может ощущаться в правом подреберье, верхней или средней части живота и распространяться на спину. У многих пациентов боль возникает сразу после приема пищи, особенно, если в рационе содержались жирные, копченые или острые блюда;
- учащенный жидкий стул – один из главных признаков расстройства пищеварения. Проблемы с пищеварением при хроническом панкреатите вызваны нехваткой ферментов;
- тяжесть в животе, тошнота, которые также указывают на недостаток пищеварительных ферментов;
- нарастающее чувство голода, мышечная дрожь, слабость, холодный пот;
- интоксикация, проявляющая себя в лихорадке, хронической усталости, чувстве общего недомогания.
Причины хронического панкреатита
Одна из причин хронического панкреатита – неправильное питание и нездоровый образ жизни.

Суженные выводные протоки провоцируют скопление и преждевременную активацию пищеварительных ферментов. В результате поджелудочная начинает фактически переваривать сама себя, формируется
воспаление 1 .
Кроме того, к хроническому панкреатиту могут привести следующие факторы 2,3 :
- язва двенадцатиперстной кишки, желудка и энтерит. Хроническое воспаление слизистой оболочки желудочно-кишечного тракта снижает выработку гормонов, которые отвечают за работу поджелудочной железы;
- желчнокаменная болезнь. Камень после выхода из желчного пузыря вызывает закупорку общего протока и развивается воспаление поджелудочной железы;
- генетическая предрасположенность;
- токсическое воздействие лекарственных препаратов.
Диагностика хронического панкреатита
Выявить хронический панкреатит бывает непросто из-за неспецифичной клинической картины. Тошнота, боль в животе, проблемы с пищеварением – эти симптомы присущи многим заболеваниям, например, язве желудка или хроническому холециститу. Поэтому для выявления болезни может потребоваться целый комплекс исследований. Диагностика хронического панкреатита может включать 2,3 :
- внешний смотр больного. О хроническом панкреатите могут свидетельствовать посиневшие участки кожного покрова на передней и боковой стенке живота. У некоторых пациентов становятся заметными ярко-красные пятна кожных покровов на груди и спине. Прощупывание может выявить болезненность в левом подреберье и верхней трети живота;
- общий и развернутый анализ крови, который показывает наличие воспалительного процесса, исходя из увеличения концентрации лейкоцитов;
- лабораторный анализ крови на предмет выявления маркеров нутритивного статуса;
- анализ на фекальную эластазу кала;
- ультразвуковое исследование. В некоторых случаях ультразвуковое исследование (УЗИ) может выполняться через стенки желудка и двенадцатиперстной кишки, что существенно увеличивает точность обследования. Подобный метод носит название эндоУЗИ и сочетает в себе возможность эндоскопической и ультразвуковой диагностики желудочно-кишечного тракта (ЖКТ);
- компьютерная томография: применяется для определения осложнений панкреатита, связанных с уплотнением поджелудочных тканей.
Обострение хронического панкреатита
Хронический панкреатит может почти не проявлять себя буквально до периода обострения. Рецидив болезни может быть связан с двумя основными причинами 2,3 :
- употребление алкоголя. Даже небольшое количество употребленного спиртного может спровоцировать переход болезни в острую фазу;
- нарушение режима питания, переедание, большое количество жирных, жареных, острых блюд в меню.
Спровоцировать обострение хронического панкреатита у взрослых могут и другие факторы, например, хронический стресс, физическое переутомление, отравление или токсическое воздействие некоторых медицинских препаратов 2,3 .
Обострение болезни проявляется такими симптомами 2,3 :
- приступ острой или тупой боли в области подреберья. Болезненные ощущения распространяются на подлопаточную область или всю спину;
- прогрессирующая диарея. В таком случае кал имеет характерный жирноватый блеск. В каловых массах часто наблюдаются непереваренные остатки пищи;
- возникновение специфической горечи в полости рта, тошноты и снижение аппетита;
- белесоватый налет на поверхности языка;
- потеря массы тела.
Обострение хронического панкреатита у взрослых может затянуться на одну-две недели. Самостоятельно бороться с болезнью в этот период нельзя: лучшим решением является госпитализация и постоянное наблюдение специалистов.
Лечение хронического панкреатита
Ответ на вопрос "как вылечить хронический панкреатит" даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
Лечение хронического панкреатита включает 2-4 :
- немедленный отказ от вредных привычек. Курение и злоупотребление крепкими алкогольными напитками обостряют течение воспалительного процесса и способствует последующему развитию заболевания;
- строгое соблюдение диеты. Повседневный рацион должен содержать высококалорийную пищу, без острых блюд, соли и сахара в чистом виде. Принимать пищу следует часто, небольшими порциями. При обострении хронического панкреатита назначается лечебное голодание, которое поможет остановить секрецию поджелудочной железы и ослабить боль. После 1-3 "голодных" дней пациента переводят на специальную диету;
- прием ферментных препаратов, задача которых - компенсировать нарушенную работу поджелудочной железы. Дело в том, что поджелудочная железа не восстанавливается (это не печень), и потому работать в полную силу при хроническом панкреатите уже не сможет. Именно поэтому первой линией терапии являются ферментные препараты, которые должны приниматься пожизненно. Примером ферментного препарата, назначаемого при хроническом панкреатите, является Креон ® ;
- комплексную терапию. Может включать прием спазмолитиков или анальгетиков, антисекреторных и дезинтоксикационных лекарственных средств. Терапию проводят под наблюдением врача с точным соблюдением указаний;
- прием противовоспалительных и болеутоляющих средств, облегающих самочувствие пациента;
Что делать, если обострение панкреатита застигло внезапно, а скорая помощь еще не прибыла? До приезда врачей нужно лечь, постараться максимально расслабить мышцы живота и приложить к больному месту грелку с холодной водой. Не стоит принимать обезболивающие препараты и любые другие медикаменты – это помешает правильной диагностике. И, конечно же, под строгим запретом любая еда и напитки, даже простая вода, ведь любая пища или жидкость могут спровоцировать усиление боли 3 .
Препарат Креон ® 25000 при хроническом панкреатите
Снижение функции поджелудочной железы неминуемо приводит к нехватке пищеварительных ферментов в организме, так называемой ферментной недостаточности. В результате страдает качество пищеварения, и организм недополучает необходимую энергию и питательные вещества для полноценной жизнедеятельности. Креон ® разработан специально для восполнения нехватки собственных ферментов через доставку их извне и относится к группе ферментных препаратов. В состав препарата входят ферменты, идентичные тем, что вырабатывает поджелудочная железа. Ключевой особенностью является то, что действующее вещество Креон ® представляет собой маленькие частицы – минимикросферы, которые собраны в капсулу 10 . Дело в том, что более 100 лет изучались ферментные препараты с целью повышения их эффективности. На сегодняшний момент показано, что наиболее точно воссоздавать естественный процесс пищеварения могут препараты с частицами, размер которых не превышает 2мм 4,5 . Более того, чем мельче частицы препарата, тем он может быть эффективнее 4,6 .
Креон ® – единственный препарат, капсула которого содержит сотни мельчайших частиц – минимикросфер 7 . Их размер не превышает отмеченные ранее 2мм 4-6,10 .
Что еще важно знать о ферментных препаратах?
Минимальной стартовой дозировкой считается Креон ® 25000 ЕД, а оптимальной 40000- 50000ЕД 2,4,5 . Цифра обозначает количество фермента липазы, которая помогает переваривать жиры. При необходимости врач может увеличить дозировку, в европейской практике необходимая доза на разовый прием может доходить до 80000 ЕД 8 . Для сравнения: поджелудочная железа здорового человека вырабатывает до 720 000 таких единиц во время каждого приема пищи 9 .
К терапии стоит относиться серьезно, поскольку качественное «питание» организма – залог его функционирования. Сколько человек может прожить без энергии, получаемой из пищи? При хроническом панкреатите организм необходимо снабжать ферментами при каждом приеме пищи, даже при перекусе. Таким образом, в соответствии с инструкцией препарата Креон ® на основой прием пищи необходима полная доза (например, 40000 ЕД или 50000ЕД), и половина на перекус 2,10 . Капсулы Креон ® удобны для применения: их можно открывать и добавлять минимикросферы к пище, тем самым подбирая нужную дозу 10 .
Подробнее о правилах приема можно узнать здесь.
Читайте также:
