Спондилодисцит, пиогенный спондилит: атлас фотографий
Добавил пользователь Cypher Обновлено: 28.01.2026
Аксиальный спондилоартрит – это хроническое воспалительное заболевание с преимущественным поражением позвоночника и крестцово-подвздошных суставов. Патология развивается при сочетанном влиянии наследственных факторов и триггеров внешней среды. Болезнь проявления интенсивными болями в спине и области таза, скованностью движений, контрактурами и деформациями аксиального скелета. Для диагностики назначают рентгенографию и МРТ костей, УЗИ суставов, анализы острофазовых показателей. Лечение заболевания включает фармакотерапию (НПВС, гормоны, генно-инженерные препараты) в сочетании с методиками физиотерапии и ЛФК.
МКБ-10

Общие сведения
Распространенность аксиального спондилоартрита среди взрослых колеблется от 0,02% до 2%, что зависит от степени распространенности гена HLA-B27 в популяции. В России патология поражает 0,1-0,2% населения, максимальная частота наблюдается у жителей северных регионов. Пик встречаемости спондилоартрита приходится на возрастную группу 25-35 лет, причем до 20% случаев болезни дебютируют у подростков. Мужчины болеют в 3-6 раза чаще женщин, хотя последние научные исследования в ревматологии свидетельствуют об уменьшении половых различий.

Причины
Этиологическая структура аксиального спондилоартрита до сих пор не установлена. Ведущая роль в развитии заболевания отводится наследственной предрасположенности – носительству генов, которые повышают риск патологических иммунных реакций и аутоиммунных патологий. Наиболее изучен вклад HLA-B27, который составляет до 23% в структуре генетического риска ревматических заболеваний суставов. Также выделяют дополнительные гены: IL1, ERAP1, IL23R и KIF21B.
Патология имеет мультифакториальное происхождение, поэтому наличие определенных генов не может быть самостоятельной причиной начала заболевания. Большое значение имеют влияния внешней среды, которые выступают триггерами поражения аксиального скелета и периферических суставов. К ним относят травмы, переохлаждения, психоэмоциональные стрессы. Определенную роль имеет антигенная стимуляция при наличии хронических очагов инфекции.
Патогенез
Патологический процесс начинается в местах прикрепления связок, сухожилий и суставных капсул к костям. Сначала в опорно-двигательном аппарате возникают очаги воспаления, которые преимущество локализованы в аксиальном отделе скелета. Вторым этапом заболевания является образование синдесмофитов – вертикальных костных выростов на телах позвонков. Они формируются в участках хронического воспаления, которые становятся причиной остеопролиферации.

Классификация
Аксиальные спондилоартриты подразделяются на 2 большие категории с учетом рентгенологической картины. Если поражение позвоночника сопровождается сакроилеитом, такой вид болезни называют анкилозирующим спондилитом. В противном случае говорят о нерентгенологичсеком аксиальном спондилоартрите. Практическую ценность для ревматологов имеет классификация болезни по клиническим проявлениям, которой выделяют 3 последовательные стадии:
- Ранняя (нерентгенологическая). На этом этапе болевой синдром не сопровождается патологическими изменениями на рентгенограммах, однако есть достоверные МРТ-признаки суставного поражения.
- Развернутая. При рентгенографии таза определяется односторонний или двусторонний сакроилеит. В то же время при исследовании позвоночника нет значимых структурных изменений.
- Поздняя. Характеризуется сочетанными рентгенологическими признаками поражения таза (сакроилеит) и позвоночника (синдесмофиты).
При углубленной диагностике используется индекс ASDAS, согласно которому выделяют низкую, умеренную, высокую и очень высокую активность заболевания. По иммунологическим характеристикам выделяют HLAB27-позитивный и HLAB27-негативный варианты спондилоартрита. Для оценки двигательной активности пациентов используют функциональные классы от I до IV с учетом степени сохранности трудоспособности и непрофессиональной деятельности.
Симптомы аксиального спондилоартрита
Первым признаком болезни у большинства пациентов выступает боль в спине, особенно в области поясницы. Она имеет хронический характер, длится несколько месяцев подряд или с перерывом. Болевой синдром начинается без видимой причины. Сначала он имеет невысокую интенсивность и существенно не нарушает активность пациента, со временем симптомы нарастают. Боли усиливаются при длительном нахождении в одном положении, уменьшаются после физической активности.
Для аксиального спондилоартрита характерны болевые приступы в предутренние часы, которые нарушают сон пациента, вынуждают его просыпаться и принимать лекарства. По утрам наблюдается скованность в спине и крупных суставах. Симптоматика сопровождается болью в области ягодиц, которая сначала является попеременной, по мере прогрессирования болезни становятся двусторонней.
Многие пациенты жалуются на боли в коленных и голеностопных суставах, вызванные периферическими артритами. Вследствие воспаления в месте прикрепления ахиллова сухожилия во время ходьбы возникают сильные боли в области пяток. В редких случаях первым проявлением болезни выступает поражение глаз, шелушащиеся псориатические бляшки на коже, боли в животе и диспепсические расстройства как симптомы ВЗК.
При длительном существовании заболевания возникают нарушения осанки, обусловленные анкилозом позвоночника. У пациентов отмечаются характерные позы «просителя» и «гордеца». Из-за поражения тазобедренных суставов больные хромают, либо у них возникают «утиная походка». Многие жалуются на невозможность продолжения работы по специальностям, которые требуют физической силы, подвижности и выносливости.
Осложнения
Типичное последствие аксиального спондилоартрита – анкилоз и контрактуры суставов, которые значительно ограничивают подвижность пациента. Вследствие этого нарушается трудоспособность, больные ограничены в выборе профессий, спортивных занятиях и активном проведении досуга. При длительном существовании болезни развивается системный остеопороз, подвывих в атлантоаксиальном суставе, шейно-грудной кифоз.
Клиническая картина заболевания зачастую осложняется внескелетными проявлениями, которые являются результатом патологических иммуновоспалительных процессов. Характерно поражение органа зрения в виде увеита, манифестация псориаза, вовлечение в процесс почек по типу IgA-нефропатии. У части пациентов наблюдаются воспалительные заболевания кишечника: болезнь Крона, неспецифический язвенный колит.
Одним из наиболее опасных осложнений является поражение аорты и развитие аортальных пороков сердца, которые завершаются сердечно-сосудистой недостаточностью. Часть пациентов страдают от жизнеугрожающих форм аритмии. Длительно существующая нефропатия зачастую переходит в хроническую почечную недостаточность. Со временем у большинства больных развивается вторичный системный амилоидоз.
Диагностика
Подозрение на аксиальный спондилоартрит требует комплексного обследования у врача-ревматолога, которое включает сбор анамнеза, физикальный осмотр, проведение лабораторно-инструментальных методов исследования. Для корректной постановки диагноза используют международные критерии ASAS, которые внедрены в практику в 2009 году. В процессе диагностики проводятся следующие методы:
- Функциональные тесты. Чтобы определить анкилоз поясничного отдела позвоночника, проводят измерение бокового сгибания и модифицированный тест Шобера. Наличие шейного кифоза оценивают с помощью измерения расстояния от затылка до стены в положении стоя. Скованность в ТБС определяют по сужению расстояния между лодыжками менее 100 см при максимально возможном разведении ног.
- Рентгенография. Инструментальную диагностику начинают с рентгенологического исследования костей таза и позвоночника. По его результатам определяют наличие и степень сакроилеита, разрастание остеофитов в позвонках. По показаниям проводят рентгенографию тазобедренных, коленных и других суставов.
- МРТ таза. Исследование показывает активный воспалительный процесс в области крестцово-подвздошных сочленений, которое характерно для первой стадии сакроилеита. Активность воспаления оценивают по силе гиперинтенсивного сигнала в Т1 режиме, что соответствует отеку костного мозга.
- УЗИ суставов. Ультразвуковая диагностика проводится как дополнительный метод при воспалительном процессе в тазобедренных суставах, голеностопе и других участках опорно-двигательной системы. Эхосонография информативна для диагностики энтезитов, которые плохо выявляются другими методами инструментальной визуализации.
- Лабораторная диагностика. Для оценки степени активности аксиального спондилоартрита проводится клинический анализ крови с измерением СОЭ, исследование остров фазовых показателей, развернутый биохимический анализ крови. Для определения пациентов из группы риска выполняется анализ на HLA-B27.
Дифференциальная диагностика
Для постановки диагноза необходимо исключить ревматоидный артрит и другие системные заболевания соединительной ткани, которые сопровождаются поражением суставных сочленений. При появлении симптоматики вскоре после перенесенной инфекции проводится дифференциальная диагностика с реактивным артритом и синдромом Рейтера. Интенсивные боли в спине требуют дифференцировки с остеохондрозом, межпозвоночной грыжей, переломами позвонков.

Лечение аксиального спондилоартрита
Фармакотерапия
Лечебные мероприятия направлены на купирование болевого и воспалительного синдрома, повышение подвижности в суставах, замедление деструктивных повреждений костной ткани. Длительный прием медикаментов – основной принцип эффективного лечения спондилоартритов. Схема фармакотерапии подбирается индивидуально для каждого пациента. Чаще всего используют следующие группы препаратов:
Реабилитация
Для поддержания адекватного уровня физической активности пациентам рекомендуют систематические занятия ЛФК. Упражнения уменьшают интенсивность болевого синдрома, замедляют образование анкилоза позвоночника, повышают работоспособность. Хороший эффект оказывает физиотерапевтическое лечение: чрескожная электростимуляция, акупунктура, бальнеотерапия. По назначению врача возможно проведение мануальной терапии.
Прогноз и профилактика
Заболевание протекает более благоприятно, по сравнению с ревматоидным артритом, и продолжительность жизни пациентов существенно не отличается от средней в популяции. При этом большинство больных сталкиваются с функциональной недостаточностью суставов разной степени выраженности, вплоть до инвалидности. Меры первичной профилактики аксиального спондилоартрита не разработаны, что связано с неясностью его этиопатогенеза.
1. Последние достижения и перспективы терапии аксиального спондилоартрита (анкилозирующего спондилита)/ Ш.Ф. Эрдес / Современная ревматология. – 2021. – №2.
2. Аксиальный спондилоартрит: современный взгляд на концепцию и эволюцию болезни / Д.Г. Румянцева, Ш.Ф. Эрдес / Современная ревматология. – 2019. – №4.
4. Анкилозирующий спондилит и нерентгенологический аксиальный спондилоартрит, две стадии одной болезни?/ Д.Г. Румянцева, Т.В. Дубинина, А.Б. Демина, О.А. Румянцева// Терапевтический архив. – 2017. – №5.
Спондилодисцит
Спондилодисцит – это инфекционно-воспалительное поражение межпозвоночных дисков и смежных с ними тел позвонков. Заболевание возникает при заражении бактериальными или паразитарными агентами. Основное проявление – постоянная боль в спине, которая не подлежит стандартной медикаментозной коррекции. Позже присоединяются неврологические нарушения, ограничения подвижности, расстройства функции тазовых органов. Для диагностики спондилодисцита проводится КТ и МРТ позвоночника, клиническое и бактериологическое исследование крови. Лечение включает антибактериальную терапию, длительную иммобилизацию, нейрохирургические операции.
Спондилодисцит относится к группе неспецифических гнойно-воспалительных заболеваний позвоночника и составляет 80% от их общего количества. Патология встречается с частотой 0,5-2,5 случаев на 100 тыс. населения, преимущественно развивается у пациентов старше 50 лет. В последние годы число вновь выявленных случаев постоянно растет. Диагностика болезни остается сложной проблемой ортопедии и неврологии: от обращения пациента к врачу до верификации диагноза проходит в среднем 3-12 месяцев.
Причины спондилодисцита
Патологическое состояние возникает при поражении тканей позвоночного столба инфекционными агентами. Типичным возбудителем заболевания называют золотистый стафилококк, на втором месте по частоте встречаемости находится грамотрицательная флора. Реже патологию связывают с инфицированием микобактерией туберкулеза, хроническим бруцеллезом, висцеральными микозами. Грибковые формы спондилодисцита возникают только у пациентов с иммуносупрессией.
Для спондилодисцита клинически значимы очаги инфекции в организме, которые становятся источником заражения. Чаще всего перенос патогенных микробов происходит при инфекционных заболеваниях почек и тазовых органов (17%), сердечных клапанов (12%), кожи и слизистых оболочек (11%). Меньшее значение имеют инфекционно-воспалительные процессы в органах пищеварительной и дыхательной системы, кариес и другие стоматологические заболевания.
Факторы риска
Спондилодисцит в основном возникает у людей с уже имеющимися тяжелыми заболеваниями: сахарным диабетом, системными болезнями соединительной ткани, злокачественными новообразованиями. После операций на позвоночнике патология развивается в 0,2-3,6% случаев. К группе риска относят потребителей инъекционных наркотиков. Более высокая вероятность гнойно-воспалительных поражений позвоночника у пациентов со сниженным иммунным статусом.
Инфицирование патогенными возбудителями происходит по трем механизмам. Чаще всего наблюдается гематогенный тип заражения – перенос микроорганизмов с током крови из отдаленных гнойно-воспалительных очагов. Реже диагностируется контактный путь, когда инфекция проникает в костно-суставные структуры позвоночника из близлежащих воспалительных очагов. Возможно прямое попадание возбудителей во время операций и инвазивных диагностических манипуляций.
По локализации воспалительного очага спондилодисцит подразделяется на поясничный (39-55% всех диагностированных случаев), грудной (20-27%) и шейный (9-10%). Преобладание поражений поясничного отдела позвоночника связывают с особенностями его кровоснабжения. По этиологическому фактору выделяют такие формы спондилодисцита:
- Гнойный. Самый распространенный клинический вариант, который возникает при инфицировании стафилококками, кишечной палочкой, псевдомонадами и протеем.
- Гранулематозный. Специфический тип воспаления, возникающий как осложнение легочного и внелегочного туберкулеза, бруцеллеза.
- Грибковый. Наиболее редкий вариант заболевания, который вызван возбудителями глубоких микозов.
- Неинфекционный. Сюда относят около 34% случаев болезни, для которых при тщательной диагностике не удается выявить ни одного инфекционного возбудителя.

Симптомы спондилодисцита
Пациенты предъявляют жалобы на боли в спине, преимущественно в поясничном отделе. Дискомфортные ощущения наблюдаются постоянно, усиливаются при неловких движениях и физических нагрузках. Большинство людей сообщают о болях высокой интенсивности, что соответствует оценке в диапазоне 7-10 баллов по визуальной аналоговой шкале. Боли продолжаются несколько недель и даже месяцев, не исчезают после приема безрецептурных анальгетиков.
Для уменьшения боли пациенты занимают вынужденное положение сидя с наклоном вперед и опорой руками на колени – так называемый симптом осевой нагрузки (Томпсона). При ощупывании или постукивании по отросткам позвонков пораженной зоны боли резко усиливаются. Для болевого синдрома характерна иррадиация, поэтому изредка он имитирует клиническую картину острого живота, пиелонефрита, мочекаменной болезни.
При вовлечении в процесс содержимого позвоночного канала возникает неврологическая симптоматика. Поражение спинного мозга и его корешков чаще происходит при шейном и грудном спондилодисците. Возникают жалобы на головные боли и головокружение, онемение верхних конечностей, простреливающие боли по типу межреберной невралгии. Вовлечение в процесс поясничных сегментов проявляется дисфункцией органов малого таза.
Нелеченый воспалительный процесс распространяется на близлежащие органы с развитием гнойных плевритов, лимфаденитов, медиастинитов и бронхиальных свищей. Массивное поражение костных структур чревато деформацией позвоночника, утратой его опорной и двигательной функций. После тяжелого деструктивного спондилодисцита большинство людей получают инвалидность. Уровень смертности от гнойно-септических осложнений достигает 5-11%.
Пациенты с болями в спине обращаются к ортопеду-травматологу, неврологу или семейному врачу (терапевту). Диагностика заболевания начинается с детального сбора жалоб и анамнеза, выявления физикальных признаков заболевания, оценки неврологического статуса. Далее назначается расширенная программа обследования, которая включает следующие методы:
- МРТ позвоночника. Определяется снижение интенсивности сигнала на Т1-взвешенных снимках и его повышение на Т2-взвешенных изображениях, деформация межпозвоночных дисков, структурные изменения тел позвонков. Чувствительность магнитно-резонансной томографии достигает 96%, точность – 94%, поэтому ее считают «золотым стандартом» диагностики.
- Рентгенография позвоночника. Исследование информативно спустя 3-6 недель от начала заболевания. На рентгенологических снимках обнаруживают деструкцию тел позвонков, эрозию замыкательных пластин, уменьшение расстояния между соседними позвонками. Для более четкой визуализации назначается КТ позвоночника.
- Биопсия. Забор биоматериала из воспалительного очага позволяет точно установить вид возбудителя и подобрать этиотропную терапию. В основном проводится пункционная биопсия под ультразвуковым контролем. Ее информативность достигает 74%.
- Анализы крови. Воспалительный процесс проявляется лейкоцитозом, повышением показателя СОЭ и уровня С-реактивного белка. Также диагностируется диспротеинемия, увеличение прокальцитонина и фибриногена. По степени возрастания показателей оценивают тяжесть системного воспалительного ответа.
- Посев на гемокультуру. Для диагностики возбудителя спондилодисцита требуется как минимум двукратный бактериологический анализ крови. Наиболее достоверные результаты получают при заборе биоматериала на высоте лихорадки. При этом у 34-75% пациентов исследование не выявляет патогенов.
Спондилодисцит дифференцируют с проявлениями остеохондроза, межпозвоночной грыжи, спондилолистеза и спондилоартроза. Важными клиническими критериями являются возраст старше 50 лет и отсутствие анальгетического эффекта от НПВС. Неспецифические боли при спондилодисците необходимо отличать от проявлений радикулита, миелита. При комплексном обследовании исключают ревматические заболевания.

Лечение спондилодисцита
Консервативная терапия
Ключевым звеном фармакотерапии является прием антибактериальных препаратов. Этиотропное лечение спондилодисцита ликвидирует воспалительный очаг, предупреждает осложнения и способствует скорейшему выздоровлению. Противомикробная терапия подбирается по результатам бактериологических исследований с учетом типа возбудителя. Для пациентов в тяжелом состоянии допустимо эмпирическое лечение.
При спондилодисците требуется массивная антибиотикотерапия. Препараты назначаются в максимальных терапевтических дозах на 6 недель. Используют пероральный или парентеральный способ введения, при обширном гнойном процессе целесообразно внутриаортальное использование лекарств. При эмпирической терапии зачастую используют комбинацию двух медикаментов, которые по спектру фармакологической активности охватывают большой перечень микроорганизмов.
В дополнение к антибиотикотерапии назначают анальгетики, в том числе из группы НПВС. До ликвидации болевого синдрома пациентам показан постельный режим с иммобилизацией позвоночника. Внешние корсеты берут на себя опорную функцию позвонков, ограничивают патологическую подвижность отдельных сегментов и способствуют формированию костных блоков.
Хирургическое лечение
Оперативное вмешательство проводится при неэффективности консервативной терапии, выраженной нестабильности позвоночника, тяжелом неврологическом дефиците. Показаниями к операции служат признаки эпидурита, свищей, угроза сепсиса. При некупируемом болевом синдроме рассматривается возможность нейрохирургического вмешательства. Операции при спондилодисците направлены на ликвидацию очага инфекции, стабилизацию костных структур.
Благодаря усовершенствованию антибиотикотерапии смертность при спондилодисците уменьшилась вдвое, но этот показатель остается стабильно высоким. Среди выживших пациентов наибольшие опасения вызывает деформация позвоночника, которая ограничивает подвижность и сопровождается видимым внешним дефектом. Профилактика заболевания включает своевременное лечение инфекций разной локализации, коррекцию иммуносупрессивных состояний.
1. Неспецифические гнойно-воспалительные поражения позвоночника: спондилодисцит, эпидурит/ А.В. Яриков, А.П. Фраерман, О.А. Перльмуттер, А.А. Денисов// НМП. – 2019. – №2.
2. Современная диагностика спондилодисцитов: основные КТ- и МРТ-признаки/ А.С. Винокуров, О.И. Беленькая, А.Л. Юдин, А.В. Ким// Лучевая диагностика и терапия. – 2019. – №10.
3. Спондилодисцит: ранняя диагностика и тактика ведения/ И.Ф. Хафизова// Казанский медицинский журнал. – 2016. – №6.
Спондилез
Спондилез – это хроническое дегенеративное поражение позвоночника, развивающееся вследствие старения, перегрузок или травм позвоночного столба. Сопровождается дистрофическими изменениями передних отделов межпозвонковых дисков, обызвествлением передней продольной связки и образованием остеофитов в передних и боковых отделах позвоночника. Часто протекает бессимптомно, может проявляться непостоянными болями, ограничением подвижности, быстрой утомляемостью при нагрузке и движениях. Диагноз выставляют на основании результатов рентгенографии, МРТ и КТ. Лечение обычно консервативное.
Спондилез – хроническое заболевание позвоночника дегенеративно-дистрофического характера. Сопровождается локальными изменениями в передних отделах межпозвонковых дисков и передней продольной связке. В изолированном варианте (с поражением 1-2 позвонков и отсутствием других патологических изменений позвоночника) спондилез обычно возникает в молодом или среднем возрасте, является следствием постоянных статико-динамических перегрузок, травм позвоночника или инфекционных заболеваний и протекает бессимптомно либо со слабо выраженной симптоматикой.
В сочетании с другими заболеваниями позвоночника (остеохондрозом, спондилоартрозом) спондилез часто выявляется у людей пожилого и старческого возраста, при этом наиболее яркие клинические проявления обусловлены не спондилезом, а другими дегенеративно-дистрофическими процессами. Характерные для спондилеза патологические изменения могут возникнуть на любом уровне, однако чаще поражается поясничный и шейный отдел позвоночника. Лечение спондилеза осуществляют врачи-вертебрологи, ортопеды и травматологи. При наличии неврологических проявлений требуется участие невролога.
Причины спондилеза
В настоящее время существует две точки зрения на данную патологию. Одни специалисты в сфере травматологии и ортопедии рассматривают данный процесс как вариант первичного дегенеративно-дистрофического поражения позвоночника. Другие считают, что основной причиной развития спондилеза становится однократная травма или повторные микротравмы передней продольной связки при выпячивании фиброзного кольца межпозвонкового диска. С этой точки зрения спондилез является заболеванием со смешанной этиологией, сочетающей в себе влияние как травматических, так и дегенеративных процессов.
Исследователи связывают спондилез не только с травмами, но и с нарушением обмена веществ, естественным старением и изнашиванием анатомических структур позвоночника, а также неправильным распределением нагрузки на позвоночник вследствие сколиоза или кифоза. В качестве основных предрасполагающих факторов возникновения данного заболевания специалисты указывают постоянные статические перегрузки, тяжелый физический труд, травмы и микротравмы позвоночника, некоторые инфекционные и неинфекционные заболевания. Также отмечается конституциональная предрасположенность.
Патанатомия
Большинство ученых признает связь между развитием спондилеза и травмами передней продольной связки. Они описывают механизм развития патологических изменений следующим образом: по каким-то причинам (травмы, перегрузки, инфекционные заболевания) в передних отделах межпозвонкового диска возникают дегенеративные изменения и фиброзное кольцо становится неспособным удерживать давление мякотного ядра. При значительной нагрузке фиброзное кольцо выпячивается и отрывает продольную связку от места ее прикрепления к передней поверхности тела позвонка.
В области отрыва образуется небольшая гематома, а на некотором расстоянии от гематомы под отслоившейся связкой начинает формироваться остеофит. При повторных травмах, сопровождающихся новыми частичными отрывами связки, возникают новые остеофиты. При этом в отличие от остеохондроза или межпозвоночной грыжи, не происходит изменения высоты или выраженного нарушения функции межпозвонкового диска, поэтому спондилез долгое время протекает бессимптомно.
Остеофиты раздражают переднюю продольную связку, а при разрастании по краям позвонков ограничивают подвижность позвоночника. При длительном течении спондилеза костные выросты могут достигать больших размеров и соединяться между собой, что приводит к сращению тел соседних позвонков. Со временем разрастания остеофитов иногда становятся причиной сужения межпозвоночных отверстий и позвоночного канала. Это становится причиной возникновения болевого синдрома и развития неврологических нарушений.
Исследователи связывают спондилез не только с травмами, но и с нарушением обмена веществ, естественным старением и изнашиванием анатомических структур позвоночника, а также неправильным распределением нагрузки на позвоночник вследствие кифоза или сколиоза. В качестве основных предрасполагающих факторов возникновения данного заболевания специалисты указывают постоянные статические перегрузки, тяжелый физический труд, травмы и микротравмы позвоночника, некоторые инфекционные и неинфекционные заболевания. Также отмечается конституциональная предрасположенность.
Симптомы спондилеза
В ряде случаев патология протекает бессимптомно и становится случайной находкой при проведении рентгенографии позвоночника по поводу других травм или заболеваний. Возможно некоторое ограничение подвижности пораженного отдела позвоночника, не сопровождающееся другими симптомами. Типичными проявлениями спондилеза являются тяжесть в позвоночнике и тупые ноющие локальные боли, усиливающиеся к концу дня. Боли могут доставлять беспокойство по ночам, возникать не только при движениях, но и в состоянии покоя.
Больные спондилезом подолгу не могут найти комфортное положение головы (при шейном спондилезе) или туловища (при грудном и поясничном спондилезе). Отмечается напряжение длинных мышц спины и скованность движений. Даже если боли в настоящий момент отсутствуют, пациенты склонны совершать движения головой или туловищем медленно и с некоторым усилием. При сдавлении нервных корешков могут возникать неврологические расстройства. Болевой синдром и неврологические нарушения провоцируются значительной физической нагрузкой, резкими движениями или переохлаждением.
Следует учитывать, что при спондилезе отсутствует четкая корреляция между выраженностью патологических изменений в области пораженных позвонков и клиническими проявлениями болезни. При грубых изменениях на рентгенограммах могут выявляться лишь незначительные симптомы, не доставляющие больному особого беспокойства и не нарушающие его трудоспособность. Для спондилеза характерно очень медленное прогрессирование, при отсутствии других болезней позвоночника клинические проявления могут не усугубляться в течение десятилетий.
- Спондилез шейного отдела чаще обнаруживается у людей 40-50 лет, занятых интеллектуальным трудом и вследствие этого вынужденных подолгу пребывать в вынужденной позе – сидя за столом с наклоненным вперед туловищем. Обычно поражаются V и VI шейные позвонки. При шейном спондилезе может наблюдаться шейная мигрень и боли в шее, иногда иррадиирующие в руку или в лопатку. Отмечается ограничение движений при повороте головы, более заметное в положении стоя. В положении лежа скованность, как правило, уменьшается. Возможны также нарушения зрения, звон или шум в ушах и перепады артериального давления. При пальпации позвонков определяется напряжение мышц, могут возникать болевые ощущения, усиливающиеся при откидывании головы назад.
- Спондилез грудного отдела позвоночника встречается достаточно редко. Поражаются преимущественно нижние и средние грудные позвонки. Пациентов, страдающих грудным спондилезом, может беспокоить боль в пораженном отделе, иногда односторонняя. При сдавлении спинномозговых нервов боль иррадиирует в грудную клетку и грудину. При пальпации выявляется напряжение длинных мышц спины и локальные участки болезненности вдоль позвоночника.
- Спондилез поясничного отдела позвоночника выявляется чаще, чем поражения грудного отдела. Страдать могут как люди физического труда, так и специалисты, занятые сидячей работой. Характерно поражение IV и V поясничных позвонков. При разрастании остеофитов обычно наблюдается не сдавление, а раздражение нервных корешков с развитием соответствующей корешковой симптоматики. У больных поясничным спондилезом может выявляться симптом ложной перемежающейся хромоты, сопровождающийся ощущением «ватных ног», «одеревенения» или «окоченения» ног при продолжительной ходьбе или статической нагрузке. В отличие от истинной перемежающейся хромоты, обусловленной облитерирующим эндартериитом, при спондилезе симптомы исчезают во время наклона туловища кпереди.
Основным методом инструментальной диагностики спондилеза является рентгенография позвоночника. На рентгенограммах выявляются остеофиты в виде клювовидных выступов или заострений. Незначительный спондилез сопровождается образованием краевых остеофитов, располагающихся в пределах плоскости площадки тела позвонка по его передней, переднебоковой или боковой поверхности. При выраженном спондилезе остеофиты выходят за пределы площадки и могут огибать межпозвонковый диск. При встречном росте двух остеофитов, расположенных на соседних позвонках, возможно образование неоартрозов. Резко выраженный спондилез сопровождается формированием костной скобы, которая соединяет между собой тела соседних позвонков и полностью блокирует движения в пораженном сегменте.
Дифференциальный диагноз осуществляют на основании клинико-рентгенологической картины. При остеохондрозе, в отличие от спондилеза, отмечается болезненность при пальпации остистых отростков позвонков. На рентгенограммах видны остеофиты, расположенные перпендикулярно к оси позвоночника, сращения остеофитов отсутствуют. При болезни Форестье, как и при спондилезе, наблюдается оссификация в области передней продольной связки, но процесс обширный, распространенный, с вовлечением трех или более позвонков. Для болезни Бехтерева характерна связь с полом и возрастом (обычно развивается у мужчин 20-40 лет), выявляется увеличение СОЭ, субфебрилитет и раннее анкилозирование крестцово-подвздошных суставов.
В пользу спондилеза свидетельствует поражение не более 1-2 двигательных сегментов (в поясничном отделе иногда страдает 3 сегмента), отсутствие или незначительная выраженность болевого синдрома при значительном окостенении передней продольной связки, а также сохранение высоты межпозвонковых дисков. Для спондилеза характерны асимметрично расположенные остеофиты неправильной формы, направленные вниз и вверх и огибающие межпозвонковый диск. Может выявляться «встречное» окостенение (симптом «клюва попугая»).
Лечение спондилеза
Лечение обычно осуществляется в амбулаторных условиях. Целью терапии является предотвращение прогрессирования болезни, устранение воспаления и болевого синдрома и укрепление мышечного корсета. Пациенту рекомендуют разумный двигательный режим с ограничением физической нагрузки и исключением длительного пребывания в вынужденном положении. При сидячей работе следует постоянно следить за осанкой и регулярно менять позу, откидываясь на спинку стула, расслабляя руки и поднимая голову.
При выраженном воспалении и болях используют НПВП (мелоксикам, кетопрофен, диклофенак, индометацин, ибупрофен), назначают физиотерапевтические процедуры (ультразвук, диадинамические токи, электрофорез с новокаином). В отдельных случаях выполняют паравертебральные блокады и назначают анальгетики внутримышечно. Следует учитывать, что перечисленные препараты и физиопроцедуры устраняют симптомы, но не останавливают прогрессирование болезни.
Основными лечебно-профилактическими средствами при спондилезе являются ЛФК и массаж. Занятия лечебной физкультурой начинают после устранения болей. Регулярное выполнение упражнений позволяет улучшить кровообращение мышц и позвоночника, снизить нагрузку на позвоночник путем формирования мышечного корсета и выработать правильные двигательные стереотипы, позволяющие избегать перегрузок пораженного сегмента. Следует учитывать, что при спондилезе противопоказан интенсивный массаж, вытяжение позвоночника, мануальная терапия и упражнения, направленные на мобилизацию позвоночника. Прогноз благоприятный.
1. Дегенеративно-дистрофические поражения позвоночника / Рамешвили Т.Е., Труфанов Г.Е., Гайдар Б.В., Парфенов В.Е. - 2011
Спондилит позвоночника
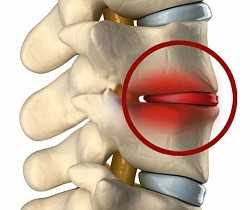
Спондилитом называют тяжелое воспалительное заболевание, при котором поражается позвоночник. Этот недуг вызывает серьезные деформации позвонков, возникающие из-за снижения плотности костей. Согласно данным статистики, на него приходится около 5 % от всех заболеваний позвоночного столба. Чаще всего болезнь поражает грудные отделы. Почти в 60 % случаев страдают от такого недуга представители сильного пола. Ранее спондилит диагностировали чаще всего у молодых людей, но в последние годы прослеживается стремительное «старение» болезни. По последним данным, почти 65 % людей с таким диагнозом старше 50 лет.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Неспецифический спондилит
Заболевание имеет несколько форм, различающихся по причине появления. Довольно часто встречается неспецифический спондилит. Эта форма недуга возникает при попадании в костную ткань различных гноеродных бактерий:
- стрептококков;
- стафилококков;
- кишечной палочки
В связи с тем, что такие патологические микроорганизмы попадают в позвоночник из крови такой спондилит также называют гематогенным. Такой тип заболевания, как правило, локализуется в поясничном и шейном отделах.
Неспецифический спондилит быстро прогрессирует. Он стремительно распространяется на другие позвонки, разрушает костные ткани и хрящи. При этом типе заболевания в короткое время могут появляться абсцессы и свищи, развиваться тяжелые осложнения, например, гнойный менингит. Поэтому человеку с таким диагнозом нужна экстренная медицинская помощь.
Симптомы
Первым признаком заболевания является боль. Она возникает в пораженном участке позвоночника, и может иметь различный характер. Интенсивность боли при спондилите также может изменяться. Усиливается этот симптом при физических нагрузках, поднятии тяжестей, длительной ходьбе или резких неосторожных движениях. При этом, беспокоит она человека постоянно. Помимо этого симптома, указывать на развитие спондилита может:
- ограничение подвижности позвоночника;
- чувство онемения в конечностях;
- сутулость;
- повышение температуры тела;
- мышечные спазмы;
- снижение работоспособности.
С развитием болезни спондилит интенсивность симптомов возрастает. Когда воспалительный процесс достигает спинномозговых нервов, то у больного могут появиться онемение и потеря чувствительности кожи в области поражения. В таком случае пациенту также грозят параличи и нарушения работы внутренних органов и систем.
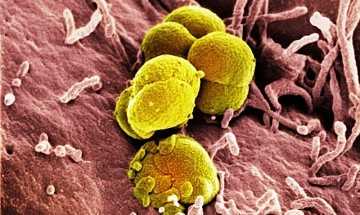
Причины заболевания
Как уж говорилось ранее, спондилит имеет несколько видов, различающихся по типу возбудителя. Наиболее распространенной считается специфическая форма заболевания. Она возникает на фоне следующих недугов:
Однако по данным медицинской статистики, почти в 40 % случаев спондилит позвоночника возникает на фоне туберкулеза. Микобактерии распространяются по организму с кровью и лимфой. Попадая в губчатое вещество тел позвонков, они вызывают гнойное расплавление тканей. Из-за этого у человека происходит деформация грудной клетки, появляется остроконечный горб. Результатом такой формы заболевания могут стать также проблемы с сердцем и дыхательной системой, а также различные неврологические нарушения на фоне сдавливания спинного мозга.
Специалисты выделяют и ряд других заболеваний, которые могут спровоцировать развитие этого недуга. Например, энтеропатический спондилит — это хроническая форма болезни, которая возникает в качестве осложнения болезни Крона или язвенного колита.
К какому врачу обратиться?
Cпондилодисцит позвоночника
Спондилодисцит – инфекционное воспалительное заболевание позвонков и межпозвоночных дисков. Частота его возросла в последние годы. При таком заболевании нарушаются две основные функции позвоночника: обеспечение стабильного вертикального положения туловища и защита спинальных нервных структур.
При этом диагностика спондилодисцита затруднительна и зачастую происходит со значительной задержкой после появления первых симптомов. Это связано с редкой встречаемостью заболевания.
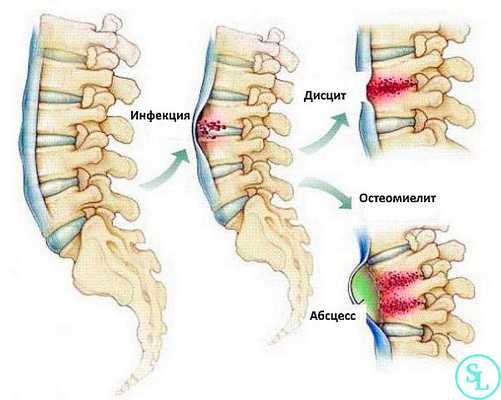
Спондилодисцит поражает детей и подростков в период активного роста позвоночника, а также взрослых людей в возрасте после 45-50 лет. Мужчины болеют почти в 2 раза чаще женщин. Заболеванию наиболее подвержены пациенты с хронической эндокринной патологией (в особенности с сахарным диабетом), пациенты с иммунодефицитом, длительно принимающие цитостатическую и гормональную терапию, внутривенные наркоманы, а также пациенты, перенесшие хирургическое вмешательство на позвоночнике.
Существуют различные классификации спондилодисцита.
По источнику инфекции выделяют:
- первичные (возникающие при отсутствии других видимых очагов инфекции);
- вторичные (развивающиеся вследствие заноса инфекции из других очагов или в результате травмы) поражения.
- ятрогенные остеомиелиты позвоночника, обусловленные проведением инвазивных диагностических или лечебных манипуляций .
По клиническому течению выделяют острые, подострые и хронические спондилодисциты:
- острый процесс сохраняется в течение трех недель;
- подострый – от трех недель до трех месяцев;
- хронический – свыше трех месяцев.
По локализации можно выделить спондилодисцит шейного, грудного, поясничного и крестцового отделов позвоночника. При этом инфекции грудного и поясничного отделов встречаются намного чаще.
Инфекционное воспаление межпозвоночного диска диска может быть множественным: в случае гематогенного инфицирования поражаются соседние позвонки.
- Проникновение бактерий через кровеносную систему (гематогенное инфицирование);
- Посттравматическое инфицирование (к этому способу можно причислить осложнения после операций на позвоночнике).
Межпозвоночные диски нечасто страдают от воспаления, вызванного инфекцией, так как хрящевая ткань не содержит кровеносных сосудов. Рост фиброзного кольца осуществляется делением неспециализированных клеток «хондробластов» на поверхности гиалинового слоя замыкательных пластинок (тонких прослоек между костными тканями позвонков и хрящевыми тканями МП диска). Затем хондробласты «вызревают» и дифференцируются в хондроциты. Через эти же пластинки в фиброзное кольцо поступает жидкость, гликопротеиды, протеогликаны и минеральные вещества. Плотные клетки тканей кольца (хондроциты) уложены в межклеточное вещество «матрикс», богатое волокнистыми коллагеновыми молекулами и аморфным коллоидным веществом. Но пульпозное ядро состоит из коллоидного раствора с большим содержанием воды, что представляет для болезнетворных бактерий питательную среду, изолированную от кровеносной системы, через которую к месту инфильтрации поступают иммунные клетки.
Возбудителями спондилодисцита в большинстве случаев выступают те же гноеродные бактерии, что вызывают наиболее опасные поражения костных тканей (остеомиелит, туберкулез):
- золотистый стафилококк;
- синегнойная палочка;
- кишечная палочка;
- эпидермальный стафилококк;
- протеи;
- микобактерия туберкулезная .
Гематогенное инфицирование тканей позвоночника вторично по характеру, т.к. сначала бактериальной атаке подвергаются внутренние органы грудной и брюшной полостей и таза.
Согласно статистике воспалительный процесс в центре межпозвоночного дискадиска возникает по необъяснимой причине в каждом третьем случае.
Механизм развития
Болезнетворные микроорганизмы проникают в центральную часть межпозвоночного диска через малейшие повреждения фиброзного кольца или кровеносные капилляры в гиалиновом слое замыкательной пластинки. Любое нарушение целостности матрикса может стать «открытыми воротами» для гноеродных бактерий, атакующих хондробласты и хондроциты. Протеолитические ферменты, выделяемые бактериями, разрушают белковую оболочку клеток, что позволяет микроорганизмам — «агрессорам» питаться продуктами разложения или проникать в цитоплазму.
Воспалительно-деструктивный процесс начинается с замыкательных пластинок. Затем гнойный расплав, содержащий живые бактерии, лимфоциты, бактериофаги, антигены, антитела и смесь ферментов, выделенных погибшими бактериями и иммунными клетками, распространяется в более плотных тканях фиброзного кольца и в самом тонком месте (в центре диска) прорывается в пульпозное ядро.
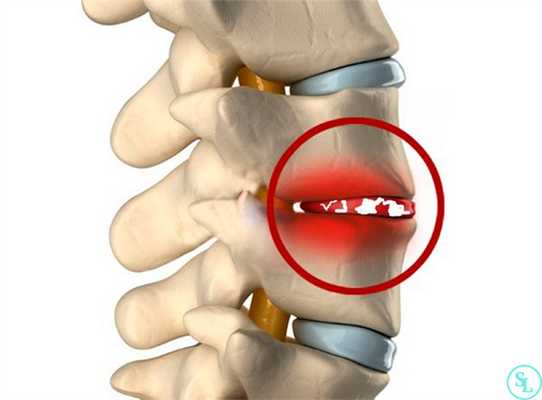
Абсцесс в межпозвоночном пространстве создает эмбол (пузырек) с истонченными стенками, внутри которого повышенное давление жидкого содержимого вызывает болезненные ощущения в позвоночнике: корешки спинномозговых нервов сигнализируют о раздражении, создаваемом выпирающими краями фиброзного кольца.
Гнойная масса может стать причиной инфицирования внешних мягких тканей надкостницы и связок, расположенных в околопозвоночном пространстве.
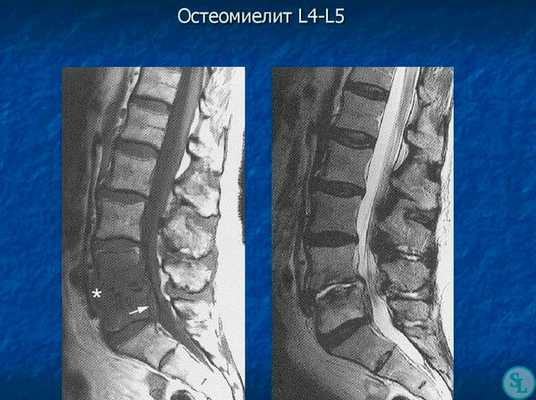
Прорыв экссудатов в спинномозговой канал вызывает образование эпидурального абсцесса, инфицирование спинномозговых оболочек и компрессию спинного мозга. Возможные последствия: парезы мускулатуры, дисфункции внутренних органов, нарушение двигательной функции.
Расплавление хрящевых тканей межпозвоночного диска не остается только в пределах межпозвоночного пространства: активная бактерицидная атака иммунной системы может повредить костные ткани тел позвонков. Остеолитические ферменты, выделяемые некоторыми видами гноеродных бактерий и бактериофагами, разрушают поверхностные слои остеоцитов. Начинаются эрозия и деминерализация костных тканей, соседствующих с замыкательными пластинками. Это может стать предпосылкой для более глубокого инфицирования тел позвонков.
Рассасывание абсцесса после прекращения иммунной реакции становится первой фазой восстановительного процесса. Клетки соединительной ткани замещают пострадавшую хрящевую прослойку, что не восстанавливает межпозвоночный диск. Наоборот, менее прочная соединительная ткань истирается.
- повышение температуры (по большей части до уровня субфебрильной, 37,5-38,2о);
- отсутствие аппетита, снижение массы тела;
- физическая слабость, заторможенность;
- головные боли.
Начало заболевания, как правило, проходит незамеченным, и сигналом тревоги становится постоянная боль в спине, которая усиливается в ночное время, при ходьбе и нарастающие признаки общей интоксикации. Длится такое состояние может по-разному: от 10 дней и до одного месяца, в зависимости от тяжести процесса.
Самый распространенный симптом спондилодисцита боль в спине, однако некоторые пациенты могут не испытывать болевых ощущений . Болевой синдром выражается в тупых тянущих болях с приступами при поворотах и наклонах.
Болевой синдром зависит от локализации и распространенности патологического процесса в позвоночнике. Самая частая локализация болей и, соответственно, поражения — в поясничном отделе, реже — в грудном и очень редко — в шейном. Боли в грудном отделе позвоночника могут напоминать пневмонию или плеврит, в нижнегрудном и поясничном отделах имитируют острый живот, динамическую непроходимость, паранефрит, остеохондроз. Это приводит к ошибкам в диагнозе или даже к ненужной операции .
Лихорадка менее распространенный симптом, который наблюдается примерно у половины пациентов. Реже всего лихорадка встречается при спондилодисците туберкулезной этиологии.
Распространение инфекционного процесса на позвоночный канал сопровождается развитием радикулярного синдрома с ограничением двигательной активности, признаками раздражения или угасания рефлексов, нарушениями чувствительности в зонах пораженных корешков.
При прогрессировании заболевания могут появляться признаки компрессии спинного мозга: развитие парезов конечностей с нарастанием неврологического дефицита до плегии, нарушение функции тазовых органов с задержкой мочеиспускания и дефекации.
Деформация позвоночника в виде кифоза чаще встречается при туберкулезном поражении.
Спондилодисцит шейного отдела может проявляться дисфагией или кривошеей.
Воспаление мягких тканей в паравертебральной области определяется по отечности и повышенной кровенаполненности пораженного участка. Спазмы глубоких мышц, соединяющих поперечные отростки, искажают осанку и стесняют движения пораженного отдела позвоночника. Длительное спазмирование и дорсомиалгия (болезненные ощущения в мышцах спины) приводят к нарушению кровообращения, с чего и начинается дистрофия мышечных волокон.
Диагностика
Исследование мягких тканей позвоночника с помощью рентгенографии дает неоднозначные результаты: явственно различить нарушения целостности межпозвоночных дисков не удается. Гнойное расплавление и формирование абсцессов можно определить только по размыванию контуров замыкательных пластинок и искажению очертаний тел позвонков.
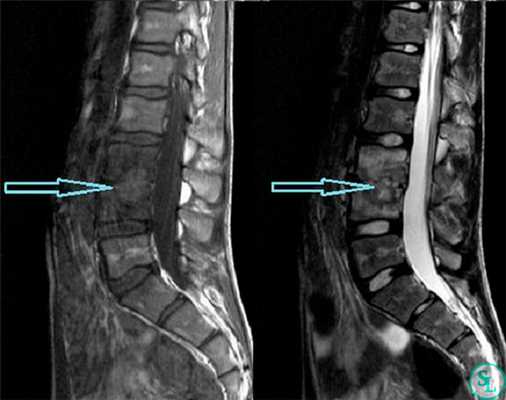
Компьютерная томография делает изображение более наглядным, представляя на экране монитора в виде трехмерной фигуры, и позволяет точнее оценить размеры абсцесса.
Обзорные спондилограммы пораженного участка, выполненные с помощью рентгеновской установки, дают визуальную информацию об эрозии поверхностных слоев и склеротизации костной ткани по краям позвонков.
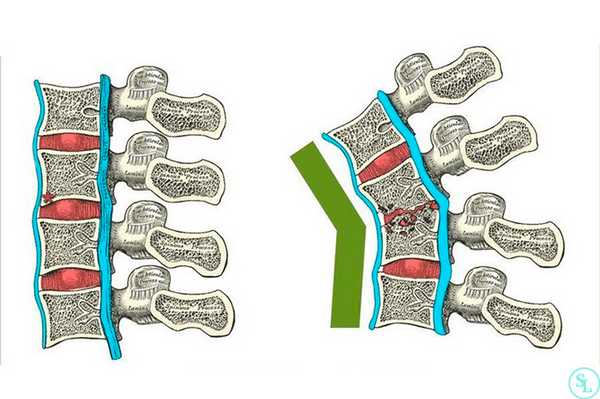
В диагностике заболеваний позвоночника большей популярностью пользуется магнитно-резонансная томография (или точнее «ядерно-магнитно-резонансная»), более безопасная и чувствительная, чем жесткое рентгеновское излучение. На снимках костные структуры получаются черными, но мягкие ткани, наполненные водой, передают все оттенки серого и белого цветов. Это позволяет обнаруживать мельчайшие объекты (узелковые образования, инфильтрации) и отслеживать динамику развития абсцесса.
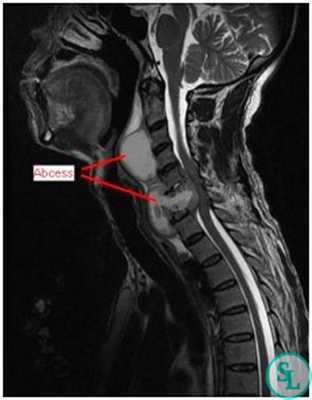
Первостепенная задача при инфекционном воспалении – правильно определить вид микроорганизма-возбудителя болезни. Наличие инфекции определяется по общим и клиническим анализам крови:
- повышение количества лейкоцитов, увеличение скорости оседания эритроцитов – стандартные тесты на наличие иммунной реакции;
- увеличение концентрации С-реактивного белка указывает на активный воспалительный процесс;
- «реакция Пирке»: анализ проводится для исключения из списка возможных болезней вторичного туберкулеза (реакция в 15% дает искаженные результаты);
Биопсия или пункция с забором экссудата из очага воспаления — наиболее эффективный способ получить достоверные результаты. Микробиологические исследования выявляют ненормально размножившуюся бактерию, уточнят концентрацию. Высеянные культуры также испытываются на чувствительность к антибиотикам.
Лечение
Целью лечения спондилодисцита является уничтожение возбудителя, восстановление и сохранение функции позвоночника, нивелирование неврологического дефицита и облегчение боли .
Консервативное лечение показано при отсутствии на КТ и МРТ очагов деструкции и признаков сдавления спинного мозга. В настоящее время она включает антибактериальную, иммунокорригирующую, дезинтоксикационную терапию, физиотерапию и иммобилизацию.

Иммобилизация должна использоваться при значительно выраженном болевом синдроме и когда имеется риск развития нестабильности позвоночника.
На ранних стадиях спондилодисцит легко поддается антибиотикотерапии. Антибиотики назначают в максимальных терапевтических дозах внутривенно, Первоначально для уничтожения агрессивной микрофауны используются антибиотики (целевые, если возбудитель известен; широкого спектра действия, если в анализах обнаружено несколько видов болезнетворных микроорганизмов
Длительность парентеральной антибиотикотерапии составляет в среднем 2-4 недели и зависит от улучшения клинической картины, нормализации или значительного снижения СОЭ, количества лейкоцитов . Основанием для перехода с парентерального введения антибиотиков на пероральное может служить уровень С-реактивного белка. Если данный показатель нормализуется в первые две недели лечения, рекомендуется переход с парентерального введения антибиотиков на пероральный прием . Лечение следует продолжать в течение как минимум 6-8 недель после нормализации воспалительных маркеров .
Когда врачи считают, что инфекционная атака подавлена, больному назначаются регенеративные препараты (хондропротекторы), противовоспалительные нестероидные средства. Дополнительно прописываются витамины и иммуностимуляторы.
Иммобилизация рекомендуется пациентам, перенесшим операцию на позвоночнике или тем, у кого воспаление достигло значительной стадии разрушения дисков.
Хирургическое лечение — операция
Целями оперативного вмешательства являются ликвидация инфекционного очага, взятие биопсии для микробиологического и гистологического исследования, декомпрессия позвоночного канала со стабилизацией и восстановлением поврежденных спинальных структур
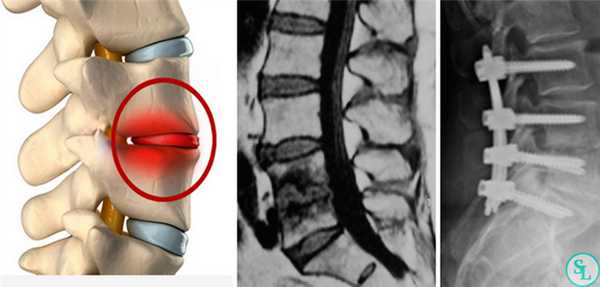
Откачивание экссудата (дренирование) из центральной области межпозвоночного пространства – самая простая из операций при спондилодисците. Дренирование внутренних многокамерных абсцессов (внутри спинномозгового канала) занимает больше времени, т.к. требуется создавать доступ через мягкие или костные ткани.
Также проводятся ламинэктомии (удаления костных пластинок) для высвобождения корешков из-под осевших суставных отростков. Декомпрессия спинномозговых нервов – наиболее важная из причин для проведения операций.
Дискэктомия (удаление разрушенного диска) и корпэктомия (удаление фрагмента тела позвонка) позволяют полностью очистить пораженные ткани. Внедрение распорочных трансплантатов (вырезанных из костных структур, взятых в ребрах или гребне подвздошной кости) позволяет хрящевым тканям начать восстанавливаться, а фиксирующие позвоночный столб титановые конструкции временно снимут нагрузку на пострадавшие позвонки. Реабилитация занимает от 3 месяцев до полугода.
Хирургическое лечение спондилодисцита может проходить в один или два этапа. Если имеется неврологический дефицит, должна проводиться неотложная декомпрессия и стабилизация позвоночника, так как динамика развития неврологических осложнений зависит от быстроты хирургического вмешательства.
Двухэтапное вмешательство предпочтительно у пациентов без неврологического дефицита, но имеющих сопутствующую патологию. Второй этап операции проводится спустя одну или две недели после первого [5]. Вид оперативного вмешательства зависит от уровня поражения, степени деструкции и развившихся осложнений. При этом на первом этапе операции производится удаление пораженных и некротизированных тканей посредством корпоротрансверзэктомии, дискэктомии или ламинэктомии.
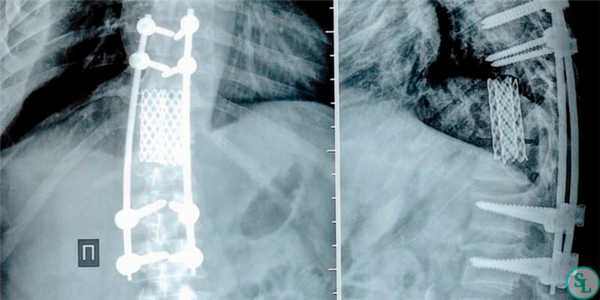
На втором этапе осуществляется восстановление опорной и защитной функций позвоночника По истечении времени иммобилизации пациенту назначается физиолечение, УЗТ, иглорефлексотерапия, ЛФК. Длительное ограничение двигательной активности приводит к атрофии мышц, возвращение к нормальной жизни проводится постепенно с увеличением объемом нагрузки и движений .
Читайте также:
- Преждевременные роды. Определение, классификация преждевременных родов.
- Желтая лихорадка. Эпидемиология желтой лихорадки. Клиника желтой лихорадки.
- Строение и функции протеогликанов
- Исследование мазка-отпечатка кожи на клетки Тцанка
- Синдромы-мишени психофармакологии. Принципы классификации психотропных веществ
