Стадии наркоза. Местная (региональная) анестезия
Добавил пользователь Дмитрий К. Обновлено: 23.01.2026
В медицине местной анестезией называют временное «отключение» чувствительности тканей в месте проведения процедур, которые могут вызвать острую боль или сильный дискомфорт. Достигается это путем блокады рецепторов, отвечающих за формирование болевого импульса, и чувствительных волокон, по которым проводятся эти импульсы проводятся в головной мозг.
Что такое местная анестезия
Главная отличительная особенность местной анестезии – нахождение человека в сознании во время ее действия. Этот вид анестезии действует на рецепторы, которые расположены ниже уровня груди. Помимо полного обезболивания местная анестезия позволяет устранить и другие тактильные ощущения, включая температурное воздействие, давление на ткани или их растяжение.
Проведение местной анестезии возможно на следующих участках:
- на поверхности слизистых оболочек различных органов – трахеи, гортани, мочевого пузыря, бронхов и так далее;
- в толще ткани – костных, мышечных или мягких;
- по направлению нервного корешка, выходящего за границы оболочки спинного мозга.
- в проводящих импульс нервных клетках спинного мозга.
Главная цель, которую преследует проведение местной анестезии, – блокирование возникновения импульсов и их передачи с сохранением сознания.
Виды местной анестезии
В медицине встречаются следующие разновидности анестезии, отличающиеся по некоторым признакам и сфере применения:
- терминальная;
- инфильтрационная;
- регионарная;
- внутрисосудистая.
Каждая разновидность имеет перечень показаний и противопоказаний, которые необходимо учитывать при их проведении.
Терминальная анестезия
Этот вид известен также как аппликационная или поверхностная анестезия. Основные сферы применения – стоматология, гастроэнтерология и проктология. От других видов терминальная местная анестезия (наркоз) отличается методом проведения: анестетики в форме спрея, геля или мази наносятся на поверхность кожного покрова или слизистых оболочек.
В проктологии местноанестезирующие гели и спрей (Катетджель, Лидохлор, Лидокаин и др.) используются при проведении проктологического осмотра и диагностических манипуляций: ректального осмотра, аноскопии, ректороманоскопии. Исследование при этом становится практически безболезненным. Также местная анестезия в проктологи применяется при проведении некоторых лечебных манипуляций: латексного лигирования геморроидальных узлов, склеротерапии геморроя, инфракрасной коагуляции внутренних геморроидальных узлов, а также при биопсии из прямой кишки.
Применяется в стоматологии и хирургии, и представляет собой введение специальных растворов в мягкие ткани. Результатом проведения процедуры, помимо выраженного анестетического эффекта,становится повышение давления в тканях, и, как следствие, сужение кровеносных сосудов в них.
Регионарная анестезия
Этот вид подразумевает введение анестетика вблизи крупных нервных волокон и их сплетений, благодаря чему происходит обезболивание на локализованных участках. Она подразделяется на следующие виды местной анестезии:
- проводниковая, с введением препаратов возле ствола периферического нерва или нервного сплетения;
- спинальная, с введением препаратов в пространство между оболочками спинного мозга и «отключает» болевые рецепторы на обширном участке тела;
- эпидуральная анестезия, с введением лекарств в пространство между спинным мозгом и стенками спинномозгового канала через специальный катетер.
Внутрисосудистая анестезия
Применяется преимущественно при хирургических вмешательствах на конечностях. Введение препаратов возможно только при наложении кровоостанавливающего жгута. Анестетик вводится в кровеносный сосуд, расположенный вблизи нерва, отвечающего за чувствительность конечности на участке ниже места введения препарата.
Последние годы, в связи с появление более эффективных местных анестетиков, существенно увеличилось количество проктологических операций, проводимых с использование местных анестетиков. Кроме того, нашими специалистами разработана методика комбинированного наркоза – сочетание местной анестезии и внутривенного наркоза. Это существенно снижает токсичность общего наркоза и уменьшает выраженность болевого синдрома в послеоперационном периоде, что позволяет пациенту быстрее восстановиться после операции.
Наиболее часто при проведении проктологических операции (геморроидэтомии, иссечении анальных трещин, небольших параректальных свищей, полипов прямой кишки) применяется параректальная блокада, а также спинальная анестезия.
Препараты для местной анестезии
Для осуществления местного обезболивания применяются следующие препараты:
- Новокаин;
- Дикаин;
- Лидокаин;
- Тримекаин;
- Бупивакаин;
- Наропин;
- Ультракаин.
Каждый из них эффективен при проведении определенного вида анестезии. Так, Новокаин Дикаин и Лидокаин чаще применяются при необходимости обезболить кожные покровы и слизистые, в то время как более мощные препараты, такие как Наропин и Бупивакаин, используются для спинальной и эпидуральной анестезии.
Показания к проведению местной анестезии
Все методы местной анестезии имеют одинаковый перечень показаний, и применяются при необходимости на короткое время (до полутора часов) обезболить определенную область. Использовать их рекомендуется:
- для проведения хирургического не полостном вмешательстве или небольших полостных операций, длительность проведения которых не превышает 60-90 минут;
- при непереносимости общего наркоза;
- если пациент находится в ослабленном состоянии;
- при необходимости проведения диагностических процедур на фоне выраженного болевого синдрома;
- при отказе пациента от общего наркоза;
- у пациентов в пожилом возрасте;
- когда нельзя использовать общий наркоз.
Противопоказания
Противопоказаниями к проведению местной анестезии являются следующие состояния:
- нервное возбуждение;
- психические заболевания;
- непереносимость анестетиков;
- детский возраст.
Не используют местное обезболивание и при большом объеме лечебных или диагностических манипуляций, которые могут занять много времени.
Возможные осложнения при использовании местной анестезии
Использование местных анестетиков несет определенные риски, в число которых входят несколько типов осложнений:
- поражение ЦНС и проводящей системы сердца;
- повреждение тканей позвоночника, нервных корешков и оболочки спинного мозга;
- нагноения в месте введения анестетика;
- аллергические реакции.
В большинстве случаев перечисленные проблемы возникают при нарушении техники проведения анестезии, или при недостаточно полном сборе анамнеза.
Как задать вопрос специалисту
Более подробно узнать о видах и методах проведения местной анестезии в нашей клинике можно у врача анестезиолога, проконсультироваться с которым можно в режиме онлайн. Заполните расположенную ниже форму с указанием адреса своей электронной почты, чтобы узнать больше информации от специалиста.
Стадии наркоза. Местная (региональная) анестезия
Стадии наркоза. Моноингаляционная анестезия
Действие наркотических анальгетиков не ограничивается только ЦНС, они существенно влияют также на все клетки тела. Однако наиболее чувствительны к этим препаратам клетки головного мозга, поэтому наркотический эффект, как правило, проявляется раньше, чем действие на функции других органов.
Но и сами клетки, и отдельные структуры головного мозга отличаются друг от друга по своей чувствительности к наркотическим средствам, которая отдельно обсуждается далее и позволяет разделить течение наркоза на стадии.
Наркоз начинается с подавления активности клеток коры головного мозга (I стадия), затем подкорковых образований (II стадия), после чего спинного мозга и лишь в последнюю очередь вегетативных центров в стволе головного мозга (IV стадия). Поэтому жизненно важные механизмы поддержания дыхания и кровообращения сохраняются и при глубоком наркозе.
Согласно установленной закономерности, филогенетически наиболее поздние нейронные структуры (большой мозг и его кора) обладают наибольшей чувствительностью к наркотическим средствам, в то время как более древние и самые древние глубжележашие клеточные образования (например, межуточный, средний, задний и продолговатый мозг) отличаются выраженной резистентностью к ним.
Наряду с неодинаковой чувствительностью к наркотическим анальгетикам различные отделы головного мозга отличаются также по интенсивности метаболизма. Так, потребление кислорода как критерий метаболической активности наиболее интенсивное в клетках коры головного мозга и наиболее низкое в клетках моста и продолговатого мозга.
Это говорит о том, что наиболее выраженное действие наркотические анальгетики оказывают на клетки, характеризующиеся высокой потребностью в энергии.
Угнетение активности структур ЦНС в направлении от коры к базальным отделам позволяет выделить в течении наркоза стадии в соответствии с примерным топографо-анатомическим приложением действия анестетиков.
Моноингаляционная анестезия
Отдельные стадии наркоза можно отличить друг от друга лишь при проведении анестезии, достигаемой путем ингаляции одного анестетика во время вводного наркоза или выхода из наркоза. Переход одной стадии наркоза в другую, собственно говоря, происходит плавно, и выделение отдельных стадий целесообразно из клинико-прагматических и дидактических соображений.
Четкое описание отдельных стадий наркоза на основании клинических признаков восходит к началу XX столетия, когда Guedel разработал схему мононаркоза диэтиловым эфиром. В этой схеме не учитывалось влияние наркоза на функцию сердечно-сосудистой системы.
В то время технические предпосылки для мониторинга ЭКГ и АД в клинике были слабые и еше не была дана правильная оценка этих методов исследования. Поэтому на первом плане находилось клиническое наблюдение за влиянием наркоза на спонтанное дыхание, которое в стадии глубокого наркоза ослабевало, переходя в диафрагмальное, и сопровождалось изменениями зрачков и движений глазных яблок, а также постепенным выпадением рефлексов головного мозга.
Сейчас трудно представить, но до середины XX века в хирургических клиниках ежедневно выполнялись операции на верхнем этаже брюшной полости (например, резекция желудка по Бильроту) на фоне глубокого эфирного мононаркоза при спонтанном дыхании без интубации трахеи.
При современной сбалансированной анестезии с внутривенным введением анестетиков отдельные стадии наркоза по существу сохранились, но протекают, как правило, слишком быстро, чтобы их контролировать клинически.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Контроль анестезии упростился после открытия 4 стадий, которые проходили больные, получавшие эфирный наркоз:
• 1-я стадия — анальгезия;
• 2-я стадия — возбуждение с потерей сознания, но с сохранением рефлексов;
• 3-я стадия — хирургический наркоз, при котором все рефлексы постепенно исчезают;
• 4-я стадия — паралич мозга с уменьшением ЧСС и вазомоторного контроля (возможен летальный исход).
У других анестетиков не выявили точно таких же стадий, но их обнаружение позволило понять, как наркоз усиливается, главным образом во 2-й стадии. В настоящее время для общей анестезии используют препараты, которые вызывают потерю сознания (гипноз), анальгезию, нервно-мышечную блокаду, амнезию и угнетение двигательных и автономных рефлексов нервной системы. Для достижения подобных эффектов необходимо использовавать комбинации препаратов, а не один анестетик.
Местная (региональная) анестезия имеет давнюю историю. В 1884 г. австрийский врач Келлер стал проводить глазные операции под кокаиновым обезболиванием. Кокаин блокирует потенциал-зависимые и время-зависимые Na+-каналы в нейронах и в результате анестезирует чувствительные и двигательные нервы. Новые местные анестетики (например, лидокаин, открытый в 1943 г.) стали применять и в других областях хирургии. Таким образом, определенная область тела (например, кожа) может быть анестезирована путем инфильтрации анестетиком этой области. При блокировании больших нервов можно лишить чувствительности большую площадь. Максимальной площади достигают путем введения препарата рядом со спинным мозгом при спинальной или эпидуральной анестезии. В отличие от общей анестезии применение местного обезболивания в разных странах различается.
Парадоксально, но хирурги используют метод повреждения для лечения повреждений. Конечно, хирургия отличается от случайной травмы, поскольку процесс и степень повреждения тщательно контролируют, а реакцию организма частично уменьшают с помощью анестетиков. Общая анестезия сопровождается подавлением реакций со стороны дыхательной и сердечно-сосудистой систем на время операций. Иногда это полезно, но полное подавление таких реакций может привести к критическому повреждению жизненно важных органов, особенно у пациентов с дыхательной недостаточностью и сердечно-сосудистыми заболеваниями. Мониторинг жизненно важных функций и интенсивная терапия во время проведения анестезии параллельно с реанимационными мероприятиями способствуют выздоровлению пациента.
Подавление анестетиками физиологических реакций имеет большое значение в периоперационном периоде. Реакциями на тканевое повреждение могут быть местные изменения и стимуляция нейрогуморальных патогенетических звеньев, образующих дыхательный, сердечно-сосудистый, эндокринный, метаболический и воспалительный компоненты реакции, которые необходимы для повышения шансов на выживание при смертельно опасной ране, например:
• сужение сосудов и коагуляция уменьшают кровотечение;
• стимуляция активности симпатической нервной системы компенсирует уменьшение объема циркулирующей крови (ОЦК).
Активация механизмов тромбообразования приводит к состоянию системной гиперкоагуляции, когда значительно увеличивается высвобождение катехоламинов из симпатической нервной системы, что приводит к тахикардии и гипертензии и повышает риск ишемии миокарда и остановки сердца в результате тромбоза.
Анестезия и мониторинг боли в послеоперационный период уменьшают перечисленные реакции, а также снижают риск сердечно-сосудистых осложнений.
Хирургические повреждения и такие осложнения, как кровотечение, связаны со значительной потерей жидкости, особенно при открытой ране живота. Выпот появляется при оголении большой площади серозной поверхности кишечника, когда аккумуляция жидкости приводит к интерстициальному замещению кишечника — потере 1/3 пространства. Такую потерю жидкости необходимо замещать уже во время операции, чтобы предотвратить гиповолемию и гемодинамическую нестабильность крови. Однако в первые несколько дней после операции потеря 1/3 пространства восполняется, приводя к увеличению сосудистого доступа и усиливая предрасположенность пациентов к таким заболеваниям, как стенокардия и сердечная недостаточность.
Неврологические реакции во время операции пропорциональны стимуляции ноцицептивной системы и степени тканевого повреждения. Например, реакции при внутриполостной хирургии выражены более ярко, чем при хирургии конечностей. Чтобы подавить стимуляцию ноцицептивной системы, необходима большая концентрация анестетиков.
Анестетиками и другими препаратами, используемыми во время операции, обычно подавляют боль, тревогу и беспокойство с целью сохранения оксигенации, гемодинамической стабильности, баланса жидкости в организме и предотвращения сепсиса.
Анестезия — это отсутствие чувствительности к боли за счет подавления:
• центральной нервной системы (общая анестезия);
• периферической нервной системы (местная анестезия).
Анестезия и наркоз. Комбинированная анестезия
Слово «анестезия» происходит от греческого «avaiagnoia», что означает нечувствительность или паралич чувствительности. Под анестезией понимают отсутствие всех видов чувствительности: тактильной, болевой и температурной. Понятие «аналгезия» означает утрату лишь болевой чувствительности.
Цель анестезиологического пособия — обеспечить безболезненное выполнение вмешательств с нарушением целостности тканей тела (как классических открытых хирургических операций, так и минималь-но-инвазивных), а также инвазивных диагностических исследований и получающих все большее распространение вмешательств, относящихся к области так называемой интервенционной медицины (лечебное воздействие под контролем визуа-лизационных методов исследования).
Основная цель анестезиологического пособия — обезболивание — может быть достигнута двумя путями — с помощью классического наркоза и регионарной анестезии. Синонимом наркоза является общее обезболивание. Оно отличается от регионарной анестезии, помимо прочего, тем, что подразумевает выключение сознания больного.
Наркоз подразумевает анестезию всего тела и всегда проводится при выключенном или по крайней мере угнетенном сознании. Используемое иногда выражение «полный наркоз» является плеоназмом и применяться, во всяком случае специалистами, не должно.
Для проведения общего обезболивания в распоряжении анестезиологов имеются ингаляционные (поступают в кровь через легкие) и внутривенные анестетики. Точкой приложения этих средств является центральная нервная система (ЦНС), т.е. головной и спинной мозг. Теоретически следует выделять ингаляционную, внутривенную и сбалансированную анестезию, под которой понимают обезболивание, достигаемое сочетанным применением ингаляционных и внутривенных анестетиков.
Поскольку общие анестетики, как правило, угнетают дыхание, то для поддержания его необходимы аппараты искусственной вентиляции легких (ИВЛ).
При проведении регионарной анестезии ограничиваются обезболиванием определенной части тела («местная» анестезия). Различают центральную регионарную (спинномозговая, перидуральная и каудальная, или сакральная) и периферическую (блокада плечевого сплетения, блокада отдельных нервов) анестезию. Для регионарной анестезии используют специальные препараты, называемые местными анестетиками.
Их вводят не системно, а в область нервных проводников, чтобы блокировать возбудимость и проведение нервных импульсов. Сознание и дыхание больного при этом сохраняются.
Комбинированная анестезия
В некоторых случаях и при определенных хирургических вмешательствах можно сочетать общее обезболивание и регионарную анестезию (комбинированная анестезия). Этот метод анестезии особенно целесообразен в тех случаях, когда катетер для регионарной анестезии как части пери-операционного обезболивания необходимо использовать для «избирательной» аналгезии в послеоперационном периоде.
Комбинированную анестезию не следует путать с комбинированным наркозом, под которым подразумевают сочетанное применение препаратов центрального действия, относящихся к различным фармакологическим группам, таких как:
— вводимые внутривенно анестетики для вводного наркоза и ингаляционные анестетики для поддержания анестезии;
— вводимые внутривенно снотворные для поддержания сна, опиаты для поддержания аналгезии и миорелаксанты для расслабления скелетных мышц.
Регионарная анестезия — вид анестезиологического пособия, заключающийся в локальном прерывании болевой импульсации от места вмешательства путем блокады проводящих путей. Регионарная анестезия может выступать как в качестве основного элемента анестезиологического пособия, так и входить состав т.н. сочетанной анестезии, то есть применяться как ее компонент. Степень участия регионарной анестезии в этом случае различна: она может выступать в качестве основного анальгетического компонента пособия, усиливать действие системной анальгезии или же применяться для послеоперационного обезболивания.
Регионарная анестезия очень привлекательна в физиологическом смысле, так как позволяет локально пресечь болевую импульсацию, не допуская системного воздействия боли на организм и позволяя либо вообще отказаться от системного воздействия анестетиков, либо значительно уменьшить степень такого воздействия. Применение регионарной анестезии способствует более эффективному лечению послеоперационного болевого синдрома, предупреждает формирование хронических болей после операции, оказывает благотворное влияние на трофику и регенерацию тканей, что, в конечном счете, ускоряет выздоровление и реабилитацию пациента. Ранняя активизация пациентов после регионарной анестезии способствует профилактике тромбоэмболических осложнений в послеоперационном периоде.
Различают следующие виды регионарной анестезии:
- Инфильтрационная (терминальная) анестезия — блокада болевых импульсов непосредственно в зоне вмешательства, чаще всего выполняется хирургом;
- Проводниковая — блокада нервных сплетений и отдельных нервов, которая проводится уже на удалении от зоны операции;
- Нейроаксиальные (центральные) блокады — спинальная, эпидуральная и каудальная анестезии, а также их сочетания.
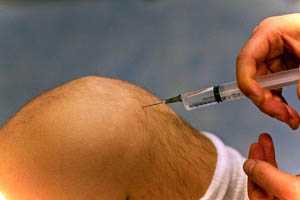
Инфильтрационная анестезия является самым простым видом местной анестезии. Она выполняется непосредственно оператором путем инфильтрации места предполагаемого вмешательства раствором анестетика. Инфильтрация может быть ограничена кожей и подкожной клетчаткой, а может затрагивать и более глубокие слои. Ее разновидностью является терминальная (топикальная) анестезия, когда анестетик наносится на слизистые оболочки (офтальмология, оториноларингология, эндоскопия и т.д.).
Проводниковая анестезия представляет собой блокаду нервных сплетений, а также отдельных нервов. Получила широкое распространение при операциях на верхней конечности (блокада плечевого сплетения и отдельных нервов). Блокада плечевого сплетения имеет высокий процент успеха, так как при ее правильном выполнении достаточно попадания анестетика в фасциальный футляр сплетения, блок достаточно качественный и достаточен по продолжительности. В противоположность этому, блокады нервов нижней конечности такого успеха не получили, так как имеют более низкий процент успеха и с легкостью заменяются спинальной или эпидуральной анестезией. В последнее время получили широкое распространение блокады нервов передней брюшной стенки – TAP-блок и ему подобные. Верификация сплетений или отдельных нервов при проведении проводниковых блокад может осуществляться различными способами: по парестезиям, при помощи нейростимулятора или посредством ультразвуковой навигации. Верификация по парестезиям постепенно уходит в прошлое, так как этот метод сопровождается неприятными ощущениями для пациента и высоким риском повреждения нервов. Классической методикой остается верификация при помощи нейростимулятора, что дает высокую частоту успеха блокады, позволяет проводить манипуляцию под седацией и боле безопасно для пациента. УЗИ-навигация при проведении регионарных блокад активно развивается в последнее время. Она позволяет видеть непосредственно нервные структуры и сократить количество вводимого местного анестетика. В настоящее время большинством специалистов для верификации нервных структур рекомендуется сочетание УЗИ-навигации с использованием нейростимулятора.
Центральные (нейроаксиальные) блокады очень распространены благодаря их эффективности, возможности продленного выполнения и относительно простой техники проведения. Спинальная анестезия широко применяется при вмешательствах ниже уровня пупка, кесаревом сечении, для обезболивания родов. Эпидуральная анестезия является золотым стандартом продленного обезболивания родов, широко применяется в послеоперационной анальгезии, для стимуляции моторной функции кишечника, в составе многокомпонентных анестезиологических пособий на органах грудной клетки и брюшной полости. Каудальная анестезия находит применение в гинекологической и урологической практике. Существенным плюсом эпидуральной и каудальной анестезии является возможность продленного обезболивания, когда установленный катетер позволяет вводить пациенту местный анестетик в течение длительного времени.
Читайте также:
