Статика брюшной полости. Тонус передней брюшной стенки
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Статика брюшной полости. Тонус передней брюшной стенки
Успеху и начинающемуся широкому распространению этого главного диагностического метода для брюшной полости, несомненно, способствовали; с одной стороны, энергия Ф. Гаусмана, который неустанно своими печатными трудами и устной пропагандой у нас, в России, и за границей стремился убедить врачей в важности своего метода, с другой—возможность проверить все результаты, полученные в клинике при помощи пальпации, посредством рентгеновских лучей на живом человеке.
И надо полагать, что, благодаря успехам преимущественно методов ощупывания, диагноз „tumor abdominis" вскоре совсем исчезнет из скорбных листов, и такие, напр., заявления, что нормальная печень не прощупывается (Яновский), что опухоли поперечной ободочной кишки или желудка неподвижны (Sahli) в отличие от опухоли печени, — вовсе не будут встречаться на страницах руководств по диагностике.
Приступая к исследованию больного с заболеванием брюшной полости, нужно всегда держать в памяти нормальные топографо-анатомические отношения, а потому нам будет не бесполезно здесь вспомнить о них, хотя бы в общих кратких чертах, и коснуться их в необходимых пределах для понимания последующего изложения.
Благодаря тому, что диафрагма куполообразно выпячивается вверх в грудную полость, а большой таз на уровне промонтория непосредственно переходит в малый, ограниченный снизу мышцами и фасциями промежности, брюшная полость имеет продолжение с одной стороны вверх—в сторону грудной клетки, образуя куполообразное пространство с расположенными в нем органами, скрытыми в подреберьях, а с другой стороны вниз,—образуя конусовидное продолжение в полость малого таза.

Будучи, таким образом, герметически замкнутым пространством, выстланным со всех сторон брюшиной, она содержит массу разнообразных органов, которые прикреплены в ней особыми связками, брыжжейкой, дупликатурами брюшины и проч., которые, однако, сами по себе не в состоянии удержать органы в определенном положении. В этом легко можно убедиться посредством простого эксперимента на трупе. Если вскрыть брюшную полость у поставленного трупа, то кишки сейчас же выпадают, а другие органы, которые укреплены получше, значительно смещаются; следовательно, одни только имеющиеся прикрепляющие приспособления не в состоянии удерживать органы брюшной полости в определенном положении.
Очевидно, существуют еще какие-то другие факторы, которые способствуют этому. Такими факторами, по мнению Burckhardt'a), несомненно являются разнообразные моменты, которые действуют, однако, одновременно; главнейшими из них являются пространственные отношения в самой брюшной полости, притяжение легких, объем содержимого живота, герметизм брюшной полости и в особенности состояние мускулатуры брюшных стенок, от которых преимущественно и зависит так называемое внутрибрюшное давление, играющее в статике брюшной полости главнейшую роль.
В самом деле, если вскрыть у подвешенного трупа грудную полость, то сейчас же все органы, расположенные в подреберьях, опустятся (Волков и Делицын). Это указывает на то, что нормально легкие, благодаря стремлению их спадаться даже в конце выдоха, обусловливают определенное отрицательное давление в грудной полости, передающееся на диафрагму и на органы, размещенные под ней. С другой стороны, благодаря герметизму и особенно мускулатуре брюшных стенок, при влиянии объема содержимого живота, брюшная полость и все ее содержимое имеют ограниченный объем и форму, которые легко изменяются при всяком нарушении этих компонентов, особенно тонуса мышц брюшного пресса (Волков и Делицын).
В этом отношении механическое повреждение и расслабление мускулатуры брюшного пресса играет выдающуюся роль, способствуя опусканию внутренностей (отвислый живот); хороший же тонус мышц обеспечивает правильное положение органов брюшной полости. Точно так же уменьшение объема содержимого живота, благодаря, например, исхуданию, а также уменьшение пространств . в подреберьях, благодаря особенности телосложения, в значительной мере способствует изменению нормального положения внутренних органов и обусловливает опускание их. Наоборот, увеличение объема содержимого живота, благодаря, например, ожирению или повышенному наполнению полостных органов, как и увеличение пространства в подреберьях (Thorax emphysematous) способствует высокому расположению органов и удержанию их в нормальном положении.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Деформация передней брюшной стенки - симптомы и лечение
Что такое деформация передней брюшной стенки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Маншетова Владимира Владимировича, пластического хирурга со стажем в 17 лет.
Над статьей доктора Маншетова Владимира Владимировича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Эстетическая деформация передней брюшной стенки — несоответствие мысленного образа формы живота настоящему его состоянию.
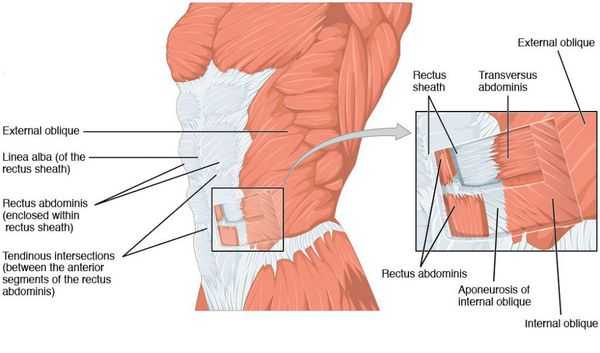
Идеальная форма живота у женщины представляется нам следующей. Втянутые боковые поверхности (фланки) туловища, которые переходят в паховые и пояснично-крестцовую области, подчеркивая талию. Боковые поверхности живота плавно переходят в желобки, идущие от реберных дуг до паховой связки по полулунной линии с двух сторон. Ниже пупочного кольца слегка выпуклая поверхность переходит в менее выпуклую поверхность выше пупочного кольца. Последняя по срединной линии от мечевидного отростка до пупочной области разделена не выраженным и сглаженным желобком.
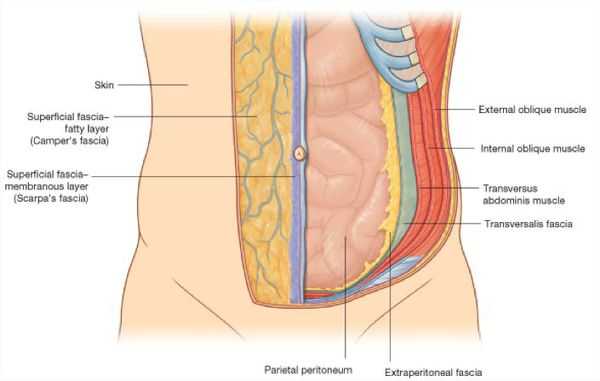
Изменения передней брюшной стенки в норме происходят с течением возраста, на степень их выраженности влияет характер и режим питания, обмен веществ и гормональный фон (при беременности), индивидуальные особенности организма. Кроме того, к изменениям формы живота могут приводить травмы и заболевания. Все причины деформации брюшной стенки можно разделить на прямые и косвенные.
Косвенными причинами являются:
- ожирение внутренних органов;
- вздутие кишечника и пр.
К прямым причинам деформации живота относят:
- состояние кожи (растяжение, дряблость, рубцы, гравитационное провисание);
- подкожной клетчатки (локальное отложение жира, кожно-жировая складка, рубцы);
- мышечно-апоневротического комплекса живота (растяжение, расхождение и грыжевые дефекты).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Классификация и стадии развития деформации передней брюшной стенки
Согласно классификации опущения тканей передней брюшной стенки (абдоминоптоз) в положении стоя по A. Matarasso различают следующие степени: [1]
I степень (минимальная) — растяжение кожи без формирования кожно-жировой складки;
II степень (средняя) — формирование небольшой кожно-жировой складки, которая четко свисает в позе «ныряльщика»;
III степень (умеренная) — кожно-жировой фартук в пределах фланков, свисающий в вертикальном положении, «pinch» менее 10 см;
IV степень (выраженная) — кожно-жировой фартук в пределах поясничной области, «pinch» более 10 см, сочетание с кожно-жировыми складками в подлопаточных областях.
Осложнения деформации передней брюшной стенки
Диастазом (расхождением) прямых мышц живота называют ослабление и расширение более 2 см белой линии, что приводит к увеличению расстояния между прямыми мышцами живота. Показанием к операции является расширение белой линии более 4 см. [2] Внешне диастаз мышц проявляется как продольное валикообразное выбухание по срединной линии в средних и верхних отделах живота при напряжении прямых мышц и увеличении внутрибрюшного давления.
Грыжа передней брюшной стенки — это хронически развивающийся дефект в мышечно-апоневротическом комплексе живота с выходом органов из брюшной полости без её разгерметизации. Выглядит грыжа в виде выпячивания на поверхности живота, при этом возможно чувство дискомфорта, боли в ее области при ходьбе, беге и других физических нагрузках. По происхождению грыжи бывают врожденные и приобретенные (первичные, послеоперационные, рецидивные). [3] Причинами грыжевой болезни и ослабления белой линии являются сочетание факторов, основным из которых является увеличение внутрибрюшного давления (физические нагрузки, частый кашель и хронический запор, беременность и др.). Ослабление структуры и защитной функции мышечно-апоневротического комплекса у больных с ожирением развиваются из-за снижения репаративных процессов, развития дистрофии мышечной ткани, разрыхления соединительной ткани (сахарный диабет, дисплазия соединительной ткани). [4]
Диагностика деформации передней брюшной стенки
В диагностике учитываются конституциональные, половые, возрастные, особенности брюшной стенки и внутренних органов живота. Оценивают конфигурацию живота при осмотре в выпрямленном положении стоя с поднятыми руками на плечи и фиксированным поворотом по часовой стрелке, а также в позе «ныряльщика» и лежа.
Пальпаторно оценивается тургор и эластичность кожи передней брюшной стенки. Состояние подкожной клетчатки оценивается пробой щипка «pinch», а также измерением объемов талии и бедер. Диагностировать диастаз прямых мышц живота удобно в положении пациента лежа. При этом необходимо попросить его приподнять верхний плечевой пояс и голову с опорой на локтевые суставы. Оценка слабых участков брюшной стенки позволяет выявить грыжевые дефекты. Более детально изучить состояние тканей возможно инструментальными методами обследования (УЗИ мягких тканей передней брюшной стенки и компьютерная томография).
Лечение деформации передней брюшной стенки
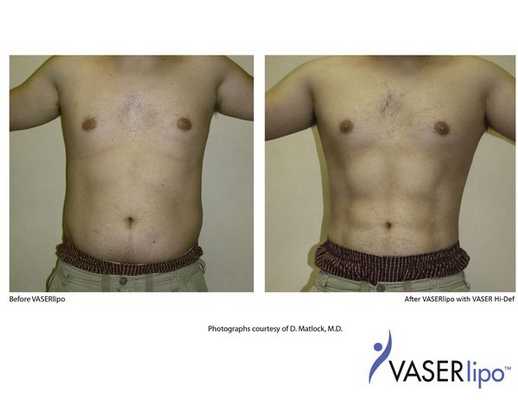
Предоперационная разметка выполняется в день операции в вертикальном положении. С целью профилактики хирургической инфекции за 30 минут до операции вводятся антибиотики широкого спектра действия (цефалоспорины III поколения). Деформация передней брюшной стенки I-II степени (A. Matarasso), без изменений в мышечно-апоневротическом комплексе живота, позволяет корректировать объём подкожной клетчатки и придать желаемое очертание посредством липосакции. Липосакция — одно из популярных направлений в пластической хирургии, количество данных операций в мире увеличивается. Одним из наиболее современных методов липосакции является ультразвуковая, или VASER («Vibration Amplification of Sound Energy at Resonance») липосакция, явными преимуществами которой являются: эффект сокращения кожи после процедуры, возможность её гравировки (детальной проработки рельефа), более глубокая коррекция фигуры, сохранение высокой жизнеспособности жировых клеток для липофилинга, короткий восстановительный период. Суть технологии основана на фрагментации жировой ткани за счет кавитации тумесцентного раствора (метод тумесцентной липосакции был описан в 1985 г. Джеффри Кляйном и Патриком Лиллисом и основан на введении в область операции раствора Кляйна, состоящего из физиологического раствора, раствора адреналина и лидокаина).
Процедура VASER (липосакция) состоит из трех этапов: инфильтрация, эмульгирование жира и аспирация. На этих этапах используются специальные инструменты: канюли инфильтрации и аспирации, ультразвуковые зонды. Интраоперационно после инфильтрации жировые клетки обрабатываются энергией ультразвука в специальном режиме. За счет эффекта кавитации раствора высвобожденная энергия отделяет клетки жира от стромы и друг от друга, что способствует более легкой их аспирации и уменьшению агрессии процедуры на окружающие ткани. При этом мембрана самих адипоцитов во время фрагментации остается неповрежденной, что повышает их приживление после проведения липофилинга.
Пластика живота — одна из самых частых операций в эстетической и общей хирургии. Успех эстетической пластики передней брюшной стенки во многом зависит от грамотного выбора и соблюдения технологии выполнения операции. С учетом индивидуальной подвижности кожно-жирового слоя хирург размечает линию хирургического доступа, предполагаемые границы иссечения тканей, срединную линию. Хирургическое вмешательство проводится под наркозом и заключается в мобилизации подкожной клетчатки с кожей передней брюшной стенки, иссечении кожно-жирового фартука, восстановлении целостности живота.
Классическая абдоминопластика включает в себя коррекцию кожно-жирового лоскута с пересадкой или формированием искусственного эстетического пупка, работу на мышечно-апоневротическом слое. Для более выразительной коррекции линии талии, при абдоминоптозе III-IV степени (A. Matarasso), классическая абдоминопластика может быть дополнена липосакцией фланков и поясничной области. После операции длительность пребывание пациента в клинике определяется индивидуально, она обычно составляет от 3 до 5 суток. На 7-10 сутки после операции снимают послеоперационные швы. Полный курс реабилитации длится 2 месяца, при этом послеоперационное компрессионное белье необходимо носить постоянно 1 месяц, затем ежедневно по 12 часов в сутки. В этот период исключаются физические нагрузки.

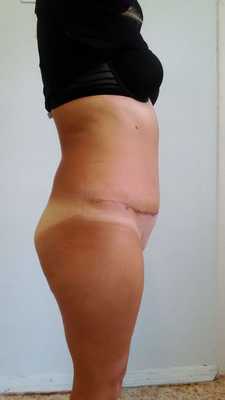
Правильно выполненный эстетический послеоперационный шов обычно располагается в виде тонкой линии на уровне кожи внизу живота в поперечном направлении, это позволяет его непринужденно закрыть нижним бельем. Пупок — это естественного происхождения втянутый рубец, который расположен в области пупочного кольца. Искусственно сформированный пупок представляется нам в виде вертикально расположенного овальной формы, небольшого воронкообразного углубления передней брюшной стенки. Он должен находиться по срединной линии и равноудален между мечевидным отростком и лобком или на 3 см выше линии, соединяющей передние верхние ости тазовых костей. При этом малозаметным является расположенный внутри послеоперационный шов, который прикрепляет невысокий столбик пупка к его воронке.
Выявление грыжевых дефектов, диастаза прямых мышц живота предполагает их устранение во время операции. Наличие грыжи у пациентов с абдоминоптозом существенно увеличивают травматичность абдоминопластики необходимостью закрытия грыжевого дефекта брюшной стенки. Применение сетчатого протеза позволяет перераспределить и тем самым уменьшить нагрузку на слабые места передней брюшной стенки, что значительно уменьшает риск рецидива грыжи. В протезирующей герниопластике вентральных послеоперационных грыж выделяют технологии SUBLAY, ONLAY, INLAY. Окончательно выбор метода герниопластики определяется интраоперационно в зависимости от состояния тканей передней брюшной сотенки, размеров грыжевых ворот, степени натяжения тканей при сопоставлении краев грыжевого дефекта.
ONLAY технология подразумевает сшивание дефекта передней брюшной стенки край в край с расположением и фиксацией сетчатого протеза над апоневрозом.
SUBLAY технология заключается в размещении сетчатого протеза предбрюшинно или на задние листки влагалищ прямых мышц живота, после чего края апоневроза сшивают край в край над протезом.
INLAY метод — синтетический протез фиксируют к тканям, образующим грыжевые ворота, при этом сетка является продолжением тканей брюшной стенки. Важной особенностью данной методики является предотвращение контакта сетки с органами брюшной полости для предотвращения образования между ними спаечных сращений и кишечных свищей. Для этого используют ткани грыжевого мешка. Для протезирующей герниопластики более предпочтительной является технология SUBLAY. Этот метод исключает контакт сетчатого протеза с подкожной клетчаткой и органами брюшной полости, что, в свою очередь, снижает риск возникновения осложнений (серома, спаечные сращения с органами брюшной полости, кишечные свищи), сохраняет возможность адекватного устранения диастаза прямых мышц живота. [4]
Использование различных доступов, варианты размещения сетки и её фиксации требует не только подробных знаний классической и эндоскопической анатомии передней брюшной стенки, но и соответствующего технического оснащения операционной, высокой квалификации хирурга.
Прогноз. Профилактика
В раннем послеоперационном периоде со стороны послеоперационной раны передней брюшной стенки возможны варианты развития следующих осложнений: серома, гематома, нагноение, краевые некрозы кожи и подкожной клетчатки.
Серома — скопление свободной жидкости (экссудата) между тканями в послеоперационной ране. К причинам образования серомы относят: большую площадь отслойки подкожной клетчатки с повреждением кровеносных и лимфатических сосудов, отсутствие оттока экссудата, остаточное пространство и (или) смещение слоев раны при движении. При этом нарушение лабораторных показателей (гипокальциемия) сопровождаются более длительным серомообразованием. Скопление экссудата в ране ведет к разобщению прилежащих друг к другу раневых поверхностей и препятствует их срастанию, создает условия для развития гнойных осложнений. Профилактикой образования сером в послеоперационной ране является: адекватное дренирование большой послеоперационной раны, ношение компрессионного белья или бандажа, нормализация показателей гомеостаза.
Гематома. Диагностировать гематому послеоперационной раны помогают УЗИ мягких тканей передней брюшной стенки, пункция толстой иглой и аспирация её содержимого. При получении лизированной крови её удаляют с последующим УЗИ контролем. При возникшей гематоме проводят разведение краев раны, удаление свертков крови и дренирование раны. Назначают антибактериальные и противовоспалительные препараты, физиолечение. [4]
Нагноение, краевой некроз послеоперационной раны. Для профилактики инфекционных осложнений пациентам за 1 час до операции проводят антибиотикопрофилактику. Для улучшения микроциркуляции, уменьшения отека и стимуляции репаративных процессов со 2-х суток на область заживления проводится воздействие переменным магнитным полем низкой частоты. В течение 3-5 суток после операции все пациенты получают антибиотики широкого спектра действия. При нагноении послеоперационной раны, краевых некрозах кожи и подкожной клетчатки лечение проводится по принципам гнойной хирургии. [4]
С целью профилактики легочных осложнений после операции проводят дыхательную гимнастику, раннюю активизацию пациента, ингаляции. Профилактика ТЭЛА включает в себя переменную пневмокомпрессию во время операции, эластическую компрессию нижних конечностей и введение антикоагулянтов после операции до полной активизации пациента.
Осмотр формы живота. Осмотр белой линии живота
Что касается формы живота, то она нас больше будет интересовать при исследовании больного в лежачем положении, где мы коснемся этого вопроса подробнее, а в стоячем положении приходится только обращать внимание на симметричность обеих половин брюшной лолости и на то, нет ли резкого увеличения объема в верхней или нижней половине живота, вследствие чего живот принимает яйцевидную форму.
В первом случае это чаще всего зависит от увеличения объема органов, размещенных в подреберьях (cancer hepatis, cirrhosis Hanot, hepar cyanoticum, echinococcus hepatis, splenomegalia) или же от развития кист поджелудочной железы; во втором случае—от скопления жидкости в брюшной полости или же от кист яичника, беременной матки, растянутого мочевого пузыря, перитонитического эксудата.
Обращая внимание на форму живота, следует не упускать из виду резкое сглаживание линий талии при так называемом фланковом метеоризме, вызванном стенозом толстой кишки в области S. R.; этот метеоризм всегда лучше заметен в стоячем положении, чем в лежачем положении больного.
Что касается видимых пульсаций, то в стоячем положении часто заметны пульсации подложечной области, зависящие от того, что в этом месте на переднюю стенку легко передается пульсация от сокращения сердца или аорты. Сердечная пульсация замечается в том случае, когда правый желудочек сердца, благодаря увеличению его в объеме или вследствие низкого стояния диафрагмы, занимает более низкое положение.
В этом случае всякое сокращение правого желудочка сопровождается втяжением подложечной области, а диастолическое расслабление его выпячиванием, что производит впечатление пульсации (pulsatio epigastrica). Встречаются подобного рода пульсация при пороках сердца (двустворки), миокардите, эмфиземе и при низком стоянии диафрагмы у неврастеников, особенно при habitus paralyticus, при капельном сердце (Stigma nevrasthenicum).
В других случаях передается пульсация от аорты, именно когда она склерозирована и расширена, при недостаточности аорты или же при опухолях, расположенных над аортой, при живой пульсации ее у нервных людей. Отличить аортальную подложечную пульсацию от сердечной можно при помощи простого приема—при вздохе сердечная пульсация, благодаря большому опусканию диафрагмы, усиливается, напротив, аортальная уменьшается или вовсе исчезает, благодаря увеличению передне-заднего размера брюшной полости.
Осмотр живота заканчивается осмотром белой линии, где часто обнаруживают грыжи (haernia epigastrica, haernia lineae albae supraum bilicalis), могущие обусловить нередко жестокие боли в брюшной полости и иммитировать боли при заболевании желудка, печени, а также осмотром тазовых и бедренных каналов, присоединяя к этому у мужчин исследование яичек и их придатков.
Забывать об осмотре паховых каналов никогда не следует в виду частой локализации грыж в этом месте, а также в виду того, что нередко начинающиеся грыжи и заболевания придатков у мужчин (funiculites, funiculocoele) сопровождаются отдаленными болями в брюшной полости, могущими дать повод к предположению о каком-ни§удь заболевании самой брюшной полости и, следовательно, обусловить неверное распознавание.
Что касается перкуссии живота, то в стоячем положении она вовсе не практикуется, разве только для нахождения тупости внизу живота при асците и определении уровня последнего.
Аускультация применяется только при аускультации желудка и в некоторых случаях в области печени для обнаружения перигепатита.
Исследование живота лежа. Техника осмотра живота в лежачем положении
Изложив в предыдущей статье методику исследования живота в стоячем положении и рассмотрев и оценив в общих чертах результаты этого исследования, в настоящей лекции мы теперь можем уже приступить к описанию и оценке методов исследования брюшной полости в лежачем положении больного.
Исследование в лежачем положении составляет главную часть объективного исследования брюшной полости и производится у каждого больного по окончании исследования в стоячем положении. Больной должен принять при этом определенное, раз навсегда установленное положение, при котором по очереди мы пользуемся всеми физическими методами, как-то: осмотром, перкуссией, аускультацией и пальпацией.
Но для горизонтального положения больного, точно так же, как и для стоячего, главным методом является опять-таки осмотр и ощупывание.
Во время исследования больной лежит на спине на твердой постели или софе с изголовьем на шарнирах для того, чтобы иметь возможность придавать различный наклон туловищу больного в случае специальной необходимости.
Он должен широко обнажить живот, что достигается поднятием рубахи кверху выше сосков и опусканием расстегнутых брюк, панталон или же юбок до лобка, вытянуть ноги и по ложить руки по бокам туловища (по швам), при чем исследуемый по возможности не должен обращать внимания на поведение врача.
Голова и плечи его покоятся на невысокой подушке, а ноги, сложенные вместе, свободно лежат на постели; в общем больной должен занимать абсолютно пассивное положение, стараясь расслабить все свои мышцы. Вот почему не разрешается больному лежать на высоких подушках, упираться ногами о перекладины спинки кровати, так как всякое напряжение какой-либо группы мышц, благодаря иррадиации сократительных импульсов, сказывается на тонусе брюшного пресса, который во время исследования должен быть абсолютно расслабленным.
Из этих же соображений исследование больного на пуховой постели, когда наиболее тяжелая тазовая часть туловища уходит в мягкую перину, не удобно; провалившийся в перину больной, с одной стороны, менее доступен для пальпации, с другой стороны, в таком положении не все группы мышц у больного находятся в расслабленном состоянии.
Врач сидит с правой стороны больного лицом к нему на твердом устойчивом табурете, сидение которого находится по возможности на одном уровне с постелью, придав такое положение своему корпусу, чтобы в сохранении равновесия его принимало участие поменьше мышц, т. е. чтобы положение было удобно для врача. Всякое неудобное положение отнимает известную долю внимания у врача и, естественно, мешает исследованию.
Больной должен быть при исследовании хорошо освещен, лучше всего дневным светом, при чем желательно, чтобы свет падал не сбоку, а со стороны ног (больной лежит ногами к окнам, врач сидит спиной к источнику света). Исследование живота начинается с осмотра; при этом обращается внимание прежде всего на те особенности, которые не были предметом нашего внимания при осмотре в стоячем положении.
При нормальных условиях живот должен иметь слегка выпяченную форму в соответствии со степенью упитанности больного и его телосложением. Таким образом, форма живота носит до известной степени индивидуальный оттенок, и что для одного субъекта считается нормой, то для другого может быть уже патологической формой.
Если, например, для субъекта с habitus apoplecticus некоторое выпячивание живота будет нормальным, то для субъекта с habitus paralyticus такое же выпячивание будет ненормальным, патологическим, так как для астеника, обычно плохо упитанного, в лежачем положении живот должен быть немного втянутым и замечаемое небольшое выпячивание уже свидетельствует о каком-либо патологическом состоянии.
- Вернуться в оглавление раздела "Хирургия"
Каловый камень - симптомы и лечение
Что такое каловый камень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Аколеловой Евгении Сергеевны, проктолога со стажем в 11 лет.
Над статьей доктора Аколеловой Евгении Сергеевны работали литературный редактор Елизавета Цыганок , научный редактор Антон Демин и шеф-редактор Маргарита Тихонова
Каловый камень (Fecal impaction) — это плотное соединение каловых масс, которое формируется в толстой кишке и мешает нормальному опорожнению кишечника. Такие соединения также называют копролитами.
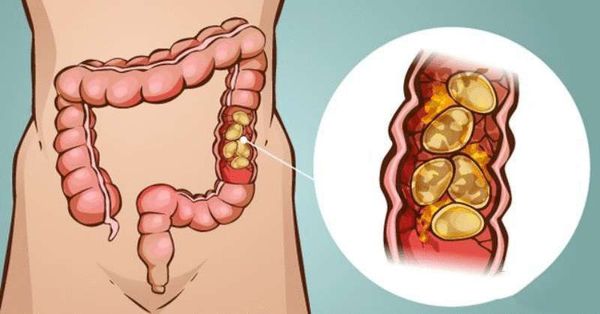
Чаще всего каловые камни появляются на фоне хронического запора, особенно у пожилых, ослабленных и малоподвижных пациентов, а также при нарушении работы тазовых органов (например, после инсульта или травм позвоночника).
Иногда каловый камень называют копростазом, но это не совсем точный термин. Под копростазом подразумевают длительный запор, после которого не всегда образуются копролиты.
Факторы развития калового камня
Основные факторы формирования копролитов:
- замедленное прохождение пищи в кишечнике, например болезнь Паркинсона;
- дефицит жидкости в организме — обезвоживание, недостаточное употребление или повышенная потеря жидкости;
- нарушение процесса выведения кала из организма — дискоординация мышц тазового дна при дефекации (диссинергическая дефекация) [11] ;
- ослабленные мышцы органов пищеварения из-за малоподвижного образа жизни, например у лежачих пациентов с заболеваниями нервной или костно-суставной системы.
Формированию калового камня обычно предшествует запор.
Различают первичный и вторичный запор. Первичный запор развивается при врождённых или приобретённых болезнях самого кишечника, вторичный запор связан с проблемами других органов и систем, которые влияют на кишечник. Поэтому к факторам, которые способствуют развитию калового камня, также относятся:
- особенности питания — низкое содержание клетчатки в рационе, нарушение режима;
- полная или частичная механическая закупорка просвета кишки — раковые опухоли, сдавливание кишки извне, воспаление кишечника и др.;
- болезни нервной системы — опухоли и травмы спинного мозга, инсульт, рассеянный склероз и др.;
- врождённые пороки развития — болезнь Гиршпрунга, ДЦП;
- эндокринные нарушения — сахарный диабет, гипотиреоз;
- расстройства психического поведения — эмоциональные расстройства, анорексия и др.;
- болезни соединительной ткани — дерматомиозит, системная склеродермия и др.;
- приём наркотических обезболивающих (опиоидов);
- одновременный приём большого количества лекарств или конкретных медикаментов, которые могут напрямую повлиять на пищеварительную систему — антидепрессантов, блокаторов кальциевых каналов, препаратов соединения железа.
Также описаны случаи формирования каловых камней из семян растений и различных инородных тел в кишечнике (например, камней из других органов): они становятся ядром, вокруг которого формируется каловый камень. Такие конкременты называют безоарами [13] .
![Безоар [17]](/pimg3/statika-bryushnoy-polosti-0938.jpeg)
Помимо вышеперечисленных факторов развитию калового камня способствует мегаколон: когда толстый кишечник расширяется, транзит каловых масс по нему увеличивается.
Симптомы калового камня
Образованию калового камня предшествуют симптомы запора: частота стула сокращается до трёх раз в неделю и менее. Больным может казаться, что опорожнение было неполным, у них появляются постоянные позывы на дефекацию. При испражнении пациентам приходится чрезмерно натуживаться и иногда помогать себе руками. Они начинают принимать слабительное и использовать очистительные клизмы. Стул становится твёрдым или комковатым, его общий объём уменьшается.
При формировании калового камня больные могут испытывать повышенное вздутие и боли в животе, а также общее недомогание. Если каловый камень находится в прямой кишке, могут появиться симптомы «ложного» недержания — непроизвольного подтекания каловых масс (энкопрез). Нередко пациенты обращаются в больницу именно с этой проблемой, а не по причине запора. Это происходит из-за того, что копролит забивает прямую кишку, расширяет её ампулу и более жидкий кал, поступающий сверху, просачиваются наружу [2] [3] .
Патогенез калового камня
Существует несколько механизмов формирования запора и, как следствие, калового камня:
- алиментарный — малое количество растительной клетчатки или воды в рационе приводит к уменьшению объёма кала;
- механический — нормальному транзиту кала мешают физические препятствия в просвете кишечника или те, которые сдавливают его извне, например опухоль, киста брюшной полости, беременная матка, а также спайки в брюшной полости, которые способствуют образованию различных перегибов кишечной трубки;
- дискинетический — двигательная способность кишечника ослабевает в связи с нарушениями работы в других системах организма.
Дискинетический запор
Причиной дискинетического запора могут стать разные болезни органов брюшной полости, эндокринной системы, головного и спинного мозга. Например, при язвенной болезни или холецистите могу возникнуть нарушения в проведении висцеро-висцеральных рефлексов, когда раздражение рецепторов одного внутреннего органа влияет на работу другого.
У беременных повышается уровень гормона прогестерона, который угнетает мышечные сокращения матки и параллельно снижает моторику кишечника. У пожилых снижение моторики кишечника связано с ослабеванием мышечного тонуса.
Асцит (брюшная водянка), ожирение и сердечная недостаточность приводят к ослаблению тонуса диафрагмы и передней брюшной стенки, вызывая запор.
Также запор может развиться из-за откладывания акта дефекации, например если позыв возник на работе, в гостях или поездках. Некоторые пациенты с анальной трещиной откладывают поход в туалет, чтобы избежать боли. У них развивается так называемая «стулобоязнь» [2] [9] [10] .
Классификация и стадии развития калового камня
Относительно каловых камней отдельной классификации и специфических стадий развития болезни не существует. В Международная классификации болезней 10-го пересмотра они также не кодируются. Обычно ставят диагноз K59.0 Запор, или Копростаз [15] .
Осложнения калового камня
Если вовремя не вылечить каловый камень, могут развиться тяжёлые осложнения:
- пролежень стенки кишки с последующим её разрушением и воспалением брюшной полости из-за проникшего кишечного содержимого — жизнеугрожающее состояние, при котором поднимается температура, появляется сильная боль в животе, общее недомогание и слабость, при лечении необходима срочная операция; — среди симптомов выделяют схваткообразные боли в животе, тошноту, рвоту, нарушение отхождения газов и кала, при этом пациента госпитализируют в стационар, где часто требуется операция;
- кишечное кровотечение в результате механического воздействия на слизистую — жизнеугрожающее состояние, при котором из прямой кишки выделяется кровь, иногда со сгустками, больной чувствует слабость и может потерять сознание, поэтому ему требуется срочная госпитализация в стационар для проведения консервативного или оперативного лечения;
- образованиеанальных трещини обострениегеморроя — пациент чувствует боль и жжение в области заднего прохода, на туалетной бумаге или в кале появляется примесь крови.
Также пациенты жалуются на выраженную боль в прямой кишке и животе, вздутие и подтекание жидких каловых масс [2] [3] .
Диагностика калового камня
Если пациент заметил у себя характерные симптомы, ему необходимо обратиться к хирургу или проктологу.
Обычно осмотр начинается с опроса: доктор уточняет жалобы, давность их появления, выраженность, длительность, связь с определёнными событиями, приёмом пищи и медикаментами. Дополнительно врач уточняет наличие хронических болезней, перенесённых операций, травм, есть ли у пациента аллергия на лекарства и какие препараты он постоянно принимает.
При самодиагностике пациенты или люди, ухаживающие за ними, описывая состояние больного, говорят, что в кишке «застрял камень», который невозможно «вытужить».
После опроса врач прощупывает живот. Чтобы исключить тяжёлые осложнения, он обращает внимание на симптомы, характерные для острой кишечной непроходимости или воспаления брюшной полости после проникновения в неё кала.
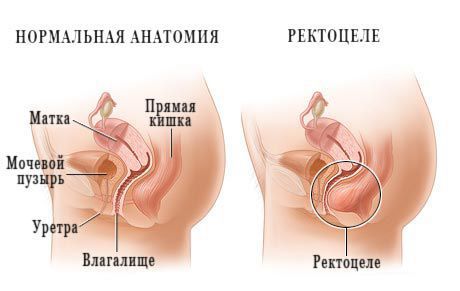
При пальцевом исследовании врач чаще всего выявляет «каменистый» каловый комок. Иногда после излечения пальца сфинктер не сокращается. С помощью ректального обследования, помимо калового камня, проктолог может диагностировать другие сопутствующие болезни, например геморрой, ректоцеле, анальную трещину, объёмные образования и выпадение прямой кишки. Он также определяет тонус анального сфинктера (клапана), наличие или отсутствие крови в кале, её цвет и сгустки.
Чтобы исключить раковую опухоль и анемию, которая может развиться из-за кровопотери, пациентам делают общий анализ крови.
Инструментальная диагностика
Среди дополнительных инструментальных исследований выполняют:
- Колоноскопию — её рекомендуют проходить всем людям старше 40 лет, даже если у них нет проблем с кишечником, так как этот метод используют для ранней диагностики онкозаболевания толстой кишки.
- Ирригоскопию — выявляет объёмное образование в кишечнике, но не всегда позволяет отличить его от опухоли. Врач может заподозрить камень, если слой бария (контраста) появляется между новообразованием и стенкой кишечника [16] .
- КТ-колонографию и МРТ — проводят в сомнительных случаях. Они показывают особенности строения толстой кишки, а также указывают на развившиеся осложнения. Иногда с помощью КТ или МРТ можно обнаружить небольшой каловый камень, который никак себя не проявляет [14] .
Некоторые исследования проводят уже после нормализации состояния, чтобы выявить причину хронического запора и калового камня:
- исследование времени транзита по ЖКТ — оценивает скорость прохождения содержимого по толстой кишке с помощью рентгеноконтрастных маркеров;
- тест изгнания баллона, электромиографию мыщц тазового дна и аноректальную манометрию — проводят при подозрении на несогласованную работу мышц тазового дна при дефекации;
- дефекографию — используют, чтобы исключить или подтвердить ректоцеле, внутреннее/наружное выпадение прямой кишки, опущения промежности и сигмоцеле.
![Дефекография [18]](/pimg3/statika-bryushnoy-polosti-0B46D.jpeg)
Лечение калового камня
Тактика лечения калового камня зависит от причины его развития, местонахождения и запущенности. Обычно каловый камень удаляют с помощью клизмы или ручным способом.
При постановке клизмы используют кружку Эсмарха. Её наполняют водой комнатной температуры и подвешивают на высоту 1–1,5 м. Больной ложится на левый бок и вводит в анальный канал на глубину 3–5 см наконечник клизмы, смазанный вазелиновым маслом. После этого открывает краник и вводит воду, при этом не забывая глубоко дышать животом. Чтобы избежать дискомфорта, важно регулировать скорость введения воды. После введения всего объёма больной должен полежать 1–2 минуты, после чего сходить в туалет. При необходимости процедуру повторяют несколько раз.
Ручной способ применяют, когда каловый камень находится в прямой кишке. Для этого требуются клеёнка или одноразовая простынь, перчатки, вазелин, кружка Эсмарха с тёплой водой и тазик. Больной должен подстелить под себя клеёнку и подставить тазик, смазать палец вазелином и аккуратно, без давления, ввести его в прямую кишку. Нужно поочерёдно удалить комки кала. Иногда кал бывает настолько твёрдым, что приходится приложить усилия для достижения эффекта. После освобождения нижнего отдела кишки можно поставить очистительную клизму.
Хирургическое лечение
В запущенных случаях калового камня, когда предыдущие методы лечения оказываются неэффективными, врач может выполнить лапаротомию (разрез брюшной стенки) или колотомию (вскрытие просвета ободочной кишки) [14] . При развитии осложнений, например острой кишечной непроходимости и перитонита (воспаления брюшины), операцию проводят в неотложном порядке.
Если начинается кишечное кровотечение, проводят консервативную гемостатическую терапию, направленную на остановку крови. Пациенту внутривенно вводят растворы препаратов-гемостатиков, переливают плазму и эритроцитарную массу. При неэффективности также проводят операцию [1] [2] [3] .
После устранения калового камня желательно обследовать слизистую кишечника и убедиться, что с ней всё в порядке.
Профилактика повторных запоров
Основное средство профилактики — это диета. Рацион должен включать большое количество растительной клетчатки и жидкости. Рекомендуется употреблять пшеничные отруби до 20–25 г в день или препараты на основе семян подорожника (псиллиум). Это повышает объём каловых масс и стимулирует двигательную активность кишечника. Также важно увеличить объём физической активности.
Если выполнение вышеперечисленных рекомендаций оказывается неэффективным, в качестве лекарства первой линии назначают один из следующих препаратов:
- (полиэтиленгликоль, ПЭГ);
- раствор Лактулозы; ;
- растворимые пищевые волокна.
Эти препараты размягчают кишечное содержимое и увеличивают его объём.
Среди слабительных препаратов предпочтение отдают тем, которые в своём составе имеют бисакодил, натрия пикосульфат и сеннозиды. С помощью стимуляции нервных окончаний слизистой кишки они усиливают её моторику. Однако использовать их можно не более двух недель, так как длительный приём таких препаратов приводит к привыканию и синдрому «ленивого кишечника».
Непосредственно при каловом камне принимать слабительные не рекомендуется.
Если приём препаратов первой линии не оказал желаемого эффекта, назначают Прукалоприд. Однако необходимо учитывать особенности его дозирования для людей старше 60 лет.
При своевременном лечении в большинстве случаев прогноз благоприятный. Но если вовремя не устранить каловый камень, могут развиться серьёзные осложнения, например острая кишечная непроходимость или кровотечение.
Читайте также:
