Вариантная стенокардия
Добавил пользователь Alex Обновлено: 27.01.2026
В Европейских рекомендациях по ведению стабильной стенокардии (2006) особенное внимание уделено диагностике и лечению вариантной (вазоспастической) стенокардии. Прежде всего подчеркнута роль Принцметала, который в 1959 году впервые описал заболевание, при котором в состоянии полного покоя внезапно, без действия видимых провоцирующих факторов, ночью или в ранние утренние часы возникают ангинозные боли, сопровождающиеся спазмом коронарных артерий и в большинстве случаев значительным преходящим подъемом сегмента ST на ЭКГ. Вследствие этого правомочно название данного состояния как стенокардия Принцметала.
Вопросы патогенеза
Механизмы развития вазоспастической стенокардии до конца не выяснены, хотя предполагают, что в их основе лежат гиперреактивность гладкомышечных клеток и сосудистая эндотелиальная дисфункция, что приводит к выраженному спазму коронарных артерий и их кратковременной динамической окклюзии. Кроме того, возможно влияние нескольких предрасполагающих факторов, таких как внутриклеточная прокиназная активность, анормальная АТФ-чувствительность калиевых каналов, нарушение транспорта Na + и H + , дисбаланс вегетативной нервной системы, увеличение концентрации эндотелина, развитие дисгормональных изменений вследствие, например, таких состояний, как овариоэктомия. Прекращение или резкое уменьшение коронарного кровообращения приводит к глубокой, часто трансмуральной ишемии миокарда, снижению локальной сократимости левого желудочка, асинергии сокращений и значительной электрической нестабильности миокарда, проявляющейся нарушением ритма и проводимости.
Морфологические изменения коронарных сосудов у больных на фоне ИБС и стабильной стенокардии весьма вариабельны. В одних случаях имеется более или менее выраженный фиксированный стеноз проксимальной коронарной артерии, обусловленный дестабилизацией атеромы, суживающей просвет артерии. В других – атеросклеротическое сужение крупных коронарных артерий может быть минимальным или даже отсутствовать совсем. В данном случае можно предположить спазм коронарных артерий на уровне мелких интрамуральных коронарных сосудов, морфологические изменения которых обычно не фиксируются при коронарографии.
Клинические проявления вариантной стенокардии
Характеристика ангинозных болей
Интенсивные болевые приступы возникают в покое, часто ночью во время сна или в ранние утренние часы (от 4 до 6 часов утра). Болевым приступам обычно не предшествуют какие-либо явные провоцирующие факторы, в том числе те, которые сопровождаются повышением потребности миокарда в кислороде (увеличение ЧСС, подъем АД и др.).
Боли, как правило, локализуются за грудиной и иррадиируют в левую руку, плечо и лопатку. Продолжительность боли различная – от 5-10 до 20-30 мин. Нередко на фоне болевого приступа возникает брадикардия. Тахикардия может появиться на высоте приступа или в конце его, но лишь как следствие рефлекторной активации симпатической вегетативной нервной системы в ответ на боль, пробуждение или прием нитроглицерина.
Боли могут сопровождаться одышкой, слабостью, потливостью, головокружением, что указывает на снижение сократимости ЛЖ и выраженные вегетативные расстройства.
Нарушения ритма сердца и проводимости
Другие частые проявления вариантной стенокардии – нарушения ритма и проводимости, возникающие во время ангинозного приступа и обусловленные выраженной электрической нестабильностью ишемизированного мииокарда и замедлением проводимости. У больного во время приступа вариантной стенокардии могут развиться преходящие внутрижелудочковые и атриовентрикулярные блокады, частая желудочковая экстрасистолия высоких градаций, пароксизмальная тахикардия и даже фибрилляция желудочков. Внезапное формирование АV-блокады II или III степени, остановка синусового узла нередко сопровождаются синкопальными состояниями.
Выделяют два клинических варианта течения ИБС у больных с вазоспастической стенокардией.
Клинический вариант I
У половины больных с наличием диагностированного стеноза коронарных артерий ночные приступы спонтанной стенокардии сочетаются с типичной стабильной стенокардией напряжения. В данном случае приступы стенокардии напряжения возникают в дневные часы и обычно провоцируются физической нагрузкой, психоэмоциональным напряжением, подъемом АД; приступы вариантной стенокардии, обусловленные спазмом коронарных артерий, развиваются спонтанно ночью или под утро. Толерантность к физической нагрузке у таких больных может быть существенно снижена из-за наличия стеноза коронарных артерий.
Особого внимания требует ситуация, когда у больного, страдающего стенокардией напряжения, впервые появляются приступы спонтанной стенокардии, что обычно указывает на обострение ИБС, вызванное дестабилизацией атеромы.
Клинический вариант II
Наблюдается преимущественно у лиц молодого возраста, у которых отсутствует гемодинамически значимая окклюзия коронарных артерий. Спонтанная стенокардия может быть единственным клиническим проявлением ИБС, а стенокардия напряжения отсутствует. Для таких больных, как правило, характерна высокая толерантность к физическим нагрузкам.
Диагностика вариантной стенокардии
Электрокардиография
Классическим электрокардиографическим признаком вариантной стенокардии является элевация сегмента ST, свидетельствующая о наличии выраженной трансмуральной ишемии миокарда, обусловленной преходящей динамической окклюзией коронарных артерий. Реже наблюдается ишемическая депрессия сегмента ST, что указывает на отсутствие полной окклюзии крупной коронарной артерии или наличие спазма более мелких артерий и артериол при хорошем развитии коллатералей.
Холтеровское мониторирование ЭКГ
С помощью суточного мониторирования ЭКГ можно диагностировать важный отличительный признак вариантной стенокардии: в начале приступа происходит очень быстро, скачкообразно смещение сегмента ST и так же быстро исчезает после окончания спастической реакции. Для стенокардии напряжения, наоборот, характерно плавное постепенное смещение сегмента ST на фоне увеличении ЧСС и столь же медленное возвращение его к исходному уровню после купирования приступа.
Коронарная ангиография
К сожалению, зафиксировать коронароспазм при спонтанной вариантной стенокардии довольно сложно. Вследствие этого целесообразно применение функциональных проб для провокации спазма коронарных артерий.
Гипервентиляция и холодовая проба отличаются низкой чувствительностью, поскольку ишемические изменения сегмента ST выявляют примерно у 15-20% больных вазоспастической стенокардией.
Во многих коронарографических центрах применяют ацетилхолиновую инъекцию в коронарные артерии и внутрикоронарную пробу с эргометрином. Данные методы считаются золотым стандартом в диагностике вариантной стенокардии.
Следует отметить, что внутривенную эргометриновую пробу, которую регистрируют с помощью ЭКГ или сцинтиграфии, по уровню чувствительности и специфичности считают наиболее адекватной для выявления вазоспастических реакций у больных ИБС. Ацетилхолиновый и эргометриновый тесты – безопасны при условии, если препарат избирательно вводится в каждую из трех крупных коронарных артерий. Провокационные тесты без коронарной ангиографии или у пациентов с окклюзией коронарных артерий высокой степени проводить не рекомендуется.
После введения эргометрина наблюдается выраженный спазм проксимальной части передней межжелудочковой ветви (ПМЖВ) левой коронарной артерии – динамическая окклюзия (рис.).
Прогноз
Прогноз при вариантной стенокардии определяется двумя основными факторами:
· уровнем коронарной обструкции;
· развитием дестабилизации ИБС, вследствие чего повышается риск развития инфаркта миокарда и внезапной коронарной смерти.
У пациентов с вазоспастической стенокардией без ангиографического подтверждения случаи инфаркта миокарда или коронарной смерти нечасты – до 0,5% случаев в год.
Если у больного имеют место тяжелые, длительные или впервые возникшие и повторяющиеся приступы стенокардии Принцметала, которые могут быть отнесены к нестабильной стенокардии, прогноз достаточно серьезен: у 20-25% больных в течение трех месяцев развивается ИМ или наступает внезапная сердечная смерть.
При стабильном характере вариантной стенокардии редкие и легко купирующиеся болевые приступы под влиянием лечения прекращаются, иногда на многие годы, и прогноз определяется степенью коронарной обструкции и числом пораженных КА. Семилетняя выживаемость таких больных достигает 97%.
СТАТТІ ЗА ТЕМОЮ
Компанія Berlin Chemie глибоко засмучена трагічною ситуацією в Україні, руйнуванням і жертвами серед мирного населення. Ми категорично засуджуємо всі акти агресії в Україні та світі, докладаємо значних зусиль для допомоги в розв’язанні гуманітарної кризи та забезпеченні доступу пацієнтів до лікарських засобів. .
Система гемостазу є складною, адже фізіологічно вона призначена для захисту людини від кровотечі. Ця система задіюється одразу після ушкодження ендотелію судин з одночасною синергічною взаємодією тромбоцитів і факторів згортання. Водночас у здорових людей цей процес здійснюється так, щоб уникнути надлишкового утворення та відкладення фібрину всередині кровоносних судин, з одного боку, і бути готовим зупинити кровотечу – з іншого. Для досягнення цієї найважливішої мети потрібне тонке регулювання її діяльності. Інакше кажучи, всі дії системи гемостазу перебувають під постійним контролем для забезпечення ідеального балансу на відстані від Сцилли (кровотеча) та Харибди (тромбоз). Ця система є динамічною і дуже залежить від віку. Існують значні відмінності між системою згортання в новонароджених порівняно з дітьми та дорослими. Так само як Одіссею та аргонавтам для того, щоб вижити, потрібно було пропливти через вузьку протоку між Сциллою та Харибдою, так і новонародженому в перші години та дні життя необхідно лавірувати між ризиком тромбозу та ризиком геморагії. .
При складанні плану ведення пацієнта з хронічним болем старшої вікової групи слід розглянути можливість комбінованого застосування фармакологічного та нефармакологічного втручань. Вибір лікарських засобів для фармакологічного контролю болю в осіб старших вікових груп потребує суворого персоніфікованого підходу.
Сьогодні в рамках оцінки чинників ризику серцево-судинних (СС) захворювань дедалі більший інтерес наукового світу прикутий до ендотелію та його функції. Ендотелій уражається насамперед унаслідок артеріальної гіпертензії (АГ), це проявляється розвитком його дисфункції та морфологічною перебудовою артеріальної стінки. Добре відомо, що з віком підвищується судинна жорсткість, що пов’язують зі зниженням в артеріальній стінці вмісту еластину та підвищенням кількості колагену 3. У разі АГ перебіг цих процесів значно прискорюється – судинний вік починає випереджати хронологічний (паспортний). Тому дедалі більше науковців для опису функціонального та морфологічного стану серцево-судинної системи використовують термін «синдром раннього старіння судин», або EVA‑синдром (early vascular aging), як модель старіння судин, яка більш точно відображає структурні та функціональні зміни, що відбуваються в організмі в міру його старіння [1].
Публикации в СМИ
Вариантная стенокардия — стенокардия, характеризующаяся появлением боли в покое и сопровождающаяся преходящим подъёмом сегмента ST. Этот вид стенокардии обусловлен преходящим спазмом венечных артерий, поэтому обычно возникает вне связи с физической нагрузкой. Статистические данные. Распространённость неизвестна, но, по-видимому, заболевание возникает довольно редко.
Этиология и патогенез • Тонус венечных сосудов зависит от равновесия сосудорасширяющих и сосудосуживающих факторов. К вазодилатирующим факторам относят оксид азота (NO), так называемый эндогенный релаксирующий фактор. При наличии атеросклероза и гиперхолестеринемии, по-видимому, уменьшается выработка этого фактора эндотелием, либо он распадается в большей степени, т.е. уменьшается эндотелиальная вазодилататорная функция. Это приводит к увеличению активности сосудосуживающих агентов, что способствует развитию спазма венечных артерий. Выраженный спазм вызывает трансмуральную ишемию, которая характеризуется дискинезией стенки левого желудочка, обнаруживаемой при ЭхоКГ, и подъёмом сегмента ST на ЭКГ • Вариантная стенокардия может возникать при стабильной стенокардии напряжения у 50% пациентов. Нередко отмечают её появление у больных в остром периоде ИМ, а также после операций аортокоронарного шунтирования и чрескожной транслюминальной коронарной ангиопластики.
Клинические проявления • Типичная ангинозная боль за грудиной, возникающая чаще ночью или в ранние утренние часы, продолжительность приступа может быть более 15 мин. Сублингвальный приём нитроглицерина в большинстве случаев купирует приступ вариантной стенокардии. Характерно появление боли в ночное время или рано утром без связи с внешними факторами • На высоте боли возможно появление желудочковых аритмий или АВ-блокад. Обмороки вследствие желудочковых аритмий или АВ-блокад могут быть диагностическими признаками вариантной стенокардии • Характерный сопутствующий признак — мигрень, возникающая у 25% пациентов. У 25% пациентов вариантная стенокардия сочетается с феноменом Рейно • Заболевание может протекать волнообразно — после нескольких приступов возможен длительный период ремиссии, а затем возобновление приступов вариантной стенокардии.
Инструментальные данные • Если удаётся записать ЭКГ во время болевого приступа, регистрируют подъём сегмента ST (чаще сразу в нескольких отведениях), и возвращение его к изолинии после купирования болевого синдрома • Суточное мониторирование ЭКГ также может выявить эпизоды элевации сегмента ST • ЭКГ при пробе с физической нагрузкой провоцирует стенокардию с подъёмом сегмента ST у 30% больных в активную фазу болезни • Провокационные пробы: холодовая, проба с гипервентиляцией, фармакологические пробы с допамином, ацетилхолином. Холодовая проба позволяет выявить приступ стенокардии и изменения ЭКГ у 10% пациентов (помещают руку до середины предплечья в воду температурой +4 °С на 3–5 мин; проба считается положительной при появлении ишемических изменений на ЭКГ во время погружения или в течение последующих 10 мин) • Коронарная ангиография позволяет выявить преходящий локальный спазм венечной артерии, располагающийся обычно в месте атеросклеротического поражения (причём независимо от степени его выраженности).
ЛЕЧЕНИЕ
Лекарственная терапия • Для купирования приступа вариантной стенокардии применяют нитроглицерин сублингвально. При обострении заболевания (учащении приступов) возможно применение нитратов пролонгированного действия: изосорбид мононитрат назначают в дозе 10–40 мг 2–4 р/сут, а ретардные формы — 40–120 мг 1–2 р/сут • Могут быть рекомендованы блокаторы медленных кальциевых каналов — пролонгированные препараты нифедипина (10–30 мг/сут), верапамила (480 мг/сут), дилтиазема (360 мг/сут). Возможна комбинация нифедипина и верапамила, нифедипина и дилтиазема, а также тройная комбинация: пролонгированные нитраты + 2 блокатора медленных кальциевых каналов • Отмечен положительный эффект применения a -адреноблокаторов, амиодарона, гуанетидина, клонидина при вариантной стенокардии • b -Адреноблокаторы могут удлинять приступ вариантной стенокардии, поэтому они не показаны данной категории пациентов • Больным с вариантной стенокардией, как и при других формах ИБС, для профилактики ИМ показано применение ацетилсалициловой кислоты.
Хирургическое лечение. При выявлении с помощью коронарной ангиографии выраженного атеросклеротического сужения артерий рекомендуется проведение коронарного шунтирования или баллонной дилатации. Однако имеются данные о том, что показатели операционной смертности и послеоперационных ИМ у больных с вариантной стенокардией выше, чем у больных без вариантной стенокардии.
Прогноз. Достаточно часто возникает спонтанная ремиссия (исчезновение приступов), иногда длящаяся годами. У ряда больных в течение 3 мес возникает ИМ. В большой степени на прогноз больных вариантной стенокардией влияет степень выраженности атеросклероза венечных артерий.
Синонимы. Стенокардия Принцметала • Вазоспастическая стенокардия • Спонтанная стенокардия.
МКБ-10 • I20.8 Другие формы стенокардии
Код вставки на сайт
Cтенокардия вариантная
Вариантная стенокардия — стенокардия, характеризующаяся появлением боли в покое и сопровождающаяся преходящим подъёмом сегмента ST. Этот вид стенокардии обусловлен преходящим спазмом венечных артерий, поэтому обычно возникает вне связи с физической нагрузкой. Статистические данные. Распространённость неизвестна, но, по-видимому, заболевание возникает довольно редко.
Этиология и патогенез • Тонус венечных сосудов зависит от равновесия сосудорасширяющих и сосудосуживающих факторов. К вазодилатирующим факторам относят оксид азота (NO), так называемый эндогенный релаксирующий фактор. При наличии атеросклероза и гиперхолестеринемии, по-видимому, уменьшается выработка этого фактора эндотелием, либо он распадается в большей степени, т.е. уменьшается эндотелиальная вазодилататорная функция. Это приводит к увеличению активности сосудосуживающих агентов, что способствует развитию спазма венечных артерий. Выраженный спазм вызывает трансмуральную ишемию, которая характеризуется дискинезией стенки левого желудочка, обнаруживаемой при ЭхоКГ, и подъёмом сегмента ST на ЭКГ • Вариантная стенокардия может возникать при стабильной стенокардии напряжения у 50% пациентов. Нередко отмечают её появление у больных в остром периоде ИМ, а также после операций аортокоронарного шунтирования и чрескожной транслюминальной коронарной ангиопластики.
Клинические проявления • Типичная ангинозная боль за грудиной, возникающая чаще ночью или в ранние утренние часы, продолжительность приступа может быть более 15 мин. Сублингвальный приём нитроглицерина в большинстве случаев купирует приступ вариантной стенокардии. Характерно появление боли в ночное время или рано утром без связи с внешними факторами • На высоте боли возможно появление желудочковых аритмий или АВ-блокад. Обмороки вследствие желудочковых аритмий или АВ-блокад могут быть диагностическими признаками вариантной стенокардии • Характерный сопутствующий признак — мигрень, возникающая у 25% пациентов. У 25% пациентов вариантная стенокардия сочетается с феноменом Рейно • Заболевание может протекать волнообразно — после нескольких приступов возможен длительный период ремиссии, а затем возобновление приступов вариантной стенокардии.
Инструментальные данные • Если удаётся записать ЭКГ во время болевого приступа, регистрируют подъём сегмента ST (чаще сразу в нескольких отведениях), и возвращение его к изолинии после купирования болевого синдрома • Суточное мониторирование ЭКГ также может выявить эпизоды элевации сегмента ST • ЭКГ при пробе с физической нагрузкой провоцирует стенокардию с подъёмом сегмента ST у 30% больных в активную фазу болезни • Провокационные пробы: холодовая, проба с гипервентиляцией, фармакологические пробы с допамином, ацетилхолином. Холодовая проба позволяет выявить приступ стенокардии и изменения ЭКГ у 10% пациентов (помещают руку до середины предплечья в воду температурой +4 °С на 3–5 мин; проба считается положительной при появлении ишемических изменений на ЭКГ во время погружения или в течение последующих 10 мин) • Коронарная ангиография позволяет выявить преходящий локальный спазм венечной артерии, располагающийся обычно в месте атеросклеротического поражения (причём независимо от степени его выраженности).
ЛЕЧЕНИЕ
Лекарственная терапия • Для купирования приступа вариантной стенокардии применяют нитроглицерин сублингвально. При обострении заболевания (учащении приступов) возможно применение нитратов пролонгированного действия: изосорбид мононитрат назначают в дозе 10–40 мг 2–4 р/сут, а ретардные формы — 40–120 мг 1–2 р/сут • Могут быть рекомендованы блокаторы медленных кальциевых каналов — пролонгированные препараты нифедипина (10–30 мг/сут), верапамила (480 мг/сут), дилтиазема (360 мг/сут). Возможна комбинация нифедипина и верапамила, нифедипина и дилтиазема, а также тройная комбинация: пролонгированные нитраты + 2 блокатора медленных кальциевых каналов • Отмечен положительный эффект применения a -адреноблокаторов, амиодарона, гуанетидина, клонидина при вариантной стенокардии • b -Адреноблокаторы могут удлинять приступ вариантной стенокардии, поэтому они не показаны данной категории пациентов • Больным с вариантной стенокардией, как и при других формах ИБС, для профилактики ИМ показано применение ацетилсалициловой кислоты.
Хирургическое лечение. При выявлении с помощью коронарной ангиографии выраженного атеросклеротического сужения артерий рекомендуется проведение коронарного шунтирования или баллонной дилатации. Однако имеются данные о том, что показатели операционной смертности и послеоперационных ИМ у больных с вариантной стенокардией выше, чем у больных без вариантной стенокардии.
Прогноз. Достаточно часто возникает спонтанная ремиссия (исчезновение приступов), иногда длящаяся годами. У ряда больных в течение 3 мес возникает ИМ. В большой степени на прогноз больных вариантной стенокардией влияет степень выраженности атеросклероза венечных артерий.
Синонимы. Стенокардия Принцметала • Вазоспастическая стенокардия • Спонтанная стенокардия.
Вариантная стенокардия
Вариантная стенокардия – стенокардия Стенокардия Стенокардия – это клинический синдром, характеризующийся дискомфортом или сдавлением в прекордиальной области, что обусловлено транзиторной ишемией миокарда без развития инфаркта. В большинстве. Прочитайте дополнительные сведения , обусловленная спазмом эпикардиальных коронарных артерий. Симптомы включают в себя стенокардию в покое и редко при нагрузке. Диагноз устанавливается по ЭКГ и провокационному тестированию с эргоновином или ацетилхолином. Лечение – блокаторами кальциевых каналов и нитроглицерином сублингвально.
Множество пациентов, страдающих вариантной стенокардией, также имеют фиксированные сужения как минимум в одной коронарной артерии. Пациенты с легкими или динамическими стенозами имеют лучший долговременный исход, чем пациенты с тяжелыми фиксированными стенозами.
Симптомы и признаки вариантной стенокардии
Симптомокомплекс вариантной стенокардии обычно характеризуется возникновением ангинозного приступа в покое, часто в ночные часы и в редких случаях связан с физической нагрузкой (если у пациента нет фиксированных стенозов коронарных артерий). Приступы имеют тенденцию возникать регулярно в определенное время.
Диагностика вариантной стенокардии
Провокационная проба с эргоновином или ацетилхолином во время ангиографии
Диагноз вариантной стенокардии устанавливают в случае наличия на ЭКГ, снятой во время приступа, элевации сегмента ST. В межприступный период ЭКГ может быть нормальной или может иметь фиксированные патологические отклонения.
Для подтверждения диагноза используют провокационнцю пробу с эргоновином или ацетилхолином, которые провоцировать спазм коронарных артерий. Спазм коронарной артерии идентифицируется при обнаружении значительного повышения сегмента ST на ЭКГ или путем наблюдения обратимого спазма во время катетеризации сердца. Тестирование проводится чаще всего в лаборатории катетеризации сердца.
Лечение вариабельной стенокардии
Блокаторы кальциевых каналов
Средняя выживаемость на протяжении 5 лет составляет от 89 до 97%, но риск смерти выше у пациентов, как с вариантной стенокардией, так и с атеросклеротической обструкцией коронарной артерии. Риск увеличивается со увеличением обструкции.
Обычно сублингвальный нитроглицерин быстро снимает вариантную стенокардию. Блокаторы кальциевых каналов способны эффективно приостанавливать развитие приступов. Теоретически, бета-блокаторы могут усиливать спазм, позволяя беспрепятственную альфа-адренергическую вазоконстрикцию, но этот эффект не был доказан клинически.
Наиболее часто используемыми пероральными препаратами являются блокаторы кальциевых каналов:
Дилтиазем с медленным высвобождением 120-540 мг 1 раз/день
Верапамил замедленного высвобождения от 120 до 480 мг 1 раз/день (доза должна быть уменьшена у больных с почечной или печеночной дисфункцией)
Амлодипин от 5 до 10 мг 1 раз/день (доза должна быть уменьшена у пациентов пожилого возраста и у пациентов с нарушением функции печени)
Поскольку все данные препараты оказывают симптоматический эффект, они не влияют на прогноз заболевания.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Стенокардия Принцметала (вазоспастическая)

Большинство случаев стенокардии сопряжено с резким повышением уровня физической или психоэмоциональной нагрузки. Однако из этого правила есть исключения. Так, стенокардия Принцметала, также называемая вариантной, вазоспастической или спонтанной, обычно развивается у пациента, находящегося в состоянии покоя. Типичное время возникновения симптомов – от полуночи до предрассветных часов. Болевой синдром отличается интенсивностью, распространяется к голове или к рукам, напоминая признаки судорог. Чаще отмечается у курильщиков, пациентов с повышенным холестерином или артериальным давлением, но может проявляться и у здоровых людей. Благодаря современным методам диагностики и продуманному курсу лечения на фоне устранения вредных привычек или факторов удается значительно снизить частоту приступов и сделать их менее болезненными.
Механизм возникновения стенокардии Принцметала
Симптомы заболевания вызывает спазм коронарной артерии, вследствие которого коронарный кровоток резко замедляется. На фоне сохранения частоты сердцебиения сердечная мышца испытывает повышенную нагрузку и реагирует на нее ощутимой болью. Спазм артерии может наступать без видимых причин в состоянии полного покоя или сна пациента, что несколько затрудняет диагностику.
Причины стенокардии Принцметала
Спазм коронарной артерии может наблюдаться в следующих случаях:
- переохлаждение организма;
- курение;
- симптомы артериальной гипертензии;
- стресс;
- повышение уровня холестерина;
- прием медикаментозных препаратов, замедляющих кровоток;
- употребление алкоголя и наркотических средств.
Заболевание чаще отмечается у пациентов в возрасте от 50 до 60 лет. В 5 раз чаще у мужчин, чем у женщин. Основным фактором риска признается курение и употребление алкоголя. Реже патология развивается на фоне вазомоторных нарушений сосудов.
Симптомы стенокардии Принцметала
В перечень характерных симптомов вазомоторной стенокардии входят:
- болевой синдром в груди в состоянии покоя, который может носить различный характер – от некоторого дискомфорта до резкой боли с отдачей в голову или руку;
- чувство давления и стеснения в груди;
- приступ тошноты;
- потливость;
- головокружения, помутнение сознания;
- тахикардия и т.д.
Длительность приступа составляет от 2 до 20 минут, а характеристики отдельных эпизодов обычно похожи друг на друга. Случаи рецидивов с частыми приступами могут сменяться состоянием затишья в течение нескольких недель или месяцев.
Варианты осложнений
При отсутствии медицинской помощи и наблюдения в случае постоянных признаков вазомоторной стенокардии у пациента могут развиваться следующие патологические состояния:
- желудочковые тахиаритмии сердца с остановкой пазух;
- коронарный тромбоз;
- острый инфаркт миокарда;
- обмороки, предсинкопы с риском остановки сердца и т.д.
Методы диагностики заболевания

Подозрение на стенокардию Принцметала возникает в любом случае, если пациент жалуется на резкую боль в груди в состоянии покоя или ночного сна. Диагноз подразумевает, что продолжительность приступов может составлять от 30 секунд до 5 минут, а их число варьируется до нескольких десятков в течение получаса. Кроме того, косвенным признаком является утихание боли при принятии подъязычных препаратов с нитратным химическим составом.
Подтвердить первоначальные предположения позволяют:
- электрокардиограмма в формате единоразового исследования или суточного мониторинга;
- провокационные фармакологические тесты.
Лечение стенокардии Принцметалла
- прием препаратов из категории антагонистов кальция в сочетании с нитратами долгосрочного действия;
- анти-альфа-адренергические препараты, препятствующие спазму коронарной артерии;
- курс антиоксидантных витаминов С и Е;
- прочие лекарственные препараты, способствующие естественной эластичности сосудов и сохранению их проводящей способности.
Если консервативный курс оказался малоэффективным, врачи прибегают к операционному вмешательству. Чаще это коронарная ангиопластика со стентированием, реже денервация сердца с плексэктомией одновременно с коронарным шунтированием. Возможно принятие решение об имплантации автоматического дефибриллятора или кардиостимулятора.
Прогноз после лечения вазоспастической стенокардии
При условии своевременного назначения и прохождения лечебного курса вазоспастической стенокардии прогноз благоприятен. Реже наблюдаются случаи, когда заболевание проходит самостоятельно. Однако рассчитывать на это не стоит, тем более что регулярный спазм сосудов может вызвать сердечный приступ, крайне опасное состояние для жизни пациента.
Частые вопросы
Что значит стенокардия Принцметала?
Так называют отдельный вид стенокардии, основной симптом которого – выраженный болевой синдром во время покоя или ночного сна пациента. Основная причина – кратковременный спазм коронарной артерии, вследствие чего кровоток резко замедляется. Но сердечная мышца, сохраняющая прежний ритм работы, вынуждена сокращаться еще интенсивнее, что дает характерный болевой синдром.
Как проявляется стенокардия Принцметала?
Пропустить приступ заболевания непросто: оно дает о себе знать резкой болью в области сердца, которая отдает в голову, плечо или руку. Ощущается тошнота, затрудненность дыхания из-за чувства давления в грудной клетке, головокружение, резкое учащение сердцебиения. Иногда пациенты жалуются на тошноту и потливость.
Могут ли приступы вазомоторной стенокардии исчезнуть без лечения?
Такие случаи известны современной медицине. Но ожидать самостоятельного выздоровления без поддерживающей медикаментозной терапии опасно из-за высокого риска осложнений. Рекомендации по лечению или по отказу от приема лекарственных препаратов может дать только лечащий врач на основании результатов проведенной диагностики.
Вариантная стенокардия
По данным Всемирной организации здравоохранения, сердечно-сосудистые заболевания (ССЗ) — основная причина смертности среди населения большинства стран, лидирующая роль среди заболеваний в этой печальной статистике принадлежит ишемической болезни сердца (ИБС). В нашей повседневной клинической практике все чаще приходится встречаться с различными проявлениями атипичной стенокардии, как при хронической ИБС, так и при обострении заболевания, с развитием острого коронарного синдрома (ОКС).
Представляем клинический случай вазоспастической стенокардии у пациента с перенесенным инфарктом миокарда (ИМ) без обструктивного поражения коронарных артерий (КА).
Клинический случай
Пациент У., 46 лет, с середины июня 2017 г. отметил появление давящих загрудинных болей, максимальной продолжительностью до 20 мин, боли купировались самостоятельно. Самый длительный и интенсивный приступ загрудинных болей развился 20.06.17, продолжительностью около 20—30 мин, сопровождался выраженной слабостью, холодным потом, пациент к врачу не обращался. В последующем сохранялись приступы стенокардии, менее продолжительные и интенсивные. Также в анамнезе около двух лет — повышение уровня артериального давления (АД) максимально до 190/130 мм рт.ст., адаптирован к АД 130—140/90 мм рт.ст. Регулярно гипотензивные препараты не принимал. Не менее 20 лет курил, в течение последнего года — до 2 пачек сигарет в день.
20.07.17 поступил в Отдел проблем атеросклероза ФГБУ «НМИЦ кардиологии» МЗ РФ с жалобами на загрудинные боли давящего характера, возникающие в покое, преимущественно ночью, часто после курения. При поступлении: состояние средней тяжести. Частота сердечных сокращений 84 уд/мин. АД 160/120 мм рт.ст. Тоны сердца приглушены, ритмичны. При аускультации шумов не выслушивается, имеется акцент II тона над аортой. По остальным органам — без особенностей.
В клиническом анализе крови — показатели без особенностей. При исследовании липидного спектра без гиполипидемической терапии: общий холестерин (ОХС) — 5,44 ммоль/л, триглицериды (ТГ) — 0,95 ммоль/л, холестерин липопротеидов высокой плотности (ХС ЛВП) —0,85 ммоль/л, холестерин липопротеидов низкой плотности (ХС ЛНП) — 3,98 ммоль/л, липопротеид (а) — 10,3 мг/дл (норма до 30,0 мг/дл). При исследовании системы гемостаза выявляется некоторое повышение фибриногена до 3,9 г/л (норма 1,5—3,5 г/л), D-димера — 1,35 мкг/мл (норма до 0,5 мкг/мл); уровни антитромбина III — 93,0%, а также фактора Виллебранда — 105% (в норме).
Уровень тропонина I от 20.07.17 — 852,1 пг/мл; в динамике от 25.07.17 — 59,9 пг/мл, от 31.07.17 — 0,7 пг/мл (норма 0,0—34,2 пг/мл).
У пациента имеются такие факторы риска атеросклероза, как артериальная гипертония, гиперлипидемия, длительное курение. Наследственность по сердечно-сосудистой патологии не отягощена.
Рис. 1. Холтеровское мониторирование ЭКГ (12 каналов). а — ангинозный приступ, сопровождавшийся элевациями сегмента ST и эпизодом неустойчивой желудочковой тахикардии. Рис. 1. Холтеровское мониторирование ЭКГ (12 каналов). (окончание) б — окончание приступа стенокардии после применения изокета-спрея.
На основании проведенного обследования поставлен диагноз вазоспастической стенокардии (Принцметала) и перенесенного ИМ нижнезадней локализации, спровоцированного вазоспазмом в июне 2017 г. (анамнестически, на основании самого длительного и тяжелого приступа — типичная клиническая картина, преходящее повышение уровня тропонина и, по-видимому, предположительно, недавно возникшие рубцовые изменения на ЭКГ и зоны гипоакинеза по ЭхоКГ). Пациент был выписан в удовлетворительном состоянии. Учитывая многочисленные факторы риска, клиническое течение заболевания, данные обследования, пациенту рекомендованы: категорический отказ от курения; продолжение приема антиангинальной терапии (для профилактики приступов стенокардии — блокаторы кальциевых каналов и пролонгированные нитраты, а также короткодействующие нитраты для купирования приступа); гипотензивной терапии (бета-блокатор, ингибитор ангиотензинпревращающего фермента), высокоинтенсивной гиполипидемической терапии аторвастатином 40—80 мг/сут, а также на 12 мес после ОКС назначена двойная дезагрегантная терапия (клопидогрел 75 мг/сут и ацетилсалициловая кислота 100 мг/сут).
Проблема ИБС занимает одно из ведущих мест среди важнейших медицинских проблем XXI века. По оценкам, в 2016 г. от ССЗ умерли 17,9 млн человек, что составило 31% всех случаев смерти в мире [1]. ИБС является причиной 1,8 млн смертей ежегодно и составляет 20% от всех летальных исходов в Европе [2]. В большинстве случаев (более 95%) основными причинами развития ИБС являются стабильный анатомический атеросклеротический и/или функциональный стеноз эпикардиальных сосудов и/или микроциркуляции [3]. Само понятие «ИБС» включает в себя острые преходящие и хронические патологические состояния. Хроническая ИБС на протяжении длительного времени может иметь сравнительно доброкачественное течение. Основные клинические характеристики и возможные механизмы развития стабильной ИБС представлены в табл. 1 [4].

Таблица 1. Клинические характеристики стабильной ИБС (по G. Montalescot и соавт., 2013) В любом случае стабильная симптомная или бессимптомная фазы заболевания в какой-либо момент могут прерваться развитием ОКС.
Одной из форм хронической ИБС является вазоспастическая (вариантная) стенокардия.
Вазоспастическая (вариантная) стенокардия
Вазоспастическая (вариантная) стенокардия (ВСС) описана в 1959 г. M. Prinzmetal как разновидность (вариант) болевого приступа в грудной клетке, вызванного ишемией миокарда в покое, — вне связи с физической и эмоциональной нагрузкой, сопровождающегося элевациями сегмента ST на ЭКГ. Нередко такую стенокардию называют вариантной [5]. У пациентов с ВСС отмечается типичный ангинозный приступ преимущественно в покое (чаще ночью или в предутренние часы) и никогда или крайне редко при физической нагрузке. Болевой приступ при этом, как правило, очень сильный; подобные ощущения возникают в основном в ночное время или рано утром, часто сопровождаются преходящим подъемом сегмента ST на ЭКГ. Некоторые пациенты отмечают так называемые горячие и холодные фазы с периодами смягчения и ухудшения клинической картины, длящиеся неделями или месяцами. Однако в некоторых случаях симптомы могут присутствовать длительно, возобновляясь при отмене терапии [6].
Причины развития такого спазма недостаточно выяснены. Ангиографические исследования 60-х годов показали, что ВВС имеет уникальный механизм, заключающийся в спазме (до состояния окклюзии/субокклюзии) эпикардиальной артерии, приводящем к кратковременной трансмуральной ишемии. На ЭКГ во время спазма КА обычно регистрируется элевация сегмента ST, при КАГ — локальный окклюзирующий спазм (по А. Кэмм и соавт., 2011) [7] (рис. 2).
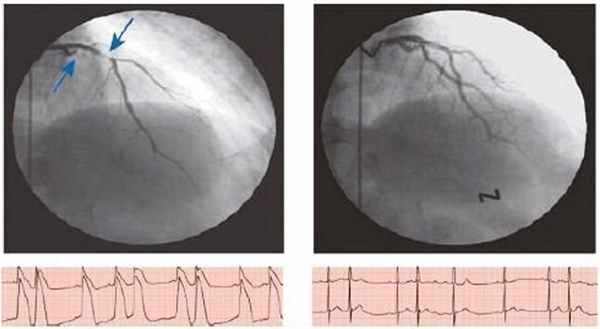
Рис. 2. (по A. Camm и соавт., 2011). Документальное подтверждение окклюзирующего коронарного вазоспазма обеих ветвей левой КА (передней нисходящей и огибающей артерий; показано стрелками) после внутрикоронарного введения эргоновина пациенту с типичной ВСС (наверху слева). Коронарный вазоспазм быстро купирован после внутрикоронарного введения изосорбида динитрата (наверху справа). ВСС может сопровождаться угрожающими нарушениями ритма (желудочковая тахикардия, фибрилляция желудочков), изредка приводить к развитию ИМ и даже к внезапной смерти. Нитраты обычно купируют приступ в течение нескольких минут [8]. Известно, что при нормальных обстоятельствах эпикардиальные коронарные артерии вносят не более чем 10% вклад в коронарное сопротивление и регуляцию перфузии миокарда. Это может быть обусловлено как низким уровнем мышечного тонуса в эпикардиальных артериях, так и влиянием эндотелия, который ослабляет вазоконстрикторные сигналы и усиливает сосудорасширяющую способность. Однако, когда эндотелий поврежден, нарушение эндотелиальной функции в сочетании с повышением реактивности гладкомышечных клеток (ГМК) приводит к изменению реакции КА на регулирующие их тонус воздействия с усилением констриктивного компонента, в результате чего и происходит коронарный вазоспазм. Подобные нарушения возникают даже при небольшой выраженности атеросклероза. Как правило, спазм КА происходит локально в эпикардиальной артерии, но могут спазмироваться сразу несколько сегментов одной артерии или несколько КА, что может привести к преходящей трансмуральной ишемии миокарда даже при малоизмененных коронарных артериях. Считается, что гиперреактивность ГМК эпикардиальных КА является основным субстратом для коронарного вазоспазма. Во время спазма происходит радиальная перестройка ГМК, что приводит к медиальному утолщению средней оболочки артерии и образованию складчатости, создавая эффект поршня, приводящего к сужению просвета сосуда [9, 10]. В дополнение к указанной гиперреактивности снижение биодоступности оксида азота (NO) также играет важную роль в развитии коронарного спазма. Это связано с тем, что NO подавляет эндотелиальное производство эндотелина I и ангиотензина II, которые являются мощными вазоконстрикторами, а также активируют пролиферацию клеток гладких мышц. Таким образом, основными звеньями патофизиологии коронарного вазоспазма являются эндотелиальная дисфункция, которая может быть обусловлена окислительным стрессом, генетическими факторами или воспалением. Также играет роль усиление активности симпатической нервной системы, например в результате увеличенного выброса катехоламинов, связанного с интенсивными физическими нагрузками, эмоциональным стрессом, воздействием сильного холода [11]. Спонтанный спазм КА при КАГ у больных с предполагаемой ВСС наблюдают редко. Среди известных провоцирующих факторов развития ВСС — холод, курение, выраженные нарушения электролитного обмена, гипервентиляция, употребление кокаина, алкалоидов спорыньи, аутоиммунные заболевания. В связи с этим для подтверждения наличия вазоспазма часто используют провокационные пробы. Гипервентиляция и холодовая проба характеризуются низкой чувствительностью в диагностике коронароспазма, в настоящее время применяются редко. Большей диагностической ценностью обладают пробы с ацетилхолином и эргоновином (рис. 2). Поскольку при внутривенном введении эргоновина возможны летальные осложнения (из-за пролонгированного спазма нескольких сосудов), предпочтительнее его внутрикоронарное введение. В настоящее время в большинстве клиник для провокации вазоспазма широко используется интракоронарное введение ацетилхолина или эргоновина. Последнее не рекомендуется пациентам с неизученной коронарной анатомией и значительными стенозами коронарных артерий [12].
ИМ без обструктивного поражения КА

Таблица 2. Клинические признаки ИМ без обструктивного поражения КА (по S. Agewall и соавт., 2018) Примечание. БЛНПГ — блокада левой ножки пучка Гиса; ИСА — инфаркт-связанная артерия.
В основе развития ОИМ лежат тесные взаимодействия между атеросклеротической бляшкой, тромбозом и сосудистой дисфункцией. Поскольку при отсутствии обструктивного поражения КА при «MINOCA» роль разрыва атеромы гипотетически должна быть минимальной, следовательно, фокус может быть сделан на других возможных механизмах развития ОИМ. Ранее было показано, что наиболее частыми причинами являются: спонтанный надрыв/разрыв атеросклеротической бляшки [14, 16]; сосудистый спазм [17]; микрососудистая дисфункция. К значимым факторам риска относятся различные тромбофилии (фактор V Лейдена, дефицит протеина С и др.). Так, Da Costa и соавт. показали, что практически у каждого третьего пациента с «MINOCA» отмечался либо вазоспазм, либо те или иные тромбофилии [18].
Систематический обзор литературы у пациентов с ОИМ с обструктивным и необструктивным поражением КА показал, что пациенты без обструктивного поражения, как правило, чаще моложе, женского пола, но схожего сердечно-сосудистого профиля [19]. Также, по данным регистра CRUSADE, при КАГ у пациентов с ОИМ без подъема сегмента ST необструктивное поражение КА выявлено у 9,5% пациентов, из них 59% были женщины [20]. Также сам ОИМ без обструкции КА может протекать как с, так и без подъема сегмента ST. Так, у пациентов с ОИМ с подъемом сегмента ST незначимые изменения КА встречались у 6,8% мужчин и 10,2% женщин. У 4,2% мужчин и 9,1% женщин с ИМ без подъема сегмента ST также отсутствовала значимая коронарная обструкция [21]. И хотя прогноз у пациентов с «MINOCA» во многом зависит от этиологического фактора, в целом он остается серьезным, составляя до 3,5% смертности в год [19].
В соответствии с международными рекомендациями по ведению пациентов со спазмом КА выявление транзиторных изменений ST—T на ЭКГ в ходе ангинозного приступа, так же как и типичное возникновение болей преимущественно в покое, во время сна или в предутренние часы, а также быстрый ответ на применение сублингвального нитроглицерина делают диагноз ВСС высоковероятным. При этом крайне важны типичные данные, полученные в ходе суточного мониторирования ЭКГ [8, 22]. Вместе с тем важным этапом диагностики спазма КА является проведение КАГ с выполнением провокационных проб с интракоронарным введением ацетилхолина или эргоновина, особенно, если типичная клиника заболевания не сопровождается характерными для вазоспазма изменениями на ЭКГ при неинвазивном обследовании. В случае с нашим пациентом, типичная клиническая картина заболевания, купирование симптомов при применении короткодействующих нитратов, а также специфические для вазоспазма изменения на ЭКГ в ходе холтеровского мониторирования позволили с высокой долей вероятности предположить у него наличие ВСС, хотя и формально, окончательную верификацию диагноза не проводили.
Ведение пациентов с подтвержденным вазоспазмом помимо общих правил, включающих рекомендации по здоровому образу жизни, отказу от курения, регулярной физической активности, коррекции факторов риска, назначения медикаментозной терапии, направленной как на облегчение симптомов заболевания, так и на улучшение прогноза, должно включать рекомендации, исходящие из этиологии патологического процесса. Так, у больных с документированным вазоспазмом назначение вазодилататоров, преимущественно короткодействующих и продленных нитратов и антагонистов кальция (АК) приводит к улучшению клинической картины, тем самым улучшая прогноз у подобных пациентов [4, 14, 19]. В метаанализе, проведенном K. Nishigaki и соавт., назначение при верифицированном диагнозе спазма КА различных АК (амлодипин, дилтиазем, нифедипин или бенидипин) было одинаково эффективным для предупреждения ангинозных болей при ВСС. Вместе с тем только бенидипин достоверно улучшал прогноз у подобных больных [23]. Также при назначении АК рекомендуется применение субмаксимальных и даже максимальных доз препаратов, назначение их 1—2 раза в сутки с учетом типичного времени возникновения; назначение АК в сочетании или с пролонгированными нитратами, или никорандилом, или, в исключительных случаях, применение как дигидропиридинового, так и недигидропиридинового А.К. Применение небольших доз аспирина, назначение статинов также оправдано и улучшает прогноз у больных с ВСС [24]. Выбор конкретных препаратов всегда неоднозначен и продиктован как международными рекомендациями, так и индивидуальным опытом клинициста, наличием тех или иных сопутствующих заболеваний, индивидуальной реакцией пациентов на тот или иной препарат. В нашем случае помимо рекомендации категорического отказа от курения и назначения стандартных препаратов, применение именно антагониста кальция дигидропиридинового ряда амлодипина и пролонгированных мононитратов привело к уменьшению частоты, а затем к исчезновению ангинозных болей и стабилизации клинической картины заболевания. Назначение двойной дезагрегантной терапии в течение 12 мес после ОКС было в большей степени обусловлено общепринятой практикой, хотя вопрос о целесообразности неоднозначен и требует дальнейших исследований.
Заключение
Представленный клинический случай демонстрирует ВСС как высоковероятную причину, приведшую к развитию ИМ у мужчины без обструктивного поражения КА по данным ангиографии. Своевременная диагностика, коррекция факторов риска и назначение медикаментозной терапии с учетом возможных патогенетических механизмов, приведших к возникновению заболевания, способствовали стабилизации состояния и улучшению качества жизни пациента.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Алексеева Ирина Александровна — к.м.н., научный сотрудник Отдела проблем атеросклероза Института клинической кардиологии им. А.Л. Мясникова ФГБУ «НМИЦ кардиологии» Минздрава России
Ежов Марат Владиславович — д.м.н., проф. Отдела проблем атеросклероза Института клинической кардиологии им. А.Л. Мясникова ФГБУ «НМИЦ кардиологии» Минздрава России
Читайте также:
