Ведение больных с желудочно-кишечными кровотечениями.
Добавил пользователь Alex Обновлено: 24.01.2026
В Российской Федерации язвенной болезнью страдает 1,7-5% населения, причем количество пациентов с кровотечениями из хронических язв желудка и 12-перстной кишки составляет 90-160 человек на 100 000 населения и имеет отчетливую тенденцию к увеличению (Майстренко Н.А., 2003; Панцырев Ю.М., 2003; Затевахин И.И., 2003; Гостищев В.К., 2012; Щеголев А.А., 2013, Ермолов А.С., 2014; Кубышкин В.А., 2014)
Клинические рекомендации разработаны на основе материалов Пленума Правления Российского общества хирургов (Воронеж, 2014 г.), региональных клинических рекомендаций по неотложной хирургии Уральского Федерального округа (2013г.), протоколов организации лечебно-диагностической помощи при неварикозных желудочно-кишечных кровотечениях (Санкт-Петербург, 2012 г.), клинических протоколов диагностики и лечения язвенных гастродуоденальных кровотечений в Самарской области (Самара, 2013 г.), а также международных клинических рекомендаций:
- Consensus Recommendations for Managing Patients with Nonvariceal Upper Gastrointestinal Bleeding, Clinical Guidelines$ Alan Barkun, MD, PhD$ and John K. Marshall, MDm MSc, for the Nonvariceal Upper GI Bleeding Consensus Conference Group, Ann Inter Med. 2003:139-843-857
- Management of acute upper and lower gastrointestinal bleeding, A national clinical guidelines, Scottish Intercollegiate Guidelines Network, Sep. 2008
- Guidelines for Prevention of NSAID-Related Ulcer Complications, Frank L. Lanza, MD, FAGG, Francis K.L Chan, MD, FRCP, FAGG, Eamonn M.M. Quigley, MD, FAGG and the Practice parameters Committee of American College of Gastroenterology, The American Journal of Gastroenterology, V/ 104, March 2009
- International Consensus Recommendations on Management of Patients With Nonvariceal Upper Gastrointestinal Bleeding, Alan N/ Barkun, MD, MSc (Clinical Epidemiology): Marc Bardou, MD, PhD: Ernst J. Kuipers, MD; Joseph Sung, MD; Richard H. Hunt, MD; Myriam Martel, BSc; and Paul Sinclair, MSc, for the Nonvariceal Upper GI Bleeding Consensus Conference Group, Ann Inter Med. 2010:152-101-113
Основные разделы клинических рекомендаций
Раздел I. Клинические рекомендации по ведению больных на догоспитальном этапе
Раздел II. Диагностическая и лечебная эндоскопия
Раздел III. Клинические рекомендации по ведению больных с массивной кровопотерей
Раздел IV. Медикаментозный гемостаз
Раздел V. Хирургическое лечение
Раздел VI. Прогноз рецидива язвенного гастродуоденального кровотечения
Раздел VII. Клинические рекомендации по ведению больных с рецидивом кровотечения
Раздел VIII. Клинические рекомендации по ведению больных с НПВП-ассоциированными кровотечениями
Раздел I. Клинические рекомендации по ведению больных на догоспитальном этапе
Все пациенты с язвенными гастродуоденальными кровотечениями должны быть госпитализированы в хирургический стационар или ОРИТ.
Возможно введение ингибиторов протонной помпы на догоспитальном этапе.
Рекомендуется постоянная назогастральная интубация.
Для определения степени тяжести кровопотери рекомендуется использовать оценочные шкалы (Горбашко А.И., 1974) и определение параметров ОЦК.
При кровопотере тяжелой кровопотери необходима госпитализация пациента в ОРИТ.
Протоколы клинического обследования пациентов с язвенными гастродуоденальными кровотечениями, необходимых лабораторных и инструментальных исследований должны быть стандартизированы каждым лечебным учреждением самостоятельно.
Раздел II. Диагностическая и лечебная эндоскопия
Пациентам с язвенными гастродуоденальными кровотечениями рекомендовано выполнение ЭГДС в течение первых двух часов от госпитализации.
Рекомендована стратификация пациентов по классификации J.F. Forrest (1974).
При продолжающемся кровотечении из язвы (FI-A, FI-B) необходим эндоскопический гемостаз.
При кровотечении FII-A, FII-B рекомендуется эндоскопическая профилактика рецидива кровотечения.
При наличии сгустка в дне язвы рекомендуется полностью его удалить с помощью орошения с последующей обработкой язвы.
Инъекционный метод в качестве монотерапии неэффективен. Методом выбора является комбинированный эндоскопический гемостаз: инъекционный метод + диатермокоагуляция (либо АПК или клипирование). Для оценки эффективности метода «Гемоспрей» в остановке язвенного кровотечения и профилактике его рецидива необходимо большее количество исследований.
Повторное эндоскопическое исследование рекомендовано при неполном первичном осмотре, неустойчивом гемостазе (высокий риск рецидива кровотечения), в ряде случаев – при рецидиве геморрагии.
Раздел III. Клинические рекомендации по ведению больных с массивной кровопотерей
Основными задачами интенсивной терапии являются восполнение крови, потерь жидкости и стабилизация гемодинамики. Восполнение ОЦК следует начинать с введения кристаллоидных растворов через два-три периферических катетера или центральный катетер с максимально быстрым подключением инфузии коллоидов.
Проведение гемотрансфузии показано при уровне гемоглобина менее 90 г/л. При дефиците факторов свертывания крови показана трансфузия свежезамороженной плазмы. При гипоксии показана кислородотерапия. Для временного поддержания доставки О2 тканям можно использовать перфторан, внелегочную оксигенацию. ИВЛ может быть показана при нестабильной гемодинамике, гипоксии и нарушении сознания.
Вазопрессоры показаны при недостаточной эффективности инфузионно-трансфузионной терапии. Использование их с дофамином улучшает почечный и мезентериальный кровоток. Рекомендовано применение антиоксидантов (реамберин, мексидол, орготеин, аллопуринол). Применение серотонина рекомендовано для улучшения периферического кровообращения и местного гемостаза.
Критерием восстановления микроциркуляции следует считать восстановление гемодинамики и почасового диуреза.
Раздел IV. Медикаментозный гемостаз
В лечении пациентов с язвенными гастродуоденальными кровотечениями применение H2-блокаторов не рекомендовано.
В лечении пациентов с язвенными гастродуоденальными кровотечениями применение соматостатина и его синтетических аналогов не рекомендовано.
Внутривенное болюсное введение ингибиторов протонной помпы с последующей непрерывной инфузией после эндоскопического гемостаза в течение 72 часов снижает количество рецидивов кровотечений и летальность и могут быть рекомендованы всем больным с высоким риском рецидива геморрагии.
С 3-х суток рекомендуется перевод на пероральные формы ингибиторов протонной помпы.
Всех пациентов с язвенными гастродуоденальными кровотечениями необходимо обследовать на наличие Hp-инфекции и при положительном результате обследования проводить эрадикационную терапию в стационаре.
Раздел V. Хирургическое лечение
Основными задачами оперативного вмешательства при язвенном гастродуоденальном кровотечении являются: обеспечение надежности гемостаза, устранение источника геморрагии и профилактика рецидива кровотечения.
Экстренная операция показана у пациентов с продолжающимся кровотечением при неэффективности (или невозможности) эндоскопического гемостаза либо при рецидиве кровотечения.
При кровоточащей язве желудка рекомендуется выполнять резекцию желудка.
При кровоточащих язвах 12-перстной кишки могут быть рекомендованы следующие оперативные вмешательства:
- Пилородуоденотомия с иссечением язвы передней стенки, пилоропластикой по Финнею и стволовой ваготомией.
- Пилородуоденотомия с прошиванием язвы задней стенки, пилоропластикой по Финнею и стволовой ваготомией.
- Резекция желудка.
- У пациентов находящихся в критическом состоянии, возможно выполнение гастро(-дуодено)томии с прошиванием кровоточащего сосуда в дне язвы.
Раздел VI. Прогноз рецидива язвенного гастродуоденального кровотечения
Всех пациентов с язвенными гастродуоденальными кровотечениями рекомендовано стратифицировать по степени риска рецидива геморрагии.
Критериями высокого риска рецидива кровотечения являются клинические (тяжелая кровопотеря, коллапс в анамнезе, возраст больного, тяжелая сопутствующая патология) и лабораторные признаки (низкий уровень гемоглобина).
Эндоскопическими признаками высокого риска рецидива язвенного кровотечения являются кровотечения типа FIA-B, FIIA-B, а также глубина, размеры и локализация язвы.
У пациентов с высоким риском рецидива кровотечения возможно выполнение срочного оперативного вмешательства (в течение 24 часов, после короткого предоперационной подготовки), направленного на предотвращение повторной геморрагии. Рекомендуемый объем срочных операций изложен в предыдущем разделе. Выполнение гастро(-дуодено)томии с прошивание кровоточащей язвы в срочном порядке не рекомендуется.
Раздел VII. Клинические рекомендации по ведению больных с рецидивом кровотечения
Под рецидивом язвенного кровотечения понимается его возобновление после спонтанной или эндоскопической остановки, что оценивается по известным клиническим, лабораторным и эндоскопическим данным.
Возможными лечебными мероприятиями при рецидиве кровотечения являются:
Повторный эндоскопический гемостаз.
Чрезкожная эмболизация артерий желудка и 12-перстной кишки.
Раздел VIII. Клинические рекомендации по ведению больных с НПВП-ассоциированными кровотечениями
Все пациенты, нуждающиеся в постоянном приеме НПВП, должны быть стратифицированы в зависимости от риска возникновения геморрагических осложнений.
При высоком риске развития кровотечений рекомендован перевод пациентов на селективные ингибиторы ЦОГ-2 в сочетании с постоянным приемом ингибиторов протонной помпы или мизопростола.
При развитии кровотечения прием НПВП должен быть прекращен (замена препаратами других групп). Рекомендовано сочетание эндоскопического и медикаментозного (ингибиторы протонной помпы) гемостаза.
Настоящие клинические рекомендации определяют современные позиции в диагностике и лечении больных язвенными гастродуоденальными кровотечениями. Следует подчеркнуть, что представленные положения и алгоритмы носят исключительно рекомендательный характер и оставляют каждому лечащему врачу право на самостоятельное и окончательное решение в зависимости от конкретной клинической ситуации.
Под редакцией заведующего кафедрой
госпитальной хирургии Российского
национального исследовательского
медицинского университета им. Н.И.Пирогова
профессора Александра Щёголева.
Язвенные гастродуоденальные кровотечения
Настоящие клинические рекомендации определяют современные позиции в диагностике и лечении больных язвенными гастродуоденальными кровотечениями. Следует подчеркнуть, что представленные положения и алгоритмы носят исключительно рекомендательный характер и оставляют каждому лечащему врачу право на самостоятельное и окончательное решение в зависимости от конкретной клинической ситуации.
В Российской Федерации язвенной болезнью страдает 1,7-5% населения, причем количество пациентов с кровотечениями из хронических язв желудка и 12-перстной кишки составляет 90-160 человек на 100 000 населения и имеет отчетливую тенденцию к увеличению (Майстренко Н.А., 2003; Панцырев Ю.М., 2003; Затевахин И.И., 2003; Гостищев В.К., 2012; Щеголев А.А., 2013, Ермолов А.С., 2014; Кубышкин В.А., 2014)
Лечение
• Все пациенты с язвенными гастродуоденальными кровотечениями должны быть госпитализированы в хирургический стационар или ОРИТ;
• Возможно введение ингибиторов протонной помпы на догоспитальном этапе;
• Рекомендуется постоянная назогастральная интубация;
• Для определения степени тяжести кровопотери рекомендуется использовать оценочные шкалы (Горбашко А.И., 1974) и определение параметров ОЦК;
• При кровопотере тяжелой кровопотери необходима госпитализация пациента в ОРИТ;
• Протоколы клинического обследования пациентов с язвенными гастродуоденальными кровотечениями, необходимых лабораторных и инструментальных исследований должны быть стандартизированы каждым лечебным учреждением самостоятельно;
Раздел II. Диагностическая и лечебная эндоскопия
• Пациентами с язвенными гастродуоденальными кровотечениями рекомендовано выполнение ЭГДС в течение первых двух часов от госпитализации;
• Рекомендована стратификация пациентов по классификации J.F. Forrest (1974);
• При продолжающемся кровотечении из язвы (FI-A, FI-B) необходим эндоскопический гемостаз;
• При кровотечении FII-A, FII-B рекомендуется эндоскопическая профилактика рецидива кровотечения;
• При наличии сгустка в дне язвы рекомендуется полностью его удалить с помощью орошения с последующей обработкой язвы;
• Инъекционный метод в качестве монотерапии неэффективен. Методом выбора является комбинированный эндоскопический гемостаз: инъекционный метод + диатермокоагуляция (либо АПК или клипирование). Для оценки эффективности метода «Гемоспрей» в остановке язвенного кровотечения и профилактике его рецидива необходимо большее количество исследований;
• Повторное эндоскопическое исследование рекомендовано при неполном первичном осмотре, неустойчивом гемостазе (высокий риск рецидива кровотечения), в ряде случаев – при рецидиве геморрагии;
Раздел III. Клинические рекомендации по ведению больных с массивной кровопотерей
• Основными задачами интенсивной терапии являются восполнение крови, потерь жидкости и стабилизация гемодинамики. Восполнение ОЦК следует начинать с введения кристаллоидных растворов через два-три периферических катетера или центральный катетер с максимально быстрым подключением инфузии коллоидов;
• Проведение гемотрансфузии показано при уровне гемоглобина менее 90 г/л. При дефиците факторов свертывания крови показана трансфузия свежезамороженной плазмы. При гипоксии показана кислородотерапия. Для временного поддержания доставки О2 тканям можно использовать перфторан, внелегочную оксигенацию. ИВЛ может быть показана при нестабильной гемодинамике, гипоксии и нарушении сознания;
• Вазопрессоры показаны при недостаточной эффективности инфузионно-трансфузионной терапии. Использование их с дофамином улучшает почечный и мезентериальный кровоток. Рекомендовано применение антиоксидантов (реамберин, мексидол, орготеин, аллопуринол). Применение серотонина рекомендовано для улучшения периферического кровообращения и местного гемостаза;
• Критерием восстановления микроциркуляции следует считать восстановление гемодинамики и почасового диуреза;
Раздел IV. Медикаментозный гемостаз
• В лечении пациентов с язвенными гастродуоденальными кровотечениями применение H2-блокаторов не рекомендовано;
• В лечении пациентов с язвенными гастродуоденальными кровотечениями применение соматостатина и его синтетических аналогов не рекомендовано;
• Внутривенное болюсное введение ингибиторов протонной помпы с последующей непрерывной инфузией после эндоскопического гемостаза в течение 72 часов снижает количество рецидивов кровотечений и летальность и могут быть рекомендованы всем больным с высоким риском рецидива геморрагии;
• С 3 суток рекомендуется перевод на пероральные формы ингибиторов протонной помпы;
• Всех пациентов с язвенными гастродуоденальными кровотечениями необходимо обследовать на наличие Hp-инфекции и при положительном результате обследования проводить эрадикационную терапию в стационаре;
Раздел V. Хирургическое лечение
• Основными задачами оперативного вмешательства при язвенном гастродуоденальном кровотечении являются: обеспечение надежности гемостаза, устранение источника геморрагии и профилактика рецидива кровотечения;
• Экстренная операция показана у пациентов с продолжающимся кровотечением при неэффективности (или невозможности) эндоскопического гемостаза либо при рецидиве кровотечения;
• При кровоточащей язве желудка рекомендуется выполнять резекцию желудка;
• При кровоточащих язвах 12-перстной кишки могут быть рекомендованы следующие оперативные вмешательства:
1. Пилородуоденотомия с иссечением язвы передней стенки, пилоропластикой по Финнею и стволовой ваготомией;
2. Пилородуоденотомия с прошиванием язвы задней стенки, пилоропластикой по Финнею и стволовой ваготомией;
3. Резекция желудка;
• У пациентов находящихся в критическом состоянии, возможно выполнение гастро(-дуодено)томии с прошиванием кровоточащего сосуда в дне язвы;
Раздел VI. Прогноз рецидива язвенного гастродуоденального кровотечения
• Всех пациентов с язвенными гастродуоденальными кровотечениями рекомендовано стратифицировать по степени риска рецидива геморрагии;
• Критериями высокого риска рецидива кровотечения являются клинические (тяжелая кровопотеря, коллапс в анамнезе, возраст больного, тяжелая сопутствующая патология) и лабораторные признаки (низкий уровень гемоглобина);
• Эндоскопическими признаками высокого риска рецидива язвенного кровотечения являются кровотечения типа FIA-B, FIIA-B, а также глубина, размеры и локализация язвы;
• У пациентов с высоким риском рецидива кровотечения возможно выполнение срочного оперативного вмешательства (в течение 24 часов, после короткого предоперационной подготовки), направленного на предотвращение повторной геморрагии. Рекомендуемый объем срочных операций изложен в предыдущем разделе. Выполнение гастро(-дуодено)томии с прошивание кровоточащей язвы в срочном порядке не рекомендуется;
Раздел VII. Клинические рекомендации по ведению больных с рецидивом кровотечения
• Под рецидивом язвенного кровотечения понимается его возобновление после спонтанной или эндоскопической остановки, что оценивается по известным клиническим, лабораторным и эндоскопическим данным;
• Возможными лечебными мероприятиями при рецидиве кровотечения являются:
1. Повторный эндоскопический гемостаз;
2. Чрезкожная эмболизация артерий желудка и 12-перстной кишки;
3. Экстренная операция;
Раздел VIII. Клинические рекомендации по ведению больных с НПВП-ассоциированными кровотечениями
• Все пациенты, нуждающиеся в постоянном приеме НПВП, должны быть стратифицированы в зависимости от риска возникновения геморрагических осложнений;
• При высоком риске развития кровотечений рекомендован перевод пациентов на селективные ингибиторы ЦОГ-2 в сочетании с постоянным приемом ингибиторов протонной помпы или мизопростола;
• При развитии кровотечения прием НПВП должен быть прекращен (замена препаратами других групп). Рекомендовано сочетание эндоскопического и медикаментозного (ингибиторы протонной помпы) гемостаза;
Желудочно-кишечное кровотечение неуточненное (K92.2)
Желудочно-кишечное кровотечение неуточненное, включая:
- желудочное кровотечение без дополнительных уточнений;
- кишечное кровотечение без дополнительных уточнений.
Из данной подрубрики исключены:
- Острый геморрагический гaстрит (K29.0);
- Кровотечения из заднего проходa и прямой кишки (K62.5);
- Желудочно-кишечное кровотечение вследствие пептической язвы (K25-K28);
- Ангиодисплазии желудка с кровотечением (K31.8);
- Дивертикулит с кровотечением (K57).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
1. Кровотечение из верхних отделов желудочно-кишечного тракта (ЖКТ).
2. Кровотечение из нижних отделов ЖКТ:
- явное;
- скрытое (оккультное).
Этиология и патогенез
Механизм развития желудочно-кишечного кровотечения зависит от вызвавшей его причины.
Предполагают, что при язвенной болезни кровотечение возникает в результате того, что наступает истончение и некроз сосудистой стенки, когда дно язвы достигает стенки кровеносного сосуда.
- острые ишемические поражения кишечника, возникающие в результате тромбоза или эмболии ветвей мезентериальных артерий при их атеросклерозе или васкулитах;
- опухоли и полипы кишечника;
- радиационный колит у больных, проходивших курсы лучевой терапии по поводу злокачественных новообразований органов брюшной полости и забрюшинного пространства, включая опухоли урологической и гинекологической сфер;
Эпидемиология
Факторы и группы риска
Кровотечения, возникшие из-за варикозного расширения вен пищевода, наиболее часто отмечают у больных с циррозом печени. Однако подобные симптомы могут присутствовать и при других заболеваниях, которые сопровождаются синдромом портальной гипертензии Портальная гипертензия - венозная гипертензия (повышенное гидростатическое давление в венах) в системе воротной вены.
Подробно .
Клиническая картина
Cимптомы, течение
Кровотечения из верхних отделов ЖКТ
Прямые симптомы (основные клинические признаки): рвота с кровью (гематемезис), черный дегтеобразный стул.
Мелена в большинстве случаев появляется не ранее, чем через 8 часов после начала кровотечения, при кровопотере более чем 50 мл.
В случае ускоренного (менее 8 часов) транзита содержимого по кишечнику и кровопотере свыше 100 мл, с калом может выделиться алая кровь (гематохезия).
Кровотечение из нижних отделов ЖКТ
Нередко явные кровотечения из нижних отделов ЖКТ выражены умеренно и не сопровождаются падением артериального давления и другими общими симптомами. В некоторых случаях больные сообщают о наличии периодически возникающих кишечных кровотечений только при тщательном расспросе. Редко встречаются массивные кровотечения из нижних отделов ЖКТ, которые сопровождаются гиповолемией Гиповолемия ( син. олигемия) - уменьшенное общее количество крови.
, острой постгемморагичнской анемией, артериальной гипотензией, тахикардией.
Диагностическое значение имеет цвет выделяющейся крови. При кишечных кровотечениях наиболее часто встречается появление неизмененной крови (гематохезия). При этом, чем светлее выделяющаяся из прямой кишки кровь, тем дистальнее находится источник кровотечения.
Кровь алого цвета выделяется в основном при кровотечениях, вызванных поражением сигмовидной кишки. Как правило, при расположении источника кровотечения в более проксимальных отделах толстой кишки, отмечается появление темно-красной крови.
При кровотечениях, связанных с поражением перианальной области (геморрой, анальные трещины), выделяющаяся кровь (в виде следов на туалетной бумаге или капель, попадающих на стенки унитаза) обычно не смешана с калом, который сохраняет коричневую окраску.
При локализации источника кровотечения проксимальнее ректосигмоидного отдела кровь бывает более или менее равномерно перемешана с калом.
Боли в животе, предшествующие эпизоду кишечного кровотечения, свидетельствуют об острых инфекционных или хронических воспалительных заболеваниях кишечника, острых ишемических поражениях тонкой или толстой кишки.
Боли в области прямой кишки при акте дефекации либо усиливающиеся после него, характерны обычно при геморрое или трещине заднего прохода. Массивное кишечное кровотечение без боли может возникать при дивертикулезе кишечника, телеангиоэктазиях Телеангиэктазия - локальное чрезмерное расширение капилляров и мелких сосудов.
.
Другие клинические симптомы, сопутствующие кишечным кровотечениям и имеющие важное диагностическое значение:
1. Инфекционным заболеваниям с поражением толстой кишки свойственны: остро возникшая лихорадка, боли в животе, тенезмы Тенезмы - ложные болезненные позывы к дефекации, например при проктите, дизентерии
и диарея.
2. При туберкулезе кишечника могут наблюдаться: длительная лихорадка, потливость, похудание, диарея.
3. Для хронических воспалительных заболеваний кишечника характерны: лихорадка, артрит, афтозный стоматит, узловатая эритема, первичный склерозирующий холангит Холангит - воспаление желчных протоков.
, поражения глаз (ирит Ирит - воспаление радужной оболочки глаза вследствие общих инфекционных заболеваний
, иридоциклит Иридоциклит - воспаление радужки и ресничного тела.
).
Диагностика
Диагностика кровотечения из верхних отделов ЖКТ
1. Оценка (диагностика) кровопотери
Тяжесть желудочно-кишечного кровотечения в первые часы его развития оценивается по изменениям артериального давления, выраженности тахикардии, дефициту объема циркулирующей крови (ОЦК).
Необходимо иметь в виду, что снижение содержания гемоглобина, обусловленное гемодилюцией , можно выявить лишь через несколько часов после начала кровотечения.
Для оценки дефицита ОЦК используют расчет шокового индекса (ШИ) по методу Альговера: ШИ = ЧСС /АД сист.
| Показатель шокового индекса (ШИ) | Дефицит ОЦК в % |
| 1 | 30 |
| 2 | 70 |
Степени тяжести острого желудочно-кишечного кровотечения в зависимости от объема кровопотери и дефицита ОЦК
| Степень тяжести | Объем кровопотери в литрах | Дефицит ОЦК % |
| I | 1-1,5 | |
| II | 1,5-2,5 | 20-40 |
| III | >2,5 | 40-70 |
| Показатель | 0 баллов | 1 балл | 2 балла | 3 балла |
| Возраст | 60 - 79 | > 80 | ||
| Шок | Нет шока | Пульс > 100 АД > 100 систолическое | АД систолическое | |
| Сопутствующая патология | Нет | Хроническая сердечная недостаточность, ишемическая болезнь сердца | Почечная недостаточность, печеночная недостаточность, рак с наличием метастазов | |
| Эндоскопическая картина | Синдром Мэллори-Вейса | Язвы, эрозии и другие нераковые источники кровотечения | Злокачественные источники кровотечения (опухоли, малигнизированные полипы) | |
| Состояние гемостаза | Кровотечения нет | Кровь в просвете, сгусток крови на поверхности дефекта, пульсирующая струя крови |
Общий балл вычисляется путем простого сложения. Сумма баллов менее 3 свидетельствует о хорошем прогнозе, сумма более 8 баллов - высокий риск смертности.
| Количество баллов | Частота повторных кровотечений (%) | Смертность больных (%) |
| 0 | 5 | 0 |
| 1 | 3 | 0 |
| 2 | 5 | 0,2 |
| 3 | 11 | 3 |
| 4 | 14 | 5 |
| 5 | 24 | 11 |
| б | 33 | 17 |
| 7 | 44 | 27 |
| >8 | 42 | 41 |
Также используют Шкалу оценки и прогноза состояния больного с кровотечением из верхних отделов желудочно-кишечного тракта - Glasgow-Blatchford score (GBS).
Оценка рассчитывается по следующей таблице:
| Критерии Глазго-Блэтчфорд | |
| Показатель | Оценочный балл |
| Мочевина крови ммоль\л | |
| ≥ 6,5 | 2 |
| ≥ 8,0 | 3 |
| ≥ 10,0 | 4 |
| ≥ 25 | 6 |
| Гемоглобин (г / л) для мужчин | |
| ≥ 12,0 | 1 |
| ≥ 10,0 | 3 |
| 6 | |
| Гемоглобин (г / л) для женщин | |
| ≥ 10,0 | 1 |
| 6 | |
| Систолическое артериальное давление (мм рт.ст.) | |
| 100-109 | 1 |
| 90-99 | 2 |
| 3 | |
| Другие маркеры | |
| Пульс ≥ 100 (в минуту) | 1 |
| Мелена (дегтеобразный стул) | 1 |
| Потеря сознания | 2 |
| Заболевания печени | 2 |
| Сердечная недостаточность | 2 |
Для оценки риска производится простое суммирование баллов.
При наличии "6" и более баллов возникает необходимость госпитализации и вмешательства в 50% случаев.
Риск считается минимальным или равным "0" в случаях когда:
- гемоглобин > 12,9 г/дл (для мужчин) или > 11,9 г/дл (для женщин);
- систолическое артериальное давление > 109 мм рт.ст.;
- пульс - мочевина крови - отсутствуют мелена или потеря сознания;
- отсутствуют указания на наличие патологии печени или сердечно-сосудистой недостаточности.
2. Инструментальная диагностика
Диагностика кровотечений из нижних отделов ЖКТ
1. Установление факта кровотечения и оценка степени его тяжести (см. выше).
4. Ангиография с заполнением бассейна верхней и нижней брыжеечных артерий может обнаружить выход контрастного вещества из кровеносных сосудов (экстравазаты) в просвет кишечника. Данный метод полезен при диагностике кишечных кровотечений, связанных с дивертикулезом и ангиодисплазией. В 40-85 % случаев ангиография дает положительные результаты, если объем кровопотери превышает 0,5 мл/минуту.
5. Сцинтиграфия (с эритроцитами, меченными 99Тс или тромбоцитами, меченными 111In) позволяет обнаружить источник кровотечения, если объем кровопотери превышает 0, 1 мл/минуту. По сравнению с ангиографией, считается более точным методом диагностики кишечных кровотечений, но требует больше времени для проведения.
Сканирование с помощью радиоактивных эритроцитов является более чувствительным методом, чем артериoграфия, и может использоваться при обследовании больных с менее тяжелыми кровотечениями. Однако при кровотечениях сканирование менее специфично, чем артериография. С его помощью обычно можно локализовать очаг поражения, но поставить точный диагноз удается редко.
Таким образом, сканирование наиболее полезно в случае активного незначительного или интермиттирующего кровотечения для определения наиболее подходящего момента проведения артериoграфии и получения максимальной информации.
6. Информативность исследования с контрастированием барием сомнительна при оценке острого ректального кровотечения, поскольку оно не позволяет определить место кровотечения (хотя с его помощью можно локализовать потенциальный источник кровотечения).
Помимо этого, если активное кровотечение возобновится, из-за остатков контрастного вещества в кишке могут возникнуть трудности в интерпретации данных последующей колоноскопии или ангиографии. В связи с этим рекомендуется отложить рентгенологические исследования с контрастированием барием по меньшей мере на 48 часов после прекращения активного кровотечения.
Лабораторная диагностика
1. Анализ рвоты и кала на скрытую кровь.
2. Определение группы крови и резус-фактора.
3. Общий анализ крови для выявления степени анемии, определение количества тромбоцитов.
4. Коагулограмма.
5. Биохимическре исследование крови.
При обследовании больных с подозрением на гастроинтестинальное кровотечение осуществляют динамический контроль лабораторных показателей.
Дифференциальный диагноз
1. Заглатывание крови вследствие легочных кровотечений или кровотечений из ротовой полости.
2. Мелена новорожденных.
3. Заглатывание материнской крови новорожденными.
4. Окраска рвотных масс и кала пищевыми красителями.
Осложнения
Алгоритм терапии зависит от наличия или отсутствия признаков шока.
Алгоритм терапии у пациентов с шоком:
- обеспечение проходимости дыхательных путей, оксигенотерапия;
- обеспечение венозного доступа (установка двух периферических венозных катетеров 14-16G);
- в/в ведение кровезаменителей (стартовая доза 500-1000 мл), определение группы крови и резус-фактора, расчет необходимой дозы донорской крови;
- катетеризация центральной вены, измерение центрального венозного давления;
- рассмотреть вопрос о терапии ИПП (поражение желудка и двенадцатиперстной кишки), октреотидом и глипрессином (при кровотечении из варикозно расширенных вен пищевода) или иной патогенетической терапии (при кровотечениях другой этиологии).
В 80% случаев происходит самопроизвольное прекращение острых кишечных кровотечений. При умеренно выраженных кровотечениях проводят консервативную терапию в соответствии с заболеванием, вызвавшим кровотечение.
Если кишечные кровотечения обусловлены дивертикулезом, в 90% случаев их остановка возможна при помощи инфузии вазопрессина при осуществлении ангиографии. Для проведения пролонгированной инфузионной терапии катетер оставляют в месте введения, поскольку кровотечение нередко рецидивирует в течение первых 48 часов.
Для остановки кровотечения при проведении ангиографии мезентериальных сосудов применяется чрескатетерная эмболизация.
Хирургическое лечение (гемиколэктомия или субтотальная колэктомия с наложением илеоректального анастомоза) необходимо, когда у больных с дивертикулезом кишечника не удается остановить кровотечение; когда кровотечение возникает повторно в течение 48 часов, сопровождается шоком и требует применения свыше 6 доз крови в сутки.
Для остановки кровотечений, обусловленных ангиодисплазиями слизистой оболочки кишечника, требуется проведение монополярной электрокоагуляции или лазерной коагуляции.
При кровотечениях, связанных с острыми ишемическими поражениями кишечника, в начальной стадии возможно восстановление кровотока с помощью вазодилатирующих средств или реваскуляризирующих операций. Резекцию пораженного участка осуществляют при возникновении осложнений (инфаркт кишки, перитонит ).
При кровоточащем геморрое в упорных случаях (если нет выпадения узлов) проводится инъекционное лечение. В область узлов вводятся склерозирующие растворы (например, спирт этиловый с новокаином). Если при помощи данного метода не удается остановить геморроидальное кровотечение, применяют хирургическое лечение (операция перевязки узлов или их иссечение).
Обязательным является проведение базисной терапии заболеваний, которые вызвали кишечное кровотечение.
Ведение больных с желудочно-кишечными кровотечениями.
Проверьте витальные показатели. Энергичная борьба с гиповолемическим шоком стоит на первом месте. Не допускайте сверхтрансфузий; имеются веские доказательства того, что избыточное введение препаратов крови усиливает кровотечение и чревато большим риском его рецидива.
При проведении реанимационных мероприятий не забывайте об истории заболевания: предварительный язвенный анамнез, диспепсические расстройства противоязвенное лечение? Помните об отсутствии болей у пациентов с кровотечением (кровь имеет щелочную реакцию и служит своеобразным антацидом)
Было ли недавнее употребление аспирина или алкоголя? Тяжелая рвота или отрыжка (синдром Мэллори—Вейса)? Носовое кровотечение (проглоченная кровь)? Коагулопатия? Сколько крови выделилось со рвотой или per rectum? Каков полный медицинский анамнез (оценка операционного риска)?
Установите назогастральный зонд, введите в желудок 50 мл физиологического раствора и отсосите его: свежая кровь укажет на активное или недавно бвышее кровотечение; «кофейная гуща» — на недавнее кровотечение, которое остановилось; чистая промывная жидкость или примесь желчи свидетельствует об отсутствии кровотечения. Замечание: в редких случаях дуоденальное кровотечение сопровождается спазмом привратника и отсутствием рефлюкса крови в желудок; однако желчь в желудочном содержимом исключает вероятность дуоденального кровотечения.
Сделайте ректальное исследование: свежая кровь или дегтеобразная мелена укажут на активное или недавнее кровотечение, в то время как сухая или плотная мелена исключает свежее желудочно-кишечное кровотечение.
Собрав нужные сведения, вы можете включить пациента в одну из трех групп

Выраженность проявлений желудочно-кишечных кровотечений и ведение больных
У больных 1-й группы бьло небольшое кровотечение, которое уже остановилось. Не тащите их на эндоскопию среди ночи; исследование их в отсроченном порядке более информативно и безопасно. Заметим, что очень низкий показатель гемоглобин/гематокрит у больных этой группы связан с постоянным или периодическим «подкравливанием». Пациенты с анемией переносят эндоскопию лучше после предварительной подготовки с целью улучшения их общего состояния. Поскольку больным 1-й группы неотложная операция не требуется, их мы обсуждать не будем.
У большинства больных 3-й группы свежая кровь вытекает из желудка, они кровоточат в прямом смысле слова. Вы должны действовать быстро. Из варикозно расширенных вен пищевода и желудка кровотечение часто бывает, как из открьгтого крана. Предварительный анамнез портальной гипертензии клинические признаки хронического заболевания печени чаще всего сочетаются, позволяя поставить рабочий диагноз. Напомним: вы, конечно, хотели бы избежать срочной операции при варикозном расширении пищеводных и желудочных вен.
Комбинация медикаментозного лечения (вазопрессин, соматостатин)) инъекционной склеротерапии и, при необходимости, баллонной тампонады зондом Блэкмора в большинстве случаев купирует кровотечение. Если есть возможность, пациента помещают в БИН или даже сразу берут в операционную, Его интубируют и обеспечивают седацию для проведения желудочного лаважа, последующей эндоскопии и, что более важно, для предотвращения аспирации у больного, находящегося в состоянии гиповолемического шока. Нужно попытаться осуществить гастроскопию, даже если она затруднена излившейся кровью. Кровотечение из варикозно-расширенных вен пищевода (обычно на расстоянии 40 см от зубов — пищеводно-желудочный переход) может быть всегда распознано; и тем самым обусловить выбор неоперативного лечения, и наоборот, в отсутствие варикозно-расширенных вен пищевода — побудить к оперативному лечению.
Больным второй группы, у которых кровопотеря не проявляется внешне, необходима, как уже отмечалось, экстренная эндоскопия.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Желудочно-кишечные кровотечения. Неотложная помощь при желудочко-кишечных кровотечениях.
Причины желудочно-кишечных кровотечений многочисленны и разнообразны.
Классификация острых желудочно-кишечных кровотечений:
Язвенные кровотечения.
Неязвенные кровотечения: опухолевой природы, эрозивный геморрагический гастрит, из вен пищевода, механические повреждения слизистой, при системных заболеваниях крови, другие.
Анамнез заболевания: возраст, какие лекарственные средства и продукты питания принимал (аспирин, НПВП, препараты железа, активированный уголь, шпинат).
Общий статус: кожные покровы (бледность, пониженная температура тела, снижен тургор кожного покрова); сердечно-сосудистая система (частота пульса, АД), частота дыхания, признаки дегидратации, симптомы сопутствующих заболеваний (сосудистые звездочки, асцит).
Наиболее частые причины желудочно-кишечных кровотечений
| Заболевания желудочно-кишечного тракта | Язвенная болезнь желудка и 12-типерстной кишки; эрозивный гастрит; варикозное расширение вен пищевода и желудка; рак желудка, пищевода, кишечника; полипоз; дивертикулез желудка, кишечника; неспецифический язвенный колит; болезнь Крона, геморрой |
| Инфекционные заболевания | Дизентерия (бактериальная, амебная), брюшной тиф, геморрагическая лихорадка и др. |
| Заболевания системы крови и гемостаза | Лейкозы, геморрагические диатезы; тромбозы сосудов брыжейки |
| Прочие заболевания | Бактериальный эндокардит, узелковый периартериит, панкреонекроз, уремия, холемия и т.д. |
Рвотные массы и стул: количество, цвет (кофейной гущи для верхнего отдела ЖКТ), состав. Стул - цвет (черный - мелена, каштанового оттенка - гематохез, ярко красная кровь).
Важным признаком желудочного кровотечения (наряду с общими симптомами острого малокровия является кровавая рвота. Кровавая рвота наступает обычно не сразу после начала кровотечения, а лишь при переполнении желудка кровью. При Листанном желудочном кровотечении выделение крови сопровождается рвотными движениями; в излившейся крови, как правило обнаруживаются остатки пищи; выделившаяся кровь обычно темного цвета (иногда темно-бурого), со сгустками.
Однако при обильных кровотечениях кровь может быть и алого цвета, так как не успевает подвергнуться действию желудочного сока.
Помимо рвоты, при желудочном кровотечении появляется (обычно на 2 сутки) черный стул, жидкий, кашицеобразный; клейкие испражнения со зловонным запахом.
Трудно диагностировать кровотечение из двенадцатиперстной кишки, так как в этих случаях кровавая рвота обычно отсутствует.
Дополнительные методы обследования при желудочко-кишечных кровотечениях.
Пальцевое ректальное исследование - опухоль прямой кишки, геморрой, осложненный кровотечением, анальная трещина. В случае гематохезии проводят проктосигмоидо- или колоноскопию.
Рентгенологические методы исследования при желудочко-кишечных кровотечениях: исследования с использованием бария при наличии или при подозрении на перфорацию полого органа ПРОТИВОПОКАЗАНЫ!
ФГДС наиболее чувствительное и специфичное исследование для определения источника кровотечения из верхнего отдела ЖКТ; оно выявляет очевидный или потенциальный источник кровотечения более чем в 80% случаев.
Степень тяжести кровотечения определяется по следующим критериям.
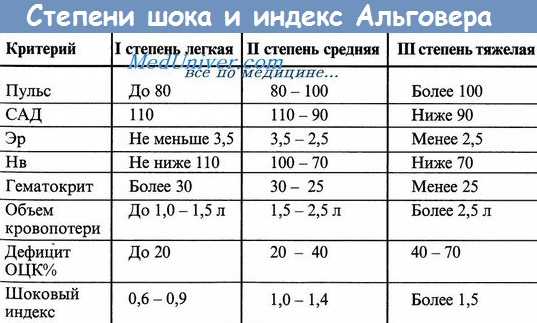
Критерии степени тяжести кровотечения
Неотложные меры при кровотечениях из органов ЖКТ
Общая гемостатическая консервативная терапия.
- Больному назначается строгий постельный режим, запрещается прием воды и пищи, на живот рекомендуется положить пузырь со льдом: следует знать, что сосудосуживающего эффекта пузырь со льдом не дает, но оказывает дисциплинирующее влияние на больного.
Средства, обладающие гемостатическим и ангиопротективными свойствами:
- Дицинон вводят в/в 2-4 мл 12,5% р-ра, затем через каждые 4-6 ч. по 2 мл. Можно вводить в/в капельно, добавляя к обычным растворам для инфузий.
- 5% р-р эпсилон-аминокапроновой кислоты по 100 мл через каждые 4 часа; 5-10% р-р аскорбиновой кислоты по 1-2 мл в/в.
- 10%раствор кальция хлорида до 50-60 мл/сутки в/в.
- 1% или 0,3% р-ра викасола соответственно 1-2 и 3-5 мл.
- Внутривенное введение Н2-блокаторов гистамина (ранитидина) по 50 мг 3-4 раза в сутки, фамотидин (квамател) по 20 мг 2 раза в сутки, ингибиторы протоновой помпы (омепрозол по 40 мг 1-2 раза в сутки).
Остальные мероприятия по ведению и лечению этой группы больных находится в компетенции хирургов.
Читайте также:
- Как научиться контролировать свои порывы ревности? Урок самоконтроля ревнивым
- Лучевая диагностика инфаркта печени
- Нетравматический остеит лобковой кости - лучевая диагностика
- Наследственное поражение митрального клапана. Наследственное поражение корня аорты
- Показания для операции трехсуставного атродеза стопы
