Нетравматический остеит лобковой кости - лучевая диагностика
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Авторы: Глазунов П.А. 1 , Трофименко И.А. 2 , Жиляев Е.В. 1, 3, 4
1 АО «ЕМЦ», Москва, Россия
2 Европейский медицинский центр, Москва
3 ФГБОУ ДПО РМАНПО Минздрава России, Москва, Россия
4 РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия
Для цитирования: Глазунов П.А., Трофименко И.А., Жиляев Е.В. Симфизит как междисциплинарная проблема. РМЖ. Медицинское обозрение. 2015;23(25):1520-1522.
В статье освещены вопросы диагностики симфизита, как междисциплинарной проблемы
Для цитирования. Глазунов П.А., Трофименко И.А., Жиляев Е.В. Симфизит как междисциплинарная проблема // РМЖ. 2015. No 25. С. 1520–1522.
Боль в области костей таза может появляться по разным причинам. Традиционно уже на этапе сбора анамнеза врач старается дифференцировать боль механического и воспалительного типов, что важно для диагностики и дальнейшего лечения. Однако в некоторых случаях процесс постановки верного диагноза может быть достаточно трудным. Ниже мы приводим клиническое наблюдение пациента со специфическими жалобами и историей нашего диагностического поиска.
Пациент Г., 69 лет, обратился к ревматологу с жалобами на боль в области лобкового симфиза, иррадиирущие в правую паховую область, усиливающиеся при ходьбе, перемене положения тела в кровати, подъеме из положения лежа.
Из анамнеза известно, что считает себя больным с февраля 2015 г. (за 2 мес. до обращения), когда через несколько дней после травмы в быту (падение с лестницы на спину) появились боли в области лобкового симфиза, усиливающиеся при ходьбе, с иррадиацией в правую, а иногда и левую паховые области. Температура тела – до 37,8°С. Пациент обратился в одну из клиник г. Москвы, где при обследовании были выявлены лейкоцитоз 19,1×109/л, повышение СОЭ до 50 мм/ч, повышение уровня С-реактивного белка более 200 мг/л. В общем анализе мочи лейкоцитурия – 735–736 в поле зрения, эритроциты – 35–36 в поле зрения, лейкоцитарная эстераза +++, ПСА общий – 0,115 нг/мл. Состояние было расценено как обострение мочевой инфекции на фоне хронического постлучевого цистита. Пациент был госпитализирован, на фоне проведения парентеральной антибактериальной терапии (цефтриаксон 2 г/сут + амикацин 1,5 г/сут) достигнута нормализация температуры тела, снизилась интенсивность болей в области лона, отмечено уменьшение лейкоцитоза до 12,0х109/л и СОЭ до 40 мм/ч, снижение числа лейкоцитов и эритроцитов в общем анализе мочи. Пациент был выписан для продолжения лечения амбулаторно.
У больного в анамнезе: 2009 г. – рак простаты (аденокарцинома класса 4+5 по Глисону). Была произведена радикальная позадилонная резекция простаты, проводилась лучевая терапия (брахитерапия, наружная лучевая терапия). В дальнейшем диагностировался хронический постлучевой цистит. В послеоперационном периоде – деформация шейки мочевого пузыря, стриктура уретры, недержание мочи. В 2013 г. проведена трансуретральная резекция мочевого пузыря в связи с его развившейся обструкцией.
После выписки пациент продолжал испытывать постоянную боль в области лобкового симфиза, число лейкоцитов в периферической крови нормализовалось, сохранялась повышенная СОЭ до 60 мм/ч. При компьютерной томографии отмечено умеренное расширение суставной щели лонного сочленения – до 7 мм. По переднему контуру лонного сочленения уплотнение мягких тканей без четких контуров, размерами около 45 х 35 мм, тяжистость прилежащей подкожно-жировой клетчатки. На фоне остеофитов определяется краевая деструкция коркового слоя передних отделов лонных костей в области лонного сочленения. В теле правой подвздошной кости отмечается остеосклеротический очаг размерами до 10 мм, с неровными контурами. Предстательная железа с послеоперационными изменениями, в центральном отделе – жидкостной дефект, по краям – кальцинаты. Субхондральные отделы вертлужной впадины склерозированы. Определяются выраженная кальцификация и тендиноз по краю подвздошных гребней, в области больших вертелов бедренных костей. Предположен опухолевый (расценен как более вероятный) или воспалительный процесс.
По рекомендации онколога выполнена сцинтиграфия скелета с Тс-99m-меченным пирофосфатом – данных, свидетельствующих о метастазах и артрите, не получено. Зона лобкового симфиза не оценена ввиду естественной концентрации контраста в мочевом пузыре.
При осмотре ревматологом состояние средней тяжести за счет болевого синдрома. Хромает на правую ногу при ходьбе. При осмотре периферические суставы не изменены. Пальпация остистых отростков позвонков на всем протяжении безболезненна. Ограничения движений в шейном отделе позвоночника нет. Объем движений в грудном и поясничном отделах позвоночника не удается оценить ввиду усиливающейся боли в области лобкового симфиза при попытке провести оценивающие тесты. Пальпация лобкового симфиза болезненна. Движения в правом тазобедренном и коленном суставах ограничены, т. к. усиливается боль в лобке и правой паховой области. Кожа в этом месте не изменена, локальной гиперемии нет. Тест изометрического напряжения мышц таза положительный.
С целью обезболивания пациенту был рекомендован прием НПВП, эффект положительный.
При дополнительном лабораторном обследовании: прокальцитонин Через несколько дней пациент обратился в клинику в связи с острой задержкой мочи, которая разрешилась самостоятельно, после отхождения «сгустка» темно-красного цвета. Пациент осмотрен урологом, выполнена цистоскопия: ближе к шейке мочевого пузыря в зоне уретропузырного анастомоза на 6 часах условного циферблата выявлен язвообразный дефект, выполненный фибрином, диаметром около 2 см. Там же обнаружены зоны кровоточивости с небольшими свежими сгустками крови. Шейка мочевого пузыря сужена, деформирована.
Пациент был направлен на МРТ малого таза с контрастированием (рис. 1). По передней стенке сформированного «предпузыря» определяется дефект размерами 7×8 мм, сообщающийся с расширенным до 10 мм лонным сочленением. Смежные поверхности лонных костей – с признаками отека костного мозга. По нижнему краю расширенного и заполненного жидкостью лонного сочленения определяются два свищевых хода, которые идут на 8 часах условного циферблата (протяженность – до 28 мм) и на 4 часах (протяженность – до 18 мм) книзу и кнаружи с обеих сторон от основания полового члена и слепо заканчиваются в отводящих мышцах. В ветвях седалищных костей – зоны отека костного мозга, в наружных запирательных, приводящих мышцах у лонного сочленения – зоны воспалительной инфильтрации (отмечается накопление контрастного препарата). В пришеечном отделе мочевого пузыря – выраженный отек слизистой оболочки, по левой боковой стенке пузыря на 6 мм кнаружи от устья левого мочеточника – дивертикул 8×9×12 мм. В латеральных массах крестца выявляются симметричные, обширные, продольно ориентированные зоны выраженного отека костного мозга.
С учетом данных МРТ состояние было расценено как остеомиелит лонных костей с источником инфекции в мочевых путях.
Пациент был госпитализирован в урологический стационар, для снижения давления в мочевом пузыре была установлена цистостома. Антибактериальная терапия не проводилась. Через 14 дней наблюдалась явная положительная динамика в виде снижения интенсивности болей, некоторого снижения СОЭ и уровня СРБ. Запланировано оперативное вмешательство для восстановления герметичности мочевого пузыря.
Остеомаляция – диффузное заболевание скелета, обусловленное нарушением минерализации кости. Причинами его могут быть дефицит кальция (наиболее часто), дефицит фосфора (фосфатный диабет у детей и онкогенная остеомаляция у взрослых вследствие высокой продукции фосфоруретических факторов), блокирование образования кристаллов пирофосфата кальция в костях экзогенными веществами (бифосфонатная, алюминиевая остеомаляция). В обсуждаемом случае все причины, кроме первой, могут быть достаточно уверенно исключены.
Наиболее частыми причинами дефицита кальция являются дефицит витамина D, нарушение образования кальцитриола, мальабсорбция, нарушенная реабсорбция кальция в почечных канальцах. У пациента обнаружено значительное снижение содержания измеряемого метаболита витамина D кальцидиола (25-гидроксихолекальциферол) – 6 нг/мл (норма – 30–60 нг/мл) и суточной экскреции кальция – 0,68 ммоль (норма – более 2,5 ммоль). Указанные результаты с учетом нормального уровня неорганического фосфата в крови подтвердили предположение о дефиците кальция на фоне дефицита витамина D. Для коррекции дефицита кальция и витамина D традиционно используются комбинированные препараты.
Настоящий случай показался нам весьма необычным, особенно для практики врача-ревматолога. Характер жалоб, а также лабораторная картина требовали проведения широкого дифференциального диагноза. Данное наблюдение представляется нам хорошим поводом привлечь внимание ревматологов и терапевтов к проблеме боли в области лона, диагностирование которой может оказаться серьезным испытанием для врача.
1. Braun J., Bollow M., Remlinger G. et al. Prevalence of spondylarthropathies in HLA-B27 positive and negative blood donors // Arthritis Rheum. 1998 Jan. Vol. 41 (1). Р. 58–67.
2. Trontzas P., Andrianakos A., Miyakis S. et al. Seronegative spondyloarthropathies in Greece: a population-based study of prevalence, clinical pattern, and management. The ESORDIG study // ClinRheumatol. 2005 Nov. Vol. 24 (6). Р. 583–589.
3. De Angelis R., Salaffi F., Grassi W. Prevalence of spondyloarthropathies in an Italian population sample: a regional community-based study // Scand J Rheumatol. 2007 Jan-Feb. Vol. 36 (1). Р. 14–21.
4. Choi H., McCartney M., Best T.M. Treatment of osteitis pubis and osteomyelitis of the pubic symphysis in athletes: a systematic review // Br J Sports Med. 2011 Jan. Vol. 45 (1). Р. 57–64.
5. Pauli S., Willemsen P., Declerck K., Chappel R., Vanderveken M.,Osteomyelitis pubis versus osteitis pubis: a case presentation and review of the literature // BrJSportsMed. 2002. Vol. 36. Р. 71–73.
6. Bouza E., Winston D.J., Hewitt W.L. Infectious osteitis pubis // Urology.1978. Vol. 12. Р. 663–669.
7. Lupovitch A., Elie J.C., Wysocki R. Diagnosis of acute bacterial osteomyelitis of the pubis by means of fine needle aspiration // ActaCytol. 1989. Vol. 33. Р. 649–651.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Нетравматический остеит лобковой кости - лучевая диагностика
а) Аббревиатуры:
• Конденсационный остеит подвздошных костей (КОП)
• Конденсационный остеит ключицы (КОК)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КОП: двусторонние симметричные области склероза подвздошных костей в форме треугольника в области крестцово-подвздошного сочленения
о КОК: склероз нижнемедиальной головки ключицы
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о В большинстве случаев достаточно рентгенографии
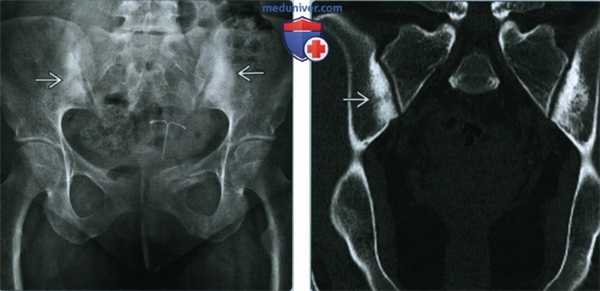
(Слева) Рентгенография в ПЗ проекции: у молодой женщины, обследованной в связи с травмой, был случайно обнаружен конденсационный остеит подвздошных костей. Наблюдается двусторонний склероз крыльев подвздошных костей, ограниченный областью, прилегающей к крестцово-подвздошному сочленению. Область склероза имеет форму, приближенную к треугольной, с верхушкой направленной краниально.
(Справа) КТ, корональный срез: треугольная форма области склероза подвздошных костей, четко определяющая границы аномалии.
3. Рентгенография при конденсационном остеоите:
• Рентгенография:
о Конденсационный остеит подвздошных костей:
- Склероз: развивается по ходу суставных поверхностей подвздошных костей, вдаваясь в прилегающий костный мозг
- Треугольная форма; верхушка направлена краниально
- Изменения по ходу суставных поверхностей крестца отсутствуют
- Отсутствие других признаков, таких как субхондральные кисты, эрозии, сужение суставной щели
- Обычно двустороннее и симметричное поражение
- Асимметричное поражение встречается менее часто
- Одностороннее поражение встречается редко
о Конденсационный остеит ключицы
- Обычно одностороннее поражение
- Поражается нижнемедиальная поверхность головки ключицы
- Возможно наличие мелкого нижнемедиального остеофита
- Распространяется по субхондральной костной ткани
- Отсутствие других признаков, таких как субхондральные кисты, эрозии, сужение суставных щелей
4. КТ при конденсационном остеоите:
• КТ лучше демонстрирует признаки, наблюдаемые при рентгенографии
5. МРТ при конденсационном остеоите:
• Области склероза визуализируются в виде областей низкоинтенсивного сигнала на всех последовательностях
• Распространенность изменений соответствует данным рентгенографии
• При конденсационном остеите ключицы может наблюдаться отек прилегающих мягких тканей
6. Радионуклидные исследования:
• Сканирование костей скелета: наблюдается интенсивное поглощение; может имитировать артрит:
о Помогает исключать многоочаговые заболевания, такие как метастатическое поражение
• При ФДГ ПЭТ определяется повышенное поглощение; одновременное выполнение КТ помогает избежать неправильного диагноза
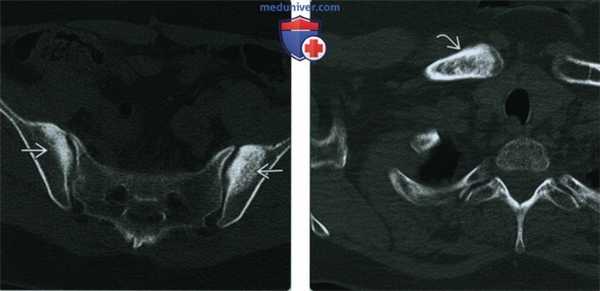
(Слева) КТ, аксиальный срез: у этой же пациентки подтверждается расположение склерозированной области в пределах крыльев подвздошных костей и щажение крестца и крестцово-подвздошных сочленений. Дополнительная визуализация или дальнейшее наблюдение при конденсационном остеите не требуются.
(Справа) КТ, костное окно, аксиальный срез: у пациента с болью выше правого грудинно-ключичною сочленения определяется диффузный склероз головки правой ключицы. Грудина (изображение не представлено) сохранна. Других поражений скелета выявлено не было. Ведущим предварительным диагнозом является конденсационный остеит ключицы.
в) Дифференциальная диагностика конденсационного остеоита:
1. Метастазы в костном мозге:
• Образования обнаруживаются в других отделах скелета
• Отсутствует двусторонний симметричный характер и треугольная форма поражения, наблюдаемые при КОП
• Одиночная область повышенного поглощения в головке ключицы скорее всего не является солитарным метастазом
2. Остеоартрит:
• Область поражения не имеет треугольной формы и не достигает костного мозга
• Сужение суставной щели, субхондральные кисты, остеофиты
3. Гиперостоз грудинно-ключичного сочленения (синдром SAPHO):
• Встречается преимущественно у подростков и молодых взрослых
• Чаще встречается у мужчин
• Односторонний или двусторонний
• Энтезит распространен сильнее
• Возможно поражение ключицы, 1-го грудинно-хрящевого соединения
4. Сакроилиит:
• Сужение суставной щели, эрозии
• Область склероза более неоднородная, не имеет треугольной формы и затрагивает обе суставные поверхности
• Чаще наблюдаются симптомы
• Чаще асимметричен
5. Болезнь Фридрейха (остеонекроз головки ключицы):
• Существует мнение, что это один и тот же процесс
• Встречается редко у пациентов более молодого возраста (от подросткового до раннего взрослого)
г) Патология:
1. Общая характеристика:
• Этиология:
о Реакция на механическую нагрузку
2. Микроскопия:
• Увеличение числа и размеров трабекул
• Облитерация нормального костномозгового пространства
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Обнаруживается случайно
о Иногда может развиваться симптоматика:
- Тугоподвижность, суставная боль
- При сдавливании крестцово-подвздошного сочленения возможна болезненность
2. Демография:
• Возраст:
о 20-60 лет
• Пол:
о МОК:
- ↑ встречаемость КОП после беременности
3. Течение и прогноз:
• Не прогрессирует; нет значительных последствий
4. Лечение:
• При появлении симптомов используйте безрецептурные анальгетики
• В редких случаях требуется иссечение/фиксация
• В одном небольшом исследовании предлагалось проведение туннелизации
е) Список использованной литературы:
1. Jans L et al: MRI of the SI joints commonly shows non-inflammatory disease in patients clinically suspected of sacroiliitis. Eur J Radiol. 83(1): 179-84, 2014
а) Терминология:
1. Аббревиатуры:
• Остеит лобковой кости (ОЛК)
• Лобковый симфиз (ЛС)
2. Синонимы:
• ОЛК спортсменов, посттравматический ОЛК, пубалгия при остеите
3. Определения:
• Болезненная хроническая травма (ЛС) вследствие чрезмерной нагрузки:
о ЛС является очагом бесчисленных динамических и статических сил
• Субхондральные изменения кости в области ЛС как ответ на нестабильность, чрезмерную нагрузку
• Посттравматический ОЛК может возникнуть вследствие:
о Травма с дестабилизацией ЛС
о Беременность (дестабилизация вследствие слабости связок)
о Спортивная грыжа (разрыв нижнего края прямой мышцы живота, распространяющийся в область начала длинной приводящей мышцы)
• Нормальный ЛС состоит из противоположных тел лобковых костей, покрытых суставным хрящом с фиброзно-хрящевым диском:
о Первичная расщелина зачастую представлена внутри диска (норма)
о Сустав поддерживается связками; дугообразная (нижняя часть) является наиболее сильной
о Тела лобковых костей служат местами прикрепления множественных приводящих мышц, прямой мышцы живота, средней линии лобкового апоневроза, паховой связки
1. Общая характеристика:
• Основные диагностические критерии:
о Отек костного мозга на обеих сторонах ЛС при МРТ, распространяющийся спереди назад
• Локализация:
о Субхондральный слой, в области лобкового симфиза
(Слева) МРТ Т2ВИ, режим подавления сигнала от жира, косой аксиальный срез: у футболиста 30 лет с левосторонней болью в паху определяется обширный отек обеих лобковых костей в передне-заднем направлении, с неровностью суставной поверхности, субхондральным склерозом и кистами. Такой ОЛК является по крайней мере подострым, если не хроническим.
(Справа) MPT, STIR, косой коронарный срез: у этого же пациента вновь определяется субхондральный склероз и формирование кисты в дополнение к обширному отеку костного мозга. (Слева) МРТ Т1ВИ, коронарный срез: у футболиста 18 лет, через год после постановки диагноза ОЛК, определяется эрозия и склероз субхондрального слоя кости.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента определяется субхондральная эрозия, а также двусторонний и асимметричный отек костного мозга и пролиферативные изменения кости в картине, имитирующей агрессивный артрит. (Слева) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у спортсмена с преобладанием левосторонней боли в паховой области над правосторонней определяется субхондральный отек костного мозга, также больше слева. Криволинейный сигнал от жидкости в виде пучка латеральнее симфиза указывает на вторичную расщелину, свидетельствующую о травме апоневроза прямой/приводя-щей мышцы. Односторонняя вторичная расщелина служит достоверным признаком на стороне симптомов.
(Справа) При рентгенографии в передне-задней проекции у этого спортсмена с левосторонней болью в паху определяется асимметричная левосторонняя резорбция ПС и тела лобковой кости.
2. Рентгенография при остеите лобковой кости:
• Острая фаза: отек, не визуализируемый на рентгенографии
• Подострая фаза: субхондральная резорбция, в некоторых случаях односторонняя, зачастую асимметричная:
о Ассоциирована с травмой апоневроза прямой мышцы живо-та/приводящей мышцы
• Хроническая стадия: субхондральный склероз, более выступающие эрозии, остеофиты при запущенных случаях
• Проекции фламинго (конусовидная передне-задняя проекции ЛС в положении пациента стоя сначала на одной нижней конечности, затем на другой) позволяет обнаружить нестабильность:
о Вертикальный сдвиг > 2мм
3. КТ при остеите лобковой кости:
• Данные аналогичны данным рентгенографии
• «Эрозии в виде штампа» являются характеристиками установившегося ОЛК
• КТ не играет специфической роли
4. МРТ при остеите лобковой кости:
• Т1ВИ:
о ↓ интенсивности сигнала от отека костного мозга ± склероз
о ± остеофиты, резорбция кортикального слоя на краю сустава, заднее выпячивание суставного диска
• Т2ВИ, режим подавления сигнала от жира:
о Отек костного мозга по обе стороны ЛС, спереди-назад:
- Может распространяться в ветви лобковой кости
о Скопление жидкости ЛС
о ± резорбция кости
о Может отмечаться ассоциация с вторичной расщелиной (не первичный признак):
- Гиперинтенсивный криволинейный сигнал на Т2, распространяющийся вниз и латерально от нормальной первичной расщелины симфиза:
Сигнал ≤ интенсивности от жидкости на Т2 ВИ
- Односторонний или двусторонний
- Указывает на частичный отрыв в месте начала сухожилия длинной приводящей мышцы и/или места прикрепления прямой мышцы живота
5. Радионуклидная диагностика:
• Сцинтиграфия костей:
о Двустороннее субхондральное накопление радиометки, в частности на отсроченных изображениях:
- Чувствительна, но не специфична или описательна
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ
• Советы по протоколу исследования:
о Изображения с широким полем зрения для оценки патологии тазобедренного, крестцово-подвздошного (КПС) суставов
о Изображения с небольшим полем зрения ЛС:
- Следует использовать угловые изображения аксиально по отношению к ЛС
- В некоторых случаях называются различными авторами «косыми аксиальными» (аксиально по отношению к ЛС) или «косыми коронарными» срезами (коронарные по отношению ко всему тазу)
о Последовательности, чувствительные к жидкостям, сагиттального среза ЛС, для оценки прямой-приводящей мышц
(Слева) КТ, аксиальный срез: у этого игрока регби 21 года определяется склероз, неровность и эрозии вдоль ЛС, что указывает на хронический ОЛК. КТ позволяет выявить хронические признаки ОЛК, но обычно не используется для постановки диагноза. Обратите внимание на пролиферативные изменения кости при хронических разрывах приводящих мышц.
(Справа) КТ, 3D реконструкция поверхности: у этого же пациента подтверждена неровность ЛС, что указывает на длительный ОЛК. (Слева) При рентгенографии в передне-задней проекции у регбиста 20 лет определяется асимметричный склероз кости и эрозии при хроническом ОЛК. Значительный склероз и эрозии свидетельствуют о длительном течении. Признаки острого ОЛК в первую очередь включают в себя отек костного мозга, который не визуализируется при рентгенографии.
(Справа) МРТ Т1ВИ, косой коронарный срез: у этого же пациента определяется неровность суставной поверхности и эрозии, более выступающие справа. Отмечается сопутствующий гипоинтенсивный склероз. (Слева) MPT, STIR, косой коронарный срез: у этого же пациента подтвержден различный гиперинтенсивный отек в обеих лобковых костях вследствие ОЛК. Отсутствие гиперинтенсивного сигнала каудально справа подтверждает склероз, который визуализируется на МРТ Т1ВИ.
(Справа) При рентгенографии в передне-задней проекции у пациента 15 лет с отрывом левой передней нижней ости подвздошной кости (изображение отсутствует) определяется нормальная небольшая неровность, которая может визуализироваться в области ЛС у пациентов с открытым симфизом. Отсутствие склероза в этом случае подтверждает, что этот признак нормальный. В затруднительных случаях может понадобиться выполнение МРТ.
в) Дифференциальная диагностика:
1. Отрывная травма лобковой кости:
• Сухожилия приводящих мышц начинаются в области апофизов вдоль нижнего края ЛС
• Окостеневший апофиз и незрелый - в возрасте 15-25 лет, а также с риском отрыва
• Полулунный осколок зачастую трудно визуализировать; оставляет неровную нижнюю поверхность ЛС, имитирующую резорбцию
• Часто отмечаются апофизиты с отсутствием отрыва → очаговый отек: о Часто односторонний
2. Спортивная грыжа:
• Противоречивая тема
• Не является истинной грыжей
• Представлена травмой в области прикрепления прямой мышцы живота, места начала приводящей (обычно длинной) мышцы, апоневроза прямой и приводящей мышц и/или средней линии лобкового апоневроза
• Может быть провоцирующим фактором при развивающемся ОЛК; часто сопутствующее явление при ОЛК
• Не вызывает распространенного отека кости; отек обычно ограничен спереди субэнтезиальным слоем кости
3. Стрессовый перелом/реакция:
• ± гипоинтенсивная линия перелома
• Отек костного мозга распространяется на различное расстояние латеральнее симфиза
• Обычно односторонний
• Может быть сопутствующим при ОЛК
4. Остеомиелит:
• Редко
• После деторождения, лучевой терапии, простатэктомии/других оперативных вмешательств МПС, внутривенном введении наркотических веществ
5. Нормальные вторичные зоны роста:
• Некоторые зоны роста хряща ЛС могут быть не окостеневшими у людей моложе 20-25 лет
• Может быть неровным, даже раздробленным
• Неровный кортикальный слой при рентгенографии имитирует эрозии
• Обычно сравнительно симметричные
6. Артрит:
• Хронические дегенеративные изменения могут развиться в ЛС с возрастом, но при ОЛК может определяться инволюция с хроническими дегенеративными изменениями:
о Анамнез и возраст предполагают первичную причину
• Анкилозирующий спондилит и ревматоидный артрит в редких случаях могут поражать ЛС
• Гиперпаратиреоз может вызвать эрозии или явное расширение ЛС, иногда вместе с более неблагоприятными изменениями КПС
г) Патология. Общая характеристика:
• Первоначальной причиной является воспалительный остеит, возникающий часто вследствие повторяющейся микротравмы: обычно травма вследствие чрезмерной нагрузки:
о Дестабилизация симфиза вследствие травмы апоневроза прямой мышцы живота/приводящей мышцы
о Слабость связок вследствие беременности и/или родов
о Чрезмерная активность спортсменов при беге и кручении
о Дополнительный стресс на ЛС вследствие поднимания чрезмерного веса
• Позднее развивается картина, схожая с остеоартритом
(Слева) При рентгенографии в передне-задней проекции у игрока в американский футбол с постоянной двусторонней болью в паху определяется небольшой субхондральный склероз и ранняя резорбция в области ЛСВ, которые иногда могут остаться незамеченными.
(Справа) Сцинтиграфия костей с МДФ, меченной Тс-99, в передне-задней проекции: у этот же пациента определяется интенсивное поглощение радиометки вокруг ЛС при картине, схожей с субхондральным отеком костного мозга, который визуализируется на МРТ при остром ОЛК. ОЛК часто не визуализируется или слабо выражен при рентгенографии. (Слева) МРТ Т2ВИ, режим подавления сигнала от жира, косой аксиальный срез: у женщины 32 лет с левосторонней болью в паху и правосторонней болью в тазобедренном суставе определяются асимметричный субхондральный отек костного мозга слева и гипертрофия капсулы ЛС с ранними пролиферативными изменениями, свидетельствующие о ОЛК вследствие дестабилизирующей травмы.
(Справа) MPT, STIR, коронарный срез: у этой же пациентки определяется правосторонний сакроилиитв. ОЛК и сакроили ит часто встречаются у пациенток после родов (в этом случае через семь месяцев после рождения ребенка. (Слева) МРТ Т1ВИ, косой аксиальный срез: у игрока в лакросс 19 лет с пубалгией определяется неровность края лобкового симфиза слева с несращенным патологически гипоинтенсивным апофизом бугорка лобковой кости слева и реципрокным отеком коан от мозга справа. ОЛК может проявляться в виде апофизита бугорка лобковой коаи у молодых спортсменов.
(Справа) MPT, STIR, коронарный срез: определяется более хроническая и зрелая картина ОЛК с отеком коаного мозга и пролиферативные изменения кости.
1. Проявления остеита лобковой кости:
• Наиболее частые признаки/симптомы:
о Односторонняя или двусторонняя боль в паху:
- Усиливается при физической активности:
Часто вследствие бега и механизмов кручения
Футбол, хоккей, регби, бег на короткие дистанции
- Острая боль в «кости»
о Часто имеется дестабилизирующая травма в анамнезе:
- Травмы прямой мышцы живота/приводящей мышц (спортивная грыжа)
- Беременность, роды
• Другие признаки/симптомы:
о Боль в промежности при беге
о ↓ диапазона движения тазобедренного сустава
о Ассоциирована с дисфункцией КПС
2. Демография:
• Возраст:
о Молодые спортсмены
о Женщины любого возраста после деторождения
о Пожилые взрослые с остеопорозом и несимметричной походкой
• Пол:
о М>>Ж у спортсменов с ОЛК
3. Течение и прогноз:
• Может прогрессировать в ослабляющую травму кости:
о Стрессовый перелом; субхондральная резорбция кости
4. Лечение:
• Ограничение активности
• Инъекция глюкокортикостероидов:
о Показана только после подготовки в периоде покоя
о Может отмечаться уменьшение боли, что позволяет спортсменам дальше перенагружать ЛС с продолжением повреждения
• Хирургическая стабилизация: ЛС, сопутствующая травма:
о Соединение или резекция ЛС
о Восстановление сухожилия приводящей мышцы
о Восстановление тазового дна
е) Диагностическая памятка:
1. Следует учесть:
• Занятие спортом
• Недавняя беременность
• Спортивная грыжа в анамнезе
2. Советы по интерпретации изображений:
• Рекомендуется исключить патологические изменения апоневроза прямой мышцы живота/приводящей мышцы
• Вторичная расщелина на МРТ
3. Рекомендации по отчетности:
• Необходимо описать острые и хронические признаки
• Необходимо описать распространение и асимметрию
• Обратите внимание на любую резорбцию кости или стрессовый перелом
Рентгенограмма, КТ, МРТ при нетравматическом остеите лобковой кости
а) Определения:
• Аномальная картина при визуализации лобкового сочленения у лиц, не занимающихся спортом
• При этом признаки заболевания обычно наблюдаются в среднем или пожилом возрасте
• Дифференциальный диагноз с посттравматическим остеитом лобковых костей у молодых пациентов, занимающихся профессиональным спортом (боли в паху)
1. Общая характеристика:
• Лучший диагностический критерий:
о Субхондральный склероз, кисты, неровность суставных поверхностей или резорбция в области лобкового сочленения
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Обнаруживается случайно на рентгенограммах, КТ, МРТ, при сканировании костей скелета
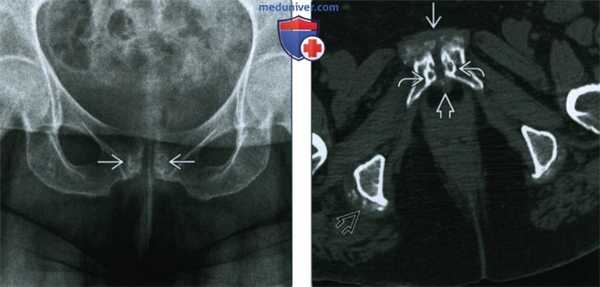
(Слева) Рентгенография в ПЗ проекции: определяется аномальное лобковое сочленение с субхондральным склерозом и субхондральными кистами. Разрушение копи отсутствует.
(Справа) Бесконтрастная КТ, аксиальный срез: хорошо видны изменения при болезни отложения кристаллов. Изменения включают околосуставную минерализацию, образование субхондральных кист и гипертрофию капсулы. Схожие изменения наблюдаются в правой подвздошно-ягодичной сумке.
3. Рентгенологические данные:
• Рентгенография:
о Сужение лобкового сочленения:
- Иногда наблюдается расширение с признаками резорбции
о Субхондральный склероз и кисты
о Остеофиты и фрагментация кости
о Вакуум-феномен
о Хондрокальциноз и околосуставная минерализация
4. КТ при нетравматическом остеите лобковой кости:
• Имитирует картину при рентгенографии
• Может наблюдаться гипертрофия капсулы
• Растяжение сустава, обусловленное жидкостью
• ↑ чувствительность в диагностике хондрокальциноза, кальцификации капсулы
5. МРТ при нетравматическом остеите лобковой кости:
• Истончение и неровность хряща
• Изменения сигнала от костного мозга в субхондральной области:
о Одностороннее или двустороннее
о Симметричное или несимметричное
о Варьируют от отека (↓ интенсивности сигнала на Т1ВИ, ↑ интенсивности сигнала при последовательностях, чувствительных к жидкости) до склероза (↓ интенсивности сигнала при всех последовательностях)
• Субхондральные хрящи, остеофиты
• Гипертрофия капсулы
• Жидкость в сочленении
• Легкий отек прилегающих мягких тканей (жировой и мышечной):
о При распространенном отеке возможно наличие инфекции
6. Радиоизотопные исследования:
• Сканирование костей скелета:
о Увеличение поглощения рентгеноконтрастного вещества:
- Обычно по обе стороны от сочленения
- Симметричное или несимметричное
- При одностороннем увеличении поглощения говорит о наличии другого заболевания:
Стрессовые перелом, метастатическое поражение
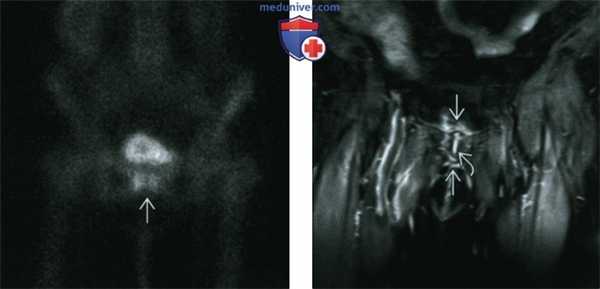
(Слева) Сканирование костей скелета в прямой проекции: определяется часто обнаруживаемое повышение поглощения по обе стороны от лобкового сочленения. До тех пор, пока в этой области не появятся симптомы, эти изменения обычно относят к последствиям дегенеративного заболевания.
(Справа) МРТ, STIR, корональный срез: определяется жидкость в лобковом симфизе и воспалительные изменения в капсуле сустава и прилегающих мягких тканях. Наблюдается легкий отек костного мозга по обе стороны сочленения. Эти признаки нередко встречаются у пациентов пожилого возраста.
в) Дифференциальная диагностика нетравматического остеита лобковой кости:
1. Инфекция:
• Всегда подозревайте при:
о Перенесенных недавно инвазивных манипуляциях на органах мочеполовой системы
о Характерных симптомах инфекционного заболевания
• Разрушение кости, пузырьки воздуха
• Незрелость и неравномерное формирование новой костной ткани
• На МРТ может определяться распространенный отек прилегающих мягких тканей
• При характерной клинической картине может потребоваться пункция для подтверждения/исключения инфекции
2. Остеобластное метастатическое поражение:
• Обычно многоочаговое заболевание
• Возможно одностороннее увеличение поглощения при метастатическом поражении ветвей лонной кости:
о Помогает рентгенография; метастазы локализуются не субхондрально
3. Ревматологическое заболевание:
• Ревматоидный, анкилозирующий спондилит, псориатический артрит
• Эрозии, избыточный периостит свидетельствуют об этой причине заболевания
• Проявления артрита наблюдаются по всему скелету
4. Гиперпаратиреоз:
• Резорбция субхондральной костной ткани
г) Патология. Общая характеристика:
• Этиология:
о Несколько причин:
- Вторичный остеоартрит:
Механическое поражение, являющее последствием микронестабильности: травма в молодом возрасте (травматический остеит лонных костей), несколько беременностей у женщин
Поздние стадии артрита с поражением лонного сочленения: ревматоидный, анкилозирующий спондилит, псориатический артрит
- Болезнь отложения кристаллов
- Проводимые ранее инвазивные вмешательства на органах таза, МПС, особенно у женщин
1. Проявления:
• Типичные признаки/симптомы:
о Обнаруживается случайно
• Другие признаки/симптомы:
о В некоторых случаях возможно наличие симптомов
о Отсутствуют специфические визуализационные признаки, помогающие подтвердить или исключить аномальное лонное сочленение как причину болей
о При наличии симптомов необходимо подозревать наличие инфекции
2. Демография:
• Возраст:
о От среднего до старшего возраста:
- Встречаемость увеличивается с возрастом
Остит
Остит – это острое или хроническое воспаление костной ткани. Чаще поражает длинные трубчатые кости, реже возникает в коротких трубчатых костях и позвонках. Может быть острым или хроническим. Острый остит проявляется интенсивными разрывающими, дергающими болями, отеком, гиперемией, общей интоксикацией. При хроническом остите состояние удовлетворительное, болевой синдром выражен незначительно, имеется свищевой ход. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии, фистулографии и других исследований. Лечение – хирургические вмешательства, антибиотикотерапия.
МКБ-10
Общие сведения
Остит относится к распространенным патологическим состояниям, но изолированно почти не встречается, поскольку воспаление кости редко протекает без вовлечения соседних структур. В сочетании с воспалением надкостницы носит название остеопериостита, в комбинации с воспалением костного мозга – остеомиелита. Гематогенным оститом обычно страдают дети. Другие неспецифические формы болезни могут выявляться у людей любого возраста.
Причины остита
Непосредственной причиной воспаления кости является болезнетворная флора. В 80-85% случаев неспецифический остит вызывается стафилококками, в остальных случаях из очага высеваются пневмококки, стрептококки, синегнойная палочка, кишечная палочка, клебсиелла, вульгарный протей. Болезнь может развиваться при некоторых специфических инфекциях. Основные этиологические факторы остита:
- Гематогенное распространение инфекции. Характерно для детского возраста. Воротами для проникновения возбудителей становятся миндалины, слизистые оболочки ротовой полости, верхних дыхательных путей, раны и ссадины.
- Контактное поражение кости. Возникает при открытых переломах (в том числе – огнестрельных), после оперативных вмешательств на костях (обычно – остеосинтеза). Является следствием инфицирования раны. Иногда кость поражается в результате перехода гнойного воспаления с окружающих тканей (например, при флегмоне).
- Специфические инфекции. Возбудители попадают в кость из первичного очага. Наиболее распространенными вариантами специфического остита являются туберкулез костей и суставов, поражение костей при третичном сифилисе. Реже остит диагностируется при лепре и бруцеллезе.
Значимую роль в развитии инфекционного процесса играет общее состояние и уровень сопротивляемости организма. Гематогенный остит в 40-50% случаев манифестирует на фоне острой вирусной инфекции. Посттравматическая форма болезни чаще возникает при сочетанной травме, сопутствующей хронической соматической патологии.
Патогенез
Остит характеризуется процессами разрушения и пролиферации костной ткани. При острых процессах преобладает деструкция костного вещества. В результате жизнедеятельности болезнетворных микроорганизмов костная ткань рассасывается, в кости образуются полости с гнойным и некротическим содержимым. При хроническом воспалении грануляционная ткань, заполняющая полости, имеет преимущественно пролиферативный характер.
Классификация
Упрощенная классификация подразумевает деление остита на острый и хронический, гематогенный и негематогенный. Существует расширенная систематизация остита, составленная с учетом следующих факторов:
- Время возникновения: первичный (очаг образуется в кости) и вторичный (воспаление переходит на кость с соседних структур).
- Путь проникновения: эндогенный (гематогенное распространение), экзогенный (посттравматический), контактный (с соседних гнойных очагов), ятрогенный (послеоперационный).
- Тип микроорганизмов: гнойная флора (стафилококки, пневмококки и пр.), анаэробы (клостридии, неклостридиальная флора), возбудители специфических инфекций (палочки Коха, бледная спирохета и др.).
- Течение: острое, подострое, первично-хроническое, хроническое.
- Количество очагов: моно- и полифокальный, полилокальный.
- Внешний вид: без свища, со свищом, с мягкотканным дефектом и т.д.
Симптомы остита
Симптоматика определяется формой заболевания. Начало гематогенного остита острое. Температура тела пациента внезапно повышается до 39-40°C. Появляются слабость, разбитость, ознобы, тошнота, тахикардия. В пораженном сегменте возникает быстро нарастающая боль. Болевые ощущения становятся дергающими, сверлящими, распирающими. Болевой синдром настолько интенсивный, что пациент избегает любых движений.
Пораженный сегмент отечный, кожа гиперемированная. Выявляется резкая болезненность при пальпации и осевой нагрузке, ограничение движений. Существует три варианта течения гематогенного остита: с преобладанием местной симптоматики, в развернутой (септикопиемической) и токсической формах. В последнем случае болезнь развивается настолько бурно и быстро, что пациенты зачастую погибают еще до появления болевого синдрома.
Посттравматический и послеоперационный оститы формируются через некоторое время после травмы или оперативного вмешательства. Края раны краснеют, мягкие ткани отекают, появляется гнойное отделяемое. Общее состояние пациента ухудшается, отмечаются гипертермия, слабость, явления общей интоксикации, нарастающая анемия. Течение тяжелое, но клинические проявления обычно выражены не так ярко, как при гематогенном варианте заболевания.
Посттравматические оститы склонны к хроническому течению. Через несколько недель после манифестации перечисленных симптомов формируется свищ, из которого выделяется гной. Общая симптоматика стихает, состояние нормализуется, но свищевой ход с дурно пахнущим отделяемым может сохраняться в течение многих лет. Первично-хроническое течение характерно для специфических оститов, которые существенно различаются по своим проявлениям в зависимости от типа возбудителя.
Осложнения
Острый остит может осложниться сепсисом, представляющим угрозу для жизни больного. При хроническом воспалительном процессе формируются контрактуры, образуются ложные суставы, повышается вероятность возникновения злокачественных опухолей. При длительном течении остита развивается амилоидоз внутренних органов. Патология негативно влияет на все стороны жизни больного: снижается или утрачивается трудоспособность, из-за специфического резкого запаха отделяемого затрудняется социализация.
Диагностика
Заболевание диагностируют травматологи-ортопеды. Диагноз устанавливается на основании анамнеза, клинической картины и данных дополнительных исследований. План обследования может включать:
- Рентгенография. Основной метод инструментальной диагностики. Малоинформативен на начальных стадиях. В последующем подтверждает наличие костной полости, секвестров, участков склероза. В периоды обострений выявляет признаки периостита.
- КТ, МРТ. Требуются при неоднозначных данных рентгенографии вследствие небольших размеров очагов и обширных зон остеосклероза. Могут проводиться в период подготовки к оперативному вмешательству.
- Фистулография. Выполняется на этапе подготовки к операции, позволяет уточнить направление и особенности расположения свищевого хода, объем полостей и другие данные, необходимые для полного удаления гнойного очага.
- Лабораторные анализы. При остром остеомиелите подтверждают наличие признаков воспаления (повышение СОЭ, лейкоцитоз со сдвигом влево). При хроническом процессе дают возможность верифицировать обострение, оценить состояние внутренних органов.

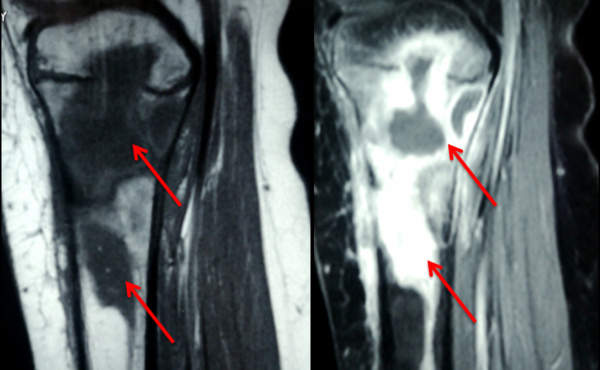
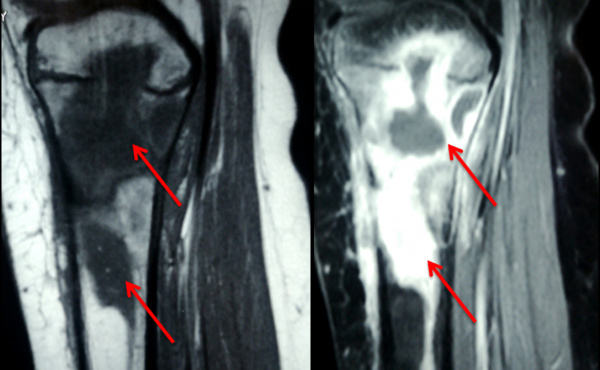
МРТ коленного сустава. Остит и остеомиелит проксимального отдела большеберцовой кости (красные стрелки)
Лечение остита
Лечение комплексное, осуществляется в условиях травматологического отделения, включает консервативные мероприятия и хирургические вмешательства. Тактика терапии определяется типом остита.
Лечение острого остита
При поступлении пораженный сегмент фиксируют гипсовой или пластиковой повязкой. Пациентам назначают медикаментозную терапию, направленную на борьбу с инфекцией, устранение интоксикации, смягчение выраженности симптомов:
- Антибиотикотерапия. Применяют цефалоспорины, полусинтетические пенициллины, линкомицин. Препараты вводят внутривенно или внутримышечно.
- Дезинтоксикационные мероприятия. Осуществляют внутривенные инфузии плазмы, кристаллоидных растворов и кровезаменителей.
- Симптоматическая терапия. Для уменьшения выраженности болевого синдрома назначают болеутоляющие средства. При нарушениях функций органов и систем используют соответствующие медикаменты.
После формирования гнойной полости производят оперативные вмешательства. Кость вскрывают с помощью фрезы, полость промывают, организуют проточно-промывное дренирование. При затеках в мягких тканях выполняют широкие разрезы, устанавливают дренажи.
Лечение хронического остита
В период обострения схема лечения – как при остром остите. Назначают антибиотикотерапию и дезинтоксикационную терапию, вскрывают гнойные полости и межмышечные флегмоны. После устранения острых явлений осуществляют следующие вмешательства:
- Секвестрэктомия. Грануляции, участки некротизированной и склерозированной кости полностью иссекают. Проводят промывания и перевязки до полного очищения раны.
- Костная пластика. После очищения раны и устранения воспалительных явлений удаленные фрагменты кости замещают ауто- или гомотрансплантатами.
- Операции при ложных суставах. Измененные концы кости освежают, устанавливают костный трансплантат, выполняют фиксацию устройствами для остеосинтеза.
- Устранение деформаций. С учетом особенностей деформации производится остеотомия, резекция и пластика кости, коррекция с помощью аппаратов внешней фиксации, удлинение конечности.
В ряде случаев требуются сложные многоэтапные вмешательства. В послеоперационном периоде проводится длительная реабилитация, направленная на увеличение объема движений, восстановление функции конечности.
Прогноз
Прогноз при остите всегда серьезный. В остром периоде существует риск развития жизнеугрожающих осложнений. Полного выздоровления чаще удается добиться при остром процессе или недавно возникшем хроническом остите. При хронических оститах исход зачастую менее благоприятный из-за перестройки кости, образования обширных рубцов мягких тканей, возникновения трофических нарушений и других факторов.
Профилактика
Профилактические мероприятия включают раннюю обработку открытых повреждений костей с удалением нежизнеспособных мягких тканей и обильным промыванием раны, тщательное соблюдение правил асептики при проведении операций на костях. Значимую роль играет своевременное лечение инфекционных и воспалительных заболеваний, которые могут стать причиной болезни или повысить риск развития остита.
Читайте также:
- Тактика при сколе керамики коронок и мостовидных протезов. Рекомендации
- Сонный гломус. Сонный клубочек. Внутренняя сонная артерия. Наружная сонная артерия. Топография наружной сонной артерии. Ветви наружной сонной артерии.
- Препараты для проведения интубации
- МРТ-артрограмма при повреждении задней суставной губы лопатки
- Симптомы травмы шеи и ее лечение
