Внутреннее дренирование общего желчного протока. ХДА - холедохоеюноанастомоз
Добавил пользователь Евгений Кузнецов Обновлено: 10.01.2026
Внутреннее дренирование общего желчного протока. ХДА - холедохоеюноанастомоз
Супрадуоденальная холедоходуоденостомия впервые выполнена Riedel в 1888 г. и уже на протяжении более 100 лет является самым распространенным видом бидиодигистивного анастамоза. Частота данной операции, как метода завершения холедохотомии, составляет 13,7—59,4%. Внутреннее дренирование билиарного тракта представляет интереснейшую страницу в истории желчной хирургии. Метод претерпел эволюцию с течением времени: от освоения к широкому использованию и, наконец, к резкому ограничению показаний (прежде всего в связи с современными возможностями малоинвазивной хирургии).
Осложнения при выполнении внутреннего дренирования в ранний послеоперационный период составляют от 4 до 14%. Наиболее часты нагноение послеоперационной раны, несостоятельность швов анастомоза, длительное желчеистечение из дренажей, внутрибрюшные абсцессы и наружные желчные свищи, развитие послеоперационного панкреатита, кровотечения.
В любой модификации операция наложения ХДА сопровождается разрушением стенки ДПК с последующим рефлюксом дуоденального содержимого в желчные протоки, развитием холангита и т.д..
Первые опыты хирургического разрешения обструкции желчевыводящих путей сопровождались высокой летальностью, поэтому многими учеными параллельно разрабатывались методы бескровного лечения ХЛ.
A. Mondet, С. Mazzariello и др. использовали специальные щипцы, введенные непосредственно в общий печеночный проток через катетер Кера для литэкстракции.
С. Magarey, З.А. Цхакая, Д.Ф. Благовидов, М.В. Данилов, А.И. Нечай и соавт., А.К. Георгадзе удаляли желчные камни с помощью зондов Фогарти и Дормия. Другие предпринимали попытки растворить желчные камни на «месте», используя следующие виды растворителей — эфир (J. Walker), хлороформ (R. Best), гепарин (В.В. Стукалов, A.M. Жук), А.И. Нечайи др. Вещества вводились непосредственно в желчные протоки, однако впоследствии выяснилось, что большинство из них не обладают свойствами растворителей в отношении желчных камней, а другие, более того, вызывают воспалительный процесс в стенке протоков с последующим развитием стриктур и стенозов.
И только с 1935г. в хирургии желчных путей произошло революционное событие — разработана технология ЛХЭ.
Многие ученые сделали вклад в развитие лапароскопической хирургии (Н. Kalk, J. Veress, К. Semm, Е. Frimberger, Е. Muche). А в июне 1987 г. во Франции F. Mouret впервые выполнил ЛХЭ человеку. С тех пор ЛХЭ завоевала признание во всем мире.
В нашей стране первые ЛХЭ были выполнены в 1991 г. в клиниках, руководимых академиками Б.В. Петровским и B.C. Савельевым.
Кроме того, ученые Омской государственной медицинской академии под руководством проф. С.И. Возлюбленного с соавт. разработали методику троакарной фиброхоледохоскопии, с ревизией, возможной ЛЭ, санацией ОЖП.
В нашей стране ПСТ впервые произведена в 1976 г. Д.Ф. Благовидовым и соавторами в институте хирургии им. А.В. Вишневского, а затем в 1977 г. проф. Ю.М. Панцыревым и в 1985 г. акад. B.C. Савельевым и др.
Наряду с ними многие авторы опубликовали и противопоказания к ПСТ. Большинство из них подразделяют противопоказания на абсолютные и относительные, а также на общие и местные.
К абсолютным противопоказаниям относятся острый панкреатит (и другие заболевания ПЖ: последствия панкреонекроза, свежие постнекротические псевдокисты), стеноз терминального отдела ОЖП на большом протяжении, аномалия развития желчевыводящих путей, нарушение свертываемости крови, цирроз печени, сердечно-сосудистая и легочная недостаточность. К относительным противопоказаниям многие авторы относят состояния, которые могут вызвать технические трудности для выполнения РХПГ с ЭПТ. Это прежде всего кжстаампулярные дивертикулы, резецированный желудок, высокое расположение камней, наличие камней во внутрипеченочных протоках, атипичное расположение БДС.
Из осложнений, возникающих после рентгеноэндоскопических вмешательств, наибольшего внимания заслуживают непосредственно связанные с прямым вмешательством на БДС ДПК: гиперамилазурия, острый послеоперационный панкреатит, кровотечение, перфорация двенадцатиперстной кишки, вклинение конкремента с корзинкой Дормиа, холангит, кардиореспираторные осложнения. Частота этих осложнений составляет 0,6—23,4%.
Кровотечение из рассеченной стенки БДС ДПК, встречающееся, по данным разных авторов, в 0,6-14,4% случаев; ретродуоденальные перфорации встречаются в 0,2—0,5% наблюдений, с формированием ретроперитонеальных абсцессов — в 0,4% или гематом — в 0,3%, обширные эмфиземы забрюшинной клетчатки, пневмоперитонеум — в 0,8—2,4%; нередким и тяжелым осложнением является гиперамилаземия в 22—44% и острый панкреатит — частота его возникновения, по данным различных авторов, составляет 0,8—25,2%. Летальность при деструктивных формах достигает 80%. Кроме того, при неадекватной декомпрессии желчных протоков имеется опасность прогрессивного нарастания явлений гнойного холангита вплоть до холангиоген-ного абсцедирования и развития билиарного сепсиса и наоборот, при одномоментной радикальной санации холедоха у ослабленных пациентов с длительной и выраженной гипербилирубинемией, с явлениями полиорганной недостаточности существует опасность прогрессирования явлений печеночно-почечной недостаточности — что описывается в литературе как «синдром разгрузки». Для профилактики развития гепатаргии у данной категории больных предложены различные способы дозированной декомпрессии желчных протоков.
Травмирующие поджелудочную железу факторы: скорость введения рентгеноконтрастного вещества, давление, объем, температура, его многократное введение, а также введение в подслизистую основу затрудненные и многократные попытки канюляции БДС, непосредственная электротравма ПЖ и парапанкреатической клетчатки, интрадуктальное введение контрастного вещества в главный панкреатический проток с развитием гидродинамической и осмотической травмы ацинусов, неправильная ориентация папиллотома, панкреатическая сфинктеротомия, длительность проведения ЭПТ более 30 минут, длительность канюляции БДС для проведения РПХГ более 15 минут. В большинстве случаев панкреатит удается купировать консервативными удалением конкрементов холедоха; с лапароскопической холедохолитотомией. Но значительное число пациентов по-прежнему оперируются «традиционным» путем.
По данным Б.В. Петровского с соавт., О.Б. Милонова с соавт., у 15—46% больных холедохотомия завершается билиодигестивным соустьем. С применением ПСТ число таких операций уменьшается. Тем не менее число открытых операций холедохолитотомии остается достаточно значительным и составляет, по данным разных авторов, от 41 до 66%.
Таким образом, в настоящее время РХПГ с ЭПТ принято считать операцией выбора у больных с ХЛ, как подготовительный этап перед ХЭ, а так же как отдельная операция при резидуальном или рецидивном ХЛ у больных ПХЭС.
С накоплением опыта проведения данной миниинвазивной операции, усовершенствованием оборудования и инструментария расширяются показания к данной методике, расширились возможности. Однако это не привело к исчезновению открытых операций на желчевыводящих путях (ХЛТ с последующей дренажной системой, в некоторых случаях наложение БДА).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дренирование желчного пузыря и желчных протоков
Сдавление желчевыводящих путей злокачественными новообразованиями приводит к развитию механической желтухи. У пациентов повышается уровень билирубина, развивается интоксикация. Онкологи выполняют дренирование желчных протоков при механической желтухе. В Юсуповской больнице работают профессора и врачи высшей категории. Дренирование желчных путей выполняют ведущие онкологи. Все сложные случаи заболевания обсуждают на заседании экспертного совета.
Дренирование желчевыводящих протоков выполняется с целью создания анастомоза между желчными протоками и тонкой кишкой. Оперативное вмешательство позволяет продлить жизнь пациентов, страдающих раком желчного пузыря или печени. Онкологи выполняют дренирование желчного пузыря у пациентов с новообразованиями пузыря и желчных протоков, опухолями в области большого дуоденального сосочка, раком головки поджелудочной железы.
Различают следующие виды дренирования желчных протоков:
- наружное – отток желчи происходит по специально установленному внешнему приёмнику;
- наружно-внутреннее – большая часть желчи попадает в кишку, протекая по ближнему каналу, а меньшая собирается в расположенном снаружи приёмнике;
- внутреннее дренирование – требует эндопротезирования (билиарный дренаж применяют в качестве паллиативного метода лечения неоперабельного рака).
Онкологи Юсуповской больницы индивидуально подходят к выбору метода дренирования желчных протоков при механической желтухе.
Методы дренирования желчных путей
Онкологи предпочитают выполнять у пациентов с механической желтухой опухолевого происхождения наружновнутреннее или, при наличии технических возможностей, наружное дренирование желчных протоков. Оба метода достаточно эффективны при предоперационной подготовке к радикальному оперативному вмешательству или в качестве окончательного метода лечения. Их преимуществом является:
- постоянный контроль поступления желчи;
- возможность активного удаления из желчных протоков крови, гноя, сгустков;
- промывание протоков асептическими растворами;
- динамическое рентгенологическое наблюдение за нахождением дренажной трубки.
В отличие от наружновнутреннего дренирования, по наружному дренажу желчного пузыря желчь полностью поступает наружу. Недостатком наружного дренирования желчных протоков по сравнению с наружновнутренним является полное поступление желчи по дренажу наружу. Для компенсации жизненно важных веществ, которые содержатся в желчи, пациенты вынуждены пить собственную желчь или медицинский персонал вводит её через назогастральный дренаж. При наружновнутреннем дренаже отдалённый конец трубки находится дальше места сужения и большая часть желчи поступает непосредственно в кишку. Сохраняется возможность контролировать проходимость и промывать дренаж, заменить внутренним транспапиллярным эндопротезом.
Внутреннее эндопротезирование желчных протоков выполняют после ликвидации желтухи. Это завершающий этап лечения неоперабельных пациентов. Для успешного выполнения наружной или наружновнутренней холангиостомии онкологи используют набор специальных инструментов: проволочные проводники, специальные пункционные иглы, бужи и катетеры.
Под местным обезболиванием с помощью иглы Шиба хирург туго заполняет контрастным веществом желчные протоки. Длинной иглой диаметром 1,5-1,7 мм осуществляет пункцию одного из сегментарных протоков. Затем по ней проводит проволочный проводник. Конец проводника проводят дальше сужения, по нему выполняют расширение суженного места бужами и устанавливают дренажную трубку. Её фиксируют к коже и промывают желчные протоки стерильными растворами.
Этот метод дренирования имеет недостатки: существует угроза подтекания желчи и крови в брюшную полость в момент извлечения иглы, при проведении проводника или бужировании канала. Кроме того, с этим осложнением можно столкнуться, если наружный диаметр иглы больше наружного диаметра проводника. Для того чтобы уменьшить число осложнений, связанных с пункцией печени, онкологи используют методику установки холангиостомы с помощью стилет-катетера.
Эндоскопический метод
При помощи эндоскопа врачи выполняют назобилиарное дренирование желчевыводящих путей. Показания к эндоскопическому дренированию желчных путей являются:
- механическая желтуха, вызванная злокачественными и доброкачественными новообразованиями;
- острый гнойный холангит;
- наружные желчные свищи;
- повреждение стенок внепеченочных протоков, ретродуоденальные прободения;
- острый холецистит.
Противопоказания к эндоскопическому дренированию отсутствуют за исключением тех случаев, когда трубку для дренирования желчных путей невозможно провести через область опухолевого сужения. Эндоскопический набор для дренирования желчных путей через нос включает:
- проволочный проводник;
- дренажи разнообразной формы;
- соединительную трубку для собирания желчи и промывания дренажа;
- носовую трубку, зажим и шпатель.
Операция эндоскопического дренирования желчных путей включает следующие этапы:
- холангиографию для определения уровня и места установки дренажа;
- введение дренажа с металлическим направителем-проводником;
- извлечение проводника и эндоскопа;
- контрольную холангиографию;
- оценку позиции дренажа;
- перевод дренажа изо рта в нос и фиксацию на голове.
После использования эндоскопического метода дренирования желчных протоков осложнения не развиваются. Они могут возникнуть по причине прогрессирования болезни.
Дренаж после удаления желчного пузыря
После холецистэктомии хирурги часто устанавливают дренаж желчного пузыря. Показаниями к холецистэктомии являются:
- желчекаменная болезнь;
- острый холецистит;
- карцинома желчного пузыря.
Операцию выполняют лапаротомным или лапароскопическим методом. Дренажи из брюшной полости после открытой холецистэктомии удаляют на восьмой день, а у ослабленных и онкологических больных – на двенадцатый день. Для того чтобы не воспалилась кожа вокруг дренажа, желчь отводят в специальный сосуд. Кожные покровы в окружности раны смазывают цинковой мазью или пастой Лассара. Меняют дренажи не ранее двенадцатого послеоперационного дня. При этом проводят фистулографию через дренаж для того чтобы убедиться в свободной проходимости желчных протоков. Удаление дренажей после холецистэктомии производят не четырнадцатого дня, а при дренировании желчных протоков – не ранее двадцать первого дня после удаления желчного пузыря.
Запишитесь на приём, позвонив по телефону. Врачи Юсуповской больницы применяют различные методики дренирования желчных протоков при механической желтухе. Медицинский персонал осуществляет уход за дренажом желчного пузыря и желчных путей.
Билиодигестивный анастомоз
Билиодигестивный анастомоз – это созданное хирургическим путём соустье между желчевыводящими путями и отделом желудочно-кишечного тракта. В Юсуповской больнице работают профессора и врачи высшей категории. Они обладают необходимым опытом для наложения билиодигестивного анастомоза. Онкологи применяют самое современное оборудование ведущих мировых производителей для лечения поджелудочной железы, желчного пузыря с его протоками.
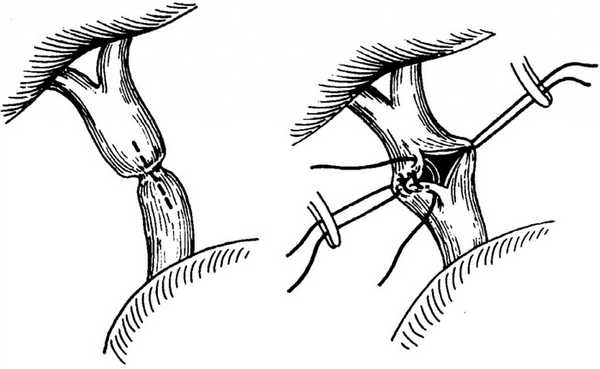
К билиодигестивным анастомозам относятся:
- холедоходуоденоанастомоз (соустье между двенадцатиперстной кишкой и общим желчным протоком);
- гепатикодуоденоанастомоз и гепатикоеюноанастомоз (соустье между общим желчным протоком и двенадцатиперстной или тощей кишкой);
- холецистоеюноанастомоз – соустье между желчным пузырем и тощей кишкой.
В Юсуповской больнице врачи индивидуально подходят к выбору методов лечения пациентов. Все тяжёлые случаи заболеваний обсуждают на заседании экспертного совета. Врачи принимают коллегиальное решение о выборе вида билиодигестивного анастомоза. После операции улучшается качество и увеличивается продолжительность жизни пациента.
Показания и противопоказания
Билиодигестивный анастомоз создают при наличии следующих показаний:
- рак головки поджелудочной железы;
- опухоль большого дуоденального сосочка и головки поджелудочной железы;
- индуративный панкреатит.
Противопоказаниями для создания билиодигестивных анастомозов является дуоденостаз, узкий желчный проток с ломкими стенками, рубцовые изменения стенки двенадцатиперстной кишки и тяжёлое состояние пациента.
Обследование перед операцией
Перед наложением билиодигестивного анастомоза врачи Юсуповской больницы проводят комплексное обследование пациента. Онкологические больные сдают общий анализ крови, мочи, коагулограмму. Им выполняют инструментальные исследования:
- рентгенографию желчевыводящих путей;
- ультразвуковое эндоскопическое исследование;
- компьютерную томографию;
- эндоскопическую ретроградную холангиографию.
Перед операцией пациентов осматривает анестезиолог. Он определяет степень операционного риска, выбирает вид анестезии, который планируется использовать во время оперативного вмешательства, назначает премедикацию.
Выбор вида
Для отведения желчи непосредственно из протоков онкологи Юсуповской больницы создают холедоходуоденоанастомоз. К этому виду билиодигестивного анастомоза прибегают в случаях закрытия конечного отдела общего желчного протока рубцовыми сужениями, новообразованиями и индуративным панкреатитом, особенно если желчный пузырь удалён или не может быть использованным для внутреннего отведения желчи. Операцию применяют при наличии в желчных протоках множественных замазкообразных масс, мелких камней или песка, которые невозможно полностью удалить, а также с целью декомпрессии желчных путей.
Преимуществами холедоходуоденостомии является:
- более лёгкое течение послеоперационного периода;
- отсутствие истечения желчи наружу;
- возможность предотвратить рецидивы заболевания.
Гепатикодуоденоанастомоз и гепатикоеюноанастомоз накладывают при невозможности использовать для отведения желчи расположенный выше двенадцатиперстной кишки отдел общего желчного протока. Во время операции накладывается соустье между общим печеночным протоком и двенадцатиперстной или тощей кишкой. Во избежание забрасывания кишечного содержимого в желчные пути приводящий и отводящий отделы тощей кишки соединяют межкишечным соустьем.
Профилактика осложнений
Наиболее часто врачи создают холедоходуоденоанастомоз. Этот вид билиодигестивного анастомоза обладает рядом недостатков:
- не достигается точного сопоставления сшиваемых тканей серозными поверхностями;
- нарушается биологическая герметичность шва;
- высокий риск рубцового сужения анастомоза.
Для профилактики этих осложнений врачи клиники онкологии накладывают холедоходуоденоанастомоз с использованием прецизионного адаптирующего шва. В послеоперационном периоде проводят промывание общего желчного протока и наложенного билиодигестивного анастомоза путём введения 20 мл 10% раствора ксимедона в общий желчный проток через дренаж. Через рот пациенты принимают ксимедон по 0,5 г 4 раза в сутки.
Позвоните по телефону Юсуповской больницы, где онкологи в совершенстве владеют техникой наложения билиодигестивного анастомоза и индивидуально подходят к выбору метода оперативного вмешательства. Медицинский персонал клиники онкологии обеспечивает профессиональный уход за пациентами после операции.
Эндопротезирование желчных протоков
Функцией желчных протоков является выведение желчи в двенадцатиперстную кишку под давлением секретов печени. Нарушение процесса становится причиной развития серьезных заболеваний, которые при отсутствии своевременного лечения могут привести к тяжелым осложнениям, в том числе и летальном исходу. В современной хирургии для восстановления состояния и функциональности желчных протоков применяется метод эндопротезирования. Операция заключается в установке стента, расширяющего просвет желчных протоков.
При каких заболеваниях проводится операция
Эндопротезирование желчных протоков представляет собой операцию, целью которой является фиксация стента (трубочка с металлической или пластиковой сеточкой) в заблокированный участок для восстановления оттока желчи.
Основное показание для стентирования — механическая желтуха. Патология может быть обусловлена заболеваниями:
киста среднего и большого размера, перекрывающая проток;
воспаление поджелудочной железы хронического типа;
опухоли двенадцатиперстной кишки;
образование камней в протоках;
злокачественные и доброкачественные опухоли;
поражение желчного пузыря, печени и органов ЖКТ метастазами.
Выполнение стентирования желчных протоков является необходимым в том случае, если отсутствует положительная динамика расширения протоков в результате медикаментозного лечения. Стоимость эндопротезирования зависит от разных факторов, включающих показания и клиническую картину.
Опасность развития заболеваний после эндопротезирования
Стенирование желчных протоков с использованием эндоскопического метода относится к малоинвазивным методикам, не требующим серьезного хирургического вмешательства. Риски осложнений после операции минимальны, но отказ от лечения может привести к серьезным последствиям. Основной целью эндопротезирования является восстановление оттока желчи.
При механической желтухе, вследствие отсутствия или неэффективности лечения, возникает дезинтоксикация печени, приводящая к патологическим процессам:
образование диссеминированных тромбов;
дистрофические процессы в органах;
Отказ от стентирования может стать причиной нарушения функций всех жизнеобеспечивающих органов и развитию необратимых последствий. В запущенных случаях не исключается летальный исход.
В Юсуповской больнице стентирование проводится квалифицированными хирургами, имеющими многолетний опыт проведения аналогичных операций. Ознакомиться с информацией о специалистах можно на сайте клиники, где также доступны сведения о цене на эндопротезирование.
Подготовка к эндопротезированию (стентированию)
Эндопротезирование желчных проток несложная операция, но поскольку осуществляется вмешательство в естественные процессы организма и предполагается установка инородного предмета, стентирование имеет ряд ограничений.
Для исключения противопоказаний и рисков осложнений во время операции и в послеоперационном периоде проводится диагностика, включающая:
общий анализ, биохимия крови, коагулограмма;
рентген, МРТ и КТ;
УЗИ печени и желчных путей.
За 2–3 дня до операции пациенту следует отказаться от алкоголя и приема препаратов, влияющих на свертываемость крови. С вечера перед днем, когда будет выполнено стентирование, исключают прием пищи, а непосредственно в день эндопротезирования исключается прием не только пищи, но и любой жидкости.
После получения результатов обследования, специалист назначает дату операции и выбирает стент. Конструкция подбирается по материалу, диаметру и длине. Сколько стоит эндопротезирование желчных протоков зависит от показаний, сложности операции и стоимости стента.
Как проводится эндопротезирование желчных протоков
Эндоскопический метод установки стента в желчный проток осуществляется с применением аппарата — эндоскопа. Устройство представляет собой трубку, оснащенную встроенной высококачественной камерой и «фонариком», размещенными на конце проводника. Дополнительно используются специальные инструменты, позволяющие разместить стент внутри протока. Доступ к желчным протокам открывается при выполнении 1–3 небольших разрезов.
применение общего наркоза;
получение доступа и установка эндоскопа;
введение и расправление стента в желчном протоке на месте его сужения;
извлечение инструментов и эндоскопа;
Операция продолжается до 30 минут до 1 часа. На протяжении всего процесса стентирования хирург наблюдает за манипуляциями внутри органа на экране монитора, а также контролирует продвижение, размещение и фиксацию стента с помощью рентгена. На эндопротезирование цена в Москве зависит от особенностей проведения операции и количества устанавливаемых протезов. За одну процедуру может быть установлено 2 и более стентов.
Послеоперационный период
В Юсуповской больнице сразу после операции пациент остается в круглосуточном стационаре под постоянным наблюдением квалифицированного медицинского персонала. Выписка пациента осуществляется в среднем на 3 сутки, но основной этап восстановления занимает около 14 дней.
В послеоперационный период пациенту требуется:
строго соблюдать постельный режим;
исключить физические нагрузки;
принимать назначенные доктором медикаменты;
посещать клинику для контроля.
После эндопротезирования желчных протоков доктор консультирует пациента обо всех особенностях питания. От соблюдения рекомендаций зависит риск возникновения осложнений.
Преимущества проведения стентирования в Юсуповской больнице
Эндопротезирование желчных протоков в Юсуповской больнице выполняется с применением современных технологий, качественных протезов и безопасных методик. Операцию проводит квалифицированный хирург с многолетним опытом.
Другие преимущества стентирования желчных протоков в нашей клинике:
безопасные методики проведения операции;
современное техническое оснащение операционных;
индивидуальный подход к каждому пациенту;
быстрое восстановление и сохранение желчных протоков;
возможность нахождения в круглосуточном стационаре;
постоянный медицинский контроль.
Обращение в профессиональную клинику хирургии снижает риски послеоперационных осложнений до минимума. Наши врачи контролируют состояние пациента от момента обращения в больницу и до окончания реабилитационного периода.
Для консультации со специалистом, можно записаться в клинику на сайте Юсуповской больницы или по контактному номеру телефона.
История лечения холедохолитиаза. Наружное дренирование общего желчного протока
Эволюция методов хирургического лечения патологии внепеченочных желчных путей шла и идет по пути поиска наиболее эффективных, безопасных и имеющих наилучшие непосредственные и отдаленные результаты видов операций.
Первые попытки хирургического лечения ЖКБ были предприняты во второй половине XIX в. после разработки методов асептики и антисептики.
Развитие анестезии стимулировало прогресс хирургических методов лечения. В 1881 г W. Halsted, 15 июня 1882 г. немецкий хирург С. Langenbuch произвел первую в мире операцию по удалению желчного пузыря. Первую холецистэктомию в России произвел в 1886 г. профессор Ю.Ф. Коссинский по поводу эмпиемы и камней желчного пузыря с летальным исходом, вторую — Матляковский А.Н. в 1889 г. с благоприятным исходом. Выполняли холецистэктомию и другие хирурги (Meredith, Н.В. Склифосовский, А.Т. Богаевский, Courvoisier, А.Ф. Каблуков).
Первая супрадуоденальная холедохотомия была произведена в 1882 г. Marcy. Т. Arianof считает, что приоритет первой холедохотомии принадлежит немецкому хирургу F. Lummel, который в 1884 г. после удаления желчного пузыря произвел холедохотомию.
R. Abbe в 1891 г. предложил холедохолитотомию и наружное отведение желчи. После вскрытия холедоха он удалил из него 4 камня и дренировал резиновой трубкой наружу через пузырный проток. Через семь лет, в 1898 г., российский хирург Ф.И. Березкин повторил эту операцию. Он сделал разрез стенки холедоха над камнем и удалил его ложечкой по частям. К месту разреза подвел дренажную трубку и три тампона.
В связи с тем, что наружное дренирование желчных путей не могло обеспечить весь спектр устранения патологии желчных путей, стали активно разрабатываться виды операций их внутреннего дренирования. К таким операциям относятся билиодигестивные анастомозы (БДА).
Уже к концу XIX и началу XX вв. были выполнены основные операции на внепеченочных желчных протоках: холедохотомия (Kummel), супрадуоденальная холедоходуоденостомия (Ridel), дуоденотомия с рассечением Фатерова соска и извлечением вколоченного камня (Langenbuch), трансдуоденальный холедоходуоденоанастомоз (Kocher) и др..
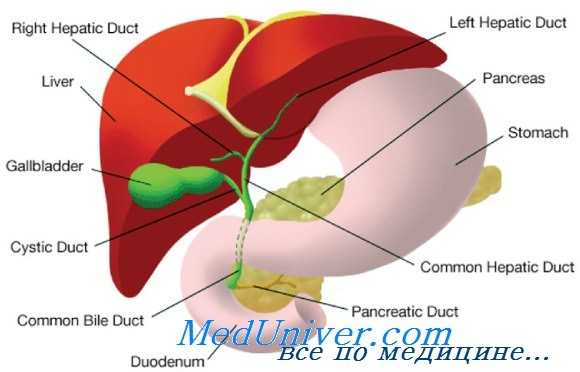
Суть холедохотомии заключается во вскрытии холедоха, эвакуации содержимого, при необходимости литотрипсия (ЛТ) и литэкстракция (ЛЭ).
В зависимости от локализации разреза различают следующие виды рассечения общего желчного протока: выше ДПК — супрадуоденальная XT; позади ДПК — ретродуоденальная XT; через разрез стенки ДПК — трансдуоденальная XT
Долгие годы основным вопросом считается путь завершения данной операции. Способы завершения холедохотомии зависят от проходимости дистальной части холедоха и БДС:
Первичный шов общего желчного протока. Глухой шов применяется при восстановленном пассаже желчи в ДПК. Этот шов холедоха удается применить редко, лишь в 4,3% на 3000 операций по данным Б.А. Королева с соавт.. Противопоказаниями к наложению шва на холедох служат неуверенность в полной проходимости желчных протоков, ширина холедоха 2 см и более, перитонит, гнойный холангит с выраженным воспалением стенки протока, большое количество мелких камней в желчных протоках, наружные и внутренние свищи гепатикохоледоха, острый панкреатит, отсутствие технических возможностей дренирования культи пузырного протока при необходимости дополнить шов холедоха таким дренированием.
Однако большинство хирургов в последнее время к глухому ушиванию стенки общего желчного протока относятся с осторожностью.
Кроме того, наружное дренирование желчных путей далеко не всегда простая манипуляция, приходится учитывать многие технические аспекты, к примеру, неучтенное сопоставление диаметра общего желчного протока и дренажной системы могут привести к несостоятельной фиксации ее, что приводит к желчеистечению в брюшную полость. В результате развивается подпеченочный абсцесс или распространенный перитонит, требуется повторная операция у изначально тяжелого и малоперспективного больного.
При наложении наружного дренажа, далеко не всегда удается ликвидировать препятствие в холедохе полностью, что приводит к длительному и обильному желчеистечению по дренажу — перспектив к скорому закрытию желчной фистулы не имеется.
Сформировать наружный желчный свищ — значит, надолго обречь пациента на истечение желчи, снижение качества жизни, потерю жидкости, белка, электролитов.
Ликвидировать наружный желчный свищ можно путем устранения препятствия естественного желчеоттока, в случае ХЛ этого можно добиться одним из известных инструментальных методов (ЭПТ, ЛТ, ЛЭ).
Читайте также:
- Лучевая анатомия (КТ, МРТ анатомия) забрюшинного пространства
- Вторичная профилактика инсульта. Проявления инсульта.
- Лучевая диагностика синдрома Шегрена околоушной железы
- Воспаление тройничного нерва: симптомы и лечение невралгии
- Преимущества пломбирования при отслойке сетчатки. Сравнение с витрэктомией
