Внутриглазные методы введения антибиотиков: внутрикамерное и интравитреальное
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Витрэктомией называют хирургическую операцию по частичному или полному удалению стекловидного тела глаза. Это бывает необходимо при различных патологиях зрительных органов или при лечении глазных травм. Современные методы позволяют проводить процедуру максимально эффективно и практически без осложнений. Читайте подробнее в статье.
В каких случаях назначают витрэктомию глаза?
Вот при лечении каких заболеваний может быть назначено это хирургическое вмешательство:
- отслоение сетчатой оболочки;
- диабетическая ретинопатия;
- эпиретинальный фиброз;
- макулярный разрыв;
- сосудистые заболевания сетчатки;
- посттравматические изменения в зрительных органах;
- помутнение стекловидного тела при кровоизлияние;
- синдром витреомакулярной тракции;
- интраокулярное кровотечение;
- при восстановлении зрения после полного или субтотального гемофтальма.
Стекловидное тело — вещество, напоминающее гель или желатин, студенистая масса, на 99% состоящая из воды с белковыми соединениями. Оно находится в пространстве между хрусталиком и сетчаткой, к которой крепится в нескольких точках. Эта структура глазного яблока занимает 2/3 от его общего объема. Стекловидное тело является оптической средой, обеспечивающей правильное преломление световых лучей при поступлении на сетчатку, отвечает за тургор тканей и несжимаемость глаза.
Данную структуру глаза при витрэктомии удаляют частично или полностью. Это позволяет получить доступ к пораженной области сетчатой оболочки и произвести необходимые действия, восстанавливающие жизнеспособность зрительного органа.
Процедура также помогает устранить деструкцию стекловидного тела, восстановить его оптические функции, вернув прозрачность, и существенно повысить качество зрения. Помимо этого, витрэктомия нужна для обеспечения достаточного доступа при проведении хирургических вмешательств на заднем отрезке глазного яблока.
Виды витрэктомии
Данная процедура разделяется на несколько видов, в зависимости от участка, на котором проводится, и объема выполняемых работ.
В витреоретинальной хирургии существует следующая классификация:
Освободившееся пространство в глазном яблоке затем наполняют специальным составом — это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. При этом к ним предъявляются жесткие требования: заменители должны быть идеально прозрачными, биосовместимыми, гипоаллергенными, долговечными, по вязкости — соответствовать удаленному стекловидному телу, а в целом — обеспечить нормальное функционирование глаза без дискомфорта или отторжения.
Какие симптомы могут указывать на заболевания сетчатки?
Каждое из заболеваний органов зрения имеет определенные симптомы. Часто мы не обращаем на них внимания, списывая на усталость, зрительное перенапряжение, а болезни тем временем прогрессируют. Врачи говорят, что полной потери зрения можно было бы избежать в 80% случаев, если бы пациент вовремя обратился за помощью к специалистам.
Вот какие симптомы могут указывать на происходящие изменения в сетчатке:
- контуры объектов кажутся искаженными, а прямые линии при этом искривлены;
- при близкой зрительной работе глаза быстро устают, появляется пелена, «мушки», серые пятна, вспышки, молнии;
- наблюдается снижение остроты зрения на дальние расстояния;
- сужение и выпадение боковых полей зрения, двоение в глазах;
- мигрень и головокружение.
При появлении даже одного-двух из перечисленных симптомов следует незамедлительно посетить офтальмолога. Он проведет диагностику органов зрения и обнаружит имеющиеся нарушения.

Какие анализы нужно сдать перед операцией витрэктомии глаза?
Перед операцией врач назначит полное обследование, которое включает в себя несколько процедур. Только по результатам диагностики он примет окончательное решение о проведении малоинвазивной витрэктомии. Противопоказаниями могут служить серьезные поражения зрительного нерва или сетчатой оболочки, выраженное помутнение роговицы глаза, склонность к аллергическим реакциям, онкологические заболевания, гемофилия. Вот какие анализы нужно будет сдать больному:
- общий анализ крови;
- анализ на гемоглобин (для пациентов с диабетом 1 и 2 типа);
- общий белок, креатинин, билирубин;
- проба Дьюка или Сухарева на время свертываемости крови;
- анализы на ВИЧ;
- электрокардиограмма, рентгенография грудной клетки;
- заключения о состоянии здоровья от отоларинголога, стоматолога, эндокринолога (при наличии диабета и заболеваний щитовидной железы).
Только после того, как врач получит на руки все результаты анализов и заключения от других специалистов, он примет окончательное решение о проведении процедуры.

Как проводится микроинвазивная витрэктомия?
Витрэктомия — минимально травматичный метод проникновения к какому-либо органу с целью исключения широкого полостного доступа. Именно из-за этого часто возникают последующие осложнения. Операция «витрэктомия глаза» осуществляется под общей или местной анестезией — на усмотрение лечащего врача. Веки разводятся в стороны и фиксируются векорасширителем. Затем на склере глазного яблока делается три небольших прокола, через которые в полость стекловидного тела в дальнейшем будут вводиться инструменты — троакар и инфузионная канюля.
Витрэктомия — операция, требующая большого мастерства хирурга. Сетчатка глаза — высокочувствительная нервная ткань, и почти каждый ее участок отвечает за какую-либо область зрения, поэтому нужно быть крайне осторожным при действиях с ней. В момент осуществления процедуры врач смотрит внутрь глаза через зрачок, а для этого необходима абсолютная прозрачность оптических сред глаза — роговицы и хрусталика. При наличии у пациента катаракты сначала производят замену помутневшего хрусталика на интраокулярную линзу, затем осуществляют непосредственно витрэктомию.
Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, рассекаются рубцы и фиброзные тяжи. После того как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудистую — так, как это должно быть правильно анатомически. Далее офтальмохирург проводит лазерную коагуляцию сетчатки — укрепление ее поврежденных участков лазером для надежного соединения с сосудистой оболочкой.
Затем в образовавшуюся полость вводят так называемую «тяжелую воду» — жидкое органическое вещество. За счет своего большого молекулярного веса оно действует на поверхность сетчатки как пресс, разглаживая и прижимая ее. Этот компонент абсолютно прозрачен, поэтому глаз видит сразу же после окончания операции. Однако данная мера временна: надолго «тяжелую воду» оставлять в глазном яблоке нельзя. По прошествии 7-14 суток ее заменяют на силиконовое масло. Это вязкая прозрачная жидкость, ткани глаза на нее почти не реагируют, находиться внутри глаза она может гораздо дольше — до нескольких месяцев. Силикон отлично подходит для закрепления достигнутого эффекта. Функции сетчатой оболочки постепенно восстанавливаются, а спайки в местах воздействия лазера приобретают высокую прочность со временем. Одна из особенностей силиконового масла — увеличение оптической силы глаза на 4-5 диоптрий. Пациенты с близорукостью в этот период видят гораздо лучше.
Как правило, силикон остается внутри глазного яблока до 2-3 месяцев, после чего его можно безопасно извлечь — сетчатка больше не нуждается в прижимании. Этот процесс — тоже отдельная операция, хоть и не такая сложная. Однако при некоторых выраженных изменениях в глазу врачи оставляют силикон — он может пробыть там и 10, и даже 15 лет.
Для заполнения полости после удаления стекловидного тела иногда применяют газы или воздух. Принцип их воздействия остается тем же самым: прижимание сетчатой оболочки на время, пока не заживут и окрепнут спайки. Со временем газ или воздух постепенно растворяются во внутриглазной жидкости — это занимает от 2 недель до одного месяца. В отличие от силиконового наполнителя, при их введении качество зрения ухудшается — пациент видит только свет или яркие большие объекты. Этот эффект постепенно проходит по мере рассасывания газа. Но у данного метода есть и преимущества: не потребуется проведения повторной операции для извлечения этих компонентов, как в случае с силиконовым маслом.
По окончании всех действий на проколы накладываются швы из ниток, которые в скором времени рассасываются сами.
Витрэктомия проводится в условиях клиники в режиме «одного дня» — уже по прошествии шести часов после ее завершения пациент может выписываться домой. Сама процедура занимает примерно полтора-три часа, в зависимости от тяжести глазной патологии.
Итоги проведения операции на глаза. Зрение после витрэктомии.
В целом эффективность малоинвазивной витрэктомии очень высока. Нередко эта внутриглазная процедура является безальтернативным, единственно возможным выходом из тяжелой клинической ситуации.
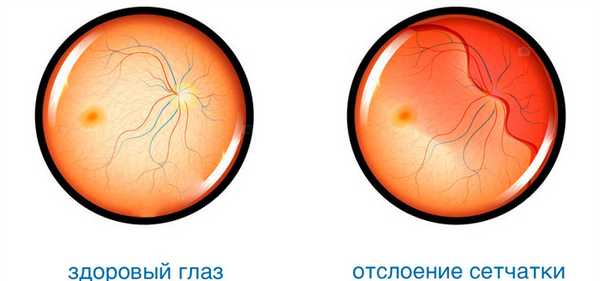
Обычно врач берется за проведение витрэктомии, если с момента разрушительных процессов в сетчатой оболочке прошло не более года и глаза еще хорошо различают свет — в такой ситуации есть шанс добиться улучшения зрения.
Если же пациент совсем плохо видит, то, увы, в этом случае и операция не поможет — большинство клеток сетчатки уже погибли. Каждая ситуация рассматривается индивидуально — большое значение играет также диагноз. Иногда удается помочь и в тяжелом положении.
Что запрещено делать в течение первых суток после операции витрэктомии?
Следует строго соблюдать все врачебные рекомендации, чтобы избежать негативных последствий. При сильно перенапряжении зрительных органов сетчатка вновь может начать отслаиваться:
- Запрещено водить автомобиль. По индивидуальным показаниям этот период может быть увеличен.
- Нельзя тереть глаза, нажимать на них.
- Следует принимать все прописанные лекарственные препараты — они ускоряют регенерацию тканей.
- Выделения из глаз нужно аккуратно промокать с помощью чистых сухих салфеток, при этом не касаясь руками или салфеткой глаза.
- После операции может некоторое время оставаться чувство жжения, покалывания, ощущения «песка» в глазах — это нормально. Лекарства помогут
- устранить данные симптомы.
- Строго запрещено заниматься физическим трудом, прыгать, бегать, совершать резкие движения головой, поднимать тяжести, посещать бани и бассейны, переохлаждаться.

Что не рекомендовано делать в период реабилитации?
В течение месяца после проведения витрэктомии следует также придерживаться определенных правил, которые помогут сохранить глаза в безопасности.
Принимать душ можно уже на третий день, но делать это нужно с закрытыми глазами. При выходе на улицу глаза необходимо защищать от яркого солнца темными очками. Женщинам на этот период нужно прекратить пользоваться декоративной косметикой.
Следует ограничить занятия, связанные со зрительным напряжением: длительное времяпровождение с гаджетами, просмотр кино, чтение. Также запрещено поднимать тяжести свыше 5 кг. Следует понимать, что нарушение предписанных правил может привести к повторному отслоению сетчатки, пока она приживается — и операцию придется повторять.
Если полость в глазу после процедуры заполнена газом, то в течение двух месяцев после операции строжайше запрещено летать на самолетах. Перепады давления могут негативно повлиять на состояние газа.
Немедленно обратитесь к врачу, если появятся следующие признаки:
- затуманивание зрения;
- зуд и раздражение;
- обильное слезотечение;
- отек век и гиперемия;
- выделения из глаз, которые не заканчиваются длительное время.

Эти признаки могут свидетельствовать о том, что по каким-то причинам сетчатка плохо приживается или глаз реагирует на компоненты, введенные после удаления стекловидного тела. Врач обследует зрительные органы для выяснения причины.
По завершении операции специалист назначает график контрольных посещений. Не следует пропускать такие визиты — при осмотре офтальмолог исследует состояние прооперированного глаза и при наличии каких-то отклонений сможет принять своевременные меры. Надо помнить, что только мы сами прежде всего ответственны за собственное здоровье.
Внутриглазные методы введения антибиотиков: внутрикамерное и интравитреальное
В современной концепции лечения внутриглазной раневой инфекции, особенно эндофтальмита, ведущее место принадлежит интравитреальному введению антибиотиков, что в настоящее время признано единственно аффективным способом создания терапевтической концентрации антибактериальных препаратов в стекловидном теле. Наиболее простым и доступным методом является инъекционный. Различают внутрикамерное (в переднюю камеру глаза) и интравитреальное введение антибиотика. Этот метод относится к хирургическим способам введения антибиотика. Его обычно используют при обработке проникающих ранений глазного яблока с целью профилактики раневой инфекции, а также при лечении развившейся внутриглазной инфекции.
Внутрикамерное введение применяют при лечении гнойного иридоциклита, а также при всех формах эндофтальмита, сопровождающихся образованием гипопиона. Для этого после местной анестезии тонкой тупоконечной канюлей, одетой на шприц, в стерильных условиях операционной вводят антибиотик в переднюю камеру через парацентез роговицы, клапанный разрез в зоне лимба иод конъюнктивальным лоскутом или между швами обработанной раны роговицы.
Для обеспечения микробиологической диагностики возбудителя инфекционного процесса через один из указанных доступов в переднюю камеру глаза вводят канюлю, одетую на пустой шприц. Отсасывают 0,1 мл содержимого передней камеры для микробиологического исследования. Не вынимая канюли, заменяют шприц и вводят 0,1 мл раствора, содержащего антибиотик. При необходимости после удаления канюли на образованный раневой канал накладывают узловой микрохирургический шов. При использовании доступа с конъюнктивальным лоскутом накладывают обвивной непрерывный шов на конъюнктиву.
Интравитреальная инъекция используется при лечении эндофтальмита для введения антибиотика непосредственно в первичный очаг, локализующийся в стекловидном теле. Методика ее проведения заключается в следующем. Под местной анестезией проводят разрез конъюнктивы в 3,5-4,0 мм от лимба в верхненаружном или верхневнутреннем квадранте. После гемостаза производят склеротомию на 2/3 глубины склеры протяженностью 0,5-1,0 мм. Тонкой инъекционной иглой на шприце прокалывают склеру и предлежащую к ней плоскую часть цилиарного тела и вводят иглу в стекловидное тело на глубину 2-3 мм. Для дозирования глубины введения иглы в стекловидное тело целесообразно использовать специальный ограничитель в виде припаянного к игле кольца (игла Цур-Неддена). В шприц набирают 0,1 мл стекловидного тела для микробиологического исследования.
Затем, не вынимая иглы, заменяют шприц и вводят в стекловидное тело 0,1 мл раствора, содержащего антибиотик, после чего иглу удаляют и накладывают на склеру узловой шоп, а затем шов на конъюнктиву.
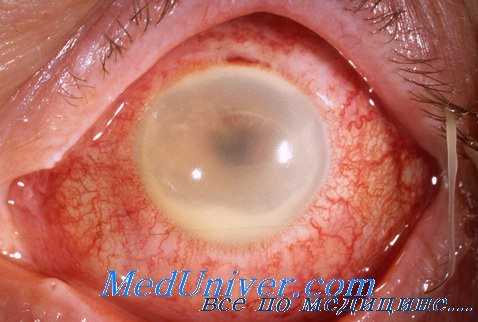
При введении антибиотика в стекловидное тело необходимо учитывать дозу препарата. В связи с опасностью токсического поражения сетчатой оболочки введенным в стекловидное тело антибиотиком, доза его должна быть строго ограниченной. Для большинства антибиотиков, например, неомицина, мономицина, она не превышает 1000-2000 ЕД. Для наиболее распространенного антибиотика широкого спектра действия, вводимого интраокулярно (интравитреально), она составляет 0,4 мг и вводится в объеме 0,1-0,2 мл раствора.
Частота интравитреальных инъекций антибиотических лекарственных средств определяется фармакодинамикой введенного в стекловидное тело препарата. При использовании наиболее часто употребляемых современных антибиотиков их терапевтическая концентрация в стекловидном теле после однократной инъекции сохраняется в среднем 72 ч. Таким образом, повторные интравитреальные введения антибиотика, если они необходимы, целесообразно осуществлять, основываясь па указанном интервале времени. При этом следует иметь в виду, что чем более выражен внутриглазной воспалительный процесс, тем быстрее снижается концентрация введенного препарата.
Применение интравитреальных инъекций гентамицина оказывается эффективным и 70,8% случаев эндофтальмита (Южаков А. М.), преимущественно в тех случаях, когда внутриглазной инфекционный процесс, имеющий очаговый, диффузный или смешанный характер, находился в I стадии развития. У этих больных наступало выздоровление после однократной инъекции на фоне комплексного лечения. При диффузном или смешанном эндофтальмите II стадии терапевтическое действие интравитреальных инъекций гентамицина снижается (даже повторные инъекции не всегда оказываются эффективными), а к последующих стадиях развития данного патологического процесса применение интравитреального метода введения антибиотика является практически бесперспективным.
Вследствие появления большого количества антибактериальных препаратов, допустимых для интравитреального введения, мы провели анализ соответствующей информации, имеющейся в различных публикациях отечественных и зарубежных авторов (Гундорова Р. А., Малаев А. А., Маматов О. В.).
При необходимости повторных инъекций Ф. И. Гыцу и соавт. предложили использовать трубку-дренаж, позволяющую проводить неоднократное субсклеральное орошение стекловидною тела. Позднее были предложены различные другие модификации длительно функционирующего дренажа, обеспечивающие возможность повторного введения антибиотика в стекловидное тело.
О. В. Груша сообщает об экспериментальных и клинических наблюдениях по применению интраокулярных лекарственных пленок на основе коллагена, содержащих 1500 мкг канамицина и 25 мкг дексаметазона. По мнению автора, они обеспечивают комплексное положительное воздействие на очаг воспаления: противовоспалительное, противоаллергическое, усиление репаративных процессов, обладая при этом пролонгированным действием.
Более эффективными способами терапевтического воздействия, обеспечивающими создание во внутриглазных тканях, в том числе в стекловидном теле и заднем отрезке глазного яблока, концентрацию антибиотика на высоком терапевтическом уровне, являются способы лечения, позволяющие вводить лекарственное вещество в глазное яблоко непрерывно в течение периода, необходимого для лечения. К таким способам относится непрерывная перфузия стекловидного тела, разработанная в Московском НИИ глазных болезней им. Гельмгольца (Южаков А. М.) и являющаяся, по нашему мнению, наиболее радикальным методом интравитреального введения антибиотиков.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Интравитреальное введение антибиотиков и стероидов при эндофтальмите
Актуальность. Эндофтальмит — это редкая, но тяжелая внутриглазная инфекция, которая чаще всего встречается как осложнение после операции по поводу катаракты, приводящая к значительному снижению зрительных функций и даже потере глаза.
Существуют разные подходы к тактике лечения эндофтальмита: некоторые школы считают необходимым при появлении острого послеоперационного эндофтальмита проведение немедленной витрэктомии, полагая, что данный шаг позволяет полностью устранить очаг инфекции —стекловидное тело. Однако данный подход требует наличия витреоретинального хирурга, доступной операционной для проведения витрэктомии, что зачастую трудновыполнимо. Кроме того, проведение витрэктомии затруднительно при наличии отека роговицы, воспалительных явлениях в переднем отрезке, которые зачастую сопровождают эндофтальмит. Другой консервативный подход включает в себя интравитреальное введение антибиотиков.
Цель — оценить эффективность интравитреального введения антибиотиков и кортикостероидов при остром эндофтальмите, развившемся после экстракции катаракты, зрительные исходы у данных пациентов.
Материал и методы. Были проанализированы истории болезни больных, пролеченных по поводу острого эндофтальмита в Казахском НИИ глазных болезней в период с января 2008 по апрель 2011 гг. Исследование включало пациентов, прооперированных в институте по поводу катаракты и с возникновением эндофтальмита на 2-7 сутки после операции (12 пациентов). Пациенты с возникновением эндофтальмита после комбинированной операции: катаракты с витрэктомией, катаракты с гипотензивной операцией были исключены из исследования.
Все пациенты прошли полное офтальмологическое обследование, включающее определение остроты зрения, биомикроскопию, тонометрию, офтальмоскопию, ультразвуковое исследование. Дополнительные данные, такие как возраст пациента, пол, время возникновения эндофтальмита после операции, методы лечения учитывались.
При диагностировании эндофтальмита интравитреально вводились антибиотики Ванкомицин 1 мг и Цефтриксон 2,25 мг согласно стандартной методике: после обезболивания в виде инстилляции Пропаракаина конъюнктивальная полость санировалась промыванием раствором бетадина 1%. Затем в 3,0-3,5 мм от лимба в области цилиарного тела трансконъюнктивально вводился антибиотик в инсулиновом шприце в стекловидное тело. Каждый антибиотик вводился индивидуальной иглой.
Результат оценивался по развитию клинической картины, и при отсутствии значительной отрицательной динамики через 6-12 часов после первой инъекции интравитреально вводился по вышеописанной методике Дексаметазон 1 мг.
Пациенты также получали внутривенно антибиотики Ванкомицин и Цефтриаксон, местную антибактериальную терапию, мидриатики.
Результаты. Анализ историй больных показал: средний возраст пациентов составил 65,8 лет, 58,3% — женщины. У 3 больных признаки эндофтальмита появились в течение 3 суток после операции по поводу катаракты, у остальных 9 — в течение 7 суток. Средняя острота зрения до лечения составила: правильная проекция света — у 9 пациентов, у 2 —движение руки у лица, у 1 — неправильная проекция света.
Острота зрения после лечения составила: у 9 (75%) больных — выше 0,4; у 2-х (16,6%) — выше 0,1; у 1 (8,3%) — неправильная проекция света.
Выводы. Таким образом, данное исследование показало эффективность интравитреального введения антибиотиков с последующим введением Дексаметазона. Комбинация антибиотиков позволяет расширить спектр антибактериальной эффективности, а добавление дексаметазона после санации витреальной полости ускоряет купирование воспалительного синдрома и улучшение функциональных результатов.
Витрэктомия при внутриглазной раневой инфекции - эндофтальмите
Известно, что в общей хирургии одним из главных принципов лечения виутриполостных гнойных процессов является вскрытие гнойной полости и освобождение ее от скопившегося гноя. Однако в клинической офтальмологии способы лечения внутриглазной гнойной инфекции, основанные на этом принципе, до 80-х гг. не применялись в силу тонкого анатомического строения глазного яблока и большой опасности повреждения внутриглазных структур при подобных операциях. Совершенствование офтальмохирургической техники и технического обеспечения внутриглазных, в том числе интравитреальных вмешательств, позволило обеспечить существенный прогресс в данной области.
Исторической основой для современных хирургических методов лечения внутриглазной инфекции стало признание практически всеми офтальмологами необходимости удаления внутриглазного инородного тела при наличии раневого гнойного воспаления в полости глаза. В предыдущих статьях на сайте показана роль микрофлоры, попавшей и глаз вместе с инородным телом, в развитии этого воспаления. По этой причине удаление инфицированного инородного тела является обязательной операцией в комплексе современного лечения внутриглазной инфекции. При этом инородное тело удаляют вместе с окружающим его гнойным экссудатом, а в полость глазного яблока вводят антибиотики в указанных выше дозах.
Техника удаления инородных тел в зависимости от их природы, локализации, сопутствующих изменений глазного яблока подробно описана в соответствующих руководствах, например в нашей монографии «Травмы глаза» (Гундорова Р. А., Малаев А. А., Южаков А. М.).
В конце 70-х — начале 80-х гг. появились первые публикации об использовании для лечения эндофтальмита специальных аппаратов — витреотомов.
В настоящее время витрэктомия получила всеобщее признание. Однако вопрос о сроках витрэктомии и ее роли в лечении внутриглазной раневой инфекции остается дискутабельным. Большинство офтальмологов признает целесообразность и особую эффективность ранней витрэктомии как диагностической и терапевтической манипуляции, включая забор образца стекловидного тела и введения антибиотиков. Вместе с тем некоторые авторы считают, что немедленная витрэктомия с введением антибиотиков должна проводиться только при эндофтальмите с экссудацией в стекловидном теле, препятствующей офтальмоскопии глазного дна. Они рекомендуют проводить отсроченную витрэктомию, рассматривая ее как вспомогательное средство при отсутствии эффекта от интравитреального введения антибиотиков (Speaker). Объем витрэктомии во всех случаях лечения эндофтальмита должен быть ограниченным, что связано с высоким риском интраоперанионных осложнений.
Цель витрэктомии сводится к уменьшению микробной нагрузки, удалению продуктов воспаления и токсинов, предоставлению возможности циркуляции антибиотиков и их свободного доступа ко всем отделам витреальной полости.
При лечении позднего вялотекущего эпдофтальмита со слабовирулентной флорой к витрэктомии прибегают только после безуспешного иптравитреального введения комбинации антибиотиков и микробиологического подтверждения диагноза. Процедура заключается в максимальном удалении листков капсулы хрусталика как очага инфекции и иногда ИОЛ.
По способу хирургического подхода можно выделить две группы операций на стекловидном теле — витрэктомии. К первой группе относятся хирургические вмешательства с широким разрезом — до 180° окружности лимба или плоской части цилиарного тела. Это так называемая витрэкто-мия «open sky» («открытое небо»). Учитывая, что при таких операциях существует опасность гипотонии глаза и развития тяжелых осложнений, связанных с этим, при их выполнении применяют различные склероудерживающие приспособления (например, кольцо Флиринга).
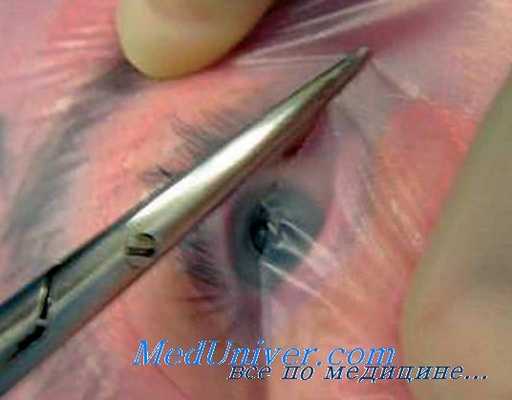
Подобная операция для лечения эндофтальмита была предложена В. В. Волковым в 1972 г. Суть ее заключается в широком вскрытии полости глазного яблока по лимбу (разрез на 3/4 его окружности) и иссечении из открытого стекловидного тела осумкованного гнойника с помощью микроножниц и микропинцета. Операция получила название витреопусэктомии.
Операции второй группы осуществляют через небольшой (1-2 мм) разрез склеры в области плоской части цилиарного тела или в зоне лимба. По этой причине их называют операциями «закрытого типа». Их осуществляют с помощью витреофагов различной конструкции с меньшей операционной травмой при сохранении офтальмотонуса в ходе операции почти на нормальном уровне. В силу малой травматичности эти операции имеют существенные преимущества в сравнении с витрэктомией по типу «открытое небо».
Эндофтальмит нередко сопровождается помутнением хрусталика. Причиной развития катаракты является как сама травма, так и токсическое воздействие на хрусталик продуктов распада при инфекционном процессе. При помутнении хрусталика витрэктомию сочетают с факофрагментацией. При этом характер помутнений стекловидного тела и плотность хрусталикового ядра, зависящая от возраста пострадавшего, являются основными факторами, определяющими показания к выбору прибора.
Клинические исследования показали, что ультразвуковые аппараты более рационально использовать в I стадии очагового и в I—II стадиях диффузного или смешанного эндофтальмита. В последующих стадиях патологического процесса, когда в стекловидном теле появляется большое количество грубых фиксированных помутнений, ультразвуковая фрагментация экссудативных пленчатых образований высокой плотности представляет значительные трудности. В настоящее время механические витреофаги являются наиболее часто применяемыми приборами для выполнения витрэктомии при эндофтальмите.
Закрытую витрэктомию выполняют, как правило, доступом через плоскую часть цилиарного тела. При диффузной форме эндофтальмита меридиан, по которому производят разрез склеры для введения рабочего наконечника прибора, не имеет принципиального значения. Чаще всего используют традиционные доступы в верхних квадрантах, если в этой зоне нет грубых изменений, вызванных травмой. Однако при очаговой форме инфекции разрез целесообразнее проводить в секторе, противоположном локализации очага в стекловидном теле. При этом данные ультразвукового предоперационного исследования, особенно В-мстода эхографии, являются определяющими.
Эхографию для уточнения зоны разреза необходимо проводить в положении больного лежа на спине, чтобы учесть возможные смещения очага в стекловидном теле. Удобнее всего это осуществлять непосредственно перед витрэктомией на операционном столе.
При наличии катаракты витрэктомию производят одновременно с удалением мутного хрусталика. При этом сначала выполняют факофрагментацию. Если передняя капсула хрусталика не повреждена при травме и сохраняет свою прозрачность, целесообразно сохранить ее как анатомический барьер между передним и задним отрезком глазного яблока. После этого удаляют помутнения стекловидного тела, начиная с передних сто отделов. Формируют «колодец» в центральных отделах стекловидного тела, доходящий до сетчатки. Затем удаляют боковые пропитанные экссудатом отделы стекловидного тела, сохраняя только крайние периферические отделы, играющие каркасную роль.
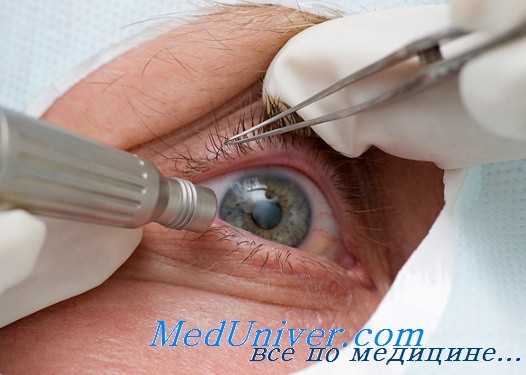
Операция требует хорошего визуального контроля и должна осуществляться с использованием высококачественных операционных микроскопов. При работе в задних отделах стекловидного тела для их визуализации используют специальную оптическую насадку на микроскоп или операционные контактные фундус-линзы.
В ходе операции необходимо стремиться к максимальному удалению измененного стекловидного тела. Однако при IV стадии диффузного и смешанного зндофтальмита это часто бывает невозможно из-за высокой плотности экссудативных пленок и их спаяния с внутренними оболочками глаза. В таких случаях иссекают только центральные отделы стекловидного тела во избежание повреждения внутренних оболочек и развития острого гемофтальма.
В некоторых случаях витрэктомию проводят передним путем через разрез в области лимба. Показанием для этого служит афакия, наличие хрусталиковых масс в передней камере, выпадение в переднюю камеру пропитанного гнойным экссудатом стекловидного тела, а также ограниченные экс-судативные помутнения передних слоев стекловидного тела. В этих случаях витрэктомию удобнее осуществлять мономануальным витреофагом, в рабочем наконечнике которого объединены режущая часть, аспирационная и ирригационная системы (например, витреофаг Клоти). Для выполнения операции необходим хороший мидриаз.
Одной из особенностей технического проведения закрытой витрэктомии при эндофтальмите является необходимость максимально полного удаления нежизнеспособных и инфицированных структур при значительном снижении возможности визуального контроля за манипуляциями внутри глаза, что обусловлено изменениями роговицы (ее отеком) ил и ригидностью зрачка. Для повышения прозрачности роговицы при ее отеке можно попытаться сделать ее более прозрачной с помощью инсталляции гипертонического раствора глюкозы, глицерола, метилцеллюлозы. В более тяжелых случаях можно удалить отечный эпителий с помощью скарификатора. При выраженных стромальных отеках роговицы или начавшейся гнойной инфильтрации эти приемы неэффективны. Приходится оперировать почти без визуального контроля, крайне осторожно, чтобы не повредить оболочки.
В клинике ММА разработан, испытан и рекомендуется для внедрения метод витрэктомии под непрерывным акустическим контролем в тех случаях, когда затруднено визуальное наблюдение за ходом внутриглазных манипуляций. Для этого датчик ультразвукового сканера устанавливают на склеру в противоположном от витреофага меридиане и производят сканирование полости глаза одномоментно с процессом витрэктомии. При этом следует располагать датчик в одной плоскости с наконечником витреофага, что позволит исключить повреждение внутренних оболочек и объективно оценить объем, локализацию и плотность удаляемых структур (Гундорова Р. А., Южаков А. М., Малаев А. А.).
По завершению витрэктомии предварительно наложенный шов на склеральный разрез в области плоской части цилиарного тела затягивают и в стекловидное тело вводят стерильный воздух.
Особенностью витрэктомии при эндофтальмите является необходимость перфузии через полость глаза значительно большего количества замещающего раствора, чем при обычной витрэктомии. Это объясняется необходимостью более полного механического вымывания из глаза микроорганизмов и продуктов их жизнедеятельности. Если обычно на одну витрэктомию следует расходовать 5-10 мл замещающего раствора, то при эндофтальмите это количество возрастает до 100-200 мл.
Если в глазу находится инородное тело, то его следует удалить, при доступности диасклерального подхода, на первом этапе лечения. Иногда удаление осколка позволяет купировать эндофтальмит и не производить витрэктомию.
Инородные тела, расположенные в задних отделах глаза, рекомендуется удалять одновременно с проведением витрэктомии. При планировании трансвитреалыюго удаления инородного тела следует предусматривать проведение склерального разреза над плоской частью цилиарного тела с учетом размера осколка. Для удаления инородных тел размером более 3 мм необходимый по размеру разрез оболочек выполняют параллельно лимбу в 3,5-4,0 мм от него. Вскрытие сосудистой оболочки осуществляют микроножницами после коагуляции и наложения предварительных швов на склеру.
Витрэктомию выполняют с использованием ирригационного раствора (замещающей жидкости), содержащего антибиотик. Таким образом, в процессе операции осуществляют непрерывную ирригацию полости глаза раствором антибактериального препарата. Используют антибиотики широкого спектра действия, те же, что и при интраокулярных инъекциях. Антибиотик выбирают, по возможности, с учетом чувствительности к нему выделенной микрофлоры. Концентрацию препарата рассчитывают таким образом, чтобы она была высокоактивной и в то же время не вызывала токсического поражения внутриглазных тканей, в частности сетчатой оболочки. Например, при использовании 0,9% раствора хлорида натрия в качестве замещающей жидкости оптимальной концентрацией гентамицина считается 8 мкг/мл (Peyman).
Данный способ лечения эндофтальмита более эффективен, чем витрэктомии, осуществляющаяся без интравитреалыюй инфузии антибиотика или с введением препарата методом однократной его инъекции в стекловидное тело в конце операции (Южаков А. М. и соавт.).
Когда и зачем проводятся интравитреальные инъекции?
Лекарственные препараты вводятся в организм различными способами: прерорально, внутривенно, внутримышечно. Большинство глазных заболеваний лечится офтальмологическими растворами. При некоторых болезнях требуются интравитреальные инъекции (ИВИ). Узнаем, что это такое, когда они назначаются и как проходит данная процедура.
В настоящее время интравитреальные инъекции считаются одним из самых эффективных способов лечения некоторых тяжелых глазных заболеваний. Начали его использовать в медицине более века назад. Впервые ИВИ были применены с целью тампонады сетчатой оболочки стерильным воздухом. Особенно популярной процедура стала в 40-х годах. Тогда были выполнены инъекции антибактериальных препаратов при терапии офтальмопатологий воспалительного характера. В 1980-х годах было проведено исследование введения противовирусных средств в глазное яблоко.
Сегодня перечень лекарственных препаратов, которые применяются при ИВИ, заметно расширился. В большинстве случаев они назначаются при серьезных патологиях внутренней оболочки глаза, или сетчатки. По мере совершенствования технологий, расширения знаний о причинах развития офтальмопатологий, развития фармакологической отрасли интравитреальное введение стало еще эффективнее. Спрос на этот способ лечения значительно вырос. Углубимся немного в анатомию, чтобы полнее представлять процедуру выполнения ИВИ.
Что такое интравитреальные инъекции?
Глазное яблоко изнутри заполнено прозрачной субстанцией, которая напоминает гель. Эта структура глаза называется стекловидным телом.
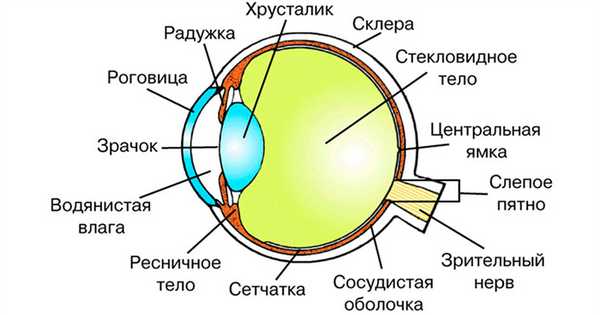
Оно выполняет множество различных функций, одна из которых — поддержание формы глазного яблока. В ходе интравитреальной инъекции в стекловидное тело вводится лекарство с помощью иглы. Этот терапевтический метод необходим в тех случаях, когда требуется доставка лекарственных компонентов во внутреннюю оболочку глаза. Глазные капли и мази не обладают такой способностью. Они воздействуют на наружные оболочки глазного яблока. Попасть внутрь него мешает клеточный барьер. Медикаменты не могут проникнуть в ретинальную область и не оказывают на нее никакого воздействия.
Выбор лекарственного препарата для ИВИ определяется конкретной патологией. Узнаем, какие могут быть показания к интравитреальной инъекции.
Показания к интравитреальной инъекции
С помощью этого метода лечатся очень тяжелые офтальмопатологии, которые вызывают частичную или полную потерю зрения. Назначается процедура только после детального обследования. Поводом к ИВИ могут стать следующие офтальмологические патологии:
- Влажная форма сенильной макулярной дегенерации. Она возникает вследствие разрастания новых сосудов, что происходит из-за необходимости обеспечить питание макулы, в которой нет нормального кровоснабжения. Новообразовавшиеся сосуды очень тонкие и хрупкие. Их появление приводит к отеку и кровотечению. У больного возникают трудности с чтением, ухудшается центральное зрение, причем резко, появляются искажения в изображении, когда прямые линии становятся визуально изогнутыми.
- Макулярный отек, который развился на фоне пролиферативной диабетической ретинопатии. Зрение становится при этом недуге нечетким, прямые линии зрительно деформируются, изображение приобретает розоватый оттенок, беспокоит светобоязнь, острота зрения сильно изменяется в зависимости от времени суток.
- Эндофтальмит — воспалительный гнойный процесс, который поражает внутреннюю оболочку глаза. Возникает это заболевание после ранения глазного яблока с попаданием в его ткани инфекции. У пациента появляются боли в глазу, он ощущает сильный дискомфорт, острота зрения заметно падает, в поле видимости наблюдаются помутнения. Также развивается конъюнктивит, веки отекают, склера краснеет. Есть риск не только потерять зрение, но и глаз.

- Увеиты — воспалительные заболевания сосудистой оболочки глаза. Это целая группа патологий со множеством различных причин и симптомов. Для всех увеитов характерны: выраженная боль в глазу, фотофобия, слезотечение, затуманивание и снижение зрения, сужение зрачка. При отсутствии лечения увеит может вызвать слепоту.
- Окклюзия центральной вены сетчатки или ее ветвей — очень грозное заболевание сосудов сетчатой оболочки. У больных при этой патологии наблюдается резкое снижение остроты зрения, причем безболезненное. Никаких неприятных ощущений, зуда, жжения и пр., человек не испытывает. Окклюзия может привести к слепоте или развитию других опасных недугов, например, глаукомы.
- Хориоидальная неоваскулярная мембрана — это болезнь, характеризующаяся врастанием в сетчатку сосудов из сосудистой оболочки, что приводит к скоплению в ней лишней жидкости. Чем ближе патологический процесс к макуле, тем сильнее страдает зрение. Оно может пропасть практически полностью.
- Кистозный отек макулы. Он возникает из-за диабетической ретинопатии, после хирургических операций на глазах, на фоне увеита и в результате других причин. Проявляется заболевание в размытости изображения, искажении линий, розоватом оттенке картинки, светобоязни, нарушении цветовосприятия в вечернее время.
Все эти патологии способны привести к необратимому снижению зрения, стать причиной инвалидности. Интравитреальные инъекции, назначенные своевременно, позволяют предотвратить такие последствия.
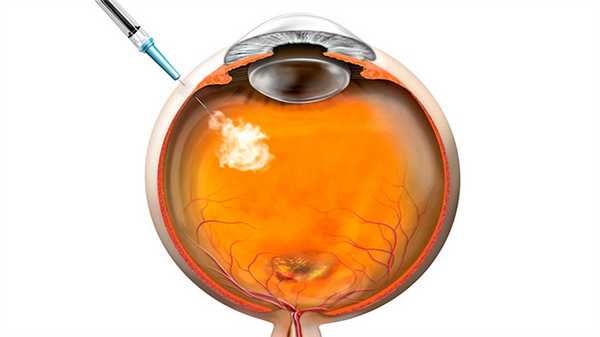
Техника выполнения ИВИ
Проводится процедура в амбулаторных условиях. Госпитализация не требуется. После кратковременного обследования пациент отправляется домой. Для введения лекарства в глаз используется игла очень маленького диаметра. Поэтому больной практически ничего не ощущает. Однако анестезирующие капли обычно применяются. Они необходимы для обеспечения максимального комфорта. Только в очень тяжелых случаях делается субконъюнктивальная инъекция лидокаина с целью дополнительного обезболивания. Для профилактики бактериального заражения осуществляется обработка конъюнктивы антисептиком, как правило, йодсодержащим.

Вся процедура проводится в условиях максимальной стерильности, так как риск занесения внутрь глаза инфекции достаточно высокий. Все инструменты обрабатываются соответствующими растворами. Чтобы человек не закрывал глаз, используется векорасширитель. Непроизвольные моргания сильно затрудняют работу офтальмолога.
Непосредственно для ИВИ применяется игла толщиной 27-30 G (шкала Гейдж). Место введения располагается в 3,5-4 мм от лимба, но при наличии у человека природного хрусталика. Для пациентов с интраокулярными линзами расстояние до лимбального кольца составляет 3-3,5 мм. Эти нюансы очень важны, так как игла не должна задеть хрусталик или сетчатку. Перед самой инъекцией больного просят посмотреть в сторону противоположную уколу. После вхождения иглы в стекловидное тело проводится медленное введение препарата.
Врач должен убедиться, что по ретинальной артерии полноценно циркулирует кровь, а укол не вызвал осложнений. Для этого назначается осмотр глазного дна с помощью офтальмоскопа. Эта процедура позволяет в деталях осмотреть макулу, сетчатку, сосуды и зрительный нерв с диском. Профилактика антибиотиками остается на усмотрение окулиста. Первичное обследование осуществляется сразу после инъекции, вторичное — через 5-10 минут. После принятия всех мер предосторожности врач дает рекомендации и отпускает домой.
Какие лекарства можно вводить в ходе ИВИ?
Выбор препарата определяется медицинскими показаниями. При гнойном воспалении внутренней оболочки назначаются антибактериальные средства, при сильном воспалительном процессе и прогрессирующем отеке макулы используются глюкокортикостероиды. Влажная форма макулярной дегенерации требует введения лекарств категории anti-VEGF. Также применяются следующие виды препаратов:
- Антибиотики. Обычно необходимы при эндофтальмитах.
- Противогрибковые средства. Гнойные воспаления возникают и вследствие попадания в глаз микозов.
- Нестероидные противовоспалительные лекарства. С их помощью лечатся увеиты и хориоидальная неоваскуляризация.
- Иммуномодуляторы. Они подавляют увеиты и используются в терапии хронических неинфекционных заболеваний глазных сосудов.
Как было отмечено ранее, возможности медицины расширяются. Открываются новые препараты и способы их введения. Это сказывается и на цене процедуры. Интравитреальные инъекции являются достаточно дорогой терапией, но эффективность ее доказана и неоспорима. Перечислим преимущества и недостатки метода.
Преимущества и недостатки метода ИВИ
Основное достоинство методики — быстрая целевая доставка всех веществ препарата, что обеспечивает широкое действие лекарства, его терапевтическую эффективность. Однако существуют и некоторые риски. Самое тяжелое осложнение — бактериальная контаминация, которая приводит к эндофтальмиту — гнойному воспалению внутренних структур глазного яблока. Риск его возникновения составляет 0,051% при выполнении каждой конкретной инъекции. Вероятность заражения очень низкая. При этом результаты оправдывают ожидания.
Есть и другие документально подтвержденные осложнения ИВИ:
- Отслоение сетчатки. Это заболевание сопровождается быстрым снижением зрения. Требуется провести лазерную коагуляцию, в ходе которой осуществляется припаивание сетчатой оболочки к стекловидному телу.
- Стойкое повышение внутриглазного давления. У больного возникают боли в голове и глазу, снижаются различные зрительные функции. Если не лечить осложнение, оно вызывает поражение зрительного нерва.
- Внутриглазные кровоизлияния. Они приводят к образованию пятен в области зрения, плавающих «мушек», которые находятся в стекловидном теле и отражаются на процессе преломления световых лучей, то есть качестве изображения.
- Повреждения хрусталика. Он может сместится. Подобные патологии лечатся оперативно. Они всегда сказываются на остроте зрения.
- Прогрессирование катаракты — помутнения хрусталика. На поздней стадии он удаляется, а вместо него в глаз имплантируется интраокулярная
- линза.
Гипотония, анафилактические реакции, аллергия.
Все эти риски учитываются. При наличии противопоказаний к конкретному лекарственному препарату процедура не назначается.
Осложнения не следует путать с побочными эффектами, которые временно могут беспокоить сразу после проведения интравитреальной инъекции. Некоторые больные жалуются на наличие инородного предмета в глазу, давление и тяжесть в нем. Болевых ощущений обычно не наблюдается. Возможны незначительные субконъюнктивальные кровоизлияния и появление «мушек». Через несколько минут или часов все эти временные последствия вмешательства исчезают. Важно не прикасаться к глазу на протяжении всего дня. Также нужно тщательно соблюдать гигиену. При появлении боли, повышенной чувствительности к свету, резком снижении остроты зрения необходимо срочно проконсультироваться с окулистом.
Читайте также:
