Восстановление миокарда. Стволовые клетки в лечении сердечной недостаточности
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
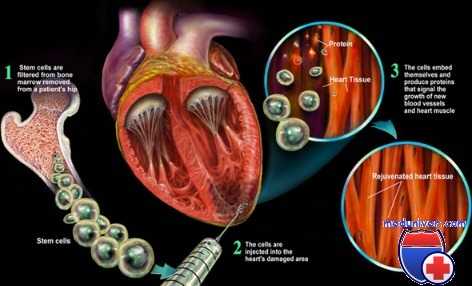
Использование стволовых клеток человека для лечения ишемической болезни сердца (ИБС) – это новое перспективное направление. Основная локализация стволовых клеток человека – это костный мозг. В нем обнаружены различные стволовые клетки: гемопоэтические стволовые клетки, мезенхимные стволовые клетки, предшественники эндотелиальных клеток и ряд других. В самом сердце есть резидентные стволовые клетки, задача которых восстанавливать поврежденную структуру сердца и его сосуды. Система регенерации в организме человека функционирует по следующему принципу: центральный орган – стволовые клетки костного мозга являются тотипотентными и могут восстанавливать практически любой поврежденный орган или ткань; резидентные стволовые клетки органов и тканей восстанавливают поврежденные клетки, если повреждение незначительное. В ряде случаев резидентные стволовые клетки органа истощаются и не способны адекватно восстановить поврежденные структуры. Костный мозг может дополнять и регулировать пул резидентных стволовых клеток сердца (и других органов). Для того чтобы усилить процессы регенерации и улучшить кровоснабжение сердца, возможно выполнить забор костного мозга, получить из него по специальной методике лейковзвесь (мононуклеарную фракцию костного мозга), которая содержит стволовые клетки, и ввести полученный клеточный материал в сердце. Другими словами, многократно усилить тот естественный процесс регенерации сердца, который идет в естественных условиях.
Данные об эффективности и безопасности использования стволовых клеток костного мозга для лечения больных с ишемической болезнью сердца были подтверждены как нашими, так и зарубежными исследованиями, проводимыми с 2003 года. Использование аутологичных, т.е. своих собственных немодифицированных стволовых клеток безопасно и эффективно.
Сердечная недостаточность при ишемической болезни сердца и клеточная терапия
Сердце является мощным насосом, который непрерывно гонит кровь по артериям и венам нашего организма, доставляя в органы и ткани кислород и питательные вещества и унося от них продукты жизнедеятельности. Поэтому нарушение структуры сердечной мышцы приведет к ухудшению работы этого насоса и, соответственно, к неспособности сердца обеспечивать организм кислородом и питательными веществами в необходимом количестве. Это состояние получило название сердечная недостаточность. Самой частой причиной сердечной недостаточности является острый инфаркт миокарда, который происходит из-за прекращения кровоснабжения участка сердца и его гибели. Сердце не способно заменить погибшие кардиомиоциты (клетки, благодаря которым сердце сокращается) на новые. Поэтому место погибших кардиомиоцитов замещается рубцом и выпадает из сократительного процесса. Это приводит к тому, что оставшийся объем кардиомиоцитов не может поддерживать необходимый для организма уровень работы насоса. Развивается сердечная недостаточность.
Если усилить восстановительные способности сердца и уменьшить процессы образования рубцовой ткани после инфаркта, то можно предотвратить или значительно замедлить процесс развития сердечной недостаточности. В настоящее время один из немногих клинических методов, который позволяет это сделать — клеточная терапия стволовыми клетками костного мозга на фоне восстановленного коронарного кровотока. Конечно как дополнение к рекомендованному лечению сердечной недостаточности.
Дилатационная кардиомиопатия – ДКМП и клеточная терапия
Еще одной из частых причин сердечно-сосудистой недостаточности является дилатационная кардиомиопатия (ДКМП). У предрасположенных к этому заболеванию людей, после перенесенной тяжелой вирусной инфекции или гриппа или в результате токсических влияний, происходит постепенная гибель кардиомиоцитов (клетки, благодаря которым сердце сокращается). Процесс этот может быть очень медленным (доброкачественным) или очень быстрым (злокачественным). Но в его исходе развивается сердечная недостаточность, неспособность сердца как механического насоса выполнять свои функции, что проявляется указанными выше жалобами. При этом важно отметить, что у больных с ДКМП сосуды сердца не имеют изменений. В этом их принципиальное отличие от больных, которые перенесли острый инфаркт миокарда. Однако восстановительного потенциала сердца не хватает, чтобы компенсировать погибшие кардиомиоциты новыми.
Усилить восстановительные способности сердца и уменьшить процессы заместительного фиброзирования поможет клеточная терапия стволовыми клетками костного мозга. Конечно как дополнение к рекомендованному лечению сердечной недостаточности.
Клеточная терапия сердца в сочетании со стентированием коронарных артерий
Применение стентирования и клеточной терапии – перспективный метод лечения больных ишемической болезнью сердца. Восстановление кровотока в крупных участках коронарных артерий за счет стентов и улучшение кровотока по мелким сосудам за счет ангионеогенеза (рост мелких сосудов) при использовании клеточной терапии в течение одной эндоваскулярной операции позволяет существенно улучшить ближайшие и отдаленные результаты лечения больных с массивными поражениями коронарного русла.
Клеточная терапия сердца в сочетании с аорто-коронарным шунтированием
Использование клеточной терапии в сочетании с аорто-коронарным шунтированием(АКШ) применяется с 2003 года и зарекомендовало себя с положительной стороны по следующим причинам:
- обеспечивает активный рост мелких сосудов и улучшает кровообращение в тех зонах миокарда, которые недоступны для создания аорто-коронаных шунтов.
- обеспечивает большую длительность функционирования аорто-коронарных шунтов.
- клеточная терапия как дополнение к операции АКШ не усложняет основную операцию.
Клеточная терапия как отдельная процедура
Показана пациентам, которым по какой-либо причине невозможно выполнить традиционное коронарное стентирование (катетерный способ) или аорто-коронарное шунтирование (открытая операция на сердце) или эти операции уже выполнялись ранее, но развился рецидив заболевания. Клеточная терапия как отдельная процедура показана больным с ДКМП с целью усиления регенерации сердца на фоне продолжающегося медикаментозного лечения
Процедура выполняется в два этапа:
1 этап: забор костного мозга с помощью пункции грудины и крыла подвздошной кости (выполняется под медикаментозным сном).
2 этап: получение и внутрикоронарное введение лейковзвеси костного мозга содержащей стволовые клетки (выполняется в тот же день в рентген-ангиографической операционной под местной анестезией).
Нахождение в реанимационном отделении не требуется. Через два дня после процедуры пациент выписывается домой.
Восстановление миокарда. Стволовые клетки в лечении сердечной недостаточности
Сердечная недостаточность может развиться вследствие гибели или дисфункции КМЦ, что приводит к ремоделированию ЛЖ и сердечной декомпенсации. Замещение мертвых или плохо функционирующих КМЦ путем клеточной терапии представляет собой новый, логически обоснованный вариант лечения СН. Как будет сказано в дальнейшем, клеточная терапия приводит к истинной регенерации за счет возобновления пула функционально активных КМЦ или может способствовать восстановлению функции сердца за счет поддержки неоангиогенеза и/или усиления естественных цитопротективных механизмов, благоприятно влияя на процессы ремоделирования. Многообещающие результаты в виде клеточного кардиомиогенеза, неоваскуляризации и дополнительных эффектов, связанных с клеточной терапией, по отдельности или в сочетании друг с другом предлагают новые виды комбинированной терапии, основанной на патофизиологии заболевания.
Существует два типа стволовых клеток (СК): эмбриональные СК (ЭСК) и зрелые СК (ЗСК). ЭСК обладают потенциалом увеличения количества всех типов клеток человеческого организма и способны формировать органы и ткани. Большинство ЗСК более специфичны (линейно дифференцированы), и их использование в целях органогенеза еще не изучено. ЭСК происходят из внутреннего слоя ранних эмбриональных трофобластов и могут в чистом виде образовать недифференцированную клеточную культуру. При изменении условий культивирования (техника висящей капли) эти клетки объединяются и образуют эмбриональные тельца (раннюю эмбриональную ткань, состоящую из трех герминогенных слоев). В составе эмбриональных телец 5-10% ЭСК спонтанно дифференцируются в КМЦ.
Функционально активные КМЦ были получены из мышиных ЭСК, а также из человеческих ЭСК, хотя свойства Е-С-соединений у последних отличаются от клеток зрелого миокарда. КМЦ, полученные из ЭСК, имеют такую же макромолекулярную саркометрическую организацию, кальциевые включения, ионные потоки, функциональную и анатомическую интеграцию с соседними КМЦ, электрическую проводимость и ритмогенную активность.
Все эти данные показывают, что ЭСК спонтанно дифференцируются в полностью функционально активные КМЦ, подобные фетальным КМЦ in vitro. Полученные in vitro данные дают возможность предположить, что ЭСК являются идеальными кандидатами для восстановления миокарда in vivo, но исследования на животных выявили дозозависимое образование опухолей, в частности тератокарциномы, после трансплантации ЭСК у мышей. В настоящее время проходят тестирование некоторые стратегии, направленные на специфический отбор дифференцированных КМЦ с целью отсеивания высокопролиферированных ЭСК, имеющих тенденцию к формированию опухолей. Дополнительная проблема связана с иммуногенной активностью ЭСК при аллогенном применении. Остается неясным, будет ли низкая иммунная активность сохраняться при дифференциации и функциональной интеграции ЭСК в человеческом сердце в течение длительного времени, как это было показано в эксперименте.
Таким образом, безопасность трансплантации ЭСК остается нерешенной задачей. К ЗСК относятся по крайней мере 3 различные группы СК: вышедшие из КМ; циркулирующие в пуле крови, или клетки-предшественники (Кп), которые частично исходят из КМ; зарезервированные в тканях (см. рис. 29-1). СК из КМ наиболее хорошо изучены и были использованы в большинстве клинических испытаний. КМ содержит весь комплекс клеток-предшественников, включая гематопоэтические СК (ГСК), так называемые клетки боковой популяции (SP-клетки, имеющие экспрессию транспортера Abcg2, который допускает экспорт красителя Hoechst), мезенхимальные СК (МСК), или стромальные клетки, и мультипотентные зрелые клетки-предшественники как подгруппу МСК. Выделенные из крови Кп были открыты в ходе поиска проангиогенных клеток для терапевтического сосудистого неогенеза.
Asahara и Isner выделили эндотелиальные клетки-предшественники (ЭКп) со способностью к формированию новых кровеносных сосудов и повышению неоваскуляризации после ишемии. На основании предположения, что подобные клетки могут являться зрелыми гемангиобластами, их типировали по экспрессии гематопоэтических маркеров CD133+ или CD34+, а также эндотелиальных маркеров к рецептору 2 сосудистого эндотелиального фактора роста (vascular endothelial growth factor, VEGF) — VEGF-рецептору 2 (KDR или flk-1). Однако совершенно очевидно, что эти циркулирующие Кп (особенно если их культивируют in vitro) имеют несколько разновидностей. Некоторые клетки могут иметь клоногенный потенциал и признаки СК.
Другие, включая отдаленные миелоидные субпопуляции, представляют собой преимущественно проангиогенные клетки и имеют дополнительную способность к дифференциации в эндотелиальные клетки. Миелоидные клетки также способны участвовать в мышечной регенерации путем слияния. Это указывает на то, что развитие миелоидной субпопуляции может идти различными путями. Еще одним источником ЭКп является пуповинная кровь, которая обогащена ЭКп с расширенным клоногенным ресурсом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пути введения стволовых клеток при сердечной недостаточности. Эффективность стволовых клеток при СН
Клетки предшественники для восстановления сердца можно доставить различными путями. Во всех клинических исследованиях по лечению пациентов с острым инфарктом миокарда применяли инфузию в коронарные сосуды через стандартные баллонные катетеры. Эта техника имеет определенные преимущества: клетки доставляются напрямую только в те зоны миокарда, где сохранен кровоток и снабжение питательными вещества и кислородом (таким образом создается среда, благоприятная для выживания клеток, что является необходимым условием для стабильного приживления).
С другой стороны, для того чтобы внутриартериально введенные Кп достигли цели, они должны мигрировать за пределы сосуда в окружающие ткани; следовательно, если эти ткани недостаточно кровоснабжаются, то зоны миокарда будут восстанавливаться менее эффективно или не будут задействованы совсем. Известно, что полученные из КМ и крови Кп способны к экстравазации и миграции в зоны ишемии, а другие типы клеток могут таких свойств не иметь и даже привести к обструкции микроциркуляторного русла после внутриартериального введения, вызвав эмболическое повреждение миокарда. Это ограничивает применение внутрикоронарного способа доставки.
Инъекция клеток в стенку желудочка посредством чрескожного эндокардиального или хирургического эпикардиального доступа — альтернативная стратегия доставки, позволяющая избежать перечисленные ограничения. Прямая доставка Кп в рубцовую ткань или гибернирующий миокард посредством катетерной инъекции, прямая инъекция во время операции на открытом сердце и минимальные инвазивные торакоскопические процедуры не имеют ограничений по выведению клеток из циркуляции или риску эмболии. Недостатком может считаться риск перфорации желудочка, что ограничивает применение прямой инъекции при недавнем ИМ.

К тому же трудно представить, что Кп после инъекции в равномерно некротизированную ткань в отсутствие синтиция живых мышечных клеток, которые способны давать инструктирующие сигналы, и в отсутствие кровотока, обеспечивающего доставку питательных веществ и кислорода, будут получать необходимые команды и находиться в адекватной среде для приживления и дифференциации. Большинство клеток, если их вводят напрямую, просто погибают. По этой причине может быть полезным электромеханическое картирование жизнеспособного, но гибернирующего миокарда, чтобы уточнить предпочтительные участки для инъекций. При диффузных заболеваниях типа ДКМП неишемического генеза фокальные скопления клеток после прямой инъекции могут не соответствовать анатомии и физиологии сердца.
В связи с этим вполне вероятно, что природа КМП непосредственно влияет, а может, даже определяет источник и способ введения Кп. Возможно, понадобятся дополнительные стратегии для улучшения доставки клеток в целевую зону и обеспечения их гомогенной интеграции, особенно у пациентов с трудно заживающими ИМ или диффузными неишемическими КМП без активного нарастания симптоматики.
Важно различать исследования пациентов с ОИМ и пациентов с хронической СН, поскольку мишенями являются фундаментально различные патофизиологические процессы. У пациентов с ОИМ трансплантация Кп ставит целью предотвратить или уменьшить постинфарктное ремоделирование ЛЖ, таким образом уменьшая риск постинфарктной СН. Подобный эффект может быть достигнут за счет усиления неоваскуляризации и уменьшения апоптоза КМЦ, независимо от долгосрочного приживления и трансдифференциации. И наоборот, два упомянутых механизма по отдельности имеют ограниченный эффект у пациентов с уже сформировавшимся рубцом при отсутствии гибернирующих КМЦ и критической стадии СН, когда необходим кардиомиогенез в чистом виде.
- Вернуться в оглавление раздела "Кардиология"
Тканевая инженерия в лечении сердечной недостаточности. Стволовые клетки применяемые в кардиологии
В противовес клеточной терапии, при которой отдельные клетки должны интегрироваться в рубцовую ткань, тканевая инженерия, по сути, нацелена на создание тканевых трансплантатов. Большие конструктивные элементы сердечной мышцы можно создать с помощью популяций кардиальных клеток, используемых для создания «инженерной сердечной ткани». До настоящего времени было сложно создать in vitro ткань с контрактильными свойствами и в объеме, достаточном для поддержания нарушенных функций сердца.
Для формирования миокардиальной ткани in vitro создавали различные условия выращивания и использовали комбинации разных клеточных смесей (например, неонатальные КМЦ, фибробласты, скелетные миобласты, ЗСК и ЭСК). Имплантация «инженерной сердечной ткани» из неонатальных КМЦ крыс после ИМ улучшала сократительную функцию и показала электрическую совместимость с нативным миокардом. В другом исследовании использовали инженерные тканевые конструкции, содержащие клетки, полученные из скелетных мышц; исследователи заявили, что клетки скелетных мышц электрически совместимы с протеинами щелевидных соединений (по сравнению с результатами, полученными при скелетно-мышечной клеточной терапии).
ЭСК являются альтернативным источником для создания сердечной ткани in vitro. Размер инженерных сердечных конструкций (если они не васкуляризованы и не перфузируются) ограничен диффузией кислорода, поэтому исследователи совмещают несколько отдельно выращенных специализированных тканевых колец.
На стыке тканевой инженерии и клеточной терапии постоянно растет интерес к созданию новых биоматериалов. Разработаны новые биоматериалы для использования в качестве желудочковых ограничителей и как подложку для тканевой инженерии in vitro. Инъекция такого биоматериала, как, например, самоорганизующиеся нановолокна, может адаптировать интрамиокардиальные клеточные микропространства для приживления и функциональной интеграции клеток при тканевой инженерии in situ с последующими регенерацией и восстановлением сердца.

Стволовые клетки применяемые в кардиологии
В настоящее время клиническую оценку проходят различные аутологичные зрелые клетки-предшественники (Кп). Первыми клетками, подходящими для клинических целей в качестве КМЦ, были предложены миобласты скелетных мышц — недифференцированные пролиферативно-компетентные клетки, которые являются предшественниками скелетных миоцитов. Для использования в клинике аутологичные человеческие миобласты выделяют из биоптатов скелетных мышц, размножают и подращивают ex vivo в течение нескольких суток или недель, а затем вводят непосредственно в стенку желудочка. Наиболее частым источником СК, используемых в настоящее время для восстановления сердца, является КМ.
Быстрому переходу от эксперимента к клинической практике способствовали более чем 30-летний клинический опыт и высокий профиль безопасности использования мононуклеарной фракции клеток для пересадки КМ. В большинстве случаев КМ аспирируют под местной анестезией и получают всю фракцию мононуклеаров (гетерогенная смесь клеток с различным процентом ГСК, ЭКп, МСК и SP-клеток). До настоящего времени выделенные клетки (производные КМЦ) вводили в сердце без предварительного доращивания ex vivo. В отдельных исследованиях использовали очищенные специфические субпопуляции, например фракции ГСК и ЭКп, экспрессирующие маркер протеин CD133+.
Выделенные из крови Кп использовали как для клинического восстановления сердца, так и при периферической ишемии. Исторически эти циркулирующие ЭКп использовали фактически во всех клинических исследованиях, в которых применяли КМ или его циркулирующие дериваты для лечения ишемизированного миокарда. Циркулирующие клетки выделяли из мононуклеарной фракции клеток крови, а затем проводили их селекцию путем культивирования в эндотелий-специфичной среде в течение 3 сут. В качестве альтернативы обогащенную специфическую подфракцию ГСК CD34+ получали из цельной крови после их мобилизации из КМ после назначения гранулоцитарного колониестимулирующего фактора (Г-КСФ) (Losordo и соавт.).
Стволовые клетки для лечения сердечной недостаточности, разочаровывающие результаты
Использование вспомогательного устройства левого желудочка улучшает функцию миокарда. Однако лишь у небольшого количества пациентов миокардиальная функция улучшается настолько, чтобы отказаться от устройства. Может ли использование стволовых клеток помочь в этом?
Исследователи из США и Канады оценили эффективность и безопасность инъекций в миокард предшественников мезенхимальных клеток во время использования искусственного левого желудочка.
Дизайн исследования
В рандомизированное исследование 2 фазы были включены пациенты с прогрессирующей сердечной недостаточностью, которым был имплантирован искусственный левый желудочек в 19 северо-американских центрах (июль 2015 года - август 2017 года).
Пациентов рандомизировали в отношении 2:1 в группу инъекции 150 млн аллогенных предшественников мезенхимальных клеток или ложной терапии (введение криопротективной среды) (n = 106 vs. n = 53).
Из 159 пациентов (средний возраст 56 лет, 11% женщины), 155 пациентов завершили исследование с периодом наблюдения в 1 год.
- Не было найдено достоверных различий между группами по первичной конечной точке - временному отключению от вспомогательного устройства левого желудочка на протяжении 6 месяцев (61% в группе стволовых клеток и 58% в группе контроля).
- Ни у одного пациента не отмечено таких серьезных побочных эффектов как инфекция миокарда, разрыв миокарда, опухоли или гиперчувствительнсоть.
- Не выявлено различий между группами и по показателю смертности (14% в основной группе и 15% в контрольной группе) и повторной госпитализации (0,68 и 0,75/100 пациент-месяцев, соответственно).
- Частота серьезных кровотечений в течение 6 месяцев была ниже в группе стволовых клеток (17%), чем в контрольной группе (33%). Такие же данные были получены в предшествующих исследованиях.
Заключение
Среди пациентов с прогрессирующей сердечной недостаточностью, введение предшественников мезенхимальных стволовых клеток в миокард не приводит к более успешному временному отключению от вспомогательного устройства левого желудочка на протяжении 6 месяцев, в сравнении с введением криопротективной среды (ложная процедура).
Источник: Terrence M. Yau, Francis D. Pagani, Donna M. Mancini, et al. JAMA. 2019;321(12):1176-1186.
Всероссийская Образовательная Интернет-Сессия
Информация и материалы, представленные на настоящем сайте, носят научный, справочно-информационный и аналитический характер, предназначены исключительно для специалистов здравоохранения, не направлены на продвижение товаров на рынке и не могут быть использованы в качестве советов или рекомендаций пациенту к применению лекарственных средств и методов лечения без консультации с лечащим врачом.
Лекарственные препараты, информация о которых содержится на настоящем сайте, имеют противопоказания, перед их применением необходимо ознакомиться с инструкцией и проконсультироваться со специалистом.
Мнение Администрации может не совпадать с мнением авторов и лекторов. Администрация не дает каких-либо гарантий в отношении cайта и его cодержимого, в том числе, без ограничения, в отношении научной ценности, актуальности, точности, полноты, достоверности научных данных представляемых лекторами или соответствия содержимого международным стандартам надлежащей клинической практики и/или медицины основанной на доказательствах. Сайт не несет никакой ответственности за любые рекомендации или мнения, которые могут содержаться, ни за применимость материалов сайта к конкретным клиническим ситуациям. Вся научная информация предоставляется в исходном виде, без гарантий полноты или своевременности. Администрация прикладывает все усилия, чтобы обеспечить пользователей точной и достоверной информацией, но в то же время не исключает возможности возникновения ошибок.
Читайте также:
