Врожденные образования ушной раковины
Добавил пользователь Дмитрий К. Обновлено: 16.01.2026
Приобретенные неврожденные образования ушной раковины
а) Узелковый хондродерматит ушной раковины (узелок Винкера). Доброкачественное образование, имеющее вид «выбитого кратера». Встречается практически исключительно у мужчин пожилого возраста на верхушке завитка, иногда на других участках ушной раковины. Считается, что образуется оно в результате распада волокон эластина вследствие длительного воздействия солнечного света. При касании или пальпации может быть болезненным.
Этот признак помогает отличить узелковый хондродерматит от других дерматологических заболеваний (сенильный кератоз, кератоакантома, кожный рог, базальноклеточный или плоскоклеточный рак кожи), которые чаще всего бывают безболезненными.
Лечение заключается в полнослойном удалении, в том числе с подлежащим хрящом. Дефект закрывается либо местным перемещаемым лоскутом, либо полнослойным трансплантатом.
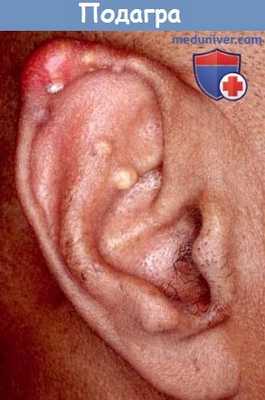
б) Подагрический тофус ушной раковины. Подагрический тофус — это отложение кристаллов мочевой кислоты, которое иногда возникает на ушной раковине, чаще всего в области завитка. У пациента будет иметься гиперурикемия и другие признаки подагры, например, артропатия(и) с поражением первых пальцев стоп. Подтвердить диагноз можно при помощи серологических маркеров. Если тофус никак не беспокоит больного, за ним можно просто наблюдать.
При наличии боли и/или воспаления его можно удалить. При гистологическом исследовании обнаруживаются скудные веретенообразные отложения моноурата натрия на фоне воспалительного процесса (полиморфно-ядерные лейкоциты, гистиоциты, гигантские клетки инородных тел).
Пациент должен получать ежедневную терапию по поводу подагры (аллопуринол). При обострениях применяют колхицин и другие противовоспалительные средства.
в) Бактериальный перихондрит. Бактериальный перихондрит следует отличать от рецидивирующего перихондрита, который представляет собой небактериальное аутоиммунное заболевание с лечением кортикостероидами. Для бактериального перихондрита характерно появление корок, мокнутия, экссудатов и гноя на ушной раковине. При наличии признаков бактериального воспаления необходимо назначение антибиотиков.
Инфекционное воспаление хряща и надхрящницы должно рассматриваться как неотложная ситуация. Оно может стать последствием оперативного вмешательства, травмы или наружного отита. Предрасполагающими факторами являются сахарный диабет и иммунодефицит. Чаще всего пациент обращается к врачу с увеличенной, отечной, красной ушной раковиной, на которой образуются корки и экссудат. Берутся мазки на окраску по Граму, флору и чувствительность к антибиотикам. Чаще всего выделяется синегнойная палочка. На ухо накладываются теплые компрессы.
Назначается антибактериальная терапия. Выбранный антибиотик должен иметь хорошую активность в отношении грамотрицательной флоры (фторхинолоны). Лечение может проводиться на дому, но пациента следует осматривать регулярно, даже ежедневно, поскольку нужно очень тщательно оценивать эффективность лечения. При неэффективности проводимого лечения пациента следует госпитализировать, начать внутривенную антибактериальную терапию препаратами широкого спектра действия, установить дренажи под кожу ушной раковины, через которые ее нужно промывать раствором антибиотика, например, бацитрацином.
Необходимо строго контролировать течение сахарного диабета, может потребоваться переход на инсулин. Некротизированный хрящ следует иссечь, при этом сохраняя максимальный объем здоровых тканей.
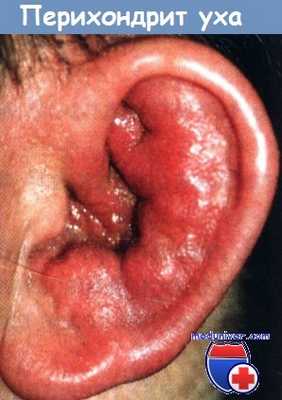
Перихондрит ушной раковины
г) Кисты сальных желез. Эти истинно кистозные скопления возникают при обструкции выносящего протока сальной железы. Они имеют истинную клеточную выстилку и могут возникать на любом участке головы и шеи. Чаще всего они возникают на волосистой части головы, задней поверхности шеи, ушной раковине. Если размер кисты небольшой, а каких-либо симптомов она не вызывает, за ней можно просто наблюдать. При остром воспалении назначаются антибиотики, в некоторых случаях может потребоваться аспирация содержимого.
Если киста становится большой и болезненной, ее следует удалить со всей выстилкой. Проще всего это сделать в случае, если киста наполнена, но не воспалена. Если хотя бы часть выстилки кисты не удалить, очень вероятен рецидив.
д) Новообразования ушной раковины и наружного слухового прохода. На ушной раковине и в наружном слуховом проходе могут возникать как доброкачественные, так и злокачественные опухоли. К доброкачественным образованиям относят старческий кератоз, папилломы и другие. Злокачественные опухоли ушной раковины и наружного слухового прохода включают плоскоклеточный рак, меланому (меланотическая и амеланотическая), реже встречаются саркома Капоши (в настоящее время даже у ВИЧ-положительных лиц возникает редко после появления ингибиторов протеаз и других ингибиторов обратной транскриптазы), церуминозный железистый рак, который может быть как изолированным, так и сочетаться с множественными цилиндромами волосистой части головы, лица и наружного слухового прохода.
Рак почек, мелкоклеточный (овсяно-клеточный) рак легкого, рак молочной железы, рак предстательной железы и меланома кожи способны к гематогенному метастазированию в височную кость (но не обязательно в наружный слуховой проход).
В подавляющем большинстве случаев рак кожи является следствием постоянного воздействия солнечного света. Основную роль играет интенсивность и длительность воздействия. Солнезащитные кремы стали получать широкое распространение лишь относительно недавно. У больных следует уточнить наличие в анамнезе длительного воздействия солнца, узнать об условиях работы (в помещении или на улице). Также хроническое раздражение кожи наружного слухового прохода может быть вызвано длительным ношением слухового аппарата, который плотно вставляется в слуховой проход.
Медленно растущие злокачественные опухоли, например, базалиомы, могут существовать в течение нескольких лет, прежде чем пациент начнет обращаться за медицинской помощью. Значительно реже распространенный рак ушной раковины является следствием агрессивного рака кожи, например, плоскоклеточного рака высокой степени злокачественности.
В таких случаях, которые встречаются достаточно редко, приходится частично или полностью удалять кожу наружного слухового прохода и/или ушной раковины, иногда—выполнять шейную лимфодиссекцию и/или резекцию латеральной части височной кости с последующей реконструкцией дефекта местными лоскутами, лоскутами на ножке или свободными васкуляризированными лоскутами. Объем операции будет зависеть от распространенности процесса, которую оценивают по данным клиники, лучевых методов диагностики и гистологической оценки краев резекции. Для того, чтобы избежать появления таких запущенных случаев, следует проводить контроль и наблюдение за прооперированными больными.
- Вернуться в оглавление раздела "отоларингология"
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отсутствие уха и/или мочки
Отсутствие мочки или целого уха может являться врожденной или приобретенной в процессе жизни аномалией развития ушной раковины. Врожденная аплазия ушной раковины носит название анотии и встречается у 1 новорожденного из 18 тысяч. Врожденные рудиментарные, недоразвитые мочки уха часто сочетаются с деформацией всей ушной раковины и служат результатом нарушения процессов эмбриогенеза. Потеря мочки или ушной раковины в результате травм (механических, термических, химических) относится к приобретенным дефектам наружного уха.
Общие сведения
Ушная раковина (auricula) состоит из эластического С-образного по форме хряща, покрытого кожей, и мочки. Степень развития хряща определяет форму уха и его выступов: свободного загнутого края – завитка (helix) и расположенного параллельно ему противозавитка (anthelix); переднего выступа – козелка (tragus) и лежащего сзади него противокозелка (antitragus). Нижняя часть ушной раковины называется мочкой или долькой (lobula) и является прогрессивным, характерным для человека признаком. Мочка уха лишена хрящевой ткани и состоит из кожи и жировой клетчатки. В норме С-образный хрящ составляет чуть более 2/3, а нижняя часть – мочка - немного менее 1/3 от общей высоты ушной раковины.
Недоразвитие или полное отсутствие ушной раковины относится к числу наиболее тяжелых аномалий развития уха. Отсутствие мочки, части или целого уха бывает одно- или двусторонним и нередко связано с другими врожденными аномалиями лица: недоразвитием нижней челюсти, мягких тканей щеки и скуловых костей, поперечной расщелиной рта – макростомой, синдромом 1-2-ой жаберных дуг. Полная аплазия ушной раковины, характеризуется наличием только мочки уха или небольшого кожно-хрящевого валика. При этом может наблюдаться сужение или заращение слухового прохода, наличие околоушных кожно-хрящевых придатков, околоушных свищей и др. Отсутствие наружного уха может являться самостоятельным дефектом, не связанным с другими органами, или встречаться одновременно с независимыми пороками развития почек, сердца, конечностей и т. д.
Врожденное отсутствие наружного уха обычно связано с недоразвитие хрящевого каркаса ушной раковины и в той или иной степени сопровождается нарушением развития внутренних полостей уха, обеспечивающих функцию проведения звука. Однако отсутствие наружного уха никоим образом не влияет на интеллектуальные и физические способности детей.
Классификация аномалий развития наружного уха
Существующие варианты классификаций врожденных аномалий развития ушных раковин строятся с учетом степени недоразвития наружного уха.
Система градации недоразвития ушных раковин по Танцеру предлагает классифицировать варианты врожденных дефектов от I стадии (полной анотии) до IV стадии (выступающего уха).
Классификация по системе Агилара рассматривает следующие варианты развития ушных раковин: I стадия – нормальное развитие ушных раковин; II стадия – деформация ушных раковин; III стадия – микротия или анотия.
Трехстадийная классификация по Вейерду является наиболее полной и выделяет стадии дефекта ушных раковин в зависимости от степени необходимости их пластической реконструкции.
Стадии недоразвития (дисплазии) ушных раковин по Вейерду:
- Дисплазия I степени – большую часть анатомических структур ушной раковины возможно распознать. При проведении реконструктивных операций отсутствует необходимость в дополнительной хрящевой ткани и коже. К дисплазии I степени относятся макротия, лопоухость, слабые и умеренно выраженные деформации ушной чаши.
- Дисплазия II степени – распознаваемы лишь отдельные части ушной раковины. Для проведения частичной реконструкции с помощью пластической хирургии требуются дополнительные кожные и хрящевые имплантаты. Дисплазия II степени включает выраженные деформации ушных раковин и микротию (малые размеры ушей).
- Дисплазия III степени – невозможно распознать структуры, составляющие нормальную ушную раковину; неразвитое ухо напоминает сморщенный комочек. При данной степени необходимо проведение полной реконструкции с использованием значительных кожных и хрящевых имплантатов. Вариантами дисплазии III степени являются микротия и анотия.
Реконструктивная отопластика при отсутствии мочки или уха
Такие дефекты развития ушных раковин, как отсутствие мочки или наружного уха требуют проведения сложных реконструктивных пластических операций. Это наиболее длительный и трудоемкий вариант отопластики, предъявляющий высокие требования к квалификации пластического хирурга и проводящийся в несколько этапов.
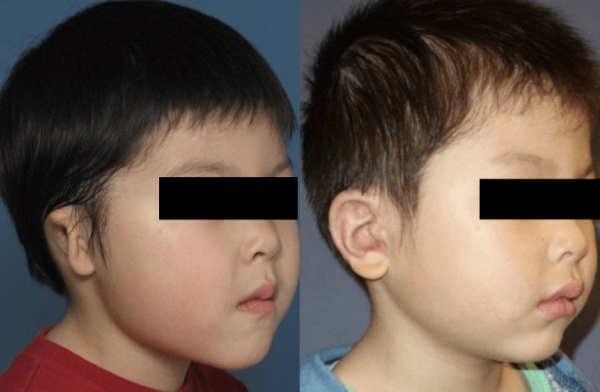
Особую сложность представляет полное воссоздание наружного уха при его врожденном отсутствии (анотии) или при потере вследствие травмы. Процесс воссоздания отсутствующей ушной раковины проводится в 3-4 этапа и занимает около года.
Первый этап включает в себя формирование хрящевого каркаса будущего уха из реберных хрящей пациента. На втором этапе аутоматериал (хрящевая основа) помещается в специально сформированный на месте отсутствующего уха подкожный карман. Имплантат должен прижиться на новом месте в течение 2-6 месяцев. В ходе третьего этапа хрящевую основу будущего уха отсоединяют от прилежащих тканей головы, перемещают в необходимое положение и фиксируют в правильной позиции. Рану в заушной области укрывают кожным трансплантатом, взятым у самого пациента (с руки, ноги или живота). На последнем этапе производят формирование естественных углублений ушной раковины и козелка. Таким образом, во вновь воссозданном ухе присутствуют все анатомические элементы, присущие нормальной ушной раковине.
И хотя в ходе реконструктивной отопластики невозможно восстановление слуха, созданное хирургами новое ухо, позволяет пациентам по-новому ощутить себя и окружающий мир. Созданное в процессе реконструктивной отопластики ухо по форме практически не отличается от естественного.
Проведение реконструктивной отопластики у детей, имеющих отсутствие наружного уха, возможно не ранее 6-7-летнего возраста. При двустороннем снижении слуха показано раннее слухопротезирование (ношение слухового аппарата) с тем, чтобы не произошло задержки психического и речевого развития. В ряде случаев при двусторонних дефектах слуха производится хирургическое вмешательство на внутреннем ухе. Альтернативным способом решения косметической проблемы отсутствия наружного уха, широко распространенным за рубежом, является ношение специально изготовленного съемного протеза ушной раковины.
При отсутствии мочки уха также проводятся операции по ее восстановлению. С этой целью используются кожные трансплантаты, взятые из заушного пространства или области шеи. При грамотном и технически правильном выполнении подобной операции послеоперационные рубцы практически невидимы.
Несмотря на успехи, достигнутые реконструктивной пластической хирургией в области решения проблемы отсутствия мочки и наружного уха, в настоящее время продолжаются поиски новых материалов и способов отопластики для максимально естественного воссоздания такого сложного по форме и функции органа, как ушная раковина.
Аномалии развития ушной раковины
Аномалии развития ушной раковины – это группа врожденных патологий, которые характеризуются деформацией, недоразвитием либо отсутствием всей раковины или ее частей. Клинически может проявляться анотией, микротией, гипоплазией средней или верхней трети хряща наружного уха, в том числе свернутым или сросшимся ухом, лопоухостью, расщеплением мочки и специфическими аномалиями: «ухо сатира», «ухо макаки», «ухо Вильдермута». Диагностика основывается на данных анамнеза, объективного осмотра, оценки восприятия звука, аудиометрии, импедансометрии или ABR-теста, компьютерной томографии. Лечение хирургическое.
МКБ-10
Аномалии развития ушной раковины – относительно редкая группа патологий. Согласно статистическим данным, их частота в различных частях планеты находится в пределах от 0,5 до 5,4 на 10 000 новорожденных. Среди лиц европеоидной расы показатель распространенности составляет 1 на 7 000 – 15 000 младенцев. Более чем в 80% случаев нарушения имеют спорадический характер. У 75-93% пациентов поражено только 1 ухо, из них в 2/3 случаев – правое. Примерно у трети больных пороки развития ушной раковины сочетаются с костными дефектами лицевого скелета. У мальчиков подобные аномалии встречаются в 1,3-2,6 раз чаще, чем у девочек.
Причины
Дефекты наружного уха – результат нарушений внутриутробного развития плода. Наследственные пороки встречаются относительно редко и входят в состав генетически обусловленных синдромов: Нагера, Тричера-Коллинза, Конигсмарка, Голденхара. Значительная часть аномалий формирования раковины уха обусловлена влиянием тератогенных факторов. Заболевание провоцируют:
- Внутриутробные инфекции. Включают инфекционные патологии из TORCH-группы, возбудители которых способны проникать через гематоплацентарный барьер. В этот список входят цитомегаловирус, парвовирус, бледная трепонема, рубелла, вирус краснухи, 1, 2 и 3-й типы герпес-вируса, токсоплазма.
- Физические тератогены. Врожденные аномалии ушной раковины потенцирует ионизирующее излучение при проведении рентгенологических исследований, длительное пребывание в условиях высоких температур (гипертермия). Реже в роли этиологического фактора выступает лучевая терапия при раковых заболеваниях, радиоактивный йод.
- Вредные привычки матери. Относительно часто нарушение внутриутробного развитие ребенка провоцирует хроническая алкогольная интоксикация, наркотические вещества, употребление сигарет и других табачных изделий. Среди наркотиков наиболее значимую роль играет кокаин.
- Медикаментозные средства. Побочным эффектом некоторых групп фармакологических препаратов является нарушение эмбриогенеза. К таким медикаментам относятся антибиотики из групп тетрациклинов, антигипертензивные, лекарства на основе йода и лития, антикоагулянты и гормональные средства.
- Заболевания матери. Аномалии формирования ушной раковины могут быть обусловлены нарушениями обмена веществ и работы желез внутренней секреции матери в период беременности. В перечень входят следующие патологии: декомпенсированный сахарный диабет, фенилкетонурия, поражения щитовидной железы, гормонопродуцирующие опухоли.
Патогенез
В основе формирования аномалий раковины уха лежит нарушение нормального эмбрионального развития мезенхимальной ткани, расположенной вокруг эктодермального кармана – I и II жаберной дуги. В нормальных условиях ткани-предшественники наружного уха образуются к концу 7 недели внутриутробного развития. На 28 акушерской неделе внешний вид наружного уха соответствует таковому у новорожденного ребенка.
Влияние тератогенных факторов в этот временной промежуток является причиной врожденных дефектов хряща ушной раковины. Чем раньше было оказано негативное воздействие – тем тяжелее его последствия. Более поздние повреждения не влияют на эмбриогенез слуховой системы. Воздействие тератогенов на сроке до 6 недель сопровождается тяжелыми пороками или полным отсутствием раковины и наружной части слухового прохода.

Классификация
В клинической отоларингологии применяют классификации, основывающиеся на клинических, морфологических изменениях ушной раковины и прилегающих к ней структур. Основные цели деления патологии на группы – упрощение оценки функциональных возможностей пациента, выбора тактики лечения, решения вопроса о необходимости и целесообразности слухопротезирования. Широко используется классификация Р. Танзера, которая включает в себя 5 степеней выраженности аномалий ушной раковины:
- I – анотия. Представляет собой тотальное отсутствие тканей раковины наружного уха. Как правило, сопровождается атрезией слухового канала.
- II – микротия или полная гипоплазия. Ушная раковина присутствует, однако сильно недоразвита, деформирована или не имеет определенных частей. Выделяют 2 основных варианта:
- Вариант А - комбинация микротии с полной атрезией канала наружного уха.
- Вариант В - микротия, при которой слуховой проход сохранен.
- III – гипоплазия средней трети ушной раковины. Характеризуется недоразвитием анатомических структур, расположенных в средней части хряща уха.
- IV – недоразвитие верхней части ушной раковины. Морфологически представлена тремя подтипами:
- Подтип А – свернутое ухо. Наблюдается перегиб завитка вперед и вниз.
- Подтип В – вросшее ухо. Проявляется сращением верхней части задней поверхности раковины с кожей головы.
- Подтип С – тотальная гипоплазия верхней трети раковины. Полностью отсутствуют верхние участки завитка, верхняя ножка противозавитка, треугольная и ладьевидная ямки.
- V – лопоухость. Вариант врожденной деформации, при котором отмечается увлечение угла прилежания ушной раковины к костям мозговой части черепа.
В классификацию не включены локальные дефекты определенных участков раковины – завитка и мочки уха. К ним относятся бугорок Дарвина, «ухо сатира», раздвоение или увеличение мочки. Также в нее не входит непропорциональное увеличение уха за счет хрящевой ткани – макротия. Отсутствие перечисленных вариантов в классификации связано с низкой распространенностью этих пороков по сравнению с вышеупомянутыми аномалиями.
Симптомы
Патологические изменения можно выявить уже в момент рождения ребенка в родовом зале. В зависимости от клинической формы симптомы имеют характерные отличия. Анотия проявляется агенезией раковины и отверстия слухового прохода – на их месте располагается бесформенный хрящевой бугорок. Эта форма часто комбинируется с пороками развития костей лицевого черепа, чаще всего – нижней челюсти. При микротии раковина представлена смещенным вперед и вверх вертикальным валиком, на нижнем конце которого имеется мочка. При различных подтипах слуховой проход может сохраняться или быть заращенным.
Гипоплазия середины ушной раковины сопровождается дефектами или недоразвитием ножки завитка, козелка, нижней ножки противозавитка, чаши. Аномалии развития верхней трети характеризуются «загибанием» верхнего края хряща кнаружи, его сращением с расположенными позади тканями теменной области. Реже верхняя часть раковины полностью отсутствует. Слуховой канал при этих формах обычно сохранен. При лопоухости наружное ухо практически полностью сформировано, однако контуры раковины и противозавитка сглажены, а угол между костями черепа и хрящом составляет более 30 градусов, из-за чего последняя несколько «оттопыривается» кнаружи.
Морфологические варианты дефектов мочки уха включают аномальное увеличение по сравнению со всей раковиной, ее полное отсутствие. При раздвоении образуется два или более лоскута, между которыми имеется небольшая борозда, заканчивающаяся на уровне нижнего края хряща. Также мочка может прирастать к расположенным сзади кожным покровам.
Аномалия развития завитка в виде бугорка Дарвина клинически проявляется небольшим образованием в верхнем углу раковины. При «ухе сатира» наблюдается заострение верхнего полюса в сочетании со сглаживанием завитка. При «ухе макаки» наружный край несколько увеличен, средняя часть завитка сглажена или полностью отсутствует. «Ухо Вильдермута» характеризуется ярко выраженным выступанием противозавитка над уровнем завитка.
Осложнения
Осложнения аномалий развития ушной раковины связаны с несвоевременно проведенной коррекцией деформаций слухового канала. Имеющаяся в таких случаях выраженная кондуктивная тугоухость в детском возрасте приводит к глухонемоте или выраженным приобретенным нарушениям артикуляционного аппарата. Косметические дефекты негативно влияют на социальную адаптацию ребенка, что в некоторых случаях становится причиной депрессий или других психических расстройств.
Стенозы просвета наружного уха ухудшают выведение отмерших клеток эпителия и ушной серы, что создает благоприятные условия для жизнедеятельности патогенных микроорганизмов. Как результат формируются рецидивирующие и хронические наружные и средние отиты, мирингиты, мастоидиты, другие бактериальные или грибковые поражения региональных структур.
Диагностика
Постановка диагноза любой патологии этой группы основывается на внешнем осмотре области уха. Вне зависимости от варианта аномалии ребенка направляют на консультацию к отоларингологу для исключения или подтверждения нарушений со стороны звукопроводящего или звуковоспринимающего аппарата. Диагностическая программа состоит из следующих исследований:
- Оценка слухового восприятия. Базовый метод диагностики. Проводится при помощи звучащих игрушек или речи, резких звуков. В ходе теста врач оценивает реакцию ребенка на звуковые раздражители разной интенсивности в целом и со стороны каждого уха.
- Тональная пороговая аудиометрия. Показана детям старше 3-4 лет, что обусловлено необходимостью понимания сути исследования. При изолированных поражениях наружного уха или их сочетании с патологиями слуховых косточек на аудиограмме отображается ухудшение звуковой проводимости при сохранении костной. При сопутствующих аномалиях кортиевого органа снижаются оба параметра.
- Акустическая импедансометрия и ABR-тест. Эти исследования могут проводиться в любом возрасте. Цель импедансометрии – изучить функциональные возможности барабанной перепонки, слуховых косточек и выявить нарушение работы звуковоспринимающего аппарата. При недостаточной информативности исследования дополнительно используется ABR-тест, суть которого заключается в оценке реакции структур ЦНС на звуковой раздражитель.
- КТ височной кости. Ее применение оправдано при подозрении на выраженные пороки развития височной кости с патологическими изменениями звукопроводящей системы, холестеатому. Компьютерная томография выполняется в трех плоскостях. Также по результатам этого исследования решается вопрос о целесообразности и объеме операции.

Лечение аномалий развития ушной раковины
Основной метод лечения – оперативный. Его цели – устранение косметических недостатков, компенсация кондуктивной тугоухости и предотвращение осложнений. Подбор техники и объема операции основывается на характере и выраженности дефекта, наличии сопутствующих патологий. Рекомендуемый возраст проведения вмешательства – 5-6 лет. К этому времени заканчивается формирование ушной раковины, а социальная интеграция еще не играет столь важной роли. В детской отоларингологии используются следующие хирургические методики:
- Отопластика. Восстановление естественной формы ушной раковины выполняется двумя основными способами – при помощи синтетических имплантатов или аутотрансплантата, взятого из хряща VI, VII или VIII ребра. Проводится операция по Танзеру-Бренту.
- Меатотимпанопластика. Суть вмешательства – восстановление проходимости слухового канала и косметическая коррекция его входного отверстия. Наиболее распространенная методика – по Лапченко.
- Слухопротезирование. Целесообразно при тяжелой тугоухости, двухстороннем поражении. Применяются классические протезы или кохлеарные имплантаты. При невозможности компенсировать кондуктивное нарушение слуха при помощи меатотимпанопластики используются приборы с костным вибратором.
Прогноз и профилактика
Прогноз для здоровья и косметический результат зависят от степени выраженности дефекта и своевременности проведенного оперативного лечения. В большинстве случаев удается достичь удовлетворительного косметического эффекта, частично или полностью устранить кондуктивную тугоухость. Профилактика аномалий развития ушной раковины состоит из планирования беременности, консультации врача-генетика, рационального приема медикаментов, отказа от вредных привычек, предотвращения воздействия ионизирующего излучения во время беременности, своевременной диагностики и лечения заболеваний из группы TORCH-инфекций, эндокринопатий.
1. Врожденные пороки развития ушной раковины у детей/ Водяницкий В.Б.// Детская больница. - 2012. - №3
2. Клинический протокол по диагностике и лечению пациентов с врожденными дефектами и деформациями ушных раковин. - 2014.
3. Хирургическое лечение врождённых пороков и аномалий развития ушной раковины/ Саидов И.З.// Вестник Авиценны. - 2011.
Врожденные образования ушной раковины
а) Преаурикулярные кожные придатки. Обычно состоят из сочетания кожной и жировой ткани и располагаются сразу кпереди от козелка. Если образование содержит хрящ, значит, оно представляет собой рудиментарный остаток ушной раковины, который отделился от нее во время эмбрионального развития. Наиболее вероятно, что кожный придаток является дупликатурой одного или нескольких эктодермальных бугорков Гиса.
Поскольку преарикулярные придатки не имеют никакой функциональной роли, большинство пациентов желает их удалить. Правда, в некоторых культурах они могут восприниматься как знак «благословения» для ребенка. Если придаток держится только на небольшой мягкотканной ножке, ее можно перевязать тонкой ниткой. Ножка постепенно некротизируется, и придаток отпадет самостоятельно. Если образование содержит в себе хрящевую ткань, то удалять его нужно в условиях операционной, помня о том, что у детей лицевой нерв может проходить очень поверхностно. Пациента наблюдают до тех пор, пока не завершилось полное формирование рубца. Электрокоагуляция требуется редко, использовать ее нужно крайне осторожно.
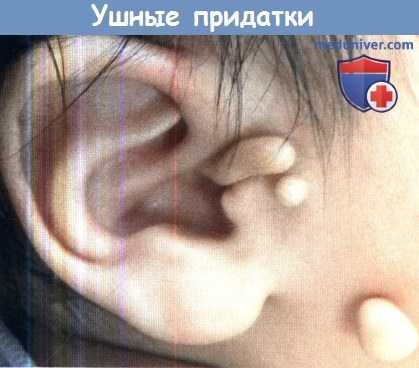
Множественные ушные придатки.
б) Преаурикулярные свищи. Представляют собой углубления или синусы, которые выстланы плоским или цилиндрическим эпителием. Расположены обычно кпереди от переднего корня завитка. Предположительно наследуются по аутосомно-доминантному типу с различной пенетрантностью. Чаще всего бывают двусторонними. Свищи могут вырабатывать кератин и/или слизь, иногда инфицируются. Если свищ не вызывает каких-либо жалоб, за ним можно просто наблюдать. Если свищ оказывается заполнен неинфицированным содержимым, поспособствовать его выходу наружу можно путем наложения теплых компрессов. Если свищ многократно рецидивирует, его следует иссечь. Важно удалить весь свищевой ход.
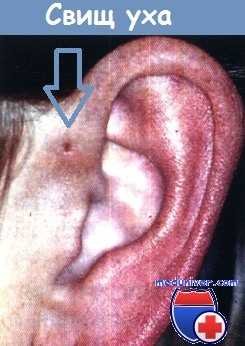
Преаурикулярный свищ
в) Кисты первой жаберной дуги, синусы и фистулы. Возникают в виде аномальных дупликатур наружного слухового прохода, могут локализоваться между наружным слуховым проходом и образованиями, расположенными кпереди или книзу от ушной раковины, в том числе на шее. Все подобные образования классифицируются по системе Work. Work I: содержат только производные эктодермы, являются по сути «параллельной» дупликатурой наружного слухового прохода. Work II: содержат производные эктодермы и мезодермы, могут располагаться между ушной раковиной и околоушной слюнной железой; по отношению к лицевому нерву могут располагаться по-разному, в том числе пересекать его.
Лечение кист, синусов и фистул заключается в их иссечении. Эти образования могут содержать кератин, следовательно, они могут инфицироваться. При инфицировании может потребоваться вскрытие и дренирование, но такого лечения желательно избегать. Для того, чтобы оценить протяженность синуса или фистулы, их можно аккуратно зондировать стерильным мягким слезным зондиком. Перед иссечением в просвет можно ввести какой-нибудь краситель, например, метиленовый синий. Часть здоровой ткани вокруг внутреннего конца образования нужно также иссечь. Всегда нужно стараться полностью удалить кисту или синус, не оставив ни одного фрагмента.
Если предполагается, что ход тракта проходит вблизи лицевого нерва, для полного и безопасного удаления образования требуется более обширное вмешательство. Выполняется модифицированный разрез по Блеру, выделяется околоушная железа. Затем необходимо идентифицировать лицевой нерв, как минимум от его выхода из шилососцевидного отверстия до гусиной лапки и дистальных ветвей. Для этого используют систему интраоперационного мониторинга нерва. Кисту, синус или фистулу нужно аккуратно отделить от интактного лицевого нерва (который нужно периодически стимулировать). Первая попытка удаления имеет наибольший шанс на успех, потому что анатомическая структура нерва все еще сохранена. С каждой последующей попыткой удаления шансы на успех тают.
г) Кожные кисты ушной раковины. Кисты, происходящие из эктодермы или сальных желез, достаточно часто локализуются рядом с ушной раковиной. Если образование увеличивается в размерах или болит, его лучше удалить. Покрывающая его кожа может использоваться в качестве «рукоятки», благодаря которой кисту можно удалить вместе с трактом и с окружающими мягкими тканями. Важно попытаться определить и иссечь выстилку кисты полностью. Если киста инфицировалась, а ее содержимое готово прорваться наружу, пациенту нужно назначить пероральные антибиотики и теплые компрессы. Кисту можно вскрыть и дренировать, но такой метод лечения не является предпочтительным. После стихания острой фазы воспаления образование следует удалить.

(а) Пред- и (б) интраоперационный вид кисты жаберной щели I типа.
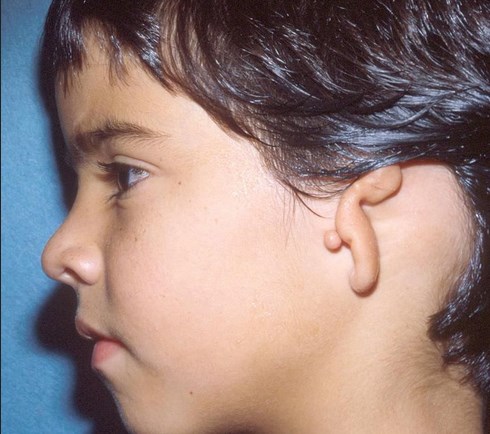
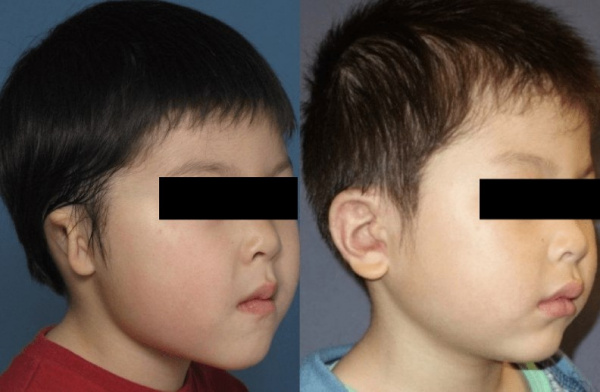
Микротия
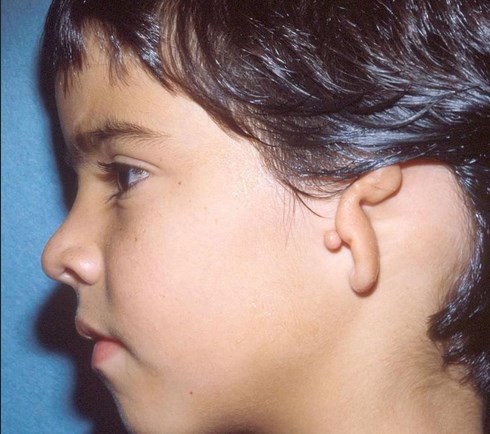
Микротия – это врожденное недоразвитие ушной раковины, сопровождающееся уменьшением ее размеров, деформацией или полным отсутствием. Клинически проявляется дисплазией завитка, противозавитка, мочки уха и устья слухового канала. Зачастую патология сочетается с пороками развития костей лицевого скелета. Диагностика заболевания основывается на результатах объективного осмотра, речевого исследования слуха, аудиометрии или импандансометрии, КТ и МРТ. Лечение микротии хирургическое, заключается в коррекции формы наружного уха, восстановлении проходимости ушного канала.
Микротия – редкая патология. Общая распространенность среди представителей европеоидной расы колеблется в пределах 1 на 8 500 – 10 000 новорожденных. В подавляющем большинстве случаев заболевание носит спорадический характер, менее чем у 18% больных детей удается установить наследственную связь. От 78% до 94% пациентов с этим пороком развития имеют поражение только одной ушной раковины, в 65-75% – правой. Представители мужского пола страдают в 1,5-2,5 раза чаще. Примерно у 35% больных наблюдается сопутствующее недоразвитие лицевого скелета, преимущественно нижней челюсти, канала лицевого нерва.
Причины микротии
Основная причина дизэмбриогенеза структур наружного уха – негативное внешнее влияние на развитие плода во время беременности. Наследственная микротия может являться составляющей одного из генетических синдромов – Нагера, Тричера-Коллинза, Конигсмарка, Гольденхара. К наиболее распространенным тератогенным факторам, обуславливающим развитие патологии, относятся:
- TORCH-инфекции. Это общее название инфекционных заболеваний, при которых имеется риск внутриутробного заражения плода и формирования пороков развития. Включают токсоплазмоз, герпес-вирусы типов 1, 2 и 3, краснуху, сифилис, цитомегаловирус, парвовирус.
- Физические факторы. Обычно это ионизирующее излучение при рентгенографии или компьютерной томографии, которые проводятся по жизненным показаниям или при недиагностированной беременности. Также в эту группу входят лучевая терапия при онкопатологиях, лечение радиоактивным йодом, продолжительная гипертермия.
- Вредные привычки. Губительное влияние на внутриутробное развитие ребенка оказывает употребление беременной алкогольных напитков, наркотических веществ (чаще всего – кокаина), табачных изделий.
- Фармакологические препараты. Некоторые медикаменты способны провоцировать врожденные аномалии у ребенка. Это антибиотики (тетрациклины, пеницилламин), гипотензивные (эналаприл, каптоприл) средства, препараты на основе йода или лития, антикоагулянты (варфарин), гормональные средства (андрогены).
- Эндокринные патологии. К ним относятся сахарный диабет в стадии декомпенсации, фенилкетонурия, недостаточность фолиевой кислоты, эндемический зоб. Отдельно выделяют гормонально активные опухоли, в том числе – андрогенпродуцирующие.
При нормальном эмбриональном развитии ткани будущей ушной раковины образуются из мезенхимы, окружающей первый эктодермальный карман – из I и II жаберных дуг. Первые зачатки ушных хрящей возникают на 20-22 неделе внутриутробного развития. Сенсорная часть слухового аппарата формируется раньше, из-за чего звуковоспринимающие структуры поражаются значительно реже. К 27-28 неделе раковины уже имеют внешний вид и форму как у новорожденного ребенка. Считается, что нарушение процесса развития вследствие влияния тератогенов может произойти в любом из вышеупомянутых периодов. Прослеживается закономерность: чем раньше подействовал негативный фактор – тем тяжелее будущие дефекты. Аномалии, возникшие до 6 акушерской недели, часто сопровождаются серьезными пороками или тотальным отсутствием не только наружного, но и среднего уха.
В современной отоларингологии используется классификация Маркса, практическая значимость которой заключается в упрощении выбора хирургической тактики и метода слухопротезирования для пациентов. С учетом выраженности деформации раковины наружного уха и сопутствующего поражения слухового канала в ней выделяют 4 степени тяжести. Согласно этой классификации микротия может иметь следующие степени:
- I(легкая). Проявляется недоразвитием (гипоплазией) отдельных элементов ушной раковины. Слуховой проход сохраняет физиологическую форму или несколько сужается и полностью выполняет свои функции.
- II(средняя). Характеризуется значительной деформацией наружного уха с отсутствием некоторых элементов. Возникает стеноз или атрезия слухового прохода, сопровождающиеся тугоухостью по кондуктивному типу.
- III(тяжелая). Ушная раковина сильно недоразвита, представляет собой маленький рудимент. Просвет слухового канала, барабанная перепонка полностью отсутствуют.
- IV(анотия). Полное отсутствие раковины. Наблюдается агенезия структур наружного, среднего уха, нарушение формирования лицевого скелета.
Симптомы микротии
На основании морфологических характеристик выделяют 4 клинических формы заболевания: истинная микротия, анотия, малая и сложенная ушная раковина. Наиболее распространенная – истинная. Она проявляется наличием вертикального кожно-хрящевого валика с мочкой на конце. Последняя по сравнению с физиологическим расположением смещена кверху и кпереди. Слуховой проход часто заращен или отсутствует. Кости лицевого черепа, как правило, не деформированы. Анотия является самой редкой формой микротии. Внешне она характеризуется полным отсутствием ушной раковины или хрящевым бугорком, не имеющим мочки. Может сохраняться входное отверстие слухового канала. Часто сопровождается аномалиями развития лицевого скелета.
Сложенная раковина наружного уха представляет собой вариант микротии, при котором наблюдается недостаточное развитие верхней половины органа. Клинически это проявляется сращиванием ножки завитка и козелка. Из-за этого визуально ухо выглядит «свернутым», а его вертикальный размер существенно уменьшается. Противозавиток часто недоразвит. В тяжелых случаях верхний край завитка находится на одном уровне с козелком. Вся ушная раковина смещается кпереди и книзу. Сочетание этих изменений с дисплазией лицевого скелета является синдромом I жаберной дуги. Просвет слухового прохода зачастую сращен, слух на стороне поражения резко снижен или полностью отсутствует. Малая ушная раковина – разновидность заболевания, при которой имеется относительно сформированный завиток и мочка, недостаточно развитые противозавиток и углубления наружного уха, слуховой канал стенозирован или отсутствует.
Осложнения микротии связаны с несвоевременной коррекцией имеющихся дефектов слухового канала, возникающими на этой почве нарушениями слуха и речи. Тяжелая врожденная двухсторонняя кондуктивная тугоухость препятствует нормальному развитию артикуляционного аппарата у ребенка, становится причиной глухонемоты. Сужение входящего отверстия наружного уха нарушает дренаж отшелушившегося рогового эпителия и ушной серы. Это способствует размножению патогенной и условно-патогенной микрофлоры, приводит к наружным и средним отитам, мирингитам, мастоидитам, артритам височно-нижнечелюстных суставов и другим воспалительным поражениям этой области.
Постановка диагноза возможна сразу после родов на основании визуального осмотра. В последующем ребенок направляется к детскому отоларингологу для выявления сопутствующих поражений среднего и внутреннего уха, оценки функциональных возможностей звукопроводящей и звуковоспринимающей систем. Структура диагностической программы зависит от возраста пациента на момент обращения к специалисту. Помимо внешнего осмотра деформированной ушной раковины и сбора анамнеза она может включать в себя:
- Изучение слухового восприятия. Основывается на разговоре или использовании звучащих игрушек. Этот тест позволяет провести первичную оценку общего звукового восприятия и звукопроводимости каждого уха в отдельности. У младенцев вместо речи используются громкие внезапные звуки.
- Тональную пороговую аудиометрию. Дает возможность оценить воздушную проводимость и костное восприятие со стороны поражения. При микротии легкой, средней и тяжелой степени наблюдается кондуктивная тугоухость до 60-70 дБ. При анотии может присутствовать поражение звуковоспринимающего аппарата. Аудиометрия применяется у пациентов в возрасте от 3-4 лет, поскольку исследование требует адекватного восприятия звуковых сигналов и понимания сути теста.
- Акустическую импедансометрию. Используется для оценки функционального состояния барабанной перепонки, адекватности реакции цепи слуховых косточек на звук, определения патологий внутреннего уха. На основе полученных результатов устанавливается целесообразность слухопротезирования. При необходимости это методика дополняется ABR-тестом, изучающим реакцию ЦНС на звук.
- Компьютерную и магнитно-резонансную томографию.КТ височной кости в аксиальной, фронтальной и коронарной проекциях позволяет послойно визуализировать просвет наружного уха, барабанную полость и слуховые косточки или определить их отсутствие. У детей с рудиментарным проходом наружного уха по результатам исследования принимается решение о характере и объеме будущей операции, исключается наличие холестеатомы. Для диагностики потенциальных аномалий мягких тканей и изучения хода лицевого нерва показана МРТ височной кости.
Лечение микротии
Цели лечения – устранение косметического дефекта, улучшение слуховой функции, профилактика развития осложнений. Основной метод их достижения – хирургический. Выбор оперативного вмешательства зависит от выраженности микротии, степени развития слухового канала и сопутствующей дисплазии региональных костных структур. Из социальных и психологических соображений лечение рекомендуется проводить в дошкольном периоде – в 5-6 лет. В детской отоларингологии с этой целью используются:
- Аурикулопластика. В зависимости от клинической ситуации проводится пластика ушной раковины собственными тканями или (при III-IV ст.) с помощью имплантатов. Во втором случае используется аутотрансплантат, взятый из хряща VI, VII, VIII ребра с противоположной поражению стороны. Самая распространенная методика – многоэтапная реконструкция по Танзеру-Бренту.
- Меатотимпанопластика. Заключается в формировании косметически и функционально приемлемого слухового прохода при наличии такой возможности. В настоящее время обычно осуществляется меатотимпанопластика по методике С. Н. Лапченко.
- Слухопротезирование. При двухсторонней тяжелой кондуктивной тугоухости применяются слуховые аппараты с костным вибратором. При сохранении слухового прохода показаны классические слуховые проборы или кохлеарные имплантаты.
Прогноз для здоровья пациента и косметический результат зависят от степени тяжести заболевания и возраста проведения лечебных мероприятий. Нарушение слуховой функции в большинстве случаев удается частично или полностью компенсировать. Специфических профилактических мер в отношении микротии не разработано. Неспецифическая профилактика подразумевает рациональное планирование беременности, ограничение или минимизацию влияния тератогенных факторов на плод: прием медикаментозных средств во время вынашивания ребенка строго по предписанию специалистов, отказ от вредных привычек, раннюю диагностику и лечение инфекционных патологий, эндокринных нарушений.
Читайте также:
