Вторичные васкулиты (васкулопатии, ангииты) головного мозга на МРТ, ангиограмме
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Диагностика первичного артериита ЦНС по КТ, МРТ, ангиограмме
а) Терминология:
1. Сокращения:
• Первичный артериит ЦНС (ПАЦНС)
2. Синонимы:
• Васкулит, васкулопатия
3. Определение:
• Два основных признака, необходимые для гистологического диагноза васкулита:
о Воспаление и некроз сосудистой стенки
• ПАЦНС: артериит, ограниченный внутричерепными отделами ЦНС, без признаков системного васкулита
б) Визуализация:
1. Общие характеристики первичного артериита ЦНС:
• Лучший диагностический критерий:
о Периферийное равномерное протяженное контрастирование сосудистой стенки
о Вид артерий, напоминающий нить бусин (неравномерные стенозы, дилатации сосудов) при ЦСА:
- Неспецифическое поражение (атеросклероз > васкулит)
о Примечание: при диагностической визуализации изменений может не наблюдаться; требуется проведение корреляций с клиническими/лабораторными данными
• Локализация:
о Поражение лептоменингеальных артерий и вены, при этом в процесс вовлекаются сосуды любого калибра
о Сосуды головного мозга являются основной локализацией, но спинной мозг также может быть вовлечен в патологический процесс
• Размер:
о Степень сужения просвета сосудов варьирует от нормального просвета или минимального стенозирования до полной окклюзии
• Морфология:
о Участки равномерного или слегка неравномерного стенозирования, чередующиеся с расширенными сегментами
о Неспецифический (внешние признаки схожи с другими васкулитами)
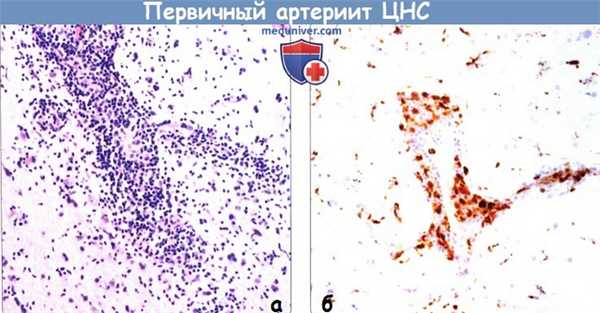
(а) Микропрепарат, срез полученный из биоптата, окраска гемотоксилином и эозином: у того же пациента определяется некроз и обусловленное воспалительной инфильтрацией утолщение стенки перфорирующей корковой артерии.
(б) Иммуногистохимическое исследование: в этом же случае обнаруживаются CD68 Т-лимфоциты. Окончательный патогистологический диагноз был периферический артериит ЦНС (ПАЦНС).
2. КТ первичного артериита ЦНС:
• Бесконтрастная КТ:
о Относительно нечувствительный метод; изменений часто не наблюдается
о Возможно обнаружение вторичных изменений, таких как ишемия или инфаркт:
- Мультифокальные гиподенсные области, особенно типична локализация в структуре базальных ганглиев, субкортикального белого вещества
о Возможна визуализация кровоизлияния (менее типично)
• КТ с контрастированием:
о Возможна визуализация очагов накопления контрастного вещества
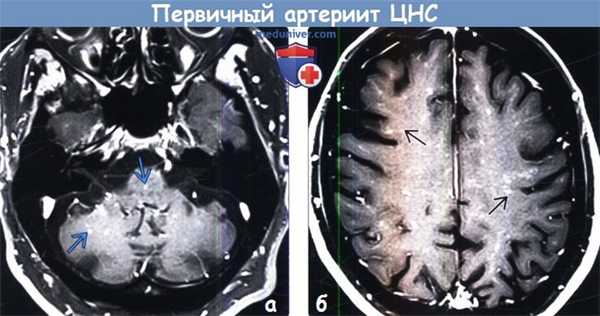
(а) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у пациента с прогрессирующей атаксией и медленно усиливающейся диплопией в течение 6 лет в структуре ствола и больших полушарий головного мозга определяются множественные точечные и линейные контрастируемые очаги.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, более краниальный аксиальный срез: у этого же пациента в структуре субкортикального и глубокого белого вещества обоих полушарий головного мозга определяются множественные линейные и точечные участки контрастного усиления.
4. Ангиография первичного артериита ЦНС:
• ЦСА:
о Типичные признаки: чередование участков стеноза и дилатации с преимущественным поражением артериальных ветвей второго и третьего порядка
о Менее частые признаки: протяженный стеноз, псевдоаневризмы, окклюзии
о Обратите внимание: для выявления системного васкулита необходима диагностическая визуализация почечных артерий
5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Визуализация сосудистой стенки с применением тонкосрезовой высокоразрешающей МРТ (ЗТ) с получением постконтрастных Т1-ВИ
о Ранее ЦСА считался золотым стандартом диагностической визуализации:
- Неспецифического васкулита (атеросклероз встречается гораздо чаще, чем васкулит)
• Советы по протоколу исследования:
о ЗТ МРТ с получением пре- и постконтрастных Т1-ВИ для визуализации сосудистой стенки
о ЦСА при положительных результатах лабораторных исследований, отрицательных результатах МРТ/МР-ангиографии и наличии соответствующей клинической картины
о КТ-/МР-ангиография полезны в качестве скрининговых методов; пространственное разрешение недостаточно для тонкой болезни
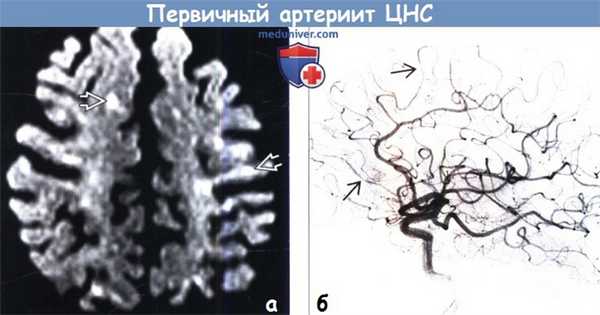
(а) МРТ, ДВИ: у этого же пациента определяются множественные мелкие округлые и линейные очаги ограничения диффузии.
(б) ЦСА внутренней сонной артерии, боковая проекция: определяются мелкие зоны неравномерного сужения дистальных корковых артерий, что характерно для васкулита.
в) Дифференциальная диагностика первичного артериита ЦНС:
1. Атеросклероз внутричерепных артерий:
• Пожилой возраст пациента
• Типичное распределение (сифон внутренней сонной артерии, проксимальные внутричерепные сосуды)
2. Системный васкулит ЦНС:
• Наиболее часто: вторичное поражение ЦНС при системном васкулите, полиартериите, СКВ
• Признаки при ЦСА не отличаются от ПАЦНС
3. Синдром обратимой церебральной вазоконстрикции:
• Обратимый; сосуды задней циркуляции, области «водораздела»
• Признаки, выявляемые при ЦСА, могут быть идентичны ПАЦНС
4. Вазоспазм:
• Временная связь с субарахноидальным кровоизлиянием
• Проксимальные артериальные стволы (ВК) > периферийные артериальные ветви
5. Внутрисосудистая лимфома:
• Отсутствие контрастного усиления сосудистой стенки
• Кровотечения встречаются чаще
г) Патология:
1. Общие характеристики первичного артериита ЦНС:
• Этиология:
о Неизвестна
• Для подтверждения диагноза может потребоваться биопсия головного мозга:
о Окончательный диагноз ставится на основе мононуклеарного воспаления стенки сосуда
о Чувствительность 75-80%; отрицательные результаты биопсии не исключают ПАЦНС
• Следует отличать ПАЦНС от других причин воспаления структур ЦНС, а также невоспалительной патологии сосудов
• Диагноз может быть поставлен на основании клинической картины, типичных признаков по данным ЦСА и других результатов диагностических исследований, исключающих другие заболевания
2. Стадирование и классификация первичного артериита ЦНС (ПАЦНС):
• Первичный артериит ЦНС (ПАЦНС): высоко гетерогенная группа васкулитов, патологический процесс при которых ограничен ЦНС:
о Спектр патологии от гранулематозного ангиита ЦНС (ГАЦНС) до доброкачественной ангиопатии центральной нервной системы (ДАЦНС), синдрома обратимой вазоконстрикции (СОЦВ)
о ДАЦНС, СОЦВ характеризуются более благоприятным исходом; ангиографические признаки данных патологий неотличимы
• Клинические проявления васкулитов ЦНС могут быть идентичными:
о Острое начало, головная боль, параметры СМЖ от нормальных до умеренно измененных; преобладание встречаемости ДАЦНС, СОЦВ у женщин
о При каждом из них возможны такие проявления, как мышечная слабость, судороги, кровоизлияние, спутанность сознания, нарушения памяти, состояния измененного сознания
о Несмотря на «доброкачественное» определение ДАЦНС и СОЦВ, у некоторых пациентов наблюдаются выраженные неврологические нарушения
о Чрезмерное употребление никотина или кофеина, противопростудных средств, отпускаемых без рецепта, а также пероральных контрацептивов или заместительная терапия эстрогенами
о Четкая взаимосвязь (если таковая имеется) указанных факторов остается неясной
3. Макроскопические и хирургические признаки:
• Характеризуются ишемическими очагами, а также мелкими петехиальными кровоизлияниями
• В патологический процесс могут быть вовлечены сосуды любого калибра
• Возможно обнаружение венулита в сочетании с паренхиматозными кровоизлияниями
4. Микроскопия:
• Мононуклеарное воспаление с некрозом сосудистой стенки является отличительным признаком первичного артериита ЦНС (ПАЦНС)
• Вариабельная степень гранулематозного и негранулематозного ангиита мелких сосудов
• Как правило, в процесс вовлекается медиа и адвентиция мелких лептоменингеальных артерий и вен
д) Клиническая картина:
1. Проявления первичного артериита ЦНС (ПАЦНС):
• Наиболее частые признаки/симптомы:
о Инсульт вследствие поражения сосудов (стеноз, окклюзия, аневризма)
о Головная боль также является частым проявлением
• Клинический профиль:
о Клиническая картина высоко вариабельна: симптомы от очаговых до диффузных и развитие состояния от острой стадии до хронической
о Поступление в медицинское учреждение типично в подострой стадии (через несколько недель или месяцев от начала; в среднем = пять месяцев до постановки диагноза)
о Головная боль и изменения психического состояния в сочетании с очаговым неврологическим дефицитом
о Отсутствие признаков вторичного васкулита или других заболеваний при проведении дифференциальной диагностики должно вызывать подозрение
2. Демография:
• Возраст:
о От детского до взрослого
о Средний возраст - 42 года; варьирует от трех лет до пожилого возраста
о Пациентами, страдающими ДАЦНС, СОЦВ, более часто являются молодые женщины
• Пол:
о Распределение ПАЦНС между мужчинами и женщинами практически равно с его возможным невыраженным преобладанием у мужчин
• Эпидемиология:
о Редко
3. Естественное течение и прогноз:
• При ранней диагностике и раннем начале терапии прогноз значительно более благоприятный
• Задержка в постановке диагноза может привести к дополнительной заболеваемости
• Первичный артериит ЦНС (ПАЦНС): развитие симптомов более характерно в подострой стадии, когда они остаются не выявленными в течение нескольких месяцев
• Доброкачественный артериит ЦНС (ДАЦНС): более характерны относительно острые проявления, диагностируемые в течение нескольких недель после начала
• Не леченный первичный артериит ЦНС (ПАЦНС): риск постоянной когнитивной дисфункции
• Часто диагноз выставляется посмертно; высокая настороженность необходима для своевременной постановки правильного диагноза
4. Лечение первичного артериита ЦНС (ПАЦНС):
• Несколько контролируемых исследований по лечению васкулита со значительными различиями между центрами по текущим терапевтическим режимам
• Лечение обычно включает в себя агрессивную иммуносупрессивную терапию
• Высокодозная стероидная терапия с пролонгированным курсом и постепенной отменой позволяет контролировать заболевание в большинстве случаев
• Тщательный мониторинг пациентов обязателен
• Без лечения для пациентов с первичным артериитом ЦНС (ПАЦНС) характерно постепенное ухудшение состояния, часто имеющее смертельный исход
• Пациенты с ДАЦНС, СОЦВ могут отвечать на менее агрессивную кортикостероидную терапию и терапию блокаторами Са++ каналов
е) Диагностическая памятика первичного артериита ЦНС (ПАЦНС):
1. Обратите внимание:
• При наличии значительных клинических подозрений на ПАЦНС необходимо проведение ЦСА вне зависимости от результатов МРТ
2. Советы по интерпретации изображений:
• Именно атеросклероз, а не ПАЦНС на сегодняшний день является наиболее распространенной причиной васкулитоподобного паттерна при ЦСА у пожилых людей
Вторичные васкулиты (васкулопатии, ангииты) головного мозга на МРТ, ангиограмме
Синдром обратимой церебральной вазоконстрикции (синдром Колла-Флеминга) на КТ, МРТ, ангиограмме
а) Терминология:
• Синдром обратимой церебральной вазоконстрикции (СОЦВ) или синдром Колла-Флеминга
• Группа заболеваний, характеризующихся:
о Мультифокальной обратимой констрикцией артерий головного мозга
о Головными болями высокой интенсивности ± очаговым неврологическим дефицитом
б) Визуализация синдрома обратимой церебральной вазоконстрикции (синдрома Колла-Флеминга):
• Острые/повторные головные боли в сочетании с выявляемыми при ЦСА изменениями, характерными для васкулита
• ЦСА = имеет решающее значение для постановки диагноза (чувствительность составляет 100%):
о Вовлечение артерий крупного и среднего калибра
о Диффузное мультифокальное сегментарное сужение просветов сосудов
о Иногда приобретают вид «нити бусин» или «связки сосисок»
• При бесконтрастной КТ изменения часто не обнаруживаются:
о Небольшое кортикальное субарахноидальное кровоизлияние (САК) (20%) ± паренхимальное кровоизлияние
• КТ-/МР-ангиография: при маловыраженных изменениях патологии может не обнаруживаться (10%):
о Диффузное сегментарное сужение артерий в 90% случаев
• ТКД: ↑ скорости артериального кровотока в СМА, ВСА, ПМА
(а) Бесконтрастная КТ, аксиальный срез: у женщины с острым развитием головной боли высокой интенсивности в области борозд лобных долей определяется ограниченное кортикальное субарахноидальное кровоизлияние (САК). Для исключения повреждения сосудистых структур была проведена ЦСА, при которой были выявлены мультифокальные участки сужения артерий (не представлены), обусловленные СОЦВ.
(б) МРТ, ДВ модульное изображение, аксиальный срез: у пациента с СОЦВ, поступившего в лечебное учреждение с острым развитием «громоподобной» головной боли определяются множественные гиперинтенсивные очаги, представляющие собой участки острой ишемии мозговой ткани. Ишемия является частым осложнением СОЦВ. (а) ЦСА правой позвоночной артерии, прямая проекция: определяется неравномерность артериального просвета диффузного характера, а также участки локального стеноза основной, задней мозговой, верхней мозжечковой артерий. Схожие изменения были обнаружены и при исследовании артерий передней циркуляции (не показаны). Пациенту было проведено в/a введение верапамила в течение последующих 10 дней.
(б) Повторная ЦСА через две недели: определяется значительное разрешение вазоспазма сосудов задней циркуляции. При этом все еще обнаруживается несколько очагов умеренного остаточного стеноза артерий.
в) Патология:
• Считается, что СОЦВ представляет собой преходящее нарушение контроля тонуса сосудов головного мозга → вазоконстрикция → ишемия, инсульт, смерть
• Спонтанное (1/3 случаев) или развивается:
о В послеродовом периоде
о При воздействии вазоактивных веществ
• Может сочетаться с синдромом задней обратимой энцефалопатии (СЗОЭ)
г) Клиническая картина:
• Симптомы: острая высокоинтенсивная «громоподобная» головная боль:
о Часто рецидивирующая (95%)
о Ишемия/инсульт (нарушения зрения, афазия, гемипарез)
• Лечение:
о Прекращение приема вазоактивных препаратов о Вазодилататоры (например, антагонисты Са++)
Диагностика вторичного васкулита (васкулопатии, ангиита) головного мозга по МРТ, ангиограмме
а) Терминология:
1. Синонимы:
• Воспалительная васкулопатия (более общий термин, указывающий на любую воспалительную патологию сосудов)
• Артериит (воспаление артерий)
• Ангиит (воспаление артерий или вен)
2. Определение:
• Гетерогенная группа патологии ЦНС, характеризующаяся неатероматозным воспалением и некрозом стенок кровеносных сосудов
• Возможно поражение либо артерий, либо вен
1. Общие характеристики вторичного васкулита ЦНС:
• Лучший диагностический критерий:
о Неравномерность просветов, стенозы и окклюзии сосудов, имеющие паттерн, нетипичный для атеросклеротического поражения
о При визуализации изменений может быть; необходима корреляция с клиническими/лабораторными данными
• Локализация:
о Поражение артерий и вен; внутричерепных сосудов любого калибра
• Размеры:
о Степень сужения просвета сосудов может варьировать от его отсутствия/минимально выраженного стеноза до полной окклюзии
• Морфология:
о Классическая картина: мультифокальный равномерный или слегка неравномерный стеноз, чередующийся с участками дилатации сосудов
о Характерно разнообразие ангиографических признаков, зависящих от этиологии, включая неравномерность просвета сосудов, стенозы, аневризмы и окклюзии
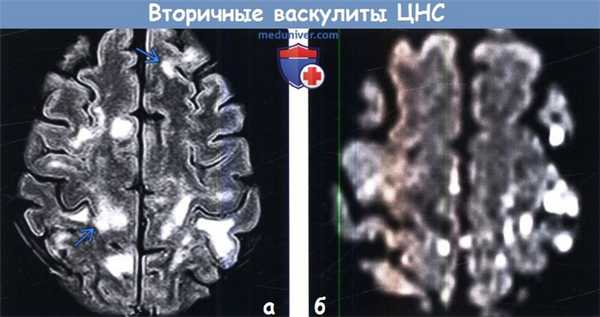
(а) МРТ, FLAIR, аксиальный срез: у пациента с узелковым полиартериитом, спутанностью сознания и последующим оглушением в структуре обоих полушарий определяются мультифокальные кортикальные и субкортикальные гиперинтенсивные очаги.
(б) МРТ, ДВИ: у этого же пациента в области коры и субкортикального белого вещества определяются множественные мелкие очаги ограничения диффузии.
3. Ангиография при вторичном васкулите головного мозга:
• Традиционная ангиография:
о Чередование стеноза и дилатации артерий, преимущественно ветвей второго и третьего порядка
о Менее часто: стенозы сосудов на большом протяжении, псевдоаневризмы
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Высокоразрешающая МРТ с контрастным усилением и применением последовательностей, обеспечивающих визуализацию стенок сосудов
о ЦСА при отрицательных результатах МРТ/МР-ангиографии
• Советы по протоколу исследования:
о ЦСА при положительных лабораторных данных и отрицательных данных МРТ/МР-ангиографии
о КТ-/МР-ангиография являются полезными скрининговыми методиками; однако их пространственное разрешение может быть недостаточным для должной визуализации мелкой патологии
(а) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у пациента с АНЦА-позитивным васкулитом определяется заметное периферийное и линейное контрастное усиление левой внутренней сонной, М1 сегмента средней мозговой, а также дистальных отделов основной артерий.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, корональный срез: у этого же пациента определяется высокоинтенсивное контрастное усиление супраклиноидных отделов обеих внутренних сонных артерий. Контрастирование сосудистой стенки также может наблюдаться и при атеросклерозе, но для него не типичен его равномерный, концентрический и линейный характер. (а) ЦСА, боковая проекция: у этого же пациента определяются мультифокальное участки неравномерности и сужения просветов дистальных отделов левых средней и передней мозговых артерий с формированием структуры корковых сосудов по типу нити бусин.
(б) ЦСА левой позвоночной артерии: схожая «бусин на я» структура с множественными мелкими участками неравномерного стеноза. Указанные признаки характерны для артериита внутричерепных артерий.
в) Дифференциальная диагностика вторичного васкулита ЦНС:
1. Атеросклероз внутричерепных артерий:
• Пациенты пожилого возраста
• Типичная локализация (сифон внутренней сонной артерии, проксимальные отделы внутричерепных сосудов); экстракраниальные проявления заболевания
2. Артериальный вазоспазм:
• Временная связь с субарахноидальным кровоизлиянием (САК)
• Вовлекаются проксимальные сосудистые структуры
3. Синдром обратимой церебральной вазоконстрикции:
• Громоподобная головная боль ± субарахноидальное кровоизлияние
• Может имитировать васкулит при ангиографии
• Устраняется при инфузии верапамила
1. Общие характеристики вторичного васкулита ЦНС:
• Этиология:
о Воспаление, некроз стенки сосуда характерны для всех видов васкулитов
о Васкулиты могут быть первичными или вторичными, быть вызваны широким спектром инфекционных/воспалительных агентов, приемом препаратов и др.
о Бактериальный менингит:
- Инфаркт, обусловленный вовлечением в патологический процесс сосудистых структур, наблюдается в 25% случаев
- Гемофильная палочка является наиболее частым возбудителем; часто встречается у детей
о Туберкулезный менингит:
- Наиболее часто поражаются сосуды основания черепа (окклюзии и стенозы супраклиноидных отделов ВСА и М1 сегментов СМА)
о Микотический артериит (грибы рода Аспергилл, кокки и др.):
- Актиномицеты могут проникать в стенки сосудов, вызывая кровотечение
- Сужение корковых сосудов или сосудов основания мозга, визуализируемое при ангиографии
о Вирусный артериит
- Вирус простого герпеса - наиболее частая причина в Северной Америке
- Частота ВИЧ-ассоциированного васкулита растет, особенно у детей
о Сифилитический артериит:
- Две формы: сифилитический менингит и гуммозный васкулит
- Диффузный васкулит с вовлечением корковых артерий и вен
- При гуммозном васкулите обычно поражаются проксимальные отделы ветвей СМА
о Узелковый полиартрит:
- Наиболее распространенный системный васкулите поражением (поздним) сосудов ЦНС
- Формирование микроаневризм вследствие некроза внутренней эластической мембраны в 75%
о Клеточно-опосредованные артерииты:
- Гигантоклеточный артериит (гранулематозная инфильтрация стенок артерий)
- Артериит Такаясу (преимущественное поражение аорты, магистральных сосудов, их ветвей)
- Височный артериит (системный; поражение височных, других экстракраниальных артерий)
о АНЦА-ассоциированный артериит (ранее-гранулематоз Вегенера):
- Возможно формирование внутримозговых и менингеальных гранулем или развитие васкулита
- Поражение ЦНС наблюдается в 15-30% и обусловлено прямой инвазией из носовой полости/придаточных пазух носа - нос/пазухи
- Хронический системный артериит с вовлечением легких, почек и придаточных пазух носа
о Саркоидоз (поражение ЦНС отмечается в 3-5% случаев):
- Гранулемы могут распространяться вдоль периваскулярных пространств, вовлекая пенетрирующие артерии
- Менингит, васкулит с поражением сосудов основания головного мозга
о Гранулематозный ангиит (ГАЦНС):
- Первичный ангиите изолированным поражением ЦНС (идиопатический)
- Манифестирует множественными стенозами внутричерепных артерий
о Коллагеновые сосудистые заболевания (СКВ, ревматоидные заболевания, склеродермия):
- СКВ: наиболее вероятное вовлечение ЦНС
- Васкулит развивается относительно редко (вариабельные признаки; варьируют от неровностей просвета/стенозов/ окклюзий мелких сосудов до развития веретенообразных аневризм)
- Цереброваскулярные события наблюдаются в 50% случаев и обусловлены сердечной патологией или коагулопатией
о Васкулит, обусловленный токсическим действием приема наркотических веществ:
- Наркотическое вещество может повреждать сосуды непосредственно или косвенно (как правило, гиперчувствительность к его примесям)
- Наблюдается как при приеме легальных, так и нелегальных «уличных» наркотических средств, включая амфетамины, кокаин, героин, фенилпропаноламин и алкалоиды спорыньи
о Радиационное поражение:
- При остром артериите развивается преходящий отек белого вещества
- В хронической стадии изменения имеют более тяжелый характер: облитерация сосудов, некроз мозговой ткани, лейкомаляция, минерализирующая микроангиопатия, атрофия мозговой ткани
- Эффекты усугубляются при сопутствующей химиотерапии
о Болезнь мойамойа:
- Иногда называется «идиопатическая прогрессирующая артериопатия детского возраста»
- Мойамойа является ангиографическим паттерном, не специфическим заболеванием; может иметь как приобретенный, так и наследственный характер
- Любая медленно прогрессирующая окклюзия супраклиноидных отделов ВСА может привести к формированию паттерна Мойамойа
- Сообщается, что такой паттерн наблюдался при НФ, атеросклерозе, лучевой терапии
- Прогноз зависит от быстроты развития и степени окклюзии сосудов, а также формирования эффективных коллатералей
2. Макроскопические и хирургические особенности:
• Характеризуются участками ишемических поражений и мелкими очагами петехиальных кровоизлияний
• Поражаться могут сосуды любого калибра
• Возможно выявление венулита с паренхимальными кровоизлияниями
3. Микроскопия:
• Воспаление и некроз стенок кровеносных сосудов
д) Клиническая картина вторичного васкулита головного мозга:
1. Проявления:
• Наиболее частые признаки/симптомы
о Инсульт как манифестация поражения сосудистых структур (стеноз, окклюзия, аневризма)
о Пациентам с симптомами, свидетельствующими о васкулите, необходимы нейровизуализация, исследование головного мозга, а также люмбальная пункция и ангиография; при этом постановка точного диагноза возможна только при биопсии
2. Демография:
• Эпидемиология:
о Атеросклероз, безоговорочно, является наиболее частой причиной васкулитоподобного паттерна поражения сосудов у взрослых при ангиографии
о Васкулит ЦНС встречается при различных клинических ситуациях, в которых может проявляться как явная возрастная принадлежность, так и определенный тканевой тропизм
3. Течение и прогноз:
• Варьирует в зависимости от этиологии; как правило имеет прогрессирующее течение при отсутствии лечения
4. Лечение:
• Большинство пациентов с васкулитом ЦНС получают агрессивное лечение с комбинацией стероидов и иммуносупрессивных препаратов
е) Диагностическая памятка. Обратите внимание:
• Диагноз часто ставится на основании клинических данных, МРТ головного мозга и церебральной ангиографии без патоморфологического подтверждения
Церебральный васкулит
Церебральный васкулит — это заболевание, вызванное воспалительным процессом в стенке мозговых сосудов. Возникает в основном вторично. Проявления вариабельны: энцефалопатия, парезы, психические нарушения, эпилептические приступы, обмороки, зрительные расстройства, тугоухость, атаксия. Диагностика опирается на клинические сведения, данные неврологического статуса, результаты МРТ, церебральной ангиографии, исследования ликвора, биохимии крови. Лечение проводится дифференцированно в соответствии с этиологией и клиническими особенностями. Может включать кортикостероиды, цитостатики, сосудистые препараты, ноотропы, симптоматические средства.
МКБ-10
Общие сведения
Церебральный васкулит (ЦВ) возникает преимущественно в структуре системных васкулитов или на фоне инфекций, ревматических заболеваний, онкопатологии, интоксикаций. Термин «васкулит» означает воспалительное поражение сосудистой стенки. Изолированный васкулит мозговых сосудов относится к редким формам. Точная заболеваемость не установлена, поскольку отсутствуют специфические клинико-инструментальные диагностические критерии ЦВ. Ряд авторов указывают распространённость патологии — 2-3 случая на 100 тыс. человек. Заболеванию подвержены лица от 7 до 71 года, наиболее часто – представители возрастной категории от 30 до 60 лет. Гендерные различия в заболеваемости не прослеживаются.
Причины
Этиология идиопатического (первичного) изолированного поражения церебральных сосудов неизвестна. Не исключена роль травматических повреждений, стрессов, переохлаждений как триггеров, провоцирующих дебют васкулита. В литературе по неврологии описаны случаи развития заболевания после черепно-мозговой травмы. Причинами вторичного ЦВ могут выступать:
- Системное поражение сосудов неспецифического воспалительного генеза. Болезнь Такаясу, синдром Черджа-Стросс, микроскопический полиангиит, узелковый периартериит, геморрагический васкулит протекают с вовлечением сосудистого русла ЦНС.
- Ревматические болезни: СКВ, ревматоидный артрит, системная склеродермия, синдром Шегрена. Отмечается более редкое поражения церебральных артерий в сравнении с висцеральными, что вызвано работой гематоэнцефалического барьера.
- Инфекционные заболевания: сифилис, туберкулёз, сыпной тиф, герпетическая инфекция, трихинеллёз, листериоз. Сосудистое воспаление провоцируют сами инфекционные агенты и их токсины.
- Интоксикации. Описан церебральный васкулит при злоупотреблении амфетамином, кокаиномании, «аптечной» наркомании.
- Онкозаболевания. Сложности диагностики обуславливают редкое обнаружение ЦВ при неопластических процессах.
Патогенез
Механизм развития изолированного ЦВ не установлен. Морфологически в сосудистой стенке выявляются инфильтраты (скопления одноядерных клеток), наблюдается формирование гранулём. Вторичный церебральный васкулит при системных сосудистых и ревматических заболеваниях имеет аутоиммунный патогенез: сосудистая стенка повреждается антителами, вырабатывающимися к её элементам вследствие неадекватной реакции иммунной системы. В остальных случаях воспалительный механизм запускается прямым воздействием этиофактора (токсинов, бактерий, вирусов).
Воспаление сосудистой стенки приводит к её истончению, сужению сосудистого просвета, повышенной проницаемости. Развиваются гемодинамические расстройства, ухудшается кровоснабжение отдельных участков головного мозга, возникают эпизоды церебральной ишемии, лакунарные инфаркты, мелкоочаговые кровоизлияния. Обычно церебральный процесс носит распространённый множественный характер.
Классификация
Наблюдаются существенные различия в течении идиопатических и вторичных форм ЦВ. Поэтому клиническую значимость имеет разделение заболевания в соответствии с этиологией на:
- Первичный церебральный васкулит — идиопатические воспалительные изменения исключительно мозговых артерий. Системное сосудистое поражение, фоновые болезни отсутствуют.
- Вторичные формы — воспалительный процесс в стенке артерий возникает в результате основного заболевания. Составляют подавляющее большинство случаев ЦВ.
Подобно системным васкулитам, церебральный процесс протекает с преимущественным вовлечением артерий определённого калибра. В зависимости от диаметра выделяют:
- ЦВ с поражением крупных сосудистых стволов. Наблюдается при болезни Такаясу, височном артериите.
- ЦВ с поражением сосудов мелкого и среднего калибра. Характерен для микроскопического полиангиита, системной волчанки.
Симптомы церебрального васкулита
Первичный церебральный васкулит
Имеет острую манифестацию с интенсивной головной боли, эпилептического пароксизма или внезапного появления очагового неврологического дефицита. Отдельные исследователи указывают на возможность продолжительного субклинического периода, предшествующего дебюту заболевания. В последующем реализуется один из следующих вариантов симптоматики: острая энцефалопатия с психическими расстройствами, многоочаговые проявления, сходные с клиникой рассеянного склероза, общемозговые и очаговые симптомы, типичные для объёмного образования мозга.
Наиболее характерна пирамидная недостаточность в виде пареза одной, чаще двух, конечностей с повышением тонуса мышц и рефлексов. Ряд случаев сопровождается стоволово-мозжечковым симптомокомплексом: нистагм (подёргивание глазных яблок), мозжечковая атаксия (шаткость походки, дискоординация, несоразмерность движений), расстройство глазодвигательной функции. Возможны нарушения речи (афазия), выпадение части зрительных полей (гемианопсия), судорожный синдром (симптоматическая эпилепсия).
Вторичный церебральный васкулит
Отличается постепенным нарастанием проявлений. В начальном периоде больные жалуются на ухудшение слуха, ослабление зрения, головную боль, предобморочные эпизоды, опущение верхнего века. Развёрнутый период зависит от основной патологии. Вовлечение мозговых сосудов в рамках системного васкулита проявляется гиперкинезами (непроизвольными двигательными актами), обмороками, эпизодами катаплексии и нарколепсии, судорожными приступами.
Церебральный васкулит ревматической этиологии характеризуется клиникой преходящей малой хореи с приступообразным возникновением гиперкинеза. Васкулит мозга при СКВ в 60% случаев протекает с транзиторными психическими отклонениями (беспокойством, расстройством поведения, психозами). Частыми проявлениями ЦВ туберкулёзного генеза выступают парезы, хореоатетоз, дизартрия, нарушения ориентации. При реккетсиозах наблюдаются коматозные состояния, судорожные пароксизмы.
Осложнения
Острое расстройство мозгового кровоснабжения в зоне поражённой васкулитом мозговой артерии приводит к возникновению инсульта. Чаще наблюдаются мелкоочаговые ишемические инсульты, носящие повторный характер. Истончение патологически изменённой сосудистой стенки может осложниться разрывом и геморрагическим инсультом. Возникающая вследствие васкулита хроническая ишемия мозга приводит к снижению когнитивных функций (памяти, внимания, мышления), формированию деменции. Осложнением судорожного синдрома является эпилептический статус. В редких случаях течение заболевания может привести к развитию комы.
Диагностика
Неоднородность механизмов возникновения, течения, клинической картины ЦВ существенно осложняют постановку диагноза, требуют участия нескольких специалистов: невролога, ревматолога, инфекциониста, психиатра. Важное значение имеет выявление/исключение базового заболевания. Основными этапами диагностического алгоритма являются:
- Неврологический осмотр. Выявляет пирамидные расстройства, патологические рефлексы, признаки дисфункции мозжечка и ствола мозга, симптомы внутричерепной гипертензии.
- Консультация офтальмолога. Включает проверку остроты зрения, офтальмоскопию, периметрию. Определяет снижение зрения, отёчность дисков зрительных нервов, гемианопсию.
- МРТ головного мозга. В дебюте болезни может не фиксировать патологических изменений. В последующем патология на МРТ диагностируется у 50-65% пациентов. Наблюдаются преимущественно множественные мелкие очаги в веществе головного мозга, отёчность мозгового вещества, зоны перенесённых лакунарных инфарктов, острых ишемических эпизодов.
- Церебральная ангиография. Может осуществляться рентгенологически и при помощи МРТ сосудов. По различным данным, выявить сосудистые изменения удаётся у 40-90% больных. На ангиограммах отмечается смазанность сосудистого контура, сужения, участки дилятации, прерывание, окклюзия, наличие множественных коллатералей.
- УЗДГ и дуплексное сканирование церебрального кровотокавыявляют неспецифические изменения гемодинамики, которые могут быть результатом других сосудистых заболеваний. Иногда используется в оценке динамики на фоне проводимой терапии.
- Исследование цереброспинальной жидкости. Может не выявлять отклонений. При ревматическом генезе васкулита наблюдается лимфоцитоз, умеренно повышенная концентрация белка. Определению инфекционной этиологии способствует ПЦР, РИФ с ликвором.
- Биохимическое исследование крови. Позволяет обнаружить наличие маркеров ревматических и аутоиммунных заболеваний. Включает анализ на РФ, СРБ, антитела к Sm и Scl-70, волчаночный антикоагулянт, комплемент С3 и С4, антинуклеарные антитела.
- Биопсия церебральной паренхимы. Исследование биоптатов позволяет выявить воспалительные изменения артерий мелкого калибра. Однако участок с изменёнными сосудами может не попасть в биопсийный материал. Возможно поражение крупных артерий, биопсия которых не проводится.
Дифференцировать церебральный васкулит следует с многоочаговыми энцефалитами, церебральным атеросклерозом, демиелинизирующей патологией (рассеянным склерозом, оптикомиелитом, склерозом Бало). У молодых больных необходимо исключить антифосфолипидный синдром.
Лечение церебрального васкулита
Терапия изолированных форм, вторичного церебрального поражения при системных и ревматических васкулитах проводится глюкокортикостероидами. Состоит из 2 этапов: ударного и поддерживающего лечения. В тяжёлых случаях стероиды комбинируют с цитостатиками (азатиоприном, циклофосфамидом). Базовая терапия других вариантов вторичного васкулита зависит от основной патологии. Инфекционная этиология требует соответствующего антибактериального или противовирусного лечения, токсическая — дезинтоксикации.
С целью улучшения мозгового кровотока применяются вазоактивные препараты, средства улучшающие реологические свойства крови. Поддержание метаболизма нервных клеток, стимуляция когнитивных функций осуществляется назначением ноотропов. В комплексное лечение входит симптоматическая терапия, лечебная физкультура и массаж паретичных конечностей, занятия с логопедом (при расстройствах речи) и т. д.
Прогноз и профилактика
В целом церебральный васкулит поддаётся лечению и имеет благоприятный прогноз. Некоторые неврологи указывают на лучший эффект терапии у больных с хорошо накапливающими контраст МР-очагами Трудности диагностики в ряде случаев приводят к запоздалой постановке диагноза и позднему началу терапии, что обуславливает прогрессирование симптоматики до глубокой инвалидизации, летального исхода. Специфическая профилактика отсутствует. Предупреждение вторичного ЦВ сводится к исключению интоксикаций, своевременному лечению инфекций и системных болезней.
Лакунарный инфаркт мозга ( Лакунарный инсульт )
Лакунарный инфаркт мозга — ишемический инсульт, охватывающий небольшой участок церебральных тканей, в котором затем формируется лакуна. Очаги инсульта могут иметь множественный характер. Клиническая картина состоит из различных очаговых симптомов, не достигающих тяжелой степени выраженности. В последующем возможно прогрессирование когнитивного дефицита. Диагностика проводится силами клинических и инструментальных исследований с учетом того, что малые лакуны могут не регистрироваться методами нейровизуализации. Комплексное лечение включает этиопатогенетическую, сосудистую, нейропротекторную и симптоматическую терапию.
Лакунарный инфаркт мозга (лакунарный инсульт) — вид острого нарушения мозгового кровообращения, морфологическим исходом которого является формирование небольшой полости (лакуны) на месте погибшей в результате ишемии церебральной ткани. Термин «лакуна» появился в практической медицине в 1843 г. благодаря Фендалю, который впервые дал такое название выявленным на аутопсии пациентов с артериальной гипертензией церебральным полостям. Подробно лакунарный инфаркт мозга был описан в 1965г. Фишером, который определил его связь с гипертонической энцефалопатией.
В наше время на долю лакунарного инсульта приходится около трети всех ишемических инсультов. В связи с небольшим размером лакун (от 1 до 15-20 мм), умеренными и даже легкими клиническими проявлениями лакунарный инфаркт мозга считался относительно доброкачественным. Однако клинические наблюдения привели специалистов в области неврологии к выводу, что данная патология является причиной формирования когнитивного дефицита, вторичного паркинсонизма и психических расстройств.
Причины лакунарного инфаркта мозга
Лакунарный инсульт возникает вследствие нарушения прохождения крови по одному из перфорантных артериальных сосудов мозга. В 80% случаев зона инфаркта располагается в белом церебральном веществе подкорковых структур и внутренней капсулы, в остальных случаях — в мосту мозга и стволе. В большинстве случаев церебральный инфаркт лакунарного типа возникает на фоне хронической артериальной гипертензии и связан с обусловленными ею изменениями стенки перфорантных сосудов — церебральной микроангиопатией. Морфологически это может быть гиалиноз, внутрисосудистое отложение липидных наслоений, фиброзное замещение мышечных и эластических структур сосудистой стенки, фибриноидный некроз. Подобные изменения влекут за собой значительное сужение и окклюзию просвета артерии, в результате нарушается кровоснабжение питаемого ею участка церебральных тканей. В этой зоне развивается ишемия и некроз. Со временем на месте погибших клеток формируется лакуна.
На долю церебральной микроангиопатии приходится около 75% лакунарных инфарктов. Среди ее этиофакторов наряду с гипертонией выступает атеросклероз, сахарный диабет, алкоголизм, хроническая обструктивная болезнь легких, хроническая почечная недостаточность с повышением концентрации креатинина в крови, в редких случаях — инфекционные и аутоиммунные поражения сосудов. Четверть случаев лакунарных инфарктов обусловлена атеро- и кардиоэмболией (при кардиосклерозе после перенесенного инфаркта миокарда, мерцательной аритмии, клапанных пороках сердца), окклюзией брахиоцефальных артерий.
Симптомы лакунарного инфаркта мозга
Зачастую лакунарный инсульт отличается дебютом с быстрым развитием очаговой симптоматики в течение 1-2 часов. Однако возможно и постепенное начало с нарастанием симптомов в период от 3 до 6 суток. В ряде случаев отмечаются предшествующие транзиторные ишемические атаки. Характерным является отсутствие общемозговых проявлений, корковых расстройств и менингеального симптомокомплекса, сохранность сознания. Могут наблюдаться гемипарезы, сенсорные нарушения по гемитипу, атаксия, дизартрия, тазовая дисфункция, псевдобульбарный синдром. Возможны изолированные моторные, атаксические или сенсорные расстройства, а также смешанные неврологические проявления. Зачастую наблюдается депрессия и легкие нарушения когнитивных функций.
Когнитивный дефицит может состоять в затрудненном запоминании новой информации, ухудшении памяти на текущие события, снижении способности к концентрации внимания и качества интеллектуальной деятельности. Отмечается некоторая замедленность мыслительных процессов, сложность с переключением внимания с одной задачи на другую или, наоборот, с сосредоточением над выполнением одной задачи. С течением времени после перенесенного лакунарного инфаркта когнитивные расстройства могут значительно нарастать. Развиваются тяжелые нарушения памяти, снижается способность воспринимать и усваивать информацию (гнозис), теряются двигательные навыки (праксис).
Клиническая симптоматика церебрального инфаркта зависит от его расположения. Однако при любой локализации неврологический дефицит остается на уровне легкой или умеренной степени, а течение никогда не бывает тяжелым. В ряде случаев отмечается «немое» субклиническое течение лакунарного инсульта, при котором его проявления вообще отсутствуют. Подобное мнимое благополучие является прогностически неблагоприятным, поскольку зачастую наблюдается при множественных инфарктах, не дает возможности своевременного оказания квалифицированной медпомощи и со временем часто приводит к формированию тяжелых когнитивных расстройств.
Диагностика лакунарного инфаркта мозга
При постановке диагноза неврологом учитываются наличие в анамнезе гипертонической болезни, тяжелой аритмии, сахарного диабета, хронической ишемии головного мозга, транзиторных ишемических атак; особенности клинической картины инсульта (легкая или умеренная очаговая симптоматика при отсутствии общемозговых проявлений); данные инструментальной диагностики. В ходе офтальмоскопии на консультации офтальмолога зачастую выявляются признаки микроангиопатии: сужение ретинальных артериол, дилатация центральной вены сетчатки.
Визуализировать очаг лакунарного инсульта можно при помощи КТ или МРТ головного мозга. Однако, если зона инсульта слишком мала, то на томограммах она не видна. В подобных случаях диагноз основывается преимущественно на клинике. В рамках поиска причины мозгового инфаркта осуществляется УЗДГ сосудов головы, исследование липидного спектра крови. У пациентов моложе 45 лет необходимо исключить системный васкулит, обменные заболевания, антифосфолипидный синдром и др. Понимание этиологии сосудистых нарушений имеет ведущее значение для построения адекватной профилактики повторных инсультов.

Лечение лакунарного инфаркта мозга
Этиопатогенетическая составляющая терапии лакунарного инсульта направлена на нормализацию и поддержание адекватных цифр артериального давления, предупреждение кардиоэмболии, коррекцию липидного обмена. Пациенты с гипертонией и сердечной патологией параллельно курируются кардиологом. Им назначается гипотензивная терапия, антитромботические препараты (варфарин, гепарин, ацетилсалициловая к-та, клопидогрел). Лечение гепарином и варфарином показано пациентам с кардиоэмболической этиологией лакунарного инсульта и высокой вероятностью его повтора (после инфаркта миокарда, при фибрилляции предсердий, наличии искусственного сердечного клапана и т. п.). Ацетилсалициловая к-та применяется при наличии микроангиопатии церебральных сосудов, принимается внутрь в индивидуальной дозе, может назначаться в комбинации с дипиридамолом. Коррекция липидного состава крови осуществляется при помощи статинов (ловастатина, симвастатина и пр.).
С целью восстановления церебральной гемодинамики и микроциркуляции в качестве церебрального спазмолитика может применяться ницерголин, рекомендованы винпоцетин, пентоксифиллин. При когнитивном дефиците для предупреждения деменции проводится нейротропная терапия, включающая нейропротекторы (ипидакрин, амантадин, холин), фармпрепараты гинкго билоба, ноотропы (мемантин, пирацетам). Отмечен положительный эффект специальных занятий для тренировки внимания, памяти и мышления. При наличии депрессивного синдрома схему лечения дополняют антидепрессантами (флуоксетином, кломипрамином, мапротилином, амитриптилином).
Прогноз
Исход перенесенного лакунарного инфаркта относительно благоприятен. На фоне своевременной и интенсивной терапии возможно полный регресс неврологического дефицита. Однако в течение нескольких лет от момента инфаркта у 30% пациентов прогрессируют когнитивные расстройства, приводящие к развитию сосудистой деменции и психических отклонений. Еще чаще возникают симптомы сосудистого паркинсонизма. Вероятность указанных осложнений значительно повышается при повторных лакунарных инсультах, частота которых достигает 12%. Исследования отдаленных последствий показали, что спустя декаду после лакунарного инсульта в живых осталась лишь треть пациентов, большинство из которых страдали деменцией.
Профилактика
Первичная профилактика лакунарного инфаркта подразумевает своевременную коррекцию артериальной гипертензии, регулярный прием аспирина нуждающимися в противоагрегантной терапии пациентами с кардиоваскулярной патологией, адекватную терапию хронической цереброваскулярной недостаточности. Для профилактики рецидива лакунарного инсульта рекомендован длительный прием аспирина, при наличии выраженной окклюзии брахиоцефальных артерий возможно оперативное лечение цереброваскулярной недостаточности - каротидная эндатерэктомия, создание экстра-интракраниального анастомоза. С целью предупреждения усугубления когнитивных расстройств пациентам, перенесшим лакунарный инсульт, необходимо проходить повторные курсы комбинированной сосудисто-нейротропной терапии.
Читайте также:
- Лечение диабетической катаракты. Экстракция катаракты у больных сахарным диабетом
- Персонал и оборудование для катетеризации с целью экстракорпоральной мембранной оксигенации (ЭКМО)
- Кровь при лейшманиозе. Гемограмма при поражении наружных покровов
- Лихорадка при туберкулезе. Признаки туберкулеза органов у больного.
- Диагностика парагриппа. Лечение парагриппа.
