Вульводиния: причины, симптомы и лечение
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Вульварный вестибулит — хроническое расстройство, которое проявляется болью, жжением и зудом, возникающими при касании, надавливании или трении преддверия влагалища. Для диагностики заболевания используют осмотр на гинекологическом кресле, тест с ватным аппликатором, вульвоскопию, лабораторные методы. Схема лечения определяется причинами, которые вызвали вульвовестибулит, может включать гормональные, антибактериальные, обезболивающие, анестетические, противовоспалительные, седативные, противосудорожные препараты и антидепрессанты. При тяжелом течении выполняется вестибулэктомия.
Общие сведения
Причины
Этиология расстройства окончательно не установлена. Как и другие виды вульводинии, нарушение возникает при сочетании нескольких причин. Наиболее вероятными факторами, провоцирующими контактную болезненность преддверия влагалища, являются:
- Инфекционный процесс. Патологию чаще выявляют у пациенток с вагинитом и цервицитом. Основными возбудителями являются трихомонады, гонококки, кандиды, гарднереллы, вирусы генитального герпеса и папилломы человека.
- Стерильный кольпит. Неинфекционное воспаление влагалища наблюдается при раздражении лубрикантами, спермицидами, латексом в кондомах, вагинальными свечами. Стерильный атрофический вестибулит также возникает при гипоэстрогенемии и десквамативном воспалительном вагините (DIV).
- Дерматозы и дистрофия вульвы. Вестибулит диагностируют при склероатрофическом лишае, пемфигоиде слизистой, плазмоклеточном вульвите, лейкоплакии и краурозе.
- Системные заболевания. Спровоцированная вестибулодиния может быть частью клинической картины болезни Бехчета, системной красной волчанки, болезни Крона и других расстройств, связанных с нарушением работы иммунной системы.
- Аллергические реакции. Чувствительность входа во влагалище повышается под влиянием средств интимной гигиены, материалов, использованных при изготовлении тампонов, прокладок, туалетной бумаги. Аллергию также способны вызвать средства для стирки, кондиционеры для белья, даже мужская сперма.
- Медикаментозная терапия. Снижение уровня эстрогенов на фоне приема комбинированных оральных контрацептивов и препаратов, угнетающих синтез эстрогенов, может сопровождаться вульвовестибулитом.
- Гиперпролиферация чувствительных нейронов. Повышение плотности нервных окончаний бывает первичным (врожденным) и вторичным, спровоцированным действием различных раздражителей (часто — противогрибковых вагинальных мазей).
- Вагинизм. Раздражение и болезненность преддверия вагины являются вторичными, возникают из-за дополнительных механических нагрузок на плотно сжатые, болезненные мышцы тазового дна.
В некоторых случаях вульварный вестибулит становится последствием травм. Подобные повреждения пациентка получает при грубых вмешательствах во время родов и гинекологических манипуляций, несчастных случаях, авариях и сексуальном насилии.
Патогенез
По мнению многих специалистов в сфере гинекологии, ключевым звеном в развитии локальной дизестезии вульвы является измененная чувствительность нервных окончаний полового нерва и повышенная реактивность соответствующих участков коры головного мозга. Количество рецепторов увеличивается или остается неизменным, но под действием раздражающих факторов снижается или искажается порог их чувствительности. В результате слабые и, тем более, обычные прикосновения воспринимаются как крайне болезненные (аллодиния). Кроме того, изменения на уровне нейронов приводят к развитию нейрогенного воспаления с покраснением и жжением слизистой.
Классификация
При определении формы индуцированной вестибулодинии учитывают время возникновения сексуального расстройства. На сегодняшний день различают следующие виды заболевания:
- Первичный вестибулит — стойкое нарушение, которое наблюдается с момента первого полового акта, обычно имеет врожденный характер и диагностируется крайне редко.
- Вторичный вестибулит — патологическое состояние, спровоцированное внешними причинами (химическими или инфекционными агентами, травмой и т. п.). Является основной формой расстройства.
Симптомы вульварного вестибулита
Основное клиническое проявление заболевания — поверхностная диспареуния. Боль в преддверии вагины возникает при прикосновениях на участке вульварного кольца, надавливании, введении в вагину полового члена, фаллоимитатора, пальца, тампона и других предметов. Болезненные ощущения усиливаются, а иногда становятся невыносимыми, острыми, жгучими при половых фрикциях и эякуляции партнера. Вестибулодиния может сопровождаться поскоитальной вульводинией и дизурическими расстройствами. У некоторых женщин боль распространяется на наружные половые органы (клитор, большие и малые половые губы), иррадиирует в промежность, прямую кишку, анус, мочеиспускательный канал и внутреннюю поверхность бедер. Иногда эквивалентом боли становятся жжение или зуд, которые возникают при интимных контактах, проявляются при физических нагрузках, длительной ходьбе, трении белья и даже в состоянии покоя.
Осложнения
Хотя вульварный вестибулит не представляет угрозы для жизни женщины, он способен существенно ухудшить качество ее жизни, особенно сексуальной. Постепенно развивается боязнь половых контактов, возникают различные виды эмоциональных и поведенческих расстройств, от замкнутости, угнетенности, плаксивости, вспыльчивости и раздражительности до клинических проявлений депрессии. В ряде случаев ухудшается сон и снижается работоспособность. У 90% пациенток с локальной дизестезией вульвы заболевание осложняется вагинизмом.
Диагностика
Основная цель обследования при вестибулодинии — подтверждение диагноза и выявление причин, спровоцировавших заболевание. При подозрении на вульвовестибулит основными методами диагностики являются:
- Осмотр на кресле. Вульварная область выглядит покрасневшей, отечной. На ней могут быть заметны небольшие красные пятна. Реже определяются влагалищные выделения, серозный либо гнойный налет. При атрофии наблюдается сухость и бледность слизистых.
- Тест с ватной палочкой. При прикосновении аппликатора с ватным наконечником к мягким тканям преддверия выявляются участки с повышенной болевой чувствительностью.
- Вульвоскопия. Осмотр под специальным микроскопом позволяет обнаружить участки воспаления, атрофии, утолщенного эпителия, неоплазий.
- Микробиологические анализы. Для исключения инфекционной природы вестибулита проводят исследование влагалищного мазка, его посев на кандиды и другую флору.
- ПЦР-диагностика. Метод дает возможность выявить возбудителей хламидиоза, генитального герпеса, папилломатозной инфекции и других ЗППП.
- Гормональные исследования. При связи вульварного вестибулита со сниженным уровнем эстрогенов определяются соответствующие изменения уровня эстрадиола и фолликулостимулирующего гормона.
Чтобы исключить другие заболевания, пациентке назначают УЗИ тазовых органов, расширенную кольпоскопию, консультацию эндокринолога, невропатолога, психиатра, психотерапевта. Дифференциальная диагностика проводится с атрофическими и воспалительными заболеваниями половых органов, дерматозами, вагинозом, неврозами и психическими заболеваниями.
Лечение вульварного вестибулита
Поскольку в большинстве случаев вестибулодиния возникает на фоне других патологических процессов, при выявлении причин заболевания назначают соответствующую терапию. Схема лечения обычно включает:
- Антибактериальные препараты. Если контактная дизестезия вульвы связана с действием инфекционных агентов, рекомендуются антибиотики, противогрибковые и противовирусные средства, подобранные с учетом чувствительности возбудителя.
- Гормональные препараты. Коррекция гормонального фона показана при атрофических процессах, возникших на фоне гипоэстрогенемии. Медикаментозные средства используют перорально и наносят локально на болезненные участки.
Для уменьшения болевых ощущений, жжения и зуда местно применяют противозудные, антигистаминные и противовоспалительные препараты, а также мази, кремы, гели, спреи с анестетиками и блокаторами болевой чувствительности. Параллельно назначают мягкие седативные средства, обычно растительного происхождения. Медикаментозное лечение рекомендуется дополнять физиотерапевтическими методиками (чрезкожной стимуляцией полового нерва, ультразвуковым воздействием, мануальными техниками), рефлексотерапией с иглоукалыванием, комплексами ЛФК и упражнениями Кегеля для укрепления тазовой мускулатуры. Эффективна коррекция диеты с исключением продуктов, которые содержат оксалат кальция (сельдерея, шоколада и др.).
Для воздействия на мозговые звенья патологического процесса пациенткам назначают психотерапевтические сеансы в малых группах, когнитивную и когнитивно-поведенческую психотерапию. При выраженном болевом синдроме и сочетании вестибулодинии с эмоциональными расстройствами показаны новокаиновые блокады, инъекции стероидов и анестетиков в триггерные точки, антидепрессанты, противосудорожные препараты. В особо тяжелых случаях вульварного вестибулита рекомендована операция вестибулэктомии, в ходе которой удаляется участок тканей в преддверии влагалища.
Прогноз и профилактика
Вульвовестибулит является хроническим заболеванием и отличается резистентностью к терапии. Без лечения болевой синдром может сохраняться на протяжении многих лет. Правильный подбор медикаментозных и немедикаментозных методов терапии позволяет устранить или существенно уменьшить болезненные проявления. Эффективность хирургического лечения упорных случаев вестибулодинии составляет около 70%. Основой профилактики является регулярное наблюдение у гинеколога для своевременного выявления и лечения патологических процессов. С учетом возможных провоцирующих факторов рекомендуется обоснованное назначение пероральных контрацептивов, отказ от сильнодействующих гигиенических средств, соблюдение правил использования гигиенических тампонов, ношение белья из натуральных тканей.
Вульводиния
Вульводиния - болезненные ощущения в области вульвы - комплекса женских половых органов, расположенных кнаружи от входа во влагалище. Боль имеет острый, тупой или зудящий характер и длительное течение, что приводит к проблемам в интимной жизни женщины. Определить причину вульводинии нелегко, поскольку рутинное гинекологическое обследование (осмотр на кресле, пальпация, анализы мазков на флору и онкоцитологию, УЗИ) часто не выявляют патологии. В зависимости от причины болевого синдрома, вульводиния лечится обезболивающими, антигистаминными, антимикробными, противовоспалительными средствами и антидепрессантами. В некоторых случаях требуется хирургическое лечение.
Вульводиния – дискомфорт или болезненность в проекции вульвы, существующие длительное время, связанные с инфекционным процессом или другим заболеванием. Под термином «вульводиния» принято понимать любые неприятные ощущения в области вульвы, в том числе, обусловленные грибковой, герпетической инфекцией, аллергической реакцией или физическим воздействием. Иногда причину вульводинии выявить не удаётся – в этом случае она расценивается как идиопатическая и выставляется в качестве диагноза-исключения.
Страдают данным нарушением женщины детородного возраста (средний возраст 25-35 лет). По статистике от 3 до 10% женщин хотя бы раз в жизни испытывали болезненные ощущения в области влагалища или вульвы – симптомы вульводинии. Порой женщины стесняются обратиться к врачу из-за деликатности проблемы. Постоянные болевые ощущения в области половых органов не только заставляют отказываться от половых контактов, но и могут стать причиной депрессии, неприятия собственной женственности и сексуальности.
Выделяют спонтанную и провоцируемую вульводинию. При спонтанной форме неприятные ощущения и боль присутствуют в полном покое – во время отдыха, сна. Чаще всего причиной спонтанной вульводинии становится патология полового нерва (нейропатия, неврит). Провоцируемая вульводиния связана с появлением или усилением дискомфорта при половом акте, введении во влагалище тампона, при занятиях спортом, верховой езде, при ходьбе или просто в положении сидя.
С точки зрения этиологии, различают следующие формы вульводинии: инфекционную, дистрофическую или атрофическую, психогенную, аллергическую и вульводинию вследствие хронических соматических заболеваний (нарушения обмена веществ, заболевания почек).
Причины вульводинии
Вульводиния - симптом многих заболеваний, имеющих инфекционную и неинфекционную природу, возникающих самостоятельно или как одно из проявлений системного процесса. Причиной боли всегда становится увеличение количества импульсов от чувствительных нервных окончаний. Нередко в основе вульводинии лежит неврит полового нерва или вестибулит – воспаление мелких желез, расположенных в преддверии влагалища. Причина вестибулита на сегодняшний день остаётся неуточнённой. Это может быть вагинальный кандидоз, половой герпес, папилломавирусная инфекция.
Иногда пусковым фактором вульводинии становятся роды, гинекологические операции (в том числе аборты), агрессивный половой акт (изнасилование). В некоторых случаях хронические боли в области половой щели имеют психогенное происхождение. Этот факт подтверждается тем, что даже после удаления вестибулярных желез – основного источника воспаления, сохраняется вульводиния (так называемая «фантомная боль»). Кроме того, имеется некоторая генетическая предрасположенность к развитию вульводинии.
Симптомы вульводинии
Основной симптом вульводинии - боль. Она носит острый или постоянный, ноющий характер, появляется в покое или при физической активности. Чаще всего местом локализации неприятных ощущений являются большие или малые половые губы, клитор и вход во влагалище. Но иногда женщина указывает на боли в промежности, в анусе.
Типичный симптом при вульводинии - появление/усиление неприятных ощущений при прикосновении к вульварному кольцу, где расположены многочисленные железы. Иногда даже лёгкое прикосновение кусочком ваты может причинять значительные страдания. Краснота, чувство жара, зуд и сухость влагалища не всегда сопутствуют вульводинии, но часто навязчивый зуд может являться эквивалентом боли. Боли всегда хронические – их длительность без лечения может доходить до полугода и более.
Диагностический поиск начинается с тщательного расспроса женщины. Устанавливается характер боли, её продолжительность, связь с половым актом или двигательной активностью. Выясняются особенности менструаций у пациентки (регулярность, болезненность). Уточняется число беременностей, родов, гинекологические, общесоматические и аллергические заболевания.
После расспроса гинеколог осматривает женщину на кресле при помощи зеркал. Обязательно берётся мазок с шейки матки и заднего свода влагалища на возбудителей инфекций и для цитологического исследования. При вульводинии по показаниям назначается ПЦР-анализ на ВПЧ и вирус герпеса, УЗИ малого таза, консультация эндокринолога и терапевта. Если в ходе обследования не было найдено органической патологии, обычно женщина продолжает лечение у невролога, психиатра.
Лечение вульводинии
На период лечения рекомендуется соблюдать половой покой и избегать любых действий, способствующих образованию микротравм влагалища (введение тампонов, активный спорт). Установлено, что диета с ограничением продуктов, богатых оксалатом кальция (шоколад, земляника, ревень, сельдерей), способствует уменьшению вульводинии. Увеличение содержания оксалата кальция в моче является одной из причин раздражения слизистой влагалища и вульвы, а, значит, появления неприятных ощущений и боли – симптомов вульводинии. Если боль неострая, рекомендуется проводить специальные упражнения (можно по методике Кегеля), нацеленные на укрепление слабых мышц тазового дна, на расслабление спазмированной мускулатуры. Нередко хорошим обезболивающим эффектом при вульводинии обладает физиотерапия, бальнеотерапия, сидячие ванночки.
Чтобы вылечить вульводинию, важно учитывать причину её развития. Инфекционное воспаление купируется антибиотиками и противогрибковыми препаратами. Обычно лекарства применяются местно – в виде вагинальных свечей и таблеток (тернидазол, нистатин, неомицин, осарсол, натамицин). При запущенном процессе или невозможности ввести препарат во влагалище используют пероральный или внутримышечный путь введения. При герпетической или папилломавирусной инфекции назначаются противовирусные средства (ацикловир, инозин пранобекс, препараты интерферонов). При дистрофических и атрофических процессах в слизистой влагалища применяют вагинальные кремы и свечи, стимулирующие регенерацию эпителия. Если вульводиния связана с недостатком женских гормонов в климактерическом периоде, прибегают к гормональной терапии.
При зуде и боли во влагалище, обусловленных аллергией, необходимо лечение антигистаминными средствами (хлоропирамин, клемастин, цетиризин). Также требуется выявить и исключить аллерген. Для этого проводится консультация аллерголога и кожные пробы. Тяжёлая почечная недостаточность или дестабилизация уровня сахара крови могут послужить причиной влагалищного зуда и вульводинии. В этом случае требуется консультация нефролога или эндокринолога. При психогенном характере болей лечение вульводинии осуществляется совместно с психиатром. Специалист не только назначает препараты-антидепрессанты (амитриптилин, гидроксизин, дезипрамин), но и проводит курсы психотерапии.
При любой причине вульводинии применяются противовоспалительные и обезболивающие препараты (диклофенак, индометацин, напроксен), а также поливитаминная терапия, растительные седативные средства, иммунотропные препараты, активирующие собственные защитные силы организма. При неэффективности всех лечебных мероприятий и чётко ограниченной зоне болезненности при вульводинии назначается хирургическое лечение. Хирург удаляет воспалённые железы влагалища или участки повышенной чувствительности кожи и слизистой. В некоторых случаях это даёт хороший результат, особенно при параллельном применении противовоспалительных средств и антидепрессантов.
Прогноз и профилактика вульводинии
Вульводиния – неприятный симптом многих заболеваний; она сама по себе не является опасной, но существенно ухудшает качество жизни и с трудом поддаётся лечению. Чтобы предотвратить вульводинию, женщине следует быть избирательной в половых связях, использовать барьерные методы предохранения (презерватив), соблюдать правила личной гигиены, проходить регулярное обследование у гинеколога (не реже чем раз в полгода). Рекомендуется носить бельё из натуральных гигроскопичных тканей (хлопок, вискоза, шёлк), использовать гипоаллергенные средства для личной гигиены, обследоваться у врача по поводу хронических заболеваний, контролировать уровень сахара крови, избегать переохлаждений и стрессов.
Вульвит
Вульвит – воспаление вульвы (наружных женских половых органов). Характеризуется появлением зуда, жжения, обильных выделений, гиперемии и отека половых губ, болезненных ощущений после мочеиспускания. Опасен переход инфекции на внутренние половые органы; у девочек раннего детского возраста вульвит может вызвать сращение малых половых губ. Для диагностики вульвита необходима консультация гинеколога, исследование мазков на флору, кольпоскопия. Лечение включает этиотропную терапию (антибиотики, антимикотики, гормоны), местные и физиотерапевтические процедуры.
МКБ-10
Воспалительный процесс области наружных половых органов у женщин (вульвит) развивается в силу ряда причин местного и общего характера. При вульвите возникает инфицирование области клитора, малых и больших половых губ, преддверия влагалища и его желез, девственной плевы. Возбудителями вульвита чаще всего являются условно-патогенные микроорганизмы (кишечная палочка, стрептококки, стафилококки, дрожжевые грибки), реже патогенные возбудители ЗППП (гонококки, трихомонады, хламидии, вирусы и др.). Иногда развитие вульвита провоцируют возбудители туберкулеза, дифтерии. Условия для развития инфекции создаются в результате нарушения целостности кожного покрова и слизистой вульвы и снижения местного иммунитета.
Причины вульвита
Причинами, располагающими к вульвиту, могут быть:
- несоблюдение правил личной гигиены (особенно во время менструаций);
- механическое травмирование слизистой вульвы при ношении тесной и грубой одежды, длительном использовании гигиенических прокладок, при половых контактах;
- раздражение и мацерация слизистой выделениями из влагалища, цервикального канала при имеющейся инфекции гениталий, при недержании мочи, химическими веществами;
- чрезмерный прием лекарственных препаратов (антибиотиков), лучевая терапия;
- гормональные и обменные нарушения в организме (гипофункция яичников, ожирение, сахарный диабет, недостаток витаминов и минералов), аллергические реакции;
- наличие патологических ходов (свищей) из кишечника, мочевых путей;
- расчесы наружных половых органов при вегетоневрозе, псориазе, гельминтах, повышенной потливости.
Различают вульвит первичный, когда инфекция развивается в результате травмы или несоблюдения чистоты гениталий, и вторичный, если источником инфекции являются другие органы (влагалище, матка, миндалины, мочевой пузырь, почки).
Первичный вульвит развивается чаще у девочек и у женщин в период постменопаузы, что связано с особенностями половых органов в эти возрастные периоды. У здоровых взрослых женщин слизистый эпителий вульвы (благодаря преобладанию кисломолочной микрофлоры, кислому РН секрета, гормональному фону) более устойчив к инфекции. Первичный вульвит у них встречается редко и протекает в форме вульвовагинита. Вульвит может протекать в острой и хронической форме.
Первичный вульвит чаще встречается у девочек, так как их кожные покровы и слизистая вульвы тонкие, нежные, легко травмируются. В микрофлоре половых органов преобладают кокковые формы, отсутствуют палочки Додерляйна, среда секрета – щелочная, местный иммунитет еще несовершенен. Также возникновению вульвита способствует наличие у ребенка остриц - слизистая оболочка наружных половых органов травмируется при расчесах, облегчая проникновение инфекции. Иногда у новорожденных девочек могут присутствовать выделения из влагалища, спровоцированные материнскими гормонами-эстрогенами, попавшими к ним перед родами. Обычно эти явления проходят самостоятельно.
В период постменопаузы, при снижении уровня эстрогенов, прекращении менструального цикла, происходят атрофические изменения слизистой оболочки половых органов. Количество влагалищных выделений уменьшается, слизистая «высыхает», истончается, легко повреждается и инфицируется, что приводит к развитию вульвита. Развитие вторичного вульвита происходит на фоне имеющихся воспалительных заболеваний внутренних половых органов (кольпит, цервицит, эндоцервицит) специфической и неспецифической природы.
Симптомы вульвита
Острый вульвит
Для острой формы вульвита характерны следующие симптомы:
- сильный отек и покраснение половых губ, клитора, могут образоваться язвочки и эрозии, поражаться паховые складки и внутренняя поверхность бедер;
- зуд и жжение, болезненность (при мочеиспускании, движении, прикосновении усиливается);
- серозно-гнойные или сукровичные выделения. При инфицировании кишечной палочкой - бели водянистого характера, желто-зеленые с дурным запахом; стафилококком - густые, желтоватые; кандидами – «творожистые» бели и налеты;
- иногда - увеличение паховых лимфоузлов, повышение температуры
- У девочек при остром вульвите наблюдаются признаки нервной возбудимости, нарушение сна.
Хронический вульвит
Вульвит при несвоевременном и неправильном лечении может перейти в хроническую форму с частыми рецидивами. Хроническая форма вульвита характеризуется умеренными проявлениями отека, болезненности и гиперемии на отдельных участках слизистой вульвы, гипертрофией сальных желез, зудом, жжением, скудными выделениями. Иногда при вульвите после заживления эрозий и язв гениталии могут деформироваться, затрудняя в дальнейшем половую жизнь. У девочек могут возникнуть сращения в области половых губ - синехии.
Обследованием пациенток с признаками вульвита занимается врач акушер-гинеколог. Обязательно собирается подробный анамнез о перенесенных или сопутствующих заболеваниях. Если есть указание на сахарный диабет, необходима консультация эндокринолога. Иногда болезнь развивается на фоне псориаза, тогда назначается осмотр дерматолога. При диагностике вульвита используются следующие методы:
- Гинекологический осмотр. Наружные половые органы гиперемированы, отечны, могут быть покрыты белесым налетом. При бактериальном неспецифическом вульвите налет приобретает гноевидный характер. Имеются следы расчесов, в тяжелых случаях – изъязвления. Введение зеркал болезненное. В комбинации с вагинитом отмечаются выделения из влагалища, его воспаление.
- Бактериоскопическое исследование. В мазке из преддверия влагалища обнаруживается большое количество лейкоцитов, состав микрофлоры изменен. Преобладают кокки, снижено количество палочек или они полностью отсутствуют. При кандидозном вульвите обнаруживается мицелий и клетки грибов.
- Бактериологическое исследование. Посев на питательные среды позволяет определить преобладающий тип микрофлоры, выявить ее чувствительность к антибиотикам. При симптомах кандидозного вульвита, но отрицательном мазке, или его частых рецидивах и неэффективности лечения определяется подвид кандид и их чувствительность к антимикотикам.
- ПЦР-диагностика. Исследование позволяет идентифицировать возбудителей половых инфекций. С помощью ПЦР в режиме реального времени определяется количество колониеобразующих единиц возбудителей. Часто выявляются вирусы простого герпеса, ВПЧ, снижающие местный иммунитет.
- Кольпоскопия. Проводится при сочетании с вагинитом для дифференциальной диагностики причин вульвита и распространенности заболевания. На шейке могут обнаруживаться воспалительные изменения, эрозия. При атрофических изменениях вульвы аналогичные процессы обнаруживают на экзоцервиксе.
- Гинекологическое УЗИ. Необходимо для диффдиагностики вульвовагинита с воспалением придатков, эндометрия. При сальпингоофорите определяются увеличенные придатки, отечные маточные трубы, что позволяет считать вульвит следствием раздражения слизистой преддверия влагалища выделениями.
- Биопсия вульвы. Необходима при наличии очагов атрофии, эрозий или язв на вульве, чтобы исключить злокачественный процесс. В норме при вульвите структура эпителия не изменена, отмечается отечность стромы, расширение капилляров.
Лечение вульвита
Немедикаментозное лечение острого вульвита включает специальную диету. Ограничивается употребление острых блюд, большого количества соли, полностью исключается алкоголь как фактор, провоцирующий обострение. Рекомендуется ежедневная смена нижнего белья, переход на хлопчатобумажные ткани, отказ от синтетики. На весь период лечения вульвита назначается половой покой. При выявлении инфекций, передающихся половым путем, лечение проводится обоим партнерам.
Этиотропная терапия
Медикаментозная терапия вульвита проводится в зависимости от этиологии болезни. Предпочтение отдается местным средствам. Пациенткам с сахарным диабетом, псориазом и другими провоцирующим заболеваниями необходима коррекция основной причины, провоцирующей воспаление вульвы. Применяются следующие группы лекарственных препаратов:
- Антигистаминные препараты. Рекомендуются при нестерпимом зуде, аллергическом вульвите. Они помогают облегчить состояние, уменьшают воспаление. Используют препараты нового поколения, которые не вызывают сонливость.
- Антибиотикотерапия. При неспецифическом вульвите используются крема и свечи с антибиотиками широкого спектра действия. При диагностике инфекций, передаваемых половым путем, назначается системная антибиотикотерапия, которая подбирается, ориентируясь на тип возбудителя.
- Противогрибковые средства. Кандидозный вульвит лечат при помощи местных противогрибковых средств. У девочек используют крем на основе пимафуцина, клотримазола, нистатиновую мазь. Женщинам назначают свечи или однократно флуконазол.
- Антигельминтные препараты. У девочек дошкольного возраста одна из частых причин вульвитов – глистные инвазии. Используют противоглистные суспензии, которые дают дважды: в первый раз – после диагностики, повторно – через 2-3 недели, чтобы вызвать гибель молодых гельминтов, которые при первой обработке находились в форме личинок.
- Гормональная терапия. Местные гормональные мази с эстрогенами необходимы при атрофическом вульвите. Назначаются женщинам с симптомами приближения климакса. Доза подбирается постепенно, сначала крем наносят ежедневно, а после получения эффекта переходят на поддерживающую дозировку.
Симптоматическое лечение
Для уменьшения неприятных ощущений, которые являются общими симптомами вульвита вне зависимости от причины болезни, назначается симптоматическое лечение. Лечение проводится местно при помощи медикаментозных средств, методов фитотерапии. Симптоматическое лечение не исключает этиологическую терапию, а дополняет ее. Используются следующие средства:
- Сидячие ванночки. Уменьшить зуд, раздражение и отечность помогают ванночки с отваром ромашки, календулы, череды, ромашки. Фитотерапия применяется только в комплексе с основным лечением, как самостоятельный метод она малоэффективна и приводит к частым рецидивам.
- Обработка антисептиками. Помогает туалет наружных половых органов раствором фурацилина, хлоргексидина, мирамистина. Это способствует уменьшению зуда и жжения, снимает отек. Спринцевания у девочек не проводятся, а взрослым женщинам не рекомендуются из-за вымывания нормальной микрофлоры.
- Физиотерапия. Действует неспецифически, улучшая кровоток, усиливая иммунную защиту. Эффективно УФО преддверия влагалища. У женщин может применяться обработка вульвы и влагалища кавитированными ультразвуком растворами. Они помогают отделиться бактериальной пленке, способствуют глубокому проникновению лекарственных препаратов, ускоряют регенерацию тканей.
Хирургическое лечение
Применение хирургических методов лечение обосновано при появлении гнойных очагов на вульве, которые не поддаются консервативной терапии. Очаговые нагноения вскрываются, рана дренируется и обрабатывается антисептиками. Если есть необходимость, выполняется пластика вульвы. При вульвите, вызванном злокачественной опухолью, после хирургического лечения может потребоваться лучевая терапия.
Правильная гигиена девочек – залог их дальнейшего женского здоровья. Недолеченный в детстве вульвит может провоцировать в будущем серьезные гинекологические проблемы, главной из которых является бесплодие. Профилактика развития вульвита подразумевает: своевременное лечение общих заболеваний и ликвидацию очагов хронической инфекции; соблюдение правил личной гигиены (чистота половых органов, ношение свободного гигиенического белья); здоровый образ жизни и укрепление иммунитета (отказ от курения, алкоголя, отсутствие случайных половых связей, правильное питание, занятия спортом).
1. Дифференциальная диагностика и лечение рецидивирующих вульвовагинитов/ Саидова Р.А.// РМЖ. – 2003 - №12.
2. Воспалительные заболевания промежности, вульвы и влагалища. Клинический протокол. Диагностика и лечение. – 2016.
Вульвовагинит - симптомы и лечение
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабуровой Юлии Владимировны, гинеколога со стажем в 28 лет.
Над статьей доктора Долго-Сабуровой Юлии Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
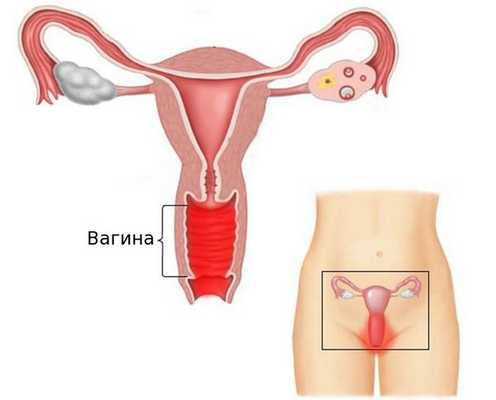
Причины вульвовагинита
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки.
Факторы риска вульвовагинита:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вульвовагинита
Симптомы острого и хронического вульвовагинита
Острый вульвовагинит длится меньше двух месяцев, позже уже развивается хроническая форма болезни. Их симптомы похожи, но при хроническом вульвовагините чаще поражается кожа — появляется сухость, утолщение, уплотнение и т. п. Если обострения возникают не меньше четырёх раз в год, то хронический вульвовагинит считают рецидивирующим.
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах. Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
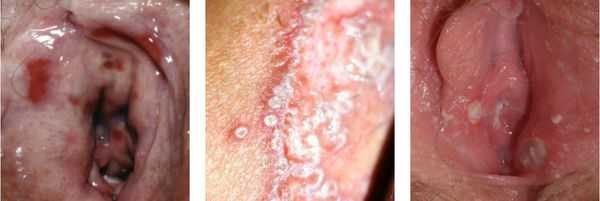
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают "творожистые" выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла "молочница". Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо "прислушаться" к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
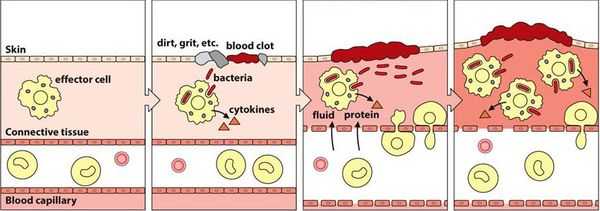
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
Причины воспаления бывают разными: инфекция (вульвовагинит при гельминтозах, бактериальный, кандидозный и вирусный вульвовагинит), воздействие физических и химических факторов (контактный и аллергический вульвовагинит).
Врач может отметить возможную причину вульвовагинита, но по Международной классификации болезней (МКБ-10) отдельно выделяют только постменопаузальный атрофический вульвовагинит, контактный зудящий вульвит и изъязвления вульвы. Например, при диабете врач указывает вульвовагинит как осложнение основной болезни, но отдельного заболевания «диабетический вульвовагинит» не существует. Хотя особенности этого состояния есть: как правило, пациентки чаще жалуются на зуд и болезненность, но выделений не очень много. Однако различия в симптомах не оказывают существенного влияния на тактику лечения.
Вульвовагинит может быть первичным и вторичным, т. е. самостоятельным заболеванием или симптомом и осложнением какой-то другой, более серьёзной болезни.
Вульводиния - симптомы и лечение
Что такое вульводиния? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шмелевой Ирины Евгеньевны, гинеколога со стажем в 28 лет.
Над статьей доктора Шмелевой Ирины Евгеньевны работали литературный редактор Маргарита Тихонова , научный редактор Светлана Симанина и шеф-редактор Лада Родчанина
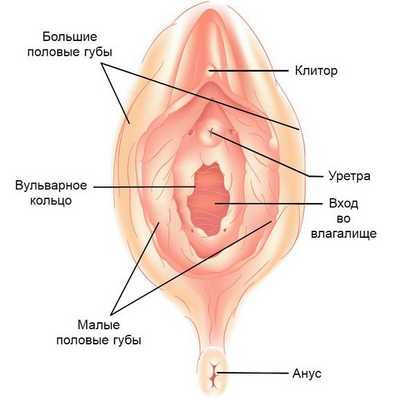
Вульводиния — это хроническая болезненность в области вульвы: половых губ, уретры, клитора и вульварного (гименального) кольца. Кроме физического дискомфорта, она способна привести к серьёзным психологическим последствиям вплоть до депрессии.
В последнее время число женщин с этой патологией увеличилось. Помимо внешних факторов, это может быть связано с частой сменой половых партнёров, распространённостью половых инфекций, незащищённым сексом, неправильным питанием, недостаточностью двигательной активности и вредными привычками [14] .
Так как хроническая вульварная боль может являться симптомом многих серьёзных заболеваний, существует множество причин её появления. С точки зрения этиологии, их можно разделить на несколько групп:
- инфекционные — кандидоз , герпес , красный плоский лишай , кондиломатоз, вызванный вирусом папилломы человека, и др.;
- дистрофические и атрофические — склероатрофический лишай и атрофия слизистой оболочки, возникающая в постменопаузе из-за снижения уровня половых гормонов;
- психогенные — различные психические травмы, полученные как в зрелом возрасте, так и в детстве;
- аллергические — реакция организма на гигиенические средства и синтетическое нижнее бельё;
- соматические — разнообразные хронические заболевания ( сахарный диабет 1-го и 2-го типа ), заболевания почек, онкологические процессы вульвы, гипофункция яичников и др. [14]
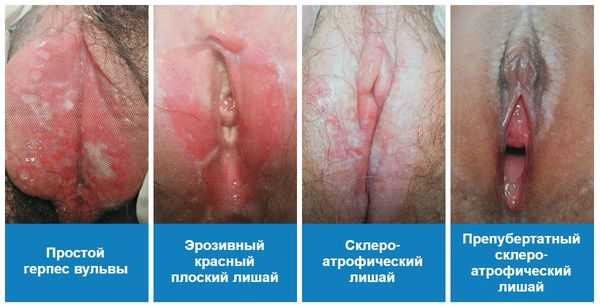
Также причиной вульводинии может стать воздействие токсических веществ, химикатов или гиперактивность лобково-копчиковой мышцы, отвечающей за поднимание заднего прохода.
Часто при вульводинии можно встретить афты — небольшие изъязвления на поверхности вульвы. Они могут сочетаться с афтозным стоматитом , микропапилломатозом и нейродермитом вульвы (рецидивирующим аллергическим заболеванием).
Вульводиния может стать единственным поводом обращения к врачу при таких серьёзных заболеваниях, как дисплазия вульвы (предраковое состояние), карцинома in situ (начальная стадия развития злокачественного процесса, который ограничивается поверхностным эпителием) и плоскоклеточный рак.
Часто симптомы вульводинии появляются после операций и манипуляций в области наружных половых органов: операции на бартолиновой железе и прямой кишке, коагуляции новообразований вульвы и лучевой терапии.
Однако при всём многообразии причин развития вульводинии, одной из основных остаются роды. Несвоевременные занятия по укреплению мышц тазового дна и оказание неквалифицированной помощи во время и после родов могут привести к опущению стенок влагалища и тела матки , разрывам промежности, повреждению или ущемлению полового нерва, трещинам анального сфинктера и т. д. [3]
Иногда вульводинию может сопровождать диспареуния (боль во время полового акта) и вагинизм (затруднения при введении во влагалище полового члена, пальца или тампона). Например, в США боли при половом акте встречаются у 21 % сексуально активных женщин и у 10,5 % женщин в возрасте 40-80 лет [2] . Через три месяца после родов о диспареунии и вульводинии сообщают 40 % женщин, а при разрывах промежности II степени данная патология встречается на 80 % чаще, чем у женщин, родивших без образования разрывов.
Также к вульводинии и диспареунии может приводить врождённая мышечная гиперактивность тазового дна, интерстициальный цистит (гиперчувствительный мочевой пузырь), переломы тазовых костей, злокачественные образования в области малого таза и др.
Основные симптомы заболевания — дискомфорт и боль в области вульвы. Они могут сопровождаться внешними изменениями (покраснением, появлением белесоватых участков, отёчности, высыпаний, эрозии, язвы) и протекать без видимой патологии. Боль бывает острой или тупой, ноющей, периодической или постоянной. Может возникать в покое, при движении или соприкосновении с наружными половыми органами (ношение тугого белья, введение тампона, во время полового акта).
Боль в вульве — неприятное, эмоционально раздражающее ощущение, овладевающее сознанием женщины. Она локализуется в области малых и больших половых губ, клитора и входа во влагалище, иногда в области ануса и промежности. Хроническая болезненность сопровождается изменениями в центральной нервной системе, которые могут поддерживать ощущение боли при отсутствии острого повреждения [3] .
Часто, но не всегда, вульводинии сопутствует изменение цвета кожи и (или) слизистой (покраснение, появление белесоватых участков), сухость в области вульвы и влагалища, чувство жара и распирания, отёчность, зуд, жжение и саднение.
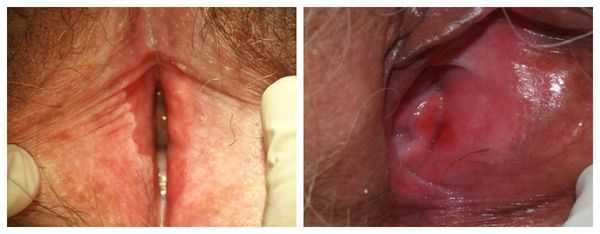
Патогенез вульводинии
К хроническим болевым ощущениям в области вульвы приводят различные заболевания. Каждое из них имеет свой механизм формирования и определяет патогенез вульводинии.
При воспалительных процессах, микротрещинах наружных половых органов и влагалища, а также при воздействии раздражителей или аллергенов происходит активация тучных клеток иммунной системы. Они высвобождают провоспалительные факторы, а именно цитокины и нейротрофины, приводя к воспалению. Их продукция ведёт к раздражению нервных окончаний, проводящих болевые импульсы и отвечающих за повышенную чувствительность входа во влагалище . Это, в свою очередь, вызывает или усугубляет гиперактивность структур тазового дна и защитное сокращение мышцы, поднимающей задний проход. Данной мышцей окружены влагалище и уретра, поэтому её гиперактивность приводит к сужению входа во влагалище и вызывает боль при половом акте. При этом снижается выделение смазки во влагалище, что способствует травматизации слизистой вульвы, влагалища, уретры и треугольника мочевого пузыря во время секса и приводит к боли в мочевом пузыре, покраснению и болезненности входа во влагалище [3] .
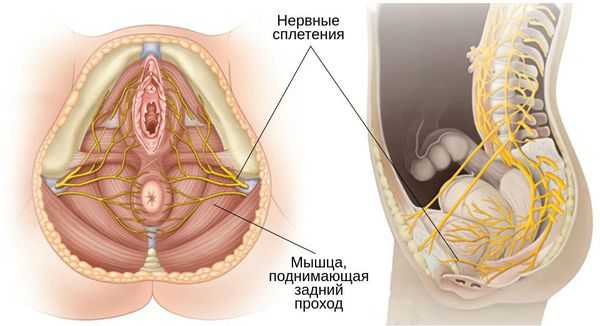
Также в развитии вульводинии может принимать участие половой нерв. Он является внетазовым и распределяется по всей вульве. При родах существует вероятность микротравмы и повреждения поверхностной его ветви, которые приводят к нейрогенному воспалению [3] .
Помимо этого, многие исследования выявили наличие центральной сенсибилизации при вульводинии — состояния, когда после прекращения воздействия болевых стимулов в спинном мозге остаётся некоторый уровень возбуждения. При сенсибилизации (повышении чувствительности) слабые болевые и неболевые стимулы начинают восприниматься как боль [3] .
Также следует помнить, что вульва, влагалище, мочеиспускательный канал, мочевой пузырь и нижняя треть мочеточников эмбрионально развиваются из урогенитального синуса и имеют общую иннервацию из крестцового сплетения. Это объясняет наличие у них рецепторов к эстрогенам, прогестерону и андрогенам [4] . В связи с этим при лечении генитоуринарного синдрома, вызванного снижением уровня эстрогенов, успешно применяется гормональная терапия [5] [7] [8] [9] .
Женщины с интерстициальным циститом (неинфекционным хроническим воспалением мочевого пузыря) значительно чаще, чем здоровые, отмечают признаки вульводинии, диспареунии и боязнь полового акта [5] .
Классификация и стадии развития вульводинии
В зависимости от объёма поражения , вульводиния может быть генерализованной (когда затрагивается вся вульва) или локализованной:
- вестибулодения — затрагивает преддверие влагалища;
- клиторалгия — затрагивает клитор и уретру [13] .
По классификации Международного общества по изучению вульвовагинальных заболеваний (ISSVD) , причины боли в области вульвы подразделяют на четыре категории:
- инфекционные ( вульвовагиниты , герпесвирусная инфекция и др.);
- воспалительные (склероатрофический и красный плоский лишай, буллёзные дерматозы и др.);
- неопластические (различные опухоли — плоскоклеточный рак, болезнь Педжета);
- неврологические (сдавление спинномозговых нервов) [3][13][15] .
По распространённости вульводиния может быть изолированной или сочетаться с другими заболеваниями и симптомами: гипоэстрогенией с атрофией вульвы и влагалища, синдромом болезненного мочевого пузыря, фибромиалгией (костно-мышечной болью), эндометриозом, синдромом раздражённого кишечника, кандидозным вульвовагинитом, варикозным расширением вен малого таза и промежности, ущемлением полового нерва, рассеянным склерозом и др.
Однако по мнению многих авторов, истинная вульводиния возникает при отсутствии видимых причин, а все вышеперечисленные патологии приводят к развитию вторичной вульводинии .
Осложнения вульводинии
Развитие осложнений зависит от основного заболевания, симптомом которого является вульводиния (инфекции, воспаления, опухолевого процесса, фибромиалгии, ущемления полового нерва и др.) [3] [13] [15] . Но, независимо от этиологического фактора, лечение запущенных форм болезни всегда более сложное и длительное. Особенно это характерно для неопластических процессов, т. е. бесконтрольного деления и разрастания атипичных клеток. Например, если вовремя не диагностировать дисплазию вульвы, то впоследствии она может перерасти в плоскоклеточный рак.
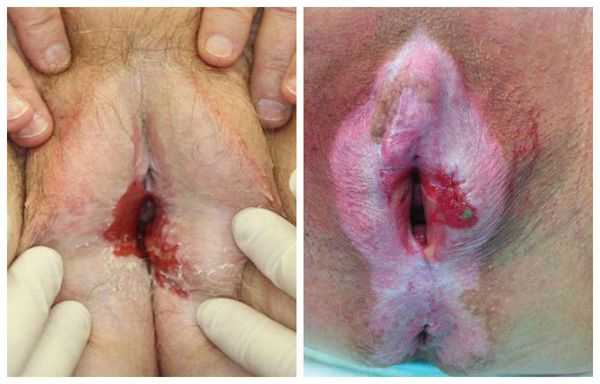
Сама вульводиния может привести к серьёзным психологическим последствиям для женщины: тревоге, расстройствам сна , проблемам в сексуальной сфере и даже депрессии. Если своевременно не провести адекватную терапию, эти нарушения могут существенно ухудшить качество жизни [1] [2] [3] [7] [13] [15] . Поэтому при первых симптомах заболевания женщине необходимо незамедлительно обратиться к врачу.
Диагностика вульводинии
Для постановки правильного диагноза и назначения этиотропного лечения (направленного на устранение причины заболевания), в первую очередь необходимо собрать полный анамнез. Врач должен выяснить, чем болела женщина в течение жизни, какие перенесла инфекции и оперативные вмешательства, нет ли нарушений со стороны кишечника и мочевого пузыря. Уточняется психологический профиль, сексуальный анамнез, менструальная функция, наличие беременности и абортов, а также особенности течения родов и послеродового периода: были ли разрывы промежности, послеродовая дисфункция или эпизиотомия (рассечение промежности и задней стенки влагалища во избежание разрывов при родах) [3] [15] .
Многие женщины, испытывающие боль или дискомфорт в области вульвы и болезненность при половом акте, испытывают стеснение и не хотят обсуждать данные симптомы с врачом, так как считают это "неприличным". Поэтому во время консультации важно с оздать атмосферу доверия между врачом и пациентом. Доктору следует самому начать с подробного расспроса о жалобах женщины, изучения её индивидуальных привычек, например, носит ли она синтетическое бельё, какие использует средства для интимной гигиены, пользуется ли ежедневными прокладками, лубрикантами и т. д. Затем нужно выяснить характер и длительность боли, её взаимосвязь с половым контактом или увеличением физической нагрузки [2] [3] [5] [15] .
После расспроса доктор производит осмотр, оценивая кожные покровы и слизистую вульвы, выполняет вульвоскопическое исследование, пальпацию и вагинальный осмотр с забором всех необходимых анализов [3] .
Для выявления и точного определения возбудителя используют:
- бактериоскопический метод (мазок на флору);
- микробиологический метод для полноценной идентификации возбудителя и определения чувствительности к антибактериальным средствам (бакпосев);
- ПЦР-диагностика (метод полимеразной цепной реакции);
- цитологическое и серологические исследования;
- иммуноферментный анализ (ИФА);
- методы прямой и непрямой флуоресценции и др. [14][15]
Также применяется расширенная кольпоскопия и оценка тазового дна, УЗИ малого таза, МРТ и электромиография. При необходимости выполняется гистологическое исследование вульвы.
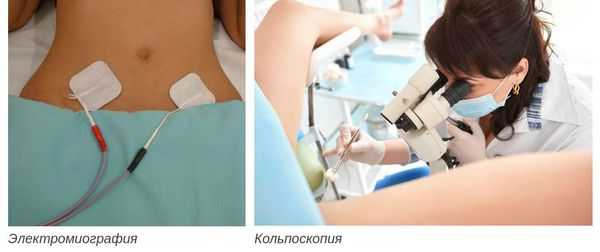
Так как развитие заболевания может быть связано с другими заболеваниями, обследование и лечение пациенток с вульводинией проводится совместно с неврологом, психотерапевтом, физиотерапевтом, урологом, проктологом, гастроэнтерологом, хирургом и другими специалистами.
Для начала пациентке рекомендуется минимизировать раздражение вульвы :
- исключить ежедневное использование гигиенических прокладок и ношение облегающего и синтетического нижнего белья;
- не употреблять продукты, содержащие оксалат кальция (шоколад, сельдерей, землянику, ревень), так как повышение концентрации этого вещества в моче является одной из причин раздражения слизистой влагалища и вульвы.
В качестве первого этапа лечения рекомендуют на область вульвы и преддверия влагалища наносить гель с лидокаином. Он снижает болевой синдром и делает возможным половой акт [3] . Затем, после дообследования и постановки диагноза, назначается этиотропная терапия — направленная на устранение причины заболевания.
Если причиной развития вульводинии стала инфекция , то лечение проводится только после выявления возбудителя. В зависимости от результатов исследования, пациентке назначают антибактериальные, противовирусные или противогрибковые средства в форме таблеток, инъекций или мазей [14] .
Для устранения дистрофических и атрофических причин вульводинии используют вагинальные кремы и свечи. Они стимулируют регенерацию эпителия. Также назначают гормональную терапию [6] [7] [8] . Например, при лечении генитоуринарного синдрома наиболее эффективным методом лечения является системная или локальная гормональная терапия эстрогенами в различных формах. Она быстро улучшает индекс созревания и толщину слизистой оболочки влагалища, снижает рН влагалища и устраняет симптомы забол евания [5] [7] [8] [9] .
Важно, что при местном применении низкодозированных эстрогенных препаратов противопоказаний практически не существует [7] . Но согласно инструкции к эстрогенам для местного использования, перед их назначением важно провести онкоскрининг: мазок с шейки матки на онкоцитологию, кольпоскопию и УЗИ гениталий. Данные исследования при местном использовании эстрогеннов проводятся ежегодно, маммография — раз в два года.
Афты вульвы л ечат с применением глюкокортикоидной мази. При частых обострениях показано системное применение преднизолона .
Антигистаминные средства назначают при аллергических реакциях , которые могут проявляться зудом и покраснением в области вульвы. Перед этим проводится консультация аллерголога, а также взятие кожных проб для выявления аллергена.
Иногда причиной вульводинии и зуда во влагалище может быть почечная недостаточность или изменение уровня сахара крови . Лечение таких пациентов проводят совместно с нефрологом или эндокринологом.
При психогенной причине вульводинии показана психотерапия. Также назначаются трициклические антидепрессанты.
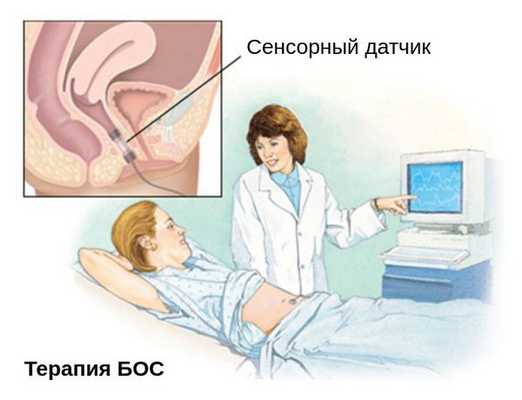
Для расслабления мышц тазового дна назначают физиотерапевтические процедуры, наружный и внутренний массаж, ультразвуковую и бальнеотерапию. Другим способом лечения являются стероидные гормоны в сочетании с анестетиком. Их воздействие на триггерные точки устраняет болезненное напряжение в мышцах. Также д оказанной эффективностью обладают аппараты с биологической обратной связью. С их помощью женщина учится управлять мышцами тазового дна [3] .
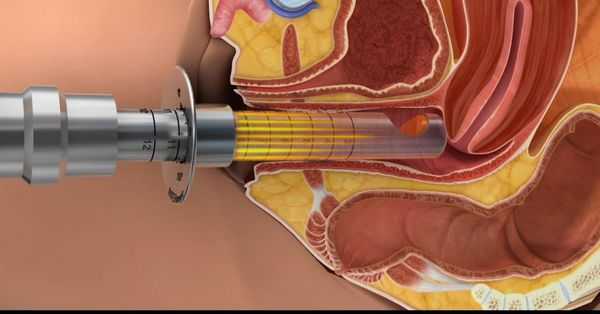
Для лечения склероатрофического лишая, постменопаузальной вульвовагинальной атрофии, генитоуринарного синдрома, а также вульводинии в сочетании с недержанием мочи и пролапсом тазовых органов 1-2 степени, широко и эффективно применяется СО2 лазер [10] [11] . Его действие направлено на выработку нового, "своего" коллагена, улучшение кровообращения и питания тканей в области вульвы и влагалища. Вследствие его использования уменьшается воспаление, пропадает зуд и жжение, а мышцы снова обретают тонус и эластичность.
Лечение склероатрофического лишая определяется тремя патогенетическими звеньями: избыточным фиброзообразованием, нарушением микроциркуляции и работы иммунной системы. Поэтому в терапии широко используются препараты гиалуронидазы , сосудистые препараты и витаминные комплексы [12] .
При невралгии полового нерва проводится его блокада, а при локализованной вульводинии или вестибулодинии проводят вестибулэктомию — иссечение части преддверия влагалища [3] .
Прогноз. Профилактика
При правильной постановке диагноза и выявлении истинной причины заболевания прогноз лечения вульводинии благоприятный, однако при этом не исключается возможность рецидивов.
Чтобы предотвратить развитие вульводинии, необходимо соблюдать правила личной гигиены, использовать для этого гипоаллергенные средства, избегать переохлаждений, носить нижнее бельё из дышащих материалов (хлопка, вискозы и щёлка).
Так как частой причиной вульводинии может являться гиперактивность мышц тазового дна, важно тренировать их во время беременности, уметь управлять ими: сочетать их сокращение и расслабление с правильным дыханием [3] . Для этого подойдут упражнения Кегеля, занятия с фитболом и вагинальные тренажёры.
Особенное внимание следует уделять акушерскому пособию в родах, в частности правильному наложению швов. Проводить эпизиотомию (рассечение промежности и задней стенки влагалища во избежание разрывов в родах) следует строго по показаниям, а не в профилактических целях.
Важно помнить, что боль и зуд вульвы не только влияют на качество жизни женщины, но и могут являться единственными симптомами серьёзных заболеваний, требующих своевременной диагностики и лечения [6] [15] . Поэтому н е реже чем раз в полгода женщина должна обследоваться у акушера-гинеколога, а также проходить диспансеризацию для своевременного выявления хронических заболеваний.
Читайте также:
