Введение в гинекологические опухоли
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Рак вульвы относится к числу относительно редких онкозаболеваний, встречающихся у 2-3 женщин из 100000. Патологический процесс развивается на женских половых органах — клиторе, половых губах (малых и больших), преддверии влагалища.
Особенности рака вульвы
Раковая опухоль вульвы чаще всего поражает внутреннюю сторону больших и малых половых губ, но может возникать и на других участках вульвы. Болезнь развивается медленно, начинается с появления аномальных клеток, способных переродиться в раковые.
Опухоль вульвы отличается длинным периодом развития. Аномальные образования выявляются при визуальном осмотре у гинеколога, а наличие атипичных клеток удается определить при помощи цитологического анализа.
Внимание! При условии, что женщина посещает гинеколога, как минимум, 1 раз в год, можно вовремя обнаружить проблему, пройти лечение, чтобы избежать превращения небольшого патологического очага в рак.
Почти половина всех эпизодов новообразований в области вульвы (48%) спровоцированы папилломавирусом. Провокаторами рака становятся и другие факторы:
- вирус иммунодефицита человека;
- атрофические и склеротические изменения;
- частые воспаления в области гениталий;
- кондиломы;
- лейкоплакия.
Эти состояния вызывают постоянный зуд, повреждение целостности слизистой и кожи вульвы, которые долго не заживают и перерождаются в рак.
Высок риск появления рака вульвы после наступления климакса, а также у тех, кто имеет неблагоприятную наследственность и злоупотребляет табаком.
По морфологическому строению новообразование бывает:
- плоскоклеточным
- базалоидным;
- верукозным.
Большинство злокачественных новообразований у женщин представлено вульварной плоскоклеточной аденокарциномой (около 90% случаев) и меланомой вульвы.
Особенностью злокачественной опухоли является то, что она быстро дает метастазы. Вокруг вульвы расположено множество кровеносных и лимфатических сосудов, в которые попадают патологические клетки и переносятся к другим частям тела. Врачи хорошо знают, как выглядят очаги, из которых развивается опухоль, или новообразование на ранних стадиях. Но игнорирование женщинами регулярных осмотров приводит к тому, что очень часто патология диагностируется уже на последних (3-4) стадиях. Тогда процесс уже происходит за пределами вульвы.
Симптомы и признаки рака вульвы
Болезнь долго протекает без ярко выраженных симптомов. Когда женщина начинает испытывать дискомфорт, онкологический процесс уже находится в разгаре.
Заподозрить опухоль вульвы удается по таким симптомам:
- зуд и жжение;
- болезненные ощущения внизу живота во время занятий сексом;
- новообразования на поверхности вульвы (ранки, узелки, родинки), меняющие свои формы и размеры;
- более светлая окраска некоторых участков вульвы;
- необычные выделения — с неприятным запахом, кровянистыми вкраплениями (менструального цикла);
- увеличение лимфоузлов в паховой области.
На поздних стадиях опухоль может спровоцировать дисфункцию других органов. Страдает кишечник, мочевой пузырь. Рак сопровождается болями в костях, быстрой утомляемостью, физическим истощением.
Стадии развития рака вульвы
Рак развивается в несколько стадий:
- 0 (преинвазивная) — опухоль находится на поверхности органа, не распространяется вглубь тканей;
- I — новообразование в пределах вульвы или промежности, не распространяется на лимфоузлы и другие органы. Врачи выделяют 2 этапа первой стадии. Этап А — размер опухоли не более 2 см, она распространяется вглубь тканей вульвы до 1 мм. Этап В — опухоль на поверхности имеет размер более 2 см, глубина проникновения в ткани более 1 мм;
- II — патологический очаг перешел на смежные ткани (матку, влагалище, анус), но не затронул лимфоузлы;
- III — патология распространяется на лимфоузлы вблизи вульвы;
- IV — метастазы обнаруживаются в отдаленных органах.
Диагностика при раке вульвы
Гинекологический осмотр — метод первичной диагностики.
При подозрении на патологию врач проводит забор небольшого образца ткани из пораженного участка и отправляет его на биопсию. Анализ показывает наличие или отсутствие в биоматериале аномальных клеток.
Если у женщины выявляют опухоль крупного размера, есть подозрение, что она вышла за границы основного очага, то назначаются другие диагностические процедуры:
- — проводится сканирование тазовой области для определения размеров первичного очага и выявления метастазов; — обследуется грудная клетка, брюшная полость с целью обнаружения патологических очагов в органах;
- позитронно-эмиссионная томография — назначают для обнаружения метастазов в органах, расположенных вдалеке от первичного очага; — исследуют мочевой пузырь, прямую кишку на предмет раковых очагов.
План лечения составляется по результатам диагностики.
Терапевтические методы
Главным методом метод лечения при плоскоклеточном раке вульвы является хирургический. То, насколько масштабным будет вмешательство, определяется стадией онкологического процесса, размером и другими особенностями опухоли.
Традиционно используются несколько типов операций:
- лазерное удаление — сфокусированный поток света выжигает патологические клетки в проблемном участке. Применяется эта операция исключительно при предраковых состояниях;
- локальная резекция — удаляется опухоль и близлежащие ткани, чтобы удалить все аномальные клетки;
- иссечение вульвы и прилегающих тканей (проводится полное или фрагментарное удаление);
- удаление лимфоузлов — во время операции убирают только те узлы, которые отводят жидкость от опухоли, или всех лимфоузлов, расположенных вблизи вульвы.
Радикальные операции сопровождаются большим количеством осложнений и снижением качества жизни.
Чтобы уменьшить травматичность лечения и свести к минимуму количество осложнений применяется комбинация нескольких терапевтических методов. Например, химио- и лучевая терапия, проведенная на дооперационном этапе, способствует уменьшению размера опухоли и объема хирургического вмешательства при местно-распространенной форме патологии.
Метод внутриартериальной химиотерапии при раке вульвы — введение химиопрепаратов в артерию, расположенную максимально близко к раковому очагу. Этот способ борьбы с новообразованием применяют на дооперационном этапе, а также после операции в случае возникновения рецидива.
Химиотерапия при раке вульвы с внутриартериальным введением противоракового препарата имеет преимущества по сравнению с традиционным лечением цитостатиками:
- короткий срок пребывания в стационаре (1 день);
- операция без общего наркоза, под местной анестезией;
- введение препарата через 3-мм разрез;
- максимальная концентрация противоракового препарата именно в месте опухоли (при традиционном внутривенном введении такого эффекта не удается добиться);
- меньшее количество побочных эффектов (в системный кровоток попадает меньше лекарства, чем при системном воздействии).
Лечение рака вульвы по методу внутриартериальной химиотерапии позволяет значительно улучшить качество жизни.
По окончании курса лечения женщина должна являться на плановые осмотры к гинекологу, а также самостоятельно каждый месяц проводить осмотр вульвы. Как это делать, должен объяснить врач.
Важно отказаться от вредных привычек — курения, употребления алкоголя, уделять внимание посильным физическим нагрузками, сбалансировано питаться, не забывать о полноценном отдыхе.
Доброкачественные новообразования женских половых органов
Доброкачественные новообразования (опухоли) женских половых органов — патологические образования, возникающие вследствие нарушения механизмов контроля деления, роста и дифференцировки клеток.
По своей структуре доброкачественные опухоли напоминают ткань органов, из которой они происходят. Характерно также и частичное сохранение специфической функции ткани. Доброкачественные опухоли растут медленно, постепенно сдавливая прилежащие структуры и ткани, но никогда не проникают в них. Они, как правило, хорошо поддаются хирургическому лечению и редко рецидивируют.
Миома матки - одно из самых распространенных заболеваний в практике врача гинеколога. Каждая четвертая женщина старше 30 лет и каждая третья женщина предклимактерического возраста имеет данную патологию.
Клиника миомы матки зависит от скорости роста опухоли и ее локализации. При медленном росте узлов заболевание годами может протекать без каких-либо проявлений, невзирая на довольно крупные размеры миомы. Быстрый рост опухоли дает более выраженную симптоматику. Пациенты обращаются к врачу, когда обнаруживают кровотечение, связанную с ним анемию, боли внизу живота, симптомы со стороны мочевого пузыря и других соседствующих органов. Кровотечение обычно проявляется в виде обильных месячных (со сгустками, более 5 дней), но затем может трансформироваться в случаи кровотечения вне месячных.
Диагностика миомы матки
На ранних стадиях формирования опухоли ее диагностика при влагалищном исследовании не всегда возможна. С целью уточнения диагноза миома матки выполняют ультразвуковое исследование (УЗИ) органов малого таза. При проведении УЗИ оценивают состояние матки и яичников, дифференцируют миому с опухолями придатков матки и яичников. При постановке диагноза важно учитывать дни менструального цикла, поэтому УЗИ необходимо проводить в динамике, в одни и те же дни цикла.
По данным УЗИ можно достаточно точно установить локализацию, размеры, состояние миоматозных узлов.
УЗИ необходимо проводить всем женщинам старше 30 лет один раз в год с целью раннего выявления «молодых» миом - как более перспективных для консервативного (безоперационного) лечения миомы матки.
Лечение миомы матки преимущественно хирургическое, но иногда можно обойтись и без оперативного вмешательства.
Показаниями к проведению консервативной терапии являются:
- молодой возраст пациентки;
- размер миоматозных узлов до 2 см в диаметре;
- межмышечное расположение миоматозных узлов;
- относительно медленный рост миомы;
- отсутствие деформации полости матки.
Лечение миомы матки заключается в нормализации нарушений, характерных для больных с миомой матки: хроническая анемия, воспалительные процессы матки и придатков, нарушение кровенаполнения органов малого таза, нарушение функционального состояния нервной системы и вегетативного равновесия. Параллельно с этим проводится медикаментозное торможение роста опухоли за счет комплексного лечения гормональными и негормональными препаратами.
Эндометриоз - это женское заболевание, когда за пределами полости матки происходит разрастание ткани, похожей на эндометрий матки. Клетки эндометрия выйдя за пределы матки могут "оседать" на других органах, обычно соседних – маточных трубах, яичниках, брюшине, в мочевом пузыре, кишечнике и так далее. В редких случаях (если они попадают в ток крови) эти клетки оседают в легких, почках, гортани и других частях тела, удаленных от матки. «Осев» на других органах.
Клетки ведут себя как те, что находятся в матке, то есть функционируют согласно фазам менструального цикла - разрастаются, разрыхляются, а во время менструаций кровоточат. В результате при эндометриозе мочевого пузыря появляются кровянистые выделения в моче, а при эндометриозе прямой кишки - выделения крови из ануса.
За несколько дней до менструации и в ее ходе появляются боли в животе различной степени – вплоть до полной потери трудоспособности. Боли могут проявиться также в кишке, крестце, ягодицах, ногах, спине и так далее. Иногда имеются головные боли и головокружения, расстройство мочеиспускания.
Диагностика эндометриоза
Для диагностики эндометриоза используют кольпоскопию, ультразвуковое исследование и другие методы. Ультразвуковой метод – один из наиболее доступных и распространенных. Он позволяет уточнить расположение эндометриоза и динамику в результате лечения.
Лечение эндометриоза
Результат лечения зависит от множества факторов - тяжести заболевания, степени распространенности, полноценности терапии и так далее. Во время лечения, и после него необходимо вести динамический контроль за состоянием больных. Такой контроль должен включать гинекологическое исследование, УЗИ (раз в три месяца), определение динамики уровня онкомаркеров СА 125, РЕА и СА 19-9 в сыворотке крови.
Киста яичника – доброкачественное образование, представляющее собой полость, заполненную полужидким или жидким содержимым. Характер содержимого и размер полости зависят от месторасположения образования и причин его происхождения.
Чаще всего кисту яичника диагностируют у молодых женщин детородного возраста, у женщин старшего возраста (более 50 лет) она встречается крайне редко.
Киста желтого тела. Образуется, когда после овуляции фолликул заполняется не клетками желтого тела, а жидкостью. Образование формируется, как правило, только с одной стороны, и представляет собой полость, заполненную желтой жидкостью, возможно, с примесями крови. Этот вид доброкачественных образований может возникнуть после аборта или во время беременности. В большинстве случаев такие кисты при правильно назначенной терапии быстро рассасываются.
Фолликулярная киста, формирующаяся из оболочки желтого тела или фолликула. Она представляет собой небольшое однокамерное образование, заполненное прозрачным содержимым. Причиной возникновения функциональных образований является гормональный дисбаланс.
Клиника кисты яичника
В большинстве случаев пациентка узнает о своем заболевании при прохождении ультразвукового обследования, так как болезнь может протекать бессимптомно. Однако, функциональные образования могут проявляться в виде следующих симптомов:
- нарушение менструального цикла (длительные и обильные менструации);
- боль в низу живота;
- воспаление в области придатков.
Лечение кисты яичников
Консервативное лечение возможно только при небольших размерах кист и отсутствии их роста, в остальных случаях лечение кисты может проводиться только хирургически. Консервативное лечение функциональных кист - кисты желтого тела и фолликулярной кисты - проводится оральными контрацептивами, которые назначаются строго индивидуально. При правильно подобранном препарате образование рассасывается в течение трех месяцев, если за это время никаких изменений не произошло, то кисту удаляют хирургически.
Опухоли влагалища
В гинекологической практике заболевания влагалища и вульвы встречаются очень часто. Эти заболевания могут проявляться выраженными клиническими проявлениями, так и протекать практически бессимптомно и диагностироваться только при объективном обследовании у специалиста. Патологические процессы могут быть связаны с наличием или отсутствием эндогенных или экзогенных эстрогенов. Возникающая атрофия тканей вульвы и влагалища чувствительна к травматическим и инфекционным воздействиям, а лактобациллы замещаются смешанной флорой, состоящей из патогенных микробов – кокков. Кроме того, загрязнение мочой и калом становится дополнительным фактором раздражения вульвы. Также свой вклад могут вносить:
- системные заболевания, например, сахарный диабет, ВИЧ, ожирение;
- беременность;
- применение лекарственных препаратов (антибиотики, кортикостероиды, оральные контрацептивы);
- хроническое истощение;
- эндокринные заболевания (заболевания щитовидной железы);
- иммунодефицит и ИППП (инфекции, передаваемые половым путем);
- механическое раздражение (ношение ВМК (внутриматочных контрацептивов), ношение тесной синтетической одежды).
Первыми симптомами «непорядка» являются зуд и выделения из влагалища, может быть также диспареуния (дискомфорт при половом акте или болезненность в области гениталий и малого таза при совершении полового акта). В идеале осмотр должен проводиться сразу после появления симптомов и в отсутствие менструации. Не рекомендуется подмываться перед осмотром. Необходимо обращать внимание на любое отклонение от нормальных выделений и/ или появление зуда, жжения, диспареунии.
Опухоли влагалища и вульвы – это группа заболеваний, связанных с местом локализации – эпителий нижнего отдела генитального тракта, при этом вульва является составной частью аногенитального тракта, располагающееся между нижним краем влагалища, промежностью и кожей перианальной области. Существуют предраковые, раковые и доброкачественные образования влагалища и вульвы.
Опухоли влагалища доброкачественные
К доброкачественным новообразованиям влагалища и вульвы относятся остроконечные кондиломы, которые могут располагаться во влагалище, на шейке матки, промежности и в перианальной зоне. Но эти доброкачественные образования увеличивают риск развития дисплазии и рака.
Причина: Инфицирование ВПЧ. Инфицированность человека вирусом папилломы человека высока и продолжает расти; приблизительно 30-60 % населения в течение своей жизни переносят ВПЧ – инфекцию. Выделено более 20 типов ВПЧ, ответственных за поражение половых органов. Но наибольшим онкологическим потенциалом обладают вирусы типов 16, 18, 31, 33, 35. Генитальные кондиломы (папилломы или генитальные бородавки) возникают при инфицировании типами 6 и 11. Заражение происходит половым путём. Большинство вирусов вызывают бессимптомную (субклиническую) инфекцию.
Симптомы: появление экзофитных (растущих кнаружи), или папилломатозных кондилом. Хотя крупные очаги видны невооружённым глазом, для выявления более мелких поражений, а также плоских и инвертированных кондилом необходима кольпоскопия. При обострении инфекции наиболее частыми симптомами являются влагалищные выделения и зуд. Также возможны кровотечения после полового акта. Массивное распространение кондилом наблюдается при иммуносупрессии (беременность, ВИЧ-инфекция, сахарный диабет, трансплантация почки). Также отмечается возможное появление папиллом в гортани и на вульве детей, рождённых через инфицированное влагалище.
Диагностика: осмотр гинеколога, расширенная кольпоскопия, цитологическое исследование (по Паппаниколау или жидкостная цитология), обследование на ВПЧ высокого онкологического риска (желательно с вирусной нагрузкой по конкретным серотипам вируса), а также обследование на, возможно сопутствующие, другие половые инфекции (методом ПЦР, бак посевы, серологическая диагностика). Также необходимо выявление сопутствующей соматической патологии.
Кольпоскопия – это осмотр слизистой при увеличении во много раз под микроскопом, встроенным в кольпоскоп. Это называется простая кольпоскопия. Существует его вариант так называемая расширенная кольпоскопия, которая осуществляется тем же методом, но при нанесении на слизисую 3%-го раствора уксусной кислоты, а затем раствора йода. В принципе никаких болевых ощущений не должно возникнуть при выполнении данной процедуры. Может быть, небольшой дискомфорт, связанный с введением гинекологического зеркала и небольшое жжение при нанесении раствора уксуса, но это очень кратковременный и слабоощущаемый дискомфорт, чтобы от неё отказаться.
Лечение: удаление кондилом и папиллом физическими методами (лазерное воздействие, радиоволновая деструкция, криотерапия, иссечение хирургическим скальпелем) и химическая коагуляция специальными растворами.
Способ лечения выбирается врачом. Перед непосредственной манипуляцией на слизистой производится местная анестезия данной области. Осложнения в виде рубцов могут иметь место при очень обширных участках поражения или неоправданно излишнем иссечении участков слизистой, что в дальнейшем может сопровождаться небольшой диспареунией. Но при обращении за помощью вовремя, не приходится прибегать к крайне большим иссечениям и вапоризации, что позволяет минимально травматизировать слизистую и вылечиться без всяких неприятных последствий.
Профилактика рецидива является сложной задачей у больных со сниженным иммунитетом, в данном случае необходима иммунокоррекция (иммунные препараты, подбираемые с учётом чувствительности к ним пациента, эрадикационная терапия (элиминация вируса из организма не прямыми противовирусными препаратами) зарекомендовавшими себя препаратами, внутривенное лазерное облучение крови, озоно терапия, общеукрепляющее лечение).
К другим доброкачественным опухолям влагалища относятся врождённые кистозные опухоли: киста протока Скина, дивертикул уретры, киста протока Гартнера, связанные с нарушением формирования органов половой системы из мезонефротического протока. Все они требуют выявления и своевременной хирургической коррекции.
К доброкачественным опухолям некистозной природы , а плотным относят опухоли мезодермального происхождения лейомиому, фиброму и липому, которые могут быть случайной находкой при гинекологическом осмотре или вызывать раздражение и/или кровотечение при больших размерах. Эти опухоли редко встречаются на вульве, следовательно, самой их обнаружить практически невозможно, пока они не разрастутся до больших размеров и начнут сдавливать вокруг себя ткани и доставлять дискомфорт.
Диагноз должен устанавливаться на основании осмотра гинеколога, проведения УЗИ, гистологического исследования удалённой опухоли, чтобы исключить злокачественный процесс.
Предраковые состояния – это интраэпителиальная неоплазия вульвы (ИНВ) различных степеней (1,2,3 ст), болезнь Педжета (без метастазирования).
Причина: единой причины нет, но установлена чёткая взаимосвязь между заболеваниями, передающимися половым путём, и предраковыми заболеваниями, вирусом папилломы человека (ВПЧ), а также гонореей, сифилисом, гарднереллёзом, трихомонадами и вирусом простого герпеса (ВПГ).
Наиболее характерным симптомом является зуд и раздражение вульвы, которые могут иметь место многие годы. Очаг поражения может располагаться на одной губе или обеих («целующиеся» язвы), но может также распространяться и на перианальную область, ягодицы, бёдра, паховые области, лобок.
Диагноз может быть поставлен при тщательном обследовании вульвы, включающий осмотр гинеколога, расширенную кольпоскопию с применением зелёного фильтра, позволяющего выявить патологическое разрастание сосудов, биопсии подозрительного участка, а также полного обследования, направленного на обнаружение возбудителя ИППП. Этот комплекс считается «золотым стандартом» в диагностике предраковых состояний.
Лечение ИНВ осуществляется удалением (эксцизией) локальным поражённого участка, лазерной аблацией (выпариванием) участка поражения, фотодинамической терапией, криотерапией (замораживанием жидким азотом), применением фторурацила (противоопухолевый препарат), при запущенных случаях вульвэктомия с ушиванием косметическим швом.
Профилактика: перспективным является применение вакцин против ВПЧ и использование иммуномодуляторов.
Злокачественные опухоли влагалища
Опухоли влагалища злокачественные:
- Инвазивный плоскоклеточный рак (ИПР);
- Ранний рак;
- Болезн Педжета;
- Меланома;
- Саркома;
- Рак большой железы преддверия влагалища;
- Базальноклеточный рак.
По порядку, причина рака неизвестна, но ИПР развивается чаще в возрасте 65-75 лет на фоне дистрофических процессов слизистой (склерозирующий лишай), а также имеется тенденция к росту этого заболевания у молодых на фоне ВПЧ инфекции и вызываемых ими диспластических процессов слизистой.
Симптомы: длительно существующий зуд во влагалище, припухлость или узловое образование возникают в половине случаев данного заболевания, при этом от начала заболевания до обращения к врачу тянуть не нужно также занимаясь самолечением. Необходимо вовремя обратиться к врачу, чтобы специалист смог вовремя взять биопсию из всех подозрительных участков вульвы, включая припухлости, язвы, пигментации, даже в отсутствие жалоб на жжение и зуд.
ОБЯЗАТЕЛЬНО при наличии родимого пятна на вульве обращать внимание на изменение его поверхности, изменение его высоты, «почернении», изъязвлении, ощущении зуда или покалывания, обратиться к гинекологу и пройти обследование так это может говорить о перерождении невуса (родимого пятна) так как меланомы имеют клинические признаки: они приподняты, пигментированы и могу быть изъязвлены. Необходимо обращать особенно на, невусы на участках, не покрытых волосами т.к. они чаще, перерождаются в меланомы тем более, если имеются факторы риска:
- в семейном анамнезе случаи меланомы у кровных родственников;
- склонность к плохому загару или её отсутствие в сочетании с солнечными ожогами в юности;
- необычные родимые пятна в т.ч. размером более 10-копеечной монеты.
При подтверждении диагноза необходимо провести хирургическое лечение (вульвэктомию с удалением поражённых лимфоузлов) с радиотерапией у онколога т н. комбинированное лечение.
Болезнь Педжета характеризуется нередким распространением процесса на область вокруг ануса, ягодицы, паховую зону, лобок. Из подозрительных участков необходимо произвести тонкоигольную аспирационную биопсию – достаточно быстрый и точный метод диагностики. Лечение, такое же, как при инвазивном раке вульвы.
Увеличение большой железы преддверия влагалища в постменопаузе очень опасно т.к. пока не опровергнет гистоисследование, он должен врачом рассматриваться как злокачественное новообразование.
Диагностика : цитологическое исследование мазков по Паппаниколау из подозрительных мест и попутно с шейки матки, простая и расширенная вульвоскопия и кольпоскопия, рентгенография грудной клетки, внутривенная пиелография, цистоскопия, ректороманоскопия, КТ и МРТ, рентгенография отдельных участков скелета. Поражение лимфоузлов оценивают клинически в зависимости от степени распространённости процесса и результатов КТ, которая позволяет выявить поражённые лимфоузлы размером не менее 1 см.
Прогностические факторы: возраст больных на момент постановки диагноза т.к. снижается толерантность к агрессивному комбинированному лечению и второй фактор – стадия заболевания на момент его выявления.
Предварительная подготовка к исследованию
Перед посещением гинеколога не рекомендуется проводить никакие спринцевания и санации в течение 10 дней ближайших, а также жить половой жизнью за 3-5 дней. Также необходимо дождаться окончания менструации и посетить врача в «чистый» день по возможности.
Предварительное расписание при обращении в клинику
- Консультация врача-гинеколога 40 минут./li>
- Сдать необходимые анализы 10 минут.
- УЗИ диагностика 40 минут.
- Расширенная кольпоскопия 10-15 мин.
- Консультация врача-гинеколога для обсуждения результатов 60 минут.
Таким образом, становится очевидным золотое правило жизни: предупреждён – значит вооружён. За кратчайшее время можно обратиться к специалисту и пройти полное обследование, направленное на обнаружение возможной патологии начиная от врождённой патологии влагалища до бессимптомного рака влагалища и вульвы. А при наличии или появлении характерных, но достаточно неспецифических симптомов тем более необходимо пройти обследование у специалиста, чтобы минимизировать для организма осложнения, могущие возникать при радикальном лечении опасных заболеваний влагалища и вульвы.
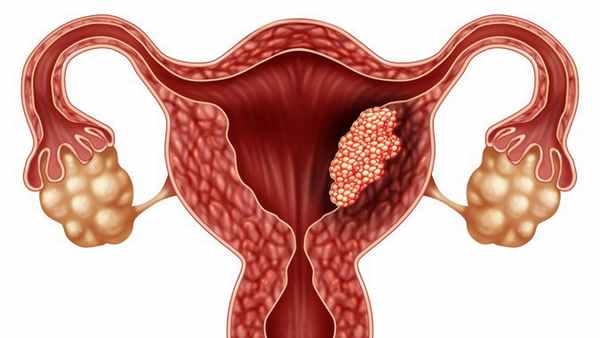
Опухоль матки: причины, симптомы, виды
Опухоль матки - это новообразование, имеющее доброкачественный или злокачественный характер. Опухоль представляет собой разросшуюся ткань и локализованную в одном или нескольких местах. Неконтролируемое деление клеток в опухоль происходить под влиянием ряда факторов.
Причины
Опухоль матки может возникать по таким причинам, как гормональный дисбаланс, инфекции и воспалительные заболевания органов малого таза, различные травмы, перенесённые хирургические вмешательства. На развитие некоторых видов новообразований имеет влияние наследственная предрасположенность.
Причиной опухоли матки и придатков часто служит и совокупность неблагоприятных факторов воздействия на организм: негативную роль играют частые стрессы, общая усталость и слабость, хронические воспалительные процессы расположенных рядом органов (например, кишечника).
Причинами образования опухоли шейки матки являются воспалительные заболевания влагалища, дисбактериоз, дисбиоз. Во многих случаях нарушения могут возникать при изменении синтеза половых гормонов. Онкогенным риском обладают опухоли шейки матки, спровоцированные такой причиной, как присутствие в организме определённых типов вируса папилломы человека.
Для предупреждения появления опухолей рекомендуется регулярное посещение гинеколога. При отсутствии проблем наблюдаться у врача необходимо с периодичностью один раз в полгода.
Симптомы
У женщин в периоде образования менопаузы первыми симптомами, которые могут указывать на опухоль матки могут быть:
- Сбившейся менструальный цикл. Непосредственно до менопаузы выделения с кровью становятся реже и уменьшаются в объеме. Но при опухоли выделения могут снова участится и стать обильными.
У женщин после менопаузы, когда менструации не было уже более 2 месяцев, симптомами могут быть:
У женщин всех возрастов на наличие опухоли матки могут указывать следующие симптомы:
- нерегулярные кровянистые выделения;
- запоры;
- быстрая утомляемость.
Могут тревожить следующие виды болей:
- в области поясницы;
- внизу живота;
- в промежности;
- при мочеиспускании;
- после полового акта.

Виды опухоли матки
Опухоли бывают доброкачественными и злокачественными. Доброкачественные опухоли могут развиваться годами, не причинять дискомфорт и опасность для жизни. Они легко поддаются лечению. Злокачественные образования (рак) быстро разрастаются и могут представлять серьезную угрозу для жизни. Лечение таких опухолей тем успешнее, чем раньше они были диагностированы.
Злокачественные опухоли
Классификация рака зависит от локализации опухоли в матке и типа раковых клеток:
- Плоскоклеточный рак - это опухоль, развивающаяся из эпителия цервикального канала и влагалищной части шейки матки. Самый часто встречающийся рак матки. Чаще всего им заболевают в возрасте 30-34 лет. Причиной возникновения опухоли этого вида является вирус. Его появлению способствуют: курение, раннее начало половой жизни, частая смена половых партнеров, иммунодефицитные состояния. Плоскоклеточному раку могут предшествовать следующие предраковые состояния:
- CIN I или дисплазия умеренной степени;
- CIN II или тяжелая дисплазия;
- CIN III или карцинома.
- высокодифференцированная;
- умереннодифференцированная;
- низкодифференцированная.
![Опухоль матки]()
Доброкачественные опухоли
Наиболее распространенные доброкачественные новообразования матки:
- Киста - это пузырь, наполненный жидким содержимым. Сам по себе пузырь не опасен и редко бывает большого размера, но может вызвать осложнения в виде псевдоэрозии на слизистой стенке матки или нагноение при разрыве. Во избежании осложнений кисту лучше удалить.
- Миома - клубок переплетающихся гладкомышечных волокон округлой формы, диаметром от нескольких миллиметров до нескольких сантиметров. Чаще встречается при позднем репродуктивном периоде и перед климаксом. Является самой распространенной опухолью у женщин. Представляет собой гормонально-зависимую опухоль. Возникает из-за неправильного деления одной гладкомышечной клетки. Лечится с помощью медицинских препаратов таких как транексамовая кислота и антагонисты гонадотропин релизинг-гормона. Наиболее действенным является хирургическое удаление методами лапароскопии, гистероскопии и гистерэктомии.
- Полип - опухоль, представляющая собой выросты из базального слоя эндометриоидных клеток. Представляет собой тело опухоли на ножке, с помощью которой оно крепится к внутренней стенке матки. Возникает на фоне слабого иммунитета и нарушении обмена веществ. Чаще образуется в возрасте после 30 лет.
Полипы эндометрия удаляются при гистероскопии, а их основание соскабливается кюреткой. Процедура проходит быстро под местной анестезией, после операции в течение 10 дней могут быть кровянистые выделения из полости матки.
Аденоматозных полипы являются предраковым состоянием, поэтому их лечение отличается от лечения обычных полипов. Женщинам старше 45 лет аденоматозных полипах назначают полное удаление матки. - Фиброма - опухоль, которая растет из мышечного слоя матки, в составе которой преобладают соединительные элементы. Является гормонозависимой опухолью. Разрастается из одной мутировавшей клетки. Бывает узловой и диффузной. Узловая фибромиома четко выражена и отличима от других образований, а границы диффузной фибромы размыты и она может сливаться с другими образованиями.
Стадии рака матки
- 0 стадия – злокачественное изменение эпителия матки без проникновения за базальную мембрану.
- 1 стадия – опухоль находится в пределах тела матки.
- 2 стадия – опухоль распространяется на шейку матки.
- 3 стадия – опухоль метастазирует в яичник, влагалище, тазовые или парааортальные лимфоузлы.
- 4 стадия – опухоль распространяется на слизистую толстого кишечника, мочевого пузыря, в отдаленные органы и лимфоузлы.
![Рак матки]()
Лечение
Лечение рака матки заключается в точной диагностике этого заболевания, правильном определении типа опухоли и исходя из диагностических данный выбора метода лечения - терапии и операции.
Диагностика
Для выявления заболевания и определения типа опухоли могут быть выбраны следующие методы:
- Клиническая диагностика - опрос пациентки, гинекологический осмотр и сбор анамнеза.
- Ультразвуковое обследование органов малого таза (УЗИ) - метод исследования с помощью ультразвукового аппарата, который позволяет определить опухоль, изучить ее размеры и структуру, проверить состояние наружного, слизистого и мышечного слоя матки, оценить состояние кровотока и обнаружить очаги в других органах.
- Гистероскопия - визуальный осмотр матки и забор биологического материала из внутреннего слоя в тех местах, где есть подозрение на опухоль.
- Цитологический метод - изучения клеточного состава материала полученного, в результате мазков во время гинекологического исследования. По клеточному составу можно определить наличие воспалительного процесса, атипичных и раковых клеток в матке.
- Биопсия и иммуногистохимия - исследование материала матки, взятого с помощью кольпоскопа, под микроскопом и с помощью иммуногистохимического исследования для определения типа клеток опухоли.
- Гистологическое исследование - исследование материала, взятого из матки, под микроскопом. Изучается структура ткани, наличие клеток опухоли и их дифференцировка.
- Онкомаркер СА-125 - анализ крови, на наличие маркеров, косвенно указывающих на распространение опухолевого процесса в организме.
- Флуоресцентная диагностика - метод при котором в организм вводится фотосенсибилизирующие вещества, способные избирательно накапливаться в злокачественных клетках. После чего с помощью эндоскопического исследования матки выявляются места расположения опухолей. Метод позволяет опухоль менее 1 миллиметра.
После получения данных, собранных различными методами врач расшифровывает результаты, оценивает все в комплексе, ставит диагноз и назначает лечение.
Терапия
При определенных типах опухолей для лечения могут быть эффективны:
- Гормональная терапия - использование гормонов, например, прогестерона и других для подавления некоторых видов опухолей на ранних стадиях. Чаще используется для лечения женщин, которые в планируют беременеть в будущем. После гормональной терапии может наблюдаться увеличение веса и другие последствия.
- Химиотерапия - использование химических препаратов, разрушающих некоторых типов опухолей. Как правило, применяется после операции для разрушения оставшихся в теле раковых клеток. Терапия проводится внутривенно циклами. В качестве побочных эффектов может вызвать выпадение волос, нарушения в работе желудочно-кишечного тракта, снижение иммунитета.
- Лучевая терапия - используется для разрушения раковых клеток как отдельно так и совместно с другими видами терапии и хирургической операцией. Облучение опухоли может быть внешним или внутренним. Внешнее облучение делается на большом аппарате, который извне направляет лучи в место опухоли в матке. Внутреннее облучение осуществляется путем введения цилиндра с радиоактивным материалом во влагалище на небольшое время. Лучевая терапия может на некоторое время привести к нарушению менструации, сужения влагалища, жжению, сухости и раздражению.
Использование методов терапии зависит от типа опухоли, стадии развития, общего состояния здоровья пациента, его возраста и многих других факторов.
Операция
Основной метод лечения заболевания, посредством удаления опухоли:
- Обычной полостной операцией (лапаротомия). Для доступа к опухоли и ее удаления делается большой разрез на животе.
- Эндоскопической операцией. Опухоль удаляется с помощью эндоскопического аппарата, который вводится через несколько маленьких разрезов в передней брюшной стенке.
Способ операции выбирает хирург в зависимости от состояния пациентки.
Дальнейшее развитие ситуации и прогноз
Прогноз по выздоровлению зависит от многих факторов, таких как возраста пациентки, типа опухоли, стадии рака, наличия метастазирования и других. У пациенток до 50 лет более благоприятный прогноз при гормонозависимом варианте рака и отсутствии метастазов. Хуже прогноз у женщин старше 70 лет с типом рака низкочувствительным к гормонам. Выявление и лечение рака на более ранней стадии дает лучший прогноз. Лечение рака эндометрия дает лучшее результаты, чем саркома. Удаление локализованной опухоли небольших размеров дает более благоприятный прогноз, чем большой опухоли, распространившейся на другие органы.
Все пациентки, у которых был обнаружен рак тела матки и которые проходили лечение, находятся под контролем онкогинеколога. Женщины, которые получили лечение рака тела матки с сохранением органа, возможно наступление беременности, после гормональной реабилитации и восстановления овуляторных циклов. У этих лиц ведение беременности требует особого внимания. У пациенток, перенесших операцию по полной ампутации матки может развиваться постгистерэктомический синдром.
Онкогинекологические заболевания
Самым частым видом онкологических патологий среди женщин считается гинекологический рак. Это целая группа злокачественных новообразований, поражающих репродуктивные органы. Наиболее распространенные его локализации – это шейка или тело матки, а также поражения яичников.
Акции
Полное обследование на онкологические заболевания для мужчин и женщин.
Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.
«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!
Консультация врача-хирурга по поводу операции бесплатно!
- Рак маточной трубы
- Рак яичников
- Рак шейки матки
- Рак тела матки
- Рак вульвы
- Рак влагалища
Содержание статьи:
Реже возникают новообразования наружных гениталий и влагалища. Эти поражения могут быть первичными, возникающими в самих органах, либо метастатическими, если рак распространился из других органов. Наиболее часто метастазы поражают яичники. Современная медицина позволяет выявлять эти типы рака в ранней стадии, что повышает шансы на полное излечение.
Гинекологическая онкология
Раковые поражения женской репродуктивной сферы относятся к одним из наиболее часто выявляемых опухолей. Злокачественные опухоли женских гениталий составляют до 18% от всех видов онкологии, из них наибольше число приходится на поражение шейки матки, а встречаемость рака яичников и тела матки колеблется в разных странах в пределах 4-5%. На ранней стадии выявления эти виды рака излечимы, процент рецидивов у них невысок. Но зачастую опухоли выявляются уже на поздней стадии, когда подходы к лечению существенно ограничены, рак распространился на соседние органы.
Сегодня существуют методы раннего выявления онкогинекологии, но не все женщины настороженно относятся к своему здоровью и регулярно проходят скрининговые исследования для раннего обнаружения онкологических заболеваний в гинекологии.
Виды гинекологической онкологии
Если рассматривать все злокачественные гинекологические заболевания, важно подчеркнуть, что рак имеет разные типы и симптомы. Злокачественные клетки могут возникать:
- В области шейки матки, протекая стадийно – от дисплазии клеток и карциномы in situ, когда поражение ограничено только поверхностным эпителием, до инвазивного рака, поражающего все слои клеток, распространяющегося вглубь.
- В области слизистой оболочки матки, формируя карциному эндометрия. Клетки опухоли распространяются в тело матки и окружающие ткани, метастазируют в яичники и лимфоузлы, отдаленные органы.
- В теле яичников – обычно рак развивается в форме овариальной карциномы. Это одна из самых агрессивных форм рака половой сферы, он поражает ткани яичников и окружающие клетки, лимфатические узлы, метастазирует в печень и легкие.
- В области вульвы – возникает карцинома клеток кожи в зоне преддверия влагалища. Изначально изменения локализованы в поверхностных тканях, постепенно проникая вглубь.
Относительно редкими формами онкологии гениталий считаются рак влагалища и маточных труб. Особая форма рака – это пузырный занос с развитием хориокарциномы, опухоли из тканей плодного яйца (трофобласта).
Причины развития гинекологического рака
Хотя точная причина для большинства видов гинекологического рака не определена, ведущими факторами, способствующими трансформации клеток в опухоль, считают гормональный дисбаланс. Обычно это нарушение концентрации эстрогеновых и гестагеновых гормонов со сдвигом в сторону гиперэстрогении. Избыток эстрогенов стимулирует клеточные рецепторы, ускоряя процессы пролиферации (размножение и рост клеток), что в определенный момент может привести к трансформации клеток в рак.
Отдельно выделяют причины развития для рака шейки матки. Уже доказано, что на его развитие влияет вирус папилломы человека (ВПЧ) отдельных штаммов. Он внедряется в клетки, встраиваясь в ДНК, запуская процесс образования клеток, имеющих трансформации. Для этого типа рака типична стадийность течения от минимальных изменений на слизистой, которые могут длиться годами, до более агрессивного роста.
Опухолевые клетки, которые образуются в тканях, от момента их появления до развития опухоли могут развиваться до 5-10 лет и более. Если диагностика выявляет рак на ранней стадии, возможно успешное и полное излечение.
Группы риска по развитию рака
Хотя признаки рака по гинекологии могут определяться у любой женщины, даже не имеющей каких-либо проблем с репродуктивной сферой, есть определенные факторы риска, повышающие вероятность онкологии:
- избыточный вес и ожирение, так как клетки жировой ткани гормоноактивны;
- раннее начало месячных и их позднее завершение, указывающее на гормональные изменения;
- ановуляция (отсутствие выхода яйцеклеток из яичников).
Для развития рака матки выделяют ряд дополнительных факторов риска:
- наступление менопаузы после 50 лет;
- нерожавшие женщины;
- гипертензия и диабет;
- нарушения менструального цикла с обильными и нерегулярными кровотечениями.
Для рака шейки матки дополнительными факторами риска считаются большое количество половых партнеров и половые инфекции, повышающие шансы на заражение ВПЧ.
Первые признаки и типичные симптомы разных видов рака
Для каждого типа опухолей есть типичные первые признаки, на которые женщине нужно обращать внимание.
Для рака шейки типичны кровотечения при спринцевании, половых контактах, боль внизу живота, учащение мочеиспусканий, ночная боль в области поясницы Источник:
Li H, Wu X, Cheng X
Advances in diagnosis and
treatment of metastatic cervical cancer //
J Gynecol Oncol. 2016 Jul;27(4):e43. doi: 10.3802/jgo.2016.27.e43 .При опухоли эндометрия возникают межменструальные кровотечения, мажущие выделения. Если женщина вступила в климакс, возможны кровотечения без цикличности, обильные водянистые выделения. Боль возникает на поздних стадиях, распространяется на поясницу, крестец и лобок.
При раке влагалища начальные признаки отсутствуют, по мере развития рака возможны выделения, язвы на слизистой, кровотечения, боли внизу живота.
Рак вульвы проявляется как новообразование на половых губах, жжение, зуд и язвы с кровотечением.
Поражение яичников длительное время не дает о себе знать, обнаруживается при обследованиях. На поздней стадии типична боль неопределенного характера.
Стадии гинекологического рака
Рак в гинекологии обычно описывается по системе TNM. Заглавные буквы означают характеристики самой опухоли – Т (tumor) со стадиями рака от Т1 до Т4, в зависимости от размеров.
Выделяют стадии Тх – когда опухоль невозможно распознать:
- Тis – для карциномы в шейке матки;
- Т1 – опухоль небольших размеров, не выходящая за пределы зоны возникновения;
- Т2 – опухоль входит в соседние зоны органа;
- Т3 – поражения органов малого таза;
- Т4 – поражения отдаленных органов.
Второй пункт оценки – это лимфоузлы N (nodus):
- стадия 0 – поражения не определяются;
- стадия 1 – есть поражения регионарных лимфоузлов.
М – это метастазирование:
- стадия Мх – нет данных о поражении;
- стадия М0 – нет отдаленных метастазов;
- стадия М1 – отдаленные метастазы выявлены.
Диагностика гинекологического рака
Скрининговое обследование для выявления рака шейки – это РАР-тест (цитологический мазок с определением типа клеток). При обнаружении атипичных клеток возможно минимальное вмешательство и устранение зоны поражения. Обследование проводится каждый год в период от 5 дня цикла до 25 дня. Также показаны расширенная кольпоскопия с прицельной биопсией очага. Проводят лабораторное исследование тканей из подозрительного очага.
Диагностика рака яичников возможна на основании выявления онкомаркера, сигнализирующего о раке СА-125. Если его уровень высокий, проводят УЗИ, лапароскопию с забором биопсии, исследуют региональные лимфоузлы с их биопсией.
Тактика лечения рака в гинекологии
Основа лечения любого типа рака – операция для полного удаления пораженных тканей. Если удалятся все пораженные ткани и раковые клетки, рецидивы не возникают, но это сложно реализовать практически, за исключением неинвазивной карциномы шейки матки. Поэтому для предотвращения дальнейшего роста опухоли операцию дополняют терапевтическими методами лечения, чтобы подавить те клетки, которые могли остаться после удаления Источник:
Л.А. Коломиец, А.Л. Чернышова, О.Н, Чуруксаева, А.Б. Виллерт, С.В. Молчанов
Оптимизация современных подходов в лечении гинекологического рака основных локализаций //
Злокачественные опухоли, 2017, т.7, № 3, спецвыпуск 1, с.66-72 .Каковы прогнозы гинекологического рака
Прогноз в отношении гинекологического рака зависит от того, в какой стадии выявлена опухоль. Если это рак шейки матки в стадии неинвазивной карциномы, возможно полное излечение при удалении зоны поражения. В первой стадии рака процент полного излечения достигает 80%, если это не агрессивные и быстрорастущие опухоли Источник:
С.Н. Пузин, Е.В. Коржевская, Ю.Г. Паяниди, Д.С. Огай, С.В. Хохлова, А.Ю. Кашурников, Е.В. Воробьева
Определяющее влияние стадии заболевания на прогноз и реабилитацию больных в онкогинекологии //
Медико-социальная экспертиза и реабилитация, 2013, №1, с.3-8 .Хуже прогнозы при поражении лимфоузлов и прорастании рака в соседние органы, особенно при метастазах. В этих случаях операция и последующее лечение направлено на повышение качества жизни и ее продолжительности.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также:
- Переломы ребер
- Суспензия протамин-цинк-инсулина (СПЦИ). Суспензия инсулин-протамин (СИП)
- Эпителиальные опухоли паренхимы почек. Аденома почки.
- Репродукция вирусов. Репродукция +РНК-вирусов. Пикорнавирусы. Репродукция пикорнавирусов.
- Мышечный ревматизм. Миалгия. Миогелоз. Болевая мышечно-фасциальная дисфункция. Миофасциит. Фиброзит.