Выполнение латеральной кантотомии
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
И.Г. ТРИФАНЕНКОВА, А.В. ТЕРЕЩЕНКО, М.В. ВЛАСОВ
Калужский филиал МНТК «Микрохирургия глаза» им. акад. С.Н. Федорова МЗ РФ, 248007, г. Калуга, ул. Святослава Федорова, д. 5
Цель ― оценить результаты выполнения фемтолазерного дозированного заднего капсулорексиса в хирургическом лечении врожденной катаракты в сочетании с синдромом первичного персистирующего гиперпластического стекловидного тела.
Задний капсулорексис выполнялся с использованием фемтолазера FemtoLDV Z8 (Ziemer, Швейцария).
Результаты. Во всех случаях был получен идеально округлый и ровный задний капсулорексис необходимого диаметра, четко локализованный согласно задаваемым параметрам. Ни в одном случае не было перемычек, мобилизация высеченного фрагмента задней капсулы для дальнейших манипуляций происходила без затруднений. Интра- и послеоперационных осложнений выявлено не было. Острота зрения у пациентов к концу срока наблюдения составила без коррекции от 0,1 до 0,3, с коррекцией ― от 0,2 до 0,6.
Заключение. Фемтолазерная методика выполнения заднего капсулорексиса в хирургии врожденной катаракты у детей в сочетании с синдромом ППГСТ позволяет сократить количество интраокулярных манипуляций, риск осложнений, время операции и наркозного пособия ребенку в сравнении с методикой мануального заднего капсулорексиса с использованием витреальных инструментов 25G.
Ключевые слова: фемтолазер, задний капсулорексис, врожденная катаракта, синдромом первичного персистирующего гиперпластического стекловидного тела.
I.G. TRIFANENKOVA, A.V. TERESHCHENKO, M.V. VLASOV
Kaluga branch of the S. Fyodorov Eye Microsurgery Federal State Institution, Svyatoslav Fyodorov Str., 5, Kaluga, Russian Federation, 248007
Femtosecond dosed posterior capsulorhexis in surgery of cataract primary persistent hyperplastic vitreous body
The objective of the research was to evaluate the results of executing dosed femtosecond laser assisted posterior capsulorhexis in the surgical treatment of congenital cataract in combination with the syndrome of primary persistent hyperplastic vitreous.
Material and methods. From 2014 to 2017, surgical treatment with femtosecond laser assisted posterior capsulorhexis was carried out in 10 children (10 eyes) with congenital cataracts in combination with syndrome of primary persistent hyperplastic vitreous (PPHV) at Kaluga branch of the S. Fyodorov Eye Microsurgery Federal State Institution. Six children were diagnosed with PPHV syndrome of the 1 st degree, and 4 children ― with the 2 nd degree of severity (according to Sudovskaya classification). The age of children at the time of surgery was from 3 to 12 months. The observation period varied from 8 to 36 months.
The posterior capsulorhexis was performed using a FemtoLDV Z8 femtolaser (Ziemer, Switzerland).
Results. In all cases, an ideally round and flat posterior capsulorhexis of the required diameter was obtained, clearly localized according to the set parameters. There were no intersections; mobilization of the carved fragment of the posterior capsule for further manipulation took place without difficulties. There were no intra- and postoperative complications. Visual acuity in patients at the end of the follow-up period was from 0.1 to 0.3 without correction, and from 0.2 to 0.6 with correction.
The conclusion. Femtolaser technique of performing a posterior capsulorhexis in the surgery of congenital cataract in children in combination with PPHV syndrome allows reducing the number of intraocular manipulations, the risk of complications, the operation and anesthesia time in children compared to the technique of manual posterior capsulorhexis using the 25G vitreal instruments.
Key words: femtolaser, posterior capsulorhexis, congenital cataract, syndrome of primary persistent hyperplastic vitreous body.
Использование фемтолазерного сопровождения нашло активное применение в хирургии катаракты у взрослых (роговичные разрезы, капсулорексис и фрагментация ядра). У детей данная методика является актуальной для выполнения переднего и заднего капсулорексиса, в частности, при синдроме первичного персистирующего гиперпластического стекловидного тела (ППГСТ) [1, 2].
ППГСТ представляет собой врожденную аномалию глаза, которая возникает в результате задержки обратного развития эмбриональной сосудистой сети (гиалоидной артерии и сосудистой оболочки хрусталика).
В подавляющем большинстве случаев заболевание носит односторонний характер. В зависимости от локализации фиброваскулярной ткани различают переднюю и заднюю формы заболевания, а также их сочетание. При передней форме наблюдаются персистирующая сосудистая оболочка хрусталика, врождённая катаракта, ретролентальная мембрана различной степени выраженности, удлинённые цилиарные отростки, гиалоидная артерия, фиксированная к задней капсуле хрусталика. Это состояние нередко осложняется формированием бельма и вторичной гипертензией. Задняя форма включает грубый фиброваскулярный тяж с гиалоидной артерией, идущий от диска зрительного нерва к задней капсуле хрусталика, отслойку сетчатки в заднем полюсе различной протяженности и высоты.
Помутнение задней капсулы, спаянной с фиброзированной ретролентальной мембраной при синдроме ППГСТ, в ходе хирургического лечения требует выполнения первичного заднего капсулорексиса-мембранорексиса. Однако в связи с особенностями проявления заболевания данная манипуляция является технически сложной, требует большого хирургического опыта и не всегда позволяет добиться оптимальных анатомических результатов (необходимого диаметра, формы и локализации). В связи с этим применение фемтолазерного сопровождения на этапе заднего капсулорексиса при катаракте в сочетании с синдромом ППГСТ у детей является перспективным направлением.
Цель ― разработать методику проведения и оценить результаты выполнения фемтолазерного дозированного заднего капсулорексиса в хирургическом лечении врожденной катаракты в сочетании с передней формой синдрома первичного персистирующего гиперпластического стекловидного тела.
Материал и методы.
Офтальмологическое предоперационное обследование проводилось под масочным севофлюрановым наркозом и включало биомикроскопию, офтальмоскопию, кератометрию, ВГД(IOP), А-В-ультразвуковое сканирование, ультразвуковую биомикроскопию, электроретинографию (ERG) (табл. 1). Особое внимание было уделено результатам ультразвуковой биомикроскопии как наиболее объективному методу предоперационной оценки структур переднего отдела глаза и состояния фиброзной ретролентальной мембраны, необходимых для определения тактики хирургического лечения.
ERG выполнялась на электрофизиологической установке Tomey EP-1000, Япония. Исследовалась максимальная ЭРГ на вспышку (ERG-flash) и ритмическая ЭРГ (ERG 30 Hz). Использовался внешний световой стимул с постоянной яркостью 1 Lux, интервалом между вспышками 5 сек при проведении ERG-flash и частотой стимула 30 Гц при проведении ERG 30 Hz.
Оптическую силу ИОЛ рассчитывали по формуле SRK/T.
Таблица 1.
Данные предоперационного обследования 10 пациентов (10 глаз) с врожденной катарактой в сочетании с синдромом ППГСТ
Тактика выбора техники хирургического вмешательства в зависимости от степени тяжести проптоза глазного яблока
Автор: Олейник В.В, Центр ветеринарной офтальмологии и микрохирургии доктора Шилкина, г. Москва.
Проптоз глазного яблока – патология, требующая незамедлительного оказания лечебной помощи животному. Существующий до настоящего времени хирургический шаблон совершенно не учитывал степень повреждения экстра- и интраокулярных структур, что нередко приводило к осложнениям как во время оперативного вмешательства, так и после него.
Материалы и методы
Работа проведена на базе «Московского ветеринарного центра офтальмологии и микрохирургии глаза Эскулап» и «Центра ветеринарной офтальмологии доктора Шилкина», г. Москва. За период с 2004 по 2013 год включительно нами прооперировано 166 животных (из них 17 кошек и 149 собак) различных половозрастных групп.
Состояние окружающих глаз тканей и век определяли методом биомикроскопии при помощи налобного бинокулярного микроскопа; переднего отрезка глаза – при помощи щелевой лампы. Повреждения роговицы исключали проведением флюоресцеинового теста. Состояние заднего отрезка глаза исследовали методом прямой офтальмоскопии с помощью офтальмоскопов Neitz BXa-RP, PanOptic и обратной бинокулярной офтальмоскопии с использованием налобного бинокулярного офтальмоскопа НБО-3-01 и линз 20 и 28 Д. Внутриглазное давление измеряли по стандартной методике тонометром Маклакова. Ультрасонографию интраокулярных структур и ретробульбарного пространства проводили на аппаратах Honda 2000 и Medison Sonoace X6 в В-режиме с применением конвексных датчиков частотой 7,5 и 9 МГц соответственно. При подозрении на повреждение костей черепа и шеи проводили рентгенографию на аппарате 12-П6.
Техническое оснащение
Клиническое обследование и техника операции
На первом этапе, при поступлении животного в клинику проводили его общее клиническое обследование. Затем – стандартное офтальмологическое обследование, включающее осмотр и пальпацию окружающих глаз тканей, биомикроскопию век и глазного яблока, диагностическое окрашивание роговицы флюоресцеином, тонометрию, офтальмоскопию, УЗИ.
По результатам обследования устанавливали степень тяжести проптоза глазного яблока согласно разработанной нами классификации и принимали решение о методе хирургического вмешательства и соответствующей медикаментозной терапии.
При легкой степени проптоза глазного яблока перед хирургом стоят следующие задачи:
1) предотвратить отек и последующую атрофию зрительного нерва;
2) репозировать глазное яблоко в орбиту;
3) иммобилизировать глазное яблоко на период, необходимый для восстановления мышечного аппарата глаза.
Предоперационная медикаментозная терапия
Для купирования явлений отека зрительного нерва и сетчатки, возникших вследствие декомпрессионно-компрессионного синдрома и предупреждения геморрагий применяли лазикс, маннитол, метипред, дицинон.
Этапы операции
Подготовку операционного поля осуществляли по общепринятой методике.
Техника оперативного вмешательства при легкой степени проптоза глазного яблока достаточно проста и эффективна.
- При незначительном или умеренном отеке конъюнктивы и эластичных веках проводили следующую манипуляцию: края верхнего и нижнего века в средней части захватывали двумя лапчатыми пинцетами и, приподнимая над конъюнктивой, подтягивали к центру роговицы. Одновременно с этим оказывали умеренное давление на роговицу и репозировали глазное яблоко в орбиту.
- При выраженном отеке конъюнктивы и неэластичных веках (что всегда отмечается у кошек) для репозиции глазного яблока необходимо осуществить латеральную кантотомию. Для этого проводили инфильтрационную анестезию (0,5% р-р новокаина, 0,1% адреналином 1:50) кожи в области латеральной спайки век. Затем на место предполагаемого разреза накладывали гемостатический зажим на 5-10 сек. (для предупреждения кровотечения из ветвей ангулярной артерии), после чего рассекали латеральную спайку век до костного края орбиты, благодаря этому натяжение век ослабевало, и репозиция глаза значительно облегчалась (Рис. 1, 2).
Следует отметить, что ретробульбарные инъекции противовоспалительных препаратов при проптозе глазного яблока мы не проводили, так как введение жидкости в ретробульбарное пространство (при имеющемся там отеке и гематоме) не оказывает ожидаемого лечебного эффекта, а лишь затрудняет репозицию глазного яблока.
Перед иммобилизацией глазного яблока необходимо удалить с поверхности роговицы некротизированные ткани. Для этого проводили ирригацию 0,9%-ным раствором натрия хлорида и при необходимости – суперфициальную кератэктомию.
Для иммобилизации глазного яблока использовали трехэтажную блефарорафию. Первый этаж формировали за счет третьего века, которое расправляли и фиксировали в области латерального угла глаза. Для этого на третье веко накладывали 2 петлевидных шва в области ножки хряща, далее швы выводили на кожу век и фиксировали как петлевидные валикообразные швы. В качестве валика использовали фрагмент трубки инфузионной системы. Второй этаж формировали путем наложения 3-4 одиночных узловатых швов на края верхнего и нижнего века, закрывая глазную щель (Рис. 3). При данной манипуляции важно правильно наложить швы. Для этого вкол иглы осуществляли в кожу верхнего века, отступая от края 5-8 мм, далее иглу проводили в толще века (через хрящ) и выводили строго в интрамаргинальном крае века в области точек выхода мейбомиевых желез. Далее вкол проводили в интрамаргинальный край нижнего века, также в зоне выхода протоков мейбомиевых желез, и через толщу века выводили на кожу на расстоянии 5-8 мм от края.
Наиболее распространенные ошибки в процессе наложения швов на веки происходят:
1) При смещении шва кнаружи от интрамаргинального края века, в результате чего возникает заворот ресничного края век и роговица травмируется.
2) При смещении шва внутрь от интрамаргинального края, что приводит к контакту шовного материала с роговицей и ее протрузии вплоть до перфорации.
На последнем этапе на верхнее и нижнее веко дополнительно накладывали 2-3 петлевидных валикообразных шва, что позволяло полностью репозировать глазное яблоко (Рис. 4, 5).
Петлевидные швы третьего этажа при легкой степени проптоза глазного яблока желательно снимать на 3-5-й день после операции.
Следует заметить, что мы давно отказались от наложения кисетного шва на веки, так как после его снятия у большинства животных отмечали стойкую рубцовую деформацию краев век. Помимо этого, данный шов не обеспечивает достаточную иммобилизацию глазного яблока.
В послеоперационном периоде ежедневно 4-6 раз в день проводили обработку швов и кожи век растворами антисептиков. В конъюнктивальную полость рекомендовали инстилляции глазных капель с антибиотиками (ципровет, ирис, тобрекс).
Системная терапия включала:
- антибиотикотерапию (кобактан, цефазолин, цефотаксим, байтрил, ципролет) 5-7 дней;
- противовоспалительную терапию (метипред, дексаметазон) 3-5 дней;
- дегидратационную терапию (лазикс и маннитол) 2-3 дня;
- ангиопротекторы (дицинон и аскорутин) 7-14 дней.
На 14-й день швы с верхнего и нижнего, а также третьего века снимали. Весь послеоперационный период до снятия швов животное должно находиться в защитном воротнике, пренебрежение к данной рекомендации приводило к расчесыванию глаза, прорезыванию швов и септическим осложнениям.
Состояние глаза после снятия швов на 14-й день после операции: конъюнктива бледно-розовая, инъекция сосудов не выражена, роговица прозрачная, гладкая, блестящая, влажная, сферичная, передняя камера нормальной глубины, влага передней камеры прозрачна, радужка без изменений, зрачок реагирует на свет, стекловидное тело прозрачно, сетчатка и зрительный нерв в большинстве случаев без видимых патологических изменений.
По данной методике прооперировано 80 животных, из них 75 собак и 5 кошек.
Осложнения
Интраоперационные осложнения при вышеописанном оперативном вмешательстве не встречаются из-за простоты его выполнения.
Послеоперационные осложнения:
- Длительно не заживающая эрозия роговицы – 12%.
- Частичная атрофия зрительного нерва – 23%.
- Отек зрительного нерва – 3%.
В целом простота техники хирургического вмешательства при легкой степени проптоза глазного яблока позволяет осуществлять данную операцию врачам широкого профиля и сохранить зрение животным без использования специального офтальмологического оборудования.
При средней степени проптоза глазного яблока перед хирургом стоят следующие задачи:
1. Снизить степень транссудации в зрительном нерве, его окружении, сетчатке и сосудистой оболочке. Купировать кровотечение в поврежденных тканях глаза.
2. Восстановить целостность глазодвигательных мышц.
3. Провести эвакуацию крови (при ее наличии) из передней камеры глаза.
4. Иммобилизировать глазное яблоко.
Предоперационная медикаментозная терапия включала следующие группы препаратов: обезболивающие, кортикостероиды, мочегонные, кровоостанавливающие.
На первом этапе операции проводили латеральную кантотомию по описанной выше методике.
Ретробульбарный отек и гематома, помимо затруднения репозиции глаза, оказывают негативное влияние на трофику зрительного нерва, что впоследствии может привести к его атрофии. Поэтому необходимо осуществить дренирование ретробульбарного пространства. С этой целью в области экватора глаза в 3 сегментах на 14, 16 и 20 часах проводили рассечение конъюнктивы и теноновой оболочки, затем изогнутым глазным шпателем формировали канал в ретробульбарное пространство (Рис. 6).
Эту процедуру необходимо выполнять с особой осторожностью, так как в зоне экватора глаза из склеры выходят вортикозные вены (основные пути оттока крови), повреждение которых приводит к нарушению гемо- и гидродинамики глаза вплоть до развития острого приступа глаукомы. С целью сокращения сроков резорбции гематомы в дренажные каналы вводили растворы фибринолитиков (гемаза, фибринолизин, лидаза).
При наличии страбизма и смещении зрительной оси пораженного глаза проводили восстановление поврежденных мышц путем фиксации их к склере П-образными швами. В некоторых случаях сокращение и деформация разорванной глазодвигательной мышцы не позволяет хирургически восстановить ее целостность. В данной ситуации для восстановления анатомического положения глазного яблока мы прибегаем к формированию искусственной связки между склерой и периорбитой. Склера в области экватора значительно тоньше роговицы, поэтому все связанные с ней манипуляции осуществляли с особой деликатностью только под операционным микроскопом, так как даже единичный сквозной прокол склеры неминуемо приведет к повреждению сосудистой оболочки и интраокулярному кровоизлиянию. Разрывы конъюнктивы ушивали непрерывным швом, используя рассасывающуюся нить VICRYL N 6-0.
Повреждения роговицы при проптозе глазного яблока средней степени могут варьироваться от субтотальных эрозий до обширного некроза и язв роговицы. Так, при эрозии, язве или некрозе роговицы, не превышающей 1/5 ее глубины, проводили суперфициальную кератэктомию, а при более глубоких повреждениях – трансплантацию искусственной роговицы.
При наличии гифемы необходимо удалить кровь из передней камеры с целью предотвращения развития транзиторной глаукомы вследствие блокады дренажной системы глаза форменными элементами крови и сгустками фибрина. Для этого через парацентез в сегменте с 10 до 14 часов с помощью ирригационно-аспирационной двухканальной системы проводили промывание передней камеры глаза. После удаления гифемы в переднюю камеру вводили раствор, содержащий антибиотики и мидриатики.
Иммобилизацию глазного яблока осуществляли путем проведения 2-этажной блефарорафии. Первый этаж формировали путем наложения 3-4 одиночных узловатых швов на края верхнего и нижнего века, закрывая глазную щель. Второй – путем наложения на верхнее и нижнее веко дополнительно 2-3 петлевидных валикообразных швов, что позволяло надежно репозировать глазное яблоко (Рис. 7).
Помимо перечисленных манипуляций, с 2011 года мы дополнили вышеописанную методику пластикой медиального и латерального углов глазной щели у брахицефальных собак. Данная манипуляция за счет уменьшения глазной щели позволяет устранить лагофтальм, сократить сроки эпителизации нейротрофических язв роговицы и снизить частоту развития синдрома сухого глаза.
Швы снимали на 14-й день после операции.
Послеоперационный уход осуществляли аналогично таковому при легкой степени проптоза.
По данной методике прооперировано 158 животных, из них 136 собак и 22 кошки.
Интраоперационные осложнения:
1. Перфорация склеры при подшивании мышц – 1,2% (2 случая).
2. Разрывы сосудов в ретробульбарном пространстве – 1,8% (3 случая).
Купирование интраоперационных осложнений необходимо проводить экстренно, так как перфорацию склеры необходимо закрывать силиконовой пломбой, фиксируя ее к склере П-образными швами. Ретробульбарное кровотечение блокировали путем введения через дренажный канал кусочка гемостатической губки.
Послеоперационные осложнения:
- Страбизм различной степени выраженности – 7%.
- Язва или эрозия роговицы – 50%.
- Синдром сухого глаза – 15%.
- Атрофия зрительного нерва – 59%.
- Лагофтальм – 34% (данное осложнение перестало встречаться после введения в технику операции пластики углов глазной щели).
- Ограничение подвижности глазного яблока – 24%.
Часть послеоперационных осложнений (язва или эрозия роговицы, синдром сухого глаза, лагофтальм) носят временный характер и компенсируются медикаментозно в течение 3–6 недель.
Что касается косоглазия, то его хирургическую коррекцию необходимо проводить в обязательном порядке, так как в противном случае развивается ксероз роговицы. Помимо этого, девиация (расхождение) зрительных осей влечет за собой отсутствие бинокулярного зрения и пространственного восприятия у животного (Рис. 8, 9).
Большой процент описанных нами осложнений обусловлен не столько характером поражений глазного яблока, сколько поздним обращением владельцев животного за специализированной помощью.
Сохранение глазного яблока при тяжелой степени проптоза является объемной темой, которая требует освещения в отдельной статье.
Заключение
Использование оценки степени тяжести повреждений глазного яблока по разработанной нами классификации позволяет с высокой степенью достоверности дать прогноз результатов лечения и выбрать соответствующую технику операции.
Несмотря на то что повреждения глазного яблока и его придаточного аппарата при проптозе достаточно тяжелы, своевременное хирургическое вмешательство в большинстве случаев позволяет сохранить не только глаз, но и зрение животному.
Выполнение латеральной кантотомии
Латеральная кантотомия – экстренное лечение синдрома орбитальной компрессии – представляет собой хирургическое воздействие на латеральное кантальное сухожилие. Процедура кантолизиса включает проведение кантотомии с последующим разрезом нижней ветви (ножки) сухожилия.
Показания к латеральной кантотомии
Синдром орбитальной компрессии Синдром орбитальной компрессии Последствия тупой травмы глаза варьируются от нарушения целостности век до повреждения глазницы. (См. также Обзор травм глаза [Overview of Eye Trauma].) Ушибы век (в результате «черные глаза»). Прочитайте дополнительные сведения Тупая травма лица (см. Контузии глаза и рваные раны Ушибы и ранения глаз Последствия тупой травмы глаза варьируются от нарушения целостности век до повреждения глазницы. (См. также Обзор травм глаза [Overview of Eye Trauma].) Ушибы век (в результате «черные глаза»). Прочитайте дополнительные сведенияПротивопоказания к латеральной кантотомии
Абсолютные противопоказания
Предполагаемая перфорация глазного яблока (например, неправильный зрачок, гифема, грыжа радужной оболочки, плоская роговица, отток внутриглазной жидкости)
Осложнения при латеральной кантотомии
Механическое повреждение глаза (например, латеральной прямой мышцы, слезной железы или слезной артерии) или век
Неотложность проведения операции в сочетании с травмирующей деформацией анатомического строения и при возможном незнании условий проведения операции не врачами-офтальмологами может повысить риск ятрогенной травмы глазного яблока.
Оборудование для латеральной кантотомии
Стерильная марля, перчатки и простыни
Антисептический раствор (например, хлоргексидин, повидон-йод)
Местный глазной анестетик (например, 0,5% пропаракаин или тетракаин в виде глазных капель)
Местный анестетик (например, 1% или 2% раствор лидокаина с адреналином), маленькие инъекционные иглы и маленький (объёмом около 3 мл) шприц
Глазная мазь с антибиотиками (например, 0,5% эритромициновая, бацитрациновая)
Иногда физиологический раствор или вода для промывания
Иглодержатель или кровеостанавливающий зажим, зубчатые щипцы, ножницы для радужки
Дополнительные соображения при латеральной кантатотомии
Для минимизации продолжительность ишемии сетчатки и выполнения процедуры кантотомии или кантолиза важна скорость диагностирования синдрома орбитальной компрессии. Следует обратиться за офтальмологической консультацией, но она не должна отсрочивать проведение операции. Поскольку диагноз синдрома орбитальной компрессии является чисто клиническим, процедуру также не следует откладывать до визуализационного исследования.
Крайне важны стерильные условия.
Данная процедура является болезненной. Пациенту в сознании, со спутанным сознанием или малоконтактному пациенту может потребоваться регионарная блокада нервов, седация или средство механического удерживания, чтобы предотвратить движение, которое может привести к повреждению глазного яблока во время процедуры. Детям во время проведения операции может потребоваться общий наркоз.
Положение для выполнения латеральной кантотомии
Пациента необходимо положить на носилки и стабилизировать его голову и веки.
Соответствующая анатомия для выполнения латеральной кантотомии
Медиальные и латеральные кантальные связки удерживают глазное яблоко внутри глазницы и за веками глаза.
Латеральное кантальное сухожилие делится на две ветви: верхнюю и нижнюю. Иссечение одной или обеих ослабляет веки, позволяя яблоку выйти за пределы орбиты и, таким образом, снизить давление на глаз.
Пошаговое описание методики
Все предварительные этапы следует выполнить как можно быстрее, включая грубую оценку остроты зрения Оценка остроты зрения , осмотр глазного яблока, а иногда простую обработку и промывание области боковой спайки века.
Разместите все свои инструменты на поднос рядом с изголовьем кровати, чтобы все было в пределах радиуса доступа и вам не нужно было бы обращаться за помощью.
Подготовьте кожу с помощью антисептика, например, такого как повидон, йод или хлоргексидин; не допускайте попадания антисептика в глаз. Необходимо обложить область операционного поля стерильными салфетками (простынями).
В область проведения латеральной кантотомии необходимо ввести 1 мл или 2 мл местного анестетика, содержащего адреналин.
Чтобы разрушить ткань от латерального угла глазной щели до края орбиты, используйте иглу или гемостат, это необходимо сделать в течение временного интервала от 20 секунд до 2 минут. Разрушение этой ткани помогает уменьшить кровотечение и облегчает осмотр места разреза при обширном травматическом отеке.
Для выполнения разреза от латерального уголка глаза до края орбиты длиной примерно 1–2 см (кантотомия) необходимо использовать ножницы для иридэктомии.
Нужно разрезать нижнюю, а иногда и обе ножки латеральной кантальной связки (кантолиз). Большинство экспертов рекомендуют начинать с нижней связки. Поднимите нижнюю часть латерального края века. С помощью ножниц, направленных в противоположную сторону от глазного яблока, найдите и удалите пораженный корешок. Отделить нижнюю связку помогут поддергивающие движения ножницами. При условии, если сухожилие все еще не повреждено, вы почувствуете дрожь, как при оттягивании струны.
Следующим шагом некоторые эксперты рекомендуют в плановом порядке выполнить рассечение верхней связки. Другие рекомендуют проводить повторный осмотр с целью ослабления воздействия синдрома орбитальной компрессии (например, путем измерения внутриглазного давления), рассечение верхней связки рекомендуется, если его воздействие продолжается.
Чтобы рассечь верхнюю связку, приподнимите и обнажите нижнюю часть с боковой стороны верхнего века. Следует проверить, разрезана ли верхняя связка сухожилия, ударяя по ней ножницами.
Если сухожилие все еще целое, нужно его обрезать. Разрез сухожилия ослабляет веко и дополнительно уменьшает давление на глаз.
Дальнейший уход за пациентом после латеральной кантотомии
Поскольку пациент не может моргать, для смазки роговицы на глаз наносится мазь с антибиотиками и накрывается стерильной повязкой.
Латеральные кантотомические разрезы не зашивают во время кантотомии, они часто заживают без выраженных рубцов.
Пациенты с тяжёлыми травмами должны быть госпитализированы.
Для стационарных больных с прогрессирующей потерей зрения следует рассматривать применение метилпреднизолона (по 250 мг в/м или в/в каждые 6 часов) в течение 3 дней.
В случае, если внутриглазное давление остается повышенным, следует принять во внимание местную терапию (например, глазные капли тимолол 0,5%, бримонидин 0,2% или дорзоламид 2%) или системную терапию (например, препарат немедленного высвобождения ацетазоломид в дозе 500 мг перорально или внутривенная инъекция маннитола в дозе 1–2 мг/кг в течение 45 мин).
В течение нескольких дней после кантотомии пациентам следует избегать напряжения и прикладывать пакеты со льдом.
Предупреждения и распространенные ошибки при латеральной кантотомии
Если есть подозрение на разрыв глазного яблока, избегайте проверки внутриглазного давления или пальпации глазного яблока.
Советы и рекомендации по латеральной кантотомии
При рассекании нижней части связки направляйте нижнезаднюю сторону к латеральному краю, чтобы не повредить мышцу, поднимающую верхнее веко, слезную железу и слезную артерию, расположенные выше.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Выполнение латеральной кантотомии
ФГБНУ «Научно-исследовательский институт глазных болезней»
ФГБНУ «Научно-исследовательский институт глазных болезней»
ФГБНУ «Научно-исследовательский институт глазных болезней»
Ретробульбарная гематома при эндоскопической эндоназальной дакриоцисториностомии
Журнал: Вестник оториноларингологии. 2021;86(1): 112‑116
ФГБНУ «Научно-исследовательский институт глазных болезней»
В последнее время во всем мире отмечается рост количества операций на слезоотводящих путях, проводимых оториноларингологами. При этих операциях возможно развитие интра- и послеоперационных осложнений, которые требуют вмешательства офтальмолога. Редким осложнением эндоскопической дакриоцисториностомии является развитие ретробульбарной геморрагии. В настоящей статье приведен клинический случай развития ретробульбарной геморрагии при эндоскопичекой дакриоцисториностомии. Пациенту с дакриоциститом была выполнена эндоскопическая дакриоцисториностомия. По данным предоперационной компьютерной томографии был обнаружен недостаток костной ткани в области ямки слезного мешка. Во время операции отмечалось выраженное кровотечение. На фоне тампонады сформированного соустья отмечены нарастающий экзофтальм, хемоз конъюнктивы, субконъюнктивальное кровоизлияние. После удаления тампона отмечена положительная динамика. Интраоперационно внутривенно введен раствор дексаметазона, в послеоперационном периоде — раствор метилпреднизолона. По данным компьютерной томографии, в 1-е сутки после операции сохранялся экзофтальм, локализована гематома. Зрительные функции без изменений. Через 6 мес после операции больной жалоб не предъявлял. По данным компьютерной томографии определено функционирующее дакриориностомическое соустье. Часто требуется междициплинарный подход к такого рода осложнениям, поскольку он может обеспечить полноценную декомпрессию орбиты, а также адекватное послеоперационное ведение пациента, способствующее наиболее полноценной его офтальмологической реабилитации. Взаимодействие оториноларингологов и офтальмологов в таких случаях является непременным условием безопасности операции.
ФГБНУ «Научно-исследовательский институт глазных болезней»
ФГБНУ «Научно-исследовательский институт глазных болезней»
ФГБНУ «Научно-исследовательский институт глазных болезней»
Дата принятия в печать:
В последнее время во всем мире отмечается рост количества операций на слезоотводящих путях, проводимых оториноларингологами. Однако топографо-анатомические особенности слезоотводящего аппарата объясняют возможность развития ряда интра- и послеоперационных осложнений, которые требуют междисциплинарного подхода.
Так, при выполнении дакриоцисториностомии возможно развитие ретробульбарной геморрагии, что является потенциально угрожающим зрению осложнением, при котором специализированная офтальмологическая помощь должна быть оказана в течение нескольких часов. В настоящей статье мы приводим клинический случай интраоперационной ретробульбарной геморрагии при эндоскопической эндоназальной дакриоцисториностомии.
Клинический случай
В 2019 г. в НИИ глазных болезней обратился пациент К., 50 лет, с диагнозом: левосторонний хронический дакриоцистит, облитерирующая форма. Диагноз был установлен с учетом данных компьютерной томографии, выполненной с контрастированием слезоотводящих путей (рис. 1, а). При изучении сканограмм обращало на себя внимание истончение слезной кости и лобного отростка верхней челюсти.
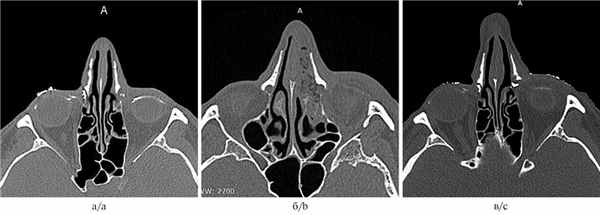
Рис. 1. Результаты компьютерной томографии (костная реконструкция).
а — до операции; б — в 1-е сутки после операции; в — через 6 мес после операции.
Была проведена эндоскопическая эндоназальная дакриоцисториностомия с биканаликулярной интубацией слева под комбинированной анестезией. После формирования мукопериостального лоскута боковой стенки полости носа в проекции слезной ямки было обнаружено, что лобный отросток верхнечелюстной кости выражен слабо, а слезная кость имеет дигисценции, при наружной компрессии слезного мешка отмечалась промененция кости в проекции ямки слезного мешка, визуализируемая эндоскопически. Во время операции наблюдали выраженное капиллярное кровотечение из слизистой оболочки полости носа, а также при остеотомии, что сопровождалось артериальной гипертензией и тахикардией. Костное окно было сформировано при помощи костного выкусывателя и щипцов, затем радионожом было осуществлено вскрытие слезного мешка. Было отмечено выраженное кровотечение, с гемостатической целью была проведена тампонада области сформированного соустья гемостатической губкой, смоченной в растворе адреналина.
В течение 1 мин появились субконъюнктивальное кровоизлияние, хемоз конъюнктивы, глазное яблоко прогрессивно смещалось кпереди. Была отмечена частичная офтальмоплегия. Пациент отметил боль за глазным яблоком. При попытке сместить глазное яблоко кзади была отмечена его ригидность. Экзофтальм составил около 10 мм.
Из полости носа была удалена гемостатическая губка. В течение последующих нескольких минут хемоз конъюнктивы, а затем и экзофтальм уменьшились. Внутривенно был введен раствор дексаметазона (16 мг). Проведена радиохирургическая биполярная коагуляция слизистой оболочки полости носа. После гемостаза, пластики сформированной дакриостомы и биканаликулярной интубации операция была завершена.
Через 1 ч после окончания операции сохранялось субконъюнктивальное кровоизлияние. Острота зрения 1,0 н/к. Была проведена экзофтальмометрия по Hertel, сохранялся экзофтальм 2 мм. Движение глазного яблока в полном объеме. Внутривенно введен раствор метилпреднизолона (250 мг).
На следующий день после операции была проведена компьютерная томография средней зоны лица (рис. 1, б). На сканограммах определяли послеоперационный дефект костной стенки размером 11×9 мм. Сохранялся небольшой экзофтальм слева: задний полюс левого глазного яблока располагался на 7 мм кзади от уровня межскуловой линии, задний полюс правого глазного яблока — на 8,8 мм. Определяли умеренное уплотнение параорбитальной и ретробульбарной клетчатки в нижних отделах левой орбиты, уплотнение мягких тканей в области левого слезного мешка. Изменений со стороны глазодвигательных мышц выявлено не было. Зрительные нервы симметричные. Определена гематома в нижнемедиальном отделе орбиты (рис. 2). Слизистая оболочка левой верхнечелюстной пазухи, а также в передних левых клетках решетчатого лабиринта и в нижней части левой лобной пазухи умеренно утолщена. Полость носа тампонирована.
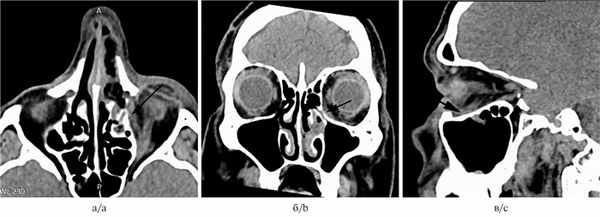
Рис. 2. Результаты компьютерной томографии, выполненной в 1-е сутки после операции (мягкотканная реконструкция).
а — аксиальная проекция; б — коронарная проекция; в — кососагиттальная проекция
Стрелкой обозначена гематома.
При компьютерной статической периметрии (скрининговая программа) и при исследовании цветовой чувствительности изменений не выявлено. При экзофтальмометрии по Hertel был обнаружен остаточный экзофтальм 1 мм.
В 1-е сутки после операции тампоны из полости носа удалены. После анемизации слизистой оболочки и туалета полости носа эндоскопически визуализирована дакриостома, лакримальный имплантат в правильном положении, подвижен, слезоотводящие пути свободно проходимы. Назначена рутинная послеоперационная терапия с орошением слизистой оболочки полости носа солевыми растворами, местные кортикостероиды. Проводили системную терапию кортикостероидами, назначая их по убывающей схеме на протяжении 3 дней.
При контрольном осмотре через 2 нед после операции пациент офтальмологических жалоб не предъявлял. Острота зрения 1,0 н/к, экзофтальма нет. При биомикроскопии конъюнктива спокойна, отделяемого на ее поверхности нет. Через 6 нед после операции лакримальный имплантат был удален.
При контрольном осмотре через 6 мес после операции офтальмологический статус неизменен. Жалоб на слезотечение или отделяемое из слезоотводящих путей пациент не предъявлял. Эндоскопически определяли сформированную дакриостому, края ее чистые, эпителизированы. Тест с красителем положительный, слезоотводящие пути свободно проходимы. Выполнена компьютерная томография с контрастированием слезоотводящих путей, по данным которой признаков патологических процессов в орбите не выявлено, определяется функционирующее дакриостомическое соустье размером 9×8 мм (рис. 1, в).
Развитие ретробульбарной гематомы является одним из относительно редких осложнений эндоназальной хирургии при проведении эндоскопических вмешательств, возникающих, по данным разных авторов, в 0,1—0,2% случаев [1—3]. Частота развития такого рода осложнений до широкого внедрения эндоскопической техники, по-видимому, была выше [4]. В русскоязычной литературе редко обнаруживаются указания на развитие ретробульбарной гематомы вследствие проведения эндоназальных операций. Средствами поисковой системы Российского индекса научного цитирования нами было обнаружено одно упоминание этого (успешно разрешенного) осложнения, развившегося при удалении мукоцеле лобной пазухи [5]. Вместе с тем, по-видимому, частота таких осложнений при эндоназальной хирургии, в частности при дакриохирургических вмешательствах, в реальности несколько выше. Так, нами была оперирована пациентка, которой ранее в другом лечебном учреждении была проведена дакриоцисториностомия, однако, исходя из данных выписки из истории болезни, при этом не было проведено полноценной остеотомии и пластики дакриостомы, поскольку операция была осложнена интраоперационным развитием ретробульбарной гематомы.
Остановимся на случаях ретробульбарной гематомы, возникшей при проведении дакриохирургических вмешательств. В литературе нами было обнаружено описание двух таких клинических случаев: в первом ретробульбарная гематома развилась в 1-е сутки после двусторонней дакриоцистэктомии, выполняемой наружным доступом, при этом только с одной стороны [11]; а во втором случае ретробульбарная гематома развилась в 1-е послеоперационные сутки после проведения неэндоскопической эндоназальной дакриоцисториностомии [12]. В обоих описанных случаях на стороне ретробульбарной гематомы возникла полная потеря зрения.
Авторы статьи, касающейся второго клинического случая, приводят несколько возможных вариантов патогенеза ретробульбарной гематомы. Клинической особенностью описываемого случая явилось то, что пациентка отметила ухудшение зрения и боль в 1-е сутки после операции, однако за помощью обратилась только через 1 нед. Выполнив компьютерную томографию, авторы обнаружили значительный дефект медиальной стенки орбиты, предположив, что наличие такого дефекта сопровождалось капиллярным кровотечением и накоплением геморрагической жидкости за глазным яблоком. В условиях тугой тампонады носа эвакуация геморрагической жидкости из орбиты была затруднена, вследствие чего она накапливалась в ограниченном пространстве, что способствовало повышению внутриглазничного давления. По-видимому, механизм развития ретробульбарной гематомы в описанном нами случае был подобным: она произошла на фоне тампонады, а после удаления тампона из полости носа была обнаружена постепенная репозиция глазного яблока. Таким образом, можно предположить, что источником кровотечения была слизистая оболочка полости носа, геморрагическая жидкость через созданное соустье попадала в орбиту, а путь для ее эвакуации был закрыт тампоном. При удалении тампона и восстановлении оттока жидкость эвакуировалась из орбиты по градиенту давления. Подобный механизм развития ретробульбарной гематомы был предположен и в другом случае развития ретробульбарной гематомы при проведении эндоназальной эндоскопической операции на решетчатых пазухах [10].
Вторая гипотеза, предложенная авторами, состоит в том, что при проведении операции была повреждена внутренняя прямая мышца, вследствие чего развилось отсроченное кровотечение. В описанном нами случае такой вариант патогенеза, вероятно, можно исключить, поскольку отсутствовали глазодвигательные нарушения в 1-е сутки после операции, непременно сопровождающие повреждение одной из глазодвигательных мышц, а также отсутствовали признаки указанного повреждения по данным компьютерной томографии, проведенной в 1-е сутки после операции.
Являясь ургентным осложнением, интра- или послеоперационное развитие ретробульбарной гематомы требует незамедлительных действий хирурга. Помимо остановки кровотечения, предлагаются следующие мероприятия: удаление тампона из полости носа, подъем головного конца пациента, а также системное введение кортикостероидов [13]. Это способствует эвакуации геморрагической жидкости из орбиты, а также снижению отека, что замедляет или полностью прекращает развитие компартмент-синдрома. При неэффективности этих мероприятий рекомендовано прибегать к декомпрессии орбиты, начав с выполнения операции латеральной кантотомии и кантолизиса [4, 7, 14]. Снижение внутриглазничного давления должно быть достигнуто в кратчайшие сроки после развития осложнения, так как в таком случае вероятно полное восстановление зрительных функций [6].
Заключение
Операция дакриоцисториностомии часто связана со вскрытием передних клеток решетчатого лабиринта, необходимым ввиду топографо-анаомических особенностей для полноценной марсупилизации слезного мешка [15]. Ретробульбарная гематома — это одно из редких, но возможных осложнений операции, к которому должен быть готов любой хирург, проводящий такие вмешательства.
В описанном нами случае нарушение целостности медиальной стенки орбиты сопровождалось необычно выраженным капиллярным кровотечением на фоне подъема артериального давления, что привело к затеканию большого количества геморрагической жидкости в ретробульбарное пространство. По-видимому, установленный тампон герметизировал орбиту, что в условиях постоянного притока жидкости привело к повышению внутриглазничного давления и экзофтальму. После разгерметизации орбиты и остановки кровотечения положение глазного яблока восстановилось, а зрительные функции не пострадали.
Посредством коагуляции слизистой оболочки полости носа был достигнут стойкий гемостаз, что явилось профилактикой отсроченного кровотечения. Тщательный гемостаз позволил не проводить в послеоперационном периоде дополнительной терапии, направленной на усиление свертываемости крови. Это дало возможность сосредоточить усилия на противовоспалительной терапии, применение которой позволяет снизить вероятность развития функциональных осложнений со стороны глазного яблока.
Часто требуется междициплинарный подход к такого рода осложнениям, поскольку он может обеспечить полноценную декомпрессию орбиты, а также адекватное послеоперационное ведение пациента, способствующее наиболее полноценной его офтальмологической реабилитации. Взаимодействие оториноларингологов и офтальмологов в таких случаях является непременным условием безопасности операции.
Опыт применения модернизированной медиальной кантопластики при брахицефалическом окулярном синдроме у собак на основании серии клинических случаев
Сокращения: МК - медиальная кантопластика; ГЯ – глазное яблоко; БОС - брахицефалический окулярный синдром.
Ключевые слова: медиальная кантопластика, кантопластика по Roberts-Jensen, меланоз роговицы, брахицефалический окулярный синдром, медиальный энтропион, эурибрефарон, макроблефарон, трихиаз носовой складкой, экзофтальм, пролапс слезной железы 3-го века, слезные дорожки на морде, язвы роговицы, сосудистый кератит, пигментозный кератит.
Key words: medial сanthoplasty, сanthoplasty by Roberts-Jensen pocket technique, melanosis of the cornea, brachiocephaly ocular syndrome, medial entropion, еuryblepharon, macroblepharon, trichiasis nasal folds, exophthalmos, proptosis, prolapse of the tear gland of the nictitating membrane, the tear tracks on the face, ulcer of the cornea, vascular keratitis, pigmentary keratitis.
Аннотация
В данной работе представлено обоснование техники модернизированной МК как метода профилактики болезней глаз у брахицефалических пород собак при брахицефалическом окулярном синдроме.
In this paper will be discussed about the necessity of this technique eyelid surgery for the prevention of eye diseases brachicephalicus dog breeds
Цель исследования
Обосновать применение коррекционной блефаропластики медиального угла глаза у брахицефалических пород собак в качестве профилактической меры при заболеваниях глаз, свойственных данной группе собак.
Объект исследования
Материалом для данного работы послужила популяция собак породы: мопс (n=4), пекинес (n=2), щи-тцу (n=2), английский (n=1) и французский (n=1) бульдоги.
Методы
Были рассмотрены архивные данные за период с января 2013 г. по январь 2015 г. из базы ветеринарного программного обеспечения Enote 2.0. Всем пациентам было выполнено стандартное офтальмологическое обследование. Во всех случаях была выполнена модернизированная медиальная кантопластика билатерально (n=20 ГЯ). Также были учтены и проанализированы количество и тяжесть осложнений в ранний и отдаленный послеоперационный период. В ранний послеоперационный период контроль осуществлялся посредством повторного приема пациента. В отдаленный послеоперационный период (через 4, 6, 8, 10 месяцев) контроль осуществлялся методом телефонного обзвона владельцев через call-центр.
Результаты
Послеоперационные осложнения при выполнении модернизированной МК билатерально включали: инфицирование швов в 10% случаев (n=2 ГЯ), частичное преждевременное снятие отдельных швов (n=1 ГЯ) в ранний послеоперационный период, что составляет 5%.
У пациентов, прооперированных методом модернизированной МК процесс восстановления составлял до 12 дней и благополучно завершился после снятия швов. Эффективность блефаропластики оценивалась посредством офтальмологического обследования и включала в себя следующие критерии: наклон ребра нижнего века к роговице, отсутствие контакта роговицы с шерстью носовой складки, функциональность назолакримальной системы, симметрия разреза глаз, тест Ширмера 1, полнота покрытия роговицы веками при моргании.
Стоит отметить, что все возникшие осложнения не требовали повторного оперативного вмешательства и не относятся к серьезным осложнениям, как по данным литературы, так и на основании нашего клинического опыта.
Клиническая значимость
На основании нашего опыта, методика модернизированной МК дает положительные результаты как в ранний, так и в долгосрочный послеоперационный периоды.
Данная методика на сегодняшний день является перспективным методом лечения животных с брахицефалическим окулярным синдромом, однако все еще требует дополнительных исследований для сравнительной оценки с другими методами медиальной кантопластики.
Введение
Брахицефалический окулярный синдром (БОС) у собак представляет собой совокупность анатомических черт строения орбиты и носового отделов черепа у собак брахицефалических пород, приводящая к нарушению физиологического контакта роговицы с конъюнктивой век, и каскадом вызывающая ряд патологических состояний глаза и кожи век, таких как меланоз роговицы или пигментозный кератит, медиальный энтропион, трихиаз носовой складкой, экзофтальм и проптоз глазного яблока, пролапс слезной железы 3-го века, а также слезные дорожки на морде (Рис. 1-5).
Актуальность
Брахицефалический окулярный синдром включает в себя большинство или все нижеперечисленные особенности строения век:
- макроблефарон или эуриблефарон (аномально широкий разрез глаз при избыточной длине пальпебральной щели);
- лагофтальм (неполное смыкание век и вызванный этим дефицит слезы центральной зоны роговицы), что в дальнейшем приводит к синдрому сухого глаза;
- энтропион медиального канта (нижнее веко, рядом с медиальным углом глазной щели, закручивается вовнутрь и прячет или закрывает нижнюю носослёзную точку);
- снижение чувствительности роговицы по сравнению с мезоцефальными и долигоцефальными породами в результате привычного контакта её с пальпебральным краем нижнего века или шерстью носовой складки;
- неглубокая орбита, предрасполагающая к травматическому экзофтальму глазного яблока и его проптозу.
При популярности таких пород собак, как мопс, пекинес, французский бульдог, щи-тцу, гриффон и других брахицефалических пород, частота обращений владельцев данных пород к ветеринарному офтальмологу при заболевании глаз питомцев составляет до 40 % от общего количества пациентов этого врача. При этом пик заболеваемости приходится в среднем на возраст от 6 месяцев до 10 лет.
Диагностика
Во всех случаях требуется выполнять офтальмологический осмотр который включает:
- Биомикроскопия роговицы, склеры и век;
- Тест Ширмера 1;
- Измерение диаметра роговицы и длины глазной щели (16-22 мм и 24-28 мм соответственно у собаки с нормальной длиной морды);
- Визуализация медиального карункула (слезное мясцо) и степени контакта нижнего века с роговицей;
- Визуализация структур назолакримальной системы (верхняя и нижняя слезные точки);
- Флюоресцеиновый тест.
Методы лечения
Описаные методы лечения при БОС включают:
- уменьшение длины и верхнего, и нижнего века, и общей длины глазной щели;
- выворачивание медиального заворота;
- освобождение функциональной обструкции носослёзного аппарата;
- удаление волос медиального карункула и любых дополнительных медиально отклонившихся волос.
Методики медиальной кантопластики
Медиальная кантопластика (МК) представляет собой блефаропластику медиального угла глаза с целью коррекции БОС у брахицефалических пород собак. МК выполняется билатерально, симметрично в возрасте от 6 месяцев и старше.
Существует несколько методик МК.
Простая медиальная кантопластика (simple medial canthoplasty) (Рис. 6)
Суть методики заключается в удалении пальпебральных краев нижнего и верхнего век от слезных точек в направлении медиального угла глаза (в общей сложности до 2-3 мм каждого века), далее удаление слезного мясца, наложение 2 этажей швов, рассасывающегося конъюнктивального и временного кожного. Данная методика является предпочтительной у брахицефалических пород собак с медиальным энтропионом, трихиазом носовой складкой и мелкой орбитой (мопс, пекинес, ши-тцу). Данный способ блефаропластики профилактирует лагофтальм, трихиаз носовой складкой, экзофтальм, пролапс слезной железы третьего века.
Медиальная кантопластика по Робертсу-Дженсену (Roberts-Jensen pocket technique medial canthoplasty) (Рис. 7)
Выполняется удаление пальпебральных краев нижнего и верхнего век от слезных точек в направлении медиального угла глаза (в общей сложности до 2-3 мм каждого века), пренебрегая верхней слезной точкой, так как она будет потеряна в ходе дальнейшего расслоения кожно-конъюнктивального кармана в месте первоначального разреза верхнего века и перемещения конъюнктивального лоскута в противоположный кожно-конъюнктивальный карман в медиальном углу нижнего века, далее производится удаление слезного мясца, наложение 2 этажей швов, рассасывающегося конъюнктивального и временного кожного. Эта методика подходит брахицефалическим породам собак с макро- или эуриблефароном и мелкой орбитой (французский и английский бульдог, коккер спаниель, реже мопс). Данный способ блефаропластики позволяет лучше укрепить медиальный угол глаза, профилактируя лагофтальм, экзофтальм, пролапс слезной железы третьего века.
Модернизированный способ простой медиальной кантопластики (Рис. 8)
Выполняется удаление пальпебральных краев нижнего и верхнего век от слезных точек в направлении медиального угла глаза (в общей сложности до 2-3 мм каждого века), сохраняя обе точки, удаление слезного мясца, дополнительный разрез от края разреза на нижнем веке в латеральном направлении до 4-6 мм длиной, удаление треугольного лоскута с шириной основания до 2-3 мм в медиальном углу; наложение 2 этажей швов, рассасывающегося конъюнктивального и временного кожного. Эта методика может быть выполнена любым брахицефалическим породам собак со всеми составляющими БОС: мелкой орбитой, медиальным энтропионом, трихиазом носовой складкой, с макро- или эуриблефароном. Данный способ блефаропластики профилактирует лагофтальм, экзофтальм, трихиаз носовой складкой, пролапс слезной железы третьего века, улучшает назолакримальный отток и устраняет медиальный энтропион, позволяя профилактировать меланоз роговицы и синдром сухого глаза. (Рис. 9).
Материалы и методы
Данные операции были выполнены на базе ветеринарной клиники «Бэст» в период с января 2013 г. по январь 2015 г. Животные проходили плановое хирургическое лечение.
Объект исследования
Материалом для данного исследования послужила популяция собак пород: мопс (n=4), пекинес (n=2), щи-тцу (n=2), английский бульдог (n=1), французский бульдог (n=1) с диагнозами: меланоз роговицы (n=14 ГЯ), медиальный энтропион (n=12 ГЯ), назолакримальная дисфункция (слезные дорожки) (n=12 ГЯ), язва роговицы медиального угла глаза в стадии ремиссии (n=6 ГЯ), пролапс слезной железы третьего века (n=1 ГЯ) в сочетании с медиальным энтропионом (n=2 ГЯ), лагофтальм (n=20 ГЯ), эуриблефарон (n=2 ГЯ), трихиаз носовой складкой (n=8 ГЯ), экзофтальм (n=16 ГЯ).
Предоперационно всем пациентам были выполнены ОКА и б/х анализы крови, ЭХО сердца и УЗИ живота.
Популяция исследуемых животных включала: особи мужского пола (n=12), особи женского пола (n=8). Возрастная категория пациентов варьировала от 6 мес до 10 лет.
Используемые материалы
Для выполнения методики использовали: офтальмологические лезвия, стальные с режущей кромкой 45 градусов, лезвиедержатель офтальмологический, стандартные прямые глазные ножницы для кантотомии, канюли тупоконечные офтальмологические, векорасширитель темпоральный винтовой, пинцет типа москит, пинцет хирургический для мягких тканей и иглодержатель офтальмологический по Барракеру. Для закрытия операционной раны использовали шовный материал нити ПГА USP6.0 с колющей иглой для конъюнктивы и монофил USP6.0 cрежущей иглой для кожи.
Анестезиологический протокол
Использовали мультимодальную комбинированную анестезию (МКА). За 15-20 минут до индукции выполняли премедикацию по общепринятой методике (атропин 0,04 мг/кг, в/м, норокарп 2 мг/кг, в/в). Индукцию выполняли препаратом пропофол 6-8 мг/кг болюсно, далее золетил в дозе 4 мг/кг. Далее поддерживающая доза пропофола составляла 8 мг/кг/час. После индукции, через 10 минут выполняли в/в введение тракриума (атракурия безилат) в дозе 0,3 мг/кг массы тела, которое повторяли через 35 мин в дозе 0.15 мг/кг.
Вводную индукцию осуществляли ручным, болюсным введением препаратов, в дальнейшем индукцию проводили, используя шприцевой двухканальный дозатор фирмы Sensitec SN-50F6, SinoMDT. Мониторинг осуществлялся с помощью кардиомонитора Vet Monitor iOCARE iM 12E, а также оценивались следующие показатели гемодинамики: ЧСС, ЭКГ, ЧДД, НАД, SpO2, Т. Степень анестезиологического риска у оперируемых животных соответствовала 1-2 классу по классификации ASA.
Периоперационную антибиотикопрофилактику выполняли с использованием препарата синулокс (12,5 мг/кг, однократно) за 30 минут до оперативного доступа.
Осложнения
Осложнения в краткосрочный послеоперационный период (до 7 дней) при выполнении методики включали: инфицирование операционных ран и серозно-гнойное отделяемое из швов у одного пациента билатерально и частичное расхождение швов у одного пациента унилатерально.
Послеоперационный период
Послеоперационная противовоспалительная терапия включала в себя применение препаратов карпрофен (Rimadil) в дозировке 2,2 мг/кг, 2 раза в день курсом 5 дней или фирококсиб (Previсox) в дозировке 5 мг/кг, 1 раз в день курсом 7 дней, или мелоксидил в дозировке 0,2 мг/кг, 1 раз в день курсом 7 дней. Также в послеоперационный период на протяжении 7 дней использовали антибактериальные препараты в таблетированной форме: ципрофлоксацин (ципробай, ципролет: 15 мг/кг, 2 раза в день) или синулокс (12,5 мг/кг, 2 раза в день).
Ограничение механического повреждения швов и операционных ран осуществлялось путем использования защитного воротника в 4-х случаях, однако в 6-ти случаях данные рекомендации не были соблюдены владельцами.
На основании нашего опыта методика модернизированной простой МК проще и эффективнее в сравнении с другими вышеперечисленными методами и подходит для пациента с БОС любой породы. Она дает предсказуемо положительные результаты как в ранний, так и в долгосрочный послеоперационный периоды.
Выводы
Модернизированная простая МК дает отличные результаты в абсолютном большинстве случаев у пациентов с БОС, а также проста и удобна в исполнении. Выбор метода хирургического лечения должен основываться на индивидуальных анатомических особенностях каждого конкретного пациента.
Читайте также:
