Заглоточный гнойник - проявления, диагностика и лечение. Операция при заглоточном гнойнике
Добавил пользователь Валентин П. Обновлено: 24.01.2026
Диагностика, прогноз и лечение флегмонозной ангины. Операция при паратонзиллярном абсцессе
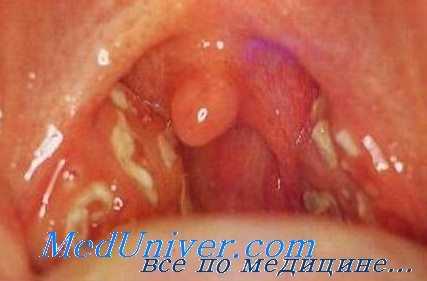
Диагноз флегмонозной ангины особых затруднений не представляет. Очень часто уже на основании жалоб больного можно заподозрить наличие воспаления в околоминдаликовой клетчатке. При фарингоскопическом исследовании бросается в глаза, при одностороннем заболевании, ассиметрия зева вследствие резкого выпячивания больной стороны. Отечный язычок обычно смещен в противоположную сторону, а при двухстороннем поражении как бы ущемлен между обеими, сдвинутыми к средней линии, миндалинами.
В некоторых случаях флегмонозной ангины отмечается образование на поверхности миндалин фибринозных наложений в виде отдельных островков, которые своим внешним видом иногда напоминают дифтерийные пленки.
Прогноз флегмонозной ангины, как правило, благоприятен. После нескольких дней иногда очень тяжелых страданий, гнойник опорожняется самостоятельно или оперативным путем и наступает выздоровление.
При спонтанных кровотечениях может наступить внезапная смерть. Иногда удается спасти больного, наложив лигатуру на общую или изолированно на наружную или внутреннюю сонную артерию. Септические осложнения дают сомнительный прогноз.
Лечение флегмонозной ангины, в начальной стадии ее, сводится к применению тепловых процедур в виде паровых ингаляций, полосканий отваром шалфея и ромашки и грелки на соответствующую половину шеи, с целью ускорить оформление гнойника. Для уменьшения болей назначаются наркотические средства. Если не наступает самопроизвольный прорыв гноя, то приходится прибегать к помощи оперативного вмешательства. Выбор наиболее благоприятного момента для операции чрезвычайно труден, ибо далеко не всегда можно точно определить наличие гноя.
Иногда удается пальцем или зондом прощупать флюктуирующий участок, но чаще приходится руководствоваться фарингоскопической картиной и длительностью воспалительного процесса. Как правило, рассчитывать на сформирование гнойника раньше 4—5 дней после заболевания не приходится, а потому и вмешательство приурочивается к этому сроку.
Операция сводится к разрезу мягкого неба на месте наибольшего выпячивания. Для избежания ранения сосудов нужно строго держаться сагиттального направления и ни в коем случае не уклоняться в сторону шейных сосудистых пучков. Можно также дать выход гною тупым путем через надминдалиновую ямку при помощи изогнутого корнцанга или желобоватого зонда.
Как только гной получает выход, все тяжелые явления очень быстро проходят. У лиц, страдающих часто повторяющейся флегмонозной ангиной, необходимо, в целях профилактики, провести санацию миндалин. В таких случаях, наряду с каустикой, нередко приходится производить и полное вылущение миндалин. В последнее время некоторые авторы (Рутенбург, Левин) производят вылущение миндалин в разгар флегмонозной ангины. Такое вмешательство ликвидирует гнойник и гарантирует от повторения гнойного перитонзиллита. Однако этот метод встречает еще серьезные возражения.
Заглоточный гнойник - проявления, диагностика и лечение. Операция при заглоточном гнойнике
Заглоточный гнойник является результатом различных воспалительных заболеваний глотки и носа, при которых может произойти метастатическим путем нагноение заглоточных лимфатических узлов. Болезнь эта встречается преимущественно в раннем детском возрасте и особенно часто у грудных детей. Заглоточный гнойник начинается малохарактерным лихорадочным состоянием, в дальнейшем появляется расстройство глотания, а иногда и некоторое затруднение дыхания. В некоторых случаях имеется вынужденное положение головы больного в виде отклонения ее несколько назад и на бок, в сторону воспаленного очага.
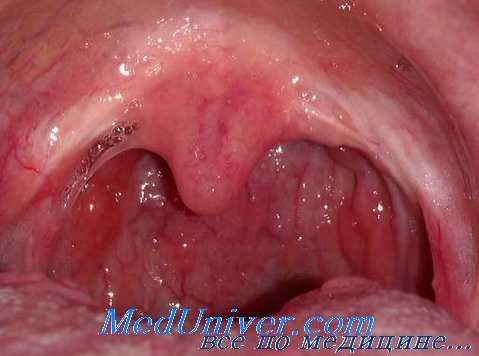
При фарингоскопическом исследовании отмечается выпячивание задней или заднебоковой стенки глотки в виде гладкой опухоли, дающей, при исследовании пальцем, ощущение зыбления. У маленьких детей очень легко просмотреть заглоточный гнойник. Поэтому, в раннем детском возрасте ни в коем случае нельзя ограничиться одним осмотром зева, а необходимо в каждом случае производить тщательное обследование всей глотки при помощи пальца. В некоторых случаях заглоточную флегмону можно смешать с наружным околоминдаликовым гнойником, локали зирующимся в глубоких отделах шеи, в области сосудистого пучка, и выпячивающим иногда стенку глотки.
Точный диагноз имеет большое практическое значение, ибо в последнем случае вскрытие гнойника, в виду должно производиться снаружи, а опасности кровотечения, не через глотку.
Наряду с острыми заглоточными гнойниками встречаются и хронические формы, в виде натечных гнойников при костоеде шейной части позвоночника и основания черепа или туберкулезного поражения заглоточных лимфатических желез.
Диагноз острого заглоточного гнойника больших трудностей не представляет при условии, если, наряду с осмотром, применяется обязательное пальцевое обследование глотки. Хронические гнойники характеризуются медленным течением и наличием характерных для туберкулеза признаков. При подозрении на заболевание позвоночника необходимо сделать рентгенограмму.
Лечение острого заглоточного гнойника требует обязательного оперативного вмешательства. Рассчитывать на самопроизвольное вскрытие ни в коем случае не следует, ибо всегда имеется возможность аспирации гноя и развития легочных осложнений, а иногда и смерти от асфиксии.
Для того, чтобы предотвратить во время вмешательства затекание гноя в дыхательные пути лучше всего производить операцию на операционном столе, уложив ребенка на спину со свешенной головой вниз или даже придать всему телу ребенка уклон в 45°.
Операция производится остроконечным скальпелем, лезвие которого обвертывается тщательным образом ватой, дабы избежать ранения слизистой рта. Указательным пальцем левой руки нащупьшается флюктуирующее выпячивание. Руководствуясь направлением этого пальца, вводят скальпель до задней стенки глотки и вскрывают гнойник. Как правило, выделяется большое количество гноя, после чего все явления очень быстро проходят.
Однако необходимость производить вмешательство большей частью втемную представляет несомненно серьезный недочет этого метода.
Наилучшим образом вопрос лечения заглоточного гнойника разрешает ортоскопия, обеспечивающая возможность производить операцию под контролем зрения.
Для обследования глотки достаточно, установив ортоскоп во рту, продвинуть шпатель до надгортанника и оттянуть корень языка кверху. При таком способе оперирования в полной мере исключается попадание гноя в дыхательные пути и самое вмешательство осуществляется в идеальных с хирургической точки зрения условиях.
Натечные гнойники туберкулезного происхождения вскрывать не рекомендуется. В таких случаях приходится ограничиваться отсасыванием гноя при помощи шприца. Предсказание всегда очень серьезно и исход зависит от основного страдания.
Флегмона шеи
Флегмона шеи – это гнойно-воспалительное заболевание, которое характеризуется вовлечением в патологический процесс глубоких клетчаточных пространств шеи и органов средостения, представляет опасность для жизни пациента. Проявляется быстро увеличивающимся уплотнением, локальным повышением температуры, покраснением кожи, симптомами общей интоксикации. Боли значительно ограничивают подвижность головы, процесс глотания и дыхания. Поставить диагноз врачу помогают данные осмотра, результаты КТ и МРТ мягких тканей шеи. Лечение заключается в широком вскрытии пораженной области, промывании раны антисептическими растворами, установке дренажей, назначении антибиотиков.
МКБ-10
Общие сведения
Количество пациентов с гнойно-воспалительными заболеваниями области шеи в стоматологических стационарах и отделениях челюстно-лицевой хирургии достигает трети от общего числа больных. 42% заболевших составляют люди в возрасте от 20 до 40 лет, 24% – пациенты в возрасте 40-60 лет. У мужчин гнойный процесс развивается в 2 раза чаще, чем у женщин. 30% всех мужчин и 50% женщин, страдающих флегмонами, имеют сопутствующую патологию, что утяжеляет течение основного заболевания. Преобладают очаги воспаления, которые локализуются в поднижнечелюстной и подбородочной областях, являются следствием хронических стоматологических заболеваний.
Причины
В подавляющем большинстве случаев источником флегмоны становятся бессимптомные или малосимптомные длительно существующие очаги бактериальной инфекции, по поводу которых пациенты нередко не обращаются за медицинской помощью. Лишь небольшой процент приходится на осложнения хирургической патологии. К числу основных причин развития флегмоны шеи относятся:
- Одонтогенная инфекция.Кариозные зубы – это хронический микробный очаг, который длительно существует в организме и при любом сбое в работе иммунной системы приводит к распространению бактерий в окружающие ткани. Причинный зуб не обязательно болит или доставляет неприятные ощущения. При развитии пульпита нервы гибнут, затем воспалительный процесс в тканях зуба протекает абсолютно безболезненно.
- Тонзиллогенная инфекция. Небные миндалины выполняют функцию местной защиты от проникновения микробов, пока в результате хронического воспаления лимфоидная ткань не заменится соединительной. Затем миндалины сами становятся постоянным источником гноеродной инфекции. Вероятность формирования флегмоны повышает наличие пери- или паратонзиллярного абсцесса.
- Инородные тела гортаноглотки. Внутренняя поверхность полых органов шеи никогда не бывает полностью стерильной. Ее заселяют условно-патогенные микроорганизмы, которые на поверхности слизистых конкурентно подавляют размножение патогенных бактерий. Наличие раневого канала приводит к развитию разлитого очага воспаления глубоко в толще тканей.
- Осложнения хирургических вмешательств. Проникновению инфекции могут способствовать такие врачебные манипуляции как прямая ларингоскопия, аденотомия, удаление инородных тел трахеи, операции на пищеводе, поэтому после перечисленных вмешательств с профилактической целью часто назначаются антибактериальные средства.
Повышают вероятность развития флегмоны, способствуют ее более тяжелому течению сахарный диабет, ожирение, гормонально зависимая бронхиальная астма. Предрасполагающими факторами являются хронический алкоголизм, пристрастие к наркотикам. Осложняют лечение, увеличивают риск осложнений хроническая почечная недостаточность, гепатит и цирроз печени, ВИЧ-инфекция.
Патогенез
Проникновение гноеродных бактерий в ткани шеи вызывает развитие воспалительного процесса, который в течение короткого времени распространяется вширь и вглубь под влиянием постоянных колебательных волн, которые создают пищевод, кровеносные сосуды и органы дыхания. Активное вовлечение глубоких тканей препятствует оттоку гноя, который не может прорваться наружу. Быстрое распространение гноя в тканях шеи и клетчаточных пространствах средостения связано с особенностями анатомического строения указанных областей.
Расположенные в несколько уровней соединительнотканные прослойки разделяют мышцы, сосуды, нервы и внутренние органы на отдельные «отсеки», которые содержат большое количество рыхлой жировой клетчатки. Жировые тяжи спускаются с шеи в средостение, что создает условия для беспрепятственного перехода флегмоны с одной анатомической области на другую. Определенную роль в перемещении гноя в область средостения играет присасывающее действие грудной клетки, в которой создается отрицательное давление на вдохе.
Классификация
Разработано и применяется несколько классификаций флегмон шеи. Челюстно-лицевые хирурги разделяют воспалительные процессы на одонтогенные и неодонтогенные. По характеру микрофлоры выделяют анаэробные, гнилостные и другие флегмоны. Существует топографо-анатомическая классификация флегмон и абсцессов мягких тканей. Наибольший интерес исследователей и практикующих врачей вызывает систематизация, учитывающая тип поражения и определяющая наиболее эффективные методы хирургического лечения:
- Первый тип. Воспаление охватывает глубокие пространства шеи и спускается вниз до уровня яремной вырезки.
- Второй тип. Воспаление с области шеи распространяется на средостение.
- Третий тип. Гнойные очаги определяются в средостении независимо от степени поражения тканей шеи.
Симптомы флегмоны шеи
Заболевание развивается остро. В течение нескольких часов, иногда суток общее состояние больного ухудшается, температура тела повышается до 38 о C и более. В подбородочной области или по одной из сторон шеи постепенно нарастает припухлость, присоединяются боли и затруднение глотания. Усиление болей провоцирует попытка сместить пальцами органокомплекс шеи, пальпация проекции сосудисто-нервного пучка. При выраженном отеке выявляются нарушения дыхания, расширение подкожных вен шеи. В тяжелых случаях развивается функциональная кривошея, что является достоверным признаком флегмоны.
На пике активности процесса кожа над очагом воспаления гиперемированная, напряженная, горячая на ощупь. Прикосновение к шее в проекции гнойника резко болезненно. Пациент отмечает интенсивные боли в состоянии покоя, ограничение подвижности шеи. Нехарактерная клиническая картина заболевания может наблюдаться в случае формирования флегмоны в ретрофарингеальном и ретровисцеральном пространствах шеи, быстром переходе воспаления на заднее средостение.
В результате нарастающей интоксикации состояние пациента достаточно быстро может ухудшиться от среднетяжелого до агонального. Нарастает частота дыхания, учащается пульс, прогрессируют нарушения водно-электролитного обмена. О развитии вторичного медиастинита свидетельствует появление болей в области грудной клетки, их усиление при запрокидывании головы (симптом Герке), ригидность мышц спины (симптом Равич-Щербо).
Осложнения
В структуре причин развития вторичного медиастинита (поражения средостения) 62% случаев составляют флегмоны шеи одонтогенного происхождения. Смертность на фоне медиастинита наблюдается в 60% случаев, присоединившегося сепсиса – в 90%. По другим данным, порядка 95% тотальных некротических флегмон шейной зоны на ранних стадиях осложняется формированием вторичного нисходящего некротизирующего медиастинита с переходом воспаления на органы грудной клетки.
К числу неблагоприятных последствий флегмоны шеи также относят тромбоз глубоких вен нижних конечностей, поражение органов дыхательной системы (пневмонию, эмпиему плевры, пиопневмоторакс), перикардит. Особо стоит упомянуть синдром диссеминированного внутрисосудистого свертывания, который является одной из основных причин смертности пациентов с запущенным медиастинитом и флегмоной шеи в первые часы после поступления в стационар.
Диагностика
Особенностью диагностики флегмон шеи является недостаточная чувствительность инструментальных методов исследования на ранних этапах развития патологии. Диагноз устанавливается на основании комплексного обследования, проведенного стоматологом или челюстно-лицевым хирургом. Пациенту назначаются следующие диагностические процедуры:
- Лабораторные анализы крови. Изменения в общем анализе крови неспецифичны, характерны для воспалительных заболеваний любой локализации. Отмечается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. По показателям биохимического анализа можно судить о нарушении функций внутренних органов пациента, что может быть связано с развитием флегмоны, сопутствующими заболеваниями.
- Микробиологическое исследование. На анализ берется отделяемое из раны, экссудат, полученный по дренажам в ходе активной аспирации. Интерес для хирурга представляет состав микрофлоры, чувствительность микроорганизмов к антибиотикам. Исследование проводится многократно, так как микробный спектр в ходе лечения может меняться.
- Методы медицинской визуализации. Изменения на обзорной рентгенограмме шеи, снимках, полученных в ходе выполнения мульти-спиральной компьютерной или магнитно-резонансной томографии области шеи, грудной клетки и средостения подтверждают наличие воспаления, но отстают от реальной клинической картины заболевания. Интерпретация результатов может быть затруднена, что связано с условиями проведения исследования.
- Ультразвуковое исследование. УЗИ органов грудной клетки показано при подозрении на наличие свободной жидкости в плевральной полости, поражении органов средостения, в частности – при развитии перикардита. В диагностике флегмоны шеи метод имеет вспомогательное значение.
Лечение флегмоны шеи
Эффективное излечение больного возможно только при его своевременном обращении за специализированной медицинской помощью. Гнойно-воспалительный процесс быстро прогрессирует, что с каждым часом ухудшает прогноз, увеличивает вероятность развития осложнений и риск летального исхода. Врачебная тактика при флегмоне предполагает проведение экстренного хирургического вмешательства, назначение антибактериальных и противовоспалительных средств, проведение дезинтоксикационной терапии.
Консервативное лечение
Консервативная терапия проводится преимущественно в послеоперационном периоде с целью ускорения очищения и заживления ран, профилактики нарушений работы сердечно-сосудистой системы и внутренних органов. Назначение инфузионной терапии, энтеральное и парентеральное применение лекарственных препаратов целесообразно в следующих случаях:
- Коррекция гиповолемических расстройств. Тяжелое состояние больного, низкое артериальное давление требуют проведения инфузий на этапе подготовки к вскрытию флегмоны для снижения риска интра- и послеоперационных осложнений. Введение солевых растворов, раствора глюкозы в сочетании с диуретиками дополнительно способствует уменьшению уровня интоксикации.
- Послеоперационная лекарственная терапия. В стационаре назначаются антибиотики широкого спектра действия, после получения результатов бактериологического исследования в схему терапии вводят препараты с максимальной чувствительностью выделенной флоры. По показаниям применяются противовоспалительные, обезболивающие и другие лекарственные средства.
Хирургическое лечение
Единственный способ остановить распространение инфекции в тканях – создание оптимальных условий для оттока гноя путем широкого вскрытия фегмоны. Объем оперативного вмешательства определяется степенью распространения гнойно-воспалительного процесса, вовлечением средостения и включает следующие обязательные этапы:
Экспериментальное лечение
Состояние пациента при формировании флегмоны шеи во многом определяется высокой концентрацией продуктов распада некротизированных тканей, жизнедеятельности бактерий. Токсины выводятся через кровь и лимфу, соотношение вклада обоих путей дезинтоксикации составляет 1:6. В связи с этим разрабатываются и применяются методики коррекции функций лимфатической системы путем непрямой эндолимфатической инфузии лекарственных препаратов. Метод используется как вспомогательный по отношению к хирургическому лечению.
Прогноз и профилактика
Прогноз определяется своевременным поступлением в стационар. От 4 до 12% всех пациентов с выявленной флегмоной шеи и средостения погибает до операции. Еще до 21-30% больных умирает после операции от осложнений. Согласно статистике, на долю одонтогенных и тонзиллогенных флегмон зоны шеи приходится 87,8% всех случаев заболевания. Это означает, что полноценный гигиенический уход за полостью рта, своевременное лечение кариеса, удаление небных миндалин при наличии показаний являются эффективными мерами предотвращения развития патологии.
1. Оптимизация диагностики и лечения больных вторичным острым медиастинитом различной этиологии/ Чикинев Ю.В., Дробязгин В.А., Колесникова Т.С.// Сибирский научный медицинский журнал – 2015.
2. Новый подход в лечении пациентов с разлитыми флегмонами шеи, осложненными острым медиастинитом/ Ситникова В.М., Никитина Ю.П., Чесноков А.С., Попова Л.Д., Веселова Н.А.// Бюллетень ВСНЦ СО РАМН - 2005 - №3.
3. Новый способ дренирования заднего средостения при флегмонах шеи, осложненных медиастинитом/ Высоцкий А.Г., Вегнер Д.В., Тахтаулов В.В., Филахтов Д.П., Ковалева Е.С.// Вестник, украинской медицинской стоматологической академии - том 9, выпуск 1.
4. Особенности хирургического лечения анаэробных инфекций глубоких пространств шеи, осложненных медиастинитом/ Лишов Е.В., Харитонов А.А., Путинцев А.М.// ACTA Biomedica Scientifica – 2017 – Т. 2, №6.
Заглоточный абсцесс
Заглоточный абсцесс — это гнойное воспаление расположенной в заглоточном пространстве клетчатки. Возникает в результате травмирования глотки или распространения гноеродных микроорганизмов из находящегося в носоглотке или ухе инфекционного очага. Заглоточный абсцесс проявляется интенсивной болью в горле, приводящей к нарушению глотания и отказу от пищи; гнусавостью или охриплостью голоса, затруднением дыхания, повышением температуры тела, увеличением шейных и затылочных лимфоузлов. Диагностика заболевания осуществляется с применением фарингоскопии, бакпосева мазка из зева, ПЦР-диагностики, RPR-теста. Лечение большинства заглоточных абсцессов - это хирургическое вскрытие и дренирование. Оно проводится на фоне системной комплексной терапии антибактериальными, противовоспалительными и гипосенсибилизирующими препаратами.
Наибольшую склонность к образованию заглоточного абсцесса имеют дети в возрасте до 4 лет. Это обусловлено имеющимися у них особенностями строения заглоточного пространства: большой рыхлостью клетчатки и наличием в ней лимфатических узлов, которые после 6-ти лет полностью атрофируются. Самая высокая заболеваемость заглоточным абсцессом отмечается среди детей от 2 месяцев до 1 года. Во взрослом возрасте заглоточный абсцесс встречается достаточно редко и обычно является следствием травматического повреждения глотки. Однако современная отоларингология отмечает увеличение числа случаев заглоточного абсцесса у взрослых пациентов.
Причиной возникновения заглоточного абсцесса в детском возрасте чаще всего является инфекция. Первичным очагом инфекции может быть гнойный отит, мастоидит, осложнившийся паротит, фарингит, ринит, синусит, тонзиллит. Распространение инфекционного процесса в заглоточное пространство происходит по лимфатическим путям с поражением заглоточных лимфатических узлов. Благоприятствующим этому фактором является ослабленное состояние организма ребенка, сниженный иммунитет, наличие диатеза или рахита. У детей заглоточный абсцесс может развиваться на фоне острых инфекционных заболеваний: ОРВИ, кори, скарлатины, дифтерии, гриппа. В редких случаях он является осложнением аденотомии или тонзиллэктомии.
Во взрослом возрасте на первое место среди причин формирования заглоточного абсцесса выходит травматический фактор. Повреждение глотки может произойти рыбной костью, грубой пищей, инородным предметом. Травматизация глотки возможна при проведении гастроскопии, бронхоскопии, установке назогастральной трубки и эндотрахеальном наркозе.
Заглоточный абсцесс у взрослых может возникать как осложнение тяжелой ангины. В некоторых случаях он оказывается вызван специфической микрофлорой и является следствием туберкулеза или сифилиса, протекающих с поражением шейного отдела позвоночника. В таких случаях говорят о «холодном» заглоточном абсцессе. Риск развития заглоточного абсцесса повышен у пациентов с хроническими заболеваниями и сниженным иммунитетом, при наличие сахарного диабета, злокачественной опухоли, ВИЧ-инфекции.
Заглоточный абсцесс классифицируется в зависимости от расположения. Выделяют следующие виды заглоточных абсцессов:
- эпифарингеальный — расположенный выше небной занавески;
- мезофарингеальный — локализующийся между корнем языка и краем небной занавески;
- гипофарингеальный — находящийся ниже корня языка;
- смешанный — занимающий несколько анатомических зон.
Симптомы заглоточного абсцесса
Заглоточный абсцесс характеризуется острым началом с повышением температуры тела до 39-40 °С и нарушением общего состояния. Развитие заглоточного абсцесса на фоне уже имеющегося инфекционного заболевания проявляется резким ухудшением состояния пациента и появлением новых симптомов. Дети становятся плаксивыми и беспокойными, происходит нарушение сна, характерен отказ от еды, а у детей грудного возраста — нарушение сосания.
Одним из первых признаков формирования заглоточного абсцесса является боль в горле. Больные отмечают усиление боли во время глотания, затруднение при проглатывании пищи. Боль в горле часто настолько сильно выражена, что пациенты отказываются от еды. При расположении заглоточного абсцесса в верхнем отделе глотки наблюдается нарушение носового дыхания, у взрослых и детей старшего возраста появляется гнусавость голоса. Если заглоточный абсцесс локализуется в среднем или нижнем отделе глотки, то появляется охриплость голоса и затрудненное дыхание, могут возникать приступы удушья. Наблюдается одышка с затрудненным вдохом (инспираторная). В вертикальном положении пациента отмечается усугубление нарушений дыхания из-за стекания гноя вниз и перекрытия им просвета трахеи. Может появляться клокотание в горле, что чаще всего происходит в период сна.
Заглоточный абсцесс сопровождается лимфаденитом регионарных лимфатических узлов. Боковые верхнешейные и затылочные лимфоузлы становятся припухлыми и болезненными. Типично вынужденное положение пациента: его голова запрокинута назад и повернута в ту сторону, где располагается заглоточный абсцесс. Во многих случаях на стороне заглоточного абсцесса отмечается отек участка шеи, расположенного позади угла нижней челюсти.
Распространение инфекции из заглоточного абсцесса по верхним дыхательным путям может привести к появлению бронхопневмонии. Нарушение дыхательной функции способствует развитию застойной пневмонии. Реже наблюдается гематогенное распространение инфекции в полость черепа с возникновением абсцесса головного мозга или гнойного менингита. В отдельных случаях при заглоточном абсцессе рефлекторно может произойти остановка сердечной деятельности.
Грозным осложнением заглоточного абсцесса является асфиксия — удушье в результате перекрытия просвета дыхательных путей. Асфиксия может возникнуть из-за выраженного отека гортани или при самопроизвольном вскрытии заглоточного абсцесса с излитием в просвет гортани большого количества гнойных масс. При вскрытии абсцесса в заглоточное пространство гной по рыхлой клетчатке распространяется на крупные сосуды шеи или просачивается в средостение. Поражение сосудов может стать причиной аррозивного кровотечения, тромбоза яремной вены или флебита. Проникновение инфекции в средостение вызывает развитие гнойного медиастинита, который быстро приводит к возникновению сепсиса.
Заглоточный абсцесс диагностируется отоларингологом на основании данных, полученных в ходе осмотра пациента и проведения фарингоскопии. При осмотре обращает на себя внимание вынужденное положение головы пациента, локальный отек в области шеи, увеличение лимфатических узлов и их болезненность при пальпации. Фарингоскопия выявляет локальную инфильтрацию на задней стенке глотки и опухолевидную припухлость шаровидной формы. Пальцевое исследование глотки определяет болезненность в месте припухлости и наличие симптома флюктуации, свидетельствующего о том, что образование представляет собой скопление жидкого гноя.
Клинический анализ крови говорит о наличии воспалительного процесса: отмечается лейкоцитоз и повышение СОЭ до 40 мм/ч. Микроскопия и бактериологическое исследование мазка из зева позволяют определить вид возбудителя, ставшего причиной заглоточного абсцесса. Чаще всего это гемолитические стрептококки, золотистые стафилококки, клебсиела, анаэробный и эпидермальный стафилококки, кишечная палочка. Возможна туберкулезная или сифилитическая этиология абсцесса. В связи с этим проводят ПЦР-диагностику сифилиса и туберкулеза, RPR-тест, анализ мокроты на микобактерии туберкулеза.
Для выявления сопутствующих заболеваний уха и носоглотки, которые возможно стали причиной формирования заглоточного абсцесса, может потребоваться отоскопия, риноскопия, УЗИ и рентгенография околоносовых пазух, рентгенография позвоночника в шейном отделе.
Лечение заглоточного абсцесса
Выявленный заглоточный абсцесс подлежит хирургическому вскрытию и дренированию. В месте наибольшего выбухания делают разрез абсцесса скальпелем или остроконечными ножницами. В разрез вводят наконечник электрического отсоса и отсасывают гной. Важно сразу же после вскрытия заглоточного абсцесса быстро произвести отсасывание гноя, чтобы избежать его попадания в дыхательные пути. Для предупреждения затекания гноя в дыхательные пути в момент вскрытия абсцесса некоторые авторы рекомендуют предварительно производить его пункцию и отсасывать гной. В некоторых случаях после вскрытия заглоточного абсцесса края произведенного разреза слипаются, тогда прибегают к их повторному раздвиганию с использованием желобоватого зонда или щипцов Гартмана.
Низко расположенные абсцессы, сопровождающиеся затеком гноя в область шеи, вскрывают через наружный хирургический доступ. Разрез производят по передне-боковой поверхности шеи параллельно краю грудино-ключично-сосцевидной мышцы.
При наличие симптомов сдавления дыхательных путей с нарушением дыхания введение дыхательной трубки (интубация) противопоказано. В таких случаях неотложная помощь с целью восстановления дыхательной функции заключается в проведении крикотомии — разреза на передней поверхности шеи с формированием отверстия в гортанном хряще, через которое осуществляется дыхание. Для ликвидации гипоксии, возникшей из-за нарушений дыхания, дополнительно показана оксигенотерапия.
Вскрытие заглоточных абсцессов сифилитической или туберкулезной природы не проводится из-за опасности вторичного инфицирования. Лечение таких абсцессов заключается в их повторных пункциях с введением противотуберкулезных и противосифилитических препаратов непосредственно в абсцесс. Одновременно с этим назначается общая противотуберкулезная и противосифилитическая терапия.
Хирургическое лечение заглоточного абсцесса осуществляется в сочетании с системной антибактериальной терапией и санацией всех имеющихся в носоглотке или ухе инфекционных очагов. Назначаются также жаропонижающие и противовоспалительные средства (парацетамол, ибупрофен, нимесулид) и гипосенсибилизирующие препараты (дезлоратадин, лоратадин, фенспирид), поливитамины. До и после вскрытия абсцесса пациенту необходимо тщательно выполаскивать горло растворами антисептиков.
Своевременное выявление и вскрытие заглоточного абсцесса в большинстве случаев является залогом благоприятного исхода заболевания. При развитии осложнений прогноз заболевания серьезный. Пациент может погибнуть от асфиксии, остановки сердца, сепсиса, аррозивного кровотечения. Однако в современной развитой медицине такие случаи встречаются крайне редко.
Наилучшей профилактикой развития заглоточного абсцесса является ранняя диагностика и корректное лечение лор-заболеваний, своевременное проведение хирургической санации гнойных очагов. Важное значение в профилактике заглоточного абсцесса травматического генеза имеет правильное проведение диагностических и лечебных процедур, связанных с введением в глотку эндоскопа или дыхательной трубки; аккуратное удаление инородных тел глотки; тщательное соблюдение техники оперативных вмешательств на структурах носоглотки (удаление опухолей глотки и аденоидов, тонзиллэктомия).
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Читайте также:
- Гистогенез кости эмбриона. Перепончатые кости плода
- Лечение синдрома Кушинга. Первичный альдостеронизм - синдром Конна
- Операция при травматическом шоке. Диагностика полостных кровотечений
- Результаты алкоголизации межреберных нервов. Результаты межреберной блокады
- Развитие базальноклеточного рака. Патогенез базальноклеточного рака.
