Закрытие культи двенадцатиперстной кишки. Оценка двенадцатиперстной кишки.
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Повреждение двенадцатиперстной кишки (ДПК) в структуре травм органов желудочно-кишечного тракта встречается редко.
Единой общепринятой хирургической тактики при повреждениях ДПК нет [9], однако существуют основные направления хирургического лечения разрывов ДПК. Ряд авторов предлагают устранять дефект путем наложения двухрядного шва [10], другие применяют метод выключения ДПК из пассажа пищи [3], резекцию кишки [9] или используют серозно-мышечно-подслизистый лоскут с большой кривизны желудка для укрепления места дефекта [5].
Успешность выполнения той или иной операции зависит от состояния пострадавшего, длительности периода с момента травмы, правильности установленного диагноза, практических навыков хирурга [2]. При травме характер повреждения диктует вид и объем оперативного вмешательства. В послеоперационном периоде у 25-60% больных развиваются осложнения: несостоятельность швов ДПК, культи ДПК (при операциях на выключение или резекции), панкреатит, забрюшинная флегмона. Вследствие этого летальность при травме ДПК составляет 11-30%, при развитии забрюшинной флегмоны достигает 100% [4].
Цель работы - улучшение результатов хирургического лечения больных с повреждениями ДПК путем совершенствования диагностики, а также использования оперативных вмешательств, направленных на выключение ДПК из пассажа пищи.
Материал и методы
В основу проведенного исследования положены результаты лечения 32 больных с повреждением ДПК, находившихся в учреждениях органов здравоохранения Хмельницкой области в период с 1996 по 2011 г. Все больные были госпитализированы в ургентном порядке. В структуре причин повреждения ДПК были тупая травма - 27 пострадавших (ДТП - 4, падение с высоты - 15, удар о руль велосипеда - 2, избиение - 6), огнестрельное ранение - 2, ранение холодным оружием - 3. Среди пострадавших было 6 женщин и 26 мужчин. Средний возраст больных составил 30±18,5 года, средняя длительность пребывания в больнице - 12±11 дней.
Большинство пострадавших были госпитализированы в сознании и могли самостоятельно рассказать об обстоятельствах травмы.
Всем больным выполняли обязательный объем клинико-инструментальных исследований: сбор жалоб, выяснение обстоятельств травмы, физикальное обследование, анализы крови и мочи, ЭКГ, обзорную рентгенографию органов брюшной полости и рентгеноскопию желудочно-кишечного тракта (аппарат Siemens Axiom Iconos R-100), гастродуоденоскопию (аппарат Olympus JFType E), фиброгастроскопию (аппарат Pentax FG 29V и Pentax FG 29W), ультрасонографию (аппарат Toshiba Nemioxa) в обычном и допплеровском режимах. Тяжесть течения перитонита оценивали по В.А. Попову [6] и с помощью Маннгеймского индекса [12]. Выраженность эндогенной интоксикации определяли по шкале SAPS [8].
Всех больных разделили на три группы в зависимости от периода с момента травмы до госпитализации: 1-я группа (до 6 ч) - 16 пациентов, 2-я группа (6-12 ч) - 12 пациентов, 3-я группа - (более 12 ч) - 4 пациента. Диагноз устанавливали в соответствии с Международной классификацией травм Abbreviated Injury Scale - 2008 (AIS) [13].
Результаты и обсуждение
При обзорной рентгенографии органов брюшной полости у 11 (34,4%) из 32 больных обнаружено скопление свободного газа под правым куполом диафрагмы. Этим больным установлен диагноз травмы живота, разрыв полого органа, перитонит и в ургентном порядке после предоперационной подготовки произведено оперативное вмешательство.
У остальных больных - 21 (65,6%) - свободный газ в брюшной полости и забрюшинном пространстве не обнаружен. В этих наблюдениях использован предложенный нами метод диагностики разрывов ДПК. Он заключается во введении 3% раствора перекиси водорода через желудочный зонд (9 больных) или 5-10 мл 3% раствора перекиси водорода [1] через эндоскоп (12). При этом выполняли обзорную рентгенографию органов брюшной полости. При появлении свободного газа под куполом диафрагмы нам удалось диагностировать (или заподозрить) повреждение ДПК.
При ФГДС у одного пациента обнаружена небольшая интрамуральная гематома переднебоковой стенки нисходящей части ДПК. Свободного газа в брюшной полости или забрюшинном пространстве у него не выявлено, он выздоровел после консервативного лечения, проводившегося под ежедневным ультразвуковым контролем. У 11 больных при ФГДС обнаружен разрыв луковицы ДПК, в ургентном порядке они оперированы.

Всего был оперирован 31 (96,8%) больной по поводу травмы живота (открытой или закрытой), подозрения на повреждение ДПК, перитонит. Умерли 8 (25%) больных. Объем оперативных вмешательств отображен в таблице.
После операций развились следующие осложнения: дуоденальный свищ (2 больных), деструктивный панкреатит (3), сепсис (1), полиорганная недостаточность (7), абсцессы брюшной полости (2), гематомы и флегмоны забрюшинной клетчатки (3). Эти осложнения, явившиеся последствием посттравматического панкреатита, практически всегда сопровождают повреждения ДПК [7].
По нашему мнению, именно одновременное повреждение поджелудочной железы служит причиной развития таких осложнений, как острый посттравматический панкреатит, парапанкреатит, шок, панкреатогенный перитонит, гнойно-септические осложнения, несостоятельность швов. В наших наблюдениях изолированные повреждения ДПК были у 7, комбинированные - у 25 больных (желудок - 2, тонкая кишка - 4, толстая кишка - 2, поджелудочная железа - 17). Полые органы (желудок, тонкая и толстая кишка) были ушиты двухрядными швами, объем операции на поджелудочной железе зависел от степени ее повреждения. В соответствии с классификацией Американской ассоциации хирургов-травматологов (AAST-2009) y 16 больных имелись повреждения поджелудочной железы I-II степени, у 1 больного - III степени.
Все больные до и после оперативного вмешательства получали препараты для профилактики и лечения панкреатита, перитонита: антибиотики (цефалоспорины третьего-четвертого поколений в дозе 1,0 г 2 раза в сутки, для детей 20-50 мг на 1 кг в сутки, фторхинолоны третьего-четвертого поколений в дозе 0,5-1,0 г в сутки или карбапенемы в дозе 250-500 мг для взрослых и 20-40 мг в сутки для детей), блокаторы протонной помпы (омепразол или пантопразол в дозе 20 мг 2 раза в сутки), производные естественного гормона соматостатина (октрайд или укреотид, или сандостатин в дозе 0,1 мг 3 раза в сутки подкожно).
Нами был усовершенствован один из существующих способов оперативного лечения повреждений ДПК [2] . Суть предложенного нами метода, использованного в 4 наблюдениях, заключается в том, что при обнаружении повреждения 50% и больше окружности в нижней горизонтальной части ДПК (рис. 1) в месте дефекта мы не зашивали кишку, а пересекали, при этом дистальный конец заглушали. Рисунок 1. Дефект горизонтальной части ДПК в размере больше 50% окружности. 1 - забрюшинный разрыв; 2 - связка Трейтца. После освежения краев раны проксимальный конец ДПК подшивали к выкроенной петле тонкой кишки, отступив от связки Трейтца 40-50 см, и накладывали анастомоз конец в бок по Ру. С этой же кишкой формировали низкий гастроэнтероанастомоз, предварительно наложив на слизистую пилорической части желудка кисетный кетгутовый шов. Отсеченную часть тонкой кишки подшивали к отводящей петле по Ру конец в бок (рис. 2). Рисунок 2. Конечный результат операции. 1 - низкий гастроэнтероанастомоз; 2 - дуоденоэнтероанастомоз с отводной петлей по Ру в месте разрыва; 3 - кисетный шов на слизистую желудка.
После использования предложенной методики мы не наблюдали осложнений. Эта оперативная тактика дает возможность предупреждать развитие несостоятельности швов, анастомозов, возникновение дуоденостаза путем ликвидации травмированного участка кишки и полного, временного выключения из пассажа ДПК в раннем послеоперационном периоде. Благодаря способности кетгута рассасываться пассаж по ДПК возобновляется через 7-10 дней.
Больной М., 13 лет, поступил в приемное отделение в сознании с жалобами на головокружение, общую слабость, боль в правой половине живота, позывы на рвоту, гипертермию. Из анамнеза известно, что 3,5-4 ч назад упал с велосипеда и ударился животом о руль. После травмы боль в животе уменьшилась через 30-60 мин, однако в связи с усилением через 3-3,5 ч пострадавший обратился в больницу. При осмотре кожа и видимые слизистые бледные, ЧСС 98 в 1 мин, АД 100/60 мм рт.ст., температура тела 37,6°С, живот болезнен при пальпации, особенно в правых отделах. Перистальтика ослаблена. Признаков раздражения брюшины нет. При УЗИ органов брюшной полости патологических изменений не выявлено. ФГДС не проводилась из-за отказа пациента и родителей. При рентгенографии органов грудной и брюшной полости патологических изменений не обнаружено. Анализ крови: Hb 126 г/л, эр. 3,95'10 12 /л, л. 22,1'10 9 /л. Диагноз: тупая травма живота, ушиб внутренних органов. Принято решение о консервативном лечении. Начата дезинтоксикационная терапия, применяли обезболивающие препараты (дексалгин 2,0 мл внутримышечно), антибиотики (цефтриаксон 1,0 г внутримышечно 2 раза в сутки). На фоне проведенной терапии состояние несколько улучшилось, однако появились симптомы интоксикации и перитонита. При контрольном УЗИ в малом тазу незначительное количество жидкости. Заподозрена травма ДПК. При повторной обзорной рентгенографии патологических изменений не обнаружено. Через назогастральный зонд было введено 50 мл 3% раствора перекиси водорода и через 4 мин выполнена повторная обзорная рентгенография органов брюшной полости. Обнаружено скопление газа под печенью, в правом боковом канале. Диагностирован разрыв забрюшинной части ДПК. Произведена срединная лапаротомия. При ревизии органов брюшной полости обнаружено незначительное количество серозно-геморрагического выпота, возле луковицы ДПК по направлению вниз находилась забрюшинная гематома. При осмотре снизу (от связки Tpeйтца) гематома распространилась ниже горизонтальной части ДПК по направлению к корню брыжейки тонкой кишки. Там же обнаружен участок повреждения брюшины, сквозь него просматривалась желчь. После мобилизации ДПК от связки Трейтца обнаружен разрыв горизонтальной части кишки с передненижней стороны (размер дефекта до 50% окружности кишки с выделением через него желчи). Произведены операция, приведенная выше (см. рис. 2), санация и дренирование забрюшинного пространства и брюшной полости. Состояние больного постепенно улучшалось, в удовлетворительном состоянии он выписан на амбулаторное лечение через 22 дня после госпитализации.
Нами на основании анализа результатов лечения 32 больных с повреждениями ДПК, причин летального исхода (в 25% наблюдений), осложнений (46,8%) установлено несовершенство существующих методов диагностики и хирургического лечения разрывов ДПК как до, так и во время операции.
Так как наиболее часто разрыв забрюшинной части ДПК [1, 3, 7, 10] происходит в горизонтальном отделе [8, 11], эффективность усовершенствованного нами метода оперативного лечения считаем доказанной. По нашему мнению, выбор операции должен зависеть от периода с момента травмы, локализации дефекта, а также наличия повреждений соседних органов.
Таким образом, использование 3% раствора перекиси водорода улучшает и облегчает диагностику повреждений ДПК на дооперационном этапе. Разработанная нами методика устранения дефекта ДПК с полным выключением из пассажа кишки является эффективной. Наша операция обеспечивает адекватное дренирование желудка и дает возможность временно полностью выключить из пассажа ДПК, исключить этап ушивания поврежденной кишки.
Варианты пластического закрытия "трудной" культи двенадцатиперстной кишки
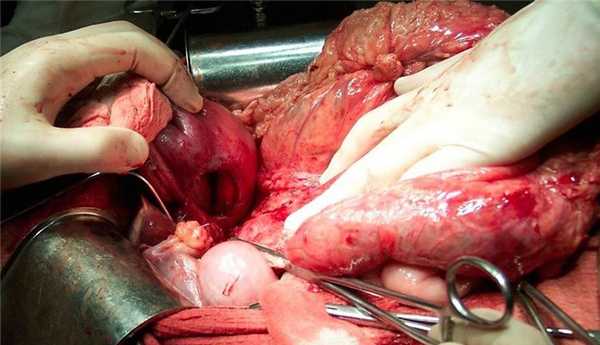
Выбор метода ушивания «трудной» культи ДПК – отдельная и нестареющая проблема желудочной хирургии. Не ставя перед собой задачу подробного освещения данной проблемы, мы сочли необходимым сделать по данному вопросу ряд замечаний. Прежде всего, следует заметить, что ушивание культи ДПК является этапом типового для начала XXI столетия вмешательства – резекции желудка. Поэтому никакие, даже выраженные в максимальной степени морфологические изменения («трудная культя»), при доброкачественном процессе не являются оправданием гибели больных от перитонита, связанного с несостоятельностью культи ДПК. Мероприятия по профилактике несостоятельности культи ДПК, прежде всего – способы ушивания культи и декомпрессия ДПК, в настоящее время детально разработаны и являются стандартными. Поэтому как апеллирование к факту «атипичного ушивания» культи ДПК при развитии ее несостоятельности, так и сам факт импровизации на этом крайне ответственном этапе вмешательства отражают только лишь «несостоятельность» знаний и технических навыков конкретного хирурга. С другой стороны никаких сверхъестественных приемов и оснащения для профилактики несостоятельности культи ДПК не требуется. Достаточно лишь «делать добротные копии с выдающегося оригинала» (С.С. Юдин).
Из всего многообразия способов ушивания «трудной» культи ДПК мы в повседневной клинической практике используем лишь три: метод «капюшона» по Ниссену (1933), метод «манжетки» по Сапожкову (1950), метод «улитки» по Юдину (1936). Остальные способы ушивания культи ДПК, в том числе и современные, представляются нам видоизменением в деталях и усложнением вышеуказанных.
Общими правилами для всех методик ушивания «трудной» культи ДПК являются:
1)полный гемостаз, хорошая экспозиция и освещенность зоны манипуляций, использование атравматичного инструментария, синтетического рассасывающегося шовного материала 000 – 0000 на атравматичных иглах;
2)наличие у оператора четкого представления об имеющихся в данном конкретном случае анатомических взаимоотношениях: края язвенного кратера – граница слизистой оболочки и серозно-мышечного футляра ДПК по всей окружности кишечной стенки – большой дуоденальный сосочек – гепато-дуоденальная связка;
3)соединение между собой только однородных тканей (сероза с серозой, слизистая со слизистой), наложение швов без натяжения, использование для пластики только неишемизированных тканей;
4)использование любых близко расположенных брюшинных покровов (большой сальник, передний листок мезоколон) для дополнительной перитонизации ушитой культи.
При ушивании культи ДПК по методу Nissen (цит. по автору) «двенадцатиперстная кишка мобилизуется до уровня язвы, на этом уровне вскрывается, чтобы видеть язву. Кишка пересекается поперечно на уровне язвы. Передний ряд швов подшивается к аборальному краю язвы. Второй ряд швов накладывается над первым между передней поверхностью культи двенадцатиперстной кишки и проксимальным краем язвы, в результате чего дно язвы тампонируется стенкой кишки. Прилежащий серозный покров культи способствует заживлению язвы, а в случае кровотечения из нее – гемостазу. Сверху накладывается третий ряд между капсулой поджелудочной железы и стенкой культи».
В методике ушивания культи ДПК «улиткой» С.С. Юдина различают два этапа. На первом этапе из передней, верхней и нижней стенок культи ДПК формируется конус. Для этого ДПК пересекается косо от пилоруса вниз к аборальному краю язвы, где сходятся два разреза, проведенные по верхней и нижней стенкам. Затем (цит. по автору) «частично иссекается край вывернувшейся слизистой кишки, даже частично на ¼ - ½ см, отступая внутрь кишки. Иссекается дочиста остающаяся часть стенки кишки по краю ниши и особенно в нижнем крае язвы. Зашивание начинается у угла, прилегающего к нише. Для этого в высшей степени желательно осторочным сечением скальпеля или ножниц мобилизовать кишку у самого угла и освободить ее край от поджелудочной железы, от края ниши, еще хотя бы на 1 – 2 см. Здесь закрепляют узел кетгутового шва, которым ввернутся и сошьются края кишки вплоть до верхнего острого угла швом Шмидена. Ушитая таким образом дуоденальная культя представляет конус, слегка изогнутый по своей оси, выпуклой по латеральной поверхности и несколько вогнутой с медиальной стороны. Лишний кончик кетгута у язвенного угла отрезается коротко, тогда как у верхушки конуса, после завязывания шва, остаток кетгута оставляется с иглой». Вторым этапом ушивания является формирование собственно «улитки» одним из двух способов. При первом способе «иглу эту вкалывают в нижний угол сшитого разреза внутрь кишки, причем, если кишку заранее удалось заранее в этом месте отделить от поджелудочной железы, то вкол делается прямо в кишечную стенку, если таковой не было отвоевано достаточно, то игла должна пройти в кишку сквозь самый нижний край язвенной ниши. Игла проникает в полость кишки и выкалывается с противоположной стороны, т.е. сквозь латеральную ее стенку. Вслед за иглой выводится нить и прошивается медиальный край язвы. Таким образом ниша тампонируется культей, завязывается узел, культя прочно фиксирована. Остается провести еще один ряд отдельных узловых швов, которые соединяют в поперечном направлении к длиннику кишки дуоденальную стенку и брюшинный покров поджелудочной железы». При втором способе формирования «улитки» прошивание конуса и свертывание его начинается не с основания конуса, а с его верхушки. Второе прошивание кишки проводится в середине конуса, третье – у его основания, через аборальный край язвы. Этой же нитью культя ДПК, свернутая в виде «улитки», фиксируется к ткани орального края язвы. Затем накладываются швы, фиксирующие по полуокружности серозно-мышечный футляр кишки к капсуле поджелудочной железы. По личному опыту автора методики несостоятельность культи ДПК возникла в 1 случае из 100 ушиваний.
При ушивании по методу «манжетки» Сапожкова (цит. по автору) «сущность способа сводится к следующему: при обнаружении больших спаек, сращений и инфильтратов вокруг дуоденальной язвы все они оставляются на месте нетронутыми, двенадцатиперстная кишка не мобилизуется, а просто полностью рассекается в поперечном направлении через язву. Кровоточащие сосуды слизистой оболочки захватываются изолированно зажимами и затем острым путем, а именно ножом, в той части их окружности, которая приросла к рубцу, слизистую высвобождают от рубцовой ткани и высвобожденный лоскут захватывают зажимом Пеана. Дальнейшее высвобождение слизистой производят под контролем введенного в кишку пальца тупым путем, отодвигая книзу серозно-мышечный чехол с помощью зонда Кохера. Таким образом удается легко выделить слизистую оболочку в виде цилиндра (манжетки) высотой 2 – 3 см. По выделении цилиндра на его основание накладывают кисетный шов. Цилиндр инвагинируют в просвет кишки, кисетный шов стягивают до отказа и очень крепко завязывают. Поверх этого шва без всякого труда накладывается второй кисетный шов. В дальнейшем мышечный слой сшивают узловыми швами. Культю перитонизируют путем сшивания брюшины, покрывающей поджелудочную железу, с брюшиной кишки». По данным автора методики на 120 ушиваний не возникло ни одного случая несостоятельности.
Выбор одного из трех методов ушивания «трудной» культи ДПК диктуется конкретными анатомическими условиями. Так, при широком диаметре ДПК, умеренном отеке ее стенки, незначительном избытке передней стенки и плотной капсуле поджелудочной железы мы используем ушивание по Ниссену. При выраженном отеке стенки ДПК, наличии перидуоденального инфильтрата и связанных с этим трудностей в выделении стенки кишки, а также при наличии гипертрофированной слизистой и (или) при дефиците передней стенки мы отдаем предпочтение методу Сапожкова. Тонкая стенка и малый диаметр ДПК, наличие хорошо кровоснабжаемого избыточного лоскута передней стенки является основанием для ушивания ДПК методом «улитки» по Юдину. Следует заметить, что ни дополнительная перитонизация, ни применение фибринового клея или пластин «ТахоКомб®» при некачественно произведенном ушивании, по нашему опыту не является гарантией от несостоятельности культи ДПК.
Несмотря на наличие достаточно большого количества классических методик ушивания культи ДПК, вплоть до настоящего времени появляются новые и модифицируются прежние варианты пластики. Справедливости ради заметим, что большинство из них так и не нашло признания широкой хирургической общественности. Однако несколько новых оригинальных методик все же зарекомендовали себя в клинике как надежные и технически вполне осуществимые варианты пластики культи ДПК. В качестве примера приведем пластический дупликатурный способ обработки дуоденальной культи при пенетрирующей дуоденальной язве (Н.А. Никитин и В.А. Журавлев, 1999). Показанием к применению данного способа является ушивание культи ДПК при пенетрирующих бульбарных и постбульбарных язвах, расположенных на расстоянии более 1 см от большого дуоденального сосочка. Техника выполнения способа следующая. После мобилизации желудка по обеим кривизнам в необходимых пределах и мобилизации начального отдела ДПК до пенетрирующей язвы свободную от язвенного дефекта, обычно переднюю или передне-боковую стенку ДПК, рассекают на величину полуокружности кишки до слизистой оболочки. Без вскрытия просвета кишки острым путем производят отсепаровку слизистой оболочки от серозно-мышечной «манжетки» по всей длине разреза на высоту 1,0 – 1,5 см, после чего слизистую оболочку рассекают. Со стороны просвета кишки визуализируют язвенный дефект и разрез слизистой оболочки продолжают по нижнему краю язвы, замыкая окружность «слизистого цилиндра». Фиксированную к серозно-мышечной «манжетке» полуокружность цилиндра отслаивают от последней, оставшуюся непересеченной часть «манжетки» пересекают. Мобилизации ее со стороны серозного покрова в аборальном направлении от предлежащих анатомических структур не требуется.
После отделения мобилизованной дистальной части ДПК от верхнего края язвы на привратник накладывают зажим и желудок откидывают вверх и влево, дно язвенного дефекта при этом остается на пенетрируемом органе. Отслоенный «слизистый цилиндр» открытой культи ДПК ушивают отдельными узловыми швами, при этом сформированная линия швов должна быть ориентирована перпендикулярно к последующим линиям швов серозно-мышечной «манжетки».
«Манжетку» по границам полуокружности продольно рассекают на 2/3 своей высоты для лучшей адаптации при дальнейшем формировании дупликатуры. Край свободной стенки «манжетки» подшивают отдельными швами по границе отсепарованной слизистой оболочки к мышечному слою противоположной стенки, разобщенной с дном язвы. Следующим этапом стенки «манжетки» накладывают друг на друга по типу дупликатуры и сшивают в этом положении серозно-мышечными швами. Таким образом, второй ряд швов оказывается смещенным относительно первого на величину высоты «манжетки», а линия швов слизистой оболочки – послойно закрытой обеими стенками последней.
В зависимости от локализации язвенного дефекта швы стенок «манжетки» могут быть ориентированы как в сагиттальной, так и во фронтальной плоскости. К дну язвы на пенетрируемом органе подводят прядь сальника на ножке и фиксируют несколькими швами к ее рубцовым краям по типу оментопластики. Этой же прядью сальника может быть дополнительно перитонизирована сформированная культя ДПК.
В противоположность представленному трехрядному способу ушивания культи ДПК при низких, граничащих с зоной большого дуоденального сосочка, дуоденальных язвах В.И. Оноприев (1995) рекомендует применять однорядный прецизионный вариант пластики. При этом выделенная в аборальном направлении вплоть до зоны большого дуоденального сосочка задняя стенка ДПК соединяется с передней стенкой одиночными узловыми швами через все слои нитью 0000 – 00000 с тщательной адаптацией слизистой и серозно-мышечной оболочек. Линия прецизионных швов укрывается прядью большого сальника, использованного для оментопластики язвенного кратера.
В исключительных случаях, когда ушивание культи ДПК представляется оператору невозможным, крайне рискованным экспериментом будет изобретение экспромтом «нового» способа пластики. Текучесть желчи и агрессивность панкреатического секрета оставляют мало шансов на чудесное заживление беспорядочно соединенных тканей. В данной ситуации (хотя решиться на это психологически бывает очень непросто) следует воспользоваться приемом Welch или его модификациями, предусматривающими установку в культю ДПК или подведение к ушитой культе дренажной трубки диаметром не менее 0,8 см, окутанной прядью большого сальника, фиксированного к стенке ДПК и париетальной брюшине в месте выведения дренажа наружу.
В заключение следует особо подчеркнуть, что, учитывая принципиальное влияние на патогенез несостоятельности культи ДПК повышения интрадуоденльного давления, методом выбора реконструкции при «трудной» культе, равно как при суб- и декомпенсированных формах ХНДП и при резекции гастро-энтероанастомоза с кровоточащей пептической язвой должно являться формирование Y-образного анастомоза по Ру.
Закрытие культи двенадцатиперстной кишки. Оценка двенадцатиперстной кишки.
Закрытие культи двенадцатиперстной кишки у пациентов с язвой или раком желудка обычно не представляет трудностей и редко осложняется при правильном техническом исполнении. Совершенно иная ситуация наблюдается у пациентов с дуоденальной язвой, особенно при больших размерах язвы и ее пенетрации в поджелудочную железу; в результате хронического изъязвления стенки кишки становятся отечными и хрупкими со значительными фиброзными наложениями.
Эта фиброзная ретракция приводит к опасному приближению язвы к большому дуоденальному сосочку, а также главному и добавочному протокам поджелудочной железы. Иногда в воспалительный процесс вокруг язвы могут вовлекаться общий желчный проток и общая печеночная артерия. Фиброз и фиброзная ретракция могут приводить к значительным нарушениям анатомических соотношений, что требует принятия всевозможных мер предосторожности для предотвращения осложнений, иногда очень серьезных.
Перед принятием решения о выполнении резекции желудка хирург должен провести тщательную ревизию двенадцатиперстной кишки, чтобы определить хирургические возможности во время операции. При ревизии необходимо выяснить размер и локализацию язвы, наличие пенетрации в поджелудочную железу, расстояние между язвой и привратником, степень вовлеченности в процесс поджелудочной железы, близость язвы к общему желчному протоку и фатерову сосочку.
Важно также убедиться в интактности и податливости передней стенки двенадцатиперстной кишки, так как большинство методик по созданию культи двенадцатиперстной кишки основаны на использовании ее передней стенки. Для улучшения условий осмотра двенадцатиперстной кишки можно мобилизовать ее по Vautrin—Kocher, приподнимая в более поверхностную позицию. Если неизвестно, как располагается язва по отношению к общему желчному протоку, рекомендуется выполнить поперечную холедохотомию и провести тонкий билиарный зонд, чтобы установить ход общего желчного протока и локализацию фатерова сосочка.
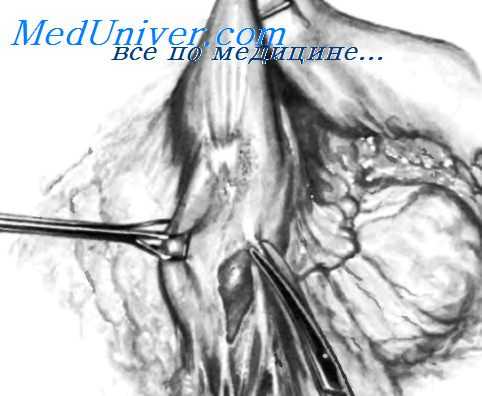
Некоторые хирурги опасаются выполнять поперечную холедохотомию на общем желчном протоке нормального диаметра из-за боязни возникновения послеоперационной стриктуры. Хотя и существуют данные о развитии послеоперационной стриктуры в некоторых случаях после продольной холедохотомии, не доказано, что стриктура может развиться в результате поперечной холедохотомии. Холедохотомию всегда следует завершать введением Т-образного дренажа. Введение Т-образного дренажа способствует лучшему заживлению культи двенадцатиперстной кишки за счет снижения внутриполостного давления.
Ревизия двенадцатиперстной кишки имеет огромное значение для выбора хирургической тактики. Однако ее результаты не всегда имеют однозначную трактовку.
Если при ревизии двенадцатиперстной кишки выясняется, что язва нерезектабельна или ее резекция сопряжена с высоким риском, хирург должен избрать технику операции, при которой не нужно выполнять резекцию пораженной двенадцатиперстной кишки. В такой ситуации многие хирурги ограничиваются стволовой ваготомией и обеспечением оттока желудочного содержимого, выполняя либо пилоропластику, либо гастроеюностомию. Иногда пилоропластика невыполнима из-за отека и фиброза привратника или двенадцатиперстной кишки. В этих случаях можно выполнить гастроеюностомию или гастродуоденостомию по Jaboulay.
Пациентам с нерезектабельной или сопряженной с высоким риском дуоденальной язвой автор предпочитает выполнять резекцию желудка на «выключение», дополняя ее стволовой ваготомией. Резекция желудка на «выключение» при грамотном выполнении дает хорошие результаты. Принимая решение о выполнении этой операции, хирург должен убедиться в достаточном кровоснабжении антрального отдела желудка и в том, что дуоденотомия или пилоропластика ранее не производились.
После ревизии двенадцатиперстной кишки хирург оказывается в одной из трех ситуаций:
1. Хирург осознает нерезектабельность язвы двенадцатиперстной кишки или высокий риск выполнения резекции и принимает решение о минимальном объеме операции.
2. Хирург предвидит сложность закрытия двенадцатиперстной кишки, но считает это выполнимым с использованием одной из методик, разработанных для «трудной» двенадцатиперстной кишки.
3. Хирург уверен, что закрытие культи двенадцатиперстной кишки не представит трудностей, но входе операции, когда изменять план операции уже поздно, убеждается в обратном. В этом случае конечный результат будет зависеть от опыта хирурга и возможности разрешить возникшую сложную проблему.
У некоторых пациентов измененная двенадцатиперстная кишка сильно подтянута и окутана фиброзной тканью, в результате чего создается впечатление «очень трудной» для хирургического лечения двенадцатиперстной кишки. Однако после удаления фиброзного окутывания может оказаться, что под внешней сложностью скрывается легко поддающаяся операции двенадцатиперстная кишка.
Далее мы приведем описание некоторых методик, разработанных для применения на «трудной» двенадцатиперстной кишке.
У некоторых пациентов, как в изображенном на рисунке примере, двенадцатиперстная кишка полностью окутана слоями фиброзной ткани, что производит впечатление очень «трудной» для создания культи двенадцатиперстной кишки. Однако после разделения ножницами покрывающих кишку фиброзных мембран становится очевидным, что стенки кишки интактны, несмотря на наличие каллезнои язвы передней стенки двенадцатиперстной кишки вблизи привратника. В данном случае без каких-либо затруднений были выполнены резекция желудка по Billroth II и закрытие двенадцатиперстной кишки.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Операция Nissen. Закрытие двенадцатиперстной кишки по Nissen'у.
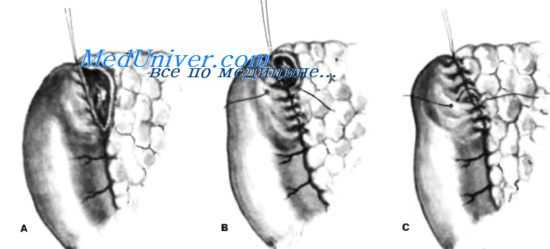
Необходимым условием для закрытия «трудной» двенадцатиперстной кишки является нормальное состояние передней стенки двенадцатиперстной кишки без признаков отека или фиброза. Операция Nissen представляет собой простой и эффективный способ лечения язвы двенадцатиперстной кишки, расположенной на задней стенке и пенетрирующеи в поджелудочную железу.
На рисунке изображено ложе язвы на задней стенке двенадцатиперстной кишки с пенетрациеи в поджелудочную железу. Первый шов (первого ряда узловых швов) накладывают шелковым, хлопковым или другим нерассасывающимся материалом. Как показано на рисунке, с одной стороны шов захватывает свободный край двенадцатиперстной кишки (передняя стенка), а с другой стороны — нижний край язвы. В. На этом рисунке показано несколько швов, наложенных, как описано выше (пункт А).
Схематичный разрез панкреатодуоденальнои зоны для более детальной иллюстрации операции Nissen. А. На рисунке изображен первый ряд швов, соединяющий свободный край передней дуоденальной стенки с нижним краем пенетрирующеи язвы. Если добавочный панкреатический проток открывается в ложе язвы, этот ряд швов накладывать не следует (см. рис. ниже). На рисунке также изображены второй ряд швов между передней дуоденальной стенкой и верхним краем язвы, и первый шов третьего ряда (не затянут), включающий, с одной стороны, переднюю дуоденальную стенку, а с другой стороны, капсулу поджелудочной железы с участком ее паренхимы.
В. На этом схематическом разрезе также представлены три ряда швов, описанных в пункте А. Здесь добавочный панкреатический проток (Santorini) открывается в ложе язвы и первый ряд швов не может быть наложен. Если шов наложен, в образовавшуюся полость следует вставить тонкую резиновую трубку с несколькими отверстиями со стороны ложа язвы, через которые будет осуществляться отток панкреатического секрета из добавочнго протока в полость двенадцатиперстной кишки. Эту трубку двумя хлопковыми швами фиксируют к дуоденальной стенке и одним или более хлопковыми швами —к слизистой двенадцатиперстной кишки.
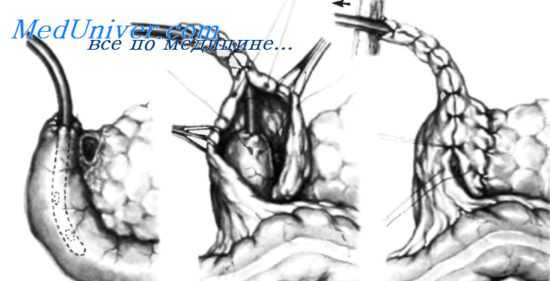
Катетеризационная дуоденостомия
Оперируя на «трудной» двенадцатиперстной кишке, послеоперационную катастрофу можно предотвратить, установив интрадуоденальный катетер. Основной целью катетеризационной дуоденостомии является интрадуоденальная декомпрессия. Катетеризационная дуоденостомия используется многими хирургами с 1933 года и нашла значительную поддержку в работах Welch и Rodkey в 1954 году.
Резиновый катетер 16F установлен в просвет двенадцатиперстной кишки до уровня средней трети ее нисходящей части. Культя двенадцатиперстной кишки закрыта отдельными хлопковыми или шелковыми швами, для контроля герметичности проведен гидравлический тест. Катетер выводят через небольшой разрез и прочно фиксируют к коже во избежание случайного выдергивания пациентом.
А. Культю двенадцатиперстной кишки можно закрыть также кисетным швом (используют хлопок или шелк) В Катетер и верхнюю часть двенадцатиперстной кишки окутывают большим сальником для лучшей защиты дуоденостомы. С. Верхняя часть двенадцатиперстной кишки и катетер почти полностью обернуты сальником Верхний участок сальниковой обертки фиксирован несколькими швами к париетальной брюшине вокруг катетера и ниже- к двенадцатиперстной кишке для предотвращения разворачивания сальника и нарушения его защитной функции. Катетер выведен через небольшой разрез и надежно фиксирован к коже. До ушивания разреза брюшную полость необходимо дренировать двумя дренажами Penrose, установленными в подпеченочном пространстве и выведенными из брюшной полости через небольшие разрезы.
Операция Alfred Strauss
Операция Alfred Strauss очень эффективна дуоденальных язвах, пенетрирующих в поджелудочную железу, но ее следует выполнять с высокой технической точностью и осторожностью во избежанпе развития серьезных осложнений.
Проведена ревизия двенадцатиперстной кишки, при которой обнаружена большая дуоденальная язва, пенетрирующая в поджелудочную железу. Решено оперировать по Strauss. Преимуществом этой техники является выполнение разреза справа налево, а не слева направо, что позволяет сохранить несколько миллиметров задней стенки двенадцатиперстной кишки ниже язвы, а это, в свою очередь, облегчает процесс закрытия двенадцатиперстной кишки. Двенадцатиперстная кишка мобилизована по Vautrin-Kocher. С помощью поперечной холедохостомии и проведения билиарного зонда установлены расположение фатерова сосочка и ход общего желчного протока. Введение зонда в проток дает возможность определить расположение протока относительно язвы.
С помощью зажима Babcock двенадцатиперстную кишку подтягивают вверх; одновременно двумя другими зажимами Babcock выполняют тракцию двенадцатиперстной кишки вправо. Указательным и средним пальцами левой руки позади двенадцатиперстной кишки и расположенным напротив большим пальцем хирург пальпаторно находит нижний край язвы и проводит изогнутый зажим Billroth тотчас ниже язвы от передней к задней поверхности, как изображено на рисунке.
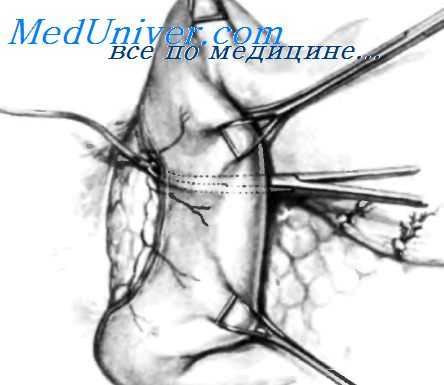
А. Производят тракцию вверх за резиновый катетер. Пунктирной линией показан уровень предстоящего рассечения двенадцатиперстной кишки. Линия имеет косое направление для сохранения максимально большого участка передней дуоденальной стенки. Эта стенка должна быть неизмененной, для того чтобы можно было подшить ее к очень короткой задней стенке. В. Культя двенадцатиперстной кишки отсечена и закрыта узловыми швами без особых затруднений. Верхний сегмент двенадцатиперстной кишки ножницами отделяют от краев язвы; пенетрирующии участок остается интактным. Так как он находится вне зоны воздействия желудочной секреции, заживление наступает быстро.
На схематичном разрезе панкреатодуоденальной зоны показана язва, пенетрирующая в поджелудочную железу, и ее взаиморасположение с общим желчным протоком, а также главным и добавочным протоками поджелудочной железы. Двенадцатиперстная кишка отсечена в косом направлении непосредственно под нижним краем язвы.
Чтобы продолжить резекцию желудка, проксимальный сегмент двенадцатиперстной кишки прикрывают салфеткой и удерживают большим треугольным зажимом Duval. Билиарный зонд замещают тонкой трубкой с коротким Т-образным окончанием и ушивают поперечный холедохостомическии разрез хромированным кетгутом 3-0. Закрытие поперечного холедохотомического отверстия не приводит к развитию стриктуры общего желчного протока.
Обработка культи двенадцатиперстной кишки после резекции желудка по Billroth II.
А. После того как игла вытянута из двенадцатиперстной кишки, ее культю закрывают швом по типу кисетного. Концы нити затягивают и завязывают. В. Если хирург сомневается в надежности полученного шва, можно добавить еще 2-3 узловых шва, как показано на рисунке. С. Завершают ушивание культи двенадцатиперстной кишки классическим кисетным швом. D. Для погружения первого кисетного шва второй кисетный шов затягивают.
Если культя двенадцатиперстной кишки ушита правильно, в оментопластике нет необходимости. Лишь в случае сомнения в надежности ушивания культи его дополняют оментопластикой, как показано на рисунке.
Простое и надежное ушивание культи двенадцатиперстной кишки производят с помощью узловых двухрядных шелковых или хлопковых швов.
А. Первый ряд швов накладывают, захватывая всю стенку двенадцатиперстной кишки. Некоторые хирурги предпочитают выполнять этот шов хромированным кетгутом. В. Ушивание дополняют рядом инвагинирующих шелковых или льняных серозно-мышечных швов. С. Линия швов завершена.
Некоторые хирурги ушивают двенадцатиперстную кишку двойным кисетным шелковым или хлопковым швом. А. Наложен кисетный шов. В. Наложен второй кисетный шов, первый шов инвагинируют. С. Культя двенадцатиперстной кишки ушита. Таким способом можно ушивать культю двенадцатиперстной кишки только при малом ее диаметре.
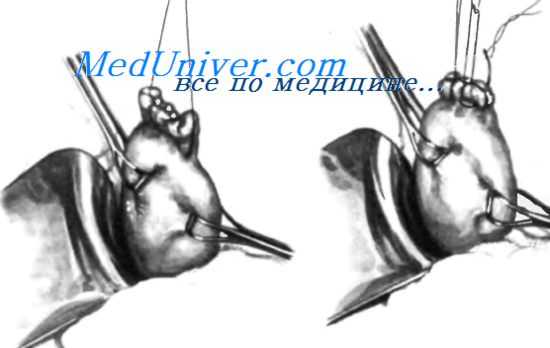
У больных с широкой двенадцатиперстной кишкой некоторые хирурги накладывают два полукисетных шва. А. Наложены два полукисетных шва: один на правой стороне, другой — на левой. В. Первый полукисетный шов завязан, левый подготовлен к затягиванию и завязыванию. С. Завязаны оба полукисетных шва. Ушивание двенадцатиперстной кишки завершают наложением инвагинирующих серозно-мышечных швов.
Часто используют методику ушивания культи двенадцатиперстной кишки по Мауо, проиллюстрированную на рисунке.
А. Двенадцатиперстная кишка закрыта зажимом Crile. Накладывают непрерывный обвивнои шов, проводя нить вокруг зажима Crile. В. Зажим Crile раскрывают и удаляют, потягивая за оба конца нити, которые затем завязывают. С. Ушивание двенадцатиперстной кишки завершают инвагинирующими узловыми серозно-мышечными швами.
Двенадцатиперстную кишку можно ушить сшивающим аппаратом ТА-55. Это возможно в тех случаях, когда стенка кишки не утолщена вследствие отека, фиброза или воспалительной инфильтрации. Накладывают степлер, затем смыкают его бранши и «выстреливают». Перед удалением инструмента параллельно ему накладывают зажим со стороны удаляемого участка кишки, двенадцатиперстную кишку пересекают скальпелем или прямыми ножницами. Если вывернутая слизистая кровоточит, с помощью электроскальпеля осуществляют гемостаз, затем сшивающий аппарат удаляют. Большинство хирургов, ушивая культю двенадцатиперстной кишки аппаратом, не накладывают поверх механического шва ряда узловых швов. В таких случаях вместо погружного шва производят оментопластику.
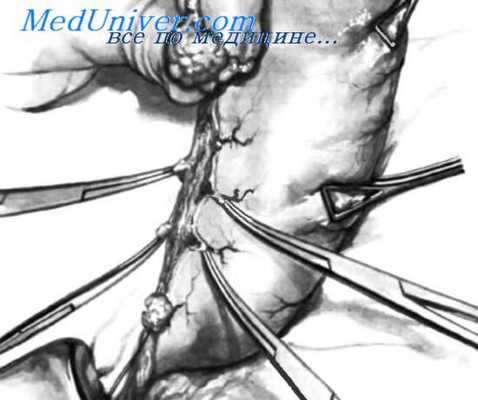
После пересечения и ушивания двенадцатиперстной кишки желудок перегибают кверху, чтобы полностью освободить его для резекции. Следующий шаг— перевязка и пересечение левой желудочной артерии. Хирург вводит указательный палец между краем малой кривизны и левым желудочным сосудистым пучком, выделяя сосудистый пучок из его ложа, как показано на рисунке. Отведя в сторону левый желудочный сосудистый пучок, хирург правой рукой проводит изогнутый зажим, в который ассистент вкладывает хлопковую или шелковую нить. Эту первую нить завязывают на дистальном конце сосудистого пучка, который будет удален вместе с резецированной частью желудка. Затем проводят еще две нити, которые завязывают на проксимальной части пучка.
Затем сосудистый пучок пересекают между дистальным швом, который будет удален вместе с препаратом, и двумя остающимися проксимальными швами, как показано на вставке.
Малая кривизна желудка обычно изогнута «на себя». Этот скручивающий эффект более выражен при хронических каллезных язвах данной локализации. При выполнении резекции желудка часто используют прием состоящий в «раскручивании» малой кривизны таким образом, чтобы она достигла своей истинной длины, что позволяет более точно выполнить резекцию. Для того чтобы развернуть малую кривизну, хирург захватывает дистальную культю перевязанных правых желудочных сосудов левыми большим и указательным пальцами умеренно натягивая ее кверху, как показано на рисунке.
При этом часто повреждаются некоторые коллатеральные ветви левой венечной вены и, реже, коллатеральные ветви соответствующей артерии. Эти травмированные коллатеральные ветви кровоточат и должны быть захвачены зажимами с целью гемостаза, как показано на рисунке Проксимальную культю левых желудочных сосудов можно найти на рисунке по ее расположению и по оставленной длинной черной нити, которой перевязаны эти сосуды. Когда выпрямление малой кривизны завершено обширная зона желудка, свободная от брюшины, становится доступной обзору. Ее легко определить по продольным мышечным волокнам, ограничивающим малую кривизну. Этот участок будет перитонизирован.
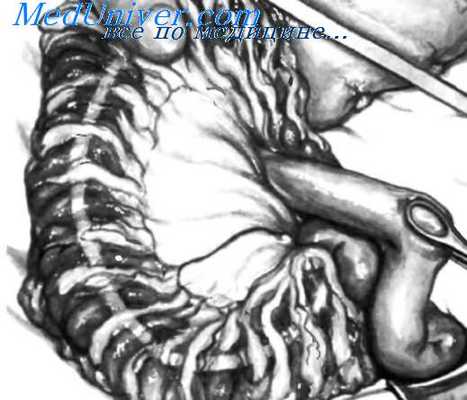
Малая кривизна перитонизирована узловыми шелковыми или хлопковыми швами; определен уровень резекции (половина или 70%). При гемигастрэктомии желудок пересекают на уровне третьей коллатеральной ветви коронарной желудочной артерии. У больных с язвой двенадцатиперстной кишки рекомендуется пересекать желудок на уровне первой коллатеральной ветви коронарной артерии, чтобы быть уверенным, что удалена вся слизистая антрального отдела желудка. Первая коллатеральная ветвь коронарной артерии расположена примерно на 3 см дистальнее пищеводно-желудочного перехода. При выполнении резекции 70% желудка уровень пересечения будет находиться в этом месте.
После выбора уровня резекции верхнюю часть эластичного двойного зажима Finochietto накладывают на 2 см выше избранного уровня.
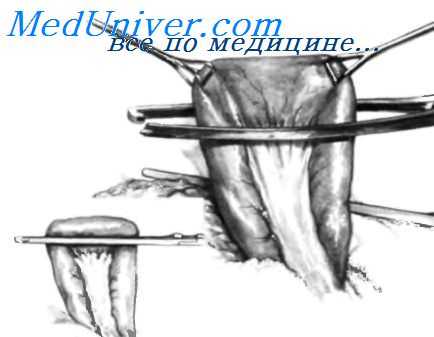
Наложена верхняя часть зажима Finochietto, первый ассистент подтягивает кверху поперечную ободочную кишку и ее брыжейку. Затем находят первую петлю тощей кишки, дуоденоеюнальныи переход, связку Трейтца Первая петля тощей кишки захвачена гладким зажимом Foerster.
Хирург накладывает нижнюю часть зажима Finochietto на петлю тощей кишки, удерживаемую двумя зажимами Babcock. На вставке показано правильное расположение зажима. Его не следует накладывать слишком близко к брыжеечному краю тощей кишки, что может стать причиной сдавления сосудов брыжейки. Зажим не следует располагать и слишком близко к противоположному краю кишки, так как это будет препятствовать формированию гастроеюноанастомоза. Верхнюю часть зажима Finochietto накладывают на желудок, что можно видеть на заднем плане.
Читайте также:
- Быстропрогрессирующий (некротический экстракапиллярный) гломерулонефрит. Диагностика и лечение
- Рентгенотерапия воспалений глаза
- Врожденный острый лейкоз плода - частота, диагностика
- Лечение сходящегося косоглазия без операции (инфантильной эзотропии)
- Методика калорического тестирования (калорической пробы, калорической стимуляции)
