Закупорка центральных артерий сетчатки и их ветвей
Добавил пользователь Алексей Ф. Обновлено: 24.01.2026
Окклюзией центральной артерии сетчатки называют острую блокаду центральной ретинальной артерии либо ее ветвей, которая приводит к расстройству кровообращения и, как следствие, к ишемии сетчатки.
Как правило, окклюзия центральной артерии сетчатки возникает у пациентов после 60-65 лет. При этом, у мужчин данная патология встречается в два раза чаще, чем у женщин. Обычно окклюзия бывает односторонней, в 60% случаев расстройство кровообращения возникает в центральной артерии сетчатой оболочки, что приводит к стойкой утере зрения одного глаза. У 40% пациентов, окклюзия затрагивает какое-то из ответвлений ретинальной артерии и сопровождается выпадением соответствующих частей поля зрения.
В офтальмологии принято различать окклюзии: центральной артерии сетчатки, ветвей ЦАС и цилиоретинальной артерии.
В центральной артерии сетчатки, окклюзия может развиваться изолированно, а может происходить в сочетании с тромбозом центральной вены либо передней ишемической нейропатией зрительного нерва глаза.
Причины возникновения
Механизм патологии может быть обусловлен спазмом, тромбозом, эмболией или коллапсом артериол сетчатки. Зачастую к неполной и полной окклюзии ведет закупорка ретинальных сосудов кальцифицированными, холнстериновыми или фибринозными эмболами. Но в любом случае, окклюзия центральной артерии является следствием системных хронических или острых патологических процессов.
Главными факторами риска возникновения окклюзии в пожилом возрасте выступают: артериальная гипертензия, гигантоклеточный артериит (болезнь Хортона), атеросклероз. У более молодых это могут быть нарушения циркуляции в сосудах сетчатки, связанные с инфекционным эндокардитом, поражением клапанного аппарата сердечной мышцы, пролапсом сердечного клапана, аритмией, нейроциркуляторной дистонией, антифосфолипидным синдромом, сахарным диабетом.
Местными провоцирующими факторами тромбоза центральной артерии сетчатки нередко выступают ретиноваскулиты, отек, друзы ДЗН, офтальмотонус, сдавливание орбитальных сосудов ретробульбарной гематомой или опухолью, офтальмологические операции.
Потенциальная опасность окклюзии существует при синдроме гиперкоагуляции, переломах трубчатых костей, внутривенных инъекциях, сопряженных с опасностью тромбоэмболии, воздушной или жировой эмболии. Коллапс артериол сетчатой оболочки возможен также при массивной кровопотере, вследствие маточного, желудочно-кишечного или внутреннего кровотечения.
Спазм, тромбоэмболия или коллапс артериол ведет к замедлению либо полному прекращению кровотока в пораженных сосудах, приводящему к острой ишемии сетчатой оболочки. При этом, в случае восстановления кровотока в течение первых 40 минут, возможно и восстановление части нарушенных зрительных функций. Если гипоксия продолжается более длительно, в сетчатке развивается некроз ганглиозных клеток, а также нервных волокон с последующим их аутолизом, что делает возвращение зрения невозможным. Исход окклюзии центральной артерии сетчатки в большинстве случаев – это атрофия зрительного нерва с необратимой слепотой.
Симптомы окклюзии
Как правило, окклюзия центральной артерии, развивается внезапно и совершенно безболезненно. Пациент при этом замечает неожиданную потерю зрения одного глаза, которая происходит стремительно в течение буквально нескольких секунд. В 10% случаев предварительно возникают эпизоды кратковременного нарушения зрения. При окклюзии ЦАС нарушению зрения могут предшествовать фотопсии – световые вспышки.
Реже окклюзия сопровождается выпадением секторов поля зрения. Уровень снижения остроты зрения у пострадавшего может варьироваться от различения предметов до абсолютной слепоты.
Диагностика патологии
Необходимое диагностические обследование включает: осмотр глазного дна, контрастную рентгенографию сосудов сетчатки, лабораторные анализы.
Визометрия при окклюзии обнаруживает резкое снижение остроты зрения, которое может варьироваться от 0,02-0,1 и до 0. Степень снижения зрения, находится в прямой зависимости от уровня окклюзии, а также величины участка ишемии.
При проведении периметрии выявляются дефекты периферического зрения - скотомы (секторальные или центральные, которые соответствую зоне ишемии сетчатки), а также концентрическое сужение поля зрения.
Биомикроскопия дает возможность составить предварительное заключение о степени окклюзии. При этом, неполную окклюзию определяет афферентный зрачковый дефект (т.н. зрачок Маркуса-Гунна); тотальную окклюзию – реакция на свет, которая отсутствует либо резко снижена.
При визуальном осмотре глазного дна при офтальмоскопии выявляется отек, потеря прозрачности, бледность сетчатки и ДЗН. Особо выделяется на этом фоне центральная ямка макулярной области, имеющая яркую окраску, так как сохранено хориоидальное кровоснабжение (синдром «вишневой косточки»). Ретинальные артериолы сужены, имею неравномерный размер. В первые дни развития окклюзии в них иногда просматриваются эмболы.
Проведение флюоресцентной ангиографии, уточняет локализацию тромба или эмбола, устанавливает степень блокировки сосуда. При этом рентгенографическими признаками окклюзии является замедление кровотока или его сегментарный характер в ретинальных артериолах, а также симптом «обрыва сосудов», при непроходимости ветвей ЦАС.
Данные электроретинографии при окклюзии характеризуются снижением либо отсутствием амплитуды регистрируемых волновых колебаний, что свидетельствует об отмирании ганглиозных клеток, с ишемией хориоидеи.
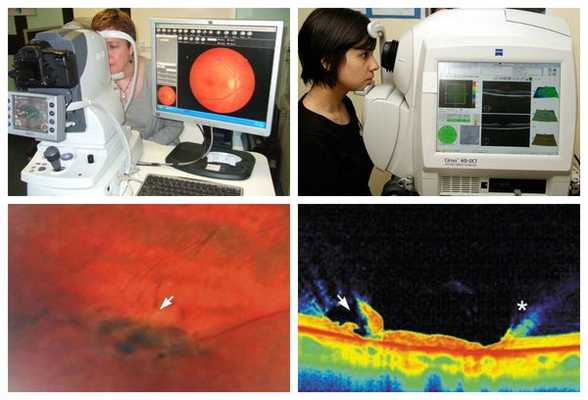
Уточняющую диагностику при закупорке центральной артерии сетчатки проводят посредством выполнения УЗДГ сосудов глаза, оптической когерентной томографии, лазерной сканирующей томографии сетчатой оболочки и тонометрии.
Среди необходимых лабораторных исследований, обязательное проведение коагулограммы и липидограммы, а также посева крови (если существует подозрение на бактериальную эмболию).
Также необходимо дуплексное сканирование бассейна сонных артерий и УЗИ сердца. При наличии показаний, пациент направляется на осмотр к кардиологу, сосудистому хирургу, ревматологу, эндокринологу, гематологу, инфекционисту.
Методы лечения тромбоза центральной артерии сетчатки
Лечение окклюзии необходимо начинать буквально в первые часы после предъявления жалоб на отсутствие или снижение зрения, иначе восстановить его будет уже невозможно. Первичная неотложная помощь должна включать массаж глазного яблока, который поможет восстановлению кровотока в ЦАС. Для снижения ВГД рекомендуется инстилляция глазных капель, применение мочегонных средств, осуществляется парацентез роговицы.
Если окклюзия центральной артерии сетчатки, обусловлена спазмом артериол, патогенетическую терапию дополняют назначением вазодилататоров (нитроглицерина сублингвально, папаверина внутримышечно, эуфиллина внутривенно и пр.), проводят ингаляции карбогена или гипербарическую оксигенацию.
При тромбозе ЦАС, необходимо применение тромболитических средств и антикоагулянтов, внутривенные инфузии декстрантов, зондирование через надглазничную артерию ветвей глазной артерии.
Любой тип окклюзии центральной артерий требует приема антиоксидантов, выполнение местных ретробульбарных и парабульбарных инъекций сосудорасширяющих препаратов, инстилляций b-адреноблокаторов. Одновременно должна начаться корригирующая терапия сопутствующей системной патологии.
Эффективность лечения окклюзии центральной вены сетчатки напрямую зависит от оперативности ее проведения и особенно высока в первый час от момента возникновения тромбоза.
Прогноз и профилактика
Исходом окклюзии у 1 % пациентов является неоваскуляризация ДЗН и возникновение вторичной неоваскулярной глаукомы. Особенно частым, грозным осложнением данной патологии можно считать атрофию зрительного нерва и слепоту.
Восстановление зрения возможно только при наличии полнообъемного лечения, проведенного в первые 40-60 минут развития окклюзии артериол, если патогенез непроходимости обусловлен их спазмом. Лица, перенесшие окклюзию центральной артерии сетчатки, входят в группу риска острых сосудистых катастроф со смертельным исходом.
Профилактика окклюзии напрямую связана с необходимостью обязательного лечения сопутствующих патологий и исключением провоцирующих факторов (тяжелых физических нагрузок, курения, стрессовых ситуаций, посещения бань или саун, длительных авиаперелетов, приема горячих ванн, глубоководных погружений и пр.). Лица, входящие в группу риска развития окклюзии ЦАС, должны проходить регулярные осмотры у офтальмолога, обязательно получать превентивную терапию.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
В нашей клинике прием проводится лучшими специалистами–офтальмологами с большим опытом профессиональной деятельности, высочайшей квалификацией, огромным багажом знаний.
Окклюзия центральной артерии сетчатки
Окклюзия центральной артерии сетчатки – острая блокада центральной ретинальной артерии или ее ветвей, приводящая к расстройству кровообращения и ишемии сетчатки. Окклюзия центральной артерии сетчатки проявляется внезапной потерей зрения либо секторальным выпадением полей зрения в одном глазу. При диагностике сосудистой патологии сетчатки учитываются данные офтальмологических тестов (визометрии, периметрии), офтальмоскопии, тонометрии, флюоресцентной ангиографии и томографии сетчатки, электрофизиологических исследований функции зрительного анализатора и др. Выявление окклюзии центральной артерии сетчатки требует немедленного проведения терапии: массажа глазного яблока, парацентеза передней камеры глаза, снижения ВГД, введения вазодилататоров и антиагрегантов.
Общие сведения
Окклюзия центральной артерии сетчатки, как правило, развивается у пациентов старше 60-65 лет; при этом у мужчин в 2 раза чаще, чем у женщин. В большинстве случаев окклюзия носит односторонний характер. В 60% наблюдений расстройство кровообращения развивается в центральной артерии сетчатки и приводит к стойкой потере зрения на один глаз. У 40% пациентов артериальная окклюзия затрагивает одну из ветвей ретинальной артерии, что сопровождается выпадением соответствующей части поля зрения.
В зависимости от уровня блокировки кровотока в офтальмологии различают окклюзию центральной артерии сетчатки, окклюзию ветвей ЦАС и окклюзию цилиоретинальной артерии. Окклюзия центральной артерии сетчатки может развиваться изолированно или сочетаться с окклюзией центральной вены сетчатки или передней ишемической нейропатией зрительного нерва.
Причины
Механизм острого расстройства ретинального кровообращения может быть связан со спазмом, тромбозом, эмболией, коллапсом артериол сетчатки. Чаще всего к неполной или полной окклюзии приводит закупорка ретинальных сосудов холестериновыми, кальцифицированными или фибринозными эмболами. Во всех случаях окклюзия центральной артерии сетчатки является следствием системных острых или хронических патологических процессов.
Основными факторами риска развития окклюзии центральной артерии сетчатки в пожилом возрасте служат артериальная гипертензия, атеросклероз, гигантоклеточный артериит (болезнь Хортона). В более молодом возрасте циркуляторные нарушения в сосудах сетчатки могут быть связаны с инфекционным эндокардитом, пролапсом митрального клапана, поражением клапанного аппарата сердца при ревматизме, нарушением сердечного ритма (аритмией), нейроциркуляторной дистонией, сахарным диабетом, антифосфолипидным синдромом. Местными провоцирующими факторами окклюзии центральной артерии сетчатки могут выступать ретиноваскулиты, отек и друзы ДЗН, повышенное ВГД, компрессия сосудов орбиты ретробульбарной гематомой, опухолью, офтальмологические операции и т. п.
Потенциальную опасность в отношении окклюзии центральной артерии сетчатки представляют синдром гиперкоагуляции, переломы трубчатых костей, внутривенные инъекции, сопряженные с опасностью тромбоэмболии, жировой или воздушной эмболии. Коллапс артериол сетчатки возможен при массивной кровопотере, обусловленной маточным, желудочно-кишечным или внутренним кровотечением.
В результате спазма, тромбоэмболии или коллапса артериол происходит замедление либо полное прекращение кровотока в пораженном сосуде, приводящее к острой ишемии сетчатки. В том случае, если кровоток удается восстановить в течение ближайших 40 минут, возможно частичное восстановление нарушенных зрительных функций. При более длительной гипоксии в сетчатке развиваются необратимые изменения – некроз ганглиозных клеток и нервных волокон с их последующим аутолизом. Исходом окклюзии центральной артерии сетчатки служит атрофия зрительного нерва и стойкая потеря зрения.
Симптомы
В большей части случаев окклюзия центральной артерии сетчатки развивается внезапно и безболезненно. При этом пациент отмечает неожиданную потерю зрения на один глаз, которая происходит стремительно, буквально в течение нескольких секунд. Примерно в 10% случаев возникают эпизоды кратковременного преходящего нарушения зрения. При тромбозе ЦАС нарушению функции зрения могут предшествовать явления фотопсии – световых вспышек.
Реже при окклюзии центральной артерии сетчатки возникает секторальное выпадение в поле зрения. Степень снижения остроты зрения варьирует от сохранности различения предметов у лица до полной слепоты.
Диагностика
Постановке диагноза способствует анализ анамнестических данных: наличие у пациента сердечно-сосудистых, системных, воспалительных, обменных заболеваний, травм глаза, других сосудистых катастроф (инсульта, инфаркта миокарда, поверхностных и глубоких тромбозов вен нижних конечностей, облитерирующего эндартериита и пр.). Необходимое обследование включает проведение офтальмологических тестов, осмотра глазного дна, контрастной рентгенографии сосудов сетчатки, лабораторных тестов.
Визиометрия при окклюзии центральной артерии сетчатки выявляет снижение остроты зрения от 0 до 0,02-0,1. Степень снижения зрения зависит от уровня окклюзии и площади участка ишемии. С помощью периметрии обнаруживаются дефекты периферического зрения (секторальные или центральные скотомы, соответствующие ишемизированной зоне сетчатки, концентрическое сужение поля зрения).
Биомикроскопия позволяет предварительно судить о степени окклюзии центральной артерии сетчатки. Так, при неполной окклюзии определяется афферентный зрачковый дефект (зрачок Маркуса-Гунна); при тотальной окклюзии - реакция зрачка на свет отсутствует или резко снижена.
Визуальный осмотр глазного дна методом офтальмоскопии выявляет отек, потерю прозрачности, побледнение сетчатки и ДЗН. На этом фоне отчетливо выделяется центральная ямка макулярной области (синдром «вишневой косточки»), имеющая более яркую окраску за счет хориоидального кровоснабжения. Ретинальные артериолы сужены, имеют неравномерный калибр; в первые дни после развившейся окклюзии центральной артерии сетчатки в них могут просматриваться эмболы.
Проведение флюоресцентной ангиографии позволяет уточнить локализацию тромба или эмбола, выяснить степень блокировки сосуда. Рентгенографическими признаками окклюзии центральной артерии сетчатки служат замедление или сегментарный характер кровотока в ретинальных артериолах; при полной непроходимости ветвей ЦАС - симптом «обрыва сосуда».
Данные электроретинографии характеризуются снижением или отсутствием амплитуды регистрируемых волн, свидетельствующим о разрушении ганглиозных клеток и ишемии хориоидеи.
Уточняющая диагностика при окклюзии центральной артерии сетчатки проводится с помощью УЗДГ глазных сосудов, оптической когерентной и лазерной сканирующей томографии сетчатки, тонометрии.
Необходимо проведение исследования коагулограммы и липидограммы, посева крови (в случае подозрения на бактериальную эмболию), дуплексного сканирования сонных артерий, УЗИ сердца и т. д. Кроме офтальмолога, при наличии показаний, пациент с окклюзией центральной артерии сетчатки должен быть осмотрен кардиологом, сосудистым хирургом, ревматологом, эндокринологом, гематологом, инфекционистом.
Лечение
Лечение окклюзии центральной артерии сетчатки должно быть начато в первые часы от момента предъявления жалоб на снижение зрения; в противном случае восстановить зрение будет невозможно. Неотложная первичная помощь включает проведение массажа глазного яблока для восстановления кровотока в ЦАС. С целью снижения ВГД производится инстилляция глазных капель, введение мочегонных препаратов, осуществляется парацентез роговицы.
При окклюзии центральной артерии сетчатки, обусловленной спазмом артериол, патогенетическая терапия включает применение вазодилататоров (нитроглицерина сублингвально, эуфиллина внутривенно, папаверина внутримышечно и др.), проведение ингаляций кислородной смесью или гипербарической оксигенации.
При тромбозе ЦАС на первый план выходит применение тромболитиков и антикоагулянтов, зондирование ветвей глазной артерии через надглазничную артерию, внутривенные инфузии декстранов.
При любом типе окклюзии центральной артерий сетчатки целесообразен прием антиоксидантов, местные ретробульбарные и парабульбарные инъекции сосудорасширяющих препаратов, инстилляции b-адреноблокаторов. Одновременно назначается корригирующее лечение сопутствующей системной патологии.
Эффективность терапии во многом зависит от сроков ее начала и наиболее высока в первые минуты и часы от момента развития окклюзии центральной артерии сетчатки.
Исходом окклюзии центральной артерии сетчатки у 1 % пациентов служит неоваскуляризация ДЗН с развитием вторичной неоваскулярной глаукомы. Наиболее частым и грозным осложнением патологии служит атрофия зрительного нерва и слепота.
Восстановление зрения возможно лишь при начале полного объема лечения в течение первых 40-60 мин. от момента развития окклюзии артериол в том случае, если патогенез непроходимости сосудов обусловлен их спазмом. Пациенты, перенесшие окклюзию центральной артерии сетчатки, составляют группу риска по развитию острых сосудистых катастроф с летальным исходом.
Профилактика окклюзии центральной артерии сетчатки тесно связана с необходимостью своевременного лечения сопутствующей патологии, исключением провоцирующих факторов (курения, стрессовых ситуаций, тяжелых физических нагрузок, посещения бань и саун, приема горячих ванн, длительных авиаперелетов, занятий подводным плаванием и др.). Лица, составляющие группу риска по развитию окклюзии ЦАС, должны регулярно осматриваться окулистом и получать превентивную терапию.
Окклюзия центральной вены сетчатки
Окклюзия центральной вены сетчатки – нарушение ретинального венозного кровотока, обусловленное тромбозом ЦВС или ее ветвей. Окклюзия центральной вены сетчатки сопровождается резким ухудшением зрения пораженного глаза, чему иногда предшествует периодическое затуманивание зрения, искажение видимости предметов, тупые боли в глубине глазницы. Диагностический алгоритм при окклюзии центральной вены сетчатки включает проведение визометрии, периметрии, тонометрии, биомикроскопии, офтальмоскопии, ФАГ, электрофизиологических исследований, томографии сетчатки. Лечение окклюзии центральной вены сетчатки требует системного введения тромболитиков, вазодилататоров, антиагрегантов; проведения местной и общей гипотензивной терапии; при необходимости – оказания хирургического пособия.
Окклюзию центральной артерии и вены сетчатки в офтальмологии относят к числу сосудистых катастроф, ввиду стремительности их развития и тяжести последствий для зрительной функции. Окклюзия центральной вены сетчатки развивается у 214 человек на 100 000 населения, преимущественно в возрасте старше 65 лет. В большей части случаев (67,2%) нарушается проходимость ветвей ЦВС, чаще всего (82,4%) – верхневисочной ветви центральной вены сетчатки. Двусторонняя окклюзия центральной вены сетчатки встречается в 10% наблюдений, обычно у пациентов с системными заболеваниями (атеросклерозом, артериальной гипертензией, сахарным диабетом и др.).
Классификация
Клиническая классификация окклюзирующих поражений ЦВС учитывает стадию и локализацию процесса. В ней выделяют:
- Претромбоз центральной вены сетчатки и ее ветвей (нижневисочной, верхневисочной, нижненосовой, верхненосовой).
- Тромбоз (неполный и полный) ЦВС и ее ветвей с отеком или без отека макулярной зоны.
- Посттромботическую ретинопатию.
По тяжести тромбоза ретинальных вен дифференцируют:
1. Окклюзию центральной вены сетчатки:
- ишемическую (полную) с неперфузируемой областью сетчатки 10 диаметров ДЗН;
- неишемическую (неполную).
2. Окклюзию ветвей центральной вены сетчатки:
- главной ветви ЦВС с площадью поражения сетчатки от 5 диаметров ДЗН;
- ветвей второго порядка с площадью поражения сетчатки 2-5 диаметров ДЗН;
- ветвей третьего порядка с площадью поражения сетчатки менее 2 диаметров ДЗН.
3. Гемицентральную ретинальную окклюзию (ишемическую и неишемическую).
Ведущим патогенетическим звеном венозной окклюзии выступает тромбоз центральной вены сетчатки или ее ветвей. Механизм тромбообразования обусловлен компрессией венозного сосуда центральной артерией сетчатки (обычно в области артериовенозного перекреста или на уровне решетчатой пластинки склеры). Это сопровождается турбулентным током крови и повреждением эндотелия, провоцирующим образование венозного тромба. Данному процессу нередко сопутствует артериальный спазм, вызывающий нарушение перфузии сетчатки.
В результате венозного застоя происходит резкое повышение гидростатического давления в капиллярах и венулах сетчатки, что приводит к выпотеванию в околососудистое пространство плазмы и клеточных элементов крови. В свою очередь, отек еще более усугубляет компрессию капилляров, венозный застой и гипоксию сетчатки.
Причинами, предрасполагающими к окклюзии центральной артерии сетчатки, могут выступать местные и системные процессы. Среди местных факторов главная роль принадлежит глазной гипертензии и первичной открытоугольной глаукоме. Также имеет значение сдавление сосудов опухолью орбиты, наличие отека и друз ДЗН, тиреоидной офтальмопатии и др. Повышает вероятность венозной окклюзии перифлебит сетчатки, который нередко развивается на фоне саркоидоза и болезни Бехчета.
К системным заболеваниям, ассоциированным с повышенным риском окклюзии центральной вены сетчатки, относят гиперлипидемию, ожирение, артериальную гипертонию, сахарный диабет, врожденную и приобретенную тромбофилию, повышенную вязкость крови и т. д.
Следует отметить, что в 50% случаев окклюзии центральной вены сетчатки развивается на фоне имеющейся артериальной гипертензии или офтальмогипертензии.
Окклюзия центральной вены сетчатки сопровождается резким безболезненным снижением зрения чаще одного глаза. В отличие от окклюзии центральной артерии сетчатки, при венозном тромбозе падение остроты зрения происходит не столь стремительно: обычно этот процесс развивается в течение нескольких часов или суток (реже - недель). Степень ухудшения зрения при неишемической окклюзии варьирует от умеренной до выраженной; при ишемической окклюзии центральной вены сетчатки зрение падает до слабовидения или нуля.
Иногда этому предшествуют эпизоды периодического затуманивания зрения, искаженное видение предметов, появление темного пятна перед глазами. В некоторых случаях отмечаются тупые боли в полости глазницы.
При гемиретинальном тромбозе или окклюзии ветвей центральной вены сетчатки, кроме снижения центрального зрения, страдает соответствующая половина или сектор поля зрения.
Диагноз окклюзии центральной вены сетчатки ставится офтальмологом с учетом данных анамнеза, физикального и инструментального обследования, консультативных заключений кардиолога, эндокринолога, ревматолога, гематолога.
В стадии претромбоза, а также при окклюзии ветвей ЦВС второго и третьего порядка острота зрения снижается незначительно или совсем не изменяется. При неишемической окклюзии центральной вены сетчатки и ее ветвей визометрия выявляет остроту зрения выше 0,1. Ишемический тромбоз ЦВС и височных вен сопровождается снижением остроты зрения ниже 0,1. Исследование полей зрения обнаруживает центральные или парацентральные скотомы в соответствующих поражению квадрантах сетчатки, концентрическое сужение полей зрения.
Тонометрия позволяет выявить офтальмогипертензию; с помощью суточной тонометрии ВГД оценивается в динамике. Изменения, выявляемые при биомикроскопии, могут быть различными: неоваскуляризация радужки; относительный афферентный зрачковый дефект; наличие взвеси элементов крови, экссудата, плавающих сгустков крови в стекловидном теле и др.
Типичные для окклюзии центральной вены сетчатки признаки обнаруживаются с помощью офтальмоскопии. Характерен отек ДЗН и макулы, геморрагии в виде «языков пламени», извитость и умеренное расширение вен, их неравномерный калибр и микроаневризмы, ватообразные очаги. Офтальмоскопическая картина при поражениях различных ветвей ЦВС имеет свои особенности.
Флюоресцентная ангиография сосудов отражает запоздалое контрастирование сетчатки, неравномерность контрастирования вен, удлинение фазы венозной перфузии, зернистость кровотока. По результатам ангиограмм судят о давности тромбоза, локализации и степени окклюзии центральной вены сетчатки, развитии неоваскуляризации, состоянии макулы и ДЗН.
Электроретинография, отражающая степень ишемии сетчатки, позволяет отслеживать динамику и строить прогноз в отношении зрительной функции.
Из лабораторных методов при окклюзии центральной вены сетчатки существенную роль играют исследование сахара крови, коагулограммы, определение холестерина и липопротеидов, факторов свертывания.
Дифференциальную диагностику окклюзии центральной вены сетчатки проводят с вторичными ретинопатиями (гипертонической, атеросклеротической, диабетической и др.).
В острой стадии лечение окклюзии центральной вены сетчатки проводят в офтальмологическом стационаре; в дальнейшем – амбулаторно, под контролем окулиста. На первом этапе с помощью интенсивной терапии добиваются восстановления венозного кровотока, рассасывания кровоизлияний, уменьшения отека, улучшения трофики сетчатки.
При тромбозе вен сетчатки назначаются субконъюнктивальные, парабульбарные, иногда интравитреальные инъекции тромболитических препаратов (тканевого активатора плазминогена, проурокиназы, урокиназы). Проводится местная (инстилляции капель) и общая гипотензивная и антиоксидантная терапия. Показан прием антиагрегантов (аспирин), эндотелиопротекторов (сулодексид), мочегонных препаратов (диакарб, фуросемид); введение вазодилататоров (пентоксифиллин, винпоцетин). При окклюзии центральной вены сетчатки возможно введение тромболитиков и сосудорасширяющих препаратов через катетер непосредственно в ветвь ЦВС.
Применение хирургической тактики показано при макулярном отеке и неоваскуляризации. С этой целью используют лазерную коагуляцию сетчатки (панретинальную, секторальную, профилактическую и др.), позволяющую закрыть ишемические зоны и разрушить неоваскулярные комплексы. При нерассасывающихся кровоизлияниях в стекловидное тело проводится витрэктомия.
При неишемическом тромбозе ЦВС прогноз в большинстве случаев благоприятный; отмечается постепенное улучшение и восстановление зрения. Ишемическая окклюзия центральной вены сетчатки, как правило, осложняется посттромботической неоваскулярной глаукомой, рецидивирующими кровоизлияниями в стекловидное тело, тракционной отслойкой сетчатки, стойким падением остроты зрения.
Пациентам, перенесшим окклюзию центральной вены сетчатки, в течение полугода показано диспансерное наблюдение офтальмолога с периодическим контрольным обследованием (офтальмоскопией, биомикроскопией, гониоскопией, контролем ВГД). Необходимо исключить факторы, способствующие венозному тромбозу, проводить лечение сопутствующей патологии у специалистов соответствующего профиля.
Тромбоз вен сетчатки (центральной вены и её ветвей) - симптомы и лечение
Что такое тромбоз вен сетчатки (центральной вены и её ветвей)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гилязева Азата Рустамовича, офтальмолога-хирурга со стажем в 10 лет.
Над статьей доктора Гилязева Азата Рустамовича работали литературный редактор Вера Васина , научный редактор Евгения Смотрич и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Тромбоз вен сетчатки (retinal vein occlusion) — это острое состояние, при котором нарушается отток крови по центральной вене сетчатки или одной из её ветвей [1] . При заболевании обычно один глаз начинает хуже видеть. Это происходит безболезненно и внезапно: за несколько часов, реже — дней.
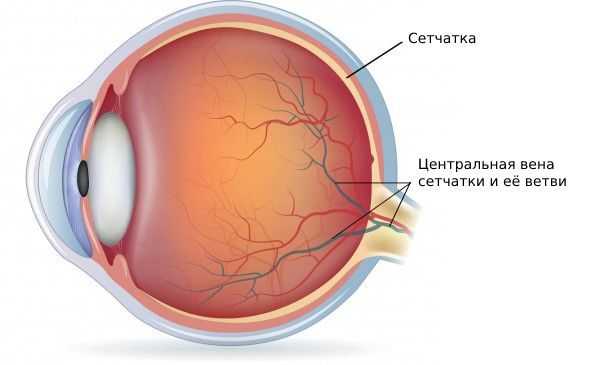
Тромбоз вен сетчатки — самая распространённая причина потери зрения у пожилых людей. Заболевание по частоте находится на втором месте среди всех сосудистых патологий сетчатки после диабетической ретинопатии [2] .
Причины тромбоза вен сетчатки
Может возникать из-за повышенного тромбообразования и отрыва тромба при тромбофлебите ног. Иногда маленький кровяной сгусток может оторваться и перекрыть кровоток в венах сетчатки во время операции по удалению тромба (тромбэктомии).
Факторы риска:
- Возраст — это самый важный фактор: более 90 % пациентов с тромбозом вен сетчатки старше 55 лет [10] . при тромбозе центральной вены сетчатки выявляется у 73 % пациентов старше 50 лет и у 25 % молодых пациентов [10] . Если артериальное давление не снижать, то могут возникнуть повторные тромбозы в этом же или во втором глазу. . Уровень общего холестерина более 6,5 ммоль/л выявлен у 35 % пациентов вне зависимости от возраста [10] . . Гипергликемия присутствует у 10 % больных старше 50 лет, но не характерна для молодых пациентов [10] .
- Приём оральных контрацептивов часто сопровождается окклюзией, т. е. ограничением проходимости вен сетчатки. Данный фактор может усугубиться тромбофилией.
- Повышенное внутриглазное давление увеличивает риск тромбоза центральной вены сетчатки, особенно если перекрыт сосуд на краю диска зрительного нерва.
- Другие редкие факторы:
- миелопролиферативные расстройства — заболевания, при которых вырабатывается избыточное количество кровяных клеток, например полицитемия;
- приобретённые гиперкоагулирующие заболевания, при которых повышена свёртываемость крови — гипергомоцистеинемия, волчанка, антифосфолипидный синдром и дисфибриногенемия;
- воспалительные заболевания — синдром Бехчета, саркоидоз, гранулематоз с полиангиитом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы тромбоза вен сетчатки
При заболевании зрение снижается резко, но безболезненно. Обычно процесс затрагивает только один глаз. Как правило, это происходит за несколько часов, реже — дней. От того, насколько снизился кровоток, зависит степень ухудшения зрения: от небольшой до полной слепоты. При этом могут искажаться предметы и линии, а также появляться тёмное пятно — скотома.

При тромбозе половины сетчатки возникает ограничение поля зрения, т. е. поражённый глаз перестаёт видеть часть окружающего мира [4] .
Патогенез тромбоза вен сетчатки
Тромбоз центральной вены сетчатки возникает из-за следующих факторов (триада Вирхова):
- повреждение сосудистой стенки;
- замедление тока крови;
- повышенная свёртываемость крови [3][4] .
Сосудистая стенка может повреждаться при атеросклерозе. В результате центральная вена сетчатки сдавливается и изменяется вязкость крови. При этом замедляется кровоток, что в дальнейшем приводит к тромбозу [11] .
Чаще всего тромбы образуются в венах ног, однако могут возникать и в других частях тела. Небольшие фрагменты тромба могут оторваться от большого сгустка при физических нагрузках, перенапряжении или во время операции.
Если размер тромба и вены совпадает, то сосуд закупоривается. В дальнейшем давление в вене растёт, она разрывается, из-за чего нарушается кровообращение и питание сетчатки кислородом.
Центральная вена и артерия сетчатки имеют общую соединительную оболочку, поэтому при атеросклерозе артерии повышается давление на вену, что тоже провоцирует её тромбоз.
Классификация и стадии развития тромбоза вен сетчатки
По стадии и локализации процесса:
I. Претромбоз (симптомы незаметны, хотя кровоток в сетчатке уже замедлился):
- Центральной вены сетчатки.
- Артериовенозной аркады (сосудистых пучков, образованных ветвями центральной артерии и вены сетчатки):
- верхневисочной;
- нижневисочной;
- верхненосовой;
- нижненосовой.
II. Тромбоз или ретромбоз (резко снижается зрение):
- Центральной вены сетчатки:
- полный;
- неполный.
- Артериовенозной аркады:
- верхневисочной с отёком макулы и без него (с ишемией и без) ;
- нижневисочной с отёком макулы и без него (с ишемией и без);
- верхненосовой;
- нижненосовой.
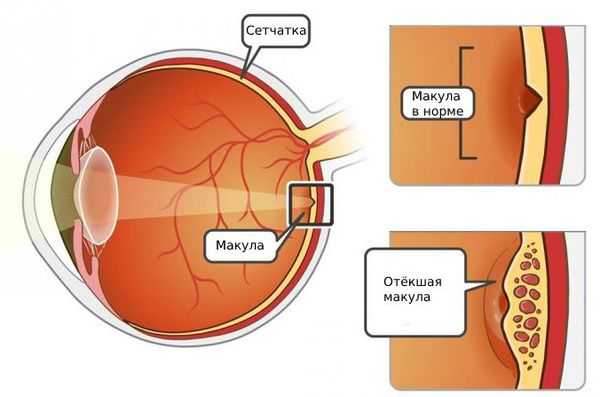
III. Посттромботическая ретинопатия. Возникают патологические изменения сосудов радужной оболочки , замедляется кровоток, появляются ответвления и дополнительные соединения между сосудами, в некоторых случаях — новые сосуды [4] [12] .
По течению:
- острое — 1–1,5 месяца;
- подострое — 1,5–3 месяца;
- хроническое — более 3 месяцев.
Тромбоз центральной вены сетчатки бывает ишемическим и неишемическим. При неишемическом тромбозе зрение снижено незначительно, пациент хуже видит сразу после сна. При ишемической форме зрение ухудшается сильно и внезапно.
Неишемическая форма встречается в 75 % случаев и проявляется резким ухудшением зрения на одном глазу [5] . Острота зрения, как правило, снижается не более чем на 10 %.
При осмотре глазного дна выражена извитость и расширение всех ветвей центральной вены сетчатки, микрогеморрагии (кровоизлияния) в форме языков пламени по всем четырём квадрантам и в большем количестве на периферии.
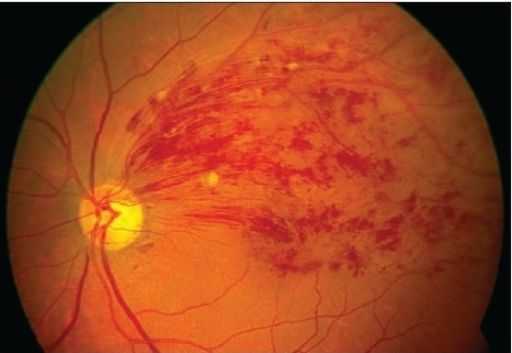
Также наблюдается выраженный отёк диска зрительного нерва и макулы. У пациентов с гипертензией встречаются ватообразные очаги.
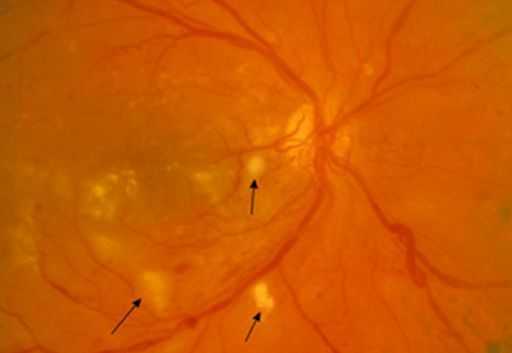
Через 6–12 месяцев острые признаки пропадают и формируются сосудистые коллатерали — дополнительные соединения между сосудами вместо старых, перекрытых.
За 4 месяца заболевание переходит в ишемическую форму у 15 % пациентов, а за 3 года — у 34 % [10] .
При ишемической форме быстро нарастает непроходимость вен, из-за чего нарушается питание сетчатки, перекрываются капилляры и к тканям поступает недостаточно кислорода. У пациентов, как правило, резко снижается зрение: его острота становится менее 10 %.
Также при ишемической форме наблюдается выраженная извитость и отёк всех ветвей центральной вены сетчатки, множество микрогеморрагий в форме языков пламени, выраженный отёк и гиперемия диска зрительного нерва. Из-за этого компоненты крови выходят за пределы сосудистого русла, образуется множество новых неполноценных сосудов радужки (рубеоз) и повышается внутриглазное давление. Рубеоз радужки в половине случаев возникает между вторым и четвёртым месяцем развития заболевания. Также высок риск неоваскулярной глаукомы, возникающей из-за роста новообразованных сосудов . Неоваскуляризация сетчатки происходит в 5 % случаев [10] .
При ишемическом тромбозе с вовлечением большой площади сетчатки часто встречается симптом Маркуса — Гунна, или относительный афферентный зрачковый дефект. Для него характерно:
- освещение незрячего глаза не сопровождается реакцией зрачков;
- освещение зрячего глаза, напротив, вызывает содружественную реакцию зрачка повреждённого глаза, т. е. он сужается.
Осложнения тромбоза вен сетчатки
- Неоваскулярнаяглаукома. Возникает из-за прорастания новообразованных сосудов. При заболевании повышается внутриглазное давление, но пациенты этого не замечают. Зрительный нерв постепенно отмирает, человек теряет зрение и только тогда обращается к врачу. Неоваскулярная глаукома, как правило, устойчива к лекарствам, снижающим кровяное давление, и требует хирургического лечения.
- Дистрофия сетчатки. Если кровообращение долго нарушено, то сетчатка атрофируется и у пациента снижается зрение.
- Неоваскуляризация сетчатки. Образование новых сосудов всегда сопровождается ишемией сетчатки. Из-за слабости сосудистой стенки жидкость просачивается в толщу сетчатки и возникает отёк. Он дополнительно усугубляет кислородное голодание сетчатки и провоцирует выброс фактора роста сосудов. Так формируется порочный круг, в результате которого ухудшается зрение.
- Рецидивирующийгемофтальм. На фоне кислородного голодания сетчатка начинает массово вырабатывать факторы роста сосудов. Новообразованные сосуды прорастают, но их стенка неполноценна и склонна к просачиванию. Кроме того, сосуды прорастают по задней гиалоидной мембране и формируют грубую соединительную ткань. При колебаниях стекловидного тела, а вместе с ним и мембраны, например при ходьбе или падении, новообразованные сосуды повреждаются. В стекловидном теле возникает кровоизлияние, что вызывает дополнительное огрубение мембраны и в крайних случаях отслойку сетчатки. У пациента перед глазами появляются «мушки», которые снижают зрение. Без лечения такие случаи часто повторяются.
- Тракционная отслойка сетчатки происходит на фоне выраженной неоваскуляризации сетчатки. Пациент видит сначала «шторку», а затем теряет зрение [4] .
Диагностика тромбоза вен сетчатки
При тромбозе вен очень важна ранняя диагностика. Но, как правило, пациенты обращаются уже за неотложной помощью, когда зрение внезапно резко снизилось [7] .
1. Визометрия — это оценка остроты зрения с помощью специальных таблиц с чёрными знаками на белом фоне. Для взрослых это изображение букв, цифр и колец с разрывами, для детей — картинки.

2. Периметрия — проверка полей зрения. При тромбозе вен сетчатки может появиться скотома (тёмное пятно).
3. Биомикроскопия — оценка структуры передних отделов глаза с помощью щелевой лампы. Для заболевания характерно помутнение стекловидного тела.

4. Офтальмоскопия — осмотр глазного дна. При тромбозе вен сетчатки возникают симптом «раздавленного помидора», микрокровоизлияния, ватообразные очаги и отёк диска зрительного нерва и/или макулы.
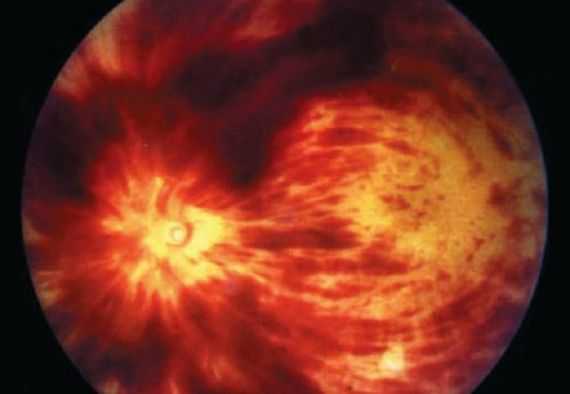
5. Тонометрия — оценка внутриглазного давления. При тромбозе вен сетчатки оно может быть нормальным или повышенным.
6. Флюоресцентная ангиография (ФАГ) — процедура, при которой в кровеносные сосуды вводят флуоресцентный краситель. ФАГ позволяет оценить:
- длительность поражения;
- место закупорки сосуда;
- степень нарушения кровотока (полное или частичное);
- степень перфузии и неперфузии (наличие или отсутствие кровоснабжения);
- наличие или отсутствие соединений между капиллярами;
- наличие новообразованных сосудов;
- кровообращение в сосудах хориоидеи (сосудистой оболочки глаза).
7. Оптическая когерентная томография сетчатки (ОКТ) — бесконтактное исследование сетчатки с помощью томографа. Метод позволяет определить:
- высоту и площадь макулярного отёка;
- структурные характеристики отёка (кистозные изменения, отслойку нейроэпителия);
- наличие витреоретинальных тракций — натяжение сетчатки структурами стекловидного тела, которое ведёт к частичной отслойке задней гиалоидной мембраны;
- эпиретинальный фиброз — образование тонкой плёнки на поверхности сетчатки ;
- положение задней гиалоидной мембраны стекловидного тела;
- эффективность лечения макулярного отёка.
ОКТ-ангиография позволяет выявить начальные признаки ишемической макулопатии (I степень нарушения перфузии макулы) при окклюзии вен сетчатки.
8. Лабораторные исследования: общие анализы крови и мочи, сахар в крови, коагулограмма, уровень холестерина, липидов и белковых фракций. У пациентов с тромбозом вен сетчатки часто выявляют высокий уровень холестерина, повышенную свёртываемость и «загущение» крови.
9. Измерение артериального давления — при тромбозе вен сетчатки оно часто повышено.
10. ЭКГ — иногда выявляются изменения, которые характерны для перенесённых инфарктов.
11. Электроретинография (ЭРГ) и электроокулография (ЭОГ). ЭРГ отражает биоэлектрическую активность всей сетчатки в целом. В кривой ЭРГ выделяют два основных элемента — волны «a» и «b». Основными признаками тромбоза вены сетчатки являются негативная «b» волна и сниженное соотношение b/a [7] .
Также пациенту могут потребоваться консультации других врачей: терапевта, кардиолога, невропатолога и эндокринолога. Терапевт или кардиолог могут дополнительно назначить УЗИ сонных артерий.
Дифференциальная диагностика ишемической и неишемической формы
Лечение тромбоза вен сетчатки
Цели лечения — улучшить зрение пациента, остановить патологические процессы и предотвратить серьёзные осложнения.
Методы лечения:
1. Панретинальная лазеркоагуляция сетчатки — снижает риск развития неоваскуляризации сетчатки и переднего отдела глаза, неоваскулярной глаукомы и уменьшает высоту отёка сетчатки. При процедуре разрушается пигментный эпителий в зоне ишемии, что улучшает питание сетчатки.
При экссудативном типе изменений панретинальная лазеркоагуляция не показана. Её выполняют, если площадь неперфузии сетчатки превышает 10 диаметров диска зрительного нерва. При этом учитывают данные флюоресцентной ангиографии. Лазерному воздействию подвергаются только участки ишемии сетчатки.

2. Интравитреальное введение ингибиторов ангиогенеза (внутрь стекловидного тела глаза) по схемам:
- «Treat & Extend» — ингибиторы вводят три раза с интервалом в месяц. Затем, если по данным томографии нет патологических изменений, то делается ещё один укол. Через 1,5 месяца исследование повторяют. Если нет участков отёка, то снова делают укол и увеличивают интервал до 2 месяцев. Через 2 месяца всё повторяется. Если всё хорошо, то интервал между обследованиями увеличивается до 3 месяцев. Если возникли патологические изменения, то интервал сокращают до месяца. Схема «Treat & Extend» позволяет предотвратить изменения сетчатки. Эффективными препаратами считаются Ранибизумаб, Афлиберцепт, Бевацизумаб[6] .
- «Pro Re Nata» — осмотры проводят также часто, как и в предыдущей схеме, но уколы делают только при отрицательной динамике. Такой подход пациентам нравится больше, однако важно помнить, что если изменения заметны на томографии, то сетчатка уже повреждена и часть фоторецепторов потеряна безвозвратно.
3. Интравитреальное введение кортикостероидов — применяют пролонгированный препарат Дексаметазон (Озурдекс) [8] . Также офф-лейбл используется Триамцинолон [9] . Офф-лейбл означает, что врачи могут законно применять лекарства вне рамок официальных показаний в их стране, если в мире есть положительный опыт лечения ими. Такое разрешено во многих странах, но запрещено в России.
4. Хирургическое лечение:
- Частичная задняя витрэктомия — удаление стекловидного тела и постепенное его замещение внутриглазной жидкостью.
- Пилинг внутренней пограничной мембраны — при процедуре уменьшается барьер между сетчаткой и внутриглазной жидкостью, что улучшает питание сетчатки. Кроме того, внутренняя пограничная мембрана служит субстратом для фиброзных изменений сетчатки. Поэтому если внутреннюю мембрану удалить, то эти осложнения можно предотвратить.
- Артериовенозная шитотомия — разъединение общей соединительно-тканной оболочки между артерией и веной в той области, где застрял тромб. Также проводятся манипуляции по механическому продвижению тромба.
Хирургические вмешательства улучшают питание сетчатки и могут восстановить зрение. Но у них есть и недостатки:
- манипуляции сложны и требуют дорогостоящего оборудования;
- мало хирургов, которые владеют этими техниками;
- у всех операций есть риски осложнений.
Из-за этих недостатков хирургическое лечение не назначают в первую очередь. Чаще всего пациенту предлагают ввести внутрь стекловидного тела препарат, который снимет отёк сетчатки и улучшит зрение. Эффект от уколов временный: он сохраняется, пока лекарство полностью не рассосётся. Задача врача состоит в том, чтобы на пике действия препарата выполнить лазеркоагуляцию сетчатки.
Прогноз. Профилактика
Прогноз зависит от формы заболевания, расположения тромба и своевременности лечения:
Периферическая дистрофия сетчатки (ПХРД и ПВХРД) - симптомы и лечение
Что такое периферическая дистрофия сетчатки (ПХРД и ПВХРД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сысоевой Марии Владимировны, офтальмолога-хирурга со стажем в 20 лет.
Над статьей доктора Сысоевой Марии Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Периферическая дистрофия сетчатки — это патологический процесс, протекающий на периферии глазного дна, в который вовлечены сетчатка глаза, его сосудистая оболочка, а иногда и стекловидное тело. Опасность этого заболевания состоит в высоком риске возникновения отслойки сетчатки.
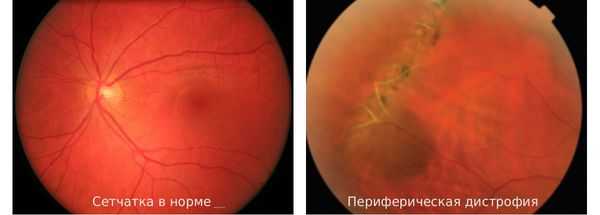
Причины возникновения периферической дистрофии сетчатки различны. Основная — нарушение гемодинамики (кровообращения) глаза. Так, в связи с растяжением оболочки глазного дна и снижением гемодинамики в области периферии сетчатки у людей с миопией (близорукостью) риск возникновения периферической дистрофии больше, чем у остальных. Это приводит к обменным нарушениям и возникновению дистрофий.
По данным исследований последних лет, нарушения гемодинамики сетчатки с одинаковой частотой встречаются и у лиц с миопией, и у людей с нормальной рефракцией, т. е. тех, кто способен чётко различать отдалённые предметы.
Зрительные перегрузки, физические упражнения, стрессы и другие провоцирующие факторы (например, потужной период в родах) могут привести к дальнейшему истончению сетчатки в уже существующих местах дистрофий и затем к самому грозному осложнению — регматогенной отслойке сетчатки.
Другими причинами, создающими условия для возникновения периферической дистрофии сетчатки, являются:
- наследственность;
- сосудистые соматические заболевания (гипертоническая болезнь, сахарный диабет, атеросклероз);
- перенесённые черепно-мозговые травмы и травма глаза;
- различные интоксикации и инфекционные заболевания;
- иммунологические нарушения. [1][2][3][5][8][10][11][13][15][18][19][26]
Во время беременности на фоне гормональной перестройки происходят различные офтальмологические изменения, которые при наличии близорукости также могут в разной степени повлиять на её прогрессирование и появление периферической дистрофии сетчатки:
- отёк и минимальное утолщение роговицы, изменение её чувствительности;
- снижение внутриглазного давления (возникает во второй половине беременности, но через два месяца после родов нормализуется);
- снижение акустической плотности склеры (к третьему триместру);
- снижение плотности оболочек глаза с одновременным повышением внутриглазного давления до 22.5 ± 0.13 мм (при тяжёлой осложнённой миопии больее 20 диоптрий);
- изменение гемодинамики глаза как поверхностных микрокапилляров, так и более крупных сосудов;
- лёгкий и незначительный спазм артериол конъюнктивы глазного яблока.
Симптомы периферической дистрофии сетчатки
Периферическая дистрофия сетчатки является скрытой угрозой здоровью глаз. Её большая опасность состоит в практически полном отсутствии симптомов.
Зачастую человек замечает снижение зрения и может пожаловаться на чёрную пелену перед глазом только тогда, когда отслойка сетчатки захватит макулярную область, которая отвечает за центральное зрение.
Периферическую дистрофию на ранней стадии можно выявить только при врачебном осмотре глазного дна в условиях расширения зрачка. Причём зачастую обнаружение этой патологии происходит случайно, т. е. тогда, когда пациент обращается к офтальмологу по поводу других жалоб.
В некоторых случаях периферические дистрофии сетчатки могут проявлять себя симптомами, на которые мало кто обращает внимание: плавающие “мушки”, полосы, сверкания, вспышки или ”чёрный” дым. Всё это следует рассматривать как повод для скорейшего обращения к специалисту и осмотра глазного дна. [22] [24] [25]
Патогенез периферической дистрофии сетчатки
Сетчатка — это внутренняя тонкая оболочка глазного яблока, которая отвечает за зрительное восприятие. Она включает в себя десять слоёв, которые состоят из нервных клеток и их отростков.
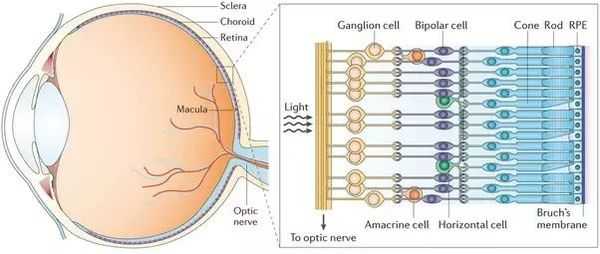
Слои сетчатки не везде одинаково плотно прикреплены друг к другу. Внешние и внутренние слои сетчатки прочно соединены между собой в области макулы и вокруг диска зрительного нерва. В остальных зонах соединение слабое, что и создаёт предпосылки для отслойки сетчатки. [7] [14] [16] [21] [23] [28]
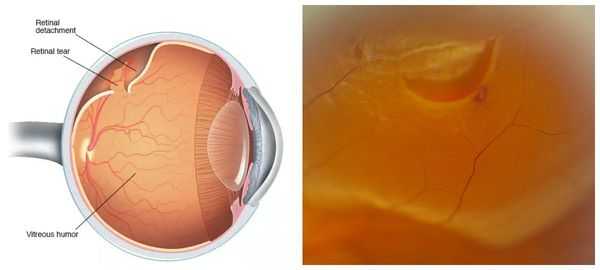
Чаще всего периферическая дистрофия сетчатки локализуется в области зубчатой линии. За её пределами оптическая часть сетчатки заканчивается и переходит в слепую часть.
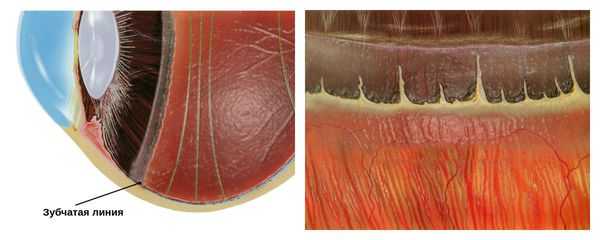
С некоторыми местами сетчатки, в том числе и в области зубчатой линии, плотно соединена гиалоидная мембрана, покрывающая стекловидное тело. Поэтому при действии неблагоприятных факторов — физической нагрузке, подъёме тяжестей, потужного периода в родах и других — в зоне дистрофии может усилиться тракция (натяжение) со стороны стекловидного тела.
В дальнейшем из-за этого натяжения стекловидное тело "отрывает" часть сетчатки, куда затем начнёт поступать жидкость из супрахориоидального пространства, вызывая отслойку сетчатки, которая будет увеличиваться по площади. При этом подобное состояние, возникающее на периферии сетчатки, не будет давать явных ощутимых симптомов.
Классификация и стадии развития периферической дистрофии сетчатки
Существую разные классификации периферических дистрофий сетчатки. Наиболее подробная, учитывающая вовлечённость стекловидного тела, риски отслойки сетчатки и показания к лазерной коагуляции, является следующая классификация, предложенная Ю.А. Иванишко и соавторами.
По патоморфологии процесса выделяют:
- ПХРД — периферическую хориоретинальную дистрофию (изменения происходят только в сетчатке и сосудистой оболочке);
- ПВХРД — периферическую витрео-хориоретинальную дистрофию (помимо сетчатки и сосудистой оболочки в процесс вовлекается стеловидное тело).
По наиболее вероятному прогнозу периферические дистрофии делят на:
- дистрофии, очень редко приводящие к возникновению разрывов и отслойки сетчатки (А);
- "условно" предотслоечные дистрофии (В);
- облигатно предотслоечные дистрофии (С).
По степени выраженности изменений различают пять стадий.
Виды периферической хориоретинальной дистрофии:
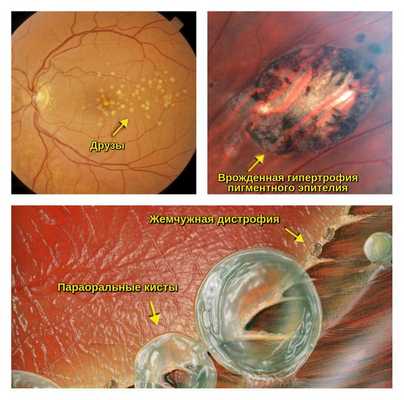
- ПХРД (А):
- друзы;
- врождённая гипертрофия пигментного эпителия;
- жемчужная дистрофия;
- параоральные кисты;
- закрытые оральные бухты.
Стадии ПХРД:
- I — патологические изменения без "предразрывов";
- II — наличие "предразрывов" (ламеллярных "надрывов") или локального расслоения сетчатки;
- III — наличие сквозных дефектов без локальной отслойки прогрессирующим расщеплением сетчатки;
- IV — наличие сквозных дырчатых (атрофических и/или с эпиретинальными тракциями) дефектов с локальной отслойкой сетчатки (до 10% её площади);
- V — клинически выраженная отслойка сетчатки (более 10% её площади).
Виды периферической витрео-хориоретинальной дистрофии:
- ПВХРД (В):
- меридиональные складки;
- "инееподобная" дистрофия;
- "ватообразная" или "снеговидная" дистрофия.
- ПВХРД (С):
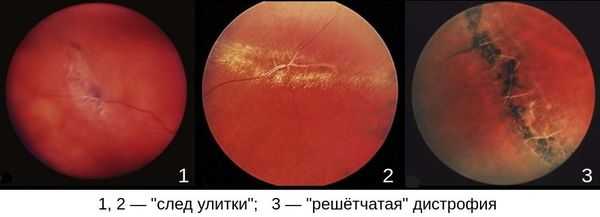
- "решётчатая" дистрофия;
- "след улитки";
- гранулярные "хвосты" (типа пролиферативного ретинита);
- зонулярно-ретинальные тракционные пучки;
- пигментированные хориоретинальные рубцы с витреоретинальной тракцией.
Наиболее опасными являются “решетчатая” дистрофия и дистрофия “след улитки”. [5] [8] [11] [27] [29]
Стадии ПВХРД:
- I — патологические изменения без "предразрывов";
- II — наличие "предразрывов" (витреоретинальных или эпиретинальных тракций, локального расслоения сетчатки, ламеллярных разрывов);
- III — наличие сквозных тракционных разрывов (клапанных, с "крышечкой", дырчатых с эпиретинальными тракциями) и атрофических дефектов без локальной отслойки или прогрессирующего расщепления сетчатки;
- IV — наличие сквозных разрывов с локальной отслойкой сетчатки (до 10% её площади);
- V — клинически выраженная отслойка сетчатки (более 10% её площади). [3][4][6][11][12][17]
Осложнения периферической дистрофии сетчатки
Возможные осложнения при беременности
Наиболее ранними признаками патологической беременности является ангиопатия — поражение капилляров сетчатки. По мере нарастания сосудистых изменений глазного дна на фоне подъёма общего артериального давления появляются изменения и в зрительном нерве (отёк диска зрительного нерва) и ткани сетчатки (кровоизлияния на сетчатке и фигура "звезды" — тромбоз мелких сосудов, расположенных рядом с макулой, который в дальнейшем может привести к частичному и полному сужению просвета сосуда). Это является "зловещим" признаком и может привести к необратимому снижению зрения. Также в результате выраженных изменений на глазном дне может возникнуть экссудативная отслойка сетчатки. Если же отслойка всё же произошла, то тогда это следует расценивать как абсолютное показание к досрочному прерыванию беременности.
В связи с этим грозным осложнением при близорукости различной степени и периферической дистрофии сетчатки, вызванной миопией, осмотр беременных пациенток должен проводиться в четыре этапа:
- До 12 недели беременности определяется степень развития акушерской и перинатальной патологии, проводится детальное обследование различными специалистами и намечается индивидуальный план ведения пациентки акушер-гинекологом;
- На 10-14 недели беременности все женщины должны быть осмотрены офтальмологом. При выявлении прогностически “опасных” форм ПВХРД (“решётчатая", “след улитки”, “инеевидная”, разрывы на периферии сетчатки с витрео-ретинальной тракцией и локализующиеся экваториально, ретиношизис) врач-офтальмолог определяет тактику ведения и лечения дистрофии и вид родоразрешения по офтальмологическим показаниям. Всем беременным с прогностически “опасными” видами ПВХРД рекомендуется выполнить профилактическую лазерную коагуляцию. В случае ПХРД и самоотграничивающихся разрывах возможно проводить динамическое наблюдение с применением медикаментозной терапии, направленной на улучшение метаболизма сетчатки.
- От 1-2 дней до 6 месяцев после родов при появлении новых ПВХРД решается вопрос о необходимости проведения дополнительной лазерной коагуляции сетчатки.
- Всем женщинам, страдающим ПВХРД, после проведённой лазеркоагуляции по этому поводу или после оперированной отслойки сетчатки показано наблюдение офтальмологом не реже одного раза в год.
Диагностика периферической дистрофии сетчатки
Диагностика периферической дистрофии сетчатки заключается в осмотре периферии глазного дна в условиях мидриаза — расширения зрачка с помощью капель-мидриатиков. Благодаря этим препаратам для осмотра доступны все области сетчатки, вплоть до зубчатого края.
При выраженном мидриазе (6,5-7,0 мм) даже начинающий врач-офтальмолог увидит изменения на периферии сетчатки. Если он не уверен в правильности трактовки и оценке риска выявленных дистрофий, то офтальмолог направляет пациента на консультацию к лазерному хирургу, который уточнит вид дистрофии и определит показания к лазерному лечению. Для этого ему потребуются дополнительные инструменты: трёхзеркальная линза Гольдмана или бинокулярный офтальмоскоп Скепенса.

При наличии фундус-камеры лазерный хирург может сфотографировать участок сетчатки, где были выявлены периферические дистрофии, для дальнейшего наблюдения в динамике. Также дополнительную информацию о послойном строении сетчатки в месте дистрофии даст оптическая когерентная томография (ОКТ или ОСТ). [9]
Лечение периферической дистрофии сетчатки
Так как ПХРД указывает лишь на сосудистые и дистрофические изменения сетчатки, возникшие в связи с нехваткой питания, не связана со стекловидным телом и, как правило, не приводит к развитию отслойки сетчатки, то при её обнаружении врач-офтальмолог назначает препараты для улучшения состояния сетчатки (например, витаминно-минеральные комплексы, сосудоукрепляющие и другие группы препаратов).
Для лечения ПВХРД прибегают к отграничительной лазерной коагуляции (ОЛК). Её цель — "склеивание" возможных мест отслоения сетчатки.
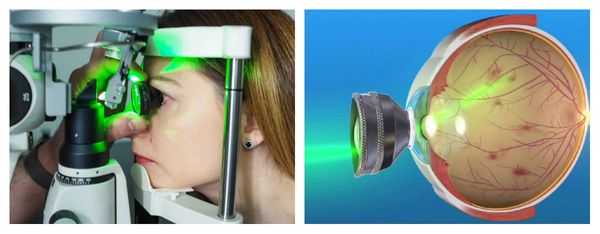
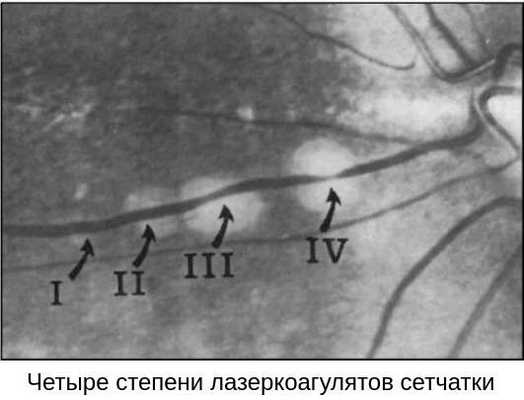
Сама процедура ОЛК выполняется в амбулаторных условиях: пациент сидит за щелевой лампой, к которой присоединён лазерный фотокоагулятор. Предварительно врач проверяет работу аппарата, выставляет рабочие параметры: мощность излучения, длительность экспозиции и диаметр лазерного пятна. В конце процедуры он оценивает полученное количество коагулятов (микроспаек).
Параметры лазерного воздействия подбираются с учётом индивидуальных особенностей: пигментации глазного дна и прозрачности преломляющих сред. Так, при наличии помутнений в хрусталике мощность излучения будет больше.
После закапывания в глаз анестетиков на глаз устанавливается специальная трёхзеркальная линза Гольдмана, поворачивая которую лазерный хирург находит нужный участок периферической дистрофии и производит саму лазерную коагуляцию.
ВАЖНО: в момент проведения процедуры нельзя делать резких движений глазом или отклоняться нужно чётко выполнять все команды хирурга. Иначе луч может попасть в другое место сетчатки, повредив его.
Как правило, среднее время лазерной коагуляции составляет от 5 до 15 минут в зависимости от количества зон периферической дистрофии, прозрачности сред и места расположения зон дистрофии. Сама процедура легко переноситься пациентом. Иногда возможны ощущения в виде кратковременных “покалываний” внутри глаза.
После проведения лазерной коагуляции производится инстилляция противовоспалительных капель и корнеопротектерных гелей. Пациенту выдается памятка с назначениями и рекомендациями в послеоперационном периоде, которые нужно соблюдать, как правило, до двух недель. В этот период обязательно:
- закапывание капель группы НПВС (нестероидных противовоспалительных средств);
- ограничение физических нагрузок, подъёма тяжестей, а также количества потребляемой жидкости;
- воздержание от употребления алкоголя.
Через две недели лазерный хирург повторно проводит осмотр глазного дна в условиях расширения зрачка и на основании оценки состояния лазерных коагулятов выносит решения о дальнейших рекомендациях.
В случае если все зоны периферической дистрофии сетчатки отграничены несколькими рядами хорошо пигментированных лазерных коагулятов (II-III степень пигментации), лечение считается завершённым, но при этом необходим осмотр глазного дна в динамике через несколько месяцев.
Тактика ведения родов у беременных с периферической дистрофией
Оптимальный сроки проведения лазерной коагуляции сетчатки при беременности — до 37 недели, так как, по мнению многих авторов, после этого периода отсутствует достаточный срок для образования прочной спайки между сетчаткой и сосудистой оболочкой.
При выявлении ПВХРД после 37 недели рекомендуются проведение родоразрешения через естественные родовые пути с исключением или ограничением потужного периода, а у беременных с ПВХРД, выявленными после 37 недели, сочетающимися с низкой акустичной плотностью склеры и снижением микроциркуляции, рекомендуется родоразрешение с медикаментозным снижением интенсивности потуг с помощью эпидуральной анестезии. [20]
При своевременном выявлении периферической дистрофии и проведении лазерной коагуляции сетчатки прогноз относительно хороший, так как всё это позволяет предотвратить тяжёлые осложнения (прежде всего, отслойку сетчатки). В некоторых случаях — при наличии множественных зон ПВХРД, неполной зоны коагуляции или слабой выраженности коагулятов — может потребоваться проведение дополнительной лазерной коагуляции:
Чтобы предотвратить периферическую дистрофию ещё на этапе её формирования, необходимо принимать меры по профилактике прогрессирования миопии и её лечению, особенно в школьном возрасте:
- соблюдение режима зрительных нагрузок;
- зрительная гимнастика;
- физическая активность;
- правильно подобранные очки, соблюдение режима их ношения и другое.
Беременным женщинам с близорукостью обязательно нужно пройти осмотр офтальмолога для уточнения наличия ПХРД или ПВХРД.
Читайте также:
