Запор. Механизмы развития запора
Добавил пользователь Владимир З. Обновлено: 23.01.2026
Адрес для корреспонденции: Dr Christopher N Andrews, Division of Gastroenterology, University of Calgary Medical Clink, 3330 Hospital Drive Northwest, Calgary, Alberta T2N4N1. Telephone 403-592-5015, fax 403-592-5090, e-mail candrews@ucalgary.ca Получено 2 июня 2011 г.; принято в печать 10 июня 2011 г.
Согласно широко принятому определению, запор — это нарушение дефекации, проявляющееся снижением частоты стула, затруднением опорожнения кишечника или сочетанием этих симптомов. В зависимости от патогенеза различают первичный и вторичный запор. Первичный запор возникает в результате нарушения функций толстой кишки и аноректальной области, тогда как вторичный запор может быть обусловлен органическими, системными заболеваниями или приемом некоторых лекарственных средств. В настоящей статье описаны механизмы транзита содержимого по толстой кишке и процесс дефекации в норме, представлен обзор причин запора.
Ключевые слова: диссинергия, запор, кишечный транзит, расстройства дефекации.
Согласно широко принятому определению, запор — это нарушение дефекации, проявляющееся снижением частоты стула, затруднением опорожнения кишечника или сочетанием этих симптомов [1]. Запором, как показали многие исследования, страдает 12-19% населения Северной Америки [2], а по данным Канадских национальных исследований, это число достигает 27% [3]. Патофизиология запора носит многогранный характер, что усложняет его классификацию. По одной из общепринятых классификаций, запор делят на первичный и вторичный. Причиной первичного запора служит нарушение функции толстой кишки и аноректальной области, тогда как причинами вторичного запора могут быть органические и системные заболевания или применение некоторых препаратов. Однако установить тип запора по этой классификации бывает сложно, поскольку при сборе анамнеза, физикальном исследовании и проведении диагностических процедур вторичные причины обычно исключаются.
В настоящей статье описаны механизмы транзита содержимого по толстой кишке и процесс дефекации в норме, представлен обзор причин запора.
ФИЗИОЛОГИЯ ТОЛСТОЙ КИШКИ
Всасывание воды
В толстую кишку из тонкой ежедневно поступает около 1,5 л жидкости, а с калом выводится только 200-400 мл. К функциям толстой кишки относятся всасывание воды и транспортировка непереваренных остатков в прямую кишку, откуда они выводятся (сразу или спустя некоторое время) во время дефекации. Удаление воды из каловых масс носит время-зависимый характер, активно регулируется и значительно увеличивается при дегидратации [4]. Из кишечного содержимого через несколько транспортных систем происходит активная реабсорбция ионов натрия, за которыми по осмотическому градиенту пассивно всасывается вода. Секреция воды в толстой кишке осуществляется с помощью хлорных каналов, например белка — регулятора мембранной проводимости (трансмембранного регулятора муковисцидоза, кодируется геном CFTR). В норме этот канал практически бездействует, поэтому в толстой кишке преобладают процессы реабсорбции электролитов и воды [4]. Вследствие этого чем дольше кишечное содержимое находится в толстой кишке, тем меньше в нем остается воды, что приводит к образованию фрагментированного кала («овечий» кал), а при значительном увеличении объема и плотности каловых масс, затрудняющем их транзит, — к каловому завалу. Холерный токсин, избирательно стимулирующий белок — регулятор мембранной проводимости, вызывает обильную секреторную диарею. У больных муковисцидозом этот белок не функционирует, что может проявляться крайне низким содержанием воды в кале и запором. В США для лечения запора широко используется избирательный агонист белка — регулятора мембранной проводимости любипростон, стимулирующий кишечную секрецию, однако в Канаде данный препарат не разрешен к применению.
Моторика толстой кишки
На макроуровне транзит содержимого по толстой кишке и всасывание обеспечиваются двумя типами моторной активности [5]. Ритмические непропульсивные сокращения способствуют оптимальной абсорбции и перемешиванию содержимого при его продвижении по толстой кишке. Более мощные координированные перистальтические сокращения (высокоамплитудные распространяющиеся сокращения) перемещают содержимое от восходящей ободочной кишки к левой половине толстой кишки (рис. 1). Эти сокращения обычно возникают утром, вскоре после пробуждения и могут усиливаться под действием других факторов, включая прием пищи или питье (желудочно-кишечный рефлекс), что проявляется позывами на дефекацию в это время. Известно, что в норме моторика толстой кишки во время сна значительно ослабевает, что предотвращает недержание кала. Поэтому ночная перистальтика или анальная недостаточность свидетельствуют о выраженной патологии. Когда каловые массы попадают в прямую кишку, ее стенки растягиваются и возникает осознанный позыв к дефекации. Если момент для опорожнения кишечника неподходящий, прямая кишка адаптируется для временного хранения каловых масс, позывы и перистальтика угасают. У взрослых период транзита содержимого по толстой кишке в норме составляет 20-72 ч [6, 7]. При запоре частота высокоамплитудных распространяющихся сокращений в толстой кишке снижается, что, по-видимому, играет важную роль в его развитии [7].
![Рис. 1. Результаты 24-часовой высокочувствительной манометрии толстой кишки (А) у здоровой женщины из контрольной группы и (В) женщины, с расстройством дефекации. Графики представляют собой пространственно-временные карты антеградно (зеленый) и ретроградно (красный) распространяющегося сокращения толстой кишки. У здоровой женщины (А) высокоамплитудные распространяющиеся сокращения ясно различимы утром после пробуждения и перед дефекацией. У больной с расстройством дефекации (В) наблюдаются множественные низкоамплитудные сокращения высокой частоты, которые идут как в антеградном, так и ретроградном направлении, и снижение частоты высокоамплитудных распространяющихся сокращений. Кроме того, у этой больной моторная активность ночью не снижается, а в ответ на употребление высококалорийной пищи, напротив, не повышается [49]](/pimg3/zapor-mexanizmi-razvitiya-825D.jpg)
Рис. 1. Результаты 24-часовой высокочувствительной манометрии толстой кишки (А) у здоровой женщины из контрольной группы и (В) женщины, с расстройством дефекации. Графики представляют собой пространственно-временные карты антеградно (зеленый) и ретроградно (красный) распространяющегося сокращения толстой кишки. У здоровой женщины (А) высокоамплитудные распространяющиеся сокращения ясно различимы утром после пробуждения и перед дефекацией. У больной с расстройством дефекации (В) наблюдаются множественные низкоамплитудные сокращения высокой частоты, которые идут как в антеградном, так и ретроградном направлении, и снижение частоты высокоамплитудных распространяющихся сокращений. Кроме того, у этой больной моторная активность ночью не снижается, а в ответ на употребление высококалорийной пищи, напротив, не повышается [49]
На молекулярном уровне кишечная моторика представляет собой сложный процесс, включающий несколько уровней нервной и гуморальной регуляции, начиная от толстой кишки и заканчивая ЦНС [8]. На начальном, самом простом уровне медиатором перистальтики как основного типа моторики служит серотонин. При растяжении стенки кишки пищей или каловыми массами энтерохромаффинные клетки выделяют серотонин, который, в свою очередь, активирует местные рефлексы опосредованные энтеральными нейронами. Последние начинают секретировать возбуждающие нейромедиаторы (например, ацетилхолин), которые усиливают моторику в области выше участка растяжения, и тормозные медиаторы (например, оксид азота), которые вызывают расслабление гладких мышц ниже места растяжения. Благодаря этим процессам содержимое продвигается по кишечнику вперед. Повышение выработки серотонина, например, при карциноидном синдроме вызывает выраженную диарею. Таким образом, сложный процесс транзита содержимого по толстой кишке требует нормального функционирования ее эндокринных, нервных и мышечных элементов.
В кишечнике обнаружено семь подтипов серотониновых рецепторов, из которых наиболее важная роль отводится 5-НТ4 и 5-НТ3. Первые из них обеспечивают перистальтический ответ на серотонин. Агонисты 5-НТ4, такие как цизаприд, тегасерод и прукалоприд, использовались или используются широко. С другой стороны, 5-НТ3-рецепторы обеспечивают в основном чувствительное и центральное звено регуляции. Поэтому блокаторы 5-НТ3-рецепторов, например ондансетрон, широко применяются в качестве противорвотных средств.
Механизмы действия слабительных
С учетом нормальной физиологии толстой кишки все слабительные можно разделить на осмотические и стимулирующие. Осмотические слабительные, такие как магния сульфат, лактулоза и полиэтиленгликоль 3350, способствуют поступлению воды в просвет кишечника, что делает кал более мягким и повышает частоту стула. Любипростон (в Канаде не разрешен к применению) увеличивает содержание воды в просвете кишечника за счет усиления секреции хлора. Стимулирующие слабительные делятся на раздражающие (например, бисакодил, сенна и кора крушины), которые напрямую стимулируют афферентные волокна или мышцы кишечной стенки, и энтерокинетики (например, цизаприд, тегасерод и прукалоприд), стимулирующие перистальтику.
Физиология дефекации
Дефекация и удержание каловых масс — сложные, координированные процессы, включающие наполнение прямой кишки, формирование позыва, выведение каловых масс и расслабление мышц тазового дна [9]. Удержание каловых масс обеспечивается взаимодействием разных факторов. К ним относятся анатомические структуры (включая сфинктеры заднего прохода, лобково-прямокишечную мышцу и другие мышцы тазового дна), изгибы прямой кишки (например, аноректальный угол), поперечные складки и геморроидальное сплетение в анальном канале, образующие пассивные барьеры.
Внутренний сфинктер заднего прохода не подчиняется сознательному контролю, состоит из гладких мышц и на 70 % обеспечивает тонус заднего прохода в покое. Наружный сфинктер заднего прохода подчиняется сознательной воле, состоит из поперечнополосатых мышц и на 30 % обеспечивает тонус заднего прохода в покое. Сокращение лобково-прямокишечной мышцы в покое поддерживает аноректальный угол, а при натуживании уменьшает его. Растяжение прямой кишки газами или каловыми массами приводит к рефлекторному расслаблению внутреннего сфинктера заднего прохода, что известно как ректоанальный тормозный рефлекс (RAIR). Этот рефлекс регулируется энтеральной нервной системой без участия периферической и центральной нервных систем. Выявление рефлекторного расслабления внутреннего сфинктера с помощью ректальной манометрии позволяет исключить болезнь Гиршпрунга (врожденное заболевание, проявляющееся отсутствием нейронов межмышечного сплетения в дистальном отделе толстой кишки).
Растяжение прямой кишки каловыми массами в норме приводит к расслаблению внутреннего и наружного сфинктеров заднего прохода с последующим формированием позыва на дефекацию (рис. 2). Сенсорные механизмы, изученные пока недостаточно, отвечают за восприятие содержимого прямой кишки, такого как газы или стул. В отсутствие условий для дефекации позывы на нее подавляются произвольным сокращением наружного сфинктера. Расслабление прямой кишки также подавляет позывы на дефекацию, что способствует дальнейшему накоплению кала. При наличии подходящих условий для дефекации человек принимает положение сидя (или на корточках), задерживает дыхание, напрягает диафрагму, мышцы передней брюшной стенки и прямой кишки и одновременно расслабляет наружный сфинктер и лобково-прямокишечную мышцу [10]. Все это приводит к открытию заднего прохода и выделению кала. Таким образом, нормальное функционирование прямой кишки и заднего прохода включает в себя сенсорное восприятие и координацию физиологических процессов.
![Рис. 2. Строение (в сагиттальной плоскости) и физиология тазового дна в покое, при нормальной и диссинергической дефекации. На верхнем рисунке показано строение внутреннего (ВСЗП) и наружного сфинктеров заднего прохода (НСЗП) в покое и лобково-прямокишечной мышцы. При дефекации сфинктеры заднего прохода и лобково прямокишечная мышца расслабляются, а мышцы брюшной стенки и прямой кишки сокращаются, что способствует выталкиванию кала из прямой кишки. При дискинетическом запоре сокращение мышц, необходимое для продвижения кала к заднепроходному каналу, и расслабление сфинктеров заднего прохода и лобково-прямокишечной мышцы могут нарушаться, что ведет к несогласованной работе мышц при попытке дефекации (диссинергии) и задержке кала [10]](/pimg3/zapor-mexanizmi-razvitiya-2032.jpg)
Рис. 2. Строение (в сагиттальной плоскости) и физиология тазового дна в покое, при нормальной и диссинергической дефекации. На верхнем рисунке показано строение внутреннего (ВСЗП) и наружного сфинктеров заднего прохода (НСЗП) в покое и лобково-прямокишечной мышцы. При дефекации сфинктеры заднего прохода и лобково прямокишечная мышца расслабляются, а мышцы брюшной стенки и прямой кишки сокращаются, что способствует выталкиванию кала из прямой кишки. При дискинетическом запоре сокращение мышц, необходимое для продвижения кала к заднепроходному каналу, и расслабление сфинктеров заднего прохода и лобково-прямокишечной мышцы могут нарушаться, что ведет к несогласованной работе мышц при попытке дефекации (диссинергии) и задержке кала [10]
К развитию запора могут приводить разные причины и их сочетание. В зависимости от причин запора его обычно подразделяют на первичный и вторичный. Первичный запор обусловлен нарушением функции толстой кишки и заднего прохода, а вторичный — органическими и системными заболеваниями или применением некоторых лекарственных средств.
Первичный запор
Первичный запор развивается вследствие нарушения функции прямой кишки или процесса дефекации. Выявление этих нарушений осуществляют только после исключения причин вторичного запора, что часто можно сделать с помощью анамнеза (табл. 1). В отсутствие явных причин запора и настораживающих симптомов в анамнезе назначают эмпирическое лечение, которое часто начинается с употребления растительной клетчатки или применения слабительных либо того и другого одновременно. Если такое лечение помогает, дополнительные исследования обычно не требуются.
Каловый камень - симптомы и лечение
Что такое каловый камень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Аколеловой Евгении Сергеевны, проктолога со стажем в 11 лет.
Над статьей доктора Аколеловой Евгении Сергеевны работали литературный редактор Елизавета Цыганок , научный редактор Антон Демин и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Каловый камень (Fecal impaction) — это плотное соединение каловых масс, которое формируется в толстой кишке и мешает нормальному опорожнению кишечника. Такие соединения также называют копролитами.

Чаще всего каловые камни появляются на фоне хронического запора, особенно у пожилых, ослабленных и малоподвижных пациентов, а также при нарушении работы тазовых органов (например, после инсульта или травм позвоночника).
Иногда каловый камень называют копростазом, но это не совсем точный термин. Под копростазом подразумевают длительный запор, после которого не всегда образуются копролиты.
Факторы развития калового камня
Основные факторы формирования копролитов:
- замедленное прохождение пищи в кишечнике, например болезнь Паркинсона;
- дефицит жидкости в организме — обезвоживание, недостаточное употребление или повышенная потеря жидкости;
- нарушение процесса выведения кала из организма — дискоординация мышц тазового дна при дефекации (диссинергическая дефекация) [11] ;
- ослабленные мышцы органов пищеварения из-за малоподвижного образа жизни, например у лежачих пациентов с заболеваниями нервной или костно-суставной системы.
Формированию калового камня обычно предшествует запор.
Различают первичный и вторичный запор. Первичный запор развивается при врождённых или приобретённых болезнях самого кишечника, вторичный запор связан с проблемами других органов и систем, которые влияют на кишечник. Поэтому к факторам, которые способствуют развитию калового камня, также относятся:
- особенности питания — низкое содержание клетчатки в рационе, нарушение режима;
- полная или частичная механическая закупорка просвета кишки — раковые опухоли, сдавливание кишки извне, воспаление кишечника и др.;
- болезни нервной системы — опухоли и травмы спинного мозга, инсульт, рассеянный склероз и др.;
- врождённые пороки развития — болезнь Гиршпрунга, ДЦП;
- эндокринные нарушения — сахарный диабет, гипотиреоз;
- расстройства психического поведения — эмоциональные расстройства, анорексия и др.;
- болезни соединительной ткани — дерматомиозит, системная склеродермия и др.;
- приём наркотических обезболивающих (опиоидов);
- одновременный приём большого количества лекарств или конкретных медикаментов, которые могут напрямую повлиять на пищеварительную систему — антидепрессантов, блокаторов кальциевых каналов, препаратов соединения железа.
Также описаны случаи формирования каловых камней из семян растений и различных инородных тел в кишечнике (например, камней из других органов): они становятся ядром, вокруг которого формируется каловый камень. Такие конкременты называют безоарами [13] .
![Безоар [17]](/pimg3/zapor-mexanizmi-razvitiya-EE1F.jpeg)
Помимо вышеперечисленных факторов развитию калового камня способствует мегаколон: когда толстый кишечник расширяется, транзит каловых масс по нему увеличивается.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы калового камня
Образованию калового камня предшествуют симптомы запора: частота стула сокращается до трёх раз в неделю и менее. Больным может казаться, что опорожнение было неполным, у них появляются постоянные позывы на дефекацию. При испражнении пациентам приходится чрезмерно натуживаться и иногда помогать себе руками. Они начинают принимать слабительное и использовать очистительные клизмы. Стул становится твёрдым или комковатым, его общий объём уменьшается.
При формировании калового камня больные могут испытывать повышенное вздутие и боли в животе, а также общее недомогание. Если каловый камень находится в прямой кишке, могут появиться симптомы «ложного» недержания — непроизвольного подтекания каловых масс (энкопрез). Нередко пациенты обращаются в больницу именно с этой проблемой, а не по причине запора. Это происходит из-за того, что копролит забивает прямую кишку, расширяет её ампулу и более жидкий кал, поступающий сверху, просачиваются наружу [2] [3] .
Патогенез калового камня
Существует несколько механизмов формирования запора и, как следствие, калового камня:
- алиментарный — малое количество растительной клетчатки или воды в рационе приводит к уменьшению объёма кала;
- механический — нормальному транзиту кала мешают физические препятствия в просвете кишечника или те, которые сдавливают его извне, например опухоль, киста брюшной полости, беременная матка, а также спайки в брюшной полости, которые способствуют образованию различных перегибов кишечной трубки;
- дискинетический — двигательная способность кишечника ослабевает в связи с нарушениями работы в других системах организма.
Дискинетический запор
Причиной дискинетического запора могут стать разные болезни органов брюшной полости, эндокринной системы, головного и спинного мозга. Например, при язвенной болезни или холецистите могу возникнуть нарушения в проведении висцеро-висцеральных рефлексов, когда раздражение рецепторов одного внутреннего органа влияет на работу другого.
У беременных повышается уровень гормона прогестерона, который угнетает мышечные сокращения матки и параллельно снижает моторику кишечника. У пожилых снижение моторики кишечника связано с ослабеванием мышечного тонуса.
Асцит (брюшная водянка), ожирение и сердечная недостаточность приводят к ослаблению тонуса диафрагмы и передней брюшной стенки, вызывая запор.
Также запор может развиться из-за откладывания акта дефекации, например если позыв возник на работе, в гостях или поездках. Некоторые пациенты с анальной трещиной откладывают поход в туалет, чтобы избежать боли. У них развивается так называемая «стулобоязнь» [2] [9] [10] .
Классификация и стадии развития калового камня
Относительно каловых камней отдельной классификации и специфических стадий развития болезни не существует. В Международная классификации болезней 10-го пересмотра они также не кодируются. Обычно ставят диагноз K59.0 Запор, или Копростаз [15] .
Осложнения калового камня
Если вовремя не вылечить каловый камень, могут развиться тяжёлые осложнения:
- пролежень стенки кишки с последующим её разрушением и воспалением брюшной полости из-за проникшего кишечного содержимого — жизнеугрожающее состояние, при котором поднимается температура, появляется сильная боль в животе, общее недомогание и слабость, при лечении необходима срочная операция; — среди симптомов выделяют схваткообразные боли в животе, тошноту, рвоту, нарушение отхождения газов и кала, при этом пациента госпитализируют в стационар, где часто требуется операция;
- кишечное кровотечение в результате механического воздействия на слизистую — жизнеугрожающее состояние, при котором из прямой кишки выделяется кровь, иногда со сгустками, больной чувствует слабость и может потерять сознание, поэтому ему требуется срочная госпитализация в стационар для проведения консервативного или оперативного лечения;
- образованиеанальных трещини обострениегеморроя — пациент чувствует боль и жжение в области заднего прохода, на туалетной бумаге или в кале появляется примесь крови.
Также пациенты жалуются на выраженную боль в прямой кишке и животе, вздутие и подтекание жидких каловых масс [2] [3] .
Диагностика калового камня
Если пациент заметил у себя характерные симптомы, ему необходимо обратиться к хирургу или проктологу.
Обычно осмотр начинается с опроса: доктор уточняет жалобы, давность их появления, выраженность, длительность, связь с определёнными событиями, приёмом пищи и медикаментами. Дополнительно врач уточняет наличие хронических болезней, перенесённых операций, травм, есть ли у пациента аллергия на лекарства и какие препараты он постоянно принимает.
При самодиагностике пациенты или люди, ухаживающие за ними, описывая состояние больного, говорят, что в кишке «застрял камень», который невозможно «вытужить».
После опроса врач прощупывает живот. Чтобы исключить тяжёлые осложнения, он обращает внимание на симптомы, характерные для острой кишечной непроходимости или воспаления брюшной полости после проникновения в неё кала.
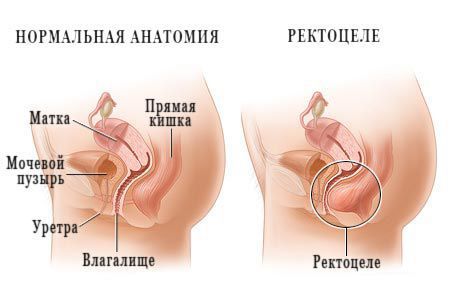
При пальцевом исследовании врач чаще всего выявляет «каменистый» каловый комок. Иногда после излечения пальца сфинктер не сокращается. С помощью ректального обследования, помимо калового камня, проктолог может диагностировать другие сопутствующие болезни, например геморрой, ректоцеле, анальную трещину, объёмные образования и выпадение прямой кишки. Он также определяет тонус анального сфинктера (клапана), наличие или отсутствие крови в кале, её цвет и сгустки.
Чтобы исключить раковую опухоль и анемию, которая может развиться из-за кровопотери, пациентам делают общий анализ крови.
Инструментальная диагностика
Среди дополнительных инструментальных исследований выполняют:
- Колоноскопию — её рекомендуют проходить всем людям старше 40 лет, даже если у них нет проблем с кишечником, так как этот метод используют для ранней диагностики онкозаболевания толстой кишки.
- Ирригоскопию — выявляет объёмное образование в кишечнике, но не всегда позволяет отличить его от опухоли. Врач может заподозрить камень, если слой бария (контраста) появляется между новообразованием и стенкой кишечника [16] .
- КТ-колонографию и МРТ — проводят в сомнительных случаях. Они показывают особенности строения толстой кишки, а также указывают на развившиеся осложнения. Иногда с помощью КТ или МРТ можно обнаружить небольшой каловый камень, который никак себя не проявляет [14] .
Некоторые исследования проводят уже после нормализации состояния, чтобы выявить причину хронического запора и калового камня:
- исследование времени транзита по ЖКТ — оценивает скорость прохождения содержимого по толстой кишке с помощью рентгеноконтрастных маркеров;
- тест изгнания баллона, электромиографию мыщц тазового дна и аноректальную манометрию — проводят при подозрении на несогласованную работу мышц тазового дна при дефекации;
- дефекографию — используют, чтобы исключить или подтвердить ректоцеле, внутреннее/наружное выпадение прямой кишки, опущения промежности и сигмоцеле.
![Дефекография [18]](/pimg3/zapor-mexanizmi-razvitiya-37DF.jpeg)
Лечение калового камня
Тактика лечения калового камня зависит от причины его развития, местонахождения и запущенности. Обычно каловый камень удаляют с помощью клизмы или ручным способом.
При постановке клизмы используют кружку Эсмарха. Её наполняют водой комнатной температуры и подвешивают на высоту 1–1,5 м. Больной ложится на левый бок и вводит в анальный канал на глубину 3–5 см наконечник клизмы, смазанный вазелиновым маслом. После этого открывает краник и вводит воду, при этом не забывая глубоко дышать животом. Чтобы избежать дискомфорта, важно регулировать скорость введения воды. После введения всего объёма больной должен полежать 1–2 минуты, после чего сходить в туалет. При необходимости процедуру повторяют несколько раз.
Ручной способ применяют, когда каловый камень находится в прямой кишке. Для этого требуются клеёнка или одноразовая простынь, перчатки, вазелин, кружка Эсмарха с тёплой водой и тазик. Больной должен подстелить под себя клеёнку и подставить тазик, смазать палец вазелином и аккуратно, без давления, ввести его в прямую кишку. Нужно поочерёдно удалить комки кала. Иногда кал бывает настолько твёрдым, что приходится приложить усилия для достижения эффекта. После освобождения нижнего отдела кишки можно поставить очистительную клизму.
Хирургическое лечение
В запущенных случаях калового камня, когда предыдущие методы лечения оказываются неэффективными, врач может выполнить лапаротомию (разрез брюшной стенки) или колотомию (вскрытие просвета ободочной кишки) [14] . При развитии осложнений, например острой кишечной непроходимости и перитонита (воспаления брюшины), операцию проводят в неотложном порядке.

Если начинается кишечное кровотечение, проводят консервативную гемостатическую терапию, направленную на остановку крови. Пациенту внутривенно вводят растворы препаратов-гемостатиков, переливают плазму и эритроцитарную массу. При неэффективности также проводят операцию [1] [2] [3] .
После устранения калового камня желательно обследовать слизистую кишечника и убедиться, что с ней всё в порядке.
Профилактика повторных запоров
Основное средство профилактики — это диета. Рацион должен включать большое количество растительной клетчатки и жидкости. Рекомендуется употреблять пшеничные отруби до 20–25 г в день или препараты на основе семян подорожника (псиллиум). Это повышает объём каловых масс и стимулирует двигательную активность кишечника. Также важно увеличить объём физической активности.
Если выполнение вышеперечисленных рекомендаций оказывается неэффективным, в качестве лекарства первой линии назначают один из следующих препаратов:
- (полиэтиленгликоль, ПЭГ);
- раствор Лактулозы; ;
- растворимые пищевые волокна.
Эти препараты размягчают кишечное содержимое и увеличивают его объём.
Среди слабительных препаратов предпочтение отдают тем, которые в своём составе имеют бисакодил, натрия пикосульфат и сеннозиды. С помощью стимуляции нервных окончаний слизистой кишки они усиливают её моторику. Однако использовать их можно не более двух недель, так как длительный приём таких препаратов приводит к привыканию и синдрому «ленивого кишечника».
Непосредственно при каловом камне принимать слабительные не рекомендуется.
Если приём препаратов первой линии не оказал желаемого эффекта, назначают Прукалоприд. Однако необходимо учитывать особенности его дозирования для людей старше 60 лет.
Прогноз. Профилактика
При своевременном лечении в большинстве случаев прогноз благоприятный. Но если вовремя не устранить каловый камень, могут развиться серьёзные осложнения, например острая кишечная непроходимость или кровотечение.
Хронический запор ( Хроническая констипация )
Хронический запор – это хроническое нарушение функций кишечника, сопровождающееся затруднением и замедлением опорожнения или постоянной недостаточностью акта дефекации. Может быть функциональным или органическим, первичным или вторичным. Проявляется увеличением интервалов между актами дефекации, уплотнением стула, ощущением неполного опорожнения кишечника, необходимостью в усиленном натуживании и приеме слабительных. Диагностируется на основании жалоб, истории заболевания, данных осмотра и пальпации живота, ректального исследования, лабораторных анализов и инструментальных исследований. Лечение – диета, слабительные, немедикаментозная терапия.
МКБ-10

Общие сведения
Хронический запор (хроническая констипация) – симптомокомплекс, включающий в себя уменьшение частоты актов дефекации и выраженные затруднения в процессе испражнения, выявляющиеся на протяжении полугода или более. Является полиэтиологическим патологическим состоянием, рассматривается в современной проктологии, как важнейшая социальная и медицинская проблема. Специалисты считают, что хроническими запорами различной степени выраженности страдают 30-50% взрослых и 5-20% детей США и стран Европы. Точные статистические данные о частоте запоров в России отсутствуют, поскольку пациенты стесняются или не считают нужным обращаться к врачам и нередко занимаются самолечением. С возрастом вероятность развития хронического запора увеличивается.
Неспециалисты нередко полагают, что запором является состояние, при котором акт дефекации осуществляется реже, чем 1 раз в сутки. Такой подход приводит к самостоятельной гипердиагностике и необоснованному приему слабительных препаратов. Между тем, физиологической нормой условно считается частота испражнений от 3 раз в день до 3 раз в неделю. Для хронического запора характерно не только увеличение временного интервала между испражнениями, но и уменьшение количества фекальных масс, повышенная плотность, сухость и твердость кала, а также ощущение неполного опорожнения кишечника после акта дефекации. При хроническом запоре могут наблюдаться как все перечисленные признаки, так и один или два из них, при этом выраженность того или иного признака может сильно различаться.
Причины
В числе патологических состояний, провоцирующих хронические запоры, называют различные сопутствующие заболевания:
- патологию верхних отделов пищеварительной системы (холецистит, гастрит, язвенную болезнь);
- спаечную болезнь;
- полиневропатию при сахарном диабете;
- заболевания и травматические повреждения ЦНС, сопровождающиеся расстройством нервной регуляции деятельности кишечника;
- ожирение;
- портальную гипертензию;
- эмфизему легких;
- сердечную недостаточность.
Хронические запоры могут возникать при некоторых психических расстройствах, в частности – при депрессии. Нарушения стула нередко наблюдаются в период гестации. Данная патология часто диагностируется у людей пожилого возраста, что связано с возрастным замедлением пассажа кишечного содержимого и ослаблением мышц, участвующих в акте дефекации. Медикаментозные хронические запоры развиваются при приеме антидепрессантов, опиатов, ганглиоблокаторов и некоторых других препаратов. Иногда причину запора установить не удается.
При возникновении хронических запоров большое значение имеет формирование порочного круга – взаимное сочетание и усугубление нескольких механизмов, лежащих в основе нарушений стула. В числе механизмов развития хронического запора – невозможность совершить акт дефекации в условиях стресса, некомфортной или непривычной обстановке, недоступность туалета, малоподвижный образ жизни, реактивная задержка дефекации в условиях постоянного психоэмоционального напряжения, прием некоторых лекарственных препаратов и т. п.
Классификация
С учетом причин и провоцирующих факторов выделяют функциональные и органические хронические запоры. Органические запоры, в свою очередь, подразделяются на механические, проктогенные (при воспалительных заболеваниях толстой кишки), обусловленные врожденными пороками развития и приобретенными дефектами толстого кишечника. Существует также классификация, согласно которой хронические запоры могут быть первичными, вторичными и идиопатическими.
- В группу первичных запоров включают аномалии развития толстого кишечника и врожденные нарушения иннервации данной анатомической зоны.
- Вторичными считаются хронические запоры, возникшие вследствие заболеваний и повреждений (травматических, послеоперационных) толстого кишечника, поражений вышележащих отделов пищеварительной системы, других органов и систем. Кроме того, в эту группу запоров относят нарушения стула при приеме лекарственных препаратов.
- К идиопатическим хроническим запорам относят запоры при недостаточной моторной функции толстого кишечника неизвестной этиологии.
С учетом патогенеза различают механические, алиментарные и дискинетические хронические запоры.
- Алиментарные запоры обусловлены дегидратацией, уменьшением количества и нарушением оптимального состава пищи (недостатком грубой клетчатки), в результате которых снижается объем каловых масс.
- Причиной механических хронических запоров становятся механические препятствия продвижению кишечного содержимого (опухоли, сужение кишки и пр.).
- Дискинетические запоры развиваются при расстройствах моторной функции толстой кишки и являются самой распространенной разновидностью запоров.
Симптомы хронического запора
Клиническая картина определяется причиной возникновения, продолжительностью и выраженностью констипации. Основными симптомами хронического запора являются увеличение временных промежутков между актами дефекации, увеличение длительности акта дефекации и выраженные затруднения в процессе испражнения (усиленное натуживание, необходимость помогать себе руками). Каловые массы сухие, плотные. Наряду с перечисленными признаками, у пациентов с хроническим запором часто выявляются вздутие живота, боли в животе, чувство тяжести в нижней части живота и ощущение неполного опорожнения кишечника после завершения дефекации.
Для хронического запора характерно постепенное развитие. Важным признаком констипации является изменение индивидуального ритма и характера актов дефекации. Опорожнение кишечника происходит реже, дефекация требует больше усилий, кал тверже и суше, чем раньше. На фоне постоянного затрудненного отхождения сухих фекальных масс после задержки стула у некоторых больных хроническим запором могут возникать поносы, сопровождающиеся отхождением жидкого кала с примесями слизи.
Возможны ухудшение аппетита, отрыжка воздухом и неприятный запах изо рта. Постоянные проблемы с дефекацией, дискомфорт в животе и другие симптомы хронического запора негативно влияют на психоэмоциональное состояние и работоспособность пациентов. При наличии основного заболевания, провоцирующего констипацию, у больных хроническим запором выявляются симптомы основной патологии: боли в подложечной области, изжога, тошнота и рвота при поражении желудка; одышка, ослабление дыхания и бочкообразная грудная клетка при эмфиземе легких; одышка, сердцебиение, боли в сердце и сердечные отеки при сердечной недостаточности и т. д.
Диагностика
С учетом большой вариативности проявлений хронических запоров, Римский Фонд составил и опубликовал критерии диагностики данной патологии. В настоящее время эти критерии используются в клинической практике как зарубежными, так и российскими специалистами-проктологами. Согласно «Римским критериям», хронический запор диагностируется в случае, если у пациента в течение полугода наблюдаются один или несколько признаков заболевания, при этом в течение трех месяцев выявляются два или более из перечисленных симптомов:
- Больной хроническим запором вынужден сильно натуживаться чаще, чем в 25% дефекаций.
- Чрезмерно твердые испражнения появляются чаще, чем в 25% дефекаций.
- Пациент ощущает неполное опорожнение кишечника чаще, чем 25% дефекаций.
- Больной хроническим запором чувствует блокаду в области заднего прохода чаще, чем при 25% дефекаций.
- Акт дефекации осуществляется реже трех раз в неделю.
- В процессе опорожнения кишечника пациент вынужден помогать себе руками.
В процессе диагностики данного патологического состояния специалист учитывает, что хронический запор является не самостоятельным заболеванием, а проявлением другой патологии либо следствием особенностей режима, диеты и образа жизни. С учетом этого обстоятельства целью диагностического поиска служит выявление причин и предрасполагающих факторов развития констипации. В ходе обследования врач исключает медикаментозные хронические запоры и констипацию вследствие органической патологии кишечника (болезни Крона, колоректального рака, дивертикулеза, пороков развития и приобретенных аномалий толстой кишки).
План обследования больного хроническим запором включает в себя:
- опрос (выяснение жалоб и истории заболевания);
- осмотр и пальпацию области живота;
- пальцевое ректальное исследование;
- радиологические исследования (обзорную рентгенографию брюшной полости, ирригоскопию) и колоноскопию;
- анализы: копрограмма, анализ кала на скрытую кровь, бактериологическое исследование кала;
- манометрические методики (аноректометрию, сфинктерометрию).
Пациентам рекомендуются консультации терапевта, эндокринолога, кардиолога, пульмонолога и других специалистов, лабораторные и инструментальные тесты для выявления заболеваний других органов и систем.
Лечение хронического запора
Терапия заболевания представляет собой непростую задачу из-за наличия порочного круга и привыкания больных к постоянному использованию клизм и слабительных препаратов. План лечения хронического запора включает в себя следующие направления: коррекция диеты, увеличение физической активности, работа с психологическим состоянием, медикаментозная терапия, немедикаментозные методики стимуляции дефекации и активизация угнетенного рефлекса на дефекацию. Специалисты указывают, что самыми дешевыми, самыми результативными и, вместе с тем, самыми сложными задачами для пациента с хроническим запором в большинстве случаев становятся изменение психологического состояния, коррекция диеты и образа жизни, а также стимуляция рефлекса на дефекацию.
Диета при хроническом запоре предусматривает увеличение количества растительных волокон, уменьшение количества жирной и жареной пищи, а также употребление достаточного количества жидкости. Восстановление угнетенного рефлекса дефекации предполагает создание комфортных условий (возможность посещения туалета в одно и то же время, удобная поза, отсутствие спешки и внешних помех), самомассаж и специальные упражнения. Образ жизни корректируют с учетом возраста и общего состояния пациента, страдающего хроническим запором. Рекомендуют соблюдение режима труда и отдыха, прогулки и умеренную физическую активность.
При неэффективности перечисленных мероприятий или в дополнение к этим мероприятиям при хроническом запоре назначают препараты для регуляции кишечной перистальтики, слабительные средства, пробиотики, антидепрессанты, массаж и электростимуляцию. При воспалительных заболеваниях кишечника слабительные противопоказаны.
Прогноз и профилактика
Прогноз определяется причиной развития хронического запора и готовностью пациента выполнять рекомендации врача. Модификация образа жизни во многих случаях способствует становлению регулярной дефекации. Профилактика заключается в своевременном лечении причинных заболеваний, отказе от злоупотребления слабительными и клизмами, достаточной физической активности, соблюдении принципов здорового питания.
1. Хронический запор. Методические рекомендации / Парфенов А.И., Индейкина Л.Х., Беляева А.А. и др. - 2016
2. Современный подход к диагностике хронического запора / Шакуров А.Ф. // Казанский медицинский журнал - 2013 - Т.94 - №6
3. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению взрослых пациентов с хроническим запором / Ивашкин В.Т., Маев И.В., Шептулин А.А. и др. // Российский журнал гастроэнтерологии, гепатологии и колопроктологии - 2017 - №3
4. Запор в поликлинической практике / Осадчук М.А., Балашов Д.В., Осадчук М.М. // Поликлиника - 2015 - №1
Запор
Запор – это нарушение процесса дефекации, характеризующееся отсутствием стула свыше 48 часов или недостаточным опорожнением кишечника. Проявлениями запора являются урежение привычной частоты дефекации, малые порции стула, ощущение неполного опорожнения кишечника, боли в животе. Запоры вызывают развитие дисбиоза кишечника, хронического колита, вызывают интоксикацию организма. Сильное и частое натуживание при акте дефекации приводит к развитию анальных трещин, геморроя, грыжи. Частые запоры отрицательно влияют на состояние кожи и способствуют ее старению.
Понятие «запор» подразумевает затруднение опорожнения кишечника, отсутствие дефекации более трех дней. Необходимо отличать хронический запор от ситуационного (эпизодического). Ситуационный запор возникает в различных, провоцирующих его у лиц, склонных к затруднению дефекации, ситуациях (беременность, путешествие – «запор туриста», употребление продуктов, затрудняющих транзит кишечных масс, недостаточное употребление жидкости, психо-эмоциональные переживания, стрессы). Кроме того, запоры могут быть вызваны приемом лекарственных препаратов. Ситуационные запоры возникают на непродолжительное время и, как правило, самостоятельно или с помощью приема слабительных средств, успешно разрешаются. Такие состояния не считаются заболеванием.
Хронические запоры представляют собой регулярную задержку дефекации на 48 часов и более. При этом выделяется малое количество плотного и сухого кала. Нередко после дефекации отсутствует ощущение полного опорожнение кишечника. Говорить об имеющем место запоре можно при наличии у больного одного, нескольких или всех этих признаков. Важным диагностическим признаком является изменение привычной частоты и характера дефекаций.
Запор является весьма распространенным среди населения расстройством пищеварения, склонность к запорам может вести к развитию серьезных проктологических заболеваний, поэтому данная проблема имеет высокую степень социальной значимости. В связи со своей распространенностью и выраженным ухудшением качества жизни больных, хронические запоры выделены в самостоятельный синдром, и в настоящее время проблематика запоров активно изучается проктологами, гастроэнтерологами и другими специалистами.
Чаще всего запорами страдают дети младшего возраста и пожилые люди (старше 60-ти лет). Ощущение затруднения опорожнения кишечника, невозможность облегчения, несмотря на упорное натуживание, необходимость применять дополнительные, стимулирующие освобождение прямой кишки от каловых масс, действия (надавливание на промежность, боковые стенки заднего прохода, влагалище).
Постоянное состояние недостаточного опорожнения ампулы прямой кишки приводит нередко к развитию синдрома опущения промежности. Хронический запор диагностируется в случаях, когда частота стула становится реже 3-х раз в неделю, дефекация значительно затруднена и требует выраженных усилий, консистенция стула плотная, бугорчатая, имеет место чувство неполного освобождения прямой кишки от каловых масс.
Причины запоров
Причиной развития хронических запоров могут стать особенности образа жизни, пищевых привычек. Запорам способствует регулярное сдерживание позывов к дефекации, со временем угнетающие рефлекторную деятельность кишечника (продолжительный постельный режим, напряженный рабочий график, частые переезды). Частое применение слабительных средств по причине необоснованного ожидания стула (нормальный ритм дефекаций воспринимается пациентом как недостаточно частый), диета, бедная продуктами, содержащими растительную клетчатку, недостаток суточного потребления жидкости – факторы, способствующие развитию хронических затруднений опорожнения кишечника.
Кроме того, запор является одним из признаков синдрома раздраженного толстого кишечника. При этом патологическом состоянии нарушается моторика кишечника и может возникать неустойчивость стула: запоры с выделением твердого скудного стула (иногда со слизью) могут чередоваться с поносами. Стрессовое состояние в таких случаях только ухудшает функциональную деятельность кишечника.
Запоры могут быть следствием тяжелого состояния, требующего нередко хирургической коррекции: механической кишечной непроходимости, способствующей развитию копростаза. В зависимости от степени сужения просвета кишечника непроходимость может быть полной или частичной. Причинами обтурации кишечного просвета могут быть опухолевые процессы, рубцовые изменения, спайки, дивертикулы толстого кишечника, заворот кишок, глистные инвазии.
Копростаз характеризуется продолжительным отсутствием стула, чувством переполнения в кишечнике, распирающими болями в животе. Иногда жидкое содержимое кишечника может обходить каловую пробку и выходить в виде поноса. Причиной запоров может быть психологический страх перед дефекацией, развивающийся в результате заболеваний прямой кишки, сопровождающихся выраженным болевым синдромом (анальная трещина, острый геморрой, парапроктит).
Неврологические расстройства (стресс, депрессия, нервные потрясения) также могут способствовать развитию хронических нарушений опорожнения кишечника. Кроме того, многие лекарственные средства могут вызывать в качестве побочного эффекта торможение кишечной перистальтики и способствовать запорам. Патологии иннервации кишечной стенки (болезнь Гиршпрунга, рассеянный склероз, травмы и заболевания спинного мозга) также вызывают хронические запоры.

Запоры классифицируются по этиологическому фактору и механизму развития:
- алиментарные (связанные с особенностями диеты)
- неврогенные (вызванные нарушениями нейро-рефлекторной деятельности)
- психогенные (связанные с психо-эмоциональным состоянием)
- запоры при аноректальных заболеваниях (геморрое, анальной трещине, парапроктите)
- токсические (при отравлении свинцом или ртутью, некоторыми лекарственными средствами, хронической интоксикации)
- проктогенные (связанные с функциональными нарушениями мышц диафрагмы тазового дна)
- запоры при механических препятствиях (при опухолях, стриктурах, рубцовых изменениях, полипах, аномалиях развития пищеварительного тракта)
- ятрогенные запоры (в результате приема медикаментов).
Проявления
Запоры могут сопровождаться многообразными симптомами в зависимости от заболеваний, их вызывающих. В некоторых случаях запор является единственной жалобой больного. Индивидуальный ритм опорожнения кишечника может различаться. В зависимости от изменения привычной частоты дефекации запором может считаться опорожнение от одного раза в 2-3 дня и реже. Дефекация при запоре характеризуется выраженной напряженностью, требует значительных усилий. Кал плотный, сухой, может по форме напоминать сухие шарики, имеет форму бобов, шнура.
В некоторых случаях может отмечаться так называемый запорный понос, когда на фоне длительного отсутствия нормальной дефекации и чувства переполненности в животе имеет место понос жидким стулом со слизью. Жидким калом, содержащим слизь, может разрешаться длительно существующий запор в результате раздражения кишечной стенки.
Запор нередко сопровождается болями и тяжестью в животе, облегчающимися после опорожнения кишечника, выхода кишечных газов. Метеоризм также нередко сопровождает затруднения движения кишечных масс. Повышенное газообразование является следствием деятельности микроорганизмов, населяющих толстый кишечник.
Пациенты, страдающие запорами, могут отмечать снижение аппетита, дурной запах изо рта, отрыжку воздухом. Как правило, длительно существующие хронические запоры способствуют угнетенному настроению, снижению работоспособности, нарушению сна, другим неврастеническим расстройствам.
Осложнения
Продолжительные хронические запоры могут способствовать развитию осложнений со стороны пищеварительного тракта. Это могут быть воспалительные заболевания кишечника (колиты, проктосигмоидит), ректоанальные патологии (геморрой, анальная трещина, парапроктит), дивертикулярная болезнь толстого кишечника, увеличение (растяжение в ширину и длину) толстого кишечника – мегаколон.
Одним из наиболее серьезных последствий длительно существующих запоров может быть стойкая непроходимость кишечника, требующая экстренного оперативного вмешательства. Длительно существующая непроходимость способствует развитию ишемии кишечных стенок и может привести к некротизации. В некоторых случаях запоры могут сигнализировать об имеющем место опухолевом процессе, а также быть признаком заболевания, склонного к озлокачествлению.
Алиментарные запоры, связанные с недостаточностью клетчатки в рационе, способствуют образованию канцерогенов в кишечнике, а затруднение прохождения кишечного содержимого позволяет канцерогенам оказывать продолжительное раздражающее действие. У людей старческого возраста и лиц, страдающих психическими расстройствами, может образовываться каловый завал в результате забывчивости и отсутствии контроля над регулярностью дефекации.
Диагностику хронических запоров производят поэтапно. На первом этапе оценивают клинические симптомы (жалобы, анамнез, данные физикального осмотра) и рентгенографическую картину, позволяющую оценить состояние толстого кишечника: перистальтику, ширину просвета, имеющие место опухолевые образования, стриктуры, растяжения стенки, врожденные аномалии развития, мегаколон. При ирригоскопии отчетливо выявляется кишечная непроходимость.
Вторым этапом диагностических мероприятий выступают колоноскопия (эндоскопическое обследование толстого кишечника), забор биоптатов слизистых оболочек и их гистологическое и, при необходимости, цитологическое исследование. Затем назначаются методы исследования функционального состояния кишечника в зависимости от предварительных предположений. Это могут быть бактериологические пробы, копрограмма, исследование на предмет выявления скрытой крови, методики манометрии мышечных стенок кишечника (сфинктерометрия, аноректометрия), лабораторные тесты на выявления функциональных нарушений секреторных органов пищеварительного тракта и др.
Назначение тех или иных диагностических методик производится исходя из жалоб, выявленных особенностей работы кишечника, предположений о возможных сопутствующих заболеваний и для выбора тактики лечения.

Лечение
Хронические запоры
Лечение хронических запоров не ограничивается назначением слабительных средств. Недопустимо самолечение, поскольку длительно существующие постоянные запоры могут быть симптомом тяжелого заболевания или способствовать развитию опасных осложнений. Кроме того, самостоятельный прием слабительных средств без учета их особенностей, механизмов действия и возможных побочных эффектов зачастую приводит к формированию стойких проблем с дефекацией в результате снижения моторных функций кишечника. При этом дозировки слабительных средств увеличиваются и со временем эти препараты становятся вовсе неэффективными.
Лечение хронического запора помимо симптоматической терапии, включает меры по выявлению и излечению состояния, которое послужило причиной развития запоров. Зная механизм возникновения хронического запора у пациента, врач назначает лечение с учетом патогенетических факторов, что способствует более эффективному действию симптоматических средств и не вызывает порочного круга, усугубляющего нарушения кишечной моторики.
Функциональные запоры
Функциональные запоры могут быть вызваны различными причинами, но в основе их патогенеза всегда лежат патологии, вмешивающиеся в функциональные характеристики пищеварительного тракта (в отличие от запоров в результате механической непроходимости, когда, как правило, оптимальным является хирургическое лечение).
В терапии запоров важным звеном является диета. В пищевой рацион больных обязательно вводят продукты, богатые растительной клетчаткой (овощи, фрукты, злаки) и большое количество жидкости (не менее двух литров в сутки). В том случае, если на фоне диеты повышается газообразование и развивается метеоризм, назначают препарат Мукофальк. Кроме того, из рациона исключают все продукты, способствующие усугублению запоров.
Питание необходимо осуществлять согласно режиму, не менее пяти раз в день небольшими порциями. Ни в коем случае не допускать длительных перерывов между приемами пищи. Также надо внимательно следить за регулярностью опорожнения кишечника. Желательно почувствовать и восстановить индивидуальный ритм естественной дефекации, избегать сдерживания позывов. В случае приема лекарственных средств, способствующих затруднению транзита кишечных масс (наркотические анальгетики, ганглиоблокаторы, препараты железа, диуретические средства, оральные контрацептивы), необходимо отменить их и, по возможности, заменить на препараты, не оказывающие воздействия на пищеварение.
В качестве стимуляции работы пищеварительного тракта и укрепления тонуса кишечной мускулатуры рекомендован активный образ жизни, прогулки, плавание, занятия аэробикой. Кроме того, активная жизненная позиция положительно влияет на психо-эмоциональный статус и способствует легкому переживанию стрессов.
Слабительные средства назначают только в случае упорных запоров, не поддающихся корректировке диетой и режимом. При этом назначают препарат с учетом механизма развития запора. При назначении слабительных средств необходимо помнить, что продолжительный прием раздражающих кишечную стенку средств, усиливающих перистальтику, чреват развитием синдрома «ленивого кишечника», когда после отмены препарата перистальтическая активность кишечника падает до минимума.
Профилактика
Профилактика запоров – это своевременное выявление и лечение патологий пищеварительного тракта и других заболеваний, способствующих запорам, правильное питание, богатый органической клетчаткой рацион, достаточное количество употребляемой жидкости, а также активный образ жизни и соблюдение режима приемов пищи и опорожнения кишечника.
Читайте также:
- Танатофорная дисплазия. Диагностика и прогноз танатоформной дисплазии
- Диагностика острых лейкозов - классификация
- Лечение грибовидного микоза. Рекомендации
- Омская геморрагическая лихорадка. Клиника и диагностика омской геморрагической лихорадки
- Дифференциацильная диагностика причин вертиго (головокружения)
