Злокачественная фиброзная гистиоцитома кости - лучевая диагностика
Добавил пользователь Skiper Обновлено: 09.01.2026
Злокачественная фиброзная гистиоцитома является одной из наиболее распространенных разновидностей сарком мягких тканей. Наиболее часто данное новообразование поражает конечности, в 2/3 случаев располагаясь глубоко внутримышечно.
Виды злокачественной фиброзной гистиоцитомы
В зависимости от особенностей гистологического строения опухоли выделяют следующие разновидности гистиоцитомы:
- миксоматозная;
- плеоморфная;
- гигантоклеточная;
- воспалительная.
Все разновидности гистиоцитомы характеризуются глубоким проникновением в слои дермы, диффузным распространением в подкожную жировую клетчатку, развитием некроза опухолевой ткани. Кроме того атипичные клетки могут распространяться по кровеносным сосудам, нервным волокнам, межфасциальным пространствам.
Причины развития злокачественной фиброзной гистиоцитомы
Специалисты выделяют несколько теорий развития гистиоцитомы в зависимости от происхождения опухоли:
- гистиоцитарная теория – говорит о том, что начало злокачественной фиброзной гистиоцитоме дают такие клетки как гистиоциты;
- плюрипотентная теория – свидетельствует о том, что новообразование развивается из плюрипотентных мезенхимальных клеток. Такие клеточные элементы в процессе роста и развития опухоли формируют фиброластоподобные или гистиоцитарные структуры;
- фибробластическая теория – заключается в том, что опухоль формируется из фибробластов, которые в процессе роста приобретают свойства гистиоцитов.
Симптомы злокачественной фиброзной гистиоцитомы
Чаще всего злокачественная фиброзная гистиоцитома обнаруживается в нижних отделах бедренной или верхних отделах большеберцовой кости. Обычно клиническая симптоматика нарастает в течение 6-12 месяцев и может включать следующее:
- появление опухолевидного образования видимого на глаз или обнаруживаемого при ощупывании конечности;
- боли в области опухолевидного образования.
Несколько чаще заболевание встречается у мужчин. Помимо нижних конечностей злокачественная фиброзная гистиоцитома может поражать забрюшинное пространство, руки.
Диагностика злокачественной фиброзной гистиоцитомы в Израиле
Для постановки точного диагноза при подозрении на злокачественную фиброзную гистиоцитому используются следующие диагностические методики:
- рентгенография – это доступный метод, позволяющий оценить распространенность опухоли, степень поражения кости;
- МРТ – может дать ценную информацию относительно размеров, расположения, особенностей отношения опухоли к сосудисто-нервным образованиям;
- КТ – является методом выбора при обследовании пациентов, которые не могут пройти МРТ-исследование из-за наличия каких-либо металлических имплантантов. Кроме того данная процедура позволяет выявить метастазы новообразования в легких;
- биопсия – это единственная методика, которая может подтвердить или опровергнуть диагноз. При изучении полученной при проведении простой манипуляции ткани под микроскопом могут быть выявлены характерные для данной опухоли признаки. В зависимости от локализации и особенностей расположения опухоли может быть выполнена тонкоигольная или открытая биопсия. Современные лаборатории израильских клиник дают возможность исследовать опухолевую ткань при помощи методик иммуногистохимии, световой и электронной микроскопии, молекулярной диагностики;
- ПЭТ и сцинтиграфия – эти методики исследования могут дать ценную информацию относительно наличия отдаленных метастазов опухоли.
Лечение злокачественной фиброзной гистиоцитомы в Израиле
Израильские специалисты проводят качественное лечение злокачественной фиброзной гистиоцитомы, позволяющее значительно улучшать показатели выживаемости больных.
- Хирургическое лечение – оперативное вмешательство направлено на радикальное удаление опухолевой ткани. С этой целью во время проведения процедуры иссекается не только ткань новообразования, но и около 2 см здоровых тканей. Иногда для получения надежного результата приходится удалять более 50% мышцы. В израильских клиниках при проведении таких оперативных вмешательств используется микрохирургическая техника, дающая хирургу возможность совершать максимально точные движения и удалять опухоль до последней клетки.
После удаление новообразования нередко остаются выраженные кожные и тканевые дефекты, для устранения которых применяются различные методики современной пластической и реконструктивной хирургии. Если же хирург не может быть уверен в том, что сможет полностью удалить опухоль во время операции или сохраненная конечность будет выполнять свою функцию, имеет смысл выполнение ампутации. После проведения периода реабилитации для каждого больного осуществляется подбор современных протезов, обеспечивающих легкость и свободу передвижений. Также проводится удаление локальных отдаленных метастазов опухоли.
- Лучевая терапия – позволяет улучшить показатели оперативного лечения. Сеансы облучения, при которых пациент получает дозовую нагрузку в пределах 45-65 Гр, проводятся как до, так и после операции. Применение лучевой терапии дает возможность снижать риск развития местных рецидивов опухоли, благодаря чему эта методика стала неотъемлемой частью лечения злокачественной фиброзной гистиоцитомы.
Возможно проведение и интраоперационного облучения, позволяющего добиться более высоких показателей абластики и антибластики оперативного вмешательства. Наиболее часто данная методика используется при лечении новообразований, расположенных в забрюшинном пространстве.
Несомненно, одним из перспективных методов лечения злокачественной фиброзной гистиоцитомы является брахитерапия. Помещение в область послеоперационной раны катетеров с радиоактивными препаратами дает возможность поддерживать высокие дозы облучения на протяжении длительного периода времени.
- Химиотерапия – применение химиотерапии дает возможность повысить радикальность оперативного лечения, а также облегчить состояние больных при наличии больших опухолей верхних конечностей. Однако использование цитостатических препаратов имеет весьма ограниченный потенциал в лечении злокачественной фиброзной гистиоцитомы, поэтому решение о необходимости проведения такого рода терапии решается в каждом случае индивидуально.
Проведение качественного лечения злокачественной фиброзной гистиоцитомы позволяет значительно улучшить прогноз для пациентов с таким диагнозом.
Извините. Эта форма больше не принимает новые данные.
Лечение в клиниках “АССУТА” и “ХАДАССА”
Вас интересует лечение в Израиле?
Крупнейшие профессиональные больницы Израиля – «Ассута» в Тель-Авиве и «Хадасса» в Иерусалиме предлагают реальную возможность получить качественное и специально для вас подобранное лечение у замечательных специалистов по адекватным ценам.
Мы помогаем найти решение ваших проблем со здоровьем, а также предоставляем полную информацию о лучших израильских врачах.
Злокачественная фиброзная гистиоцитома кости - лучевая диагностика
Виды злокачественной фиброзной гистиоцитомы. Диагностика и лечение злокачественной фиброзной гистиоцитомы.
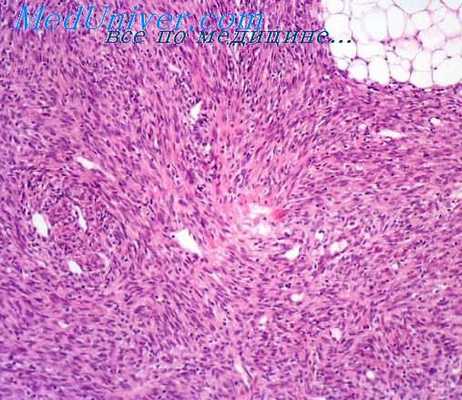
Выделяют 4 гистологические разновидности злокачественной фиброзной гистиоцитомы: плеоморфную, миксоматозную, гигантоклеточную и воспалительную, на долю которых приходится 60, 25. 10 и 5%, соответственно. Что касается ангиоматозной разновидности злокачественной фиброзной гистиоцитомы, встречающейся исключительно у детей и имеющей благоприятный прогноз, в настоящее время она рассматривается как доброкачественная опухоль — ангиоматоидная фиброзная гистиоцитома.
Плеоморфная разновидность злокачественной фиброзной гистиоцитомы харатерзуется диффузным скоплением беспорядочно расположенных клеток двух типов: веретенообразных клеток с признаками фибробластов и кубических эпителиоидных клеток, напоминающих гистиоциты. Для второй разновидности клеток характерно также наличие атипичных гигантских клеток, многоядерных, делящихся, с причудливыми, в том числе триполярными, фигурами митозов. Помимо множественных гиперхромных ядер эти клетки могут содержать в цитоплазме маленькие капли жира, придающие им пенистый вид. Строма опухоли обычно не выражена, заменена опухолевым компонентом. Однако при тщательном исследовании обнаруживаются расположенные между клетками нежные коллагеновые волокна, а также различное количество муцина. В ткани опухоли могут встречаться также лимфоциты, плазматические клетки, эозинофилы, нейтрофилы, эти клетки иногда скапливаются вокруг кровеносных сосудов.
Миксоидноя разновидность злокачественной фиброзной гистиоцитомы (син.: миксофиброксантома) содержит клеточные участки, подобные плеоморфной разновидности злокачественной фиброзной гистиоцитомы, но около 50% ткани опухоли претерпевает студенистое превращение. Основа миксоидной стромы состоит из гиалуронидазочувствительных кислых мукополисахаридов и содержит множество арочных кровеносных сосудов, окруженных воспалительными клетками. Реже сосуды формируют нежную сеть, подобную наблюдаемой при миксолипосаркоме. Кроме того, опухолевые клетки могут содержать вакуоли, наполненные кислым муцином, и морфологически напоминать липобласты.
Гигантоклеточная разновидность злокачественной фиброзной гистиоцитомы (син.: злокачественная гигантоклеточная опухоль мягких тканей) состоит из тех же типов клеток, как и предыдущие разновидности, но с наличием гигантских клетОк типа остеокластов. Эти клетки имеют обильную эозинофильную цитоплазму с множественными одинаковыми маленькими ядрами и могут содержать жировые вакуоли и гемосидерин. В отличие от других разновидностей злокачественной фиброзной гистиоцитомы, клетки группируются в узлы, окруженные плотными фиброзными волокнами, содержащими сосуды. В узлах часты кровоизлияния, некрозы, возможно образование фокального остеоида или зрелой кости. Остеоид и кость имеют тенденцию к локализации по периферии узла в ассоциации с веретенообразными клетками. Гигантские клетки типа остеокластов, напротив, сосредоточены в центре опухоли и ассоциируются с гистиоцитами.
Воспалительная разновидность злокачественной фиброзной гистиоцитомы (син.: забрюшинная ксантогранулема; злокачественая ксантогранулема, ксантомаркома, воспалительная фиброзная гистоцитома) характеризуется плотным инфильтратом из нейтрофилов и лимфоцитов, а также большим количеством клеток с наличием крупных капель цитоплазматического жира, придающего им ксантоматозный вид. Большинство ксантоматозных клеток содержит гиперхромные ядра, встречаются фигуры митозов, подобные обнаруживаемым при других разновидностях злокачественной фиброзной гистиоцитомы. Нередко наблюдаются явления фагоцитоза. Строма опухоли состоит из аморфного гиалинового вещества с минимальным количеством коллагеновых волокон. Иногда отмечается выраженная васкуляризация, подобная наблюдаемой в грануляционной ткани.
Каждая разновидность злокачественной фиброзной гистиоцитомы характеризуется диффузным распространением, глубоким прорастанием в дерму, подкожную жировую клетчатку, фасции и другие мягкотканные элементы, а также опухолевым некрозом. Злокачественная фиброзная гистиоцитома может распространяться по межфасциальным пространствам, нервам и кровеносным сосудам.
Дифференциальный диагноз злокачественной фиброзной гистиоцитомы проводится с плеоморфной липосаркомой, которая может напоминать либо плеоморфную, либо миксоидную разновидности злокачественной фиброзной гистиоцитомы, но отличается отсутствием веретеноклеточного компонента и наличием липобластов; жир в липобластоподобных клетках при злокачественной фиброзной гистиоцитоме обычно неправильно распределен, а зазубренность ядра отсутствует.
Плеоморфная рабдомиосаркома обычно встречается у детей и содержит клетки с более эозинофильной цитоплазмой и поперечной исчерченностью. Эти клетки окружены меньшим количеством коллагена, чем обнаруживаемые при злокачественной фиброзной гистиоцитоме, и положительно окрашиваются на десмин и миоглобин.
Плоскоклеточный рак кожи и меланома также могут напоминать злокачественную фиброзную гистиоцитому, особенно внутридермальные метастазы этих опухолей. Для дифференциального диагноза в таких случаях используется иммуногистохимическое окрашивание на цитокератин (положительная реакция при плоскоклеточном раке кожи), протеины S-100 и НМВ-45 (положительная реакция при меланоме), CD68 (положительная реакция при злокачественной фиброзной гистиоцитомы). Наличие значительного воспалительного инфильтрата в сочетании с опухолевыми и гистиоцитарными клетками при злокачественной фиброзной гистиоцитоме требует отличия от болезни Ходжкина, в связи с чем используют окрашивание на Leu-Ml (маркер клеток Березовского—Штернберга) и общий лейкоцитарный антиген. Миксоидную разновидность злокачественной фиброзной гистиоцитомы необходимо дифференцировать с миксомой и узловатым фасциитом, особенно если для исследования была использована лишь малая часть опухоли; при этом следует учитывать наличие плеоморфизма, многоядерных гигантских клеток и митозов, характерных для злокачественной фиброзной гистиоцитомы; кроме того, узловатый фасциит и миксома отличаются от злокачественной фиброзной гистиоцитомы меньшей васкуляризацией.
Остеосаркома в отличие от гигантоклеточной разновидности злокачественной фиброзной гистиоцитомы характеризуется наличием распространенных, а не локальных остеоидных депозитов. Костное, а не мягкотканное происхождение саркомы можно установить также на основании данных клинического и рентгенологического обследования.
Доброкачественная гигантоклеточная опухоль кости с захватом мягких тканей не имеет признаков клеточной атипии, свойственных злокачественной фиброзной гистиоцитоме. Хондросаркома, злокачественная шваннома, лейомиосаркома обычно отличаются характерными гистологическими особенностями кроме того, их можно отличить от злокачественной фиброзной гистиоцитомы иммуногистохимически. При выбухающей дерматофиброме отсутствуют плеоморфизм и некрозы. Дерматофиброма располагается более поверхностно и имеет доброкачественное строение.
Лечение злокачественной фиброзной гистиоцитомы: хирургическое удаление опухоли с широким (2 см и более) захватом краев. Радикальная эксцизия включает не менее 50% мышцы. Иногда проводится ампутация пораженной конечности. При использовании микрохирургической операции по Mohs частота местных рецидивов уменьшается до 10%. Адьювантная лучевая терапия, применяемая как до, так и после операции (64-66 Гр при наличии опухолевых клеток в крае и 60 Гр при их отсутствии) улучшает послеоперационный прогноз. Химиотерапия (доксорубицин, циклофосфамид, винкристин) показана только при крупных опухолях конечностей. Лечение метастазов безуспешно. Лишь в нескольких случаях удаление изолированных метастазов привело к длительному выживанию больных Не улучшает прогноз и использование химиотерапии.
Местные рецидивы злокачественной фиброзной гистиоцитомы после хирургического удаления отмечены в 26% случаях, причем у 8% больных они носят множественный характер. К развитию их предрасполагают присутствие злокачественных клеток в крае удаляемой опухоли и наличие рецидива в анамнезе. Местный рецидив развивается в среднем через 16 мес после операции, у 67% больных он отмечен в течение первых 2 лет, а у 95% — в течение 5 лет после операции.
Общий уровень метастазирования для злокачественной фиброзной гистиоцитомы составляет 32%. Тенденция к метастазированию не зависит от местного рецидива, но коррелирует с размером и гистологической разновидностью опухоли. Немиксоидные разновидности метастазируют в 40% случаев, тогда как миксоидная разновидность — в 15%. Немиксоидные разновидности диаметром более 5 см имеют больший метастатический потенциал, чем маленькие опухоли, и даже миксоидная разновидность злокачественной фиброзной гистиоцитомы размером более 10 см метастазирует чаще, чем соответствующая опухоль меньшего размера. К факторам, коррелирующим с частотой метастазирования, относят также степень воспаления в опухоли, глубину прорастания опухоли, вовлечение фасции или рост вдоль фасциальных пространств, наличие опухолевых клеток в операционном крае, рецидив в течение первого года после удаления и т.д. В среднем злокачественная фиброзная гистиоцитома метастазирует через 12-14 мес после установления диагноза, при этом 96% метастазов возникает в течение первых 5 лет. Чаще всего опухоль метастазирует в легкие (80% больных), реже — в лимфатические узлы, печень, кости, мягкие ткани и забрюшинное пространство.
Прогноз злокачественной фиброзной гистиоцитомы. К факторам, коррелирующим с низкой продолжительностью жизни, относят большие размеры опухоли, ее проксимальное расположение, немиксоидную гистологическую разновидность, степень злокачественности, распространенность некрозов в опухоли, наличие рецидивов и метастазов. Пятилетняя выживаемость при злокачественной фиброзной гистиоцитоме составляет 70%, причем 75% больных с миксоматозной разновидностью опухоли живут в течение 10 лет.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
а) Терминология:
• Злокачественное новообразование кости, образованное фибробластами и плеоморфными клетками, обусловливающими «муаровый» рисунок опухоли
б) Визуализация:
• Локализация: длинные трубчатые кости, центральное метафизарное или диафизарное расположение (75%):
о С метафиза часто переходит на эпифиз или диафиз
о Бедренная кость (30-45%) > большеберцовая, малоберцовая, плечевая кости
• Наиболее злокачественные деструктивно-литические очаги:
о Проникающий очаг с широкой переходной зоной
о Характеризуется прорывом кортикального слоя и наличием мягкотканного компонента
о Периостальная реакция чаще отсутствует; при наличии характеризуется агрессивными признаками
• Очаги более низкой степени злокачественности могут иметь, по меньшей мере, частично географический характер:
о Ползущий характер зоны инфаркта кости
о Комбинированный литически-склеротический очаг при болезни Педжета
о Литически-склеротический очаг лучевого некроза
• МРТ картина неспецифична, если нет предшествующего очага:
о Режим Т1: изоинтенсивный, по отношении к скелетной мышце, сигнал
о Последовательности, чувствительные к жидкости: неоднородный высокоинтенсивный сигнал
о Контрастное усиление: активное накопление контраста
(Слева) Рисунок: очаг ЗФГ на срезе, развивающийся из зоны инфаркта кости. Зона инфаркта представлена участком тусклой желтой ткани, окруженным и инфильтрированным мясистой мягкой тканью злокачественной опухоли. Патологический очаг имеет проникающий характер без четкой границы с нормальной костью.
(Справа) Рентгенография вторичной ЗФГ в ПЗ проекции: типичные признаки инфаркта в проксимальном отделе большеберцовой кости, однако выраженные литические изменения очага визуализируются дистальнее. Это указывает на агрессивный характер очага. (Слева) Рентгенография в боковой проекции, другой пациент: в проксимальном отделе большеберцовой кот отмечаются признаки кальцификации, типичные для инфаркта кости. Структура очага в дистальной части меняется, приобретая литический характер с широкой переходной зоной, что указывает на вторичную ЗФГ.
(Справа) Рентгенография в ПЗ проекции: литический, деструктивный очаг с прорывом медиального кортикального слоя и значительным мягкотканным компонентом. Локализация и вид очага у пациента в этом возрасте наиболее типичны для остеосаркомы. Тем не менее, по результатам биопсии была диагностирована вторичная ЗФГ, развившаяся на фоне инфаркта кости.
в) Клинические особенности:
• Широкий возрастной диапазон; частота возрастает после 40 лет:
о В 10-15% случаев развивается во втором десятилетии жизни
• К моменту обнаружения, как правило, характеризуется высокой степенью злокачественности:
о По результатам одного исследования, к моменту установления диагноза, метастазы в легких обнаруживались в 5-50%
• Общая пятилетняя выживаемость: 34-50%
г) Диагностическая памятка:
• Обращайте внимание на слабовыраженную кальцификацию агрессивного костного очага, указывающую на вторичную злокачественную фиброзную гистиоцитому (ЗФГ):
о В 28% ЗФГ вторична
о Развитие ЗФГ из исходного патологического очага является неблагоприятным прогностическим фактором
а) Терминология:
1. Аббревиатура:
• Злокачественная фиброзная гистиоцитома (ЗФГ)
2. Синонимы:
• Злокачественная гистиоцитома, ксантосаркома, злокачественная фиброзная ксантома, фиброрксантосаркома
3. Определение:
• Злокачественное новообразование кости, образованное фибробластами и плеоморфными клетками, обусловливающими «муаровый» рисунок опухоли
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Агрессивный очаг в кости без специфических признаков, если не сочетается с инфарктом кости или другими первичными изменениями
• Локализация:
о Длинные трубчатые кости, центральное метафизарное или диафизарное расположение (75%):
- С метафиза часто переходит на эпифиз или диафиз
- Бедренная кость (30-45%) > большеберцовая, малоберцовая, плечевая кости
- В 37% случаев развивается вокруг коленного сустава
- Плоские кости: чаще всего поражаются кости таза
о Как правило, солитарное поражение; в литературе представлены редкие случаи многоочагового поражения
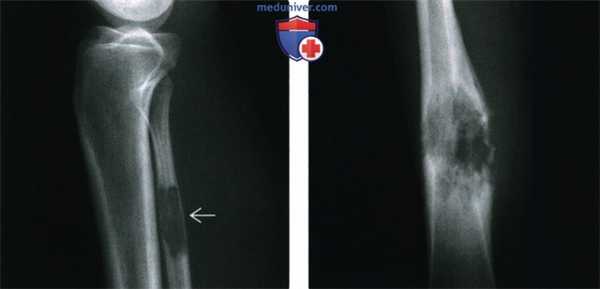
(Слева) Рентгенография в боковой проекции: умеренно агрессивный патологический очаг. Однако по результатам биопсии была диагностирована ЗФГ. Более того, патологический очаг имел высокую степень злокачественности, что, учитывая рентгенографические признаки, в высшей степени удивительно.
(Справа) Рентгенография в ПЗ проекции: пример первичной ЗФГ- высоко агрессивный литический очаг, развивающийся из центральной части диафиза. Визуализируются широкая переходная зона, признаки прорыва кортикального слоя, реакции отторжения и мягкотканный компонент. Признаков предшествующих изменений нет.
2. Рентгенография при злокачественной фиброзной гистиоцитоме кости:
• Наиболее злокачественные очаги деструктивно-литического характера:
о Проникающий очаг с широкой переходной зоной:
- Склеротический край, обычно отсутствует; при наличии -незавершенный
о Прорыв кортикального слоя и мягкотканный компонент:
- «Вспученность» кортикального слоя, как правило, не выражена
о Периостальная реакция чаще отсутствует; при наличии характеризуется агрессивными признаками
• Очаги более низкой степени злокачественности могут иметь, по меньшей мере, частично географический характер:
о Незавершенный склеротический край
о Должны присутствовать некоторые изменения проникающего характера и агрессивные участки
• Возможны признаки первичных очагов:
о Ползущий характер зоны инфаркта кости
о Комбинированный литически-склеротический очаг при болезни Педжета
о Комбинированный литически-склеротический очаг лучевого некроза кости
о Хрящевой матрикс дедифференцированной хондросаркомы или энхондромы
о Множественный очаги, характеризующиеся симптомом «матового стекла» при фиброзной дисплазии
- Новые участки просветления в зоне ранее выполненного хирургического вмешательства указывают на саркоматозное перерождение
о Географические, кортикальные очаги при неоссифицирующей фиброме
о Утолщенная, реактивно измененная кость и ползущий характер распространения очага при хроническом остеомиелите
3. КТ при злокачественной фиброзной гистиоцитоме кости:
• Дублируют рентгенографические признаки
4. МРТ при злокачественной фиброзной гистиоцитоме кости:
• Т1: изонтенсивный сигнал по отношению к скелетной мышце
• Последовательности, чувствительные к жидкости: неоднородный сигнал высокой интенсивности
• Контрастное усиление: активное накопление контраста
• Позволяет визуализировать предшествующий очаг в сопряженной кости:
о Симптом двойной линии при инфаркте кости
о Изменение характера трабекуляции при болезни Педжета
о Хрящ при хондросаркоме/энхондроме
о Жировое замещение костного мозга при лучевом некрозе
о Множественность очагов, костномозговые изменения при фиброзной дисплазии
о Низкоинтенсивная, кортикально расположенная неоссифицирующая фиброма
о Хронический остеомиелит: утолщенная низкоинтенсивная реактивная кость, высокоинтенсивный, накапливающий контрастное вещество канал распространения процесса; окружающий зону абсцесса край, накапливающий контрастное вещество
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография, как правило, позволяет установить диагноз
о МРТ оценка пораженного сегмента и биопсия для хирургического планирования
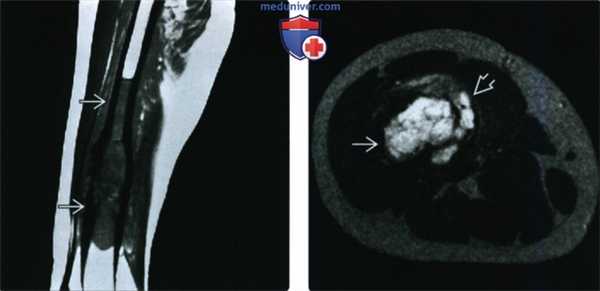
(Слева) МРТ, сагиттальная проекция, режим Т1: у этого же пациента визуализируются признаки диафизарного распространения патологического очага, характеризующегося здесь сигналом средней интенсивности. Патологический процесс охватывает большую, чем можно было предположить по результатам рентгенографии, часть кости.
(Справа) МРТ, аксиальная проекция, режим Т2: у этого же пациента определяется дольчатый высокоинтенсивный очаг в костномозговом канале с медиальным прорывом кортикального слоя и небольшим мягкотканным компонентом. В этом случае ЗФГ специфические диагностические МРТ признаки отсутствуют, но методика позволяет досконально исследовать зону поражения.
в) Дифференциальная диагностика злокачественной фиброзной гистиоцитомы кости:
1. Фибросаркома:
• Агрессивный литический очаг
• Такое же расположение, как при ЗФГ
• Отсутствие лучевых признаков, отличных от первичной ЗФГ
2. Первичная лимфома кости:
• Агрессивный литический очаг
• Может характеризоваться аналогичными ЗФГ признаками
• Возможно эндостальное утолщение части кортикального слоя:
о При наличии-является дифференциально-диагностическим признаком
3. Хондросаркома:
• Рентгенография не позволяет отличить литическую хондросаркому высокой степени злокачественности от первичной ЗФГ
• Хондросаркому высокой степени злокачественности с хрящевым матриксом можно спутать с вторичной ЗФГ с кальцинированной зоной инфаркта кости:
о Хрящевой матрикс, обычно, можно отличить от ползущей кальцинированной зоны инфаркта
о МРТ позволяет дифференцировать эти два состояния
• Хондросаркома характеризуется, обычно, низкой степенью злокачественности:
о Менее агрессивные признаки, по сравнению с ЗФГ
о На МРТ в режиме Т2 визуализируется дольчатый высокоинтенсивный хрящ
4. Ангиосаркома:
• Может быть высоко агрессивной; матрикс отсутствует
• Часто множественное поражение
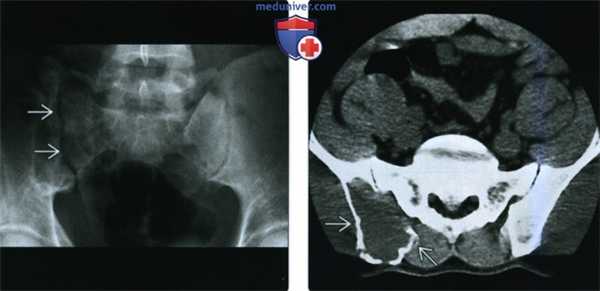
(Слева) Рентгенография в ПЗ проекции: визуализируется ЗФГ, которую легко не заметить. Правый крестцово-подвздошный сустав характеризуется абсолютной рентгенонегативностью (в сравнении с левым). Такой признак получил название «нагой крестцово-подвздошный сустав» и указывает на отсутствие задней части крыла подвздошной кости.
(Справа) КТ, аксиальная проекция, без контрастного усиления: у этого же пациента визуализируется вспученный литический очаг, замещающий костный мозг в заднем отделе крыла подвздошной кости. Патологический очаг характеризуется умеренной агрессивностью; ЗФГ является лишь одним из возможных состояний, однако во время хирургического вмешательства диагноз подтвердился.
г) Патология:
2. Стадирование:
• Стадийность определяется по системе AJCC, с учетом размеров очага, степени злокачественности и наличия метастазов
3. Макроскопические и хирургические особенности:
• Цвет и плотность варьируют
• Области некроза и кровоизлияний
• Неравномерность краев, кортикальная деструкция
4. Микроскопия:
• Комбинированная популяция веретеновидных, гистиоцитарных и плеоморфных клеток
• Различное количество многоядерных гигантских клеток
• Клетки хронического воспаления
• Характерный «муаровый» рисунок в зоне фибробластических элементов
• Большинство очагов имеют высокую степень злокачественности
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль и отек, иногда в течение нескольких месяцев
о Патологические переломы (20%)
3. Течение и прогноз:
• К моменту обнаружения, обычно, имеет высокую степень злокачественности
• Метастазы в легких, к моменту обнаружения опухоли имеются в 45-50%:
о К более редким зонам метастазирования относятся: кости, мягкие ткани
• Общая выживаемость: 34-53% в течение пяти лет
• У пациентов с локализованным процессом к моменту его выявления, пятилетняя выживаемость приближается к 50%
• Благоприятные прогностические факторы:
о Молодой возраст (о Гистологически низкая степень злокачественности
о Соответствующая широкая резекция
• Неблагоприятные факторы:
о Развитие ЗФГ из предшествующего очага:
- Современные исследования ставят это под сомнения; предполагается, что первичная и вторичная ЗФГ имеют одинаковый прогноз
о Окружающие воспалительные клетки и десмоплазия
4. Лечение:
• Широкая резекция
• Пред- и послеоперационная химиотерапия
• ± лучевая терапия
е) Диагностическая памятка. Совет по интерпретации изображений:
• Обращайте внимание на слабовыраженную кальцификацию агрессивного костного очага, указывающую на вторичную злокачественную фиброзную гистиоцитому (ЗФГ)
ж) Список использованной литературы:
1. Qu N et al: Malignant transformation in monostotic fibrous dysplasia: clinical features, imaging features, outcomes in 10 patients, and review. Medicine (Baltimore). 94(3):e369, 2015
2. Romeo S et al: Malignant fibrous histiocytoma and fibrosarcoma of bone: a re-assessment in the light of currently employed morphological, immunohistochemical and molecular approaches. Virchows Arch. 461 (5):561-70, 2012
3. Koplas MC et al: Imaging findings, prevalence and outcome of de novo and secondary malignant fibrous histiocytoma of bone. Skeletal Radiol. 39(8)791-8,2010
4. Domson GF et al: Infarct-associated bone sarcomas. Clin Orthop Relat Res. 467(7):1820-5, 2009
5. Min WK et al: Malignant fibrous histiocytoma arising in the area of total hip replacement. Joint Bone Spine. 75(3):319-21,2008
6. Hoshi M et al: Malignant change secondary to fibrous dysplasia. Int J Clin Oncol. 11(3):229-35, 2006
7. Richter H et al: Malignant fibrous histiocytoma associated with remote internal fixation of an ankle fracture. Foot Ankle Int. 27(5):375-9, 2006
8. Scottish Bone Tumor Registry et al: Paget sarcoma of the spine: Scottish Bone Tumor Registry experience. Spine (Phila Pa 1976). 31 (12): 1344-50, 2006
9. Staals EL et al: Dedifferentiated central chondrosarcoma. Cancer. 106(12):2682-91,2006
10. Tarkkanen M et al: Malignant fibrous histiocytoma of bone: analysis of genomic imbalances by comparative genomic hybridisation and C-MYC expression by immunohistochemistry. Eur J Cancer. 42(8): 1172-80, 2006
11. Zlowodzki M et al: CASE REPORTS: malignant fibrous histiocytoma of bone arising in chronic osteomyelitis. Clin Orthop Relat Res. 439:269-73, 2005
12. Murphey MD et al: From the archives of the AFIP. Musculoskeletal malignant fibrous histiocytoma: radiologic-pathologic correlation. Radiographics. 14(4):807-26; quiz 827-8, 1994
КСС. Костно-суставная система. Опухоли костей. Опухоли из хрящевой ткани. Доброкачественные опухоли из хрящевой ткани. +
Учебное пособие подготовлено кафедрами рентгенологии (зав. кафедрой — проф. М. К. Михайлов) и рентгенологии-радиологии (зав кафедрой — проф. Г. И. Володина) Казанского государственного института усовершенствования врачей.
Доброкачественные опухоли из хрящевой ткани
Хондрома. Хондромы, как указывает С. А. Рейнберг, наблюдаются преимущественно в детском и юношеском возрасте По данным Т. П. Виноградовой, возраст больных различен с преобладанием со второго по четвертое десятилетие жизни. Из 52 наблюдаемых нами больных хондромой большая часть пациентов, была в возрасте 30—40 лет. Преобладание какого-либо пола среди больных не отмечается. В большинстве случаев поражаются короткие трубчатые кости кисти (примерно в 70% случаев), реже — стоп, затем кости таза, отростки позвонков, грудина. Длинные трубчатые кости поражаются весьма редко. В длинных трубчатых костях хондрома локализуется в метаэпифизарных концах. По данным И. Г. Лагуновой (1962), в среднем и пожилом возрасте хондрома в длинных трубчатых костях располагается в метафизе, распространяясь в эпифиз или диафиз. В наших наблюдениях превалировала метаэпифизарная локализация хондром. В детском возрасте хондромы в длинных трубчатых костях, как правило, поражают метафиз. В коротких трубчатых костях кисти и стопы хондромы чаще бывают множественными, причем отмечается двустороннее поражение. В плоских костях, и особенно в длинных трубчатых костях, наблюдаются солитарные хондромы. Суставы, как правило, не изменены. Но при больших размерах опухоли наступает выраженная деформация костей, механически препятствующих движениям в суставах.
Рентгенологическая картина энхондром довольно характерна. Определяются округлой и овальной формы очаги деструкции костной ткани. Эти очаги деструкции располагаются или центрально, вызывая вздутие кости, или эксцентрично. На хрящевом фоне могут выделяться одиночные костные перемычки и вкрапления извести. В ряде случаев эти известковые вкрапления бывают множественными, сливаются между собою, и как бы заполняют весь хрящевой фон (очаг деструкции). Кортикальный слой неравномерно истончен, местами утолщен, не прерывается. В длинных трубчатых костях очаг деструкции, располагаясь в метаэпифизарном отделе, вызывает умеренное вздутие кости. Истонченный кортикальный слой, как правило, имеет ровные контуры. Возможна булавовидная деформация пораженного отдела кости. Вследствие поражения эпифизарных хрящей у детей может наблюдаться торможение роста кости в длину. Наблюдаются патологические переломы пораженной кости.
Первичные хондромы костей могут озлокачествляться, чаще озлокачествляются хондромы таза и длинных трубчатых костей. Наиболее опасными в смысле озлокачествления являются энхондромы с преобладанием обызвествлений (3 тип хондром по И. Г. Лагуновой). Наблюдаются также озлокачествления хондром ребер. Существует мнение, что хондромы коротких трубчатых костей кисти не озлокачествляются, хотя они имеют менее зрелое строение, чем хондромы таза. Однако мы наблюдали в двух случаях озлокачествление хондром костей кисти.
Экхондрома наблюдается в любом отделе скелета, чаще — локализуется в костях таза. Опухоль растет экзофитно, от кости и в ряде случаев достигает больших размеров. Форма опухоли может быть самой разнообразной. Экхондромы представляют собою скопление хрящевых масс, связанных с костью основанием различной ширины и формы. Наружные границы опухоли определяются с трудом в случаях мало выраженного обызвествления экхондромы. Чаще обызвествления рассеяны по всей массе опухоли или сливаются в крупные конгломераты. В других случаях в опухоли преобладает окостенение. Контуры опухоли становятся более четкими, и на рентгенограммах определяется пятнисто-сетчатый рисунок, причем окостенение более выражено в основании опухоли. Несмотря на разнообразие рентгенологической картины, диагностика экхондромы не представляется трудной, и лишь в редких случаях их приходится отличать от обызвествленной гематомы или оссифицирующего миозита.
Признаки озлокачествления хондром те же, что и других доброкачественных опухолей: нарастание боли, быстрый рост, разрушение кортикального слоя, выход мягкотканной тени за пределы кости, незначительно выраженная периостальная реакция.
Диагностика хондром не представляет больших трудностей, особенно при их локализации в коротких трубчатых костях. При локализации энхондром в длинных трубчатых костях может возникнуть необходимость в проведении дифференциальной диагностики между хондромой и костной кистой. Хондрома преимущественно располагается в метаэпифизарном отделе, в то время как костная киста локализуется в метадиафизарном отделе. Деформация кости при костной кисте приближается к веретенообразной, нет вкраплений извести. Часто первым симптомом костной кисты является патологический перелом, в то время как энхондрома из-за болей обычно определяется до возможного перелома. Сложной бывает дифференциальная диагностика центрально расположенной энхондромы длинных трубчатых костей с хондробластомой, которая обычно располагается в концевых отделах костей. На фоне очага деструкции также прослеживаются участки обызвествления. В отличие от хондромы, вокруг очага деструкции при хондробластоме может иметь место узкая зона склероза и в случаях, если очаг деструкции располагается субкортикально, появляются периостальные наслоения.
Самая трудная дифференциальная диагностика сводится при хондромах к разграничению доброкачественных и злокачественных форм опухолей. Это осложняется тем, что хондросаркомы в ряде случаев характеризуются длительным течением (в нелеченных случаях опухоль может существовать 4—5 лет). В отличие от хондромы, очаг деструкции при хондросаркоме имеет нечеткие, неровные очертания. Хондросаркома прорастает за пределы кости и на фоне мягкотканной тени, вышедшей за пределы кости, определяется крапчатость за счет обызвествлений. В пользу хондросаркомы свидетельствует также характерный периостоз в виде «периостального козырька».
В некоторых случаях лишь морфологическое исследование позволяет установить истинный характер хрящевой опухоли.
Лечение больных с хондромой — хирургическое. Объем хирургического вмешательства индивидуально решается в каждом конкретном случае. При хондромах длинных трубчатых костей в связи с возможной малигнизацией рекомендуется осуществлять резекцию кости с удалением опухоли в пределах здоровой ткани.
Хондробластома. В 1931 году Codman подробно описал это новообразование костей под названием «эпифизарная хондроматозная гигантоклеточная опухоль». В литературе можно встретить описание ее под названием опухоли Кодмена. В 1942 году Jaffe и Lichtenstein выделили эту опухоль в самостоятельную форму под названием «хондробластома», состоящую в основном из хондробластов.
Хондробластома — это редкая опухоль. Судя по данным литературы, она составляет 1—1,8% среди первичных опухолей костей. Болеют лица обоего поля, но чаще мужского. Хондробластома встречается в любом возрасте, но преимущественно, в детском и юношеском (10—25 лет). Излюбленная локализация — длинные трубчатые кости. Реже хондробластома расположена в лопатке, ребре, пяточной кости, костях кисти и стопы. В длинных трубчатых костях ходробластома поражает эпифиз и метафиз (проксимальный и дистальный отделы бедренной кости, проксимальный — большеберцовой и плечевой кости, проксимальный отдел лучевой кости). Хондробластома распространяется в сторону сустава, и в ряде случаев отмечается реактивный выпот в суставе. Патологические переломы наблюдаются редко.
В клинической картине превалирует боль в месте поражения и в соседнем суставе. Отмечается небольшая припухлость, иногда ограничение движений в суставе и атрофия мышц конечности.
Рентгенологическая картина имеет ряд особенностей. Определяется очаг деструкции округлой или овальной формы. Он не однороден. Вследствие наличия в опухоли участков обызвествления, на рентгенограмме видны крапчатые тени. При субкортикальном расположении очага возможна небольшая периостальная реакция. Кортикальный слой может быть истончен, иногда целостность его нарушается и опухоль выходит за пределы кости, что не является, как и при остеобластокластоме, признаком ее малигнизации.
Дифференциальный диагноз хондробластомы проводится со многими опухолями костей и прежде всего с солитарной хондромой. Сложна диагностика хондробластомы и туберкулезного остита. При потере активности туберкулезный очаг окружен склеротической каймой, что может имитировать хондробластому. При артритической фазе туберкулезного остита боль и выпот в суставе выражены резче. На рентгенограммах определяется изменение высоты суставной щели, утолщение суставной сумки, общий остеопороз костей, что не характерно для хондробластомы. Стихание клинических проявлений при туберкулезном остите после применения специфического лечения, специфические реакции и лабораторные данные разрешают сомнения в диагнозе. Лечение хондробластомы осуществляется хирургическим методом. Прогноз для жизни, как правило, благоприятный.
Хондромиксоидная фиброма. Редкая опухоль, выделенная в самостоятельную форму в 1948 году Jaffe и Lichtenstein. Опухоль локализуется в метафизах или метадиафизах длинных трубчатых костей, преимущественно вблизи коленного сустава. Описаны также хондромиксоидные фибромы мелких костей кисти и стоп, костей таза. Клинические проявления опухоли мало выражены, иногда она довольно длительное время протекает бессимптомно, и устанавливается случайно на рентгенограммах, произведенных по другому поводу.
Рентгенологическая картина представлена в виде очага деструкции, достигающего в длину 4—5, 6—8 см. Иногда очаг деструкции окружен склеротическим ободком, на фоне очага деструкции может прослеживаться трабекулярный рисунок и вкрапления извести. При субпериостальной локализации очага выявляется узурация кортикального слоя, опухоль выходит за пределы кости. Периостальная реакция не типична.
Наибольшие трудности возникают при разграничении доброкачественной хрящевой опухоли от злокачественной. Jaffe отмечает, что для диагноза хондромиксоидной фибромы приходится пользоваться «шестым чувством», соединяя минимальные впечатления в одно целое. Судя по данным литературы, диагностические ошибки совершаются и в настоящее время в сторону гипердиагностики сарком. Все случаи должны быть верифицированы морфологически. Лечение — оперативное.
Читайте также:
