Вич от 2 недель до 6 месяцев
Обычно срок обследования на ВИЧ человека после рискованного контакта составляет от 3 месяцев и более. Но уже сегодня, используя современные тест-системы 4-го поколения этот срок можно сократить.
Доктор Мартин Обермейер, который работает в Берлинской лаборатории, где делают анализы на ВИЧ, объясняет в этом интервью почему для современных тестов достаточно сдать через 6 недель после контакта для получения достоверного результата на ВИЧ.
Сколько анализов в месяц делает Ваша лаборатория? Сколько выявляется положительных результатов на ВИЧ?
Мы делаем около 6600 анализов в год или 550 анализов в месяц. Из них 15-16 положительных или 3%.
Большинство анализов идут с подозрением на ВИЧ, поэтому такой высокий процент положительных результатов.
Дополнительно к тестам на антиген-антитело ВИЧ, мы делаем около 2500 анализов в год на вирусную нагрузку. Это особенно важно для регулярного контроля эффективности проводимой антиретровирусной терапии или выявления свежего инфицирования ВИЧ, острой стадии ВИЧ-инфекции.
Как правило, на анализы по ВИЧ направляют из поликлинники, стационара, медицинского центра.
Возможно ли сдать анализы в Вашей лаборатории без направления врача?
Нет, в нашей лаборатории это запрещено. (Кстати, очень хорошая практика, а то сдадут анализы в лаборатории без направления врача, потом не знают, что с этим результатом анализа делать. Не понимают, что там написано, начинают у горе-консультантов на форумах спрашивать).
Посещение врача перед сдачей анализа — это неотъемлемая часть обследования на ВИЧ. Лаборатория не может заменить консультацию врача.
Что мы поняли: Если Вы хотите быть уверенными на 100%, что Вы не заразились ВИЧ, то Вы должны ждать 3 месяца для повторного анализа на ВИЧ. Почему именно 3 месяца?
Срок в 3 месяца пошли от рекомендаций из ранних 90-ых. Тогда использовались тест-системы I и II поколения. Они появились в 1985 году не ранее. В процессе разработки этих тестов было обнаружено, что у некоторых пациентов достаточно 8 недель для выработки обнаруживаемого тест-системами количества антител.

Через сколько недель от контакта можно выявить, что заразился ВИЧ.
Поэтому, чтобы быть точным на 100% уверенным, особенно для донорства добавили ещё 1 месяц и получилось 3 месяца после даты последнего рискованного контакта.
В ретроспективе (оглядываясь назад) можно сказать, что это было правильным решением. Потому что в редких случаях, так называемый период окна (когда ВИЧ уже есть в организме, а антител ещё недостаточно, чтобы их определила тест-система) был продолжительностью более 8 недель.
С помощью теста антиген-антитело (Ag-Ab) 4-го поколения можно исключить заражение ВИЧ уже после 6 недель.
В данное время г осударственный СПИД-центр Германии сообщает, что максимальный период окна может быть длительностью до 6 недель у используемых сегодня тест-систем. Почему?
Антиген p24 — это часть вируса ВИЧ, и он обнаруживается в крови раньше, потому что уровень p24 обычно уже определяется тест-системами с 14 дня после инфицирования.
С высокой степенью достоверности означает, что есть редкие исключения, которые не имеют реальной актуальности из-за их низкой встречаемости или что определенные состояния требуют специальной оценки.
По крайней мере, для постконтактной профилактики после контакта с ВИЧ применяется тот промежуток времени диагностического окна, до которого безопасное исключение ВИЧ-инфекции начинается только после окончания профилактики. Тем не менее, нет данных при проведении доконтактной профилактики (ДКП), но при ней также возможно увеличение периода окна.
Два очень редких исключения существуют для ВИЧ-1 группы О и ВИЧ-2. Антиген p24 этих двух вирусов сильно отличается от гораздо более распространенных других типов ВИЧ-1. ВИЧ-2 встречается почти только в Западной Африке, в Германии в среднем от одного до двух случаев в год вновь диагностируется, но эти инфекции не были приобретены в Германии. Группа О ВИЧ-1 на самом деле встречается только в Камеруне и даже там в небольшом количестве.
По сути, всегда существует гипотетическая возможность нового варианта вируса, который распознается тестами, но в котором расширяется диагностическое окно.
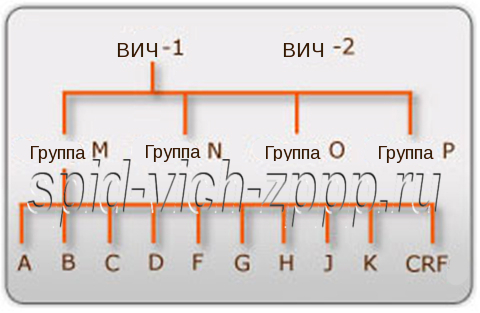
Виды и штаммы ВИЧ.
Тем, кто хочет быть 100% в безопасности, еще предстоит сдать анализы на ВИЧ после 12 недель (3 месяца), поскольку современные тест-системы определяют и антитела к ВИЧ-2 и ВИЧ-1 группы О.
Для большинства эта информация о сокращенном диагностическом окне является новой. Где об этом можно прочитать дополнительно?
Да, текущие европейские рекомендации по тестированию на ВИЧ были опубликованы в 2014 году, и эту информацию можно найти на странице 5. Немецкие рекомендации в настоящее время пересматриваются.
Я также участвую в этом как член Комитета по составлению документов. И я рад, что мы можем опубликовать рекомендации в первом квартале 2015 года.
Хорошо, в первые три месяца после последней ситуации риска заражения ВИЧ для теста было легко запомнить. Сейчас шесть недель — но только на лабораторных испытаниях. В экспресс-тестах на ВИЧ, где вы получаете результат не позднее, чем через 30 минут, по-прежнему применяется правило трех месяцев. Почему?
Экспресс-тесты, домашние тесты, которые сейчас в основном используются, являются тестами на чистые антитела, поэтому не реагируют на p24. Быстрые тесты, которые могут обнаружить как антитела, так и p24, в настоящее время были бы слишком дороги.
Хотя уже есть такой тест, но он не достаточно чувствителен на p24. Этот тест пропустил ранние инфекции, в том числе обнаруженные в тестах третьего поколения. Поэтому его нельзя рекомендовать с чистой совестью.
Ну, из разговоров с пациентами я знаю, что для многих из них важно сократить время неопределенности. Просто имеет значение, нужно ли мне ждать три месяца или всего шесть недель, прежде чем я смогу исключить заражение ВИЧ, например, после травмы от укола иглой или незащищенного полового контакта с ВИЧ-инфицированным. И если я не использую средства барьерной контрацепции с моим партнером, будет легче использовать резину или воздержаться от соития в течение 6 недель, чем 3 месяца.
Важные моменты, которые стоит знать!
Если мать ВИЧ-положительная, значит ли это, что ее ребенок тоже будет заражен?
Не обязательно. При правильном лечении риск заражения ребенка ВИЧ составляет менее 1 процента.
Может ли мать предотвратить заражение будущего ребенка ВИЧ?
Да. Мать может многое сделать, чтобы защитить своего ребенка от заражения ВИЧ. Главное – продолжать принимать антиретровирусную терапию (АРТ) и посещать врача.
Цель АРТ – снизить количество ВИЧ в крови до неопределяемого уровня. Это защищает ребенка от вируса во время беременности и родов. АРТ требует тщательного контроля со стороны врача.
Если мать ВИЧ-инфицирована, ребенок также получит лекарства при рождении в качестве дополнительной защиты в случае, если он вступит в контакт с ВИЧ во время родов. После рождения ребенку, скорее всего, дадут антиретровирусное лекарство под названием зидовудин (ЗДВ) в течение четырех-шести недель.
Некоторые дети получают дополнительные лекарства от ВИЧ. Обычно это происходит, если женщина не получает рекомендованного лечения во время беременности.
Как ВИЧ распространяется на ребенка?
ВИЧ передается через кровь или жидкости организма, включая sперму, вагинальные жидкости и грудное молоко.
Существует четыре способа передачи ВИЧ от матери ребенку:
- ВИЧ проникает через плаценту и заражает ребенка во время беременности.
- Ребенок подвергается воздействию вируса в крови или других жидкостях во время родов. Большинство детей, которые заражаются таким образом, заражаются во время родов.
- Ребенок может заразиться ВИЧ от грудного молока. Вот почему врач может порекомендовать кормление молочной смесью, если мать ВИЧ-инфицирована.
- Ребенок может заразиться ВИЧ, если у него порезы или ранки во рту. Когда ребенок становится старше, нельзя давать ему пережеванную еду. Хотя риск невелик, кровь от порезов или язв во рту может смешиваться с пищей при ее пережевывании. Кровь в еде может заразить ребенка.
Ребенок не можете заразиться ВИЧ, когда его обнимают, целуют, купают или вообще заботятся о нем.
Когда можно узнать, является ли ребенок ВИЧ-положительным или нет?
В течение первых шести месяцев врач будет проверять ребенка на ВИЧ несколько раз. Тесты проверяют наличие вируса в крови ребенка, но для обнаружения ВИЧ может потребоваться некоторое время, особенно если ребенок уже принимает антиретровирусные препараты.
Первый тест может произойти, когда ребенку от 2 до 3 недель, с последующими тестами через 1-2 месяца и снова через 4-6 месяцев.
Некоторые дети с высоким риском передачи ВИЧ проходят тестирование при рождении. Если ребенок дал положительный результат теста на ВИЧ в двух тестах, то он считается ВИЧ-положительным.
Поскольку ВИЧ может передаваться через грудное молоко, искусственное вскармливание является единственным надежным способом для ребенка оставаться ВИЧ-отрицательным после рождения.
Даже если ребенок родился ВИЧ-отрицательным, у него будут антитела к ВИЧ, когда он был в утробе матери. Антитела вырабатываются иммунной системой в ответ на инфекцию. Наличие антител к ВИЧ не то же самое, что наличие вируса.
Может пройти до 24 месяцев, чтобы антитела очистились из крови ребенка, поэтому у него может быть один последний тест, чтобы подтвердить, что его статус ВИЧ-отрицательный.
В каком другом уходе нуждается ребенок?
Ребенок будет проходить комплексное медицинское обследование вскоре после рождения. Будучи ВИЧ-положительным, мать подвергается риску других инфекций, и некоторые из них могут также распространиться на ребенка. В зависимости от здоровья матери, врач может проверить ребенка на наличие состояний, включая герпес, гепатит B и гепатит C, сифилис, токсоплазмоз или туберкулез.
Что произойдет, если ребенок окажется ВИЧ-положительный?
Если ребенок ВИЧ-положительный, педиатрический специалист по ВИЧ немедленно начнет прием антиретровирусной терапии (АРТ).
Врач объяснит схему АРТ для ребенка и посоветует, как давать ее ежедневно. Лекарства должны быть даны в точном соответствии с указаниями, чтобы подавить вирус и предотвратить развитие резистентности к лекарствам.
Если у ребенка ВИЧ (или даже когда его диагноз не определен), он получит другое лекарство, когда ему исполнится около 6 недель, чтобы защитить его от серьезного заболевания, называемого пневмоцистной пневмонией (PCP). Это состояние является оппортунистической инфекцией. Эти виды инфекций в основном поражают людей с ослабленной иммунной системой, особенно ВИЧ-инфицированных, которые более подвержены риску поражения микробами, которые обычно безвредны.
Соблюдение графика приема лекарств может быть затруднено с новым ребенком. Это напряженное и хаотичное время, чтобы научиться заботиться о новорожденном. Необходимо будет часто посещать лечащего врача, чтобы обсудить любые возникшие проблемы или вопросы.
За ребенком будет проводиться тщательный контроль, чтобы убедиться, что его состояние улучшается, и его иммунная система хорошо реагирует на лечение. Врач скорректирует режим приема лекарств ребенка в зависимости от результатов его теста по мере роста.
Если ребенок ВИЧ-инфицирован, что это значит для его будущего?
Очень важно знать, что ребенок заражен таким же серьезным заболеванием, как ВИЧ. Но методы лечения ВИЧ настолько эффективны при удалении большей части вируса из крови, что иммунная система может нормально работать, что дает большинству людей с ВИЧ долгую жизнь.
Получение лечения на ранней стадии, до того, как болезнь прогрессировала, может означать, что можно прожить долгую и здоровую жизнь.
Можно ли родить здорового ребенка, имея положительный ВИЧ-статус? Как часто синдром приобретенного иммунодефицита диагностируют у детей, родители которых являются носителями вируса? Смогут ли инфицированные дети жить обычной жизнью? Эти вопросы волнуют инфицированных женщин и их партнеров.
Пути заражения
Следует разобраться, как ребенок может заразиться ВИЧ. В зависимости от возраста преобладает один из способов инфицирования.
A. У новорожденных вирусный белок попадает в кровь вертикальным путем (передача ВИЧ от матери к ребенку):
- Это может произойти уже во время беременности.
- Если внутриутробного заражения удалось избежать, передача вируса может произойти во время прохождения младенца через родовые пути. Инфицированной женщине лучше не рожать естественным образом, рекомендуется плановое кесарево сечение.
- После родов мамам с позитивным статусом ВИЧ придется отказаться от грудного вскармливания. Вирусные клетки могут передаваться малышу в процессе лактации, через грудное молоко.
Развитие ВИЧ-инфекции сопровождается чередованием периодов улучшения и ухудшения состояния больного.
В зависимости от скорости развития болезни выделяют три варианта течения ВИЧ-инфекции у детей:
B. Инфекцией чаще всего заражаются подростки, ведущие асоциальный образ жизни. В этом случае инфекция передается:
- половым путем (сексуальное насилие или ранние половые связи),
- парентеральным путем (использование общих шприцов наркоманами)
- при выполнении татуажа, татуировок, пирсинга с нарушением санитарных норм,
- при использовании чужой бритвы,
- при переливании крови от инфицированного донора.
Для определения ВИЧ-статуса кровь проверяют:
- при помощи ИФА (иммуноферментный анализ) и иммунного блоттинга (с 18 месяцев),
- методом ПЦР (такое исследование проводят с рождения). Оно выявляет присутствие в организме генетического кода ВИЧ. Его проводят в период от 1 до 2 мес. и повторяют в 3 – 4 мес.
В первые 18 месяцев жизни ИФА на ВИЧ неинформативен. Результат будет ложноположительным. В крови малыша содержатся антитела, полученные от матери.
Насколько подавлена иммунная система маленького пациента, показывает содержание в крови CD4 + Т клеток. CD4-клетки (CD4-лимфоциты = Т-лимфоциты) – это клетки крови, имеющие на своей поверхности рецептор CD4, который подвергается атаке ВИЧ-молекул. Затем эти клетки становятся резервуаром, где концентрируется вирусный белок.
Симптомы ВИЧ инфекции
ВИЧ у детей имеет следующие клинические симптомы:
- задержки в психическом и физическом развитии;
- частые ОРЗ;
- сыпь на коже и зуд, экзема;
- частые рецидивы бактериальных заболеваний (синуситы, отиты, циститы, герпес);
- постоянно увеличенные лимфатические узлы;
- лихорадка;
- плохой набор веса;
- мышечная слабость;
- диарея без явных причин;
- депрессия.
В педиатрии нарушение психического здоровья детей, депрессия, считается тревожным показателем. Это состояние характеризуется снижением настроения, психической и двигательной заторможенностью. Оно нередко сопровождает заболевания аутоиммунного характера.
При инструментальных и лабораторных исследованиях выявляются:
- увеличение размеров сердца;
- отклонения сердечного ритма на ЭКГ;
- низкий гемоглобин.
Диагностика СПИДа предполагает комплексный подход. Бить тревогу рано, если родители обнаружили у чада 1-2 признака из приведенного списка. Однако обращение к педиатру необходимо.
Уход за ребенком с ВИЧ-инфекцией
Малыши, родившиеся от ВИЧ-инфицированных матерей, находятся под постоянным наблюдением врачей.
Особенности течения ВИЧ у детей:
- Основная особенность ВИЧ-инфекции у детей – быстрое прогрессирование болезни.
- Частое присоединение бактериальных инфекций.
- Развитие лимфоидной интерстициальной пневмонии. Болезнь характеризуется проникновением плазматических клеток в легочные альвеолы. Эта редкая форма пневмонии встречается в основном у детей с ВИЧ-инфекцией.
- Поражение центральной нервной системы.
- Пониженная свертываемость крови.
- Развитие злокачественных опухолей (встречается редко).
Вирус иммунодефицита у детей – хроническая болезнь, которая поддается лечению. Избавиться от нее полностью невозможно!
Советы по уходу за больными детьми:
- Следует неукоснительно соблюдать условия хранения и график приема лекарственных препаратов.
- Родители должны беречь малыша от простудных заболеваний.
- Следует избегать попадания крови матери на слизистые оболочки крохи.
- Следить за чистотой бытовых предметов и игрушек.
- Хранить отдельно средства личной гигиены, ножницы каждого из членов семьи.
- Следить, чтобы на руках родителей не было открытых ран. Их заклеивают пластырем. Уход за новорожденным осуществляют в резиновых перчатках.
- График прививок для таких детей составляется педиатром индивидуально.
Родители имеют право не разглашать диагноз своего чада. Риск инфицирования бытовым путем стремится к нулю. Ребенок с ВИЧ-инфекцией может посещать обычный детский сад.
Принципы лечения ВИЧ инфекции
За годы борьбы с заболеванием сформировались методики, обеспечивающие эффективность терапии.
- Первая составляющая успешного лечения – это применение антиретровирусных препаратов (АРТВ). Этот список включает более 20 иммуномодулирующих лекарств. Он постоянно пополняется новыми названиями. АРТВ назначают детям от 1 года, если появились первые признаки ВИЧ. В возрасте до 12 месяцев антиретровирусная терапия назначается всем детям для профилактики развития инфекции. Этот метод терапии имеет целью свести к минимуму количество вирионов в крови. Их число постоянно отслеживается с 1,5 лет с помощью ИФА и с рождения методом ПЦР.
- Вторая составляющая успеха – приверженность к лечению. Если семья, где родился ВИЧ-инфицированный малыш, четко следует указаниям медиков по применению лекарств и ведет предписанный образ жизни, развитие болезни можно замедлить, а иногда приостановить.
Основные принципы борьбы с ретровирусной инфекцией у детей таковы:
- Детям назначают ВААРТ (высокоактивную антиретровирусную терапию), включающую несколько препаратов. Их следует принимать: одновременно, непрерывно, пожизненно.
- Утверждает решение комиссия врачей с письменного согласия родителей.
- Родители получают препараты, рекомендации по их хранению и приему в центре лечения СПИДа.
- Клетки ВИЧ со временем адаптируются к лекарственным средствам. Применение монотерапии неэффективно.
- Лечение СПИДа не допускает ни малейших отклонений от рекомендаций врача.
- Если состояние ребенка требует госпитализации, больного направляют в специализированные медучреждения или в обычные больницы, где созданы палаты для пациентов такого профиля.
Профилактика ВИЧ заболевания у ребенка
Нет вакцины, которая способна защитить от ВИЧ. Но разработан комплекс мер, призванных снизить число заболевших.
Коварство ВИЧ и последствий инфицирования им – это не более чем беспечность самих людей. Да, действительно, ВИЧ-инфекция является серьезным заболеванием. На сегодняшний день против нее нет вакцины и она неизлечима полностью. Но при своевременной диагностике и последующей ВААРТ (высокоактивная антиретровирусная терапия), продолжительность жизни ВИЧ-положительных пациентов ничем не отличается от среднестатистических показателей. Принимаемые на протяжении всей жизни препараты, тормозят развитие ВИЧ-инфекции и люди доживают до глубокой старости – 70 – 80 лет. Соблюдая рекомендации специалистов, они ведут обычный образ жизни – работают, вступают в брак, путешествуют и даже имеют здоровых детей. Главное – вовремя распознать первые признаки заболевания и обратиться за помощью.
Первые признаки ВИЧ-инфекции
Самолечение – плохая привычка. При недомогании мы сами себе ставим диагноз, назначаем лекарства, тем самым игнорируя симптомы на ранних сроках ВИЧ-инфекции. А в это время вирус уже активно атакует клетки нашей иммунной системы и разрушает ее. На прогрессирование процесса указывают следующие признаки.
- Увеличение лимфатических узлов – на шее, в паху, в области подмышек.
- Кандидоз (молочница), в том числе и в полости рта.
- Ночная потливость.
- Длительная диарея.
- Беспричинная тошнота и рвота.
- Резкое снижение массы тела.
- Лихорадка.
- Кожные высыпания.
Очень часто первые симптомы ВИЧ-инфекции напоминают ОРВИ и грипп. Пациента лихорадит, он испытывает мышечные и головные боли. У него ломит суставы, воспаляется слизистая рта и глотки. Но в скором времени все неприятные симптомы самостоятельно проходят и наступает следующая стадия ВИЧ-инфекции, когда заболевание ничем себя не выдает.
Стадии ВИЧ-инфекции
ВИЧ – это вирус иммунодефицита человека. Проникая в организм, он поражает клетки иммунной системы, что вызывает развитие ВИЧ-инфекции – медленно прогрессирующее заболевание. Без адекватного лечения оно переходит в СПИД – синдром приобретенного иммунного дефицита. Четкое разграничение этих понятий, помогает понять, что происходит с организмом человека на каждой из стадий заболевания.
| Стадия заболевания | Продолжительность | Что происходит в организме | Симптомы |
| Период окна | от 2 до 12 недель (при ослабленном иммунитете – 12 – 24 недель) | так называемый инкубационный период, когда инфицирование уже произошло и вирус атакует клетки иммунной системы | симптомы отсутствуют |
| Острая фаза | от 3 до 6 недель с момента инфицирования | вирус активно реплицируется, вирусная нагрузка возрастает, что сопровождается бурной реакцией организма | см. первые признаки и первые сроки ВИЧ-инфекции |
| Латентный период | в среднем – 8-10 лет | устанавливается условное равновесие, между скоростью размножения ВИЧ и ответной реакцией иммунной системы | наблюдается увеличение лимфатических узлов, другие симптомы отсутствуют |
| Пред-СПИД | 1-2 года | происходит угнетение клеточного иммунитета | рецидивы герпеса, кандидоз, стоматит |
| СПИД | без лечения – 1-2 года | терминальная стадия ВИЧ-инфекции, когда иммунная система человека практически разрушена | опухоли и оппортунистические инфекции, вызывающие развитие туберкулеза, менингита, энцефалита, пневмонии и др. ВИЧ-ассоциированных заболеваний |
Таким образом, с момента, когда проявляются первые признаки ВИЧ-инфекции и до момента, когда заболевание переходит в латентную стадию, проходит совсем немного времени. Очень важно не пропустить этот промежуток времени, поскольку последующие годы (8-10 лет) человек будет жить, нормально себя чувствовать и даже не подозревать о том, что он болен ВИЧ-инфекцией. При этом он инфицирует других людей во время незащищенного полового акта. Но самое главное – он тратит драгоценное время. Ведь без лечения наступает неизбежная стадия развития ВИЧ-инфекции – СПИД.
Развитие заболевания: от инфицирования до СПИД
Вирус иммунодефицита человека относят к семейству ретровирусов. По своей сути это вирион – частица, состоящая из оболочки и белково-нуклеинового комплекса. Вне клетки-хозяина она не проявляет никаких признаков биологической активности. Но как только вирион ВИЧ присоединяется к живой клетке иммунитета (Т-лимфоциту), он сливается с ней и передает ей свою генетическую информацию. Инфицированная таким образом клетка иммунитета не способна выполнять свои функции и является благоприятной средой для репликации вирионов – ВИЧ начинает создавать собственные копии. Новые вирусные частицы отпочковываются, попадают в кровяное русло и находят для себя новую клетку-хозяина. Старая клетка-носитель вируса погибает, а под прицел попадают новые Т-лимфоциты. И так до бесконечности! Пока иммунная система не будет полностью разрушена. За это время организм человека проходит все стадии развития заболевания.
- ВИЧ попадает в организм – инфицирование вирусом.
- Вирионы начинают атаковать Т-лимфоциты – инкубационный период.
- Количество реплицируемых вирионов резко возрастает – острая фаза.
- Скорость размножения ВИЧ уравновешена иммунным ответом организма – латентная стадия, на которой симптомы отсутствуют.
- Количество репликаций растет, а количество здоровых Т-лимфоцитов неуклонно снижается – иммунная система не выполняет своих функций и развивается СПИД.
Таким образом, инфицирование и ВИЧ-инфекция не смертельны для человека. Проведение антиретровирусной терапии (ВААРТ) позволяет подавлять активность вируса, сдерживая прогрессирование заболевание. По сути, пациент постоянно пребывает в латентной стадии и ведет привычный образ жизни.
Сколько живут с ВИЧ?
В данном случае все зависит от трех важных факторов – сроки постановки диагноза, проводимое лечение и общее состояние здоровья пациента. В статистике ВИЧ-инфекции и СПИД приводятся следующие цифры.
- Своевременная постановка диагноза и последующая ВААРТ – продолжительность жизни составляет 20-50 лет.
- Выявление ВИЧ-инфекции на поздних стадиях и последующая ВААРТ – 10-40 лет.
- Не выявленная инфекция без лечения – 9-11 лет.
- СПИД без лечения – 6-9 месяцев.
Не менее важным фактором, влияющим на продолжительность жизни ВИЧ-инфицированных пациентов, является общее состояние здоровья и иммунитета. Естественно, люди с крепким иммунитетом, которые не имеют хронических заболеваний и врожденных патологий, будут жить дольше. В то время как, ослабленный организм хуже противостоит вирусу. Поэтому помимо ВААРТ, всем ВИЧ-положительным пациентам рекомендован здоровый образ жизни и правильное питание. Они должны беречь себя от инфекционных и простудных заболеваний. Укреплять иммунитет, заботиться о своем организме и проходить регулярное обследование.
Как проверить свой организм на наличие ВИЧ?
Для этого необходимо узнать свой ВИЧ-статус. Для его определения проводятся косвенные и прямые тесты, позволяющие обнаружить антитела к ВИЧ и собственно сам вирус. Для проведения тестов необходимо сдать кровь на анализ ВИЧ. Сделать это можно анонимно!
Сдать кровь на анализ можно спустя 2-3 недели после факта возможного заражения. Однако необходимо учесть, что в силу индивидуальных особенностей иммунной системы того или иного человека, результат теста может быть недостоверным, поскольку количество антител к ВИЧ еще будет слишком мало для точной диагностики заболевания.
Для получения достоверного результата теста, необходимо чтобы прошло не менее 3 месяцев с момента инфицирования. В редких случаях появление характерных к ВИЧ антител занимает больше времени – 4-6 месяцев.
Если был получен отрицательный результат, но вы уверены в факте инфицирования, то тест лучше повторить через 6 месяцев.
- Во-первых, не паниковать.
- Во-вторых, обратиться за помощью к специалистам.
- В-третьих, проходить ВААРТ.
- В-четвертых, беречь иммунитет и соблюдать все рекомендации лечащего врача.
Важно понимать! Обнаружение ВИЧ-инфекции – это не конец жизни. Это ее принципиально новый этап, на котором необходимо пересмотреть свой привычный образ жизни и приложить все усилия к тому, чтобы сдерживать прогрессирование заболевания.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Инкубационный период ВИЧ-инфекции - от 2 нед до 2 мес. Длительность инкубационного периода зависит от путей и характера заражения, инфицирующей дозы, возраста ребёнка и многих других факторов. При инфицировании через гемотрансфузии этот период короткий, а при заражении половым путём - более продолжительный. Длительность инкубационного периода при ВИЧ - понятие относительное, поскольку у каждого конкретного больного в него вкладывается разное содержание. Если исчислять инкубационный период от момента заражения до появления первых признаков манифестации оппортунистических инфекций в результате депрессии иммунитета, то он составляет в среднем около 2 лет и может продолжаться более 10 лет (сроки наблюдения).

[1], [2], [3], [4], [5], [6], [7]
Распространенные симптомы ВИЧ-инфекции
Подозрительным на ВИЧ-инфекцию следует считать увеличение более одного лимфатического узла более чем в одной группе (кроме паховых), длящееся более 1,5 мес. Увеличенные лимфатические узлы при пальпации болезненные, подвижные, не спаяны с подкожной клетчаткой. Из других клинических симптомов в этом периоде болезни возможны немотивированный субфебрилитет, повышенная утомляемость и потливость. В периферической крови у таких больных лейкопения, непостоянное снижение Т4-лимфоцитов, тромбоцитопения, постоянно присутствуют антитела к ВИЧ.
Эту стадию ВИЧ обозначают как синдром хронической лимфаденопатии, поскольку она проявляется в основном перемежающимся неопределенно длительным увеличением лимфатических узлов. Пока неясно, с какой частотой и в какие конкретно сроки болезнь переходит в следующую стадию - пре-СПИД. В этой стадии ВИЧ-инфекции больного беспокоят не только увеличенные лимфатические узлы, но и повышение температуры тела, потливость, особенно по ночам и даже при нормальной температуре тела. Часто бывают поносы и похудания. Очень характерны повторные ОРВИ, рецидивирующие бронхиты, отиты, пневмонии. На коже возможны элементы простого герпеса или грибковые поражения, гнойничковые высыпания, часто возникают упорные кандидозные стоматиты и эзофагиты.
При дальнейшем прогрессировании болезни развивается клиническая картина собственно СПИДа, которая проявляется в основном тяжёлыми оппортунистическими инфекциями и различными новообразованиями.
В периферической крови при ВИЧ-инфекции отмечают лейкопению, лимфопению, тромбоцитопению, анемию и повышенную СОЭ.

[8], [9], [10], [11], [12]
Симптомы ВИЧ-инфекции у детей
Симптомы ВИЧ-инфекции у детей определяются стадией онтогенеза, на которой произошло проникновение ВИЧ в организм (внутриутробно или после рождения) и от возраста ребенка в случае постнатального заражения.
При заражении ребенка в перинатальном периоде или после рождения, этапы течения ВИЧ-инфекции не отличается от взрослых, однако имеют свои особенности.
Наиболее частыми признаками как врожденной, так и приобретенной ВИЧ-инфекции у детей является персистирующая генерализованная лимфаденопатия, гепатоспленомегалия, снижение веса, лихорадка, диарея, задержка психомоторного развития, тромбоцитопения с геморрагическими проявлениями, пиемия.
Иммунодефицит повышает восприимчивость детского организма к различимы инфекциям и усугубляет их течение. Дети чаще переносят ОРВИ, тяжелые инфернальные инфекции с тенденцией к затяжному, рецидивирующему течению и генерализации. У ВИЧ-инфицированных детей часто отмечается диссеминированная цитомегаловирусная инфекция, герпетическая инфекция, токсоплазмоз, кандидозные поражения кожи и слизистых. Реже встречается кобактериоз, криптослоридиоз, криптококноз.
ВИЧ-инфекция у детей, рожденных ВИЧ-инфицированными матерями
Вертикальная передача ВИЧ от матери ребёнку может происходить во время беременности, родов и при грудном вскармливании.
Дети, инфицированные ВИЧ внутриутробно, часто рождаются недоношенными, с признаками внутриутробной гипотрофии и различными неврологическими нарушениями. В постнатальном периоде такие дети плохо развиваются, страдают рецидивирующими инфекциями, у них обнаруживают персистирующую генерализованную лимфаденопатию (особенно важно увеличение аксиллярных и паховых лимфатических узлов), гепато- и спленомегалию.
Первыми признаками болезни часто бывают упорный кандидоз полости рта, задержка роста, нарушения прибавки массы тела, отставание в психомоторном развитии. Лабораторные исследования показывают лейкопению, анемию, тромбоцитопению, повышение трансаминаз, гипергаммаглобулинемию.
Приблизительно у 30% детей, инфицированных ВИЧ от матерей, заболевание быстро прогрессирует. Состояние отягощают поздние стадии ВИЧ-инфекции у матери, высокая вирусная нагрузка у матери и ребёнка в первые 3 мес жизни (РНК ВИЧ>100 000 копий/мл плазмы), низкие показатели СD4+-лимфоцитов, инфицирование плода на ранних сроках гестации.
При прогрессировании ВИЧ-инфекции у детей раннего возраста многократно возрастает частота различных инфекционных заболеваний, таких как ОРВИ, пневмония, острые кишечные инфекции и др. Чаще всего развиваются лимфоидная интерстициальная пневмония, рецидивирующие бактериальные инфекции, кандидозный эзофагит, кандидоз лёгких, ВИЧ-энцефалопатия, цитомегаловирусная болезнь, атипичные микобактериозы, тяжёлая герпетическая инфекция, криптоспоридиоз.
Наиболее частой оппортунистической инфекцией у детей 1-го года жизни, не получавших химиопрофилактику, бывает пневмоцистная пневмония (7-20%).
Неблагоприятным прогностическим фактором ВИЧ служит задержка речевого развития, особенно с рецептивными и экспрессивными языковыми нарушениями.
Стадия СПИДа ВИЧ-инфекции
В стадии СПИД более, чем у половины детей развиваются тяжелые, часто рецидивирующие инфекции, вызываемые Haemophilus influenzae, Streptococcus pneumoniae. Salmonella.
Онкологические заболевания встречаются у ВИЧ-инфицированных детей крайне редко.
Поражение ЦНС является постоянным синдромом ВИЧ-инфекции у детей. В начале заболевания отмечаются астено-невротический и церебро-астенический синдромы. Для стадии СПИД характерными являются ВИЧ-энцефалопатии и ВИЧ-энцефалиты.
Существенным отличием ВИЧ-инфекции у детей является развитие лимфоцитарной интерстициальной пневмонии (ЛИП), сочетающейся с гиперплазией легочных лимфоузлов, что часто усугубляется возникновением пневмоцистной пневмонии (ПЦП).
Развитие пневмоцистной пневмонии соответствует прогрессированию иммунодефицитного состояния. При выраженной иммуносупрессии (количество CD4+ менее 15%) пневмоцистная пневмония выявляется у 25% больных. Благодаря первичной и вторичной профилактики, а также комбинированной антиретровирусной терапии количество детей с пневмоцистной пневомнией в последние годы уменьшилось.
Диагноз пневмоцистной пневомнии основан на обнаружении возбудителя з мокроте, в материале полученном при бронхоальвеолярном лаваже или биопсии легкого. У большинства ВИЧ-инфицированных детей пневмоцистная пневомния сочетается с другими олпортунистичекими заболеваниями.
Лимфоидная интерстициальная пневмония в настоящее время диагностируется не более чем у 15% ВИЧ-инфицированных детей, и в большинстве случаев выявляется у детей с перинатальной ВИЧ-инфекцией. Возникновение лимфоцитарной инерстициальной пневмонии часто связано с первичным контактом с вирусом Эпштейна-Барр и проявляется на фоне выраженных клинических проявлений ВИЧ-генерализованной лимфаденопатии, гепатоспленомегалии, увеличении слюнных желез. Проявлением лимфоцитарной интерстициальной пневмонии у таких пациентов является появление непродуктивного кашля, прогрессирующей одышки. Лихорадка отмечается в 30% случаев. Аускультативная картина скудная. Иногда выслушиваются хрипы над нижними отделами легких. Рентгенологически выявляются двусторонние нижнедолевые (чаще интерстициальные, реже ретикуломодулярные) инфильтраты. Корни легких расширены, не структурны. Легочный рисунок, как правило, не дифференцирован. У некоторых пациентов, не смотря на рентгенологические изменения в легких, в течение многих лет могут отсутствовать клинические проявления заболевания.
На фоне лимфоцитарной интерстициальной пневмонии возможно развитие бактериальных пневмоний, чаще всего вызванные Streptococcus pneumoniae, Staphylococcus aureus u Haemophitus influenzae, что приводит к обострению клинической картины пневмонии. На фоне обострения у пациентов может развиться обструкция дыхательных путей, бронхоэктазы, хроническая легочная недостаточность.
Таким образом, к особенностям течения ВИЧ-инфекции у детей можно отнести бактериальные поражения бронхов и легких, на фоне чего развиваются типичные для больных ВИЧ/СПИД вирусные, протозойные, грибковые и микобактериальные заболевания, которые определяют тяжесть течения и исход болезни.
Назначение комбинированной антиретроаирусной терапии способствует предупреждению развития заболеваний дыхательных путей у ВИЧ-инфицированных пациентов и значительно увеличивает эффективность их лечения.
В соответствии с докладом экспертов ВОЗ (1988 г.) к наиболее характерным СПИД-ассоциированным заболеваниям детей помимо лимфоцитарной интерстициальной пневмонии и пневмоцистной пневмонии относятся: цитомегаловирусная, герпетическая инфекция, токсоплазмоз головного мозга. У детей крайне редко развивается саркома Капоши.
Часто встречается анемия и тромбоцитопения, клинически проявляющаяся геморрагическим синдромом.
ВИЧ-инфекция у детей, рожденных ВИЧ-инфицированными женщинами, особенно при внутриутробном заражении, характеризуется более быстро прогрессирующим течением по сравнению со взрослыми и детьми, заразившимися в первый год жизни другими путями. У детей, зараженных в возрасте старше года, течение заболевания более прогностически благоприятно по сравнению с взрослыми.
Вышеописанные особенности течения ВИЧ-инфекции относятся, в основном к новорожденным и детям первого года жизни, в меньшей степени к возрастной группе до 5 лет. У детей старше 5 лет эти особенности в значительной мере сглаживаются. Подростки старше 12 лет по характеру течения болезни огут быть отнесены к взрослым.
Читайте также:


