Клиника вялых параличей при полиомиелите
Паралитическая форма полиомиелита характеризуется появлением несимметричных парезов и параличей, преимущественно проксимальных мышц конечностей. Развитию параличей может предшествовать препгралитическая стадия, в которой наблюдаются катаральные и желудочно-кишечные расстройства, нерезко выраженные менингеальные симптомы, болезненные спазмы мышц, подергивания отдельных мышечных групп.
Выраженные боли в позвоночнике приводят к резкому ограничению движения. Ребенок лежит в одной позе, старается не двигаться. При пассивных движениях, например при попытке посадить ребенка, возникает отрицательная эмоциональная реакция. Даже самое легкое прикосновение к коже также может вызывать резкую боль. У многих больных в препаралитнческой стадии наблюдается потливость. Она наиболее выражена в области головы и шеи и в парализующихся в дальнейшем конечностях. Иногда с первых дней заболевания появляется сонливость, усиливающаяся постепенно до сопора. Дети с трудом просыпаются для приема пищи. Сон неспокойный, прерывается криками, плачем, бредом. У некоторых детей наблюдается мелко-, а иногда н крупноразмашистый тремор конечностей, который особенно резко выражен при скоротечных формах полиомиелита. У отдельных больных наблюдается увеличение печени, селезенки, лимфоузлов.
Препаралитический период, спустя 2—5 дней, сменяется паралитической стадией. Параличи обычно развиваются на фоне падения температуры, иногда на высоте ее, могут появиться внезапно, чаще всего утром после сна, или постепенно нарастают в течение 1—3 дней. Распространенность параличей и степень их выраженности достигают максимума в первые дни болезни. Характерно мозаичное распределение двигательных нарушений. Внутри одной функциональной единицы рядом могут располагаться здоровые и пораженные мышечные волокна.
Характер параличей и их локализация определяются распространенностью и преимущественным поражением структур центральной нервной системы. В большинстве случаев поражаются нижние мотонейроны, поэтому параличи бывают периферические, вялые, со снижением или отсутствием сухожильных рефлексов. Характерны выраженные вегетативно-трофические нарушения, приводящие к быстрой глубокой атрофии мышц.
В то же время реактивный отек тканей вокруг мотонейрона может приводить к сдавлению проводящих путей, что проявляется центральными спастическими парезами мышц ниже уровня поражения. При таком механизме развития спастических парезов они преходящи. Их следует отличать от спастических параличей, обусловленных первичным поражением вирусом двигательных мотонейронов коры больших полушарий (энцефалитическая форма полиомиелита), которые обычно более глубокие и стойкие и часто сопровождаются судорогами и другими общемозговыми симптомами.
В зависимости от распространенности поражения периферических мотонейронов в центральной нервной системе выделяют следующие варианты паралитической формы полиомиелита — спинальную (шейную, грудную и поясничную), бульбо-спинальную, бульбарную, понтпнную и смешанные формы — понто-спинальную и понто-бульбо-спинальную.
При поражении поясничного отдела спинного мозга помимо парезов и параличей мышц ног могут быть преходящие тазовые расстройства.
Изолированное локальное поражение того или иного отдела спинного мозга наблюдается редко. Множественные очаги могут располагаться по всему длиннику спинного мозга. В этом случае поражение мышц может комбинироваться в самых разнообразных сочетаниях: полная тетраплегия, гемисиндромы, параплегия верхних и нижних конечностей, перекрестные парезы, монопарезы, локальные поражения отдельных мышечных групп.
Сочетанная бульбо-спинальная форма является наиболее тяжелой, так как при ней одновременно имеют место и нарушение функции дыхательного центра, и параличи дыхательных мышц.
Понтинная форма полиомиелита характеризуется поражением ядер варолиева моста, которое проявляется асимметрией лица, лагофтальмом, птозом, косоглазием, нарушением конвергенции. Наиболее характерен изолированный одно- или двухсторонний паралич лицевого нерва. Этиологический диагноз в этих случаях является весьма затруднительным. Такое поражение следует дифференцировать от невритов лицевого нерва другой этиологии. Поскольку исследование вкуса и слуха можно произвести лишь у детей после 4—6 лет, дифференциальный диагноз ставят па основании электромиографического исследования, позволяющего разграничить поражение ядра и ствола лицевого нерва.
Исследование спинномозговой жидкости имеет относительное значение, так как патологические сдвиги ее состава паблюдаются только в 40—45% случаев понтинных форм полиомиелита. Наличие соответствующей эпидемической обстановки, ранний возраст ребенка и данные ЭМГ-исследования, подтверждающие поражение ядра лицевого нерва, свидетельствуют о вероятности полиомиелита.
Методическое письмо
Нормативные и методические документы:
- Е.П. Деконенко - Руководителем клинического отдела ГУ ИПиВЭ им. М.П. Чумакова РАМН, председателем комиссии по диагностике полиомиелита и ОВП, доктором медицинских наук, профессором;
- В.П.Грачевым - Главным научным сотрудником ГУ ИПиВЭ им. М.П. Чумакова РАМН, доктором биологических наук, профессором ;
- Шакаряном А.К. - Научным сотрудником клинического отдела ГУ ИПиВЭ им. М.П. Чумакова РАМН,
- Чернявской О.П. - Заведующей отделом обеспечения эпидемиологического надзора ФГУЗ ФЦГиЭ Роспотребнадзора,
- Морозовой Н.С. - Заведующей отделением кишечных инфекций ФГУЗ ФЦГиЭ Роспотребнадзора,
- Петиной В.С. - Заместителем начальника отдела эпидемиологического надзора Управления Роспотребнадзора по г. Москве.
Общие сведения об остром полиомиелите
Острый полиомиелит относится к инфекционным заболеваниям вирусной этиологии и характеризуется разнообразием клинических форм - от абортивных до паралитических. Паралитические формы возникают при поражении вирусом серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов. Клинически это выражается развитием вялых или периферических парезов и параличей. Наиболее часто острый полиомиелит возникает в результате инфицирования одним из трёх типов вируса полиомиелита.
Резервуаром и источником возбудителя является человек, больной или носитель. Полиовирус появляется в отделяемом носоглотки через 36 ч., а в испражнениях 72 ч. после заражения и продолжает обнаруживаться в носоглотке в течение одной, а в испражнениях - в течении 3-6 нед. Наибольшее выделение вируса происходит в течение первой недели заболевания.
Механизм передачи возбудителя фекально-оральный, пути передачи -водный, пищевой и бытовой. Важное значение имеет и аспирационный механизм с воздушно-капельным и воздушно-пылевым путями передачи.
Естественная восприимчивость людей высокая, однако клинически выраженная инфекция встречается гораздо реже носительства: на один манифестный случай приходится от 100 до 1000 случаев бессимптомного носительства полиовируса. Поэтому, с точки зрения эпидемиологической значимости, случаи бессимптомного носительства или бессимптомной инфекции представляют большую опасность.
Постинфекционный иммунитет типоспецифический пожизненный.
Основные эпидемиологические признаки.
В довакцинальный период распространение заболевания носило повсеместный и выраженный эпидемический характер. В условиях умеренного климата наблюдалась летне-осенняя сезонность.
Поствакцинальный период характеризуется резким снижением заболеваемости. Заболевание регистрируется в основном у детей, не привитых против полиомиелита или привитых с нарушением календаря профилактических прививок.
Длительность инкубационного периода при остром полиомиелите колеблется от 4 до 30 дней. Наиболее часто этот период длится от 6 до 21 дня. Первичное размножение и накопление вируса происходит в глотке и кишечнике. В последующем, вирус попадает в лимфатическую систему и затем в кровь. Следующим за вирусемией этапом развития болезни является проникновение вируса в центральную нервную систему. Это происходит через эндотелий мелких сосудов или по перефирическим нервам.
Типичным для острого полиомиелита является поражение вирусом крупных двигательных клеток - мотонейронов, расположенных в сером веществе передних рогов спинного мозга и ядрах двигательных черепно-мозговых нервов в стволе головного мозга. Частичное повреждение мотонейронов или полная гибель их приводит к развитию вялых парезов или парличей мышц лица, туловища, конечностей. Воспалительный процесс по типу серозного менингита развивается и в оболочках мозга. Мозаичность поражения нервных клеток находит своё клиническое отражение в ассиметричном беспорядочном распределении парезов и относится к типичным признакам острого полиомиелита.
Улучшение санитарно-гигиенических условий способствует ограничению распространения полиовируса, однако единственным специфическим средством предупреждения паралитического полиомиелита остается иммунизация живой оральной полиомиелитной вакциной (ОПВ) из аттенуированных штаммов Сэбина или инактивированной полиомиелитной вакциной (ИПВ). Вакцинация проводится в соответствии с Национальным календарем профилактических прививок.
Клиническая картина непаралитических форм острого полиомиелита
Инапарантная форма протекает как вирусоносительство и не сопровождается клиническими симптомами. Диагностика осуществляется только по данным вирусологического обследования.
Абортивная форма (малая болезнь) характеризуется следующими симптомами: умеренная лихорадка, интоксикация, головная боль, иногда незначительные катаральные явления со стороны верхних дыхательных путей, разлитые неинтенсивные боли в животе, дисфункция кишечника. Признаки поражения нервной системы отсутствуют.
Менингиальная форма протекает с синдромом серозного менингита. Ликвор сохраняет прозрачность, давление обычно повышено. Количество клеток в ликворе увеличивается от нескольких десятков до 200-300 в 1 см 3 . Белок в ликворе сохраняется нормальным или умеренно повышается, что особенно характерно для случаев с болевым синдромом.
Клинические формы острого паралитического полиомиелита
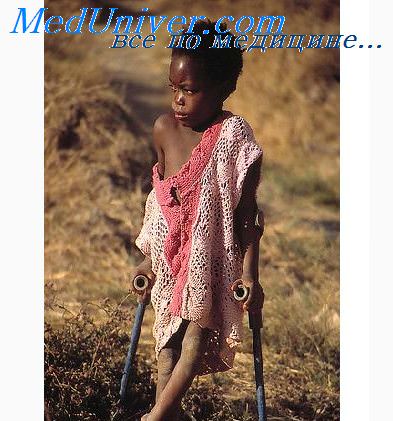
Вялый паралич - это опасное осложнение после инфекционных болезней. Патология характеризуется прогрессирующим отмиранием нейронов в периферической нервной системе. Это приводит к значительному ухудшению или полной невозможности движений на участке поражения. Чаще всего парализации подвергаются мышцы рук, ног и шеи. Как развивается такой вид паралича? И можно ли восстановить двигательную функцию? На эти вопросы можно найти ответы в статье.
Описание патологии
В периферических нервах расположены двигательные нейроны. Эти клетки снабжены длинными отростками (аксонами), которые передают сигнал из нервной системы в мускулатуру. Благодаря этим структурам человек имеет возможность совершать движения.
При остром вялом параличе поражаются и постепенно разрушаются двигательные нейроны и аксоны. Прекращается поступление сигналов из нервной системы в мышцы. В результате человек не может совершать движения пораженной частью тела. Со временем происходит атрофия мышц, утрачиваются сухожильные рефлексы, ухудшается тонус мускулатуры. Нарастает и прогрессирует слабость конечностей.
Если двигательная функция пораженного участка полностью утрачена, то врачи называют такую патологию параличом. Если же движения ослаблены и затруднены, то специалисты говорят о парезе мышц.
К вялым параличам и парезам не относятся следующие патологические состояния:
- нарушения движений после травм и повреждений (в том числе родовых травм);
- парезы и параличи мимической мускулатуры лица.
Очень важно также дифференцировать данную патологию от параличей, возникших вследствие поражения центральной нервной системы.
Этиология
Периферический вялый паралич не является самостоятельным заболеванием. Чаще всего он возникает как осложнение инфекционных патологий, вызванных энтеровирусами. В большинстве случаев такой вид двигательных нарушений развивается после перенесенного полиомиелита.
В прошлом это опасное вирусное заболевание было широко распространено. Оно нередко приводило к смерти и инвалидности больного. В наши дни благодаря массовой вакцинации отмечаются лишь единичные случаи патологии. Однако полностью исключать опасность инфицирования нельзя. Непривитый человек имеет высокий риск заражения. Периодически регистрируются случаи завозных инфекций. Получить опасный вирус можно и во время путешествий в неблагополучные по полиомиелиту регионы.
Вирус полиомиелита передается несколькими путями: воздушно-капельным, контактным, а также через посуду. Кроме этого, микроорганизм может несколько суток обитать в окружающей среде. Заражению особенно подвержены дети в возрасте до 15 лет.
Вирус попадает в двигательные нейроны и вызывает в них дистрофические изменения. Нервная клетка гибнет и замещается глиозной тканью. В дальнейшем на ее месте образуется рубец. Чем больше двигательных нейронов отмирает при полиомиелите, тем быстрее развивается острый вялый паралич.
Полиомиелит - самая распространенная, но не единственная причина данной патологии. Вялый паралич может развиться и вследствие других заболеваний:
- Воспалительного процесса в спинном мозге (миелита). В половине случаев это заболевание спровоцировано инфекцией. Его возбудителями могут стать энтеровирусы, микоплазмы, цитомегаловирусы, а также возбудитель герпеса. Иногда воспаление возникает после травмы. Но и в этом случае причиной патологии становятся микроорганизмы, проникшие в спинной мозг через рану. При миелите нарушается подача импульсов из ЦНС в периферические нервы, что и становится причиной параличей.
- Поли- и мононейропатии. Эти болезни тоже вызываются различными вирусами. При полинейропатии поражается одновременно большое количество периферических нервов. Мононейропатия характеризуется патологическими изменениями в нейронах на отдельном участке, чаще всего в одной из верхних конечностей.
- Синдрома Гийена-Барре. Заболевание возникает как аутоиммунное осложнение после вирусных патологий: мононуклеоза, микоплазмоза, цитомегалии, заражения гемофильной палочкой. Инфекционный процесс приводит к сбоям в работе иммунитета. Защитные антитела начинают атаковать клетки периферических нервов, что и приводит к вялым параличам.
- Инфицирования вирусом Коксаки. В большинстве случаев этот микроорганизм вызывает заболевание, протекающее с лихорадкой, сыпью и воспалением ротоглотки. Однако существует и другой штамм вируса, который становится причиной воспаления скелетных мышц. Последствием такой патологии может стать острый вялый паралич у детей. Взрослые инфицируются гораздо реже.
В настоящее время появился новый вид энтеровируса (штамм 70-го типа). Чаще всего он вызывает тяжелую форму конъюнктивита. Но существуют и атипичные формы заболевания, которые по симптоматике похожи на полиомиелит. Такая патология тоже может стать причиной поражения периферических нервов.
Отличие от параличей центрального генеза
Необходимо различать вялый и спастический паралич. Эти два патологических состояния сопровождаются нарушениями двигательной функции. Однако они отличаются по этиологии, патогенезу и симптоматике:
- Спастическая форма патологии возникает вследствие поражения ЦНС. Острый вялый паралич характеризуется поражением периферических нервов или корешков спинного мозга.
- При спастическом параличе отсутствует поражение двигательных нейронов.
- При периферической форме паралича отсутствуют сгибательные и разгибательные рефлексы, отмечается слабость мышц. При патологии центрального генеза мускулатура напряжена, отмечаются непроизвольные мышечные сокращения, сохранены рефлекторные движения.
- Центральный паралич может привести к нарушению движений во всем теле. При периферической форме отмечается ухудшение моторной функции на определенном участке.
Дифференцировать эти две формы параличей может только врач-невролог на основании комплексного обследования.
Симптоматика
Нарушения двигательной функции чаще всего появляются внезапно и стремительно нарастают. Можно выделить следующие симптомы вялого паралича:
- невозможность или затруднения движений;
- сильная слабость мускулатуры на пораженном участке;
- отсутствие реакции парализованных мышц на механическое воздействие;
- ассиметричность поражения;
- атрофия мышц (парализованная нога или рука становится тоньше, чем здоровая).
Если паралич развивается на фоне полиомиелита, то у пациента исчезают общие признаки инфекционной патологии. Обычно незадолго до появления двигательных нарушений снижается температура, стихают мышечные боли и спазмы.
Довольно частой формой патологии является нижний вялый паралич. Он характеризуется поражением корешков спинного мозга. В результате у пациента возникает паралич одной из нижних конечностей. Чаще всего нарушается иннервация мышц ступней. Человек не может совершать движения стопой, ему становится очень трудно ходить. Появлению паралича предшествует сильная боль в пояснице. В тяжелых случаях поражение переходит на шейный отдел, и у пациента парализует правую или левую руку.

Особенности патологии у ребенка
Вялый паралич у детей отмечается чаще, чем у взрослых людей. Ребенок гораздо больше подвержен заражению энтеровирусами. Полиомиелит довольно редко встречается в наши дни. Основную опасность для ребенка представляют другие виды энтеровирусов, поражающих периферические нервы.
Проявления вялого паралича у детей такие же, как и у взрослых людей. Однако у ребенка чаще отмечается поражение нейронов, отвечающих за работу дыхательной и глотательной мускулатуры. Больные дети дышат часто и неглубоко, что приводит к гипоксии. Вследствие этого возникают частые головные боли, вялость, трудности с засыпанием. Ребенку становится трудно глотать, он часто давится едой. Из-за недостатка питания дети часто теряют вес.
Осложнения
При отсутствии терапии вялый паралич вызывает тяжелые осложнения. Эта патология может привести к следующим опасным последствиям:
- Анкилозу. Отсутствие движений в парализованной конечности приводит к сращиванию костей в суставных сочленениях.
- Контрактурам мускулатуры. Со временем мышцы на пораженном участке укорачиваются и затвердевают.
- Стойкой слабости мышц. Периферический паралич сопровождается резким снижением тонуса мускулатуры шеи и конечностей. Без лечения атрофия мышечной ткани становится необратимой.
Если у пациента уже развились подобные осложнения, то восстановить двигательную функцию консервативными методами уже невозможно. В большинстве случаев приходится прибегать к хирургическим методам лечения.
Диагностика
Лечением и диагностикой данной патологии занимается врач-невролог. Так как паралич обычно бывает спровоцирован вирусными патологиями, то может потребоваться консультация инфекциониста.
Периферический паралич необходимо дифференцировать от других видов нарушений моторной функции. С целью уточнения диагноза проводят следующие виды обследований:
- Неврологический осмотр. Врач исследует силу мышц, сухожильные рефлексы и глотательную функцию пациента.
- Клинический и биохимический анализы крови. На наличие патологии указывает повышение СОЭ и увеличенная концентрация креатинкиназы.
- Вирусологическое исследование кала. Этот анализ проводится при подозрении на полиомиелит.
- Токсикологический тест крови. Помогает отличить периферический паралич от нарушений двигательной функции, спровоцированных химическими отравлениями.
- Электромиографию. Это исследование помогает оценить электропроводимость мышц.
- Пробу с прозерином. Тест позволяет отличить паралич от миастении.
Медикаментозная терапия
Лечение вялых параличей требует комплексного подхода. Главной задачей терапии является восстановление нормальной работы двигательных нейронов. Пациентам назначают ноотропные и антиоксидантные препараты в высоких дозах:
- "Пирацетам".
- "Актовегин".
- "Мексидол".
- "Трентал".
- "Церебролизин".
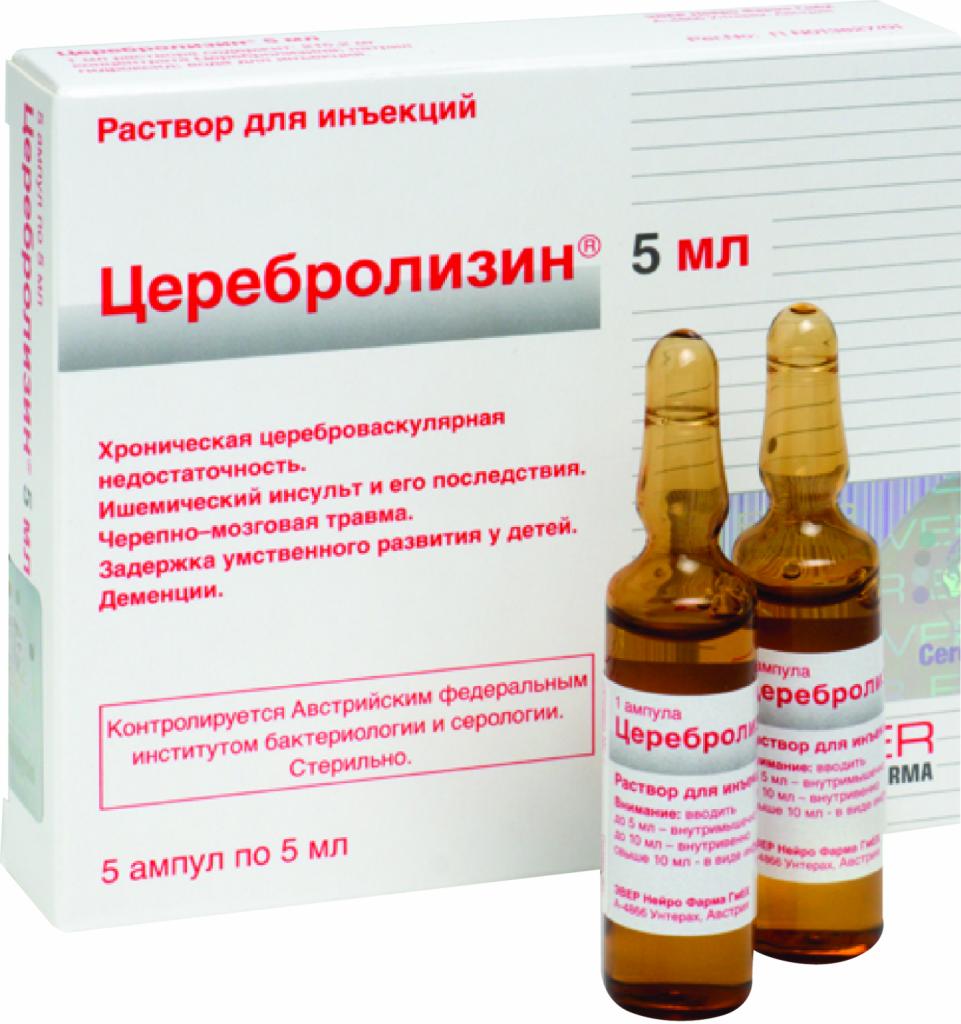
Эти лекарства помогают нормализовать обмен веществ в поврежденных нервах и защитить нейроны от вредного воздействия.
Показан курс инъекций препарата "Прозерин". Это средство улучшает передачу сигнала от нейронов к мышцам и способствует повышению тонуса мускулатуры.
Обязательно назначают курс витаминотерапии. Необходим прием высоких доз препаратов, чаще всего лекарства вводят внутримышечно. Для лечения используют витамины В1 и В12, которые положительно влияют на состояние нервной ткани.

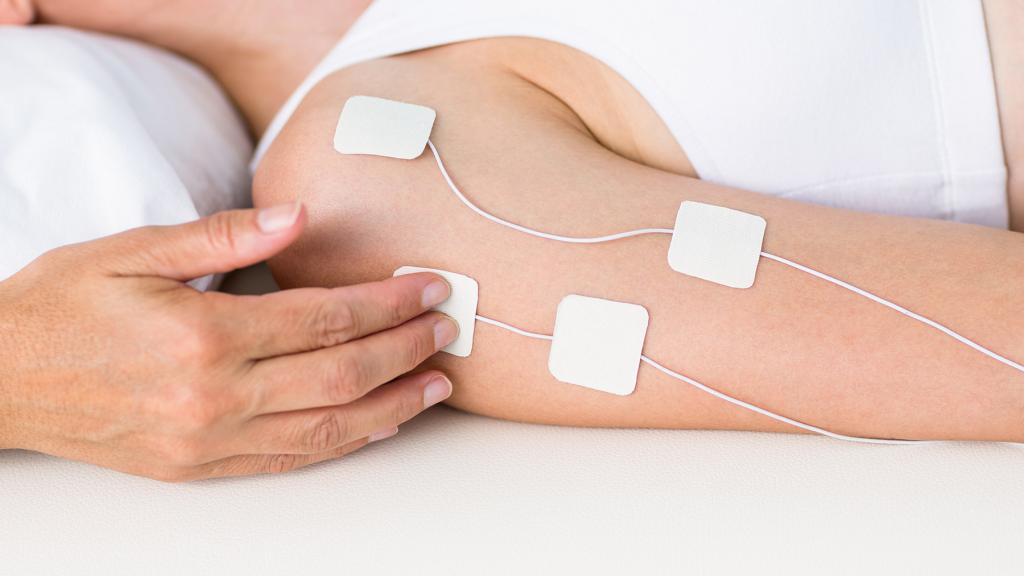
Физиопроцедуры и реабилитация
Восстановление движений невозможно без физиопроцедур. Это основная часть лечения периферических параличей. Избавиться от нарушений моторной функции невозможно только медикаментозными методами. Необходимо разрабатывать поврежденные группы мышц, чтобы избежать их полной атрофии.
Пациентам назначают сеансы гальванизации. На пораженные участки накладывают электроды и подают постоянный электрический ток малого напряжения. Это способствует улучшению метаболизма в тканях и восстановлению поврежденных нейронов, а также повышению мышечного тонуса. Показаны также ванны с минеральными водами. Это позволяет воздействовать на периферические нервы через рецепторы кожи.
Такие процедуры допускается проводить только после купирования острых симптомов инфекционного заболевания. Гальванизация и водные процедуры довольно эффективны, однако процесс восстановления движений занимает продолжительный период времени.
Массаж при вялых параличах помогает восстановить тонус мышц и не допустить их атрофии. Воздействие на пораженные участки должно быть достаточно интенсивным, используется разминание и растирание поврежденной мускулатуры. Но при этом очень важно не допускать травмирования мышечной ткани. Поэтому такую процедуру следует доверять только квалифицированному специалисту. Полезно сочетать классический и точечный массаж.

ЛФК при вялых параличах является обязательной частью лечения. Однако необходимо учитывать, что у пациентов ослаблены мышцы и суставы. Поэтому на начальном этапе показаны пассивные движения с использованием опоры. Например, пациент опирается пораженной стопой на специальный ящик и пытается согнуть ногу. Полезно также ползание на четвереньках. Сначала пациент перемещает больную конечность за счет мускулатуры туловища, опираясь на руки. По мере развития движений упражнения выполняются стоя на коленях.

Очень полезна гимнастика в воде. Упражнения для конечностей можно сочетать с лечеными ваннами.
При нарушении движений рук пациента необходимо обучать простым бытовым навыкам. Для этого в физиотерапевтических кабинетах используются столы со специальными стендами. Больной учится самостоятельно застегивать пуговицы, нажимать на кнопку выключателя, поворачивать ключ в замке. Восстановить мелкую моторику кистей помогают занятия лепкой из пластилина.
Во время реабилитации рекомендуется носить ортезы. Это поможет поддерживать поврежденную конечность в оптимальном положении.
Хирургические методы
В тяжелых случаях и при наличии осложнений показано хирургическое лечение. Чаще всего применяются следующие виды операций:
- пересадка здоровых мышц на атрофированный участок;
- устранение деформации сустава при анкилозе (остеотомия);
- пластические операции по утолщению голени (при тяжелой атрофии мышц).
После операций движения восстанавливаются гораздо быстрее, чем при консервативном лечении.
Прогноз
Прогноз заболевания зависит от степени поражения нейронов. Если диагностика и лечение были проведены своевременно, то восстановить движения вполне возможно. Однако это потребует длительной комплексной терапии и реабилитации. Обычно процесс восстановления моторной функции занимает около 2 лет. После хирургического лечения движения нормализуются примерно через 1 год.
В запущенных случаях восстановить движения уже невозможно даже хирургическим путем. Если у пациента погибло более 70 % нейронов, то такие изменения считаются необратимыми.
Профилактика
Как предотвратить гибель двигательных нейронов и возникновение параличей? Чаще всего к подобным осложнениям приводят энтеровирусные заболевания. Чтобы избежать инфицирования, необходимо соблюдать следующие рекомендации:
- вовремя делать прививку от полиомиелита;
- избегать контакта с больными энтеровирусными инфекциями;
- укреплять иммунную систему;
- своевременно и до конца излечивать инфекционные болезни;
- после перенесенного полиомиелита в течение 6-12 месяцев регулярно посещать невролога.
Эти меры помогут избежать опасных осложнений инфекционных патологий и сохранить двигательную функцию.
2. Значение изучение темы: В соответствии с Глобальной программой ликвидации полиомиелита к 2000 году, принятой ВОЗ, Россия приступила к ее реализации на своей территории в 1996 г. Благодаря поддержанию на высоком уровне охвата прививками детей 1-го года жизни (более 90%), проведению национальных дней иммунизации и дополнительных прививок на территориях, где регистрируются случаи острого полиомиелита, совершенствованию эпидемиологического надзора заболеваемость полиомиелитом в России снизилась. В настоящее время в условиях спорадической заболеваемости полиомиелитом, для ужесточения контроля за инфекцией, введена система эпидемиологического надзора за всеми заболеваниями, сопровождающимися острыми вялыми парезами и параличами у детей до 15 лет, поскольку основу клинической картины паралитических форм полиомиелита составляют вялые парезы и параличи. Показатель заболеваемости острыми вялыми параличами в России в среднем составляет 0,3 на 100 000 детей до 15 лет, что значительно ниже, чем в Европе (1,12 на 100 000 детей до 15 лет), что свидетельствует о недостаточной осведомленности наших практических врачей в подходах к диагностике этого заболевания.
3.Цель занятия: научиться проводить дифференциальный диагноз заболеваний, сопровождающиеся синдромом острого вялого паралича.
А) Обучающийся должен знать:
- В 2002 г. Российская Федерация получила сертификат Всемирной организации здравоохранения (ВОЗ), подтверждающий ее статус "страны, свободной от полиомиелита".
- Эндемичными странами, в которых продолжается передача дикого вируса полиомиелита, являются: Нигерия, Индия, Пакистан, Афганистан. Однако, чем больше времени требуется на остановку передачи дикого вируса в остающихся эндемичными странах, тем больше возрастает опасность завоза дикого вируса полиомиелита в страны, свободные от него в настоящее время.
- В настоящее время доказана роль в возникновении вспышек полиомиелита среди населения с низким охватом иммунизацией не только диких штаммов полиовируса, но и полиовирусов вакцинного происхождения, значительно дивергировавших от вакцинного предка (ВПВП). Такие штаммы способны к продолжительной циркуляции и, при определенных условиях, к восстановлению нейровирулентных свойств.
- В целях совершенствования мероприятий по поддержанию свободного от полиомиелита статуса Российской Федерации разработан и реализуется "Национальный план действий по поддержанию свободного от полиомиелита статуса Российской Федерации".
- Острый полиомиелит - это острое инфекционное заболевание, вызываемое одним из 3 типов вируса, полиомиелита и протекающее в разных клинических формах - от абортивных до паралитических.
- Паралитический полиомиелит характеризуется развитием вялых парезов и параличей без нарушения чувствительности, пирамидных симптомов и без прогредиентности.
- Паралитические формы возникают при поражении вирусом серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов.
- Вирус полиомиелита является энтеровирусом и существует в виде трех антигенных типов 1, 2 и 3-го. Все типы вируса могут вызывать паралитическую форму болезни.
- Полиомиелитом в основном болеют дети в возрасте до 3-х лет, преимущественно не привитые, а так же не полностью привитые. Случаи заболевания взрослых крайне редки.
- Иммунитет, полученный в результате естественного заражения (при инфицировании диким вирусом, включая бессимптомные и легкие случаи заболевания) или законченного курса иммунизации живой оральной полиомиелитной вакциной сохраняется в течение всей жизни. Причем естественный иммунитет типоспецифичен. Лишь вакцинацией можно обеспечить иммунитет против всех трех типов вируса.
- На каждый случай паралитической формы полиомиелита может быть более 100 человек с легким и бессимптомным течением заболевания.
- Подозрительным на полиомиелит случаем является любой случай острого вялого паралича, при котором не могут быть сразу определены другие причины. В течение 10 дней от начала заболевания случай должен быть реклассифицирован как "подтвержденный" или "отвергнутый". Врач обязан сообщать о любом случае острого вялого паралича" и осуществлять последующее наблюдение.
- Полиомиелит подтверждается на основании следующих признаков: выделение и идентификация вируса, положительный результат серологического исследования с четырехкратным или большим увеличением в сыворотках крови титра антител к полиовирусу, эпидемиологическая связь с другим подозрительным или подтвержденным случаем, остаточный вялый паралич через 60 дней после начала заболевания.
- Основным механизмом передачи является фекально-оральный, но возможна передача вируса респираторным путем. Человек является единственным резервуаром и источником инфекции.
- Инкубационный период 7-14 дней, колеблется от 4 до 30 дней.
- Основными клиническими формами полиомиелита являются паралитическая и непаралитическая.
- ПАРАЛИТИЧЕСКАЯ включает: спинальную, бульбарную, смешанную (бульбо-спинальную, понто-спинальную) формы.
- НЕПАРАЛИТИЧЕСКИЙ ПОЛИОМИЕЛИТ может протекать в виде менингеальной и абортивной форм. Формы полиомиелита тесно связаны с фазами патогенеза инфекции.
- Для паралитического полиомиелита характерна цикличность течения с чередованием препаралитческого, паралитического, восстановительного и резидуалъного периодов.
- В препаралитический период отмечается лихорадка, интоксикация и менинго-радикулярный синдром.
- При полиомиелите развиваются вялые (периферические) параличи, ассиметричные, быстро прогрессирующие с преимущественной локализацией в проксимальных отделах, без нарушения чувствительности.
- Проведения дифференциального диагноза с паралитическим полиомиелитом требуют вялые парезы и параличи, периферический парез лицевого нерва, бульбарный синдром. С непаралитическим полиомиелитом: серозные менингиты, неясные лихорадочные заболевания из окружения больного с паралитической формой острого полиомиелита.
- Тактика и объем лечения определяется формой и периодом заболевания. Специфического лечения, то есть медикаментозных препаратов, блокирующих вирус полиомиелита не существует. Введение больших доз гамма-глобулина терапевтического эффекта не дает.
- Быстрое развитие параличей ограничивает возможности специфического лечения, даже если бы оно и существовало. В связи с этим большое значение приобретает профилактика полиомиелита (полноценная вакцинация).
Б) Обучающийся должен уметь:
1) выявить жалобы (подъем температуры, боли в конечностях, мышечная слабость, головная боль, повторная рвота);
2) собрать анамнез - выяснив динамику заболевания (цикличность течения со сменой препаралитического и паралитического периода);
3) выяснить прививочный анамнез (проведение прививок и их полноценность) и эпидемиологический анамнез (наличие контакта с больным, проведение прививок за 6-30 дней до начала заболевания или контакт с недавно привитым ребенком, имея ввиду возможность вакцино-ассоциированного полиомиелита);
4) провести объективное обследование ребенка с подозрением на полиомиелит, обнаружить "утренние" параличи в проксимальных отделах конечностей, угнетение сухожильных рефлексов, общую гиперестезию, определить менингеальные и энцефалитические симптомы и т.д.;
5) заподозрить, диагностировать полиомиелит и сформулировать диагноз в соответствии с классификацией, провести дифференциальный диагноз;
6) назначить обследование для подтверждения диагноза и знать методику проведения люмбальной пункции, постановки серологических реакций. Интерпретировать результаты: возможные изменения в ликворе, результаты серологических реакций;
7) лечить больного в соответствии с формой и периодом заболевания, учитывая преморбидный фон;
8) реабилитировать больного, перенесшего паралитическую форму полиомиелита;
9) проводить противоэпидемические мероприятия в очаге полиомиелита;
10) проводить специфическую профилактику - вакцинацию полиомиелита.
В) Обучающийся должен иметь представление о:
1) Современных к региональным особенностям – полиомиелита,
2) системе мероприятий, направленных на ликвидацию полиомиелита, проводящихся в регионе.
5. Вопросы базовых дисциплин, необходимых для усвоения данной темы:
1) Микробиология - свойства возбудителя, методы диагностики вирусных инфекций.
2) Пропедевтика детских болезней - методика обследования больного, семиотика.
3) Патологическая физиология- патогенез основных синдромов.
4) Нервные болезни - методика неврологического обследования, семиотика.
5) Фармакология- характеристика, механизм действия и дозы препаратов, используемых для лечения.
6. Структура содержания темы:
Всемирная Ассамблея Здравоохранения в 1988 году приняла решение о ликвидации полиомиелита к 2000 году. Ликвидация означает отсутствие новых случаев полиомиелита, вызванных диким вирусом, и прекращение циркуляции в природе диких вирусов полиомиелита в течении, как минимум трех лет. В настоящее время ситуация с циркуляцией полиовируса на 6 территориях определенных ВОЗ регионов следующая:
- Регионы сертифицированые ВОЗ как свободные от полиомиелита - Американский регион (циркуляция полиовирусов отсутствует с 1990 года), Западно-Тихоокеанский регион (с 1997 года), Европа и Россия с 2002 года.
- Африканский, Восточно-Средиземноморский, Южно-Азиатский регионы (Индия, Непал, Пакистан, Афганистан) – полиомиелит остается не редким заболевание.
В настоящее время, в условиях спорадической заболеваемости полиомиелитом для ужесточения контроля за инфекцией введена система эпидемиологического надзора за всеми заболеваниями, сопровождающимися острыми вялыми парезами и параличами у детей до 15 лет, поскольку основу клинической картины паралитических форм полиомиелита составляют вялые парезы и параличи.
При высоком качестве эпидемиологического надзора частота выявления острых вялых параличей должна составлять не ниже 1 случая на 100 000 детей в возрасте до 15 лет, при этом не менее чем в 80% случаев заболевания должны быть отобраны 2 пробы фекалий с интервалом 24-48 ч для вирусологического исследования.
Основными мероприятиями для поддержания статуса Российской Федерации как страны, свободной от полиомиелита, на современном этапе являются:
- сохранение уровня (не менее 95%) охвата профилактическими прививками населения с помощью плановой иммунизации и дополнительной массовой иммунизации (СубНДИ, операций "подчистки", "подчистки плюс");
- поддержание качества эпиднадзора за полиомиелитом и острыми вялыми параличами;
- совершенствование качества лабораторной вирусологической диагностики каждого случая заболевания полиомиелитом и ОВП;
- проведение дополнительного надзора за циркуляцией вируса полиомиелита вирусологическим методом исследования материалов из объектов окружающей среды (сточных вод) и от детей из групп риска (детей из семей беженцев, вынужденных переселенцев, кочующих групп населения, детей домов ребенка и других закрытых детских учреждений);
- надзор за энтеровирусными инфекциями;
- безопасное лабораторное хранение дикого полиовируса (контейнмент).
Под синдромом острого вялого паралича понимают любой случай острого вялого паралича (пареза) у ребенка до 15 лет, включая синдром Гиейна-Барре, или любое паралитическое заболевание независимо от возраста при подозрении на полиомиелит.
Согласно МКБ 10-го пересмотра (1995), к острым вялым параличам относятся:
- острый паралитический полиомиелит, вызванный диким завезенным или местным (эндемичным) вирусом полиомиелита, или ассоциированным с вакцинным вирусом,
- мононейропатии (невриты лицевого нерва и др.),
Подозрительным на полиомиелит случаем является любой случай острого вялого паралича, при котором не может быть сразу определена причина. Он должен быть расшифрован в течение 10 дней от начала заболевания, на основании лабораторных (вирусологических и серологических), эпидемиологических (контакты) данных и наблюдения за больными в динамике (сохранение паралича через 60 дней после начала заболевания).
Острый полиомиелит может протекать в виде паралитических и непаралитических форм. ПАРАЛИТИЧЕСКИЙ ПОЛИОМИЕЛИТ включает в себя спиналъную, бульбарную, понтинную и смешанную (булъбо-спинальную, понто-спинальную) формы, НЕПАРАЛИТИЧЕСКИЙ - менингеальную и абортивную.
В патогенезе острого полиомиелита выделяют три фазы, которым соответствуют клинические варианты инфекции:
а) первоначальное накопление вируса в носоглотке и кишечнике,
б) проникновение вируса в кровь,
в) проникновение вируса в нервную систему с развитием :
-воспалительного процесса в мозговых оболочках и затем
-поражение крупных двигательных клеток серого вещества спинного и ствола головного мозга.
Патологический процесс при остром полиомиелите может быть прерван на любой стадии развития болезни, в зависимости от этого развиваются различные клинические формы:
а) если вирус размножается в кишечнике, но не попадает в кровь и нервную систему - это соответствует ВИРУСОНОСИТЕЛЬСТВУ;
б) при проникновении вируса только в кровь клинически развивается короткое лихорадочное заболевание без неврологических симптомов - АБОРТИВНАЯ ФОРМА;
в) при проникновении вируса из крови в нервную систему может возникнуть поражение только мозговых оболочек МЕНИНГЕАЛЬНАЯ ФОРМА;
г) если вирус проникает в спинной мозг и ствол головного мозга, то поражаются крупные двигательные клетки расположенные в сером веществе передних рогов. Клинически это выражается развитием ПАРАЛИТИЧЕСКОЙ ФОРМЫ ПОЛИОМИЕЛИТА.
Не нашли то, что искали? Воспользуйтесь поиском:
Читайте также:


