Таких как брюшной тиф холера паратифы
К острым кишечным инфекциям относятся дизентерия, брюшной тиф, паратифы А и В, холера инфекционный гепатит и др. Этим заболеваниям свойственны однотипное местонахождение (кишечник), одинаковый путь передачи (фекально-оральный), похожие симптомы (нарушения деятельности кишечного тракта).
Из организма больного возбудители с фекалиями выделяются во внешнюю среду, обсеменяют какие-то объекта, и через них попадают в организм здорового человека. Такой путь передачи заболеваний называется фекально-оральный. К факторам передачи для острых кишечных инфекций относятся вода, почва, пищевые продукты, оборудование, инвентарь, посуда, грызуны, мухи, тараканы и пр. Животные острыми кишечными инфекциями не болеют. Таким образом, острое кишечное заболевание возникает, когда составляется цепочка из трех звеньев: источник (больной или бактерионоситель), факторы передачи, восприимчивый организм. При отсутствии в цепочке одного звена кишечное заболевание не возникает. На основе такого утверждения строятся профилактические мероприятия.
Пути передачи острых кишечных инфекций – водный и пищевой, причем в настоящее время последний наиболее вероятный.
Возбудители достаточно долго выживают в воде, пищевых продуктах и пище (от нескольких дней до 2-3 месяцев), погибают при кипячении через две минуты, интервал температур размножения колеблется от +6 до +50°С, оптимальная температура +37°С
Пищевые продукты и пища могут заражаться грязными руками больного или бактерионосителя, мухами, зараженной водой, оборудованием, инвентарем, посудой, бельем. Особенно опасно заражение продуктов, не требующих термической обработки (творог, сметана, овощи, фрукты и пр.) или изделий, подвергшихся термической обработке (кулинарные изделия, молоко и пр.).
Среди мер предупреждения на первом месте стоит обезвреживания источника инфекции. Выявляются и изолируются больные и бактерионосители, прежде всего из пищевых предприятий. В семьях больных проводится дезинфекция; бактерионосители лечатся и наблюдаются, до излечения на работу не допускаются.
Более всего мер проводится для ликвидации факторов передачи. Сюда относятся санитарное благоустройство и содержание не только предприятий общественного питания, но и всех пищевых предприятий, всего населенного пункта; выполнение всех санитарных норм и правил при приеме, транспортировании, хранении, кулинарной обработке пищевых продуктов, реализации и хранении готовой пищи; строгое выполнение правил санитарной грамотности.
Наконец, третий путь профилактики предусматривает повышение сопротивляемости организма к проникшим в организм возбудителям. Рекомендуется вести здоровый образ жизни, заботиться о своем здоровье, делать профилактические прививки по эпидемическим показателям для создания иммунитета на определенный срок.
Брюшной тиф и паратифы А и В - острые инфекционные болезни бактериальной природы. Возбудители брюшного тифа и паратифов А и В относятся к семейству кишечных бактерий рода сальмонеллы.
Оптимальная температура развития тифопаратифозных бактерий 37°С, но они могут развиваться и при 25-40°С. Эти бактерии выдерживают нагревание до 50 °С на протяжении 60 мин, до 58-60 °С - 30 мин, до 80 °С - 10-15 мин., при 100 °С гибнут мгновенно.
Из организма больного человека возбудители этих инфекций выделяются во внешнюю среду вместе с испражнениями, мочой и слюной. Для этих инфекций характерны контактно-бытовой, водный и пищевой факторы передачи.
Возбудители брюшного тифа и паратифов сравнительно долго сохраняют жизнеспособность в пищевых продуктах. Эти бактерии в зависимости от вида продукта и условий его хранения могут оставаться жизнеспособными в нем на протяжении нескольких дней, месяцев и даже лет. Заражение возбудителями брюшного тифа и паратифов крайне опасно, так как в отдельных продуктах эти возбудители могут не только долгосрочно сохраняться, но и размножаться.
Для тифопаратифозных заболеваний характерная сезонность: наибольшее количество случаев регистрируется в летне-осенний период. Это поясняется тем, что в этот период условия для выживания и размножение бактерий во внешней среде, в том числе и в пищевых продуктах, наиболее благоприятные.
Инкубационный период при брюшном тифе может продолжаться от 7 до 28 дней, а при паратифах - от 2 дней до 2 недель. Выделение возбудителей из организма больного начинается с конца инкубационного периода в разгар болезни. Болезнь начинается постепенно: появляется усталость, недомогание, головная боль. Температура повышается также постепенно и к концу первой недели болезни достигает 39-40°С. Начиная с четвертой недели, температура постепенно падает, и больной начинает выздоравливать. Иногда болезнь протекает в более легкой форме (чаще при паратифе или у лиц, иммунизированных против брюшного тифа). Большая часть переболевших освобождается от возбудителей, но 3-5% остаются носителями на продолжительный срок, а некоторые - на все жизнь (хронические бактерионосители). Хронические бактерионосители являются основными источниками инфекции.
Дизентерия - инфекционное заболевание бактериальной природы. В настоящее время известно много самостоятельных видов дизентерийных палочек, среди которых более всего распространенны возбудители Григорьева-Шига, Флекснера и 3онне и др. Начиная с 50-х годов прошлого столетия и до сих пор превалирует циркуляция палочек Зонне.
Дизентерийные палочки недвижимые, спор и капсул не образуют, по способу дыхания - факультативные анаэробы. Оптимальная температура их развития 37°С. Однако, палочки Зонне могут развиваться при температуре 40-45°С.
Устойчивость разнообразных видов дизентерийных палочек во внешней среде неодинакова. К более устойчивым относится дизентерийная палочка Зонное. Она сохраняет жизнеспособность в речной воде на протяжении 6-35 дней, в колодезной - до 26, в водопроводной - до 92 дней. На поверхности тела мухи и в ее кишечнике палочка жизнеспособна на протяжении 2-5 дней.
В отличие от других видов возбудителей дизентерии палочка Зонне может не только продолжительное время выживать, но и размножаться в пищевых продуктах. Кроме того, возбудитель дизентерии Зонне отличается меньшей патогенности, чем другие виды, и потому преимущественно вызывает легкие и атипичные формы заболевания, которые нередко остаются невыясненными и представляют опасность для окружающих. Особенно опасны больные или бактерионосители, которые работают на предприятиях общественного питания.
Инкубационный период при дизентерии длится от 7 до 48 час Заболевание, вызванное дизентерийной палочкой Зонне, протекает сравнительно легко. Обычно температура повышается незначительно или совсем не повышается. При заболевании появляются боли в животе, жидкий стул (частота стула не превышает 2-5 раз), иногда с примесью слизи и крови. При легких формах заболевания продолжается от 3 до 8 дней, при тяжелых - до нескольких недель.
Холера.Возбудителями холеры являются две разновидности микроорганизмов - холерный вибрион Коха (классический) и вибрион Эль-Тор. По основным морфологическим свойствам эти вибрионы мало чем отличаются друг от друга. Тем не менее, холера, вызванная возбудителем Эль-Тор, имеет ряд эпидемиологических особенностей, связанных с меньшей патогенностью. При холере, вызванной вибрионом Эль-Тор, имеют место значительное количество стертых атипичных форм и формирование более продолжительного носительства после перенесенного заболевания, а также здорового носительства. Кроме того, вибрион Эль-Тор более стойкий к влияниям факторов внешней среды. Все это может влиять на своевременное выявление и изоляцию больных.
Вибрионы имеют вид слегка выгнутых палочек, спор и капсул не образовывают. По типу дыхания - облигатные аэробы. Холерный вибрион способен размножаться при температуре 16-40 °С. Оптимальная температура развития 25-38°С. К высокой температуре и дезинфицирующим средствам неустойчивы. Во влажной среде при температуре 80 °С гибнут через 5 мин., при нагревании до 60 °С гибнут через 30 мин, а при кипячении - через 1 мин. Быстро отмирают при концентрации активного хлора 0,3 мг на 1 л воды. Холерные вибрионы очень чувствительные к действия кислот, что необходимо учитывать при дезинфекции объектов в очагов заражения и при обезвреживании среды. Возбудители холеры способные длительное время выживать во внешней среде. В испражнениях они сохраняют жизнедеятельность свыше 3 дней, в почве - от 8 до 91, в проточной воде - 3-5, в водоемах или колодцах - 7-13, в морской воде - от 10 до 60 дней. Холерные вибрионы хорошо сохраняют жизнеспособность в пищевых продуктах. В зависимости от вида продукта и условий хранения холерный вибрион может сохранять жизнеспособность до месяца.
Инкубационный период при холере длится от нескольких часов до 5 суток. Заболевание обычно начинается внезапно. Появляются рвота, частый жидкий стул. Потеря жидкости в первый день заболевания может достигать 10-15 л и более. Иногда встречаются так называемые молниеносные формы, которые протекают без поноса и рвоты, но с быстро наступающим летальным исходом. Нередко встречаются легкие формы холеры, которые характеризуются только расстройством кишечника, при этом больной быстро поправляется. Такие формы холеры чаще вызываются вибрионом Эль-Тор. Сроки выделения вибрионов холеры у выздоравливающих и вибриононосителей редко превышают 3 недели и только в исключительных случаях выделения продолжается до 48-56 дней. Известны случаи, когда лица, которые перенесли заболевание, периодически выделяли холерный вибриона на протяжении 1-3 лет.
Не нашли то, что искали? Воспользуйтесь поиском:
Возбудители брюшного тифа, паратифов
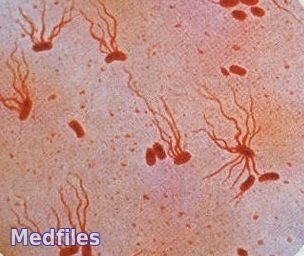
Возбудителя брюшного тифа (S. typhi) выявил впервые немецкий гистолог Эберт в 1880 г., увидевший его при микроскопии гистологических препаратов – срезов селезенки, периферических лимфоузлов и пейеровых бляшек, взятых у умерших от тифа больных. В 1884 г. Гаффки получил чистую культуру возбудителя. В этом же году А. Брион и Х. Кайзер описали возбудителя паратифа А (S. paratyphi A), а Г. Шоттмюллер – возбудителя паратифа В (S. paratyphi В). Этих сальмонелл выделили в чистой культуре и изучили Ашар и Бедсон в 1896 г.
Родовое название связано с именем американского ветеринарного врача Д. Сальмона, который в 1885 г. выделил возбудителя сальмонеллезов (S. choleraesuis) от больных свиней. В 1888 г. Гертнер выделил S. enteritidis из мяса и селезенки коров, погибших от острой пищевой инфекции. В 1890 г. Леффлер, 1893 г. С.С. Мережковский и 1900 г. Даниш обнаружили другого возбудителя S. typhimurium, вызвавшего аналогичные заболевания у человека и у мышей.
В 1934 г. Ф. Кауфман и П. Уайт разработали классификацию сальмонелл по антигенной структуре.
(вызывают заболевания у человека и животных)
S. typhi (палочка Эберта-Гаффки)
S. paratyphi A (палочка Бриона-Кайзера)
S. paratyphi В (палочка Шоттмюллера)
Однако в большинстве учебных пособий и справочников для удобства используется исторически сложившаяся таксономия, рассматривающая серовары, как виды (например, S . typhi , вместо S . enterica подвид enterica серовар Typhi )
Морфология и тинкториальные свойства.
Мелкие грамотрицательные палочки с закругленными концами размером 0,7-1,5?2-5 мкм, в мазках располагаются беспорядочно, подвижны (перетрихи), имеют пили I и II типов, S . typhi – микрокапсулу, спор не образуют.
Факультативные анаэробы, хемоорганогетеротрофы. Не требовательны к условиям культивирования: оптимальная температура роста 370С, значение рН 6,8-7,2, длительность культивирования – 24-48 часа. Хорошо растут на простых питательных средах (МПБ, МПА). В МПБ наблюдается рост в виде диффузного помутнения с последующим образованием осадка. На МПА образуют колонии в S - (средних размеров, гладкие, блестящие, полупрозрачные с голубоватым оттенком) и R -форме, S . paratyphi В и S . enteritidis по краю колоний формируют слизистый валик. В качестве накопительных сред используют желчный и селенитовый бульон. На дифференциально- диагностических средах Эндо, Левина и Плоскирева образуют бесцветные колонии (не ферментируют лактозу). На висмут-сульфитном агаре – колонии черного цвета с металлическим блеском, окруженные черным ободком прокрашенной среды.
Сальмонеллы обладают выраженной ферментативной активностью. Оксидазоотрицательны и каталазоположительны. Реакция Фогеса-Проскауэра отрицательная. Сахаролитическая активность: не расщепляют лактозу и сахарозу; глюкозу, маннит, мальтозу и другие сахара разлагают до кислоты и газа (исключение, S . typhi – до кислоты), по способности разлагать ксилозу и арабинозу различают 4 типа: К+А+; К-А-; К+А-; К-А+. Протеолитические свойства: не образуют индол, желатин не разжижают, образуют H 2 S (исключение, S . paratyphi A ).
Антигенная структура сальмонелл – сложная, имеются О-, Н-, Vi -, М-антигены.
* О – соматический антиген, липополисахарид клеточной стенки, термостабильный, (выдерживает кипячение в течение 2,5 часов, автоклавирование при 1200 С – 30 мин.), чувствительны к формальдегиду, но устойчив к спирту, групповой – согласно классификации Кауфмана-Уайта, семейство делится на 67 серогрупп (А, В, С, Д…). О-АГ состоит из R -ядра и боковой S -цепи, к которой присоединяются сахара – рецепторы (обозначаются цифрами). Общность конечного сахара (по химической природе является 3,6-дидезоксигексозой) является основанием для объединения в серогруппу. Некоторые группы имеют общие О-АГ, но каждая группа содержит один основной антиген: в группе А – 2, в группе В – 4, в группе С – 7, Д – 9…
* Н – жгутиковый антиген, белок флагеллин, термолабильный (разрушается при нагревании до 75-100С, а также под действием соляной кислоты, спирта, протеолитических ферментов), типовой (более 250 сероваров, расположены в алфавитном порядке в таблице Кауфмана-Уайта). У Н-АГ сальмонелл различают 2 фазы: I (специфическая) – различна у серотипов, входящих в одну группу, обозначается строчными латинскими буквами; II (неспецифическая) – содержат в своем составе общие для всей группы компоненты, обозначается арабскими цифрами. Если у серовара присутствуют обе фазы Н-АГ, то его называют двухфазным, если одна – монофазным.
* Vi -АГ – поверхностный полисахаридный антиген S . typhi , являющийся разновидностью К-АГ, термолабильный (разрушается при кипячении за 10 минут), чувствительный к соляной кислоте и спирту, встречается только у вирулентных сальмонелл, препятствует агглютинации О-антисыворотками, является рецептором для бактериофагов.
* М-АГ – слизистый, водонерастворимый, разрушается под действием кислот и спиртов.
* эндотоксин – липополисахарид клеточной стенки, высвобождается при массовой гибели возбудителей, играет основную роль в патогенезе брюшного тифа, оказывая пирогенное и токсическое действие;
* возбудители сальмонеллезов выделят экзотоксины – термолабильный белковый энтеротоксин, сходный с холерогеном и LT -токсином E . coli (увеличивают в клетках эпителия тонкого кишечника содержание цАМФ, что приводит к повышенному выходу воды из клеток и развитию диареи) + цитотоксическое действие, вызывая гибель энтероцитов.
2. Ферменты патогенности: гиалуронидаза, фибринолизин, лецитиназа, муциназа, протеаза, супероксиддисмутаза (инактивирует суперактивные радикалы О2, что придает устойчивость к фагоцитозу).
3. Структурные и химические компоненты клетки:
* пили I и II типов;
* микрокапсула у S . typhi ;
* белки наружной мембраны – инвазины (обеспечивающие инвазию слизистой и резистентность к фагоцитозу, позволяющую сальмонеллам сохраняться и размножаться внутри фагоцитов);
Резистентность у сальмонелл – достаточно высокая. Выдерживают рН в диапозоне 4-9, в водоемах, сточных водах, почве сохраняют жизнеспособность до 3 месяца, в комнатной пыли – от 80 до 550 дней. Хорошо переносят низкие температуры: во льду сохраняются более 60 дней, в замороженном мясе – 6-13 месяцев (в толще мяса могут сохраняться и после тепловой обработки), размножается в мясном фарше при +50С, в яйцах – до 13 месяцев (при хранении яиц в холодильнике могут проникать через неповрежденную скорлупу и размножаться в желтке), в колбасе – 2-4 месяца, в хлебе – до 3-х месяцев, на овощах и фруктах – 5-10 дней. Хуже выдерживают высокую температуру: при 560 С выдерживают 40-60 минут, при 700 С погибают через 10 минут, при 1000 С – моментально. Чувствительны к дезрастворам в рабочей концентрации (5% фенол, 3% хлорамин, 3% лизол вызывают гибель бактерий через 2-3 минуты) и антибиотикам.
Брюшной тиф (название болезни дал Гиппократ, происходит от греч. typos – туман, спутанное сознание) – острое антропонозное инфекционное заболевание, характеризующееся поражением лимфоидного аппарата тонкого кишечника, бактериемией, выраженной лихорадкой, интоксикацией и розеолезной сыпью. Паратифы А и В сходны по характеру и клиническим проявлениям с брюшным тифом, но протекают более легко.
Сальмонеллезы – группа полиэтиологичных острых зооантропонозных кишечных инфекций, протекающих по типу гастроэнтеритов у взрослых и токсико-септических инфекций у детей.
Источник инфекции: больные и бактерионосители.
Механизм передачи: фекально-оральный (пути: пищевой, водный, контактно-бытовой). Брюшной тиф и паратиф А распространяются чаще водным путем (употребление воды из неглубоких загрязненных водоемов, технических водопроводов, в случаях прорыва канализационных вод). При паратифе В преобладает пищевой путь (заражение чаще происходит через молоко, молочные продукты, кремы, овощные салаты). Бытовой путь реализуется, как правило, через бактерионосителей.
Патогенез и клинические особенности брюшного тифа и паратифов А и В .
1. Стадия внедрения возбудителя: сальмонеллы попадают в организм через рот и преодолев барьеры неспецифической защиты организма, проникают в тонкий кишечник, где происходит их адгезия к энтероцитам за счет пилей I типа.
2. Стадия поражения лимфоидной ткани: поражают пейеровы бляшки тонкого кишечника, в лимфатических фолликулах тонкой кишки сальмонеллы фагоцитируются макрофагами, с которыми проникают сначала в лимфоузлы, затем через грудной проток и в кровь.
3. Бактериемия (конец инкубационного периода): с током крови макрофаги вместе с поглощенными сальмонеллами циркулируют по организму (микроорганизмы могут даже в них размножаться).
4. Интоксикация: под воздействием бактерицидных факторов крови сальмонеллы погибают и при этом высвобождается эндотоксин, обусловливая лихорадку и сильнейшую интоксикацию, которая сохраняется на протяжение всего заболевания. (соответствует периоду выраженных клинических проявлений заболевания, температура тела достигает 39-400С и держится от 4 до 8 недель).
5. Стадия паренхиматозной диффузии: макрофаги с сальмонеллами циркулируют по организму и после гибели фагоцитов микробы могут попасть в различные органы: костный мозг, селезенку, печень, желчный пузырь, кожа и т.д. (воспаление, образование гранулем).
6. Выделительно-аллергическая стадия: вместе с желчью возбудители снова попадают в тонкий кишечник, при повторном контакте с сенсибилизированной лимфоидной тканью развивается гиперчувствительность немедленного типа (феномен Артюса), что приводит к некрозу пейеровых бляшек и образованию язв (кишечные кровотечения, прободение кишечника). По мере накопления антител организм постепенно освобождается от возбудителя – они выделяются со слюной, потом, испражнениями, желчью и мочой.
Инкубационный период – 10-14 дней. Клиника брюшного тифа, паратифов А и В характеризуется циклическим течением и проявляется лихорадкой (повышение температуры тела до 39-400С), интоксикацией, появлением розеолезной сыпи, гепатолиенальным синдромом,нарушениями со стороны нервной (бред, галлюцинации) и сердечно-сосудистой (падение АД, коллапс…) систем. Выздоровление не всегда совпадает с освобождением организма от возбудителей, этот процесс затягивается; 5 % переболевших становятся бактерионосителями.
Патогенез и клинические особенности сальмонеллезов .
Возбудители попадают в организм человека с обсемененными пищевыми продуктами. В желудке происходит частичная гибель сальмонелл. Воротами инфекции являются клетки слизистой тонкого кишечника. Здесь сальмонеллы внедряются между ворсинками, колонизируют и повреждают их. Это вызывает умеренное воспаление слизистой оболочки. Эндотоксин, выделяющийся при разрушении сальмонелл, обуславливает интоксикацию. Вырабатываемый сальмонеллами экзотоксин (энтеротоксин) вызывает диарею и рвоту, нарушение водно-солевого обмена и обезвоживание организма. Он обладает также цитотоксическим действием, вызывая гибель энтероцитов. Сальмонеллы проникают в подлежащие ткани слизистой оболочки, транспортируются через нее в макрофаги и могут поступать в лимфу и кровь, вызывая бактериемию и генерализацию инфекционного процесса.
Короткий инкубационный период – 12-24 часа. Начала заболевания – острое: озноб, повышение температуры до 390С, интоксикация (головная боль, слабость, тошнота), боли в животе, диспептические расстройства (рвота, понос), признаки обезвоживания организма, падение АД. Заболевание протекает обычно в течение 3-5 дней и заканчивается выздоровлением. При генерализованных формах сальмонеллез протекает более тяжело и длительно. Как субклиническую форму сальмонеллеза рассматривают бактерионосительство (острое – до 3 месяцев, хроническое – более 3 месяцев).
Постинфекционный иммунитет при брюшном тифе и паратифах – гуморальный, напряженный, длительный (не менее 15-20 лет, часто пожизненный). Образуются антитела к О-, Н-, Vi-антигенам:
* Первыми к концу 1-й недели заболевания появляются антитела к О-АГ, достигая максимума к периоду разгара (14-15 дней), а затем исчезают.
* Антитела к Н-АГ появляются к концу 2-й недели, достигая максимума в период реконвалесценции и длительно сохраняясь в организме после перенесенного заболевания.
* Антитела к Vi-АГ обнаруживаются у бактерионосителей брюшного тифа.
Постинфекционный иммунитет при сальмонеллезах – гуморальный и клеточный, типоспецифический, ненапряженный и недлительный, опосредован SIgA.
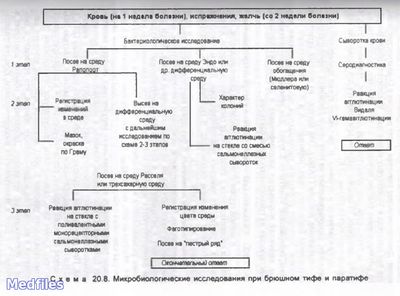
Микробиологические исследования при брюшном тифе и паратифе
Исследуемый материал: выбор материала для исследования при брюшном тифе и паратифах определяется стадией заболевания (инкубационный период – испражнения, продромальный период, 1-я неделя заболевания – кровь на посев, разгар заболевания и период реконвалесценции, с конца 2-ой недели – моча, испражнения, желчь, соскоб из розеол, костный мозг…, кровь на серодиагностику), при сальмонеллезах – испражнения, рвотные массы, промывные воды желудка, пищевые продукты, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Серологический метод:
* Реакция Видаля (развернутая РА с О- и Н-антигенами);
* РНГА с эритроцитарными О-, Н-, Vi-диагностикумами;
4. Молекулярно-биологический метод (ПЦР, ДНК-зонды).
5. Аллергологический метод (кожно-аллергическая проба с эбертином).
Специфическая профилактика проводится по эпидпоказаниям:
- Вакцина ТАБТе – химическая сорбированная вакцина (содержит полные антигены брюшнотифозные, паратифозные А и В, столбнячный анатоксин);
- Брюшнотифозная спиртовая вакцина, обогащенная Vi- антигеном;
Неспецифическая профилактика : ранняя диагностика и изоляция больных, дезинфекция в очаге инфекции, выявление бактерионосителей, соблюдение санитарного режима в детских учреждениях, предприятиях питания, санитарно-бактериологический контроль за работой систем централизованного и нецентрализованного водоснабжения.
Лечение : ХТП и антибиотики; при сальмонеллезах применяется, в основном, патогенетическая терапия, направленная на нормализацию ВЭБ (антибиотики назначают только при генерализованных формах); спецефическое лечение – брюшнотифозные и сальмонеллезные бактериофаги.

Острые инфекционные заболевания
человека из группы кишечных , характеризующиеся
циклическим течением, бактериемией, интоксикацией, кожными высыпаниями и
язвенным поражением лимфатического аппарата тонкой кишки. Возбудитель —
бактерии, относящиеся к сальмонеллам.
Механизм передачи — фекально-оральный, факторы передачи — вода, молоко, различные пищевые продукты. Дополнительную роль
играют мухи, грязные руки человека.
Восприимчивость к возбудителям у человека высокая, иммунитет стойкий. Выражена
сезонность заболеваний, чаще они возникают в летне-осеннее время года.
Инкубационный период при брюшном тифе — 1 — 4 нед , в среднем 2 нед , начало часто
постепенное, отмечаются недомогание,
ухудшение аппетита, головная боль, повышение температуры. Примерно со 2-й недели температура
высокая, головная боль усиливается, наблюдаются бледность кожи и субиктеричность склер, гиперемия и сухость слизистых
оболочек, сухой язык, коричневатый налет на языке и зубах, на коже живота —
розеолы с четкими контурами, гипотензия, тоны сердца приглушены, сухие хрипы в
легких, живот вздут, печень увеличена (чаще, чем селезенка), нередко укорочение
перкуторного звука в правой подвздошной области
(инфильтрация нижнего отдела
тонкой кишки), склонность к запорам. В крови определяются легкая анемия,
лейкопения, анэозинофилия , относительный лимфоцитоз, гипоальбумииемия . Проявления достигают максимума к 3-й
неделе заболевания.
Дальнейшее течение зависит от сроков начала
лечения, тяжести и преморбидного фона заболевания.
Характерны обострения заболевания — на фоне снижения температуры, уменьшения
интоксикации, вновь нарастает лихорадка (повторное поступление бактерий в кровь).
Рецидивы часты при лечении антибиотиками, ранние — через 2—5 дней, поздние —
через 10—30 дней, отдаленные — через 10 лет и более. В настоящее время брюшной
тиф нередко протекает в среднетяжелой и легкой формах. Паратифы А , В и С могут сопровождаться такими же проявлениями и
осложнениями, как брюшной тиф. В ряде случаев при паратифе А
отмечается короткий инкубационный период (5—7 дней), ранняя и обильная сыпь,
температура гектического типа, катаральные
проявления, подобные таковым при острых респираторных вирусных инфекциях; при
паратифе В нередко определяется гастроэнтерит. Паратиф С
часто возникает на фоне других заболеваний с поражением печени и септическими
осложнениями. Прогноз при брюшном тифе и паратифах в случаях раннего лечения
благоприятен. Возможны кровотечения из
кишок, перитонит. Брюшной тиф и паратифы дифференцируют с гриппом,
пневмониями, сыпным тифом, менингитами, туберкулезом, сепсисом, ревматизмом.
При брюшном тифе и паратифах особое внимание необходимо уделить выполнению
санитарно-гигиенических рекомендаций (обеззараживанию выделений, посуды,
влажной уборке помещений, камерной обработке белья).
В рацион питания необходимо
включать молотое говяжье мясо, картофель, фруктовые
соки, печеные яблоки, черствый хлеб или сухари, полужидкие каши, кефир, творог,
через 10—12 дней после нормализации температуры диету расширяют. При
среднетяжелом и тяжелом течении тифа и паратифов назначают левомицетин или
ампициллина натриевую соль по 0,5 г 6 раз в сутки на протяжении лихорадочного
периода, затем еще 7—10 дней в убывающих дозах. По показаниям — преднизолон по
0,5 мг на 1 кг массы в течение 10—12 дней, поливитамины. При анемии,
кровотечениях — трансфузии одногруппной крови, гемостатические средства, при перитоните — оперативное
вмешательство. Выписывают больных после повторного бактериологического
исследования кала, мочи и дуоденального содержимого (однократно), не ранее 14
дней нормальной температуры без лечения антибиотиками и 21 дня — в случае
лечения.
Профилактика. Выявление больных и бактерионосителей (больных с неясной и длительной
лихорадкой помещают в изоляторы, тщательно обследуют и выясняют причину
заболевания), борьба с загрязнением внешней среды и предметов выделениями
человека, тщательное соблюдение технологии на пищевых объектах, личная и
общественная гигиена. Применение моно- и
поливакцин, вакцин сухих, жидких не заменяет указанных мероприятий.
Иммунитет после вакцин непродолжительный.
По дисциплине: Безопасность продовольственного сырья и продуктов питания
На тему: Источники, пути распространения и профилактика кишечных токсикоинфекций.
2. Паратиф А и В
3.1 Холерный вибрион
3.2 Способы передачи
3.3 Клиническая картина
Список использованных источников
Пищевые токсикоинфекции представляют обширную группу острых инфекционных заболеваний человека, вызываемых различными микробами и их токсическими веществами при употреблении инфицированных пищевых продуктов. Болезнь сопровождается общей интоксикацией, повышенной температурой, расстройствами сердечно-сосудистых функций (вплоть до, развития коллапса) и симптомами со стороны желудочно-кишечного тракта.
В инфицированных пищевых продуктах возбудители токсикоинфекции могут сохраняться на протяжении ряда дней.
При нарушении санитарно-гигиенического режима на пищевых блоках (кухни, раздаточные пищи и т. п.) возможно заражение продуктов как патогенными, так и условно патогенными микробами. Благоприятные условия для размножения микробов и накопления в продуктах токсических веществ, образующихся при отмирании микробов, создаются с измельчением пищевых продуктов (паштеты, студни, фарши, вареная колбаса), а также при антисанитарном хранении их без необходимого охлаждения.
Теплое время года способствует размножению патогенных микробов в пищевых продуктах, вследствие чего в этот период обычно учащаются случаи пищевых токсикоинфекции, однако в любое время года нарушение правил хранения продуктов на холоду также создает предпосылки к размножению в них возбудителей токсикоинфекции.
В данном реферате я хотел бы охарактеризовать кишечные токсикоинфекции на примере таких заболеваний как брюшной тиф, паратиф А и В и холера.
Тиф брюшной — острая антропонозная бактериальная инфекционная болезнь с фекально-оральным механизмом передачи возбудителя. Характеризуется язвенным поражением лимфатической системы тонкой кишки, бактериемией, циклическим течением с явлениями общей интоксикации. Впервые описан французскими врачами Ф. Бретанно (1813) и Ш. Луи (1829).
Возбудитель — Salmonella enterica из семейства Enterobacteriaceae рода Salmonella, подвижная грамотрицательная палочка с закругленными концами, хорошо красящаяся всеми анилиновыми красителями. Вырабатывает эндотоксин, патогенный только для человека.
Зараженный человек (больной или бактерионоситель) выделяет брюшнотифозные бактерии во внешнюю среду с испражнениями и мочой; заражение происходит при попадании бактерий через рот с поверхности загрязнённых рук больных или бактерионосителей. Бактерии размножаются в молоке, воде, на овощах и фруктах; в переносе бактерий некоторую роль играют мухи. Попав в организм, возбудитель внедряется в лимфатические образования (пейеровы бляшки) тонкого кишечника, где в течение 7—10 дней от начала болезни образуются глубокие язвы. По лимфатическим путям бактерии попадают в ток крови и циркулируют там с самого начала болезни и на протяжении всего лихорадочного периода. Часть бактерий погибает в крови, высвобождая при этом бактериальный яд (токсин), вызывающий болезненные нарушения в организме. Значительная часть бактерий проникает в различные ткани и органы — печень, селезёнку, костный мозг, вызывая в них изменения. Болезнь начинается постепенно; после инкубационного (скрытого) периода (10—14 дней) появляются ухудшение самочувствия, постепенное повышение температуры, бессонница, снижение аппетита. К 4-5 дню заболевания признаки брюшного тифа становятся ярко выраженными. Усиливаются головные боли, слабость, апатия. Кожа, особенно на лице, становится очень бледной. Язык покрыт серым налётом. Живот вздут, печень и селезёнка увеличены. В дальнейшем интоксикация нарастает: к 8-10 дню заболевания на коже живота, а иногда и других участках тела появляются единичные круглые розоватого цвета образования диаметром около 2—3 мм (так называемые розеолы). В конце 3-й недели брюшной тиф может осложниться кишечным кровотечением, прободением кишечной язвы, воспалением лёгких, бронхитом, тромбофлебитом. Болезнь длится 3—6 недель с применением антибиотиков продолжительность заболевания, а также число смертельных случаев резко сократились. У некоторых больных (около 10%) наблюдаются рецидивы болезни.
Диагноз брюшной тиф ставится на основе клинических и эпидемиологических данных; для подтверждения диагноза в лихорадочном периоде болезни производят посев крови для обнаружения брюшнотифозных бактерий. С 8—10-го дня заболевания повторно ставят реакцию агглютинации Видаля.
Больные брюшным тифом подлежат обязательной госпитализации с соблюдением постельного режима.
Лечение: специальная щадящая диета, антибиотики, общеукрепляющие и симптоматические средства.
Профилактика: соблюдение правил личной гигиены, выполнение санитарно-гигиенических требований, особенно на пищевых предприятиях, в продуктовых магазинах, столовых, ресторанах, буфетах; контроль за источниками водоснабжения; борьба с мухами; изоляция больных, выявление бактерионосителей и отстранение их от работ на пищевых производствах; как подсобное мероприятие — вакцинация населения по эпидемиологическим показаниям.
2. Паратиф А и В.
Паратифы А и В - острые инфекционные болезни, которые по клинической картине сходны с брюшным тифом. Возбудители - подвижные бактерии из рода сальмонелл, устойчивые во внешней среде. Дезинфицирующие средства в обычных концентрациях убивают их через несколько минут. Единственным источником заражения при паратифе А являются больные и бактерионосители, а при паратифе В им могут быть и животные (крупный рогатый скот и др.). Пути передачи чаще фекально-оральный, реже контактно-бытовой (включая мушиный).
Подъем заболеваемости начинается с июля, достигая максимума в сентябре-октябре, носит эпидемический характер. Восприимчивость высокая и не зависит от возраста и пола.
Симптомы и течение: паратиф А и В, как правило, начинается постепенно с нарастания признаков интоксикации (повышение температуры, возрастающая слабость), присоединяются диспепсические явления (тошнота, рвота, жидкий стул), катаральные (кашель, насморк), розеолезно-папулезная сыпь и язвенные поражения лимфатической системы кишечника.
Особенности клинических проявлений при паратифе А. Заболевание обычно начинается более остро, чем паратиф В, инкубационный период от 1 до 3 недель. Сопровождается диспепсическими расстройствами и катаральными явлениями, возможно покраснение лица, герпес. Сыпь, как правило, появляется на 4-7 день болезни, часто обильная. В течение болезни обычно бывает несколько волн подсыпаний. Селезенка увеличивается редко. В периферической крови часто наблюдается лейкоцитоз. Серологические реакции часто отрицательные. Большая возможность возникновения рецидивов, чем при паратифе В и брюшном тифе.
Особенности клинических проявлений паратифа В. Инкубационный период значительно короче, чем при паратифе А.
Когда сальмонелла проникает вместе с пищей и происходит ее массивное поступление в организм, преобладают желудочно-кишечные явления (гастроэнтерит) с последующим развитием и распространением процесса на другие органы. При паратифе В чаще, чем при паратифе А и брюшном тифе, наблюдаются легкие и среднетяжелые формы болезни. Развитие рецидивов возможно, но реже. Сыпь может отсутствовать или, напротив, быть обильной, разнообразной, появиться рано (4-7 день болезни), селезенка и печень увеличиваются раньше, чем при брюшном тифе.
Лечение должно быть комплексным, включающим уход, диету, этиотропные и патогенетические средства, а по показаниям - иммунные и стимулирующие препараты. Постельный режим до 6-7 дня нормальной температуры, с 7-8 дня разрешается сидеть, а с 10-11 ходить. Пища легкоусвояемая, щадящая желудочно-кишечный тракт.
Среди препаратов специфического действия ведущее место занимает левомицетин (дозировка по 0,5 г 4 раза в сутки) до 10 дня нормальной температуры. Для повышения эффективности этиотропной терапии, в основном с целью предупреждения рецидивов и формирования хронического бактериовыделительства, ее рекомендуют проводить в процессе со средствами, стимулирующими защитные силы организма и повышающими специфическую и неспецифическую резистентность (тифо-паратифозная В вакцина).
Профилактика сводится к общесанитарным мероприятиям: улучшению качества водоснабжения, санитарной очистке населенных мест и канализации, борьбе с мухами и др.
Диспансерное наблюдение за перенесшими паратиф проводится в течение 3 месяцев.
Холе́ра — острая кишечная антропонозная инфекция, вызываемая бактериями вида Vibrio cholerae. Характеризуется фекально-оральным механизмом заражения, поражением тонкого кишечника, водянистой диареей, рвотой, быстрейшей потерей организмом жидкости и электролитов с развитием различной степени обезвоживания вплоть до гиповолемического шока и смерти.
Распространяется, как правило, в форме эпидемий. Эндемические очаги располагаются в Африке, Латинской Америке, Индии (Юго-Восточной Азии).
В связи со склонностью к тяжелому течению и способностью к развитию пандемий холера входит в группу болезней, на которые распространяются Международные медико-санитарные правила (карантинные инфекции).
3.1 Холерный вибрион

Известно 140 серогрупп Vibrio cholerae, которые разделяются на те, которые агглютинируются типовой холерной сывороткой О1 (V. cholerae O1) и те, которые не агглютинируются типовой холерной сывороткой О1 (non-O1 V. cholerae, НАГ-вибрионы).
По морфологическим, культуральным и серологическим характеристикам они сходны: короткие изогнутые подвижные палочки, имеющие жгутик, грамотрицательные аэробы, хорошо окрашиваются анилиновыми красителями, спор и капсул не образуют, растут на щелочных средах (pH 7,6-9,2) при температуре 10-40°C. Холерные вибрионы Эль-Тор в отличие от классических способны гемолизировать эритроциты барана.
Каждый из этих биотипов по О-антигену (соматическому) подразделяется на серотипы. Cеротип Инаба (Inaba) содержит фракцию С, серотип Огава (Ogawa) - фракцию B и серотип Гикошима (Hikojima) - фракции B и С. Н-антиген холерных вибрионов (жгутиковый) — общий для всех серотипов. Холерные вибрионы образуют холерный токсин (англ. CTX) — белковый энтеротоксин.
НАГ-вибрионы (non-O1 Vibrio cholerae) вызывают различной степени тяжести холероподобную диарею, которая также может закончиться летальным исходом
Как пример можно привести большую эпидемию, вызванную Vibrio cholerae серогруппы О139 Bengal. Она началась в октябре 1992 в порту Мадрас Южной Индии и, быстро распространясь по побережью Бенгалии, достигла Бангладеш в декабре 1992, где только за первые 3 месяца 1993 вызвала более чем 100000 случаев заболевания.
3.2 Способы передачи
Все способы передачи холеры являются вариантами фекально-орального механизма. Источником инфекции является человек — больной холерой и здоровый вибриононоситель, выделяющие в окружающую среду Vibrio cholerae с фекалиями и рвотными массами.
Заражение происходит главным образом при питье необеззараженной воды, заглатывании воды при купании в загрязненных водоёмах, во время умывания. Заражение может происходить при употреблении пищи, инфицированной во время кулинарной обработки, её хранения, мытья или раздачи, особенно продуктами, не подвергающимися термической обработке (моллюски, креветки, вяленая и слабосоленая рыба). Возможен контактно-бытовой (через загрязненные руки) путь передачи. Кроме того, холерные вибрионы могут переноситься мухами.
При распространении заболевания важную роль играют плохие санитарно-гигиенические условия, скученность населения, большая миграция населения. Здесь надо отметить эндемичные и завозные очаги холеры. В эндемичных районах (Юго-Восточная Азия, Африка, Латинская Америка) холера регистрируется в течение всего года. Завозные эпидемии связаны с интенсивной миграцией населения. В эндемичных районах чаще болеют дети, так как взрослое население уже обладает естественно приобретённым иммунитетом. В большинстве случаев подъем заболеваемости наблюдают в теплый сезон.
Примерно у 4-5 % выздоровевших больных формируется хроническое носительство вибриона в желчном пузыре. Это особенно характерно для лиц пожилого возраста.
После перенесенной болезни, в организме переболевших вырабатывается иммунитет, что не исключает заражение другими серотипами Vibrio cholerae.
3.3 Клиническая картина
Симптомы заболевания вызываются не самим холерным вибрионом, а продуцируемым им холерным токсином.
Входными воротами инфекции является пищеварительный тракт. Часть вибрионов гибнет в кислой среде желудка под воздействием соляной кислоты. Преодолев желудочный барьер, микроорганизмы проникают в тонкий кишечник, где, найдя благоприятную щелочную среду, начинают размножаться. У больных холерой возбудитель может быть обнаружен на всем протяжении желудочно-кишечного тракта, но в желудке при рН не более 5,5 вибрионы не обнаруживаются.
Инкубационный период длится от нескольких часов до 5 суток, чаще 24-48 часов. Тяжесть заболевания варьирует — от стёртых, субклинических форм до тяжёлых состояний с резким обезвоживанием и смертью в течение 24-48 часов.
Для типичной клинической картины холеры характерно:
Диарея: безболезненные обильные дефекации от 3 до 30 в сутки. В некоторых случаях объём испражнений может достигать 250 мл/кг от массы человека за 24 часа.
Повышение температуры: обычно отсутствует, в тяжёлых случаях температура понижена до 35-35,5°С.
Восстановление и поддержание циркулирующего объёма крови и электролитного состава тканей
Проводится в два этапа:
1) Восполнение потерянной жидкости — регидратация (в объёме, соответствующем исходному дефициту массы тела).
2) Коррекция продолжающихся потерь воды и электролитов.
Может проводиться орально или парентерально. Выбор пути введения зависит от тяжести заболевания, степени обезвоживания, наличия рвоты. Внутривенное струйное введение растворов абсолютно показано больным с обезвоживанием III и IV степени.
Для начальной внутривенной регидратации у больных с выраженным обезвоживанием лучше всего подходит раствор Рингера (англ. Ringer's lactat). Гипокалиемия коррегируется дополнительным введением препаратов калия.
Этиотропная терапия: Препаратом выбора является тетрациклин. Терапия тетрациклином начинается после устранения циркуляторных нарушений в дозе 500 мг. каждые 6 часов. Может применятся доксициклин 300 мг. однократно. Эти препараты не рекомендованы детям младше 8 лет. Эффективными препаратами также являются ципрофлоксацин и эритромицин.
· Предупреждение заноса инфекции из эндемических очагов
· Соблюдение санитарно-гигиенических мер: обеззараживание воды, мытьё рук, термическая обработка пищи, обеззараживание мест общего пользования и т. д.
· Раннее выявление, изоляция и лечение больных и вибрионосителей
· Специфическая профилактика холерной вакциной и холероген-анатоксином. Холерная вакцина имеет короткий 3-6 мес. период действия.
В настоящее время имеются следуюцие пероральные противохолерные вакцины:
Вакцина WC/rBS — состоит из убитых целых клеток V. Cholerae О1 с очищенной рекомбинантной В-субъединицей холерного анатоксина (WC/rBS) — предоставляет 85-90-процентную защиту во всех возрастных группах в течение шести месяцев после приема двух доз с недельным перерывом.
Модифицированная вакцина WC/rBS — не содержит рекомбинантной В-субъединицы. Необходимо принимать две дозы этой вакцины с недельным перерывом. Вакцина лицензирована только во Вьетнаме.
Вакцина CVD 103-HgR — состоит из аттенуированных живых оральных генетически модифицированных штаммов V. Cholerae О1 (CVD 103-HgR). Однократная доза вакцины предоставляет защиту от V. Cholerae на высоком уровне (95 %). Через три месяца после приема вакцины защита от V. Cholerae El Tor была на уровне 65 %.
Крепкое здоровье, хорошее самочувствие и красивый внешний вид имеют для каждого человека важное значение, так как позволяют ему чувствовать всю радость жизни, находиться в гармонии с окружающей средой.
В нашем мире сверхскоростей, постоянных стрессов, загрязненной окружающей среды проблемы здоровья становятся особенно важными. Сегодня, как никогда раньше, мы должны уделять большое внимание своему здоровью, профилактике заболеваний, так как рано или поздно мы приходим к пониманию очень простой истины: лучше быть здоровым, чем лечиться от разных болезней, затрачивая на это просто огромные средства, дорогое время и нервы.
Если для профилактики нам нужен свежий воздух, разумные физические нагрузки, грамотное питание, натуральные и полезные для здоровья средства и своевременная консультация врача, то для лечения часто приходится использовать антибиотики и прочие лекарственные препараты. Тем самым в процессе лечения заболевания мы разрушаем свое здоровье в целом и провоцируем новые болезни в дальнейшем.
Основой профилактической деятельности должен быть здоровый образ жизни, отказ от вредных привычек, воспитание культуры общения, питания, соблюдение нормального режима труда и отдыха, занятия физкультурой.
Список использованных источников
1. Руководство по инфекционным болезням, под ред. А. Ф. Билибина и Г. П. Руднева, М., 1962.
2. Микробиология пищевых продуктов растительного происхождения / Мюллер Г., Литц П., Мюнх Г. Пер. с нем. - М.: Пищевая промышленность, 1977. - 343 с.
4. Л. В. Донченко, В. Д. Надыкта Безопасность пищевой продукции: М.: Издательство: ДеЛи принт, 2007 г.
Читайте также:


