Абсцесс мозга: причины, симптомы и лечение
Добавил пользователь Alex Обновлено: 01.02.2026
В неврологической практике абсцесс головного мозга встречается не так часто, но он опасный для жизни, требует своевременной диагностики и грамотного лечения. Болезнь не имеет возрастных ограничений, но чаще встречается у мужчин после 40 лет. Принято считать, что данное заболевание является вторичным, проявляется в результате поражения центральной нервной системы первичными патологиями. Болезнь не имеет специфической клинической картины, поскольку зависит от степени поражения и места расположения очага инфекции.
Что такое абсцесс головного мозга
Абсцесс головного мозга — очаговое скопление гнойного экссудата в структурах головного мозга. В основе этиологии лежит патогенная флора, которая после проникновения в полость черепа провоцирует инфекционные воспалительные процессы. Возбудителем болезни чаще являются протеи, стафилококки, стрептококки, кишечная палочка, анаэробные бактерии. Спусковым механизмом для развития патологии чаще выступают:
- травмы головы;
- болезни зубов;
- гайморит;
- гнойный отит;
- тонзиллит.
Важная роль отводится и состоянию иммунной системы. При крепком иммунитете риск заболеть инфекцией гораздо ниже, чем при слабой иммунной защите. Иногда причины абсцесса головного мозга невозможно определить, но случается это в том случае, когда в анамнезе человека присутствуют хронические инфекционные заболевания или сама патология слишком поздно диагностируется.
Выделяют на три основных вида:
- внутримозговое - гной скапливается в веществе мозга;
- субдуральное - гнойное воспаление находится под твердой мозговой оболочкой;
- эпидуральные - очаг инфекции присутствует над твердой оболочкой.
По месту локализации, выделяют:
- поражение мозжечка;
- височной области;
- теменной доли;
- лобной области;
- затылочной доли.
В процессе своего развития гнойный абсцесс головного мозга проходит 4 стадии развития, каждая их которых сопровождается определенными изменениями в структурах черепной коробки:
- 1 стадия — первичное воспаление, при котором присутствуют периваскулярные инфильтраты, отмечается видоизменения нервных клеток. На данном этапе врачи часто диагностируют энцефалит. Если вовремя начать лечение, прогрессирование болезни можно остановить.
- 2 стадия — развивается на 4 - 9 день с момента первых признаков. Гнойное воспаление нарастает, происходит отмирание клеток. Внутри образуется полость, где начинает скапливаться гнойный экссудат.
- 3 стадия — проявляется на 10 день болезни, сопровождается первичная инкапсуляцией, с образованием капсулы, которая оказывает давление на соседние структуры.
- 4 стадия — диагностируется через 2 недели. Внутри черепной коробки присутствует уплотненная капсула с гноем. Вокруг нее образуются глиозы, которые способствуют новым очагам инфекции.
Вне зависимости от локализации гнойного очага, причины и стадии развития, лечение нужно проводить как можно быстрее. Это поможет исключить тяжелые последствия болезни. Обращаясь в клинику Бурденко, можно пройти полное обследование, получить консультацию врача с последующим назначением лечебной терапии. В нейрохирургическом институте проводят самые тяжелые нейрохирургические операции с использованием современного оборудования.
Признаки и симптомы
Первые признаки абсцесса головного мозга заметны с первых дней развития болезни, но клинические признаки не являются специфическими, поэтому их легко перепутать с другими болезнями:
- головокружение;
- тошнота, позывы к рвоте;
- повышение температуры тела;
- головная боль разной интенсивности;
- озноб;
- гипертензия;
- нарушение сердечного ритма.
Все вышеперечисленные симптомы являются признаком сильнейшей интоксикации организма. Они характерны и для других заболеваний, поэтому требуют врачебного вмешательства и диагностических мероприятий.
Симптомы абсцесса головного мозга этапе образования капсулы с гноем дополняются и другими, более ужасающими клиническими признаками:
- отёк дисков зрительных нервов;
- непереносимость яркого света или шума;
- внутричерепная гипертензия;
- паралич;
- судороги;
- мышечная гипотония;
- тремор конечностей;
- слабость, апатия, потеря аппетита;
- аритмия, замедление пульса.
- снижение чувствительности определенных участков тела.
Одним из главных проявлений болезни считается головная боль, она может быть пульсирующей, острой, провялятся в одной части головы или распространятся на шею, лимфатические узлы, нижнюю челюсть.
Диагностика
Распознать симптомы абсцесса головного мозга без результатов обследования невозможно, поскольку симптоматику нужно дифференцировать от менингита, опухолей и других болезней центральной нервной системы. Диагностика абсцесса головного мозга включает:
- сбор анамнеза;
- осмотр пациента;
- офтальмоскопия;
- компьютерная томография (КТ);
- магнитно - резонансная томография (МРТ).
Результаты обследования позволяют определить размер гнойного воспаления, локализацию, состояние окружающих тканей. На фоне полученных результатов врач ставит заключительный диагноз, подбирает необходимое лечение.
Лечение абсцесса головного мозга в Москве
Если у пациента диагностировано гнойное воспаление в полости черепной коробки, терапия напрямую будет зависеть от размера образования, стадии, на которой находиться болезнь, особенностей организма. Лечение абсцесса головного мозга проводится консервативным или хирургическим способом. Вначале развития патологии можно обойтись без операции. Врачом назначаются антибиотики широкого спектра действия, ноотропные средства, витамины и другие аптечные препараты. Лечение рекомендуется проводить в стационаре, длительность терапии определяется индивидуально.
Когда абсцесс длится больше 2-х недель, размер образования свыше 3-х сантиметров, требуется оперативное вмешательство. Показанием к операции выступает и наличие абсцесса в желудочковой зоне, поскольку есть большой риск смерти.
В неврологической практике используют три основных методики по лечению абсцесса
- Приточно-отточное дренирование гнойной полости.
- Стереотаксическая биопсия внутримозговых абсцессов.
- Открытая операция по удалению гнойного образования.
Выбор методики зависит от нескольких факторов, поэтому больному нужно довериться лечащему врачу, который сможет выбрать лучший метод для решения проблемы. У нас работают врачи-нейрохирурги с большим опытом работы, которые успешно проводят операции разной сложности. После операции на абсцесс головного мозга, пациенту требуется длительная реабилитация, которая поможет восстановить функции мозга, вернуть к прежней жизни. Рекомендуется соблюдать диету, выполнять комплекс упражнений при абсцессе головного мозга, вести здоровый образ жизни.
Возможные осложнения
Если болезнь запущена или больной не прошел назначенного врачом лечения, последствия абсцесса головного мозга могут быть достаточно тяжелые. К распространенным осложнениям относят:
- парезы и параличи;
- снижение слуха;
- частичная или полная потеря зрения;
- снижение интеллекта;
- остеомиелит;
- летальный исход.
Практически в 50% случаях болезнь заканчивается инвалидностью. Поэтому очень важно не медлить с посещением врача при первых признаках. Чем раньше человек обратится за медицинской помощью, тем больше шансов на успешный прогноз после лечения.
Абсцесс головного мозга ( Церебральный абсцесс )
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения - стереотаксической пункции абсцесса.
МКБ-10
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
- Воспалительные процессы в легких. Чаще всего причиной образования гематогенных абсцессов головного мозга являются бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). Бактериальным эмболом становится фрагмент инфицированного тромба, который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
- Черепно-мозговая травма. В случае открытой проникающей ЧМТ абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
- ЛОР-патологии. При гнойно-воспалительных процессах в придаточных пазухах носа (синуситы), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
- Послеоперационные осложнения. Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
- Другие заболевания. Незначительную роль в патогенезе гематогенных абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез - до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Медикаментозное лечение
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
- При абсцессе головного мозга без ЧМТ или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
- Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. После исчезновения абсцесса (по данным нейровиуализационных исследований) применяют флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей.
- У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение больных должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Хирургическое лечение
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
1. Абсцессы головного мозга: диагностика и лечение/ Ырысов К.Б., Арстанбеков Н.А., Мамашарипов К.М.// Наука и новые технологии - 2011 - № 6
2. Современная терапия абсцесса головного мозга/ Амчеславский В.Г. , Шиманский В.Н. , Шатворян Б.Р. // РМЖ (Русский медицинский журнал) - 2000 - №13
3. Диагностика абсцессов головного мозга/Султанов Б.М., Ырысов К.Б., Мамашарипов К.М.// Вестник КГМА им. И.К. Ахунбаева. - 2012 - № 1
Случай оперативного лечения хорошо отграниченного абсцесса головного мозга без оставления дренажа
Летом 2018 года в Областную больницу №3 г. Тобольска из сельского фельдшерско-акушерского пункта доставлена женщина 48 лет.
Жалобы
Женщина была доставлена из труднодоступного региона — "Тобольского Заболотья", в котором нет дороги, связывающей населённый пункт с "большой землёй". Это затрудняло транспортировку пациентки.
Анамнез
В связи с угнетённым сознанием поступившей собрать анамнез заболевания не удалось. Родственники больной, проживающие в Тобольске, общались с ней редко и что-либо рассказать не могли.
Информацию о поступившей пациентке направили в тюменский "Федеральный центр нейрохирургии" для оказания высококвалифицированной помощи, однако оформить направление на лечение не удалось, так как у женщины отсутствовал паспорт гражданина РФ: из документов при ней был только паспорт гражданина СССР, СНИЛС и медицинский полис от 2001 года.
Обследование
При осмотре офтальмологом выявлена гипертоническая ангиопатия (поражение) сосудов сетчатки. При осмотре нейрохирургом установлен характер нарушения сознания — наблюдается глубокое оглушение (11 баллов по шкале комы Глазго), левая часть тела глубоко парализована (гемипарез).
Рентгенография лёгких: без патологии. УЗИ органов брюшной полости: выявлены хронический холецистит, хронический панкреатит, диффузные изменения печени и поджелудочной железы. ЭКГ: в норме. На КТ головного мозга визуализировалось объёмное образование в правой лобной доли. Это вызвало подозрение на абсцесс, но отсутствие уровня жидкости, лихорадки и менингеального синдрома у пациентки в большей степени склонило клиническую мысль в сторону онкологического поражения. В связи с этим пациентку госпитализировали в отделении неврологии. Однако при осмотре онкологом и гинекологом данных, которые бы подтверждали наличие онкологии головного мозга, обнаружено не было. В качестве дообследования проведена КТ головного мозга с контрастным усилением. Она выявила объёмное образование в правой лобной доли с чётко очерченной капсулой. Рядом с образованием располагался отёк, срединные структуры были смещены влево примерно на 5 мм.
Диагноз
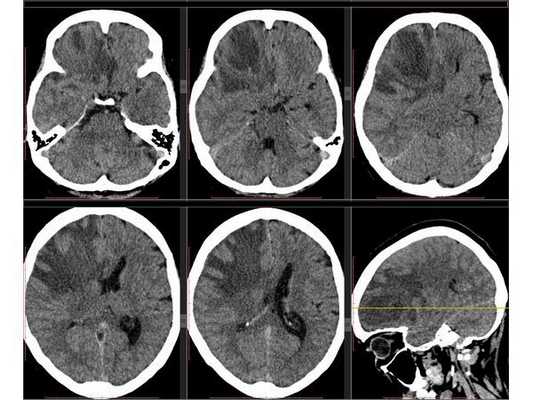
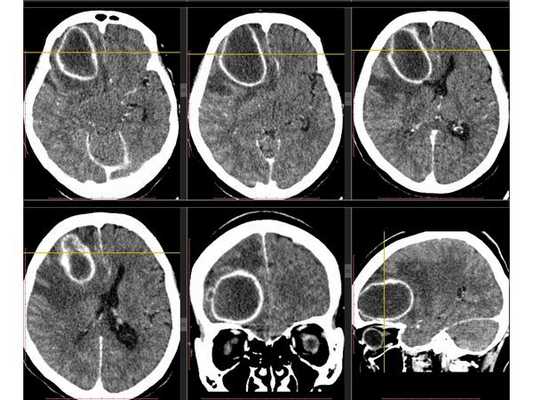
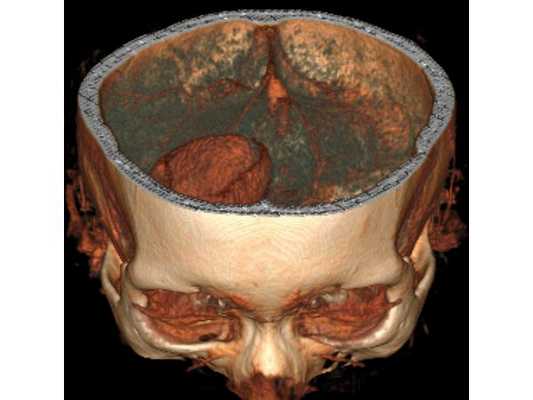
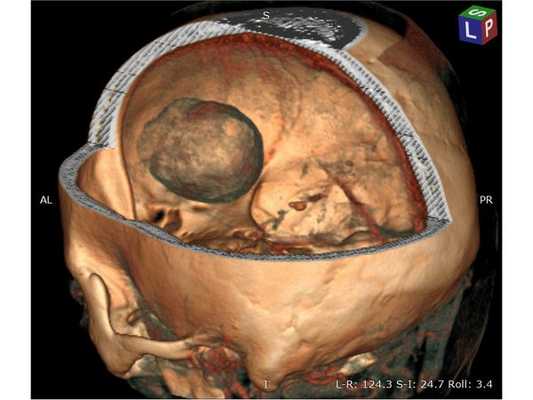
3D-реконструкция объёмного образования правой лобной доли головного мозга, выполненная на основании сканов КТ с контрастным усилением
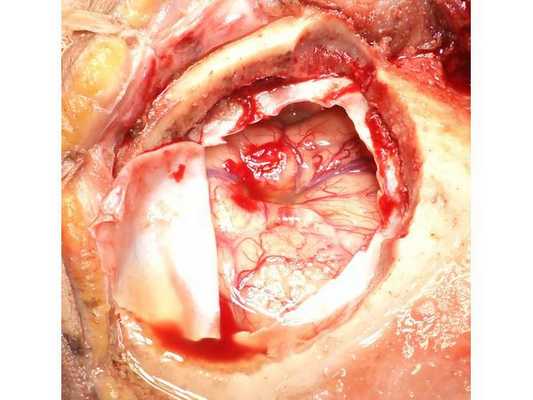
Интраоперационная фотография, выполненная после аспирации гнойного содержимого из полости абсцесса и промывания полости антисептическими растворами
Лечение
На основании диагноза проведена краниотомия (трепанация черепа) и удаление абсцесса правой лобной доли: ⠀• выполнен дугообразный разрез мягких тканей в правой лобно-височной области; ⠀• наложено фрезевое отверстие у основания скулового отростка лобной кости, из которого краниотомом выпилен костный лоскут 6*5 см; ⠀• для остановки кровотечения использован хирургический воск и электрокоагуляция по ходу доступа; ⠀• произведено подковообразное вскрытие твёрдой мозговой оболочки основанием к сагиттальному синусу: абсцесс был хорошо отграничен капсулой и подпаянной к коре головного мозга твёрдой мозговой оболочкой; ⠀• тонким шпателем твёрдая мозговая оболочка постепенно отделена от коры, абсцесс вскрыт — получен гной, внешне напоминающий сливки, с гнилостным запахом; ⠀• аспирировано (удалено) около 60 мл гноя; ⠀• полость абсцесса многократно промыта водными растворами перекиси водорода и фурацилина, мозг запал, имеется хорошая пульсация; ⠀• твёрдая мозговая оболочка ушита, по периметру подшито трепанационное окно, костный лоскут уложен на место, на рану наложены послойные швы и асептическая повязка. При оперативных вмешательствах по поводу абсцесса головного мозга принято оставлять дренаж в полости абсцесса. Однако, с учётом наличия хорошо сформированной капсулы, которая была визуализирована после промывания полости антисептическими растворами, принято решение не оставлять дренаж.
В ходе лечения сознание стало ясным, общемозговые и менингеальные симптомы регрессировали, частично регрессировал паралич левой части тела. Рана после операции зажила первичным натяжением, швы сняты. Пациентка выписана на амбулаторное лечение.
Заключение
Представленный клинический случай может быть рассмотрен как возможный вариант хирургической тактики при хорошо отграниченном абсцессе. Так, аспирация гнойного содержимого абсцесса без удаления капсулы и без дренирования её с последующей антибактериальной терапией, в подобных случаях является достаточным. Единственное, что стоило бы добавить к тактике обследования подобного абсцесса — выполнение перед операцией диагностической люмбальной пункции.
Спинальный эпидуральный абсцесс
Спинальный эпидуральный абсцесс — ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности — спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Спинальный эпидуральный абсцесс — локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
В литературе по неврологии спинальный эпидуральный абсцесс можно встретить под синонимичным названием «ограниченный гнойный эпидурит». Частота встречаемости эпидурального абсцесса спинного мозга в среднем составляет 1 случай на 10 тыс. госпитализаций. Наиболее часто, примерно в половине случаев, наблюдается абсцесс среднегрудного отдела позвоночника. Около 35% приходится на эпидуральные абсцессы поясничного отдела, 15% - на шейный отдел. Заболевают преимущественно люди в возрасте от 40 до 75 лет с пониженной сопротивляемостью иммунной системы. Современная тенденция к росту заболеваемости, по всей видимости, обусловлена увеличением численности пожилого населения и количества лиц с пониженным иммунитетом.
Причины спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является следствием попадания в субдуральное пространство инфекции. В качестве инфекционных агентов могут выступать стафилококки (50-60% случаев), стрептококковая инфекция, анаэробные микроорганизмы, специфические возбудители (например, палочка туберкулеза), грибы. Занос инфекции в эпидуральное пространство возможен гемато- и лимфогенным способом из существующих в организме удаленных инфекционных очагов, таких как фурункулез, заглоточный абсцесс, нагноившаяся киста средостения, инфекционный эндокардит, пиелонефрит, гнойный цистит, периодонтит, гнойный отит, пневмония и пр.
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и др.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Симптомы спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни — боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Скорость развития клиники в соответствии с указанными выше стадиями вариативна. Острый субдуральный абсцесс характеризуется формированием параличей спустя несколько суток от дебюта болезни, хронический — через 2-3 недели. При хроническом абсцессе высокая лихорадка зачастую отсутствует, чаще наблюдается субфебрилитет. Трансформация острого абсцесса в хронический сопровождается снижением температуры тела и некоторой стабилизацией клиники, иногда уменьшением выраженности симптомов спинальной компрессии. Течение хронического абсцесса представляет собой смену обострений и затуханий клинических симптомов.
Диагностика спинального эпидурального абсцесса
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. е. не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально — МРТ позвоночника.
Лечение и прогноз спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и др. осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
Абсцесс мозга
Абсцесс - ограниченный гнойно-воспалительный процесс в ткани головного мозга. Клинически отмечается сочетание симптомов объемного образования мозга и воспалительного процесса. Реже встречаются эпидуральные и субдуральные абсцессы.
Частота 1 на 100 000 населения.
Что провоцирует / Причины Абсцесса мозга:
Факторами риска являются патология легких, «синие» пороки сердца, бактериальный эндокардит, открытая и проникающая черепно-мозговая травма, иммунодефицитные состояния. Наиболее частые возбудители: стрептококки, стафилококки, пневмококки, менингококки, кишечная палочка, анаэробные бактерии, токсоплазмы, грибы. У 25% содержимое абсцесса стерильно. Распространение инфекции в головной мозг гематогенное (метастатические) или контактное.
Патогенез (что происходит?) во время Абсцесса мозга:
Наиболее часто в клинике встречаются контактные абсцессы, обусловленные мастоидитами, отитами, гнойными процессами в костях черепа, придаточных полостях носа, глазнице, мозговых оболочках. Около половины всех абсцессов мозга имеет отогенное происхождение. Хронические гнойные отиты гораздо чаще осложняются абсцессом, чем острые воспалительные процессы в ухе. Инфекция при отитах проникает из височной кости через крышу барабанной полости и пещеристые пазухи per continuitatem в среднюю черепную ямку, вызывая абсцесс височной доли мозга. Отогенная инфекция может распространяться также в заднюю черепную ямку через лабиринт и сигмовидную пазуху, приводя к абсцессу мозжечка. Риногенные абсцессы локализуются в лобных долях мозга. Вначале развивается местный пахименингит, затем - слипчивый ограниченный менингит, и наконец, воспалительный процесс распространяется на вещество мозга с образованием ограниченного гнойного энцефалита. В более редких случаях ото- и риногенные абсцессы могут возникать гематогенным путем вследствие тромбоза вен, синусов, септического артериита. Абсцессы при этом локализуются в глубинных отделах мозга, далеко от первичного очага.
Метастатические абсцессы мозга чаще всего связаны с заболеваниями легких -пневмонией, бронхоэктазами, абсцессом, эмпиемой плевры. Метастатические абсцессы могут также осложнять септический язвенный эндокардит, остеомиелит, абсцессы внутренних органов. Механизмом проникновения инфекции в мозг является септическая эмболия. В 25-30% случаев метастатические абсцессы бывают множественными и локализуются обычно в глубинных отделах белого вещества мозга.
Травматические абсцессы обычно развиваются при открытой травме черепа. При повреждении твердой мозговой оболочки инфекция проникает по периваскулярным щелям в мозговую ткань. В случаях проникновения в мозг инородного тела инфекция попадает вместе с ним. Абсцесс формируется по ходу раневого канала или непосредственно в области инородного тела. Травматические абсцессы мирного времени составляют до 15% всех абсцессов головного мозга; процент их резко возрастает во время войны и в послевоенный период.
Патоморфология
Стадии формирования абсцесса: 1-я стадия- раннее воспаление мозга в первые 1-3 дня, демаркация от окружающего здорового вещества мозга отсутствует, имеются периваскулярные инфильтраты, токсические изменения нейронов. 2-я стадия - поздняя, на 4-9-й день болезни появляется центральный некроз; 3-я стадия - ранняя инкапсуляция, на 10-13-й день болезни обнаруживают выраженный некроз центральной части, по периферии формируется соединительнотканная капсула; 4-я стадия - стадия поздней инкапсуляции, наступает после 14-го дня болезни, имеется четкая коллагеновая капсула с некротическим центром, зоной глиоза вокруг капсулы.
Симптомы Абсцесса мозга:
Абсцесс головного мозга проявляется общеинфекционными, общемозговыми и локальными (очаговыми) симптомами. Последние характеризуют локализацию абсцесса.
Общеинфекционные симптомы: повышение температуры (иногда интермиттирующее), озноб, лейкоцитоз крови, увеличение СОЭ, признаки хронического инфекционного процесса (бледность, слабость, похудание).
Общемозговые симптомы появляются вследствие повышения внутричерепного давления, обусловленного абсцессом. Наиболее постоянный симптом - головная боль, нередко с рвотой. На глазном дне застойные диски или неврит зрительного нерва. Периодически определяется брадикардия до 40-50 сокращений в минуту, психические расстройства. Обращает на себя внимание вялость и апатичность больного, замедленность его мышления. Постепенно развивается оглушенность, сонливость; в тяжелых случаях без лечения - кома. Как следствие внутричерепной гипертонии могут наблюдаться общие эпилептические припадки.
Очаговые симптомы зависят от локализации абсцесса в лобных, височных долях, мозжечке. Абсцессы, расположенные в глубине полушарий вне двигательной зоны, могут протекать без проводниковых симптомов. Отогенные абсцессы иногда формируются не на стороне отита, а на противоположной, давая соответствующую клинику. Наряду с очаговыми могут наблюдаться симптомы, связанные с отеком и сдавлением и дислокацией мозговой ткани. При близкости абсцесса к оболочкам и при абсцессе мозжечка обнаруживаются менингеальные симптомы.
В цереброспинальной жидкости выявляется плеоцитоз (25-300 клеток), состоящий из лимфоцитов и полинуклеаров, повышение уровня белка (0,75-3 г/л) и повышение давления. Однако нередко ликвор нормальный.
Течение
Начало заболевания обычно острое, с бурным проявлением гипертензионных и очаговых симптомов на фоне повышения температуры. В других случаях начало болезни менее очерченное, и тогда клиническая картина напоминает течение обшей инфекции или менингита. Редко начальная стадия абсцесса протекает латентно с минимально выраженными симптомами и небольшой температурой. После начальных проявлений через 5-30 дней болезнь переходит в латентную стадию, соответствующую осумкованию абсцесса. Эта стадия протекает бессимптомно либо проявляется умеренно выраженными симптомами внутричерепной гипертонии - частой головной болью, рвотой, психической заторможенностью. Латентная стадия может продолжаться от нескольких дней до нескольких лет. В дальнейшем под влиянием кого-либо внешнего фактора (инфекция), а чаще без явных причин общемозговые и очаговые симптомы начинают быстро прогрессировать. Крайне тяжелым осложнением абсцесса, возможным в любой стадии, является его прорыв в желудочковую систему или субарахноидальное пространство, что обычно заканчивается смертью.
Диагностика Абсцесса мозга:
Распознавание абсцесса мозга базируется на данных анамнеза (хронический отит, бронхоэктатическая болезнь, другие очаги гнойной инфекции, травма), наличии очаговых, общемозговых симптомов, признаком повышения внутричерепного давления, начала заболевания с повышенной температуры и характерного прогрессирующего его течения. Для постановки диагноза имеет значение повторная эхоэнцефалоскопия, обнаруживающая смещение срединных структур мозга при абсцессах в полушарии мозга. На краниограммах определяются признаки повышения внутричерепного давления, а также воспалительные поражения придаточных пазух носа, височных костей. На глазном дне - застойные диски или картина неврита зрительных нервов.
Люмбальную пункцию при наличии гипертензионного синдрома следует проводить осторожно, а при тяжелом состоянии больного - воздержаться от нее, так как при нарастающей внутричерепной гипертензии извлечение цереброспинальной жидкости способствует дислокации и ущемлению миндалин мозжечка в большом затылочном отверстии (при абсцессе мозжечка) или височных долей в щели мозжечкового намета (при абсцессе височной доли) со сдавлением ствола, что может привести к летальному исходу.
Дифференциальный диагноз зависит от стадии абсцесса. В начальном остром периоде заболевания абсцесс нужно отличать от гнойного менингита, причина развития которого может быть та же, что и абсцесса. Следует учитывать большую выраженность ригидности шейных мышц и симптома Кернига при гнойном менингите, постоянство высокой температуры (при абсцессе температура часто гектическая), большой нейтрофильный плеоцитоз в ликворе, отсутствие очаговых симптомов.
Течение и симптомы абсцесса головного мозга имеют много общего с опухолью мозга.
Дифференциальная диагностика при этом затруднена, так как при злокачественной опухоли возможны лейкоцитоз в крови и повышение температуры. Особое значение в этих случаях приобретают данные анамнеза, т.е. наличие факторов, обусловливающих развитие абсцесса. Следует иметь в виду, что ко времени формирования абсцесса первичный гнойный очаг может быть уже излечен. Важную информацию получают при КТ и МРТ головного мозга.
Лечение Абсцесса мозга:
Лечение проводится в нейрохирургическом стационаре: медикаментозное (антибиотики, ноотропные препараты, витамины), нейрохирургическое (костно-пластическая трепанация черепа с удалением абсцесса, желательно с капсулой, либо повторные пункции с отсасыванием гноя). Выбор специфической антибактериальной терапии возможен после анализа микрофлоры, выделенной из абсцесса. При стафилококковой флоре показаны адекватные дозы новых антибиотиков. Необходимо также симптоматическое лечение.
Прогноз для жизни благоприятный. Летальность не превышает 10%. У 30% выздоровевших сохраняются резидуальные неврологические симптомы, чаще всего фокальные судорожные припадки.
К каким докторам следует обращаться если у Вас Абсцесс мозга:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Абсцесса мозга, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:
