Врожденная воронкообразная грудная клетка: атлас фотографий
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Воронкообразная грудная клетка - это врожденная аномалия развития, при которой наблюдается западение грудины и передних отделов ребер. Этиология окончательно не установлена, предполагается, что ведущую роль играют наследственные факторы. Непосредственной причиной является дисплазия соединительнотканной и хрящевой ткани в области грудной клетки. Патология усугубляется по мере роста ребенка, нередко становится причиной изменения осанки, нарушения функций сердца и легких. Диагноз выставляется на основании осмотра, данных торакометрии, результатов рентгенографии и других исследований. Терапевтические методы лечения малоэффективны. При прогрессировании патологии и нарушениях работы органов грудной клетки показана операция.
МКБ-10
Общие сведения
Воронкообразная грудь (pectus excavatum, впалая грудь) - врожденная патология. Характеризуется западением передних отделов груди. Является наиболее распространенной деформацией грудной клетки (91% от всех случаев врожденных пороков развития грудной клетки). По различным данным наблюдается у 0,6-2,3% жителей России. Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Причины
Этиология воронкообразной грудной клетки окончательно не выяснена, в настоящее время исследователи рассматривают около 30 гипотез возникновения воронкообразной груди. Однако статистическим путем установлено, что ведущее значение в развитии данной патологии имеют наследственные факторы. Это подтверждается наличием у пациентов родственников с такими же врожденными пороками. Кроме того, у больных с воронкообразной грудной клеткой чаще, чем в целом по популяции, выявляются другие аномалии развития.
Основной причиной деформации является хрящевая и соединительнотканная дисплазия вследствие определенных ферментативных нарушений. Неполноценность тканей может проявляться не только до рождения ребенка, но и в процессе его роста и развития. С возрастом западение грудины нередко прогрессирует, вследствие чего искривляется позвоночник, уменьшается объем грудной полости, смещается сердце и нарушаются функции органов грудной клетки. Гистологические исследования хрящевой ткани, взятой у больных разного возраста, подтверждают усугубление изменений: по мере взросления хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, образуются многочисленные полости и очаги асбестовой дегенерации.
Классификация
В настоящее время описано около 40 синдромов, сопровождающихся формированием воронкообразной груди. Это, а также отсутствие единой патогенетической теории развития болезни затрудняет создание единой классификации. Наиболее удачным вариантом, который использует большинство современных хирургов, является классификация Урмонас и Кондрашина:
- По виду деформации: асимметричная (левосторонняя, правосторонняя) и симметричная.
- По форме деформации: плосковороночная и обычная.
- По типу деформации грудины: типичная, седловидная, винтовая.
- По степени деформации: 1, 2 и 3 степень.
- По стадии болезни: компенсированная, субкомпенсированная и декомпенсированная.
- По сочетанию с другими врожденными аномалиями: не сочетанная и сочетанная.
Для определения степени воронкообразной груди в отечественной травматологии и ортопедии используется метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью грудины. Затем наименьшее расстояние делят на наибольшее, получая коэффициент деформации. Значение 0,7 и более - 1 степень, 0,7-0,5 - 2 степень, 0,5 и менее - 3 степень.
Симптомы воронкообразной груди
Проявления болезни зависят от возраста пациента. У грудных детей наблюдается незначительное вдавление грудины и выявляется парадоксальное дыхание - симптом, при котором ребра и грудина западают во время вдоха. У больных младшего возраста вдавление грудины становится более явным, под краями реберных дуг обнаруживается поперечная борозда. Дошкольники с воронкообразной грудью чаще других детей болеют простудными заболеваниями.
У школьников выявляется нарушение осанки. Искривление ребер и грудины становится фиксированным. Грудная клетка уплощенная, надплечья опущенные, края реберных дуг подняты, живот выпячен. Симптом парадоксального дыхания по мере взросления постепенно исчезает. Наблюдается грудной кифоз, нередко в сочетании со сколиозом. Отмечается повышенная утомляемость, потливость, раздражительность, сниженный аппетит, бледность кожи и уменьшение массы тела по сравнению с возрастной нормой. Дети плохо переносят физические нагрузки. Выявляются нарушения работы сердца и легких. Характерны частые бронхиты и пневмонии, некоторые пациенты жалуются на боли в области сердца.
Диагностика
Обследование больных с воронкообразной грудью предполагает не только точную постановку диагноза, но и оценку общего состояния пациента, а также выраженности нарушений со стороны сердца и легких. Обычно диагноз не вызывает затруднений еще на стадии осмотра. Для оценки степени и характера деформации используют торакометрию и различные индексы, определяемые с учетом объема впадины в области грудины, эластичности грудной клетки, ширины грудной клетки и некоторых других показателей. Для уточнения данных торакометрии выполняется рентгенография грудной клетки в 2 проекциях и компьютерная томография органов грудной полости.
Пациента направляют на консультацию к пульмонологу и кардиологу, назначают ряд исследований дыхательной и сердечно-сосудистой системы. Спирометрия свидетельствует о снижении жизненной емкости легких. На ЭКГ выявляется смещение электрической оси сердца, отрицательный зубец Т в отведении V3 и снижение зубцов. При проведении эхокардиографии нередко обнаруживается пролапс митрального клапана. Кроме того, у больных с воронкообразной грудной клеткой часто наблюдается тахикардия, повышение венозного и артериального давления и другие нарушения. Как правило, с возрастом патологические проявления становятся более выраженными.
Лечение воронкообразной грудной клетки
Лечение могут осуществлять травматологи-ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период - 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т. д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг - операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Прогноз и профилактика
Профилактика воронкообразной груди не разработана. Оценить результат операции можно только через 3-6 месяцев. Оценивается как косметический эффект, так и степень восстановления функций органов грудной полости. При этом хорошим результатом считается полное устранение деформации, отсутствие парадоксального дыхания, соответствие антропометрических показателей стандартным данным для соответствующей возрастной группы, отсутствие нарушений со стороны легких и сердца, нормальные показатели кислотно-щелочного и водно-солевого обмена.
Удовлетворительным считается результат, при котором сохраняется незначительная деформация и есть незначительные функциональные нарушения, но жалобы отсутствуют. Неудовлетворительный результат - рецидив деформации, жалобы сохраняются, функциональные показатели не улучшились. Хороший результат достигается у 50-80% пациентов, удовлетворительный - у 10-25% пациентов и неудовлетворительный - также у 10-25% пациентов. По данным исследований, в отдаленном периоде лучшие результаты наблюдаются при пластике грудины без применения фиксаторов. Вместе с тем, не существует единой универсальной методики, которая одинаково хорошо подходила бы всем пациентам.
3. Клинические варианты деформаций грудной клетки (обзор литературы)/ Комолкин И.А., Агранович О.Е.// Гений ортопедии - 2017 - Т.23, №2
4. Хирургическое лечение пациентов с воронкообразной деформацией грудной клетки/ Крупко А.В. - Диссертация - 2017
Воронкообразная деформация грудной клетки (ВДГК) — современные методы лечения
На базе отделения общей костной патологии Национального медицинского исследовательского центра детской травматологии и ортопедии имени Г.И. Турнера успешно применяются инновационные методы лечения врожденных и приобретенных деформаций грудной клетки.
Мы лечим все виды искривления грудной клетки у детей, рассматривая как консервативные, так и хирургические методики лечения, в зависимости от типа, формы и характера патологии.
Что такое воронкообразная грудная клетка?
Воронкообразная грудная клетка (pectus excavatum, впалая грудь, вогнутая грудь, «грудь сапожника», ВДГК) - это врожденная патология развития, характеризующееся западением переднего отдела груди и ребер с различными вариациями по форме и глубине.
Данная аномалия, являясь ощутимым косметическим дефектом, часто вызывает нарушение работы внутренних органов, нарушение функций легких и сердца, может стать причиной нарушения осанки.
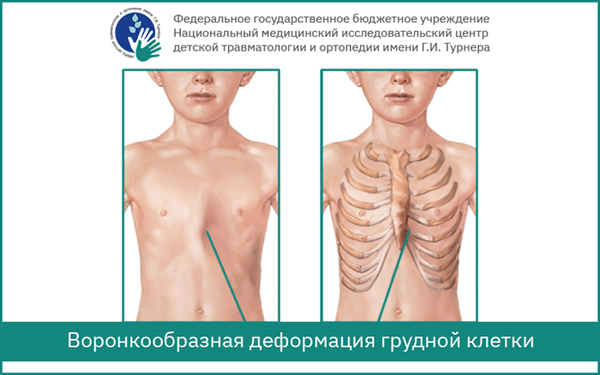
Аномалии грудной клетки, искривления грудной клетки бывают симметричными и асимметричными (центральное расположение вершины деформации или смещённое в правую-левую сторону). При врождённой патологии у детей развивается воронкообразная и килевидная грудная клетка. Редкой врождённой деформацией является, например, расщелина грудины (около 2% случаев), более частой является деформация грудинно-реберного комплекса тип Куррарино-Сильвермана - это очень специфичный «волнообразный» тип деформации с вершиной на тело грудины.
ВДГК у детей и подростков
Грудная воронка встречается в 85-90% случаев врождённых патологий развития грудных стенок. Заболевание отличается западением грудины и передних отделов рёбер с разной формой и глубиной. Патология может включать косметический дефект, перегрузку правых отделов сердца, снижение жизненной ёмкости лёгких и других жалоб- в зависимости от степени деформации.
Преимущественно данная патология развития встречается у мальчиков.
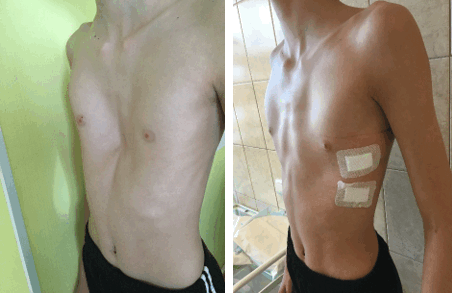
Как выглядит воронкообразная грудная клетка у ребенка — фото пациента
Самым эффективным методом устранения воронки является операция, основными показаниями к которой являются: третья степень деформации и кардио-респираторный синдром.
Воронкообразная деформация грудной клетки у ребёнка имеет 3 степени:
- Вдавление грудины до 2 см;
- Вдавление грудины до 3 см;
- Вдавление грудины более 3 см.
Для определения степени воронкообразной груди в травматологии и ортопедии принято использовать метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью грудины. Затем самое маленькое расстояние делят на самое большое, получая коэффициент деформации. Значение 0,7 и более - 1 степень, 0,7-0,5 - 2 степень, 0,5 и менее - 3 степень.
Выделяют следующие формы ВДГК
- Компенсированная форма (Без кардиореспираторного синдрома);
- Субкомпенсированная форма (Пациент чувствует себя хорошо, но при исследовании выявляются нарушения работы легких и сердца);
- Декомпенсированная форма (Страдает самочувствие, снижена физическая форма, при исследовании подтверждаются нарушения работы сердца, лёгких, иных систем пациента)
Для врача важно получить информацию по форме деформации и данные о функции сердца и легких пациента (экг, эхо-кг, спирография).
Мы используем современные методы диагностики для предоперационного обследования с оценкой функции лёгких и сердца , реконструкцией исходной формы грудной клетки по мультиспиральной компьютерной томографии, которая также позволяет исключить сопутствующие патологии органов грудной клетки, что снижает риск интраоперационных осложнений.
Конечно, проводится и общее предоперационное обследование систем и органов для планового хирургического лечения.
У каждого пациента проводится фото и видеофиксация исходной деформации, что также облегчает предоперационное планирование и последующее наблюдение с оценкой достигнутой коррекции.
Как родителям узнать о том, то у ребенка врожденная патология грудной клетки?

Рыжиков Дмитрий ВладимировичРыжиков Дмитрий Владимирович (руководитель отделения общей костной патологии ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера, кандидат медицинских наук, врач высшей квалификационной категории, врач-травматолог-ортопед)
Чаще всего родители узнают о заболевании ребёнка в его дошкольном или школьном возрасте случайно заметив ассиметрию или необычную форму грудной клетки. Быстрее замечают такую ситуацию, в семьях, где подобная патология была ранее выявлена у других членов семьи.
Прогрессирует заболевание, пока растёт скелет, то есть в среднем до 15-17 летнего возраста. (подробнее о причинах - видах и типах деформаций)
Деформация грудной клетки у детей и подростков — комплексный подход к лечению врожденных и приобретенных деформаций
В НМИЦ детской травматологии и ортопедии им. Г. И. Турнера проводятся серьезные научные исследования по вопросам диагностики и лечения врожденных и приобретенных патологий опорно-двигательного аппарата у детей. В частности, на базе первого отделения НМИЦ успешно внедрены передовые методы лечения врожденных и приобретенных деформаций грудной клетки. Данное направление активно развивается, благодаря научной и клинической деятельности наших специалистов.
Для каждого случая разрабатывается индивидуальный подход к лечению. Осуществляется консервативное или хирургическое вмешательство, в зависимости от особенностей состояния каждого конкретного пациента. Хирургические методы лечения деформаций грудной клетки применяются в рамках специализированной и высокотехнологичной медицинской помощи (ВМП в системе ОМС для всех граждан РФ, на платной основе - для иностранных граждан). Предоперационное обследование и лечение проводятся за счет государственного финансирования для пациента из любого региона России.
Деформация грудной клетки - это врожденное или приобретенное изменение костно-мышечного каркаса и формы грудной клетки.
В чём причина деформации грудной клетки у ребенка- вопрос, который волнует каждого родителя. По своей природе все деформации бывают или врождённые, или приобретённые.
Врождённые деформации грудной клетки у детей
Врождённая деформация грудной клетки у детей может быть связана с генетическими особенностями, и изменением формирования грудинно-реберного комплекса, что может формировать постепенное усиление деформации до завершения роста скелета ребёнка, подростка.
Врождённая патология бывает связана с неправильным развитием скелета (позвоночного столба, рёбер) из-за дисбаланса минерального и эндокринного обмена. Следствием может быть специфическое развитие тела:
- болезненная худоба;
- узкие плечи;
- высокий рост;
- выпирание лопаток и ключицы;
- впалая грудь на вдохе;
- длинные конечности;
- искривление позвоночника (сколиоз или кифоз).
Наследственная деформация определяется в 20-65% случаях деформаций грудной клетки. Есть заболевания и специфические синдромы, где данный вид деформации является одним из симптомов. Например, нередко патология развивается на фоне синдрома Марфана.
Синдром Марфана
Для этого заболевания характерна воронкообразная и килевидная деформация грудной клетки.
Синдром Марфана имеет следующие симптомы:
- астеническое телосложение;
- арахнодактилия;
- расслаивающаяся аневризма аорты;
- вывих или подвывих хрусталиков глаз (или иная патология зрения);
- биохимические изменения в обмене коллагена и гликозаминогликанов.
Развитию деформации грудной клетки может способствовать дисплазия соединительной и хрящевой тканей, причиной которой стали ферментативные нарушения.
Спорадические (ненаследственные) формы деформации
Ненаследственная деформация грудной клетки развивается вследствие тератогенных факторов, которые воздействуют на плод во время его развития. Чаще всего неправильное развитие обусловлено несинхронным, негармоничным ростом грудины, реберных хрящей.
Приобретенные деформации грудной клетки
Приобретённая деформация грудной клетки у ребенка развивается на фоне заболеваний легких и рёбер (включая опухолеподобные образования). Такая патология может привести к другим нарушениям организма, например, неправильной работе дыхательной системы или психологическим проблемам.
Для приобретённой деформации характерен ослабленный иммунитет, ребёнок часто болеет острыми респираторными вирусными инфекциями.
Затормаживается физиологическое развитие, появляется переутомляемость после слабых физических нагрузок. Наблюдаются резкие перепады в артериальном давлении.
Приобретённое искривление грудной клетки у ребёнка может развиться после перенесенных костно-мышечных заболеваний:
- Туберкулёз;
- Рахит;
- Сколиоз (С учётом того, что позвоночник и грудинно-рёберный комплекс является взаимосвязанной системой, при грубых деформациях позвоночника иногда отмечается выраженная деформация грудной клетки. Чаще деформируется задняя грудная стенка в виде рёберного горба, но бывают и сопутствующие деформации передней грудной стенки);
- Рёберный остеомиелит;
- Опухоли рёбер.
Патологию могут спровоцировать гнойно-воспалительные процессы в мягких тканях грудных стенок и плевры, травмы и ожоги грудной клетки. В ряде случаев деформация является следствием кардиохирургических операций после срединной стернотомии, которая может изменять рост грудины у ребёнка.
Виды деформации грудной клетки
Рыжиков Дмитрий ВладимировичРыжиков Дмитрий Владимирович (руководитель отделения общей костной патологии ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера, кандидат медицинских наук, врач высшей квалификационной категории, врач-травматолог-ортопед)
По типам чаще всего мы видим корпо-костальный тип, это деформация грудины в нижней части с вовлечением рёбер.
Манубриальный тип (манубрио-костальный) встречается гораздо реже, этот тип включает в себя деформацию Рукоятки грудины (это верхняя часть данной кости).
Также ортопеды дифференцируют ассиметричные формы деформации и её эластичность.
В каком возрасте и по каким симптомам можно обнаружить деформацию грудной клетки у ребенка?
Среди пациентов нашего Центра встречаются дети любого возраста. Большинство пациентов поступают именно с врождённой формой патологии. Иногда ребёнок рождается с уже заметной деформацией грудной клетки, но чаще всего мы видим ситуации, когда деформация становится заметной впервые в возрасте 6-8 лет и выраженно прогрессирует в 10-13 лет. Деформации грудной клетки могут увеличиваться, пока есть потенциал роста скелета, то есть в среднем до 15-17 летнего возраста. И чем выше рост родителей и активнее рост детей, тем выше риск формирования очень выраженной деформации. В отличие от деформации конечностей деформации грудной клетки нередко включают в свой перечень симптомов и нарушения работы органов грудной клетки.
Уникальные методы лечения в НМИЦ имени Г. И. Турнера
Как попасть на лечение в Центр детской травматологии и ортопедии имени Турнера (ранее Научно-исследовательский детский ортопедический институт им. Г.И. Турнера)
Решение о возможности и необходимости госпитализации в клинику НМИЦ принимается после консультации специалиста профильного отделения и рассмотрения Подкомиссией Врачебной Комиссии Центра по отбору пациентов.
Для тех пациентов, кто не может приехать на очную консультацию, есть 2 варианта:
Килевидная деформация грудной клетки — эффективные методы лечения
На базе отделения общей костной патологии Национального медицинского исследовательского центра детской травматологии и ортопедии имени Г.И. Турнера проводится лечение всех видов искривления грудной клетки у детей, рассматривая как консервативные, так и хирургические методики лечения, в зависимости от типа, формы и характера патологии.
Килевидная грудная клетка у детей
Килевидная грудная клетка у детей («голубиная» грудь) встречается реже воронкообразной деформации, но всё-таки вторая по частоте выявления.
В 75% случаев патология развивается у мальчиков. При килевидной деформации передне-задний размер грудной клетки увеличивается и формируется в форме гребня, который может иметь различный уровень и положение, вместе с этим боковой (поперечный) размер грудной клетки сужается, нередко появляется западение рёберных дуг ниже основной вершины деформации.
Килевидная деформация грудной клетки имеет 3 степени:
- Выпячивание грудной клетки до 2 см;
- Выпячивание грудной клетки до 4 см;
- Выпячивание грудной клетки более 4 см.
Традиционно килевидная деформация считалась только косметическим дефектом, что само по себе уже является определённым фактором затруднения социальной адаптации подростка. При тяжелых степенях появляется ряд жалоб уже функционального характера.
Особенность килевидных деформаций - это возможность лечить некоторые типы (например, корпо-костальный тип) консервативно. Это требует ряда условий.
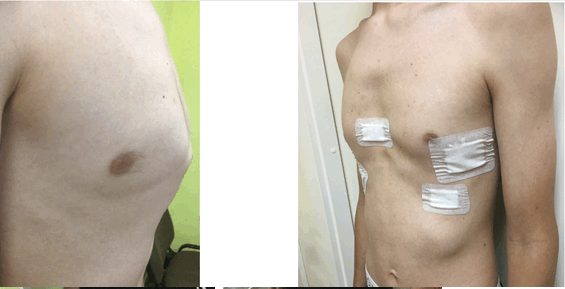
Лечение килевидной грудной клетки у детей — всегда ли нужна операция?
Рыжиков Дмитрий ВладимировичРыжиков Дмитрий Владимирович (руководитель отделения общей костной патологии ФГБУ «НМИЦ детской травматологии и ортопедии им. Г.И. Турнера, кандидат медицинских наук, врач высшей квалификационной категории, врач-травматолог-ортопед)
Для лечения пациентов с такой деформацией используется самый оптимальный современный подход. По ряду критериев мы определяем необходимый тип лечения, пациент получает рекомендации: либо на функциональную терапию спортом со специфичными нагрузками, либо на ортезирование индивидуально изготовленным брейсом для исправления грудной клетки, либо мы сообщаем о необходимости рассмотрения вопроса малоинвазивной операции.
В частности, в ортезной мастерской при нашем Центре в Пушкине налажено изготовление ортезов для консервативного лечения некоторых видов деформаций грудной клетки с последующим дистанционным наблюдением больных в процессе коррекции.
Но есть подростки, у которых без хирургического вмешательства выраженную деформацию грудной клетки не устранить. Такие пациенты оперируются.
Операция назначается в том случае, когда другие методы лечения не дают результатов. Также, хирургическое вмешательство назначается, если у пациента запущенная степень развития деформации грудной клетки или патология оказывает негативное воздействие на функциональность внутренних органов, в первую очередь, дыхательной системы.»
Запись на консультацию
Есть 3 варианта получить консультацию специалистов Национального медицинского исследовательского центра детской травматологии и ортопедии им. Г.И. Турнера:
Деформация грудной клетки
Деформация грудной клетки - это врожденное или приобретенное изменение формы грудной клетки. Проявляется изменением формы костно-мышечного каркаса верхней части туловища. Негативно влияет на состояние органов грудной клетки и позвоночника, может провоцировать искривления позвночного столба, осложнения со стороны сердца и легких. Диагностируется на основании результатов физикального обследования и данных аппаратных исследований (рентгенографии, МРТ, КТ и др.). При выраженных деформациях показано хирургическое лечение.

Деформация грудной клетки - врожденное или приобретенное изменение формы грудной клетки. Под термином «грудная клетка» подразумевается костно-мышечный каркас верхней части туловища, защищающий внутренние органы. Деформация грудной клетки неизбежно влияет на сердце, легкие и другие органы, расположенные в грудной полости, вызывая нарушение их нормальной деятельности.
Все деформации грудной клетки делятся на две группы: диспластические (врожденные) и приобретенные. Врожденные деформации встречаются реже, чем приобретенные.
- Приобретенные деформации развиваются вследствие различных заболеваний (хронических заболеваний легких, костного туберкулеза, рахита и сколиоза), травм и ожогов области грудной клетки.
- Врожденные деформации обусловлены недоразвитием или аномалиями развития позвоночника, ребер, грудины, лопаток и мышц грудной клетки. Самые тяжелые деформации возникают при нарушении развития костных структур.
Виды деформаций
В зависимости от локализации выделяют нарушение формы передней, задней и боковых стенок грудной клетки. Выраженность деформации может быть различной: от почти незаметного косметического дефекта до грубой патологии, вызывающей нарушение работы сердца и легких. При врожденных деформациях, как правило, изменяется форма передней поверхности грудной клетки. Нарушение формы сопровождается недоразвитием грудины и мышц, отсутствием или недоразвитием ребер.
Воронкообразная деформация грудной клетки
Нарушение формы груди, обусловленное западением грудины, передних отделов ребер и реберных хрящей. Воронкообразная грудная клетка - самый распространенный порок развития грудины. Предполагается, что воронкообразная деформация возникает из-за генетически обусловленного изменения нормальной структуры хрящей и соединительной ткани. У детей с воронкообразной грудью часто наблюдаются множественные пороки развития, а в семейном анамнезе выявляются случаи аналогичной патологии у близких родственников.
Западение грудины при этом пороке развития приводит к уменьшению объема грудной полости. Резко выраженное нарушение формы груди вызывает искривление позвоночника, смещение сердца, нарушение работы сердца и легких, изменение артериального и венозного давления.
В травматологии выделяют три степени воронкообразной деформации:
- I степень. Глубина воронки менее 2 см. Сердце не смещено.
- II степень. Глубина воронки 2-4 см. Смещение сердца до 3 см.
- III степень. Глубина воронки 4 см и более. Сердце смещено более чем на 3 см.
Симптомы
У новорожденных и детей младшего возраста деформация мало заметна. Западение ребер и грудины усиливается во время вдоха (парадокс вдоха). По мере роста ребенка патология становится более выраженной и к 3 годам достигает максимума. Дети с этой врожденной патологией отстают в физическом развитии, страдают вегетативными расстройствами и частыми простудными заболеваниями.
В последующем деформация становится фиксированной. Глубина воронки постепенно увеличивается, достигая 7-8 см. У ребенка развивается сколиоз и грудной кифоз. Выявляется уменьшение дыхательных экскурсий грудной клетки в 3-4 раза по сравнению с возрастной нормой. Нарастают нарушения со стороны сердечно-сосудистой и дыхательной системы.
С целью диагностики изменений сердца и легких, обусловленных деформацией грудной клетки, пациенту проводят целый комплекс обследований: рентгенографию легких, эхокардиографию, ЭКГ и др.
Лечение
Консервативная терапия при этой врожденной деформации грудной клетки неэффективна. При II и III степенях деформации показана оперативная реконструкция грудной клетки для создания нормальных условий для работы сердца и легких. Операции проводятся по достижении ребенком возраста 6-7 лет. Желаемого результата травматологам удается добиться только у 40-50% пациентов.
В последние годы для лечения этого порока развития используется метод двух магнитных пластин. Одну пластинку имплантируют за грудину, вторую устанавливают снаружи на специальном корсете. Наружный магнит подтягивает внутреннюю пластинку кпереди, постепенно устраняя таки образом деформацию грудной клетки пациента.
Килевидная деформация грудной клетки (куриная грудь)
Патология обусловлена избыточным разрастанием реберных хрящей. Обычно разрастаются хрящи V-VII ребер. Грудина пациента выступает вперед, придавая груди характерную форму киля. Килевидная грудная клетка сопровождается увеличением переднезаднего размера грудной клетки.
По мере роста ребенка нарушение формы становится более выраженным, возникает значительный косметический дефект. Внутренние органы и позвоночник страдают незначительно. Сердце приобретает форму капли (висячее сердце). Пациенты предъявляют жалобы на одышку, быструю утомляемость, сердцебиение при физической нагрузке.
Операция показана только при нарушении функции внутренних органов и не проводится детям младше 5 лет.
Плоская грудная клетка
Обусловлена неравномерным развитием грудной клетки с уменьшением ее переднезаднего размера. Не вызывает изменений со стороны органов грудной полости.
Приобретенные деформации возникают в результате перенесенных заболеваний (рахита, костного туберкулеза, болезней легких и т.д.) Как правило, в процесс вовлекаются задняя и боковые поверхности грудной клетки.
Эмфизематозная грудная клетка
Развивается при хронической эмфиземе легких. Переднезадний размер грудной клетки увеличивается, грудь пациента становится бочкообразной. Уменьшение дыхательных экскурсий обусловлено заболеванием легких.
Паралитическая грудная клетка
Характеризуется уменьшением переднезаднего и бокового размера грудной клетки. Межреберные промежутки расширены, лопатки отстают от спины, ключицы хорошо выделяются. Отмечается ассиметричное западение под- и надключичных ямок и межреберных промежутков, асинхронное движение лопаток при дыхании. Патология обусловлена хроническими заболеваниям плевры и легких.
Ладьевидная грудная клетка
Возникает у пациентов с сирингомиелией. Характеризуется ладьевидным углублением в средней и верхней частях грудины.
Кифосколиотическая грудная клетка
Развивается в результате патологического процесса в позвоночнике, сопровождающегося выраженным изменением его формы, что подтверждается при рентгенографии и КТ позвоночника. Может возникать при туберкулезе позвоночника и некоторых других заболеваниях. Выраженная кифосколиотическая деформация вызывает нарушение работы сердца и легких. Плохо поддается лечению.
4. Дефекты развития грудной клетки и их лечение/ Малахов О.А., Рудаков С.С., Лихотай К.А.// Вестник травматологии и ортопедии им. Н.Н. Приорова - 2002 - №4
Читайте также:
