Амилоидоз системный первичный или АL амилоицоз. Болезнь Педжета соска молочной железы. Синдром Свита.
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Амилоидоз: причины появления, симптомы, диагностика и способы лечения.
Амилоидоз - это системное заболевание, характеризующееся накоплением в клетках различных органов патологически нерастворимого белка-амилоида (фибриллярного гликопротеида), которое приводит к склерозу тканей, их последующей атрофии и некрозу, развитию полиорганной недостаточности.
Причины появления амилоидоза
Точная причина амилоидоза до сих пор не установлена. Многие ученые ставят во главу угла генетическую предрасположенность и некоторые системные заболевания, среди которых особо отмечают ревматоидный артрит, спондилоартропатии, аутовоспалительные наследственные периодические лихорадки, а также туберкулез.
Заболевание может манифестировать и без видимой причины, а также проявиться в старческом возрасте.
Классификация заболевания
Существуют две основные формы амилоидоза:
- системный (поражает ткани большинства органов);
- локальный (поражает ткани отдельного органа: почек, сердца, кожи и др.).
- Первичный (идиопатический) амилоидоз, , или AL-амилоидоз характеризуется появлением в плазме крови и отложением в тканях различных органов аномальных легких цепей иммуноглобулинов.
- Вторичный (общий) амилоидоз развивается на фоне таких хронических заболеваний, как бронхит, туберкулез, остеомиелит, сифилис и др., поэтому долгое время может не диагностироваться.
- Наследственный амилоидоз вызван мутациями генов иммунной системы, что приводит к образованию клеток, продуцирующих амилоид. К наследственному амилоидозу можно отнести лихорадку, семейный нейропатический, нефропатический и кардиопатический амилоидоз.
- Старческий церебральный амилоидоз считается наиболее опасным, поскольку поражает сердце, поджелудочную железу, легкие и головной мозг.
- Опухолевый амилоидоз проявляется отложением амилоида в тканях пораженного опухолью органа, в результате чего злокачественный процесс быстро прогрессирует.
Проявления заболевания разнообразны и обусловлены локализацией, выраженностью, продолжительностью амилоидоза и степенью вовлечения в процесс внутренних органов. Если на ранней стадии характерных симптомов амилоидоза может почти не быть, то по мере развития болезни клинические проявления постепенно нарастают.
Общие признаки амилоидоза:
- отсутствие аппетита и потеря веса;
- усталость и слабость;
- отеки;
- симптомы сердечной недостаточности;
- раздражительность и перепады настроения;
- миалгия (боль в мышцах);
- трофические язвы;
- рвота;
- диарея;
- кожный зуд;
- сонливость;
- частые головокружения;
- бледность кожных покровов из-за развития анемии.
При поражении желудка пациенты жалуются на боль и тяжесть в эпигастрии, нарушение перистальтики, вздутие живота.
Амилоидоз кишечника манифестирует тупой болью и тяжестью в животе, диареей или запорами, непроходимостью кишечника, вздутием живота. Поражение пищеварительной системы сопровождается увеличением языка, трудностями при глотании, отрыжкой, частой изжогой.
Характерными признаками поражения печени становятся желтуха, боль в правом подреберье, асцит (скопление жидкости в брюшной полости), портальная гипертензия, которая проявляется снижением аппетита, тошнотой, рвотой, урчанием и вздутием живота, а также диареей и метеоризмом. Затем появляется боль в области пупка.
При амилоидозе сердца наблюдаются аритмия, одышка, плохо поддающаяся лечению сердечная недостаточность, проявляющаяся отеками.
Если амилоид откладывается в суставах, у больных развивается артрит: кожа в проекции суставов отекает и краснеет, движения в патологическом суставе становятся ограниченными.
Поражение нервной системы опасно нарушением умственных способностей, психическими отклонениями, параличами рук и ног.
Органы дыхания реагируют на патологию затруднением дыхания, одышкой, охриплостью голоса, бронхолегочными заболеваниями.
Для кожного амилоидоза характерно формирование бляшек, сыпи, узелков, шелушение.
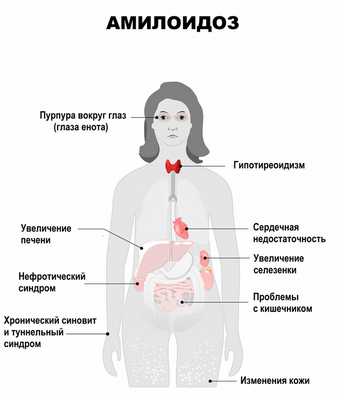
Диагностика амилоидоза
Для выявления заболевания и определения степени поражения органов назначают:
- ультразвуковое исследование органов брюшной полости;
Сканирование внутренних органов брюшной полости для оценки его функционального состояния и наличия патологии.
Рак Педжета
Рак Педжета - форма рака молочной железы, протекающая с поражением сосково-ареолярного комплекса. Рак Педжета проявляется зудом, жжением, узловым уплотнением и эрозированием в околососковой области, выделениями из соска. Диагностика рака Педжета основывается на клинико-цитологических данных, результатах маммографии, УЗИ молочных желез, МРТ. Лечение рака Педжета включает проведение мастэктомии с последующей лучевой терапией, химиотерапией или гормонотерапией.
Общие сведения
Рак Педжета - экземоподобный рак соска составляет в маммологии 0,5-5% от всех случаев неопластических изменений молочной железы. Впервые заболевание было описано J.Paget в 1874 г. как рак ареолы и соска с явлениями хронической экземы. Рак Педжета встречается не только у женщин, но и у мужчин, возникая преимущественно после 50-60 лет. У мужчин рак Педжета диагностируется реже, но имеет более агрессивное течение, что связано с меньшими размерами молочных желез и более легким проникновением раковых клеток в лимфоузлы. Экстрамаммарный рак Педжета может развиваться на других участках, где располагаются апокринные потовые железы: на вульве и в промежности у женщин; на половом члене и мошонке - у мужчин.
Причины развития рака Педжета
Этиологии рака Педжета неизвестна. В настоящее время маммология имеет несколько теорий относительно причины развития этого заболевания. Согласно эпидермотропной теории, атипичные клетки (клетки Педжета) при раке молочной железы более глубокой локализации мигрируют по млечным протокам к соску, где имплантируются и разрастаются. Данная теория основывается на наблюдениях, показывающих, что рак Педжета в 95% случаев сочетается с другими формами рака молочных желез, чаще с внутрипротоковой карциномой. Инфильтрирующие эпидермис опухолевые клетки Педжета при раке соска происходят из эпителия млечных протоков и являются железистыми клетками.
По трансформирующей теории, развитие рака Педжета проистекает вследствие спонтанного перерождения эпителиальных клеток соска и ареолы в злокачественные. Эта гипотеза основывается на тех случаях, при которых не выявляется рак молочной железы другой локализации. Описана семейная предрасположенность к развитию рака Педжета у мужчин, а также его ассоциация со склеродермией, пузырчаткой, раком шейки матки. Среди провоцирующих факторов рассматриваются травмы соска, различные канцерогенные воздействия.
Классификация
По варианту клинического течения выделяют рак Педжета, протекающий:
- в форме острого экзематоида (с мелкозернистой сыпью, мокнутием и изъязвлением соска)
- в форме хронического экзематоида (с образованием корочек, при снятии которых образуется участок мокнутия)
- в псориатической форме (с наличием мелких розовых папул, покрытых сухими слущивающимисяся чешуйками)
- в язвенной форме (с образованием кратероподобных изъязвлений)
- в опухолевой форме (с наличием опухоли в толще железы).
При раке Педжета в 50% случаев изменения затрагивают только сосково-ареолярный комплекс. У 40% пациентов на фоне изменений ареолы и соска выявляется пальпируемый опухолевый узел в околососковой области. В 10% случаев рак Педжета является случайной находкой при цитологическом исследовании мазка из соска в случае наличия выделений из протоков молочной железы.
Симптомы рака Педжета
Ранние симптомы рака Педжета неспецифичны, как правило, не вызывают обеспокоенности и не становятся поводом для обращения к маммологу. Болезнь начинается с легкого покраснения, шелушения, незначительного раздражения кожи соска и околососковой области. Данные явления могут спонтанно исчезать, что, однако, не свидетельствует об исчезновении болезни. Временное ослабление экзематозных изменений может отмечаться при использовании кортикостероидных мазей.
В дальнейшем возникает пощипывание, жжение, зуд, повышенная чувствительность, боль в соске. Возможно появление серозно-геморрагических выделений из соска, пачкающих белье, изменение конфигурации соска (уплощение или втяжение). Прогрессирование симптоматики рака Педжета сопровождается развитием застойной инфильтрации и гиперемии в области соска и околососкового кружка, на поверхности которого образуются эрозии, корки, изъязвления. Удаление чешуек и корочек приводит к обнажению влажной мокнущей поверхности. Чаще при раке Педжета наблюдаются односторонние изменения, но не исключается и билатеральный характер заболевания в обоих сосках.
Экзематозные изменения могут распространяться на кожу молочной железы. Область поражения обычно несколько приподнята над непораженной кожей и четко очерчена. При пальпации у половины пациентов определяются узловые образования в груди, увеличение регионарных лимфоузлов. На поздних этапах в связи с деструкцией сосково-ареолярного комплекса возникают обильные кровянистые выделения из пораженного участка. У мужчин рак Педжета имеет сходные проявления - шелушение, видимая эритема, уплотнение, эрозии, кожный зуд в околососковой области, втянутый сосок, мацерация кожи.
Диагностика рака Педжета
Комплекс диагностических исследований при раке Педжета включает консультацию маммолога-онколога, осмотр молочных желез, проведение УЗИ молочных желез, маммографии, МРТ, цитологического изучения мазка, биопсии молочной железы. При осмотре молочной железы обнаруживаются характерные изменения в области соска; при пальпации в толще тканей могут определяться узловые опухолевые образования. Исследование мазка-отпечатка отделяемого из соска позволяет обнаружить клетки Педжета.
Чувствительность маммографии в диагностике рака Педжета существенно возрастает в случае наличия опухолевого узла в железе; при отсутствии последнего чувствительность рентгеновской диагностики не превышает 50%. При анализе маммограмм обращают внимание на форму соска, толщину кожи сосково-ареолярной области, наличие субареолярных микрокальцинатов, локализацию и размеры опухолевого узла. Для исключения опухолевых образований другой гистологической структуры следует выполнять маммографию в трех проекциях, дополнять томосинтезом.
В ряде случаев изменения, не выявляемые при маммографии, удается визуализировать с помощью УЗИ молочных желез; кроме того, эхография позволяет определить состояние протоков и характер ангиогенеза. МРТ молочных желез при раке Педжета перспективна для выявления изменений, еще не проявляющихся клинически, а также дифференциации опухолей различного типа. Сцинтиграфия молочных желез высокоинформативна для выявления поражения соска, поскольку делящиеся внутрипротоковые клетки Педжета способны активно накапливать радиоизотоп 99тТс.
Биопсия соска и ареолы, а также пункционная биопсия пальпируемых образований позволяет установить гистологический диагноз рака Педжета на дооперационном этапе. Диагноз рака Педжета требует дифференциации от экземы сосков, поверхностной базалиомы, меланомы, дерматита, чесотки, псориаза, болезни Боуэна. Кроме этого, необходимо отличать рак Педжета от герпетической инфекции, грибовидного микоза, туберкулеза и сифилиса молочной железы.
Лечение рака Педжета
При выявлении рака Педжета показана хирургическая тактика. Радикальная мастэктомия производится при инвазивных формах рака или распространенной внутрипротоковой карциноме. В этих случаях выполняется удаление молочной железы вместе с грудными мышцами, лимфоузлами и клетчаткой.
Простая мастэктомия с удалением ткани железы и малой грудной мышцы оправдана при неинвазивном росте рака. На ранних стадиях может применяться радикальная резекция молочной железы, включающая удаление соска, ареолы и части железы с расположенной в ней опухолью. В дальнейшем пациенткам проводится реконструктивная маммопластика.
Дополнительно к хирургической операции при раке Педжета назначается дистанционная гамма-терапия, химиотерапия, гормонотерапия. Задачей системного лечения является профилактика рецидивов рака молочной железы и метастазирования рака Педжета, особенно у пациентов молодого возраста.
Прогноз при раке Педжета
Первичное распознавание рака Педжета не всегда происходит своевременно, в связи с чем адекватное лечение может задерживаться на многие месяцы.
Учитывая агрессивность роста опухоли, прогноз при раке Педжета сложный. Даже после операции велика вероятность рецидива. Средняя продолжительность жизни при раке Педжета составляет около 3-х лет, при наличие инфильтративного компонента и метастазов - около 1 года.
Аденоз молочной железы ( Гиперплазия миоэпителия молочной железы , Лобулярный склероз молочной железы , Фиброзирующий аденоз молочной железы )
Аденоз молочной железы - форма фиброзно-кистозной мастопатии, сопровождающаяся разрастанием железистой ткани груди. Проявляется болями и нагрубанием груди, формированием в ней плотных участков, появлением выделений из соска. Диагностика аденоза основана на сборе жалоб и анамнеза, данных осмотра и пальпации груди, дополнительных методах исследования (УЗИ и рентгенография молочных желез, определение уровня гормонов, цитологическое исследование отделяемого из соска и биопсия). Лечение заболевания зависит от его формы и включает консервативную терапию (назначение гормонов) или оперативное вмешательство.
МКБ-10
Аденоз относится к доброкачественным образованиям молочных желез гормонально-зависимого характера, что подтверждается возникновением симптомов во второй фазе цикла. Синонимами аденоза являются «фиброзирующий аденоз», «гиперплазия миоэпителия» или «лобулярный склероз».
Аденозом страдают женщины репродуктивного возраста - распространенность заболевания в возрастной группе 30-40 лет составляет 30-70%. У женщин с гинекологическими заболеваниями частота аденоза увеличивается до 100%. Данное состояние может развиваться у девочек в период установления менструаций и у женщин в первом триместре беременности, что считается физиологичным, так как все проявления аденоза исчезают самостоятельно через некоторое время, после стабилизации гормонального фона.
Причины аденоза молочной железы
Главной и единственной причиной патологии является гормональный дисбаланс - недостаток прогестерона и избыток эстрогенов. К этиологическим факторам, вызывающим гормональный сбой, относятся:
- Ожирение. Жировая ткань синтезирует эстрогены. При излишнем весе увеличивается продукция эстрогенов, что приводит к относительной гиперэстрогении (уровень прогестерона остается в норме).
- Самопроизвольные и искусственные аборты. Прерывание беременности, особенно на больших сроках (15-22 недели), провоцирует резкую гормональную перестройку и срыв компенсаторных механизмов. Уровень половых гормонов не сразу приходит в норму, что дает толчок к развитию эндокринных проблем, в частности, аденоза.
- Поздняя беременность. У женщин старше 35 лет функции яичников угасают. Наступившая беременность активизирует работу яичников, что вызывает послеродовый сбой в синтезе эстрогенов и прогестерона и гормональный срыв.
- Послеродовая агалактия. Агалактия свидетельствует о недостатке прогестерона, который отвечает за развитие и дифференцировку клеток паренхимы молочных желез, и избытке эстрогенов. При гиперэстрогении разрастается строма желез, недостаток прогестерона приводит к бесконтрольному росту железистого эпителия.
- Отказ от кормления грудью. Повышение концентрации пролактина на фоне отсутствия кормления грудью вызывает застой молока в протоках. Происходит их закупорка и расширение, что ведет к структурным изменениям - образованию кист.
- Бесконтрольный прием КОК. Прием гормональных таблеток без учета индивидуальных особенностей и соблюдения схемы вызывает гормональный дисбаланс и развитие диспластических процессов в груди.
Аденоз грудных желез чаще возникает у пациенток с гинекологической патологией (гиперплазией эндометрия, опухолями яичников, миомой матки, эндометриозом), которые также развиваются на фоне гиперэстрогении. Триггерами, запускающими гормональные нарушения, могут выступать соматические заболевания (артериальная гипертензия, болезни поджелудочной железы и печени), хронические стрессы, сексуальные расстройства, нарушенная экология, курение.
Патогенез
В грудных железах происходят циклические изменения, которые регулируются гормонами: гипоталамус-рилизинг-факторами, ФСГ и ЛГ, эстрогенами, пролактином, хорионическим гонадотропином, андрогенами, глюкокортикоидами, прогестероном, гормонами щитовидной и поджелудочной желез. Аденоз сопровождается абсолютной и относительной гиперэстрогенией, которая сочетается с дефицитом прогестерона. Эстрогены обеспечивают разрастание млечных ходов за счет избыточной пролиферации клеток и гиперплазию стромы путем активации фибробластов. К функциям прогестерона относится снижение числа эстрогеновых рецепторов на клеточных мембранах и уменьшение влияния эстрогенов на органы-мишени (грудь, матка).
При недостатке прогестерона снижается дифференцировка образовавшихся в значительном количестве клеток железистого эпителия и коллагена, тормозится блокировка пролиферативных процессов. В результате деление клеток становится бесконтрольным, нарушается процесс торможения пролиферации в тканях желез. Это приводит к структурным и морфологическим перестройкам: разрастанию и отеку внутридольковой соединительной ткани, активации пролиферации железистого эпителия в молочных ходах, что вызывает их закупорку, расширение и образование кист.
В маммологии применяется единая классификация аденоза груди. Систематизация образований проводится по площади поражения тканей железы и гистологическому строению аденоза. По распространенности патологического образования выделяют 2 формы:
- Очаговую (локальную). В железе формируется подвижное крупное образование шаровидной или дискообразной формы. Узел имеет фиброзную капсулу и состоит из долек.
- Диффузную. В молочной железе возникает несколько участков уплотнений, форма и границы которых размыты. Образование разрастается неограниченно и располагается неравномерно.
По типу разросшихся клеток эпителия паренхимы железы различают:
- Склерозирующий аденоз. Сопровождается пролиферацией ацинусов (участки долек желез) с сохранением целостности их эпителиального и миоэпителиального слоев. Несмотря на сдавление ацинусов фиброзной тканью, их конфигурация сохраняется.
- Апокриновый аденоз. Характеризуется апокриновой метаплазией эпителия (переходом кубоидальных эпителиальных клеток в цилиндрические с появлением апокриновой секреции). По гистологическому строению апокриновый аденоз похож на инфильтрующий рак, но природа его доброкачественная.
- Протоковый аденоз. Отличается расширенными молочными протоками, которые ограничены клетками эпителия с цилиндрической метаплазией. Схож со склерозирующим аденозом.
- Микрогландулярный аденоз. Сопровождается диффузным и беспорядочным разрастанием мелких протоков. Склероз и сдавление тканей желез отсутствуют.
- Аденомиоэпителиальный аденоз. Данная форма встречается очень редко и сочетается с формированием аденоэпителиомы груди. Является очаговым аденозом.
Симптомы аденоза молочной железы
Симптоматика аденоза схожа с клинической картиной мастопатии. В зависимости от формы болезни различается выраженность тех или иных признаков. К общим симптомам аденоза относятся мастодиния (болезненность, нагрубание желез, их повышенная чувствительность), боли, усиливающиеся накануне менструации, появление отделяемого из сосков, болезненность груди при пальпации.
Локальная форма
При локальной форме патологии в железе прощупывается плотное, подвижное уплотнение с дольчатой структурой, не спаянное с окружающими тканями и имеющее четкие границы. Боль во время пальпации, истечение слизи/молока из соска, деформация кожи и увеличение подмышечных лимфоузлов не наблюдаются.
Диффузная форма
Для диффузной формы заболевания характерна разлитая болезненность железы (боль охватывает всю железу), грудь набухает перед менструацией, из соска появляется желтоватое или бесцветное отделяемое. Диффузный аденоз характеризуется образованием в железе нескольких узелков разного размера, которые не имеют четких границ и определенной формы. Рядом расположенные узелковые образования сливаются, что создает иллюзию опухоли значительных размеров. Пальпация груди болезненна, регионарные лимфоузлы не увеличены.
Осложнения
Поздние диагностика и терапия аденоза увеличивают риск появления осложнений (воспалительных заболеваний груди, деформации железы, образования кист в тканях груди и папиллом в млечных протоках). Согласно последним научным данным, доказана связь заболевания с раком молочной железы, вероятность которого возрастает при аденозе в 5 раз. Частота озлокачествления новообразования зависит от степени пролиферации эпителиальных клеток. Непролиферативные формы малигнизируются в 0,86%, в случае умеренной пролиферации рак груди развивается в 2,5%, аденоз с тяжелой степенью пролиферации клеток трансформируется в злокачественную опухоль в 32% случаев.
Диагностика
Для диагностики аденоза необходима консультация маммолога. Врач производит сбор анамнеза и жалоб, уточняет наличие сопутствующих соматических и гинекологических заболеваний, осуществляет физикальный осмотр и пальпацию груди. При необходимости к обследованию женщины привлекаются гинеколог, онколог и эндокринолог. При подозрении на аденоз назначаются инструментальные и лабораторные методы диагностики:
- Маммография. Позволяет определить локализацию процесса, его распространенность и границы. На рентгенограмме видны множественные, с размытыми границами и неправильными формами тени, соответствующие участкам разросшихся долек.
- УЗИ молочных желез. Помогает установить расположение пораженного участка железы, его границы, консистенцию и размеры. С помощью УЗИ выявляется повышенная плотность желез у молодых женщин, кисты небольших размеров (до 3 мм), образовавшиеся при закупорке протоков, оценивается состояние регионарных лимфатических узлов.
- Гормональные исследования. Определяется содержание половых гормонов, пролактина, ФСГ, ЛГ. По показаниям исследуется концентрация гормонов щитовидной железы и надпочечников.
- Гистологическое, цитологическое исследование. Выполняется цитограмма отделяемого из железы, пункционная биопсия подозрительного участка груди. В мазке определяется наличие/отсутствие атипичных клеток, в биопсийном материале оценивается степень пролиферации клеток образования.
Также назначаются клинические анализы крови и мочи, биохимия крови (сахар, печеночные ферменты и прочее) с целью выявления соматической патологии. Дифференциальную диагностику аденоза проводят с другими диспластическими процессами молочной железы (аденомой, фиброаденомой, кистой) и раком груди.
Лечение аденоза молочной железы
Тактика лечения аденоза (консервативная терапия или хирургическое вмешательство) определяется его формой и характером течения болезни.
При диффузной форме патологии назначается консервативное лечение, которое включает прием седативных средств, витаминов (А, Е, аскорбиновой кислоты, Р, группы В), минералов и гормональных препаратов. При легкой форме заболевания используются монофазные комбинированные оральные контрацептивы курсом на 6 месяцев. При выраженной симптоматике аденоза показан прием гестагенов на протяжении не менее 3-х месяцев.
Больным рекомендуется пересмотреть рацион питания: ограничить животные жиры, углеводы, увеличить потребление свежих овощей и фруктов. При малоподвижном образе жизни необходимо повысить физическую активность и нормализовать вес, по возможности избегать стрессовых ситуаций.
В случае очаговой формы аденоза выполняется секторальная резекция железы - иссечение образования в пределах здоровых тканей со срочным гистологическим исследованием узла. С косметической целью разрез груди выполняется вокруг ареолы соска, после заживления раны остается малозаметный рубец.
Прогноз и профилактика
При проведении ранней диагностики и своевременном начале лечения прогноз для жизни и заболевания благоприятный. Профилактика аденоза включает предупреждение абортов, грамотный подбор гормональных контрацептивов, лечение гинекологических и эндокринных заболеваний, сохранение первой беременности и лактации не менее 6 месяцев, отказ от вредных привычек и ведение здорового образа жизни. Также следует регулярно проводить самообследование груди, каждые полгода посещать гинеколога, придерживаться правильного питания, планировать первую беременность до 30 лет.
Рак Педжета, или болезнь Педжета — редкая разновидность злокачественных опухолей молочной железы, которая поражает сосок и ареолу. Болезнь названа в честь английского врача Джеймса Педжета, жившего и работавшего в XIX столетии. В 1874 году он первый отметил связь между изменениями в соске и злокачественными опухолями молочной железы. На данный момент болезнь Педжета довольно хорошо изучена, существуют эффективные методы ее лечения.
Некоторые цифры и факты:
- По данным американских экспертов, рак Педжета составляет около 1-5% от всех типов рака молочной железы.
- Как и все остальные виды злокачественных опухолей молочной железы, рак Педжета в большинстве случаев встречается у женщин. Редко заболевание диагностируют у мужчин.
- Чаще всего болезнь обнаруживается у людей старше 50 лет. Известны случаи, когда патологию диагностировали у подростков и людей старше 80 лет.
- Средний возраст пациентов-женщин — 62 года, мужчин — 69 лет.
- У 97% пациентов с раком Педжета также имеется «рак на месте» или инвазивная злокачественная опухоль в молочной железе.
Причины заболевания в настоящее время до конца не известны. Существуют две теории:
- Большинство экспертов склоняются к мнению о том, что изначально рак Педжета возникает внутри молочной железы, и оттуда раковые клетки проникают в сосок и ареолу. Это объясняет, почему у 97% больных есть другая опухоль.
- Согласно второй теории, рак Педжета развивается самостоятельно в результате озлокачествления клеток, которые находятся в соске или ареоле. Подтверждением тому служат 3% пациентов, у которых второй опухоли в груди нет.
Вышеописанные изменения в клетках происходят за счет некоторых мутаций. Каждая раковая клетка несет набор мутаций, которые помогают ей бесконтрольно размножаться и выживать. Почему в каждом конкретном случае возникают такие «раковые» генетические изменения — точно сказать невозможно. Врачам и ученым известны некоторые факторы риска, которые повышают вероятность развития рака Педжета:
- Возраст. С годами в теле человека накапливаются мутации, и однажды они могут привести к возникновению злокачественного новообразования в молочной железе или другом органе.
- Семейный анамнез. Если у ваших близких родственников был диагностирован рак груди, ваши риски также повышены.
- Наследственные мутации. Например, известно, что вероятность развития злокачественных опухолей груди повышается при мутациях в генах BRCA1 и BRCA2. Если эти генетические дефекты есть у родителей, они могут передать их своим детям.
- Повышенная плотность ткани молочной железы. Это можно обнаружить во время маммографии — рентгенографического исследования.
- Отягощенный личный анамнез. Если у женщины уже была ранее диагностирована злокачественная опухоль в груди, у нее повышен риск ее повторного возникновения.
- Лишний вес. Этот фактор особенно опасен, если женщина начала набирать лишние килограммы после менопаузы.
- Алкоголь. Чрезмерное и частое употребление спиртного повышает вероятность развития онкологических заболеваний.
- Заместительная гормональная терапия. Женщины, которые принимают препараты эстрогенов, чаще страдают раком Педжета.
Если вы нашли у себя факторы из списка, это еще ни о чем не говорит. Ни один из них не приведет гарантированно к раку. Каждый лишь в некоторой степени повышает вероятность. В то же время, отсутствие всех этих факторов не гарантирует защиты от онкологического заболевания.
Классификация рака Педжета
В соответствии с Клиническими рекомендациями Министерства Здравоохранения РФ, выделяют три варианта заболевания:
- болезнь Педжета;
- болезнь Педжета и внутрипротоковый рак;
- болезнь Педжета и инфильтрирующий протоковый рак.
Стадии заболевания
Рак Педжета, при котором имеются дополнительные опухолевые узлы в молочной железе, классифицируют по стадиям в соответствии с общепринятой системой TNM. В зависимости от показателей T (размеры и распространение первичной опухоли), N (распространение в регионарные лимфатические узлы) и M (наличие отделенных метастазов), выделяют 5 стадий:
- Стадия 0 — опухоль находится в пределах ткани, из которой она развилась, и не распространяется на соседние ткани.
- Стадия I — опухоль не более 2 см в наибольшем измерении. Раковые клетки не распространяются в лимфоузлы, нет отдаленных метастазов.
- Стадия II — опухоль от 2 до 5 см, которая может распространяться в лимфоузлы. При этом на стороне поражения прощупываются подвижные лимфатические узлы.
- Стадия III. На стадии IIIA размер опухоли может превышать 5 см. Она распространяется в лимфатические узлы, которые становятся спаяны друг с другом, окружающими тканями. На стадии IIIB первичная опухоль прорастает в соседние ткани: кожу, стенку грудной клетки.
- Стадия IV — имеются отдаленные метастазы. При этом не важно, какие размеры имеет первичная опухоль.
Симптомы
У 40-50% пациентов при раке Педжета можно прощупать уплотнение в молочной железе. Такой симптом в 60-90% случаев указывает на инвазивный, то есть прорастающий в окружающие ткани, рак.
Обычно первые симптомы заболевания связаны с изменениями в соске и ареоле. Их легко принять за проявления другой патологии — экземы или псориаза:
- покраснение;
- зуд, покалывание, жжение, болезненность;
- деформация, уплощение соска;
- выделения — желтые или кровянистые;
- изъязвления, мокнутие, корочки;
- сосок легко травмируется, начинает кровоточить, затем образуются корочки.
Стоит помнить и о других проявлениях злокачественных новообразований груди: уплотнения, асимметрия, изменения кожи по типу «лимонной корки», увеличение подмышечных лимфатических узлов.
Эти признаки далеко не всегда свидетельствуют об онкологическом заболевании. Но, если они появились, важно сразу посетить врача и провериться.
Очень редкая разновидность заболевания — пигментный рак Педжета. В данном случае приходится проводить дифференциальную диагностику с меланомой.
Методы диагностики
Диагностикой заболевания занимается врач-онкомаммолог. Во время первичного приема он осматривает молочные железы, сосок, ареолу, проводит пальпацию (ощупывание), чтобы обнаружить уплотнения.
В зависимости от клинических проявлений, выделяют три формы заболевания:
- Есть поражение соска и ареолы, но нет опухолевых узлов в молочной железе.
- Узловая форма.
- Есть опухолевый узел, но нет поражения соска и ареолы.
Основной метод диагностики рака Педжета — биопсия. Суть исследования в том, что получают образец патологически измененной ткани и отправляют в лабораторию для изучения под микроскопом. Это помогает достоверно обнаружить опухолевые клетки и установить точный диагноз.

Материал для биопсии можно получить разными способами:
- С помощью соскоба.
- Удаление тонкого слоя кожи с помощью лезвия — бритвенная биопсия.
- Пункционная биопсия — с помощью специального инструмента в виде трубки с острыми краями, он позволяет получить столбик ткани.
- Во время клиновидной биопсии удаляют фрагмент ткани в виде клина.
- В некоторых случаях удаляют весь сосок.
Если по результатам биопсии обнаружена болезнь Педжета, врач назначает дополнительные исследования: маммографию, МРТ, УЗИ. Они помогают выявить дополнительные узлы в груди.
Современные методы и принципы лечения рака Педжета
Многие годы при раке Педжета хирурги придерживались агрессивной тактики: во время операции удаляли всю молочную железу (мастэктомия) и подмышечные лимфатические узлы на стороне опухоли. Такой подход аргументировали тем, что у пациентов зачастую имеются дополнительные опухолевые узлы в груди, и даже если есть только одна опухоль, то после удаления соска и ареолы ее часть все еще может остаться в глубине, что чревато рецидивом. Лимфатические узлы удаляли на всякий случай, так как в них тоже могут находиться раковые клетки.
В настоящее время подходы изменились. В ходе исследований было доказано, что, если в груди есть только одна опухоль в области соска, и нет других узлов по данным маммографии, можно удалить только сосок с ареолой, впоследствии назначив курс лучевой терапии. После такой органосохраняющей операции не отмечается повышенный риск рецидива.
Изменилось отношение и к лимфатическим узлам. В настоящее время существует процедура, которая помогает проверить, не осталось ли в них раковых клеток — сентинель-биопсия. Во время операции хирург вводит в опухоль специальный радиофармпрепарат, который проникает в лимфатические сосуды, достигает близлежащих («сторожевых») лимфатических узлов и заставляет из «светиться». Это «свечение» обнаруживают с помощью специального аппарата — гамма-камеры. Таким образом, врач может обнаружить лимфоузлы, которые первыми принимают лимфу от опухоли, удалить их и проверить, нет ли в них очагов. Если сторожевые лимфоузлы «чистые», значит, раковые клетки до них добраться не успели, и удалять остальные лимфатические узлы нет смысла.
Сентинель-биопсия помогает избежать необоснованного удаления лимфоузлов и тем самым предотвратить развитие осложнения, связанного с нарушением оттока лимфы — лимфедемы.
После операции может быть назначена терапия химиопрепаратами, гормональными, таргетными препаратами. Обычно адъювантную химиотерапию проводят в случаях, когда была удалена большая опухоль, очаги обнаружены в лимфатических узлах, если раковые клетки были низкодифференцированными и склонными к агрессивному росту. Гормональная терапия показана при наличии на поверхности опухолевых клеток рецепторов к гормонам.
Прогноз
Прогноз при раке Педжета зависит от ряда условий. Большое значение имеет наличие в груди дополнительных узлов и стадия заболевания. В США была изучена статистика, оказалось, что пятилетняя выживаемость (процент пациентов, выживших в течение 5 лет с момента, когда была диагностирована опухоль) среди женщин, которые получали лечение при раке Педжета с 1988 по 2001 год, составляет 82,6%. При этом средняя пятилетняя выживаемость при других типах рака груди составляет 87,1%.
Если в груди имеются дополнительные узлы, то пятилетняя выживаемость снижается по мере увеличения стадии:
- I стадия — 95,8%;
- II стадия — 77,7%;
- III стадия — 46,3%;
- IV стадия — 14,3%.
Таким образом, ранняя диагностика помогает улучшить прогноз и существенно повышает шансы на успешное лечение. Как только появились какие-либо подозрительные изменения со стороны молочных желез — нужно немедленно посетить врача-маммолога и пройти обследование. А для того чтобы своевременно обнаружить эти изменения, каждой женщине нужно регулярно раз в месяц проводить самообследование груди. Раз в год нужно проходить осмотр у маммолога, после 40 лет — маммографию.
Существуют ли эффективные методы профилактики?
Так как причины заболевания до конца не известны, то и специфических мер профилактики рака Педжета не существует. Нужно постараться исключить основные факторы риска и в целом вести здоровый образ жизни:
- отказаться от алкоголя;
- придерживаться здорового рациона;
- поддерживать нормальный вес;
- регулярно заниматься спортом.
Вероятность развития злокачественных опухолей груди повышает заместительная гормональная терапия. Поэтому если во время менопаузы женщина испытывает неприятные симптомы, и ей нужно назначить гормоны, врач должен оценить возможные риски. Если женщина склонна к развитию онкологических заболеваний молочной железы, нужно постараться обойтись без гормональных препаратов или назначать их аккуратно, в минимальных дозировках.
Если женщина является носительницей мутаций, которые сильно повышают риск злокачественного перерождения, врач может предложить профилактическую гормональную терапию (препараты, которые блокируют эффекты эстрогенов) или мастэктомию — удаление молочной железы.
Конечно же, важна не только профилактика, но и ранняя диагностика: регулярные самообследования груди, осмотры маммолога, после 40 лет — маммография. В клиниках «Евроонко» существуют различные скрининговые программы для мужчин и женщин. Запишитесь на прием к нашему врачу: он расскажет, какие виды скрининга и как часто нужно проходить в вашем случае.
Предраковые состояния молочной железы
До 25% всех случаев рака у женщин приходится на рак молочной железы. Часто его возникновению предшествуют доброкачественные изменения в молочной железе — мастопатия. У мастопатии есть много синонимов: фиброзно-кистозная болезнь, мастодиния, доброкачественная дисгормональная дисплазия, доброкачественная гиперплазия, аденоз и др.

Что такое мастопатия?
Мастопатия — доброкачественный процесс, при котором в ткани молочной железы нарушается правильное соотношение между клетками железистого эпителия и соединительной ткани. Незначительные изменения обнаруживаются также на уровне строения клеток.
По статистике, женщины с доброкачественной дисплазией молочных желез заболевают РМЖ в 3-4 раза чаще, чем здоровые. Если же процесс сопровождается размножением клеток эпителия с образованием узелков, то риск развития рака увеличивается в 30-40 раз.
До 60-90% женщин репродуктивного возраста имеют те или иные признаки мастопатии. Основная причина развития этого заболевания — гормональный дисбаланс. При доброкачественной дисплазии отмечается избыток эстрогенов на фоне дефицита прогестерона. К такому дисбалансу приводят:
- хронические гинекологические заболевания;
- ожирение;
- некоторые общесоматические болезни (сахарный диабет, гипотиреоз, артериальная гипертензия и др.);
- отдельные методы контрацепции;
- нарушения менструального цикла;
- постоянный стресс и др.
Виды мастопатии
Различают диффузную и узловую мастопатию. Для диффузной формы характерно равномерное разрастание эпителия и соединительной ткани в молочной железе. При узловой мастопатии обнаруживают один или несколько уплотненных узелков с четкой границей — это результат местного разрастания фиброзной ткани и расширения протоков. По данным исследований, узловая мастопатия, будучи локальной формой заболевания, протекает легче, кроме того, она более благоприятна в плане прогноза.
При мастопатии на микроскопическом уровне обнаруживается увеличение количества и размеров клеток эпителия — это явление называют гиперплазией. Различают дольковую (разрастание долек молочной железы) и протоковую (разрастание эпителия протоков) гиперплазию. Если при гиперплазии изменяется также форма клеток, ее расценивают как атипичную и склонную чаще других перерождаться в рак.

Аденоз молочной железы — это форма мастопатии с преобладанием гиперплазии железистого эпителия долек. Если преобладает гиперплазия эпителия молочных протоков, то отмершие в большом количестве эпителиальные клетки забивают просвет протоков, вызывая их расширение. Это явление называют эктазией протоков молочных желез.
Аденоз молочной железы часто обнаруживается у женщин с фиброзно-кистозными изменениями в ткани груди по данным биопсии. Особая разновидность заболевания - склерозирующий аденоз молочной железы . При этом увеличенные дольки органа деформированы рубцовой тканью. Женщины с данной формой патологии нередко жалуются на боли в груди.
При аденозе молочной железы симптомы неспецифичны. Если много увеличенных долек расположено близко по отношению друг к другу, то в молочной желез на ощупь может выявляться уплотнение. Но только по результатам пальпации невозможно сказать, что это такое - доброкачественный процесс или злокачественная опухоль. Иногда на снимках (маммограммах) обнаруживаются кальцинаты - минеральные отложения. Этот признак характерен и для рака. Точный диагноз аденоза молочных желез позволяет установить только биопсия.
Выделяют такие формы патологии, как очаговый аденоз и диффузный. В первом случае процесс ограничен определенной областью в молочных протоках, а во втором разрастается неравномерно и приводит к формированию множественных образований в виде кист и уплотнений.
Итак, что такое аденоз мы разобрались, а как он влияет на риск развития злокачественной опухоли? Некоторые исследования показывают, что у таких женщин немного повышен риск развития рака молочной железы. Но в целом считается, что большинство форм аденоза не повышают вероятность развития злокачественного процесса.
Гиперплазия, аденоз и эктазия молочных желез обладают типичными симптомами мастопатии и часто используются в качестве ее синонимов.
Симптомы мастопатии
В ряде случаев пациентки годами живут, даже не догадываясь о наличии у них мастопатии. Неприятные симптомы отмечаются лишь в 38-50% случаев, они зависят от формы заболевания и фазы менструального цикла.
Основные признаки диффузной мастопатии:
- боли в молочных железах (масталгии),
- отек и увеличение молочных желез (мастодиния),
- выделения из сосков.
Боли появляются обычно за 7-10 дней до менструации, они могут быть ноющими, тупыми или распирающими, разными по интенсивности. Неприятные ощущения усиливаются при движении и пальпации (ощупывании). В начале заболевания боли начинаются незадолго до и проходят сразу после менструации, но со временем они становятся продолжительнее и интенсивнее.
Отек и увеличение размеров молочных желез при мастопатии выражены сильнее, чем их физиологическое нагрубание перед менструацией. Иногда пациентки замечают прозрачные, молочные или зеленоватые выделения из соска. При узловой мастопатии все эти симптомы выражены незначительно или отсутствуют вовсе.
Диагностика мастопатии
При мастопатии важно регулярно наблюдаться у маммолога и уметь самостоятельно обследовать грудь. Врачи рекомендуют проводить самообследование ежемесячно, на 5-12 день цикла.
Вас обязательно должны насторожить:
- асимметрия и разная форма желез;
- узлы и уплотнения;
- втяжения соска;
- пигментации;
- выделения из соска;
- втяжения кожи;
- увеличение и уплотнение подмышечных лимфоузлов.
При обнаружении хотя бы одного из таких симптомов необходимо обратиться к гинекологу, маммологу или онкологу. При мастопатии врач в любом случае назначает дополнительное обследование.
Маммография — рентгенологическое исследование молочных желез, которое используют в качестве метода скрининга (массовой диагностики). Маммографию проводят на 8-10 день цикла. В идеале данное обследование должно назначаться всем женщинам с 35 до 50 лет 1 раз в 2 года, после 50 лет — ежегодно, по показаниям — чаще. Маммография не требует специальной подготовки и с высокой точностью позволяет обнаружить патологические признаки. Благодаря повсеместному распространению маммографов смертность от РМЖ снизилась на 30%.
При мастопатии на маммограмме могут быть обнаружены контурированные тяжистые, округлые сливающиеся или множественные мелкоочаговые тени. Чаще всего изменения носят смешанный характер.
Ультразвуковое исследование (эхография) молочных желез рекомендуется в качестве скрининга женщинам до 35 лет, оно менее информативно, нежели маммография. Точность результатов эхографии определяется размерами образования и разрешением аппаратуры, поэтому его относят к вспомогательным методам.
Пункционная дуктография применяется при подозрении на поражение протоков молочной железы — в проток вводят раствор метиленового синего и выполняют маммографию.
Перед лечением мастопатии независимо от сроков предыдущего исследования обязательно проводят маммографию или УЗИ молочных желез и, по показаниям, — пункционную дуктографию. Если их результаты позволяют заподозрить наличие злокачественного новообразования, врач может назначить более точные методы диагностики, проведение которых возможно лишь в специализированных центрах:
- пункционную биопсию с цитологией,
- тонкоигольную аспирационную биопсию под контролем УЗИ,
- исследование гормонального фона (эстрогены, пролактин).
Они исключают или подтверждают онкологический диагноз со 100%-ной вероятностью.
Важно помнить, что даже если в груди обнаружены уплотнения, или на маммографии зафиксированы узелки — о раке думать еще рано. До 80% пункций новообразований молочной железы в итоге выявляют доброкачественную природу узелков. Тем не менее, при наличии любой формы мастопатии важно регулярно наблюдаться у специалиста и вовремя проходить назначаемые доктором исследования.
Читайте также:
