Бронхиальная астма. Изменения легких при бронхиальной астме.
Добавил пользователь Alex Обновлено: 21.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Бронхиальная астма: причины появления, симптомы, диагностика и способы лечения.
Определение
Бронхиальная астма - это хроническое воспалительное заболевание дыхательных путей, которое проявляется приступами одышки, свистящего дыхания, кашля, а в тяжелых случаях - выраженным и даже жизнеугрожающим нарушением функции дыхания. Тактика ведения пациентов и способы лечения бронхиальной астмы достаточно давно исследуются врачами.
В последние годы частота встречаемости бронхиальной астмы неуклонно росла, что привело к успешной разработке новых эффективных препаратов, которые позволяют достичь контроля над клиническими проявлениями заболевания.
На данный момент правильно подобранная терапия в абсолютном большинстве случаев позволяет сохранить хорошее качество жизни пациента и минимизировать симптоматику болезни.
Причины появления бронхиальной астмы
Бронхиальная астма в типичном случае является заболеванием аллергической природы и связана с повышенной восприимчивостью организма конкретного человека к какому-либо веществу-аллергену. Именно поэтому бронхиальная астма часто сочетается с аллергическим ринитом, конъюнктивитом, атопическим дерматитом и другими аллергическими заболеваниями. Контакт с аллергеном активирует клетки иммунной системы особым образом. Это приводит к развитию череды характерных для астмы изменений в стенках бронхов: происходит скопление иммунных клеток, развивается воспалительный отек, наблюдается гиперреактивность гладкомышечных компонентов бронхиальной стенки, повышается выработка слизи (мокроты).
Эти четыре механизма приводят к сужению просвета бронхов, что, в свою очередь, затрудняет прохождение воздуха по дыхательным путям, вызывая характерные приступы одышки.
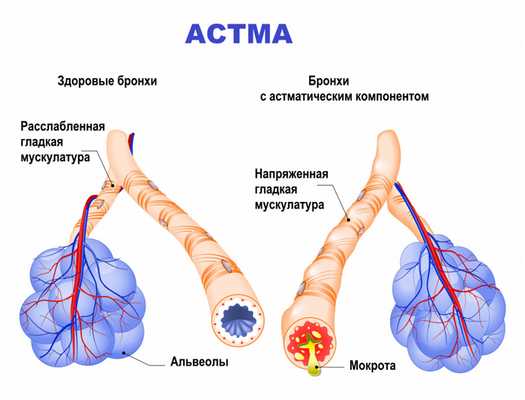
Измененные дыхательные пути при астме
Немаловажную роль в патологических процессах при бронхиальной астме играет функциональное состояние вегетативной нервной системы, наличие хронических заболеваний (особенно дыхательной системы) и вредных привычек. Установлена прямая связь между курением и тяжестью течения заболевания.
Пребывание в среде с повышенным загрязнением воздуха (например, на производстве) провоцирует более тяжелое течение бронхиальной астмы.
Классификация заболевания
При постановке диагноза «бронхиальная астма» врачи стараются максимально уточнить характеристики заболевания у конкретного пациента в соответствии с нижеприведенной классификацией. Это позволяет определять тактику ведения пациента, предположительный ответ на терапию и прогноз.
Бронхиальная астма подразделяется на аллергическую, для которой характерны общие механизмы развития и признаки атопических (аллергических) заболеваний, и неаллергическую. Дополнительно астма характеризуется природой аллергена, вызывающего приступ.
В зависимости от частоты развития приступов и возможности их контролировать с помощью проводимой терапии астма бывает интермиттирующей (преходящей) и персистирующей (постоянной). Последняя, в свою очередь, подразделяется по степени тяжести на легкую, среднетяжелую и тяжелую.
Симптомы бронхиальной астмы
Типичным проявлением астмы является синдром бронхиальной обструкции (сужение просвета бронхов). Приступы одышки поначалу развиваются в основном при контакте с причинно-значимым аллергеном.
У больного возникает сухой кашель, затруднение дыхания (преимущественно на выдохе), дыхание может сопровождаться свистящими хрипами.
Во время приступа человек, как правило, испытывает чувство страха и ощущает нехватку воздуха. Состояние немного облегчается, если принять вынужденное положение - сесть, несколько наклонив туловище вперед, с упором вытянутыми руками на колени или край стула. Визуально отмечается бочкообразное вздутие грудной клетки - она словно застывает в положении глубокого вдоха.
В тяжелых случаях из-за недостаточного обогащения крови кислородом кожа приобретает синеватый оттенок.
По мере прогрессирования заболевания и при отсутствии соответствующего лекарственного контроля приступы астмы начинают развиваться не только в ответ на специфический аллерген, но и при эмоциональной и физической нагрузке, резкой смене температуры окружающего воздуха, в ответ на резкие запахи и т.д.
Диагностика бронхиальной астмы
Диагностика бронхиальной астмы основывается в первую очередь на жалобах пациента, истории болезни и результатах объективного обследования. Для врача крайне важно выяснить, в ответ на что развивается приступ, как долго продолжается, через какое время прекращается, как давно появились первые симптомы заболевания. Для подтверждения диагноза «аллергическая бронхиальная астма» важно выявить наличие у пациента и у его родственников симптомов других аллергических заболеваний.
После постановки предположительного диагноза проводятся специальные инструментальные и лабораторные исследования.
Среди инструментальных методов ведущую роль играют пикфлоуриметрия и спирометрия.
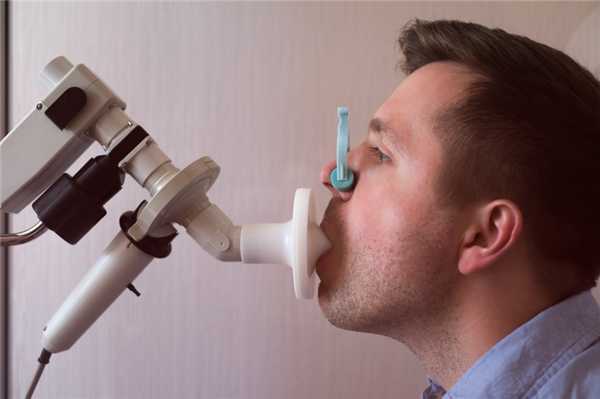
Пациент во время выполнения спирометрии
Данные методы позволяют оценить объем вдыхаемого и выдыхаемого воздуха, скорость выдоха и рассчитать специфические индексы (например, индекс Тиффно), которые характеризуют степень нарушения прохождения воздуха через дыхательные пути. Для этого пациента просят сделать вдох и далее выдохнуть в специальный прибор для измерения вышеперечисленных параметров. Поскольку данные исследования требуют координированных действий врача и пациента, их редко проводят детям младше 5 лет.
Для постановки диагноза нужно сделать пробу с лекарственным препаратом (бронхолитиком), поэтому перед спирометрией пациенту проводят медикаментозную ингаляцию. Данная проба показывает ответ бронхов на препараты и позволяет дифференцировать бронхиальную астму от других заболеваний со схожими симптомами.
Из лабораторных анализов наиболее диагностически значимым считается серологическое исследование с целью выявления специфических антител (специфические IgE) к возможным причинно-значимым аллергенам.
Бронхиальная астма
Бронхиальная астма - это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
МКБ-10
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены - это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину - это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая - симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя - частота приступов ежедневная
- тяжелая - симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК - эозинофилия и незначительное повышение СОЭ - определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа - это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков - аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
1. Бронхиальная асмта: Учебно-методические рекомендации/ Олейников В.Э., Бондаренко Л.А., Герасимова А.С. - 2003.
Атопическая бронхиальная астма
Атопическая бронхиальная астма - это хроническое неинфекционно-аллергическое поражение дыхательных путей, развивающееся под воздействием внешних аллергенов на фоне генетически обусловленной склонности к атопии. Проявляется эпизодами внезапного приступообразного удушья, кашлем со скудной вязкой мокротой. При диагностике атопической бронхиальной астмы оценивается анамнез, данные аллергопроб, клинического и иммунологического исследования крови и бронхоальвеолярного лаважа. При атопической бронхиальной астме назначается диета, противовоспалительная, десенсибилизирующая терапия, бронхолитические и отхаркивающие средства, специфическая гипосенсибилизация.

Атопическая бронхиальная астма - аллергическая бронхообструктивная патология с хроническим течением и наличием наследственной предрасположенности к сенсибилизации. В ее основе лежит повышенная чувствительность бронхов к различным неинфекционным экзоаллергенам, попадающим в организм с вдыхаемым воздухом и пищей. Атопическая бронхиальная астма относится к весьма тяжелым проявлениям аллергии, ее распространенность составляет 4-8% (5% среди взрослого населения и 10-15% среди детей). В последние годы в практической пульмонологии наблюдается прогрессирующий рост заболеваемости этим вариантом астмы. Атопическая бронхиальная астма более чем у половины больных манифестирует уже в детском возрасте (до 10 лет), еще в трети случаев в период до 40 лет. Астма у детей носит преимущественно атопический характер, чаще поражает мальчиков.
Атопическая бронхиальная астма является полиэтиологической патологией, развивающейся при стечении определенных внутренних и внешних причин. Большое значение отводится наследственной склонности к аллергическим проявлениям (повышенной выработке IgE) и гиперреактивности бронхов. Более чем в 40 % случаев заболевание фиксируется как семейное, причем склонность к атопии в 5 раз чаще передается по материнской линии. При атопической астме в 3-4 раза выше встречаемость других семейных форм аллергии. Присутствие у пациента гаплотипа А10 В27 и группы крови 0 (I) являются факторами риска развития атопической формы астмы.
Главными внешними факторами, ответственными за реализацию предрасположенности к атопической бронхиальной астме, выступают неинфекционные экзоаллергены (вещества растительного и животного происхождения, бытовые, пищевые аллергены). Наиболее выраженным сенсибилизирующим потенциалом обладают домашняя и библиотечная пыль; шерсть и продукты жизнедеятельности домашних животных; перо домашних птиц; корм для рыб; пыльца растений; пищевые продукты (цитрусы, клубника, шоколад). В зависимости от ведущей причины выделяют различные типы аллергической бронхиальной астмы: пылевая (бытовая), пыльцевая (сезонная), эпидермальная, грибковая, пищевая (нутритивная). В начальной стадии астмы имеет место один патогенетический вариант, но в последующем могут присоединиться и другие.
Факторы риска:
Обострению астмы способствуют:
- ОРВИ
- курение, дым, выбросы промышленных предприятий,
- резкие химические запахи
- значительный перепад температур
- прием медикаментов
Развитие ранней сенсибилизации у ребенка провоцируют:
- токсикозы беременности
- раннее введение искусственных смесей
- вакцинация (особенно, против коклюша).
Первой обычно возникает пищевая сенсибилизация, затем кожная и дыхательная.
В формировании астматических реакций задействованы иммунные и неиммунные механизмы, в которых участвуют различные клеточные элементы: эозинофильные лейкоциты, тучные клетки, базофилы, макрофаги, Т-лимфоциты, фибробласты, клетки эпителия и эндотелия и др. Атопической форме астмы свойственны аллергические реакции I типа (анафилактические).
В иммунологическую фазу происходит развитие сенсибилизации организма к впервые поступившему аллергену за счет синтеза IgE и IgG4 и их фиксации на наружной мембране клеток-мишеней. В патохимическую фазу повторный контакт аллергена с клетками-мишенями запускает резкий выброс различных медиаторов воспаления - гистамина, цитокинов, хемокинов, лейкотриенов, фактора активации тромбоцитов и др. Развивается ранняя астматическая реакция (в период от 1-2 мин. до 2 ч после воздействия аллергена) в виде бронхообструктивного синдрома с отеком слизистой бронхов, спазмом гладкой мускулатуры, повышенной секрецией вязкой слизи (патофизиологическая фаза). Бронхоспазм приводит к ограничению поступления воздушного потока в нижние отделы дыхательного тракта и временному ухудшению вентиляции легких.
Поздняя астматическая реакция сопровождается воспалительными изменениями бронхиальной стенки - эозинофильной инфильтрацией слизистой оболочки и подслизистого слоя, десквамацией клеток мерцательного эпителия, гиперплазией бокаловидных клеток, разрастанием и гиалинизацией базальной мембраны. Даже при стойкой ремиссии астмы в стенке бронхов поддерживается хроническое воспаление. При длительном течении атопической бронхиальной астмы формируется необратимость изменений со склерозированием бронхиальной стенки. Вне приступа и при неосложненном течении изменения в легких не отмечаются.
Симптомы атопической астмы
У детей первые респираторные проявления аллергии, относящиеся к предастме, могут наблюдаться уже на втором-третьем году жизни. Типичные астматические симптомы появляются позже, в возрасте 3-5 лет. Патогномоничными симптомами атопической бронхиальной астмы служат внезапные приступы обструктивного удушья, быстро развивающиеся на фоне хорошего самочувствия. Астматическому приступу может предшествовать заложенность и зуд в носу, чихание, жидкие назальные выделения, саднение в горле, сухой кашель. Приступ достаточно быстро обрывается спонтанно или после лекарственного воздействия, завершаясь отхождением скудной вязкой мокроты слизистого характера. В межприступный период клинические проявления заболевания обычно минимальные.
Наиболее распространенная - бытовая форма атопической бронхиальной астмы ярко проявляется в отопительный период в связи с повышением запыленности помещений и характеризуется эффектом элиминации - купированием приступов при уходе из дома и возобновлением при возвращении. Эпидермальная форма астмы проявляется при контакте с животными, начинаясь с аллергического риноконъюнктивального синдрома. Сезонная астма протекает с обострениями в период цветения трав, кустарников и деревьев (весна-лето), грибковая - в период спорообразования грибов (сезонно или круглогодично) с временным облегчением после выпадения снега и непереносимостью дрожжесодержащих продуктов.
Обострение аллергической бронхиальной астмы проявляется приступами различной интенсивности. При длительном контакте с большой концентрацией аллергена может развиться астматический статус с чередованием тяжелых приступов удушья на протяжении суток и более, с мучительной одышкой, усиливающейся при любых движениях. Больной возбужден, вынужден принимать положение сидя или полусидя. Дыхание происходит за счет всей вспомогательной мускулатуры, отмечаются цианоз слизистых оболочек, акроцианоз. Может отмечаться резистентность к противоастматическим средствам.
Развивающиеся во время тяжелых приступов функциональные изменения (гипоксемия, гиперкапния, гиповолемия, артериальная гипотония, декомпенсированный респираторный ацидоз и др.) несут угрозу жизни больного в связи с риском возникновения асфиксии, тяжелой аритмии, комы, остановки дыхания и кровообращения. Легочными осложнениями атопической бронхиальной астмы могут становиться бактериальные инфекции дыхательных путей, эмфизема и ателектаз легких, пневмоторакс, дыхательная недостаточность; внелегочными - сердечная недостаточность, легочное сердце.
Диагностика атопической формы астмы включает осмотр, оценку аллергологического анамнеза (сезонность заболевания, характер приступов), результатов диагностических аллергопроб (кожных скарификационных и ингаляционных провокационных), клинического и иммунологического исследований крови, анализа мокроты и промывных вод бронхов. У больных атопической бронхиальной астмой имеется наследственная отягощенность по атопии и/или внелегочные проявления аллергии (экссудативный диатез, экзема, аллергический ринит и др.).
Кожные пробы позволяют установить потенциальные аллергены; ингаляционные тесты с гистамином, метахолином, ацетилхолином - приступообразную гиперреактивность бронхов. Аллергический характер бронхиальной астмы подтверждают эозинофилия и высокий титр общего и специфических IgE в сыворотке крови. Данные бронхоальвеолярного лаважа определяют изменение клеточного состава мокроты (эозинофилию, присутствие специфичных элементов - спиралей Куршмана, кристаллов Шарко-Лейдена).
Диагностика пищевой сенсибилизации при атопической бронхиальной астме включает ведение пищевого дневника, проведение элиминационных диет и дифференциально-диагностического лечебного голодания; провокационных тестов с продуктами; кожных проб с пищевыми аллергенами; определение специфических Ig в сыворотке крови. Трудности в уточнении пылевой природы аллергии связаны со сложным антигенным составом пыли. Атопическую бронхиальную астму важно отличать от обструктивного бронхита, других вариантов астмы.
Лечение атопической астмы
Ведение больных с атопической бронхиальной астмой осуществляется специалистом-пульмонологом и аллергологом-иммунологом. Необходимым условием лечения служит устранение или ограничение экзоаллергенов (отказ от ковров, мягкой мебели и пухо-перьевых постельных принадлежностей, содержания домашних питомцев, курения), частая влажная уборка, соблюдение гипоаллергенной диеты и т. д., а также самоконтроль со стороны пациента.
Медикаментозная терапия атопической астмы включает десенсибилизирующие и противовоспалительные препараты (кромолин-натрий, кортикостероиды). Для купирования острых приступов удушья применяются бронходилататоры. При бронхиальной астме предпочтение отдается ингаляционным формам стероидов, применяемым в виде дозированных аэрозольных ингаляторов или небулайзерной терапии. Для улучшения проходимости бронхов показаны отхаркивающие средства.
При легкой форме астмы достаточно симптоматического приема бронхолитиков короткого действия (перорально или ингаляционно), при тяжелом - показано ежедневное применение противовоспалительных средств или ингаляционных кортикостероидов; пролонгированных бронходилататоров. При астматическом статусе назначают регидратационную терапию, коррекцию микроциркуляторных сдвигов и ацидоза, оксигенотерапию, при необходимости - ИВЛ, бронхоальвеолярный лаваж, длительную эпидуральную аналгезию. При атопической бронхиальной астме могут использоваться плазмаферез, гемосорбция; вне обострения - проводиться специфическая гипосенсибилизация, иммунокоррекция, ЛФК, иглорефлексотерапия, физиопроцедуры, спелеотерапия, санаторно-курортное лечение.
Прогноз атопической астмы зависит от тяжести обструкции и развития осложнений; в тяжелых случаях возможен летальный исход от остановки дыхания и кровообращения. Профилактика данного варианта астмы заключается в устранении профвредностей, домашних источников аллергии, просушивании и фунгицидной обработке сырых помещений, соблюдении гипоаллергенной диеты, смене климатической зоны в период цветения растений.
2. Бронхиальная асмта: Учебно-методические рекомендации/ Олейников В.Э., Бондаренко Л.А., Герасимова А.С. - 2003.
4. Внутренние болезни в 2-х томах: учебник/ Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
Астматический бронхит
Астматический бронхит - это респираторный аллергоз, протекающий с преимущественным поражением бронхов среднего и крупного калибра. Проявлениями астматического бронхита служат приступообразный кашель с затрудненным форсированным, шумным выдохом; одышка экспираторного типа. Диагностика астматического бронхита включает консультацию пульмонолога и аллерголога, аускультацию и перкуссию легких, рентгенографию легких, проведение кожно-аллергических проб, исследование иммуноглобулинов и комплемента, исследование ФВД, бронхоскопию. Лечение астматического бронхита заключается в назначении бронхолитиков, отхаркивающих и противогистаминных препаратов, спазмолитиков, физиолечения, ЛФК, массажа.
Астматический бронхит - инфекционно-аллергическое заболевание нижних дыхательных путей, характеризующееся гиперсекрецией слизистой, отеком стенок, спазмом крупных и средний бронхов. При астматическом бронхите, в отличие от бронхиальной астмы, обычно не возникает приступов выраженного удушья. Тем не менее, в современной пульмонологии астматический бронхит расценивается как состояние предастмы. Чаще всего астматический бронхит развивается у детей дошкольного и раннего школьного возраста с отягощенным анамнезом по аллергическим заболеваниям.
Астматический бронхит имеет полиэтиологическую природу. При этом непосредственными аллергенами могут выступать как неинфекционные агенты, так и инфекционные факторы (вирусные, грибковые, бактериальные), поступающие в организм аэробронхогенно или через ЖКТ. Среди неинфекционных аллергенов чаще всего выявляются домашняя пыль, пух, пыльца растений, шерсть животных, компоненты пищи и консерванты. Астматический бронхит у детей может являться следствием лекарственной и вакцинальной аллергии. Нередко имеет место поливалентная сенсибилизация. Часто в анамнезе пациентов имеются указания на наследственную предрасположенность к аллергии (экссудативный диатез, нейродермит, аллергический ринит и др.).
Инфекционным субстратом астматического бронхита в большинстве случаев выступает патогенный стафилококк. На это указывает частая высеваемость микроорганизма из секрета трахеи и бронхов, а также повышенный уровень специфических антител в крови больных с астматическим бронхитом. Нередко астматический бронхит развивается после перенесенного гриппа, ОРВИ, пневмонии, коклюша, кори. Отмечены неоднократные случаи развития астматического бронхита у пациентов с гастроэзофагеальной рефлюксной болезнью. В зависимости от ведущего аллергического компонента, обострения астматического бронхита могут возникать в весенне-летний период (сезон цветения растений) или холодное время года.
В патогенезе астматического бронхита ведущим механизмом служит повышенная реактивность бронхов к различного рода аллергенам. Предполагается наличие нейрогенных и иммунологических звеньев патологического ответа. Местом конфликта «аллерген-антитело» являются бронхи среднего и крупного калибра; мелкие бронхи и бронхиолы при астматическом бронхите остаются интактными, что объясняет отсутствие в клинике заболевания выраженного бронхоспазма и астматических приступов. По типу иммунопатологических реакций выделяют атопическую и инфекционно-аллергическую формы астматического бронхита. Атопическая форма характеризуется развитием I типа аллергической реакции (гиперчувствительностью немедленного типа, IgE-опосредуемой аллергической реакцией); инфекционно-аллергическая форма - развитием аллергической реакции IV типа (гиперчувствительностью замедленного типа, клеточно-опосредованной реакцией). Встречаются смешанные механизмы развития астматического бронхита.
Патоморфологическим субстратом астматического бронхита служит спазмом гладкой мускулатуры бронхов, нарушение бронхиальной проходимости, воспалительный отек слизистой, гиперфункция бронхиальных желез с образованием секрета в просвете бронхов. Бронхоскопия при атопической форме астматического бронхита выявляет характерную картину: бледную, но отечную слизистую оболочку бронхов, сужение сегментарных бронхов вследствие отека, большое количество вязкого слизистого секрета в просвете бронхов. При наличии инфекционного компонента определяются изменения бронхов, типичные для вирусно-бактериальных бронхитов: гиперемия и отечность слизистой, наличие слизисто-гнойного секрета.
Симптомы астматического бронхита
Течение астматического бронхита носит рецидивирующий характер с периодами обострения и ремиссии. В острую фазу возникают приступы кашля, которые нередко провоцируются физической нагрузкой, смехом, плачем. Пароксизму кашля могут предшествовать предвестники в виде резко возникающей заложенности носа, серозно-слизистого ринита, першения в горле, легкого недомогания. Температура тела при обострении может быть субфебрильной или нормальной. Вначале кашель обычно сухой, в дальнейшем в течение суток может сменяться с сухого на влажный. Острый кашлевой приступ при астматическом бронхите сопровождается затрудненным дыханием, экспираторной одышкой, шумным, форсированным свистящим выдохом. Астматический статус при этом не развивается. В конце пароксизма обычно наблюдается отхождение мокроты, вслед за чем следует улучшение состояния.
Особенностью астматического бронхита служит упорное повторение симптомов. При этом, в случае неинфекционной природы заболевания, отмечается так называемый элиминационный эффект: приступы кашля прекращаются вне действия аллергена (например, при проживании детей вне дома, изменении характера питания, смене сезонов и т. д.). Продолжительность острого периода астматического бронхита может составлять от нескольких часов до 3-4 недель. Частые и упорные обострения астматического бронхита могут приводить к развитию бронхиальной астмы.
Большинство детей, страдающих астматическим бронхитом, имеют другие заболевания аллергического характера - поллиноз, аллергические диатезы на коже, нейродермит. Полиорганные изменения при астматическом бронхите не развиваются, однако могут выявляться неврологические и вегетативные изменения - раздражительность, вялость, повышенная потливость.
Постановка диагноза астматического бронхита требует учета данных анамнеза, проведения физикального и инструментального обследования, аллергодиагностики. Поскольку астматический бронхит служит проявлением системного аллергоза, его диагностикой и лечением занимаются врачи-пульмонологи и аллергологи-иммунологи. У пациентов с астматическим бронхитом грудная клетка, как правило, не увеличена в объеме. При перкуссии определяется коробочный оттенок звука над легкими. Аускультативная картина астматического бронхита характеризуется жестким дыханием, наличием рассеянных сухих свистящих и разнокалиберных влажных хрипов (крупно- и мелкопузырчатых).
Рентгенография легких выявляет так называемую «скрытую эмфизему»: разрежение легочного рисунка в латеральных отделах и сгущение - в медиальных; усиление рисунка корня легкого. Эндоскопическая картина при астматическом бронхите зависит от присутствия инфекционно-воспалительного компонента и варьирует от почти неизмененной слизистой бронхов до признаков катарального, иногда катарально-гнойного эндобронхита.
В крови у больных с астматическим бронхитом определяется эозинофилия, повышенное содержание иммуноглобулинов IgA и IgE, гистамина, снижение титра комплемента. Установить причину астматического бронхита позволяет проведение скарификационных кожных проб, элиминация предполагаемого аллергена. Для определения инфекционного возбудителя производится бакпосев мокроты на микрофлору с определением чувствительности к антибиотикам, бакисследование промывных вод бронхов. С целью оценки степени бронхиальной обструкции, а также мониторинга течения заболевания проводится исследование функции внешнего дыхания: спирометрия (в т. ч. с пробами), пикфлоуметрия, газоаналитическое исследование внешнего дыхания, плетизмография, пневмотахография.
Лечение астматического бронхита
Подход к терапии астматического бронхита должен быть комплексным и индивидуализированным. Эффективно проведение длительной специфической гипосенсибилизации аллергеном в соответствующих разведениях. Лечебные микродозы аллергена увеличивают с каждой инъекцией до достижения максимально переносимой дозы, затем переходят на лечение поддерживающими дозировками, которое продолжают не менее 2-х лет. Как правило, у детей с астматическим бронхитом, получавшим специфическую гипосенсибилизацию, не происходит трансформации бронхита в бронхиальную астму.
При проведения неспецифической десенсибилизации используют инъекции гистаглобулина. Пациентам с астматическим бронхитом показан прием антигистаминных препаратов (кетотифена, хлоропирамина, дифенгидрамина, клемастина, мебгидролина). При наличии признаков бронхиальной инфекции назначаются антибиотики. В комплексную терапию астматического бронхита включаются бронхолитики, спазмолитики, муколитики, витамины. Для купирования приступа кашля могут использоваться ингаляторы - сальбутамол, фенотерола гидробромид и др.
Эффективна небулайзерная терапия, хлористо-натриевые и щелочные ингаляции, улучшающие трофику слизистой, уменьшающие вязкость слизи, восстанавливающие местный ионный баланс. Из физиотерапевтических процедур при астматическом бронхите назначаются лекарственный электрофорез, УФО, общий массаж, локальный массаж грудной клетки, перкуторный массаж. Целесообразно проведение гидропроцедур, лечебного плавания, ЛФК, иглорефлексотерапии, электроакупунктуры. В периоды ремиссии астматического бронхита рекомендуется лечение на специализированных курортах.
1. Внутренние болезни в 2-х томах: учебник/ Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010.
2. Бронхиальная астма и хроническая обструктивная болезнь легких/ Баур К., Прейссер А., Лещенко И.В. - 2010.
3. Рецидивирующий обструктивный бронхит у детей младшего возраста: критерии диагностики и терапия: Автореферат диссертации/ Лукашева И.В.
Бронхиальная астма: симптомы и лечение
За последние 50 лет бронхиальная астма приобрела статус медико-социальной проблемы. В мире насчитывается примерно 300 млн астматиков, 10% из которых — дети. В структуре заболеваемости лидирует аллергическая форма патологии, дебютирующая в детском и подростковом возрасте. Заболевание существенно снижает качество жизни, в половине случаев приводит к инвалидности. Тяжелые формы сопряжены с риском летальности. Рост числа заболевших детей врачи связывают с ухудшением экологии, тотальной урбанизацией, увеличением числа потенциальных аллергенов. В изучении бронхиальной астмы, симптомов и методов терапии принципиально важным является междисциплинарное взаимодействие пульмонологии и аллергологии-иммунологии. О том, как развивается астма, какие препараты применяют для системного лечения бронхиальной астмы и купирования приступов, расскажем в статье.
Общая информация
Астма — хроническое неинфекционное воспаление, связанное с изменением иммунологической реактивности бронхиального дерева. Показательные признаки болезни — приступы удушья, возникающие каждый раз при встрече иммунной системы с теми или иными раздражителями, развитие на этом фоне обструкции (непроходимости) бронхов. Воспалительная реакция относится к полиэтиологическим патологиям, развитие которых обусловлено корреляционным воздействием внешних и внутренних факторов. Большинство случаев связано с активизацией неблагополучной наследственности на фоне неустойчивого иммунитета, неблагоприятных условий проживания, вредных привычек. Несмотря на достижения современной пульмонологии, бронхиальная астма не перестает считаться необратимым заболеванием, однако поддается контролю.
Основополагающий фактор риска атопической бронхиальной астмы (БА) — отягощенная генетика в плане аллергических реакций. В половине случаев болезнь регистрируется как семейная — с передачей генов по материнской линии в 5 раз чаще, чем по линии отца. Дети получают в наследство не саму астму, а предрасположенность к заболеванию — набор измененных генов, отвечающих за синтез иммуноглобулинов Е (IgE). Наличие бронхиальной астмы у родителей не гарантирует ее развитие у детей, хотя доказанный риск составляет не менее 30%. Чтобы иммунопатология сработала, необходимы триггеры — потенциальные аллергены. В основную группу входят:
- бытовые раздражители — синантропные клещи, живущие в домашней и библиотечной пыли, споры плесени, шерсть и перхоть животных;
- пыльца растений, вызывающая поллиноз (полынь, амброзия, тополь);
- нутритивные аллергены — животные и растительные белки, цитрусовые фрукты, шоколад, прочие продукты.
К дополнительным неблагоприятным факторам развития БА относятся:
- Работа на вредном производстве. Иммунопатологические реакции активизируются при постоянных контактах с химикатами (эпихлоргидрином, формальдегидом, фталатом), диспергированными частицами, которые образуются в процессе производства. В группу риска входят сварщики, маляры, работники пищевой, химической, деревообрабатывающей промышленности, парикмахеры, кондитеры, продавцы бытовой химии.
- Частые инфекционные болезни дыхательной системы. Во-первых, постоянные инфекции поддерживают перманентность воспаления, что повышает сенсибилизацию к потенциальным раздражителям. Во-вторых, атопическую реакцию вызывают продукты жизнедеятельности бактерий, вирусов, других возбудителей инфекционных заболеваний. В-третьих, косвенно повлиять на механизм наследования может частый или длительный прием антибактериальных препаратов, назначаемых для лечения.
- Неблагоприятные климатические условия. У детей, проживающих в северных широтах, риск реализации наследственной предрасположенности выше. Все дело в иммунитете, который ослаблен вследствие дефицита витамина D, частых простудных болезней.
- Никотиновая зависимость, пассивное курение. Создают дополнительную токсическую нагрузку, что ослабляет иммунитет органов дыхания.
Нарушение иммунологической реактивности бронхов развивается на фоне гиперчувствительности к определенным раздражителям. Впервые встретившись с потенциальным сенсибилизатором, в организме начинается выработка антител — иммуноглобулинов Е, которые определяют принадлежность того или иного вещества к иммунной системе. Если вещество получает статус «опасный», для его обезвреживания в кровь выбрасываются медиаторы воспаления: гистамин, интерлейкин-1. При повторном контакте с раздражителем гистамин синтезируется молниеносно. Повышается проницаемость бронхиальных сосудов, плазма выходит в межклеточное пространство. Далее развивается воспалительный отек слизистой бронхов, сопровождаемый гиперсекрецией желез, расположенных в системе дыхания. Слизистый секрет аккумулируется в просвете дыхательных трубочек, но не может оттуда выйти. Мышечная ткань, окружающая бронхи, резко сжимается. Возникает спазм, в результате которого сужаются дыхательные пути. Нарушение проводимости воздуха приводит к неадекватному газообмену — гипоксемии (снижению уровня кислорода в крови) и гиперкапнии (накоплению углекислого газа в крови). При длительном течении бронхиальной астмы здоровые ткани заменяются соединительнотканными волокнами, не несущими функциональной нагрузки.
Гораздо меньший процент приходится на долю неаллергической БА. Механизм развития бронхообструкции связан с нарушением мукоцилиарного клиренса, который отвечает за защиту слизистой оболочки органов дыхания. Под воздействием негативных факторов слизистая теряет способность выводить бронхо-легочный секрет, который скапливается в просвете бронхов. Причины пароксизмов (приступов) неаллергической БА — психоэмоциональные нагрузки, идиосинкразия, нарушение гормонального фона, некорректный прием антипиретиков (аспирина), тяжелый физический труд, интенсивные спортивные тренировки.
Классификация БА по тяжести течения
Характер течения зависит от интенсивности проявления симптомов, регулярности и тяжести пароксизмов:
- Интермиттирующая (эпизодическая). Протекает с редкими дневными обострениями (не чаще 1 раза в 14-15 дней), в ночные часы не беспокоит.
- Легкая хроническая (персистирующая). Отмечаются еженедельные приступы удушья днем и эпизодические ночью.
- Средняя персистирующая. Пароксизмы случаются ежедневно, независимо от времени суток. Кроме того, несколько раз в неделю значительно ухудшается общее состояние.
- Тяжелая. Общая симптоматика сохраняется постоянно, пароксизмы атакуют больного днем и ночью.
По характеру течения врач определяет уровень возможного контроля, тактику терапии, подбирает лекарства для лечения бронхиальной астмы.
Виды БА по фенотипу
Фенотипические формы БА отражены в Международной классификации болезней:
- Аллергическая экзогенная, атопическая. В 90% развивается у детей и подростков с неблагополучным семейным анамнезом.
- Неаллергическая (идиосинкратическая, эндогенная). Не связана с наследственной сенсибилизацией. Возникает у взрослых на фоне стресса, гормональных сбоев, приема аспирина, самолечения глюкокортикостероидами.
- Сочетаемая. Аллергические реакции сочетаются с ожирением, поллинозом, бронхитом или идиосинкразией. Развитие патологии не зависит от возрастной и гендерной принадлежности пациента.
У женщин в предклимактерический период и менопаузу встречается БА с запоздалым началом. Изменения бронхиального дерева связаны со сменой гормонального статуса.
Бронхиальная астма: симптомы и признаки
Предположить развитие БА можно по изменениям со стороны органов дыхания и иммунитета:
- хронический кашель со свистом, который вырывается из гортани при выдохе;
- частые осложнения сезонных ОРВИ со стороны дыхательных путей — бронхит, пневмония, трахеит, ларинготрахеит и др.;
- затрудненное длительное восстановление дыхания после волнения или физических упражнений;
- диспноэ — одышка, не связанная с интенсивными физическими нагрузками;
- ринорея (слизистые выделения из носа) в период цветения.
При подтверждении диагноза потенциальные признаки переходят к общей симптоматике. В стадии хронического воспаления бронхо-легочной системы к ним присоединяются слабость, бессонница, раздражительность, ночная потливость, нарушение сердечного ритма. Осложнениями астмы становятся сердечно-легочная недостаточность, эмфизема легких.
Развитие приступа удушья при бронхиальной астме
Пароксизм развивается поэтапно:
- Компенсация — этап предвестников. При приближающемся пароксизме пациента беспокоят чихание, ринорея, учащенное сердцебиение, ажитация, тревожность. Дыхание делается неравномерным — вдох поверхностный, выдох пролонгированный.
- Субкомпенсация. Компенсаторный механизм перестает уравновешивать нарушения бронхиальной проводимости. Появляются свистящая одышка, чувство нехватки кислорода (гипоксия). Стремительный резкий вдох сменяет удлиненный выдох с грудным свистом и хрипом. Аритмичная работа бронхо-легочной системы вызывает сильный кашель с плохо отхаркивающейся мокротой. Из-за гипоксии учащается пульс, синеет кожа носогубного треугольника, возникают головокружение, тремор, давящая боль в груди. Стараясь облегчить проникновение воздуха в легкие, пациент принимает коленно-локтевую позу.
- Астматический статус — тяжелое обострение бронхообструкции, не реагирующее на системную терапию. Жизнеугрожающее состояние характеризуется образованием слизистых пробок из густой мокроты, развитием дыхательной недостаточности, асфиксией (удушьем). Без экстренной врачебной помощи приступ бронхиальной астмы может закончиться фатально.
- Этап обратного развития. Если удушье удалось своевременно купировать, постепенно стабилизируются дыхание и сердцебиение, а кашель становится продуктивным. В течение 30-60 минут сохраняются бледность кожных покровов, экстремальная слабость, дрожание конечностей.
При тесном контакте с аллергенами пароксизм может развиваться быстро — без предвестников и с ускоренным течением этапа субкомпенсации.
Диагностика БА
Бронхиальную астму важно отличать от острой левожелудочковой недостаточности (сердечной астмы), бронхита обструктивной или астматической формы. Поставить точный диагноз только на основании симптомов нельзя. В диагностический комплекс входят:
- Изучение семейного анамнеза, анализ преморбидного фона пациента, выявление кожных высыпаний, аллергического ринита.
- Оценка клинического состояния больного, динамики заболевания, частоты обострений, интенсивности, продолжительности приступов.
- Оценка эффективности применяемых антигистаминных препаратов при аллергии.
- Физикальный осмотр. При аускультации пульмонолог слышит свистящие и хрипящие звуки, специфические затяжные шумы во время вдоха и выдоха. При перкуссии отмечается низкий тимпанит — звук, похожий на стук по картонной коробке (коробочный звук).
- Спирометрия — аппаратное измерение объемных и скоростных показателей проводимости воздуха в бронхах. Проводят для оценки внешнего дыхания.
- Пикфлоуметрия — инструментальное определение максимальной скорости выдоха.
- Бронхоскопия — исследование бронхов. Через рот вводят гибкий эндоскоп, оснащенный видеокамерой и системой освещения. На экран выводится изображение внутренней поверхности бронхиальных путей.
- Электрокардиография (ЭКГ) для оценки функциональной мощности сердца.
- Рентген или КТ грудной клетки для оценки состояния дыхательной системы.
- Кожные аллергопробы — выявление аллергенов, вызывающих удушье. Тестирование заключается в ведении минимальных доз аллергена. При наличии иммунологической реакции появляется зуд, отек или сыпь. Метод проведения кожных аллергопроб выбирает пульмонолог — скарификационные, внутрикожные, аппликационные или prick-test (пробы с уколом).
- Провокационный ингаляционный тест с небулайзером — вдыхание аллергенов через маску под контролем врача.
- Анализ крови на содержание иммуноглобулинов Е, радиоаллергосорбентный тест на IgE.
- Исследование газового состава крови — определение сатурации, парциального давления кислорода и углекислого газа, концентрации в плазме анионов бикарбоната.
- Клинические анализы мокроты, крови, мочи.
Дополнительно назначают консультации эндокринолога, кардиолога, невролога, психиатра.
Методы лечения
Терапия бронхиальной астмы требует контроля над заболеванием. Лечение начинается с исключения выявленных при диагностике аллергенов. При нутритивной аллергии показана строгая диета. Из рациона удаляют все продукты, способные спровоцировать обострение болезни. При реакции на бытовые раздражители нужно заменить перьевые (пудовые) постельные принадлежности на синтепоновые, избавиться от плотных штор, ковров, отдать в хорошие руки домашних питомцев. Сложнее обстоит дело с сезонными приступами, которые вызываются цветением растений. Врачи советуют уезжать на период активного распространения цветочной пыльцы. Если такой возможности нет, рекомендуется использовать медицинскую маску, постоянно носить с собой ингалятор, не посещать скверы, парки. При любой форме БА пульмонологи настоятельно требуют побороть никотиновую зависимость с помощью психотерапии или специальных препаратов (Никоретте).
Медикаментозное лечение
Комплексная лекарственная терапия БА проводится в нескольких направлениях:
- стабилизация состояния — поддержание дыхательной функции;
- предупреждение обострений, быстрое купирование пароксизмов;
- предотвращение необратимой бронхообструкции.
Базовыми считаются две группы препаратов для дыхательной системы — поддерживающие (для постоянного приема) и ситуативные (для снятия приступа удушья).
В первую группу входят:
- метилксантины — с умеренным бронходилатирующим действием на основе теофиллина (Теопэк);
- системные противовоспалительные препараты;
- антилейкотриены, препятствующие повышению проницаемости капилляров;
- комбинированные средства от кашля;
- сосудосуживающие назальные капли — для сезонного применения; — для укрепления местного и общего иммунитета.
В лечении бронхиальной астмы применяют глюкокортикостероиды. Схема и дозы гормонотерапии подбираются персонально. Самолечение гормонами в лучшем случае может привести к развитию тахифилаксии (привыканию), а в худшем — спровоцировать инфаркт или сильнейший бронхоспазм.
Для ликвидации приступов используют:
- бета-адреномиметики, улучшающие отхождение мокроты, для увеличения просвета бронхов (Орципреналин, Сальбутамол);
- блокаторы нейромедиатора ацетилхолина (Тригексифенидил, Бипериден и др.);
- ингаляторы — аэрозоли, содержащие симпатомиметики и метилксантины быстрого действия.
Купирование тяжелых пароксизмов проводится в больнице. Снять удушье помогают подача увлажненного кислорода через маску, инфузионная терапия, гипербарическая оксигенация — насыщение бронхов кислородом под высоким давлением. При развитии астматического статуса возможно подключение пациента к аппарату ИВЛ. После стабилизации состояния больной остается в стационаре для прохождения курсового лечения.
В ремиссионные периоды астматикам назначают физиотерапевтические сеансы, лечебную физкультуру. Также им рекомендуют освоить дыхательную гимнастику, по возможности проходить курсовую терапию в профильных санаториях.
Профилактика
Превентивные меры ориентированы на упреждение приступов удушья. Это минимизация контактов с аллергенами, диетотерапия, своевременное лечение ОВРИ, психотерапия, посильная физическая активность, прием витаминов, БАД для органов дыхания.
Читайте также:
- Лечение контузий уха. Подходы к лечению контузионных поражений
- Включение пульта управления рентгеновского аппарата. Эмульсия рентгеновской пленки
- Аномальное предсердное возбуждение и проведение. Отклонения от нормы левого предсердия
- Случай симптоматического злоупотребления алкоголем на фоне тревожно-депрессивного расстройства
- Синдром Дебре (Debre)
