Частота первично множественного рака толстой кишки. Причины множественного рака толстой кишки
Добавил пользователь Alex Обновлено: 21.01.2026
Медицинский радиологический научный центр РАМН, Обнинск
Медицинский радиологический научный центр им. А.Ф. Цыба — филиал ФГБУ «Национальный медицинский исследовательский центр радиологии» Минздрава России, Обнинск, Россия
ФГБУ "Медицинский радиологический научный центр" Минздрава РФ, Обнинск
Первично-множественные злокачественные опухоли трех и более локализаций у больных раком желудка и толстой кишки
Журнал: Онкология. Журнал им. П.А. Герцена. 2012;1(3): 16‑21
Скоропад В.Ю., Бердов Б.А., Рухадзе Г.О., Евдокимов Л.В. Первично-множественные злокачественные опухоли трех и более локализаций у больных раком желудка и толстой кишки. Онкология. Журнал им. П.А. Герцена. 2012;1(3):16‑21.
Skoropad VIu, Berdov BA, Rukhadze GO, Evdokimov LV. Polyneoplasias of three or more sites in patients with cancer of the stomach and large intestine. P.A. Herzen Journal of Oncology. 2012;1(3):16‑21. (In Russ.).
Проанализирован опыт лечения и наблюдения за 26 больными, имевшими три и более первично-множественные злокачественные опухоли с локализацией одной из них в желудке или толстой кишке. У 4 больных имело место поражение желудка, у 20 - толстой кишки, у 2 - обоих органов. Опухоли трех локализаций были выявлены у 21 больного, четырех локализаций - у 4 больных, шести локализаций - у 1 больного; 26 опухолей были синхронными и 59 - метахронными. Радикальное лечение осуществлено в 65 (76%) случаях. Наиболее часто применяли хирургическое и комбинированное лечение. При диспансерном наблюдении за пациентами, ранее пролеченными по поводу злокачественных новообразований, необходимо уделять особое внимание диагностике метахронных опухолей, которые более вероятны для предыдущих локализаций с учетом выявленных нами и другими исследователями закономерностей. Авторы заключили, что развитие первично-множественных опухолей - нередкая и постоянно возрастающая тенденция; их наличие не является противопоказанием к радикальному, в том числе комбинированному, лечению каждого из новообразований; выявление опухолей на ранних стадиях и успешное их лечение требует тщательной диспансеризации больных в специализированных медицинских учреждениях с учетом данных о преимущественных локализациях вторых опухолей; эта категория больных требует проведения генетических исследований с целью исключения наследственных синдромов.
Частота первично-множественных злокачественных опухолей (ПМЗО), по данным разных авторов, существенно варьирует. В России доля ПМЗО среди больных с впервые в жизни установленным диагнозом злокачественного новообразования в 2010 г. составила 2,8% (в 2000 г. — 1,9%) [1]. Таким образом, за 10 лет был отмечен отчетливый рост числа больных с полинеоплазиями. Тем не менее эти цифры не отражают истинного состояния проблемы в связи с недостаточно полным обследованием больных в неспециализированных медицинских учреждениях, трудностью дифференциальной диагностики ПМЗО с метастазами, крайне низким количеством аутопсий. Как правило, в литературе сообщается о ПМЗО двух локализаций, среди них лидируют новообразования желудочно-кишечного тракта [2—4]. Публикации о ПМЗО трех и более локализаций до настоящего времени остаются достаточно редкими и, как правило, являются предметом описания отдельных клинических наблюдений [5, 6]. Тем не менее имеются данные о постоянном росте числа больных с ПМЗО трех и более локализаций. Так, в Японии они составили 0,81% по отношению ко всем произведенным аутопсиям [5].
Целью работы явился анализ клинико-морфологических характеристик, вариантов лечения и его результатов у больных, имевших три и более ПМЗО с локализацией одной из них в желудке и/или толстой кишке.
Материалы и методы
При анализе больных с ПМЗО мы использовали критерии, сформулированные S. Warren, O. Gates [7]: злокачественный характер каждой опухоли должен быть подтвержден морфологически; опухоли должны быть расположены раздельно; возможность того, что вторая опухоль является метастазом первой, должна быть исключена. Следует подчеркнуть, что во всех без исключения случаях было получено морфологическое подтверждение каждого из новообразований, что позволило подтвердить первичную множественность опухолей и исключить их метастатический характер. Синхронными считали те опухоли, интервал между выявлением которых не превышал 6 мес. Все остальные вторые опухоли относили к метахронным.
Распространенность и морфологическое строение злокачественных опухолей оценивали в соответствии с 7-й редакцией классификации TNM [10].
Результаты и обсуждение
Мы располагаем уникальным опытом лечения и наблюдения за 26 больными, имевшими три и более ПМЗО с локализацией одной из них в желудке и/или толстой кишке. У 4 больных имело место поражение желудка, у 20 — толстой кишки, у 2 — обоих органов. О значительно большей частоте выявления трех и более новообразований у больных раком толстой кишки по сравнению с другими отделами желудочно-кишечного тракта сообщают и другие авторы. По данным В.И. Чиссова и соавт. [2], основанным на анализе более 5000 больных раком желудка и более 1700 больных раком толстой кишки, опухоли трех и более локализаций имели место в 8 (0,16%) и 10 (0,6%) случаях соответственно. H. Cheng и соавт. [9] описали 129 случаев полинеоплазий у больных с опухолями желудочно-кишечного тракта. Три опухоли выявлены у 9 (7%) больных, преобладающей локализацией были различные отделы толстой кишки. Рак желудка имел место у 2 больных, у которых он был первым новообразованием и в последующем сочетался с метахронным раком ободочной кишки. M. Dinis-Ribeiro и соавт. [8] ретроспективно проанализировали 2668 больных раком желудка. ПМЗО выявлены у 78 (3,4%) больных, в том числе опухоли трех и более локализаций у 17 (у 13 больных было три опухоли, у 3 — четыре, у 1 — семь). По отношению ко всей группе больных раком желудка эти цифры в целом соответствуют предыдущим исследованиям (0,6%), однако их доля в структуре полинеоплазий значительно превышает данные других авторов (22%).
В нашем исследовании опухоли трех локализаций были выявлены у 21 больного, четырех локализаций — у 4, шести локализаций — у одного (табл. 1). Общее количество опухолей составило 85, из них 26 были синхронными и 59 — метахронными. Опухолей желудочно-кишечного тракта было 44, в том числе 17 синхронных и 27 — метахронных. По данным большинства авторов [2, 9], у больных, имевших 3 и более ПМЗО, при раке желудка синхронное опухолевое поражение практически не встречалось, в то же время при раке толстой кишки синхронные полинеоплазии имели место весьма часто, в том числе и в различных отделах органа.
У больных раком желудка среди вторых опухолей преобладали новообразования урогенитальной области (6 опухолей: рак почки — 3, рак предстательной железы — 2, рак мочевого пузыря — 1); рак ободочной кишки, молочной железы и кожи имел место в двух случаях каждый. Рак толстой кишки чаще сочетался с опухолями других локализаций в этом же органе (15 случаев), новообразованиями кожи (9), раком молочной железы (8), опухолями мочевой системы (6), раком шейки и тела матки (5) (см. табл. 1).
Среди 26 больных с ПМЗО было 14 мужчин и 12 женщин. Возраст больных на момент диагностики первой опухоли варьировал от 27 до 76 лет (в среднем — 52 года). Интервал времени между выявлением первой и второй опухоли составил в среднем 8,7 лет, между второй и третьей — 10,8 лет, между третьей и четвертой — 5,3 года.
У больной, имевшей шесть злокачественных новообразований, интервал между первой и последней опухолью составил 18 лет, ее возраст был 31 год и 49 лет соответственно. H. Cheng и соавт. [9] приводят следующие данные — 7,2 года (между первой и второй опухолью) и 5,2 года (между второй и третьей опухолью).

Из 85 опухолей радикальное лечение было осуществлено в 65 (76%) случаях. Наиболее часто применяли хирургическое — 33 случая и комбинированное лечение (оперативное вмешательство с различными вариантами лучевой и/или химиотерапии) — 34. Радикальное лечение по поводу новообразований желудочно-кишечного тракта было проведено в 31 случае (23 — хирургический метод, 8 — комбинированный), что составило 71% от числа опухолей пищеварительной системы; паллиативное лечение — в 12 (27%) случаях (табл. 2).
В целом из 26 больных с ПМЗО трех и более локализаций у 11 (42%) были радикально пролечены все опухоли, при этом у 7 больных имели место ПМЗО трех локализаций, у 3 — четырех и у 1 — шести локализаций. Абсолютному большинству из них было проведено хирургическое или комбинированное лечение. Более 5 лет после лечения последней опухоли без прогрессирования предыдущих и развития новых наблюдаются 8 больных, более 3 лет — 1, и более 1 года — 2 больных.
Клиническое наблюдение
Больная Е., 1960 года рождения, впервые была госпитализирована в МРНЦ 31 мая 1991 г. с диагнозом: рак тела матки IB стадии. До поступления в стационар на протяжении 4 мес отмечала межменструальные кровянистые выделения. При фракционном выскабливании была выявлена аденокарцинома G2. 14 июня 1991 г. выполнена экстирпация матки с придатками. Гистологическое исследование: умереннодифференцированная аденокарцинома, врастающая в миометрий, регионарные лимфатические узлы без признаков опухоли. В послеоперационном периоде был проведен курс сочетанной лучевой терапии: двухосевая гамма-терапия в СОД 50 Гр + эндовагинальная гамма-терапия в СОД 21 Гр.
В декабре 2000 г. при плановом амбулаторном обследовании была обнаружена опухоль щитовидной железы. Больная была госпитализирована, выполнена тиреоидэктомия с удалением паратрахеальной клетчатки слева. Гистологическое исследование: неинкапсулированный папиллярный рак без прорастания в капсулу, регионарные лимфатические узлы без признаков опухоли (II стадия, T2N0M0).
В августе 2002 г. пациентка на плановом визите предъявила жалобы на примесь крови в кале на протяжении последнего месяца. При колоноскопии был выявлен рак сигмовидной кишки. 25 сентября 2002 г. выполнена резекция сигмовидной кишки. Гистологическое исследование: умереннодифференцированная аденокарцинома с прорастанием в мышечный слой стенки сигмовидной кишки, регионарные лимфатические узлы без признаков опухоли (I стадия, T2N0M0G2).
При проведении очередной плановой колоноскопии 7 марта 2008 г. были выявлены две синхронные опухоли в прямой и сигмовидной кишке. Непосредственно во время исследования была удалена опухоль прямой кишки. Гистологическое исследование: пролиферирующая тубулярная аденома с малигнизацией эпителия желез на верхушке сосочков, TisN0M0. В последующем была выполнена левосторонняя гемиколэктомия. Гистологическое исследование: высокодифференцированная аденокарцинома на уровне слизистого слоя (I стадия, T1N0M0G1).
При проведении очередной плановой колоноскопии 18 марта 2009 г. была выявлена опухоль поперечной ободочной кишки. 21 апреля 2009 г. выполнена резекция поперечной ободочной кишки. Гистологическое исследование: аденокарцинома на уровне слизистого слоя толстой кишки, регионарные лимфатические узлы без признаков опухоли (I стадия, T1N0M0).
С учетом развития ПМЗО пациентке было проведено молекулярно-генетическое исследование, которое выявило мутацию гена MSH6, что характерно для наследственного неполипозного колоректального рака (синдрома Линча).
К настоящему времени больная жива без признаков рецидива и развития новых опухолей (более 20 лет от момента выявления и лечения первой опухоли).
Стадия опухоли достоверно неизвестна у 4 больных (лечение проводилось в других учреждениях, подробные выписки отсутствуют). Среди 81 опухоли 33 имели I стадию (в том числе 15 — желудочно-кишечного тракта).
При диспансерном наблюдении за пациентами, ранее пролеченными по поводу злокачественных новообразований, необходимо уделять особое внимание диагностике потенциальных метахронных опухолей, которые более вероятны для предыдущих локализаций с учетом выявленных нами и другими исследователями закономерностей [2, 9, 11]. Так, для опухолей желудочно-кишечного тракта это прежде всего исследование пищеварительной системы, молочных желез, органов урогенитальной сферы, ЛОР-органов, легких. Также целесообразно проведение медико-генетического консультирования для определения наследственных синдромов и мутаций.
Таким образом, развитие первично-множественных опухолей — нередкое и постоянно возрастающее по частоте явление; наличие ПМЗО не является противопоказанием к радикальному, в том числе комбинированному, лечению каждого из новообразований; выявление опухолей на ранних стадиях и успешное их лечение требуют тщательной диспансеризации больных в специализированных медицинских учреждениях с учетом данных о преимущественных локализациях вторых опухолей; больные с ПМЗО требуют проведения генетических исследований с целью исключения наследственных синдромов.
Частота первично множественного рака толстой кишки. Причины множественного рака толстой кишки
Ростовский научно-исследовательский онкологический институт Минздрава РФ
Ростовский научно-исследовательский онкологический институт, Ростов-на-Дону, Россия
ФГБУ «Ростовский научно-исследовательский онкологический институт» Минздрава России, Ростов-на-Дону, Россия
Первично-множественный колоректальный рак: клинические аспекты
Резюме Цель исследования. Определить некоторые клинические особенности синхронного и метахронного колоректального рака (КРР). Материалы и методы. Объектом исследования послужили данные о 150 больных первично-множественным КРР T1-4N0-2M0-1. Проведен анализ клинических, биологических, морфологических особенностей синхронных и метахронных опухолей. Результаты. Первично-множественные опухоли составили 6,01% от всех форм КРР. Преобладал синхронный КРР (63,75%) с локализацией опухоли в сигмовидной и прямой кишке. Синхронные колоректальные опухоли у женщин чаще сочетались с раком молочной железы, метахронные выявлялись после лечения опухолей половых органов. У мужчин синхронные колоректальные опухоли чаще сочетались с раком почки, метахронные выявлялись после лечения рака желудка. Заключение. Выявленные особенности первично-множественных колоректальных опухолей возможно учитывать в программах как первичной диагностики, так и диспансерного наблюдения после лечения больных со злокачественными опухолями, что позволит улучшить раннее выявление и результаты лечения онкологических больных.
КРР - колоректальный рак
МКО - метахронная колоректальная опухоль
Проблема колоректального рака (КРР) на протяжении нескольких десятилетий продолжает оставаться актуальной, что обусловлено как ростом заболеваемости, так и прогрессивными достижениями в лечении [1]. Наряду с увеличением общей онкологической заболеваемости наблюдается увеличение заболеваемости первично-множественными опухолями толстой и прямой кишки [2], которые в настоящее время составляют 17% от всех первично-множественных злокачественных новообразований и являются одной из наиболее частых локализаций первично-множественных злокачественных опухолей после первично-множественного рака кожи [3, 4].
В настоящее время проводится изучение как клинических, так и онкобиологических аспектов первичной множественности опухолей толстой и прямой кишки 7, тем не менее многие аспекты в этой проблеме остаются открытыми, что и побудило нас коснуться некоторых вопросов первично-множественного КРР.
Цель исследования: определить некоторые клинические особенности синхронного и метахронного КРР.
Материалы и методы
Из 2497 больных КРР T1-4N0-M0-1, подвергшихся хирургическому лечению в клинике ФГБУ «РНИОИ» МЗ РФ за последние 5 лет, первично-множественный рак выявлен у 150 (6,01%), данные о которых мы и использовали для анализа. Статистическую обработку результатов выполняли с применением пакетов программ Microsoft Excel 2010 и Statistica 8.0. Оценку различий проводили с использованием критерия χ 2 , статистически значимыми считали различия при р
Результаты
Анализ клинических проявлений первично-множественного КРР показал, что отдельные симптомы многообразны и соответствуют таковым при одиночной опухоли толстой или прямой кишки. Известно, что при локализации опухоли в правой половине ободочной кишки это чаще всего хроническая анемия, нарушение общего состояния (слабость, похудание), кишечный дискомфорт (снижение аппетита, чувство тяжести в верхней половине живота, иногда рвота через несколько часов после еды), боли в животе и наличие пальпируемой опухоли. При локализации опухоли в левой половине ободочной кишки преобладают: кишечные расстройства (запоры, поносы и их чередование), патологические выделения (кровь, слизь) при дефекации. При локализации опухоли в прямой кишке основными симптомами являются тенезмы, выделение крови и слизи при дефекации, боли в прямой кишке.
При синхронных колоректальных опухолях наблюдаются симптомы, соответствующие локализации опухоли в кишке. Так, анемия в течение нескольких лет, пальпируемая опухоль в правой подвздошной области и тенезмы свидетельствуют о синхронной опухоли слепой и прямой кишки. Оценка клинической картины заболевания с обязательным обследованием всех отделов толстой и прямой кишки позволят выявить синхронный КРР и избежать диагностических ошибок. В большинстве случаев нераспознанной синхронная колоректальная опухоль остается в случае, если в связи со стенозирующим характером дистальной опухоли эндоскоп не проходит в проксимальные отделы кишки и не позволяет произвести их осмотр. Об этом следует помнить, и в таких случаях производить дополнительное обследование вышележащих отделов толстой кишки (это может быть исследование пассажа бария по кишке, спиральная рентгеновская компьютерная томография органов брюшной полости и малого таза с пероральным контрастированием).
Следует отметить возможность развития одновременно опухоли колоректальной локализации и других органов. В этом плане важным является наличие в клинической картине симптомов, не характерных для КРР, даже если диагноз уже установлен. При этом следует продолжить обследование больного для исключения опухоли другой локализации. Анализ преимущественного поражения других органов синхронным раком будет произведен далее.
В случае метахронного развития опухолей как толстой и прямой кишки, так и других органов после излечения КРР диагностика не вызывает особых трудностей. Это связано с регулярной диспансеризацией и обследованием излеченных больных, приводящей к своевременной постановке диагноза.
Оценка частоты проявления симптомов заболевания показала, что при одиночном КРР преобладали боли (60%), кровь в кале (56,7%) и запоры (46,7%). При синхронных колоректальных опухолях наиболее частыми симптомами были боль (56,7%), слабость (53,3%) и похудание (40%). При метахронном КРР в клинической картине преобладали слабость (63,6%) и боль (56,7%) (табл. 1).
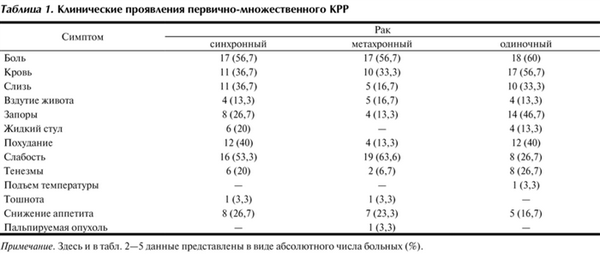
Таблица 1. Клинические проявления первично-множественного КРР Примечание. Здесь и в табл. 2-5 данные представлены в виде абсолютного числа больных (%).
В нашем исследовании время от появления первых клинических симптомов до момента обращения в специализированный онкологический стационар у больных одиночным раком составило преимущественно 6-12 мес (40% больных), а первично-множественным раком - 2-3 мес (48,3% больных).
Среди больных первично-множественным КРР синхронные и метахронные опухоли, локализующиеся только в толстой и прямой кишке, выявлены у 80 (53,3%). В этой группе больных преобладал синхронный КРР - 51 (63,75%) больной. Средний возраст пациентов составил 62,9 года. Преобладали мужчины - 32 (62,75%), средний возраст 63,2 года, женщин 19 (37,25%), средний возраст 62,5 года. Локализация синхронных опухолей в толстой и прямой кишке представлена в табл. 2. Согласно представленным данным синхронные опухоли преимущественно локализовались в сигмовидной (у 32 больных, 62,75%) и прямой кишке (у 29 больных, 56,86%). При этом сочетание опухолей в прямой и сигмовидной кишке выявлено у (35,29%). Половые различия по локализации синхронных опухолей в толстой и прямой кишке отсутствовали.

Таблица 2. Локализация синхронных опухолей в толстой и прямой кишке Примечание. Здесь и в табл. 3-5 * - различия между подгруппами достоверны (р<0,05).
У 34 (66,67%) мужчин и женщин распространение синхронных колоректальных опухолей ограничено только кишкой, без регионарных и отдаленных метастазов. Опухоли с регионарными метастазами имелись у 11 (21,57%) больных, с отдаленными - у 6 (11,76%). Распределение синхронных колоректальных опухолей по гистологической структуре свидетельствует о преобладании синхронных умереннодифференцированных аденокарцином (у 25, 49,02%), в основном у мужчин (у 17, 53,13%). У женщин часто встречались и слизеобразующие аденокарциномы (у 6, 31,58%).
Таким образом, синхронные опухоли составили 34% от всего первично-множественного КРР. Средний возраст больных достигал 62,9 года. Среди заболевших преобладали мужчины (62,75%). Синхронные опухоли преимущественно локализовались в сигмовидной (62,75%) и прямой кишке (56,86%), представлены в основном умереннодифференцированными аденокарциномами (49,02%), без регионарных и отдаленных метастазов (66,67%).
Метахронный КРР среди первично-множественного рака с локализацией опухолей только в толстой и прямой кишке выявлен у 29 (36,25%) больных (средний возраст 64,7 года). В этой группе было 16 (55,17%) женщин (средний возраст 66,9 года). Метахронная колоректальная опухоль (МКО) выявлена у них в среднем через 8,3 года после выявления первой опухоли. Среди больных метахронным первично-множественным КРР было 13 (44,83%) мужчин (средний возраст 62,5 года), метахронная опухоль выявлена у них в среднем через 4,5 года после первой опухоли.
Данные по локализации метахронных опухолей в толстой и прямой кишке отражены в табл. 3, представляющей распределение по локализации опухоли в следующем порядке: прямая кишка (51,72%, 15 больных), сигмовидная и правая половина ободочной кишки (по 48,28%, 14 больных), левая половина ободочной кишки (37,93%, 11 больных). В группе больных метахронным первично-множественным КРР наблюдались половые различия по локализации опухоли. Так, у женщин метахронные опухоли чаще локализовались в правой половине ободочной кишки - у 9 (56,25%) и прямой кишке - у 8 (50%). У мужчин МКО преимущественно локализовались в прямой и сигмовидной кишке - по 7 (53,85%) больных.
Таблица 3. Локализация метахронных опухолей в толстой и прямой кишке
У 14 (48,28%) больных распространение МКО ограничено только кишкой, без регионарных и отдаленных метастазов. Статистически значимых половых различий МКО по стадии TNM мы не наблюдали. Распределение МКО по гистологической структуре свидетельствует о значительном преобладании метахронных умереннодифференцированных аденокарцином - у 22 (75,86%) больных, как у мужчин, так и у женщин.
Итак, метахронный КРР составил 19,33% от всего первично-множественного рака толстой и прямой кишки. Средний возраст больных достигал 69,9 года, женщины были на 4 года старше мужчин. Среди заболевших было одинаковое число мужчин и женщин. Интервал между первой и последующей колоректальной опухолью у женщин в 2 раза больше (8,31 года), чем у мужчин (4,5 года). Метахронные опухоли у женщин преимущественно локализовались в правой половине ободочной кишки (56,25%) и прямой кишке (50%), у мужчин - в прямой и сигмовидной кишке (по 53,85%). МКО представлены в основном умереннодифференцированными аденокарциномами (75,86%), без регионарных и отдаленных метастазов (48,28%).
Среди больных первично-множественным КРР синхронные и метахронные опухоли, локализующиеся помимо толстой или прямой кишки, также в других органах, выявлены у 70 (46,7%). В этой группе синхронный первично-множественный рак наблюдался у 26 (37,14%) больных. Средний возраст пациентов составил 67,1 года. Женщин и мужчин было поровну - по 13 больных. Женщины на 7 лет моложе мужчин (63,6 и 70,5 года соответственно).
Локализация синхронных первично-множественных опухолей представлена в табл. 4, из которой видно, что синхронные колоректальные опухоли у женщин чаще сочетались с опухолями гениталий - у 8 (61,5%), причем у 5 - с раком молочной железы. У половины 7 (53,8%) мужчин синхронный КРР сочетался с опухолями мочевыделительной системы, причем у 6 из них - с раком почки.
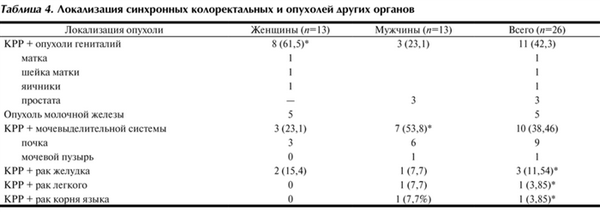
Таблица 4. Локализация синхронных колоректальных и опухолей других органов
У 65,4% больных опухоль была местно-распространенной, с наличием регионарных метастазов у одной из опухолей. Статистически значимых половых различий по стадии TNM синхронных колоректальных опухолей и других локализаций рака мы не наблюдали.
Распределение синхронных колоректальных опухолей при наличии и другой локализации рака по гистологической структуре свидетельствует о значительном преобладании синхронных умереннодифференцированных аденокарцином (80,8%) у мужчин и женщин.
Итак, синхронный КРР с другими локализациями опухолей составил лишь 17,33% от всего первично-множественного рака толстой и прямой кишки. Средний возраст больных достигал 67,1 года, женщины были на 7 лет моложе мужчин. Среди заболевших было одинаковое число женщин и мужчин. Синхронные колоректальные опухоли у женщин чаще сочетались с раком молочной железы. У мужчин синхронный КРР чаще сочетался с раком почки. Синхронные колоректальные опухоли представлены в основном умереннодифференцированными аденокарциномами (80,8%), местно-распространенными, с наличием регионарных метастазов (65,4%).
Метахронный КРР после лечения первой опухоли, локализующейся в других органах, составил 44 (29,33%) случая среди первично-множественных КРР и 62,86% среди первично-множественного КРР, сочетающегося с опухолями других органов. Средний возраст больных достигал 65,1 года. В этой группе больных было 24 (54,55%) женщины (средний возраст 61,3 года) и 20 (45,45%) мужчин (средний возраст 69 лет) на 8 лет старше женщин. Среднее время выявления МКО после лечения опухоли другой локализации у женщин составило 5,7 года, у мужчин - 4,4 года.
Локализация метахронных первично-множественных опухолей показана в табл. 5. Согласно представленным данным МКО у женщин чаще сочетались с опухолями половых органов - у 19 (79,23%), преимущественно матки и молочной железы. У мужчин метахронный КРР чаще сочетался с раком желудка - у 11 (55%).
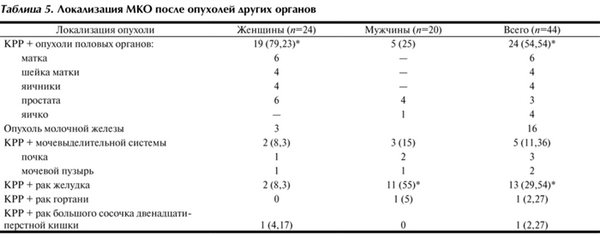
Таблица 5. Локализация МКО после опухолей других органов
28 (63,6%) больных имели местно-распространенную форму МКО и других локализаций рака, без отдаленных метастазов. Половые различия при этом отсутствовали.
Распределение МКО при наличии и другой локализации рака свидетельствует о значительном преобладании метахронных умеренно дифференцированных аденокарцином у мужчин и женщин - 33 (75%) больных.
Итак, метахронный КРР с другими локализациями опухолей составил 29,33% от всего первично-множественного рака толстой и прямой кишки. Средний возраст больных достигал 65,1 года, женщины на 8 лет моложе мужчин. Среди заболевших одинаковое число женщин и мужчин. Среднее время выявления МКО после лечения опухоли другой локализации у женщин составило 5,7 года, у мужчин - 4,4 года. МКО у женщин преимущественно выявлялись после лечения опухолей половых органов (79,23%). У мужчин метахронный КРР чаще наблюдался после лечения рака желудка (55%). МКО представлены в основном умереннодифференцированными аденокарциномами (75%), местно-распространенными, без отдаленных метастазов (63,64%).
Заключение
Клиническая картина первично-множественного КРР характеризуется наличием симптомов, не свойственных только одной локализации рака. Это обусловливает необходимость расширения диагностического поиска для исключения синхронной опухоли. При этом более выраженное клиническое проявление симптомов первично-множественного заболевания приводит к уменьшению до 3 мес сроков от появления клинической картины недуга до обращения за специализированной помощью у большинства больных (50% больных синхронным и 70% больных метахронным раком). В этот срок при одиночном КРР обращаются лишь 30% больных.
Диагностика метахронных опухолей облегчается наличием диспансеризации и регулярного обследования больных после излечения первой опухоли.
Первично-множественный КРР с локализацией опухолей только в толстой и прямой кишке составил 53,33% от всех форм первично-множественного КРР. В этой группе больных преобладал синхронный КРР (63,75%), которым заболевают чаще в 62,9 года, несколько чаще мужчины (62,75%). Синхронные опухоли преимущественно локализовались в сигмовидной (62,75%) и прямой кишке (56,86%). Средний возраст больных при выявлении МКО был старше, чем синхронных - 69,9 года. Интервал между выявлением первой и последующей колоректальной опухоли у женщин был в 2 раза больше, чем у мужчин (8,3 и 4,5 года соответственно). Метахронные опухоли у женщин преимущественно локализовались в правой половине ободочной кишки (56,25%) и прямой кишке (50%), у мужчин - в прямой и сигмовидной кишке (по 53,85%).
Если КРР выявлялся одновременно с опухолями других органов, то средний возраст больных (67,1 года) был на 4,2 года больше, чем при выявлении синхронного КРР, а женщины при выявлении опухолей на 7 лет моложе мужчин. Синхронные колоректальные опухоли у женщин чаще сочетались с раком молочной железы, у мужчин - с раком почки. Выявление колоректальной опухоли после лечения опухоли другой локализации наблюдается примерно в том же возрасте, что и синхронное (65,1 года), но несколько чаще, чем их одновременное выявление (62,86%). МКО у мужчин выявлялась в среднем через 4,4 г, чаще после лечения рака желудка (55%). У женщин колоректальная опухоль выявлялась в среднем через 5,7 года, преимущественно после лечения опухолей половых органов (79,17%).
Все первично-множественные колоректальные опухоли представлены в основном умереннодифференцированными аденокарциномами (как наиболее распространенного гистологического типа колоректальной опухоли), местно-распространенными, без отдаленных метастазов (возможно, в связи с тем что больные отобраны для хирургического лечения). Преобладание при первично-множественном КРР, сочетающемся с опухолями других органов, регионарных метастазов, возможно, свидетельствует о его более агрессивном течении по сравнению с другими видами первично-множественных колоректальных опухолей.
Выявленные особенности первично-множественных колоректальных опухолей можно учитывать в программах как первичной диагностики, так и диспансерного наблюдения после лечения больных со злокачественными опухолями, что позволит улучшить раннее выявление и результаты лечения больных с первично-множественными опухолями.
Рак толстой кишки ( Колоректальный рак )
Рак толстой кишки - это злокачественная опухоль различных отделов толстого кишечника (слепой, ободочной, сигмовидной, прямой кишки), происходящая из эпителия кишечной стенки. Симптоматика при раке толстой кишки включает абдоминальные боли, метеоризм, кишечные расстройства, нарушение кишечной проходимости, патологические примеси в каловых массах, слабость, исхудание. Рак толстой кишки может определяться при пальпации живота; для подтверждающей диагностики проводится колоноскопия с биопсией, ультрасонография, ирригоскопия, КТ, ЯМР, ПЭТ. Радикальными методами лечения являются одномоментные или поэтапные резекционные вмешательства.
МКБ-10


Общие сведения
Рак толстой кишки (колоректальный рак) - злокачественное новообразование, развивающееся из эпителиальной выстилки стенки толстого кишечника. Статистика по заболеваемости неутешительна: ежегодно в мире выявляется свыше 500 тыс. новых случаев колоректального рака, причем большая часть из них приходится на индустриально развитые страны - США, Канаду, страны Западной Европы, Россию. В структуре женской онкопатологии рак толстой кишки занимает 2-ое место после рака молочной железы, а у мужчин по частоте уступает лишь раку предстательной железы и раку легкого. Большинство случаев заболевания колоректальным раком приходится на лиц старше 50 лет; мужчины болеют в 1,5 раза чаще женщин. Тревожным фактором является поздняя выявляемость: у 60-70% больных рак толстой кишки обнаруживается на III-IV стадии.

Причины
Многолетнее изучение и анализ проблемы позволили назвать наиболее значимые этиологические факторы, способствующие повышению риска развития рака толстой кишки, - это семейно-наследственные и алиментарные факторы, а также предраковые заболевания. В числе генетически детерминированных причин наибольшее значение имеет семейный полипоз, который практически в 100% случаев приводит к развитию рака толстой кишки. Кроме этого, повышенный риск развития колоректального рака имеют пациенты с синдромом Линча - в этом случае опухолевое поражение обычно развивается у лиц моложе 45 лет и локализуется в правых отделах ободочной кишки.
Исследуя зависимость частоты рака толстой кишки от характера питания и образа жизни, можно констатировать, что возникновению онкопатологии способствует преобладание в пищевом в рационе животных белков, жиров и рафинированных углеводов при дефиците растительной клетчатки; ожирение и метаболические нарушения, гипокинезия. Мутагенным и канцерогенным действием на клетки кишечного эпителия обладают различные химические соединения (ароматические углеводороды и амины, нитросоединения, производные триптофана и тирозина, стероидные гормоны и их метаболиты и др.).
Вероятность колоректального рака прогрессивно возрастает в условиях хронических запоров, длительного стажа курения, хронических заболеваний кишечника. В частности, к предраковым заболеваниям в колопроктологии отнесены: хронические колиты (НЯК, болезнь Крона), дивертикулярная болезнь толстого кишечника, одиночные полипы толстой кишки (аденоматозные и ворсинчатые полипы диаметром более 2 см озлокачествляются в 45-50% случаев).
Классификация
Рак толстой кишки может возникать в различных анатомических отделах толстого кишечника, однако частота их поражения неодинакова. По наблюдениям специалистов в сфере абдоминальной онкохирургии, преобладающей локализацией является нисходящая ободочная и сигмовидная кишка (36%); далее следует слепая и восходящая ободочная кишка (27%), прямая кишка и анальный канал (19 %), поперечная ободочная кишка (10%) и др.
По характеру роста опухоли толстой кишки подразделяются на экзофитные (растущие в просвет кишки), эндофитные (распространяющиеся в толщу кишечной стенки) и смешанные (опухоли-язвы, сочетающие экзо- и эндофитную форму роста). С учетом гистологического строения рак ободочной кишки может быть представлен аденокарциномой различного уровня дифференцировки (более 80%), слизистой аденокарциномой (мукоидный рак), мукоцеллюлярным (перстневидноклеточным) раком, недифференцированным и неклассифицируемым раком; рак прямой кишки и анального канала дополнительно - плоскоклеточным, базальноклеточным и железисто-плоскоклеточным раком.
В соответствии с международной системой TNM, на основании критериев глубины инвазии первичной опухоли, регионарного и отдаленного метастазирования, выделяют стадии:
- Тх - данных для оценки первичной опухоли недостаточно
- Тis - определяется опухоль с интраэпителиальным ростом или инвазией слизистой оболочки
- Т1 - инфильтрация опухолью слизистого и подслизистого слоя толстой кишки
- Т2 - инфильтрация опухолью мышечного слоя толстой кишки; подвижность кишечной стенки не ограничена
- Т3 - прорастание опухолью всех слоев кишечной стенки
- Т4 - прорастание опухолью серозной оболочки или распространение на соседние анатомические образования.
С учетом наличия или отсутствия метастазов в регионарных лимфоузлах различают следующие степени рака толстой кишки: N0 (лимфатические узлы не поражены), N1 (метастазами поражено от 1 до 3 лимфатических узлов), N2 (метастазами поражены 4 и более лимфатических узла). Отсутствие отдаленных метастазов обозначается символом М0; их наличие - M1. Метастазирование рака толстой кишки может осуществляться лимфогенным путем (в регионарные лимфатические узлы), гематогенным путем (в печень, кости, легкие и др.) и имплантационным/контактным путем с развитием карциноматоза брюшины и ракового асцита.
Симптомы рака
Клинические признаки рака толстой кишки представлены 5 ведущими синдромами: болевым, кишечными расстройствами, нарушением кишечной проходимости, патологическими выделениями, ухудшением общего состояния больных. Абдоминальные боли являются наиболее ранним и постоянным признаком рака толстой кишки. В зависимости от локализации опухоли и стадии злокачественного процесса они могут быть различными по характеру и интенсивности. Пациенты могут характеризовать боли в животе, как давящие, ноющие, схваткообразные. При выраженной болезненности в правом подреберье необходимо исключить у больного холецистит и язвенную болезнь 12-перстной кишки; в случае локализации боли в правой подвздошной области дифференциальный диагноз проводится с острым аппендицитом.
Уже в начальных стадиях рака толстой кишки отмечаются симптомы кишечного дискомфорта, включающие отрыжку, тошноту, рвоту, потерю аппетита, ощущение тяжести и переполнения желудка. Одновременно развиваются кишечные расстройства, свидетельствующие о нарушении моторики кишечника и пассажа кишечного содержимого: диарея, запоры (или их чередование), урчание в животе, метеоризм. При экзофитно растущем раке толстой кишки (чаще всего левосторонней локализации) в конечном итоге может развиться частичная или полная обтурационная кишечная непроходимость.
О развитии рака дистальных отделов сигмовидной и прямой кишки может свидетельствовать появление в испражнениях патологических примесей (крови, слизи, гноя). Обильные кишечные кровотечения возникают редко, однако длительная кровопотеря приводит к развитию хронической постгеморрагической анемии. Нарушение общего самочувствия при раке толстой кишки связано с интоксикацией, вызванной распадом раковой опухоли и застоем кишечного содержимого. Больные обычно жалуются на недомогание, утомляемость, субфебрилитет, слабость, исхудание. Иногда первым симптомом рака толстой кишки становится наличие пальпаторно определяемого образования в животе.
В зависимости от клинического течения выделяют следующие формы рака толстой кишки:
- токсико-анемическую - в клинике преобладают общие симптомы (лихорадка, прогрессирующая гипохромная анемия).
- энтероколитическую - основные проявления связаны с кишечными расстройствами, что требует дифференциации рака толстой кишки с энтеритом, колитом, энтероколитом, дизентерией.
- диспепсическую - симптомокомплекс представлен желудочно-кишечным дискомфортом, напоминающим клинику гастрита, язвенной болезни желудка, холецистита.
- обтурационную - сопровождается прогрессирующей кишечной непроходимостью.
- псевдовоспалительную - характеризуется признаками воспалительного процесса в брюшной полости, протекающего с повышением температуры, абдоминальными болями, лейкоцитозом и пр. Данная форма рака толстой кишки может маскироваться под аднексит, аппендикулярный инфильтрат, пиелонефрит.
- атипичную (опухолевую) - опухоль в брюшной полости выявляется пальпаторно на фоне видимого клинического благополучия.
Диагностика
Целенаправленный диагностический поиск при подозрении на рак толстой кишки включает клиническое, рентгенологическое, эндоскопическое и лабораторное обследование. Ценные сведения могут быть получены при объективном осмотре, пальпации живота, перкуссии брюшной полости, пальцевом исследовании прямой кишки, гинекологическом исследовании.
Рентгенологическая диагностика предполагает обзорную рентгенографию брюшной полости, ирригоскопию с применением контрастного вещества. С целью визуализации опухоли, взятия биопсии и мазков для цитологического и гистологического исследования проводится ректосигмоскопия и колоноскопия. К числу информативных методов топической диагностики принадлежат ультрасонография толстого кишечника, позитронно-эмиссионная томография.
Лабораторная диагностика рака толстой кишки предусматривает исследование общего анализа крови, кала на скрытую кровь, определение раково-эмбрионального антигена (РЭА). С целью оценки распространенности злокачественного процесса выполняется УЗИ печени, МСКТ брюшной полости, УЗИ малого таза, рентгенография грудной клетки, по показаниям - диагностическая лапароскопия или эксплоративная лапаротомия.

Рак толстой кишки требует дифференциации со многими заболеваниями самого кишечника и смежных с ним органов, в первую очередь, - хроническим колитом, неспецифическим язвенным колитом, болезнью Крона, актиномикозом и туберкулезом толстой кишки, доброкачественными опухолями толстой кишки, полипозом, дивертикулитом, кистами и опухолями яичников.
Лечение рака толстой кишки
Радикальный способ лечения патологии предполагает проведение резекционных вмешательств на ободочной, сигмовидной или прямой кишке. Характер операции и объем резекции зависит от локализации и распространенности опухолевой инвазии. При раке толстой кишки возможно проведение как одномоментных, так и поэтапных оперативных вмешательств, включающих резекцию кишки и наложение колостомы с последующей реконструктивной операцией и закрытием кишечной стомы. Так, при поражении слепой и восходящего отдела ободочной кишки показана правосторонняя гемиколэктомия; при раке поперечно-ободочной кишки - ее резекция, при опухоли нисходящего отдела - левосторонняя гемиколэктомия, при раке сигмовидной кишки - сигмоидэктомия.
Хирургический этап лечения рака толстой кишки дополняется послеоперационной химиотерапией. В запущенных неоперабельных случаях производится паллиативная операция (наложение обходного кишечного анастомоза или кишечной стомы), химиотерапевтическое и симптоматическое лечение.
Прогноз
Прогноз рака толстой кишки зависит от стадии, на которой был диагностирован опухолевый процесс. При выявлении онкопатологии на стадии Т1 отдаленные результаты лечения удовлетворительные, 5-летняя выживаемость составляет 90-100 %; на стадии Т2 - 70%, Т3N1-2 - около 30%. Профилактика рака толстой кишки предполагает диспансерное наблюдение групп риска, лечение предраковых и фоновых заболеваний, нормализацию питания и образа жизни, проведение скрининговых исследований (кала на скрытую кровь и колоноскопии) лицам старше 50 лет. Пациенты, оперированные по поводу колоректального рака, для своевременной диагностики рецидива рака толстого кишечника в первый год каждые 3 месяца должны проходить осмотры у онколога, включающие пальцевое исследование прямой кишки, ректороманоскопию, колоно- или ирригоскопию.
3. Современное лечение колоректального рака / Цивенко А. И., Томин М. С. // Вестник Харьковского национального университета имени В.Н. Каразина. Серия «Медицина» - 2004 - №6
Опухоли толстого кишечника
Опухоли толстого кишечника - это группа новообразований злокачественного либо доброкачественного характера, локализующихся в разных отделах толстой кишки. Симптомы зависят от вида и расположения неоплазии. Основные проявления - боли в животе, проблемы со стулом, метеоризм, кровотечения, анемия. Диагностируют патологию с помощью аноскопии, ректороманоскопии, колоноскопии, ирригоскопии с двойным контрастированием. Дополнительные методы - УЗИ органов брюшной полости, КТ, анализ на опухолевые маркеры. Лечение хирургическое, при злокачественных неоперабельных опухолях проводят паллиативную терапию.



Опухоли толстого кишечника - это доброкачественные либо злокачественные новообразования разной этиологии, которые развиваются из эпителиальной или другой ткани стенок толстой кишки и могут поражать любые ее отделы. Доброкачественные опухоли довольно распространены, по разным данным они выявляются у 16-40% населения. Во многих случаях доброкачественный процесс со временем переходит в злокачественный. Раковые опухоли толстого кишечника занимают третье место среди другой злокачественной патологии пищеварительной системы (после рака желудка и опухолей пищевода).
Среди всей онкопатологии злокачественные опухоли толстого кишечника по частоте уступают только раку легких, раковым новообразованиям в желудке и раку молочной железы. По статистике, в Британии каждый год от этой патологии умирает около 16 000 тысяч больных, а в США - 50 000 пациентов. У мужчин заболевания данной группы, особенно злокачественные, выявляют несколько чаще, нежели у женщин. Актуальность опухолей толстого кишечника возрастает с каждым годом, преимущественно в развитых странах северного полушария. Доброкачественные процессы так же опасны, как и злокачественные, поскольку имеют склонность к малигнизации.

Причины, которые приводят к возникновению опухолей толстого кишечника, изучаются давно, но к единому мнению ученые, клинические онкологи и проктологи так и не пришли. Все сходятся во мнении, что данная группа заболеваний является полиэтиологичной. Основные этиофакторы:
- Особенности питания. Большое значение имеет диета, богатая животными белками, жирами и бедная клетчаткой. Такой рацион ведет к частым запорам, дисбалансу кишечной флоры. Содержимое кишечника с высоким содержанием желчных кислот и фенолов, обладающих канцерогенными свойствами, дольше контактирует со стенками, что повышает возможность развития опухолей толстого кишечника. Именно с этим связывают большее распространение опухолей толстого кишечника в развитых странах. Также имеют значение канцерогены, которые содержатся в промышленных консервантах, копченых продуктах.
- Воспалительные заболевания кишечника. При длительном течении (5 лет и больше) они могут осложняться раком. Наиболее опасным в этом плане является неспецифический язвенный колит: почти у половины пациентов, которые болеют больше 30 лет, диагностируют злокачественные опухоли. Несколько меньший процент малигнизации отмечается у пациентов с болезнью Крона.Вирусная теория возникновения доброкачественных полипов кишечника пока окончательно не подтверждена.
- Наследственность и возраст. Генетическая предрасположенность полностью доказана в случае таких заболеваний, как диффузный полипоз кишечника, частично доказана при колоректальном раке. Риск формирования патологии повышается с возрастом.
Виды опухолей
Опухоли толстого кишечника делят на доброкачественные и злокачественные, а также на опухоли эпителиального и неэпителиального происхождения. По международной морфологической классификации выделяют следующие новообразования:
- Эпителиальные опухоли кишечника: тубулярная аденома, ворсинчатая аденома, тубулярно-ворсинчатая аденома, аденоматоз.Эпителиальные опухоли самые распространенные, они составляют около 92% всех новообразований, имеют большую склонность к злокачественному перерождению.
- Неэпителиальных опухоли кишечника : липома, лейомиома, лейомиосаркома, ангиосаркома и саркома Капоши.
Также среди доброкачественных процессов выделяют опухолеподобные поражения толстой кишки (гамартомы): полип Пейтца-Егерса, ювенильный полип. Среди опухолей толстого кишечника встречаются гетеротопии: гиперпластический или метапластический полип, доброкачественный лимфоидный, воспалительный и глубокий кистозный полип. По распространенности различают одиночные, множественные (сгруппированные и расположенные рассеяно) полипы, диффузный полипоз.
Злокачественные опухоли толстого кишечника по характеру роста разделяют на четыре типа:
- экзофитно-полиповидныеопухоли, которые растут в просвет кишки;
- эндофитно-язвенныеопухоли, распространяющиеся в стенке кишки, часто дают изъязвления;
- диффузно-инфильтративные опухоли (злокачественные клетки имеют диффузное распространение внутри стенок органа);
- аннулярные опухоли - растут по окружности кишки.
В двух последних случаях трудно определяются гистологические границы опухолевого процесса, клетки могут проникать в участки, которые на первый взгляд выглядят здоровыми.
Стадирование опухолей
При классификации злокачественных опухолей толстого кишечника большое значение имеет стадия процесса. Стадийность определяют с помощью международной общепринятой классификации TNM, где T - это степень прорастания опухоли в ткани, N - наличие или отсутствие метастазирования в регионарные лимфатические узлы, M - отдаленное метастазирование.
- T0 - нет признаков опухолевого роста
- Tx - невозможна оценка достоверная первичной опухоли
- Tis - carcinoma in situ, или рак «на месте», не прорастает слизистую
- T1 - распространение опухоли на подслизистый слой
- T2 - прорастание опухолью мышечного слоя
- T3 - распространение опухоли на мышечный слой и проникновение в ткани вокруг толстого кишечника, не покрытые брюшиной.
- Т4 - прорастание опухолью висцеральной брюшины либо распространение на органы и ткани, расположенные по соседству.
Nx - невозможно оценить состояние регионарных лимфатических узлов. N0 - метастазов в регионарных лимфоузлах нет. N1 - метастазы в 1-3 лимфоузлах, находящихся вокруг толстого кишечника. N2 - метастазы в четырех и более лимфоузлах, расположенных вокруг толстого кишечника. N3 - метастазы в лимфоузлах, которые находятся вдоль сосудов. Мx- удаленные метастазы невозможно определить. М0 - метастазов нет. М1 - есть метастазы в отдаленных органах.
Соответственно классификации TNM выделяют четыре стадии раковых опухолей толстого кишечника. Нулевая стадия - TisN0M0. Первая стадия - T1N0M0 или T2N0M0. Вторая стадия - T3N0M или T4N0M0. Третья стадия - любые показатели Т и N1M0, любые показатели T и N2M0 либо любые показатели T и N3M0. Четвертая стадия - любые показатели Т и N, М1.
Наряду с данной классификацией, во многих Европейских странах и странах Северной Америки используют классификацию опухолей С. Е. Dukes, предложенную еще в 1932 году. Опухоли толстого кишечника также разделяют на четыре стадии, обозначенные латинскими буквами. Стадия А - опухолевый процесс распространяется в пределах слизистого и подслизистого слоя (T1N0M0 и T2N0M0). Стадия В - опухоль прорастает во все слои стенок кишечника (T3N0M и T4N0M0). Стадия С - опухоль может быть любого размера, но есть метастазы в регионарные лимфоузлы. Стадия D - есть отдаленные метастазы.
Симптомы опухолей кишечника
Доброкачественные новообразования
Доброкачественные опухоли толстого кишечника часто протекают бессимптомно и выявляются случайно. Иногда у больных появляется дискомфорт в животе, неустойчивый стул или кровь в кале. Большого размера ворсинчатые опухоли из-за гиперпродукции слизи могут вызывать нарушение водно-электролитного баланса, изменения белкового состава крови, анемию. Также крупные доброкачественные опухоли иногда приводят к непроходимости кишечника, провоцируют инвагинации. Симптоматика при множественном или диффузном полипозе может быть более ярко выражена.
Злокачественные новообразования
Раковые опухоли толстого кишечника развиваются достаточно медленно и в самом начале могут клинически не проявляться. Одними из первых симптомов заболевания являются кровотечения и анемия. При опухолях ректума и дистального отдела сигмовидной кишки кровь алая, не смешивается со слизью. Если патологический процесс затрагивает нисходящую ободочную кишку - кровь темная, равномерно перемешанная со слизью и калом. Кровотечения при злокачественном процессе в проксимальных отделах очень часто бывают скрытыми и проявляются только анемией.
Кроме кровотечений, при раковых опухолях толстого кишечника у пациентов могут появиться боли в животе, тенезмы, проблемы со стулом. Запоры возникают на поздних стадиях процесса, в запущенных случаях часто развивается кишечная непроходимость. Раковые поражения прямой кишки вызывают у больных ощущение неполного опорожнения, тенезмы. Пациенты жалуются на общую слабость, потерю аппетита, отмечают резкую потерю веса. С прогрессированием болезни увеличивается печень, появляются признаки асцита.
Для диагностики опухолей толстого кишечника используют целый ряд методик: эндоскопических, рентгеновских
- Эндоскопия кишечника. При аноскопии и ректороманоскопии обнаруживают опухоли и полипы в прямой кишке, дистальном участке сигмовидной кишки.Следующий этап исследования - проведение колоноскопии, которая позволяет выявить небольшие по размеру опухоли толстого кишечника, осмотреть его на всем протяжении. Также с помощью этого метода можно взять биоптат и удалить небольшого размера полипы.

- Рентген кишечника. Ирригоскопию с двойным контрастированием путем введения в кишечник воздуха и бариевой взвеси. Методика позволяет выявить опухоли толстого кишечника разного размера; трудности в диагностике могут возникнуть, если процесс локализирован в слепой кишке. КТ имеет большую чувствительность по сравнению с ирригоскопией, но наиболее достоверные результаты можно получить при выполнении виртуальной колоноскопии.

КТ ОБП. Опухоль поперечной ободочной кишки, прорастающая в переднюю брюшную стенку. (фото Вишняков В.Н.)
Для выявления метастазов при злокачественных опухолях толстого кишечника используют УЗИ органов брюшной полости, компьютерную томографию, сканирование костной системы, при наличии неврологических симптомов - КТ головного мозга. Опухолевые маркеры имеют скорее прогностическое, чем диагностическое значение. При низкодифференцированных новообразованиях повышается раково-эмбриональный антиген, хотя он не специфичен для этого типа опухолей. Самыми информативными маркерами при выявлении первичных опухолей толстого кишечника считаются маркеры СА-19-9 и СА-50, но при рецидивах они могут и не определяться.
Лечение опухолей толстого кишечника
Единственный действенный метод лечения опухолей толстого кишечника в современной онкологии - хирургический. При небольших доброкачественных процессах без признаков малигнизации проводят удаление новообразования, при множественном поражении - часть толстого кишечника Оперативные вмешательства при опухолях прямой кишки проводят путем трансректального доступа.
При злокачественных опухолях толстого кишечника объем операции более радикальный - расширяется до гемиколэктомии, тотальной колэктомии. Удаляют не только новообразование, но и региональные лимфатические узлы, даже если в них не выявлены метастазы. По возможности во время хирургических вмешательств стараются сохранить естественный путь пассажа кишечного содержимого. Если такой возможности нет, выводят колостому на переднюю брюшную стенку. Кроме оперативного лечения, назначают химиотерапию 5-фторурацилом, фторофуром, лучевую терапию.
Прогноз и профилактика
Прогноз при опухолях толстого кишечника не всегда благоприятный. Даже доброкачественные эпителиальные опухоли или полипы имеют высокую склонность к злокачественному перерождению. Во многом выживаемость больных зависит от своевременной диагностики и адекватно проведенной хирургической операции.
Профилактика опухолей толстого кишечника состоит, прежде всего, в правильном питании. Необходимо меньше употреблять копченых и консервированных продуктов, мяса и животных жиров. При выборе продуктов нужно отдавать предпочтение тем, которые содержат большое количество клетчатки. Следует пересмотреть образ жизни: низкая двигательная активность благоприятствует возникновению опухолей толстого кишечника. Необходимо вовремя выявлять и лечить различные воспалительные заболевания желудочно-кишечного тракта.
1. Рак ободочной кишки: практические рекомендации. Учебное пособие / под ред. Петрова В.П., Орловой Р.В., Кащенко В.А. - 2014
4. Рак ободочной кишки: практические рекомендации. Учебное пособие / под ред. Петрова В.П., Орловой Р.В., Кащенко В.А. - 2014
Читайте также:
- Рентгенограмма, КТ при повреждении задней колонны шейного отдела позвоночника
- Лечение аритмий. Классификация антиаритмических средств, разработанная Воганом Уильямсом
- Колоноскопия при дивертикулярной болезни. Подготовка, эндоскопическая картина
- Инфундибулярное сужение артериального конуса. Сужение артериального конуса правого желудочка
- Синдром Хортона-Магата-Брауна (Horton-Magath-Brown)
