Частота повреждений нервов при ранениях шеи - характеристика
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
ЛОР-клиника Московского областного научно-исследовательского клинического института им. М.Ф. Владимирского, Москва
Журнал: Вестник оториноларингологии. 2018;83(3): 75‑76
Представлено наблюдение больного с резаной раной шеи с повреждением ротоглотки и сосудов. Анестезиологом произведена эффективная интубация через имеющуюся рану на передней поверхности шеи, которая сообщается с полостью ротоглотки. При ревизии выявлено повреждение верхней щитовидной артерии, отходящей от наружной сонной артерии. Произведено лигирование сосуда, перевязка которого не ведет к нарушению мозгового кровообращения. Достигнут устойчивый гемостаз. Далее выполнена средняя трахеостомия. Установлен назогастральный зонд, рана обильно промыта растворами антисептиков. Выполнено послойное ушивание слизистой оболочки ротоглотки. Подъязычная кость подшита к мягким тканям дна полости рта, восстановлена ротоглотка. Мягкие ткани сопоставлены и ушиты. После операции на 3-и сутки удалены резиновые выпускники. Трахеостомическая трубка удалена на 7-е сутки, назогастральный зонд — на 10-е. Рана зажила первичным натяжением. Больной выписан в удовлетворительном состоянии на 14-е сутки после операции.
Одной из сложных и актуальных проблем современной неотложной хирургии является лечение пострадавших с ранениями шеи. Массивная кровопотеря, асфиксия, воздушная эмболия, обусловленные повреждением магистральных сосудов шеи, сочетанное повреждение полых органов определяют прогрессирующую дестабилизацию жизненно важных функций организма, тяжесть состояния и высокую летальность данной категории раненых.
Число больных с ранениями шеи не уменьшается в связи с неблагоприятной криминальной обстановкой и наличием локальных военных конфликтов. По данным литературы, частота ранений шеи составляет от 5 до 10% всех ранений мирного времени и 0,5—3% ранений военного времени [1, 2]. Общая летальность при глубоких ранениях шеи составляет около 11% [1]. До 34% раненных в шею в мирное время умирают на месте происшествия. Основными причинами смерти являются острая массивная кровопотеря вследствие повреждения сосудов шеи (38,5%), острая сердечно-сосудистая и дыхательная недостаточность при ранениях шейного отдела позвоночника и спинного мозга (30,2%), тяжелые повреждения других локализаций (27,5%), асфиксия при ранении верхних отделов дыхательных путей (3,8%) [1—3]. Большинство (80,7—90,55%) пострадавших, по данным разных авторов, — мужчины, средний возраст которых составляет 27—35 лет, т. е. наиболее социально активная часть населения [1, 4].
В мирное время превалируют колото-резаные ранения шеи — 80,6—97,4%, частота огнестрельных ранений составляет 2,5—14,3%. Основными обстоятельствами ранений в 77—91,1% наблюдений являются конфликтные и криминальные ситуации. 6,44—10,6% наблюдений (т.е. каждое десятое ранение) составляют суицидальные попытки [1, 5]. Приводим собственное наблюдение.
Больной С., 34 года, в октябре 2016 г. бригадой скорой медицинской помощи был доставлен в ЛОР-отделение ГБУЗ МО МОНИКИ им. М.Ф. Владимирского с резаной раной шеи.
В момент поступления состояние пациента крайне тяжелое, что было обусловлено нестабильной гемодинамикой (пульс 75—120 в 1 мин, АД 80/60 мм рт.ст.), нарушением дыхания (выраженная одышка — ЧДД 30—35 в 1 мин, цианоз кожных покровов), выраженным возбужденным состоянием. На шее повязка, через которую отмечается умеренное кровотечение.
Диагноз при поступлении: резаная рана шеи с повреждением ротоглотки и сосудов шеи.
На основании диагноза определены показания к срочной ревизии и первичной хирургической обработке раны. Протокол хирургического вмешательства: в связи с невозможностью оротрахеальной интубации операция выполнена под внутренней анестезией. Выявлено полное пересечение мышц надподъязычной группы непосредственно выше подъязычной кости; отмечается зияющий дефект глотки, через который видна ее задняя стенка, подъязычная кость вместе с гортанью смещена вниз, язык отсечен от основания и западает кзади, что вызывает нарушения дыхания и создает угрозу асфиксии, препятствует выполнению оротрахеальной интубации. Расхождение краев раны составляет 1,5—2 см. В ране отмечается выраженное кровотечение и скопление слюны. Источником массивного кровотечения является пересеченная правая верхнещитовидная артерия. Поврежденная артерия взята на зажим, а затем перевязана. Подъязычная кость и надгортанник взяты на зажимы, гортань подтянута кверху, после чего проведена временная интубация трахеи через рану. Через дополнительный разрез на уровне второго—третьего колец трахеи наложена трахеостома, после чего в трахею введена интубационная трубка с манжетой (рис. 1). Рис. 1. Больной С. Интубация трахеи через наложенную трахеостому. Из глотки и полости рта удалено большое количество крови и сгустков, после чего введен назогастральный зонд. Визуализируются три резаные раны корня языка, которые были последовательно ушиты. Выявлено повреждение правой подчелюстной железы, а в латеральном углу раны определяется наружная сонная артерия (рис. 2). Рис. 2. Первичная хирургическая обработка раны. Описание в тексте.
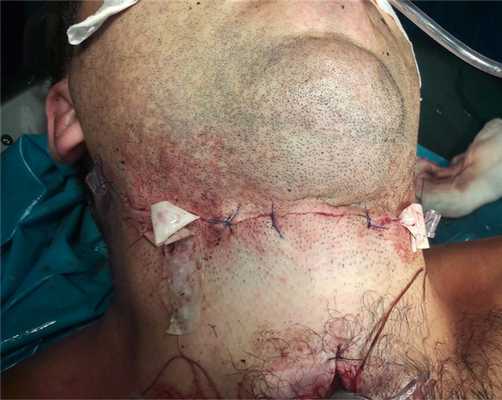
После тщательного гемостаза в рану введены резиновые выпускники, наложены послойные швы. В трахеостому установлена трахеостомическая трубка с манжетой фирмы Pentax № 8 (рис. 3). Рис. 3. Больной С. Послеоперационная рана на шее с установленными дренажами. Асептическая повязка.
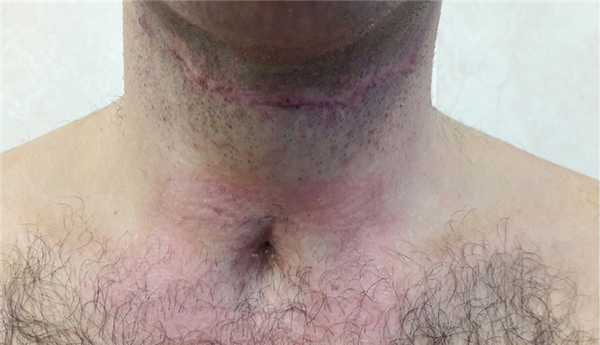
Послеоперационный период протекал гладко. Трахеостомическая трубка удалена на 7-е сутки, дыхание свободное. Назогастральный зонд удален на 10-е сутки. Рана зажила первичным натяжением. Больной выписан в удовлетворительном состоянии на 14-е сутки после операции. В отдаленном периоде (через 3 мес) проведен осмотр: на передней поверхности шеи послеоперационный линейный рубец и в типичном месте рубец после трахеостомии, признаков стеноза глотки, гортани и трахеи не обнаружено (рис. 4). Рис. 4. Больной С. через 3 мес после операции.
Особенности данного наблюдения заключаются в обширном ранении полых органов шеи и прилегающих анатомических структур, что препятствовало выполнению традиционной оротрахеальной интубации и потребовало индивидуального подхода к выбору адекватного способа анестезии, обеспечившей возможность своевременного выполнения одноэтапного хирургического вмешательства в необходимом объеме и выздоровление больного.
Травмы периферических нервов
Травмы периферических нервов — различные по механизму повреждения нервных стволов периферической нервной системы. Проявляются болевым синдромом и симптомами снижения или выпадения моторной, сенсорной, вегетативной и трофической функции нерва дистальнее места травмы. Диагностируется травма периферического нерва по результатам неврологического осмотра и данным электрофизиологических исследований нервно-мышечного аппарата. Лечение может быть консервативным (обезболивающие, витамины, физиотерапия, неостигмин, вазоактивные препараты, ЛФК) и хирургическим (невролиз, аутопластика нерва, шов нерва, невротизация).
Общие сведения
Травмы периферических нервов в соответствии с различными данными составляют 1-10% от общего числа травм. Раны конечностей сопровождаются повреждением нервных стволов в 1,5% случаев, а переломы — в 20% случаев. Зонами, при повреждении которых наиболее часто наблюдается травмирование нервов, являются верхняя треть плеча, подмышечная впадина, нижняя часть бедра и верхняя часть голени. На долю последних двух приходится до 65 % всех травм периферических нервных стволов.
Каждый год в России до 7 тыс. человек нуждаются в хирургическом лечении, показанием к которому является травма периферического нерва. Многие пациенты выписываются из травматологических или общехирургических клиник с имеющимся нейро-моторным дефицитом. Отсутствие своевременной квалифицированной помощи специалистов в области неврологии и нейрохирургии приводит к инвалидизации пациентов, большинство из которых являются лицами трудоспособного возраста. По некоторым данным стойкая потеря трудоспособности наблюдается у 60% пострадавших.
Классификация травм периферических нервов
По характеру повреждения травма периферического нерва классифицируется как сдавление (компрессия), сотрясение, контузия (ушиб) и анатомический перерыв. Последний бывает частичным (неполным), полным и внутриствольным. При частичном и внутриствольном перерыве сохраняется возможность спонтанной регенерации нерва за счет врастания аксонов концевых отделов его центрального отрезка в периферический участок. Скорость этого процесса составляет 1 мм в сутки. Значительное повреждение нерва приводит к формированию рубца и расстройству проводимости дистальнее места травмы. Полный анатомический перерыв с расхождением концов или наличием между образовавшимися отрезками нерва препятствия в виде костного осколка, рубца, инородного тела обуславливает развитие невриномы. Исходом ушиба нервного ствола или кровоизлияния в него также может стать невринома.
С другой стороны, все повреждения нерва подразделяются на открытые, наиболее часто приводящие к анатомическому перерыву нерва, и закрытые, при которых возможны сотрясение, компрессия или ушиб нерва. К открытым повреждениям относятся различные ранения: колотые, рваные, резанные, рубленые, огнестрельные. При этом возникает опасность прямого инфицирования тканей раны. Закрытая травма периферического нерва возможна при ушибе, ударе тупым предметом, сдавлении конечности, чрезмерной тракции. К закрытым относят повреждения нерва при вывихе и при закрытом переломе, его компрессию посттравматическими рубцами, гематомой, костной мозолью и т. п.
В отдельных случаях имеют место комбинированные травмы, при которых открытое травмирование нерва сочетается с его закрытым повреждением. Особую группу составляют ятрогенные травмы периферических нервных стволов, возникающие как осложнение ряда хирургических операций или различных медицинских манипуляций.
Периоды травмы
Острый период занимает 3 недели с момента травмы нерва. В этот период происходит распространение дегенеративных изменений, возникающих в нервном стволе после его травмы. В силу определенных нейрофизиологических законов этого процесса точно оценить степень нарушения функции травмированного нерва в острый период не представляется возможным. В этом периоде хирургическое лечение выполняется при открытых повреждениях с визуализацией анатомического перерыва нерва при сохранности целостности образовавшихся отрезков. В таких случаях возможно выполнение первичного шва нерва в ходе ПХО раны в ранние сроки после травмы или наложение спустя 2-4 дня первично-отсроченного шва.
Ранний период длится от 3 недель до 3 месяцев после повреждения и характеризуется самой высокой регенеративной активностью поврежденных тканей нерва. В раннем периоде можно точно установить степень, вид, уровень и протяженность повреждения; совместно с нейрохирургом решить вопрос лечебной тактики (консервативная или оперативная) и определить оптимальный объем операции.
Подострый, или промежуточный, период — 3-6 месяцев от травмы. Происходит существенное снижение скорости регенеративных процессов и увеличение степени расхождения (диастаза) концов, образовавшихся в результате анатомического перерыва нерва. Оперативное лечение возможно, но требует применения сложных реконструктивных техник и приносит меньший результат.
Поздний период — от 6 месяцев до 3-5 лет после того, как произошла травма нерва. В силу значительного снижения способности к репарации и нарастания дегенеративных изменений в травмированном нервном стволе хирургическое лечение в этот период приводит к существенно меньшему функциональному восстановлению.
Резидуальный, или отдаленный, период — спустя 3-5 лет после повреждения. Функциональное восстановление нерва не представляется возможным. Для улучшения функции пораженной конечности возможно проведение ортопедических сухожильно-мышечных хирургических вмешательств.
Симптомы травм периферических нервов
Травма периферического нерва любой локализации характеризуется наличием нескольких групп симптомов: двигательных (моторных), чувствительных (сенсорных), вегетативных (вазомоторных и секреторных) и трофических.
Двигательные расстройства характеризуются возникающим сразу после травмы периферическим парезом мышц, иннервируемых участком поврежденного нерва, расположенным дистальнее места травмы. Парезы сопровождаются мышечной гипотонией и гипорефлексией. Со временем приводят к атрофическим процессам в мышцах. При оценке зоны пареза следует учитывать возможности перекрестной иннервации некоторых мышечных групп.
Сенсорные нарушения подразделяются на симптомы раздражения (боли, гиперпатия и парестезия) и симптомы выпадения (гипестезия и анестезия), которые обычно сочетаются. Частичное повреждение нервного ствола сопровождается преимущественно болями и парестезиями. Боли усиливаются при пальпации нервного ствола ниже места травмы.
Отмечается симптом Тинеля — возникновение при поколачивании в зоне повреждения боли, стреляющей по ходу нерва в дистальном направлении. В случае полного анатомического перерыва симптом Тинеля отрицателен. Появление боли или ее усиление в более позднем периоде свидетельствует о восстановлении чувствительности вследствие репарации нервных волокон. При этом наиболее выражена гиперпатия, зачастую носящая форму каузалгии.
Как правило, в первые дни после травмы определяется зона тотальной анестезии — отсутствия всех видов чувствительности. Ее размер и локализация могут варьировать в связи с индивидуальными особенностями перекрестной сенсорной иннервации. Обычно по краю области анестезии проходи смешанная зона с участками гипестезии и гиперпатии. По мере восстановления нерва область анестезии трансформируется в область гипестезии, а затем (при своевременном восстановлении целостности нервного ствола) происходит нормализация чувствительности.
Вегетативная дисфункция проявляется в виде ангидроза кожи в зоне анестезии. Примерно в этой же области наблюдается покраснение и подъем местной температуры кожи, что спустя 3 недели сменяется похолоданием и бледностью. Зачастую наблюдается локальная пастозность тканей.
Трофические изменения развиваются в более позднем периоде. Характеризуются истончением и снижением тургора кожи, ее легкой ранимостью. Отмечается исчерченность и помутнение ногтей травмированной конечности. В позднем периоде трофические изменения могут затрагивать связки, сухожилия и капсулу сустава с формированием его тугоподвижности, а также кости с развитием остеопороза.
Диагностика травм периферических нервов
Первичный осмотр пациента зачастую проводится травматологом. Травма периферического нерва является показанием для направления пострадавшего к нейрохирургу или неврологу. Топика поражения устанавливается по данным неврологического осмотра и результатам ЭФИ нервно-мышечной системы. При помощи электронейрографии можно установить увеличение порога проводимости нервного ствола. Однако опыт показал, что эти данные могут быть недостаточно точны. В связи с эти дополнительно рекомендуется проведение стимуляционной электромиографии. При наличии соответствующего оборудования лучшим вариантом является комплексное ЭНМГ-исследование, позволяющее оценить функциональное состояние, как нерва, так и иннервируемых им мышц.
С целью диагностики повреждений костно-суставного аппарата проводится рентгенография костей и суставов, в сложных случаях — КТ кости, УЗИ или МРТ сустава. При помощи этих исследований можно также выявить факторы компрессии нервного ствола.
Лечение травм периферических нервов
Не всегда травма периферического нерва имеет изолированный характер. При сочетанных повреждениях и политравме на первый план выходит лечение жизненно опасных повреждений. После стабилизации состояния пациента переходят к вопросу лечения поврежденного нерва. Оно должно проводиться квалифицированным специалистом. Если речь идет о хирургическом лечении, то операция должна осуществляться нейрохирургом в профильном отделении с наличием необходимых микрохирургических инструментов.
Консервативная терапия осуществляется при закрытых повреждениях нервов и в комбинации с хирургическим лечением. Она направлена на создание оптимальных условий для скорейшей регенерации нервных волокон. В остром периоде показана иммобилизация. Фармакотерапия проводится инъекционными препаратами витаминов гр. В, никотиновой кислотой с бендазолом, неостигмином. При необходимости в схему лечения включают анальгетики и седативные. С 4-ой недели назначают АТФ. Широко используют физиотерапию: УВЧ с 3-го дня травмы, электрофорез, СМТ. Спустя 2 недели УВЧ заменяют диатермией, рекомендуют ЛФК, парафиновые аппликации, массаж. Спустя 1,5-2 месяца показано грязелечение, озокеритотерапия, водолечение (хвойные, сероводородные лечебные ванны).
Отсутствие эффекта консервативной терапии и открытая травма периферического нерва с визуализацией его прерывания являются показанием к хирургическому лечению. Оптимальными сроками выполнения операции считаются первые 3 месяца после травмы. К реконструктивным операциям на периферических нервах относятся: шов нерва, невролиз, межпучковая пластика нерва аутотрансплантатом из наружного кожного нерва голени. При компрессии нерва производят его декомпрессию нервного ствола, при необходимости формируют новое ложе. При невозможности реконструкции нервного ствола осуществляют невротизацию — вшивание в дистальный конец поврежденного нерва менее функционально значимого нервного ствола. В резидуальном периоде с целью повышения функциональности конечности ортопедами могут быть проведены сухожильно-мышечные операции.
Огнестрельная рана
Огнестрельная рана - это рана, возникшая в результате действия снарядов (пуль, шрапнели, картечи, осколков, дроби), выпущенных из огнестрельного оружия. Отличительными особенностями огнестрельных ран являются тяжелая реакция организма, массивное повреждение тканей, значительная длительность заживления, большое количество инфекционных осложнений и смертельных исходов. Патология диагностируется на основании анамнеза, данных осмотра и рентгенологического исследования. Лечение включает в себя противошоковые мероприятия, восполнение кровопотери, ПХО с ушиванием или удалением поврежденных органов, перевязки и антибиотикотерапию.
МКБ-10
Огнестрельная рана - совокупность повреждений, возникающих в результате действия снаряда, выпущенного из огнестрельного оружия. По характеру и течению отличается от остальных видов ран. Сопровождается образованием большого массива нежизнеспособных тканей и тяжелой общей реакцией организма. Отмечается склонность к длительному заживлению и частым осложнениям.
При огнестрельных ранах могут наблюдаться все виды повреждений органов и тканей: нарушение целостности нервов, мышц и сосудов, переломы костей туловища и конечностей, повреждение грудной клетки, а также повреждение любых полых и/или паренхиматозных органов (гортани, печени и др.). Ранения с повреждением внутренних органов представляют большую опасность для жизни и нередко заканчиваются летальным исходом. Лечением огнестрельных ран в зависимости от поражения тех или иных органов и тканей могут заниматься травматологи-ортопеды, торакальные хирурги, сосудистые хирурги, абдоминальные хирурги, нейрохирурги и другие специалисты.
Причины
Огнестрельная рана является основным видом травм при проведении боевых действий. В мирное время встречается относительно редко и может становиться результатом криминальных инцидентов или несчастных случаев на охоте.
Патогенез
Для огнестрельных ран характерны определенные особенности, отличающие их от других видов ранений. Вокруг раневого канала образуется зона омертвевших тканей (первичного некроза). Раневой канал имеет неравномерное направление и протяженность. При сквозных ранениях возникает выходное отверстие значительного диаметра. В ране обнаруживаются инородные частицы, втянутые туда вследствие высокой скорости снаряда. Через некоторое время вокруг огнестрельной раны формируются новые участки омертвевших тканей (очаги вторичного некроза).
Разрушительное действие снаряда обусловлено двумя компонентами: прямым ударом, то есть непосредственным воздействием на ткани и боковым ударом, то есть действием ударной волны, которая мгновенно образует зону высокого давления, отбрасывающую ткани в сторону. В последующем образовавшаяся полость резко «схлопывается», возникает волна с отрицательным давлением, и ткани разрушаются вследствие огромной разницы отрицательного и положительного давления.
С учетом особенностей травмирующего воздействия в любой огнестрельной ране выделяют три зоны: раневой канал или раневой дефект (зону прямого воздействия снаряда), область контузии (в этой зоне формируется первичный некроз) и область коммоции (в этой зоне формируется вторичный некроз). Раневой дефект может быть истинным либо ложным. Истинный дефект образуется при вырывании участка ткани («минус» ткань), ложный - при сокращении разъединенных тканей (например, при сокращении поврежденных мышц).
Классификация
В современной травматологии и ортопедии формулировка диагноза осуществляется с использованием следующей классификации:
- По типу ранящего снаряда: осколочное, пулевое.
- По особенностям раневого канала: слепое, сквозное, касательное.
- По отсутствию или наличию повреждения полостей тела: проникающие и непроникающие.
- По характеру поврежденных тканей: с повреждением мягких тканей, нервов, сосудов, костей и внутренних органов.
- По количеству и особенностям повреждений: множественные, одиночные, сочетанные (пострадали 2 и более органа, расположенных в одной анатомической области, либо 2 или более анатомических области). Кроме того, выделяют комбинированные ранения, при которых наблюдается сочетание различных повреждающих факторов, например, огнестрельного оружия и радиации или отравляющих веществ.
- По локализации: раны конечностей, таза, живота, груди и головы.
Симптомы огнестрельной раны
В зависимости от характера повреждения различают три вида раневых дефектов: раневая полость (рана, имеющая видимое дно и стенки), раневой канал (рана, глубина которой превосходит диаметр) и раневую поверхность. Чаще всего в клинической практике встречается дефект в виде раневого канала; полости и поверхности обычно образуются при воздействии снарядов с низкой скоростью либо при касательных ранениях. Дно и стенки раневого дефекта покрыты погибшими тканями. Полость дефекта заполнена обрывками поврежденных тканей, инородными телами, сгустками крови, а при нарушении целостности костей - и костными отломками.
В зоне контузии образуются кровоизлияния, ткани диффузно пропитываются кровью. Возможны переломы, разрывы внутренних органов, формирование очагов денатурации и отрывы тканевых комплексов. Некротические ткани зоны контузии в последующем становятся основой для активного размножения микробов, которые попали в рану в момент повреждения. В зоне коммоции возникают расстройства кровообращения. Вначале мелкие сосуды спазмируются, затем расширяются, возникают явления стаза. Ткани не получают достаточно кислорода и питательных веществ, что обуславливает формирование очагов вторичного некроза.
Размеры зоны коммоции вокруг различных огнестрельных ран могут варьироваться. Кроме того, наблюдается неравномерность повреждения тканей вокруг одного раневого канала. Постепенное неравномерное образование некротических очагов наряду со смещением тканей при изменении положения тела (например, пациент получил ранение в согнутую ногу, а затем ее разогнул) обуславливает высокую вероятность формирования обособленных инфицированных полостей и гнойных затеков.
Осложнения
Огнестрельная рана может осложняться кровопотерей, шоком и различными видами гипоксии. В ответ на травмирующее воздействие возникают не только местные, но и общие изменения, называемые раневой болезнью. Нарушается обмен веществ, деятельность эндокринной системы, сердечно-сосудистой системы и центральной нервной системы. Развивается лихорадка, обусловленная всасыванием в организм продуктов жизнедеятельности микроорганизмов и распадающихся тканей. Раневая болезнь протекает в несколько стадий: защиты (мобилизации), резистентности и истощения.
Диагностика
Диагноз устанавливается на основании истории повреждения и данных внешнего осмотра. Для уточнения характера и степени поражения органов и тканей проводят специальные исследования. При ранении нижней конечности выполняют рентгенографию бедра, голени или стопы, при ранении верхней конечности - рентгенографию кисти, предплечья или плеча, при ранении в область груди - рентгенографию грудной клетки и т. д. При подозрении на нарушение целостности нервов, сосудов и внутренних органов назначают консультации соответствующих специалистов: нейрохирурга, сосудистого хирурга, абдоминального хирурга, уролога, грудного хирурга. Обязательно осуществляют контроль пульса и АД, а также выполняют повторные анализы крови для оценки кровопотери и своевременного выявления гиповолемического шока.
Лечение огнестрельной раны
В первую очередь необходимо остановить кровотечение. При незначительном или умеренном кровотечении рану закрывают давящей повязкой, при обильном накладывают жгут выше места повреждения. Пострадавшему дают обезболивающие препараты, при возможности выполняют внутримышечную инъекцию анальгетиков. Пациента укладывают в горизонтальное положение (исключение - ранения в грудную клетку, при которых для облегчения дыхания больному следует придать сидячее или полусидячее положение), осуществляют иммобилизацию с использованием специальных шин либо подручных средств.
Если доставка пострадавшего в мед. учреждение затруднена или откладывается, в пункте первичной медицинской помощи проводят противошоковые мероприятия и осуществляют профилактику раневой инфекции, вводя антибиотики внутримышечно, промывая растворами антибиотиков раневой канал, а также выполняя обкалывание области раны.
Объем и очередность лечебных мероприятий в специализированном учреждении определяются с учетом состояния больного. Осуществляют восполнение ОЦК, проводят противошоковые мероприятия, выполняют хирургическую обработку ран. В ходе оперативного вмешательства по возможности иссекают загрязненные и нежизнеспособные ткани, рану промывают и дренируют. Поврежденные сосуды перевязывают, поврежденные органы частично иссекают и ушивают или полностью удаляют, мелкие осколки костей удаляют, крупные отломки сопоставляют. Обычно на начальном этапе при сложных и нестабильных переломах накладывают скелетное вытяжение.
При раневом канале небольшого диаметра швы на огнестрельную рану не накладывают, при дефекте большого размера сопоставляют края раны, используя редкие одиночные швы. Противопоказанием к проведению оперативного вмешательства является агональное состояние и травматический шок. Хирургической обработке не подлежат неглубокие касательные ранения, множественные осколочные и небольшие поверхностные «шпигованные» огнестрельные раны.
В послеоперационном периоде назначают антибиотики, продолжают коррекцию гиповолемии, выполняют перевязки. В последующем возможно наложение отсроченных первичных швов (через 5-6 суток), ранних вторичных швов (через 10-12 суток) и поздних вторичных швов (через 3 недели). Поскольку огнестрельные раны, как правило, заживают через нагноение, в отдаленном периоде при таких повреждениях часто требуются реконструктивные вмешательства: кожная пластика, пластика сухожилий, восстановление нервов, внутри- и внеочаговый остеосинтез и т. д.
Черепно-мозговая травма (ЧМТ)
Черепно-мозговая травма — это повреждение костей черепа и/или мягких тканей (мозговые оболочки, ткани мозга, нервы, сосуды). По характеру травмы различают закрытую и открытую, проникающую и непроникающую ЧМТ, а также сотрясение или ушиб головного мозга. Клиническая картина черепно-мозговой травмы зависит от ее характера и тяжести. Основными симптомами являются головная боль, головокружение, тошнота и рвота, потеря сознания, нарушение памяти. Ушиб головного мозга и внутримозговая гематома сопровождаются очаговыми симптомами. Диагностика черепно-мозговой травмы включает анамнестические данные, неврологический осмотр, рентгенографию черепа, КТ или МРТ головного мозга.
По генезу и механизму возникновения ЧМТ бывает первичная (воздействию на мозг травмирующей механической энергии не предшествует какая-либо церебральная или внецеребральная катастрофой) и вторичная (воздействию травмирующей механической энергии на мозг предшествует церебральная или внецеребральная катастрофа). ЧМТ у одного и того же пациента может происходить впервые или повторно (дважды, трижды).
- Первичные поражения - это очаговые ушибы и размозжения мозга, диффузные аксональные повреждения, внутричерепные гематомы, разрывы ствола, множественные внутримозговые геморрагии, возникшие вследствие механической травмы головы.
- Вторичные поражения возникают в результате действия вторичных внутричерепных факторов (отсроченных гематом, нарушений ликворо- и гемоциркуляции вследствие внутрижелудочкового или субарахноидального кровоизлияния, отека мозга, гиперемии и др.) или вторичных внечерепных факторов (артериальная гипертензия, гиперкапния, гипоксемия, анемия и др.)
Классификация ЧМТ основывается на ее биомеханике, виде, типе, характере, форме, тяжести повреждений, клинической фазе, периоде лечения, а также исходе травмы.
По биомеханике различают следующие виды ЧМТ:
- ударно-противоударная (ударная волна распространяется от места полученного удара и проходит через мозг к противоположной стороне с быстрыми перепадами давления);
- ускорения-замедления (перемещение и ротация больших полушарий по отношению к более фиксированному стволу мозга);
- сочетанная (одновременное воздействие обоих механизмов).
По виду повреждения:
- очаговые (характеризуются локальными макроструктурными повреждениями мозгового вещества за исключением участков разрушений, мелко- и крупноочаговых кровоизлияний в области удара, противоудара и ударной волны);
- диффузные (натяжение и распространение первичными и вторичными разрывами аксонов в семиовальном центре, мозолистом теле, подкорковых образованиях, стволе мозга);
- сочетанные (сочетание очаговых и диффузных повреждений головного мозга).
По своему типу ЧМТ классифицируются на:
- закрытую — повреждения, не нарушившие целостность кожных покровов головы; переломы костей свода черепа без повреждения прилежащих мягких тканей или перелом основания черепа с развившейся ликвореей и кровотечением (из уха или носа);
- открытую непроникающую ЧМТ — без повреждения твердой мозговой оболочки и открытую проникающую ЧМТ — с повреждением твердой мозговой оболочки.
Кроме этого выделяют изолированную (отсутствие каких-либо внечерепных повреждений), сочетанную (внечерепные повреждения в результате механической энергии) и комбинированную (одновременное воздействие различных энергий: механической и термической/лучевой/химической) черепно-мозговую травму.
По тяжести ЧМТ делят на 3 степени: легкую, средней тяжести и тяжелую. При соотнесении этой рубрикации со шкалой комы Глазго легкую черепно-мозговую травм оценивают в 13-15, среднетяжелую - в 9-12, тяжелую - в 8 баллов и менее. Легкая черепно-мозговая травма соответствует сотрясению и ушибу мозга легкой степени, среднетяжелая — ушибу мозга средней степени, тяжелая — ушибу мозга тяжелой степени, диффузному аксональному повреждению и острому сдавлению мозга.
Течение ЧМТ разделяется на 3 базисных периода: острый, промежуточный и отдаленный. Временная протяженность периодов течения черепно-мозговой травмы варьирует в зависимости от клинической формы ЧМТ: острый - 2-10 недель, промежуточный - 2-6 месяцев, отдаленный при клиническом выздоровлении - до 2 лет.
Сотрясение головного мозга
Симптомы
Угнетение сознания (до уровня сопора) при сотрясении мозга может продолжаться от нескольких секунд до нескольких минут, но может и отсутствовать вовсе. На непродолжительный период времени развивается ретроградная, конградная и антероградная амнезия. Непосредственно после черепно-мозговой травмы возникает однократная рвота, дыхание учащается, но вскоре приходит в норму. Также приходит в норму и артериальное давление, за исключением тех случаев, когда анамнез отягощен гипертензией. Температура тела при сотрясении мозга сохраняется в норме.
Когда пострадавший приходит в сознание, возникают жалобы на головокружение, головную боль, общую слабость, появление холодного пота, приливы крови к лицу, шум в ушах. Неврологический статус на данной стадии характеризуется мягкой асимметрией кожных и сухожильных рефлексов, мелким горизонтальным нистагмом в крайних отведениях глаз, легкими менингиальными симптомами, которые исчезают в течение первой недели. При сотрясении головного мозга в результате черепно-мозговой травмы через 1,5 - 2 недели отмечается улучшение общего состояния пациента. Возможно сохранение некоторых астенических явлений.
Диагноз
Распознавание сотрясения головного мозга — непростая задача для невролога или травматолога, так как основными критериями его диагностирования являются составляющие субъективной симптоматики в отсутствие каких-либо объективных данных. Необходимо ознакомиться с обстоятельствами травмы, используя для этого информацию, имеющуюся у свидетелей происшедшего. Большое значение имеет обследование у отоневролога, с помощью которого определяют наличие симптомов раздражения вестибулярного анализатора в отсутствие признаков выпадения.
По причине мягкой семиотики сотрясения головного мозга и возможности возникновения подобной картины в результате одной из многих дотравматических патологий, особое значение в диагностике придается динамике клинических симптомов. Обоснованием диагноза «сотрясение мозга» является исчезновение таких симптомов через 3-6 суток после получения черепно-мозговой травмы. При сотрясении мозга отсутствуют переломы костей черепа. Состав ликвора и его давление сохраняются в норме. На КТ головного мозга не определяются внутричерепные пространства.
Лечение
Если пострадавший с черепно-мозговой травмой пришел в себя, в первую очередь ему необходимо придать удобное горизонтальное положение, голова должна быть чуть приподнята. Пострадавшему с черепно-мозговой травмой, находящемуся в бессознательном состоянии, необходимо придать т. н. «спасительное» положение — уложить его на правый бок, лицо должно быть повернуто к земле, левые руку и ногу согнуть под прямым углом в локтевом и коленном суставах (если исключены переломы позвоночника и конечностей). Такое положение способствует свободному прохождению воздуха в легкие, предотвращая западение языка, попадание рвотных масс, слюны и крови в дыхательные пути. На кровоточащие раны на голове, если таковые имеются, наложить асептическую повязку.
Всех пострадавших с черепно-мозговой травмой в обязательном порядке транспортируют в стационар, где после подтверждения диагноза устанавливают им постельным режим на срок, который зависит от клинических особенностей течения заболевания. Отсутствие признаков очаговых поражений головного мозга на КТ и МРТ головного мозга, а также состояние пациента, позволяющее воздержаться от активного медикаментозного лечения, позволяют решить вопрос в пользу выписки пациента на амбулаторное лечение.
При сотрясении головного мозга не применяют чрезмерно активного медикаментозного лечения. Его основные цели — нормализация функционального состояние головного мозга, купирование головной боли, нормализация сна. Для этого используют анальгетики, седативные средства (как правило, таблетированных форм).
Ушиб головного мозга
Для ушиба мозга легкой степени характерна утрата сознания после травмы до нескольких десятков минут. После восстановления сознания появляются жалобы на головную боль, головокружение, тошноту. Отмечают ретроградную, конградную, антероградную амнезию. Возможна рвота, иногда с повторами. Жизненно важные функции, как правило, сохраняются. Наблюдается умеренная тахикардия или брадикардия, иногда повышение артериального давления. Температура тела и дыхание без существенных отклонений. Мягко выраженные неврологические симптомы регрессируют через 2-3 недели.
Утрата сознания при ушибе мозга средней степени может длиться от 10-30 минут до 5-7 часов. Сильно выражена ретроградная, конградная и антероградная амнезия. Возможна многократная рвота и сильная головная боль. Нарушены некоторые жизненно важные функции. Определяется брадикардия или тахикардия, повышение АД, тахипноэ без нарушения дыхания, повышение температуры тела до субфебрильной. Возможно проявление оболочечных признаков, а также стволовых симптомов: двусторонние пирамидные признаки, нистагм, диссоциация менингеальных симптомов по оси тела. Выраженные очаговые признаки: глазодвигательные и зрачковые нарушения, парезы конечностей, расстройства речи и чувствительности. Они регрессируют через 4-5 недель.
Ушиб мозга тяжелой степени сопровождается потерей сознания от нескольких часов до 1-2 недель. Нередко он сочетается с переломами костей основания и свода черепа, обильным субарахноидальным кровоизлиянием. Отмечаются расстройства жизненно важных функций: нарушение дыхательного ритма, резко повышенное (иногда пониженное) давление, тахи- или брадиаритмия. Возможна блокировка проходимости дыхательных путей, интенсивная гипертермия.
Очаговые симптомы поражения полушарий зачастую маскируются за выходящей на первый план стволовой симптоматикой (нистагм, парез взора, дисфагия, птоз, мидриаз, децеребрационная ригидность, изменение сухожильных рефлексов, появление патологических стопных рефлексов). Могут определяться симптомы орального автоматизма, парезы, фокальные или генерализованные эпиприступы. Восстановление утраченных функций идет тяжело. В большинстве случаев сохраняются грубые остаточные двигательные нарушения и расстройства психической сферы.
Методом выбора при диагностике ушиба головного мозга является КТ головного мозга. На КТ определяют ограниченную зону пониженной плотности, возможны переломы костей свода черепа, субарахноидальное кровоизлияние. При ушибе мозга средней степени тяжести на КТ или спиральной КТ в большинстве случаев выявляют очаговые изменения (некомпактно расположенные зоны пониженной плотности с небольшими участками повышенной плотности).
При ушибе тяжелой степени на КТ определяются зоны неоднородного повышения плотности (чередование участков повышенной и пониженной плотности). Перифокальный отек головного мозга сильно выражен. Формируется гиподенсивная дорожка в область ближайшего отдела бокового желудочка. Через нее происходит сброс жидкости с продуктами распада крови и мозговой ткани.
Диффузное аксональное повреждение головного мозга
Для диффузного аксонального повреждения головного мозга типично длительное коматозное состояние после черепно-мозговой травмы, а также ярко выраженные стволовые симптомы. Коме сопутствует симметричная либо асимметричная децеребрация или декортикация как спонтанными, так и легко провоцируемыми раздражениями (например, болевыми). Изменения мышечного тонуса весьма вариабельны (горметония или диффузная гипотония). Типично проявление пирамидно-экстрапирамидных парезов конечностей, в том числе асимметричные тетрапарезы.
Кроме грубых нарушений ритма и частоты дыхания проявляются и вегетативные расстройства: повышение температуры тела и артериального давления, гипергидроз и др. Характерной особенностью клинического течения диффузного аксонального повреждения мозга является трансформация состояния пациента из продолжительной комы в транзиторное вегетативное состояние. О наступлении такого состояния свидетельствует спонтанное открывание глаз (при этом отсутствуют признаки слежения и фиксации взора).
КТ-картина диффузного аксонального поражения мозга характеризуется увеличением объема мозга, в результате которого под сдавлением находятся боковые и III желудочки, субарахноидальные конвекситальные пространства, а также цистерны основания мозга. Нередко выявляют наличие мелкоочаговых геморрагий в белом веществе полушарий мозга, мозолистом теле, подкорковых и стволовых структурах.
Сдавление головного мозга
Сдавление головного мозга развивается более чем в 55% случаев черепно-мозговой травмы. Чаще всего причиной сдавления головного мозга становится внутричерепная гематома (внутримозговая, эпи- или субдуральная). Опасность для жизни пострадавшего представляют стремительно нарастающие очаговые, стволовые и общемозговые симптомы. Наличие и продолжительность т. н. «светлого промежутка» — развернутого или стертого — зависит от степени тяжести состояния пострадавшего.
На КТ определяют двояковыпуклую, реже плоско-выпуклую ограниченною зону повышенной плотности, которая примыкает к своду черепа и локализируется в пределах одной или двух долей. Однако, если источников кровотечения несколько, зона повышенной плотности может быть значительного размера и иметь серповидной форму.
При поступлении в реанимационное отделение пациента с черепно-мозговой травмой необходимо провести следующие мероприятия:
- Осмотр тела пострадавшего, во время которого обнаруживают либо исключают ссадины, кровоподтеки, деформации суставов, изменения формы живота и грудной клетки, крово- и/или ликворотечение из ушей и носа, кровотечение из прямой кишки и/или уретры, специфический запах изо рта.
- Всестороннее рентгеновское исследование: череп в 2-х проекциях, шейный, грудной и поясничный отдел позвоночника, грудная клетка, кости таза, верхних и нижних конечностей.
- УЗИ грудной клетки, УЗИ брюшной полости и забрюшинного пространства.
- Лабораторные исследования: общий клинический анализ крови и мочи, биохимический анализ крови (креатинин, мочевина, билирубин и т. д.), сахар крови, электролиты. Данные лабораторные исследования необходимо проводить и в дальнейшем, ежедневно.
- ЭКГ (три стандартных и шесть грудных отведений).
- Исследование мочи и крови на содержание алкоголя. В случае необходимости проводят консультацию токсиколога.
- Консультации нейрохирурга, хирурга, травматолога.
Обязательным методом обследования пострадавших с черепно-мозговой травмой является компьютерная томография. Относительными противопоказаниями к ее проведению могут служить геморрагический или травматический шок, а также нестабильная гемодинамика. С помощью КТ определяют патологический очаг и его расположение, количество и объем гипер- и гиподенсивных зон, положение и степень смещения срединных структур головного мозга, состояние и степень повреждения головного мозга и черепа.
При подозрении на менингит показано проведение люмбальной пункции и динамического исследования ликвора, которое позволяет контролировать изменения воспалительного характера его составе.
Неврологический осмотр пациента с черепно-мозговой травмой следует проводить каждые 4 часа. Для определения степени нарушения сознания используют шкалу комы Глазго (состояние речи, реакция на боль и способность открывать/закрывать глаза). Кроме того, определяют уровень очаговых, глазодвигательных, зрачковых и бульбарных расстройств.
Лечение черепно-мозговой травмы
Консервативная терапия
Пострадавшему с нарушением сознания 8 баллов и менее по шкале Глазго показана интубация трахеи, благодаря которой поддерживается нормальная оксигенация. Угнетение сознания до уровня сопора или комы — показание к проведению вспомогательной или контролируемой ИВЛ (не менее 50% кислорода). С ее помощью поддерживается оптимальная церебральная оксигенация.
Пациенты с тяжелой черепно-мозговой травмой (выявленные на КТ гематомы, отек мозга и т. д.) нуждаются в мониторинге внутричерепного давления, которое необходимо поддерживать на уровне ниже 20 мм рт.ст. Для этого назначают маннитол, гипервентиляцию, иногда — барбитураты.
Для профилактики септических осложнений применяют эскалационную или деэскалационную антибактериальную терапию. Для лечения посттравматических менингитов используют современные противомикробные препараты, разрешенные для эндолюмбального введения (ванкомицин).
Питание пациентов начинают не позже 3 трех суток после ЧМТ. Его объем увеличивают постепенно и в конце первой недели, прошедшей со дня получения черепно-мозговой травмы, он должен обеспечивать 100% калорическую потребность пациента. Способ питания может быть энтеральным или парентеральным. Для купирования эпилептических приступов назначают противосудорожные препараты с минимальным титрованием дозы (леветирацетам, вальпроаты).
Хирургическое лечение
Показанием к операции служит эпидуральная гематома объемом свыше 30 см³. Доказано, что метод, обеспечивающий максимально полную эвакуацию гематомы — транскраниальное удаление. Острая субдуральная гематома толщиной свыше 10 мм также подлежит хирургическому лечению. Пациентам в коме удаляют острую субдуральную гематому с помощью краниотомии, сохраняя или удаляя костный лоскут. Эпидуральная гематома объемом более 25 см³ также подлежит обязательному хирургическому лечению.
Прогноз
Сотрясение головного мозга — преимущественно обратимая клиническая форма черепно-мозговой травмы. Поэтому более чем в 90% случаев сотрясения головного мозга исходом заболевания становится выздоровление пострадавшего с полным восстановлением трудоспособности. У части пациентов по прошествии острого периода сотрясения головного мозга отмечают те или иные проявления посткоммоционного синдрома: нарушения когнитивных функций, настроения, физического благополучия и поведения. Через 5-12 месяцев после черепно-мозговой травмы эти симптомы исчезают или существенно сглаживаются.
Прогностическую оценку при тяжелой черепно-мозговой травме проводят при помощи шкалы исходов Глазго. Уменьшение общего кол-ва баллов по шкале Глазго повышает вероятность неблагоприятного исхода заболевания. Анализируя прогностическую значимость возрастного фактора, можно сделать вывод о его существенном влиянии как на инвалидизацию, так и на летальность. Сочетание гипоксии и артериальной гипертензии является неблагоприятным фактором прогноза.
Частота повреждений нервов при ранениях шеи - характеристика
Отделение неотложной торакоабдоминальной хирургии Научно-исследовательского института скорой помощи им. Н.В. Склифосовского, Москва
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2014;(11): 92‑94
Коровкина Е.Н. Ранения шеи. Хирургия. Журнал им. Н.И. Пирогова. 2014;(11):92‑94.
Korovkina EN. . Pirogov Russian Journal of Surgery = Khirurgiya. Zurnal im. N.I. Pirogova. 2014;(11):92‑94. (In Russ.).
Число больных с ранениями шеи не уменьшается в связи с неблагоприятной криминальной обстановкой и наличием локальных военных конфликтов. По данным литературы, частота ранений шеи составляет от 5 до 10% всех ранений мирного времени [14] и 0,5-3% ранений военного времени [8, 16]. Общая летальность при глубоких ранениях шеи составляет около 11% [14]. До 34% раненных в шею в мирное время умирают на месте происшествия. Основными причинами смерти являются острая массивная кровопотеря вследствие повреждения сосудов шеи (38,5%), острая сердечно-сосудистая и дыхательная недостаточность при ранениях шейного отдела позвоночника и спинного мозга (30,2%), тяжелые повреждения других локализаций (27,5%), асфиксия при ранении верхних дыхательных путей (3,8%) [10]. Большинство пострадавших (80,7-90,55%), по данным различных авторов, - мужчины, средний возраст которых составляет 27-35 лет, т.е. наиболее социально активная часть населения [11, 15].
В мирное время превалируют колото-резаные ранения шеи - 80,6-97,4%, частота огнестрельных ранений составляет 2,5-14,3%. Основными обстоятельствами ранений в 77-91,1% наблюдений являются конфликтные и криминальные ситуации. В 6,44-10,6% наблюдений, т.е. каждое десятое ранение, составляют суицидальные попытки. Отмечается высокий процент множественных (до 31,8%) и сочетанных (до 63,2%) по локализации ранений. Повреждения внутренних структур шеи наблюдаются у 38,6% пострадавших. Наиболее часто встречаются повреждения сосудов, гортани и трахеи, глотки и пищевода [1, 11, 12, 15].
М.М. Абакумовым и соавт. [4] в 2004 г. был представлен опыт лечения 1015 пострадавших с ранениями шеи за 10 лет. Ранения холодным оружием имелись в 87% наблюдений, огнестрельным - в 13%. Поверхностные ранения составили 34,5%, глубокие - 65,5%, ранения с повреждением органов и сосудов - 68% от числа глубоких ранений и без повреждения этих структур - 32%. При изолированных ранениях шеи летальность составила 2,9%, при сочетанных - 7%. Наиболее высокой (23%) летальность была при огнестрельных цервикоторакальных ранениях.
За последние 10 лет в 9 раз вырос удельный вес ранений нелетальным оружием самообороны, при которых ранения шеи составляют 10,4-22%. У каждого третьего пострадавшего с ранением шеи из огнестрельного травматического оружия рана проникает в глубокие структуры [5, 13].
Ранения глотки и пищевода крайне трудны для диагностики, так как они нередко протекают бессимптомно. Позднее выявление проникающего ранения глотки и пищевода обусловливает высокую частоту развития инфекционных осложнений: флегмону глубоких клетчаточных пространств шеи, медиастинит, сепсис. По данным ряда авторов, чаще (в 10,9-44,9% наблюдений) отмечаются дисфагия и одинофагия, боль в шее (34,7%), подкожная эмфизема шеи (18,4-28,2%), кровохарканье, кровавая рвота (16,4-20,4%), осиплость голоса (16,3%). Выделение из раны шеи слюны и пищи является абсолютным признаком повреждения глотки и пищевода, встречающимся обычно при наличии широкого раневого канала у 16,3-22,7% пострадавших. Наружное и (или) ротоглоточное кровотечение отмечается у 14,3-40% раненых. Такие симптомы, как отек, гиперемия, инфильтрация кожи шеи обычно являются признаками воспалительных изменений и возникают, как правило, через некоторое время после травмы в 6,1-33,6% наблюдений. Одышка и дыхательные расстройства бывают в 4,1-20,4% наблюдений и обусловлены наличием гематомы или отека мягких тканей шеи, аспирацией в результате дисфагии. Синдром эндогенной интоксикации (лихорадка, ознобы, тахикардия, отсутствие аппетита, головная боль, выраженная мышечная слабость) развивается через какое-то время после травмы у 2-10,2% пострадавших. В 19-30% наблюдений ничего, кроме наличия раны на шее, больного не беспокоит [7, 14, 21].
D. Demetriades и соавт. [19, 20] описали триаду патогномоничных симптомов перфорации шейного отдела пищевода: осиплость голоса, кровохарканье и подкожная эмфизема. Они считают, что отсутствие триады симптомов позволяет исключить повреждение пищевода, при этом не требуется проведения дальнейшего обследования. Однако из сводных данных литературы, охватывающих более 700 наблюдений, следует, что тактика консервативного избирательного лечения ран шеи привела к 2,5% летальности за счет недиагностированных повреждений артерий шеи и пищевода. Практика показывает, что лечение при таких типичных для консервативной тактики последствиях, как артериальные аневризмы и артериовенозные свищи, требует гораздо больших материальных затрат (повторная госпитализация, дорогостоящие методы обследования, реконструктивные операции в измененных тканях), не говоря уже о реальной опасности для жизни пострадавших [1].
Одним из основных и достоверных методов исследования при выявлении ранения глотки и пищевода является рентгенологический: полипозиционная рентгенография шеи и грудной клетки, рентгеноконтрастное исследование глотки и пищевода со взвесью бария сульфата, который, импрегнируя поврежденные места слизистой оболочки, четко их контрастирует [1, 2]. Тщательно выполненные исследования с приемом контрастного вещества внутрь имеют общую чувствительность 80-90%, специфичность более 95% [17].
Вторым по значимости методом диагностики повреждений глотки и шейного отдела пищевода является фиброэзофагоскопия [9, 14, 17]. Чувствительность и специфичность эзофагоскопии в обнаружении проникающих ранений шейного отдела пищевода варьирует в диапазоне от 67 до 89% и от 89 до 95% соответственно [17, 22]. Жесткая эзофагоскопия прибором Мезрина (или Брюнингса) требует общей анестезии, но может способствовать более качественному осмотру глотки и верхнего отдела пищевода, когда эзофагоскоп продвигают под визуальным контролем, при этом легче осмотреть слизистую оболочку [17].
В последнее время в связи с совершенствованием аппаратов компьютерной томографии роль этого метода в первичной диагностике повреждений органов шеи при ее ранениях возрастает. Опубликованы данные исследований, в которых использовали мультиспиральную томографию с контрастированием сосудов и возможностью трехмерной реконструкции изображения; метод характеризуется высокой точностью оценки повреждений сосудов и органов шеи. Чувствительность этого метода составила 100%, специфичность - 97,5% [23, 25]. Таким образом, с учетом малой инвазивности метода, быстроты выполнения, отсутствия осложнений спиральную компьютерную томографию можно использовать в качестве скрининга для определения дальнейшей лечебно-диагностической тактики.
Ранняя диагностика является основным фактором успешного лечения ранений глотки и пищевода. По сведениям J. Kendall и соавт. [24], при выявлении повреждений пищевода позже 12 ч после получения травмы летальность возрастает с 11 до 17%. По данным M. Bladergroen и соавт. [18], первичный шов пищевода в течение 24 ч после получения травмы способствует выздоровлению в 92% наблюдений. В то же время ушивание раны пищевода после 24 ч уменьшает вероятность выздоровления до 67%.
Помощь больным в тяжелом состоянии должна заключаться прежде всего в восстановлении проходимости дыхательных путей, остановке кровотечения и противошоковых мероприятиях.
По неотложным показаниям оперируют раненых с кровотечением, асфиксией, усугубляющейся неврологической симптоматикой (нарушение сознания, афазия, симптом Горнера, гемипарез или гемиплегия). Без проведения дополнительных исследований также оперируют больных с клиническими симптомами повреждения кровеносных сосудов и полых органов шеи при стабильных показателях гемодинамики, дыхания и функций центральной нервной системы [13].
Все оперативные вмешательства на сосудах и полых органах шеи следует производить под эндотрахеальным наркозом. Оптимальным доступом к глотке и шейному отделу пищевода является разрез по переднему краю грудиноключично-сосцевидной мышцы (продольная колотомия по Разумовскому-Розанову). Сторона доступа определяется локализацией раны [1, 14].
Хирургическое вмешательство при ранении глотки и шейного отдела пищевода должно быть направлено на:
1) устранение дефекта стенки поврежденной глотки или пищевода;
2) адекватное дренирование парафарингеальной или параэзофагеальной клетчатки;
3) выключение поврежденного участка из акта глотания для создания функционального покоя и адекватных условий заживления ран стенок глотки или пищевода [3, 6, 14].
В настоящее время большинство авторов [1, 6] рекомендуют обязательное ушивание ран глотки и пищевода независимо от состояния их стенки и сроков, прошедших с момента травмы, так как прежде всего необходимо стремиться устранить поступление инфицированного содержимого пищевода в рыхлую клетчатку средостения.
После экономного иссечения краев раны на глотку и пищевод накладывают двухрядный узловой шов на атравматической игле. При наложении первого ряда швов используют синтетическую рассасывающуюся нить (викрил, полисорб), при наложении второго - синтетический нерассасывающийся шовный материал (полиамид, пролен) [1]. При высоком риске возникновения несостоятельности швов (более 8 ч с момента ранения) линию швов прикрывают порцией грудиноключично-сосцевидной мышцы по Е.Н. Попову. Заключительным этапом операции является адекватное дренирование околопищеводной клетчатки 3.
Для создания функционального покоя тканям в зоне повреждения в большинстве наблюдений достаточно использовать установку тонкого назогастрального зонда.
В случае большого дефекта пищевода (при огнестрельных ранениях) и вмешательства на фоне флегмоны шеи или медиастинита показаны эзофагостомия, гастростомия, вскрытие и дренирование переднего и заднего средостения двухпросветными трубками с последующим использованием проточно-аспирационной системы по Н.Н. Каншину [3, 13].
Таким образом, ранения шеи являются одним из коварных видов повреждений, которые характеризуются полиморфностью клинической симптоматики. Лечебно-диагностическая тактика при ранениях шеи представляет серьезную проблему и требует дальнейшего изучения.
В настоящее время не разработан общепринятый оптимальный алгоритм обследования пострадавших с ранениями шеи, в частности при подозрении на повреждение глотки или шейного отдела пищевода. Недиагностированные повреждения органов шеи могут служить причиной тяжелых гнойных осложнений и летального исхода. Нет единого мнения о необходимости, срочности и объеме оперативного вмешательства при ранениях различных зон шеи, что требует дальнейшего исследования.
Читайте также:
