Диабетическая нейропатия нижних конечностей - лечение, диагностика, симптомы заболевания
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Что такое невропатия (нейропатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Григория Васильевича, невролога со стажем в 16 лет.
Над статьей доктора Алексеевича Григория Васильевича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Невропатия, или нейропатия (Neuropathy) — повреждение одного или нескольких нервов периферической нервной системы. К ней относятся черепные и спинальные нервы, а также нервы и сплетения вегетативной нервной системы [2] [3] . Невропатия проявляется нарушением чувствительности, болью в поражённом участке, судорогами, мышечной слабостью и затруднением движений. Выделяют две основные группы невропатий:
- мононевропатия — повреждение отдельного нерва, например срединного.
- полинейропатия — множественные повреждения нервов при диабетической полинейропатии, диффузной нейропатии, полирадикулопатии, плексопатии.
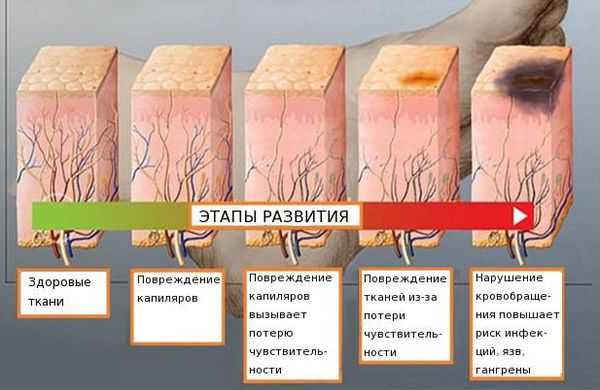
Распространённость нейропатии среди населения составляет 2-7 %. Риск развития заболевания увеличивается с возрастом: в 40 лет патология встречается в 15 % случаев [4] [5] [6] .
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9] [14] [15] [16] [17] :
- Двигательные нарушения, слабость мышц. Пациент с трудом выполняет действия, связанные с мелкой моторикой, например застёгивание пуговиц. Возникают проблемы с ходьбой — больной может упасть из-за слабости мышц стопы.
- Сенсорные нарушения — онемение, повышенная тактильная чувствительность, резкая стреляющая боль, подобная удару электрическим током.
- Снижение и выпадение сухожильных рефлексов. Появляются трудности при выполнении повседневных действий, таких как надевание одежды, перемещение предметов.
- Расстройства сердечно-сосудистой системы. Выражается в нестабильности артериального давления и его снижении при резком вставании, проявляется головокружением и потемнением в глазах .
- Расстройства желудочно-кишечного тракта — запоры и кишечная непроходимость, вызванные ухудшением тонуса мышц кишечника.
- Боли в кистях и стопах.
- Нарушение равновесия и координации движений.
- Повышенная потливость.
- Задержка мочеиспускания.
- Сексуальная дисфункция.
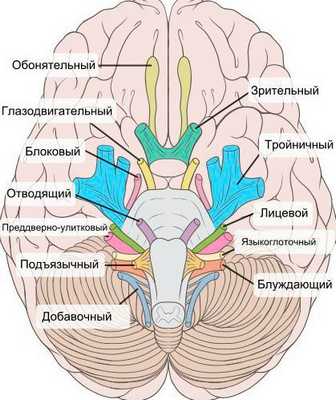
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
- невропатия зрительного нерва (оптическая нейропатия) приводит к нечёткости, затуманенности зрения, нарушению цветового восприятия, слепоте;
- поражение глазодвигательного нерва проявляется опущением верхнего века и параличом глазных мышц;
- патология отводящего нерва вызывает сходящееся косоглазие, опущение верхнего века, двоение в глазах;
- лицевого нерва — паралич мимических мышц;
- преддверно-улиткового (слухового нерва) — потерю слуха;
- языкоглоточного нерва — нарушение подвижности языка;
- гортанного нерва — дыхательную недостаточность [15] .
На начальных стадиях двигательные расстройства могут не проявляться. Но в дальнейшем нейропатия значительно ограничивает физическую активность пациента [5] [7] [16] [17] .
Для повреждения периферической нервной системы характерны основные синдромы:
- Поражение переднего корешка спинного мозга — приводит к ослаблению или параличу мышц. Возможны судороги и подёргивания.
- Поражение заднего корешка спинного мозга — проявляется повышенной тактильной чувствительностью, жжением, нарушением спинальных рефлексов, болью в области поражения.
- Поражение межпозвоночного узла — вызывает жжение, покалывание, снижение болевого порога, интенсивные жгучие боли, обострение герпесвирусной инфекции.
- Поражение спинального нерва — приводит к расстройствам чувствительности и двигательным нарушениям.
- Поражение сплетения периферических нервов — вызывает боль, но менее интенсивную, чем при повреждении корешков [16] .
Патогенез невропатии
К нейропатии могут приводить нарушения обмена веществ и иммунной системы, генетические факторы, инфекционное и токсическое воздействие [1] .
Развитие заболевания при обменных нарушениях, например при сахарном диабете, вызвано чрезмерным накоплением глюкозы в клетке. Гипергликемия приводит к отложению в нервных клетках продукта обмена — сорбитола. Избыток сорбитола нарушает функции клеток периферических нервов. При этом уменьшается выработка мио-инозитола — соединения, влияющего на передачу сигналов в мозге и защиту нервных клеток от повреждения. Всё это приводит к ухудшению регенеративных способностей нервной ткани и снижению её проводимости [9] .
В развитии нейропатии важная роль принадлежит митохондриям (органеллам, обеспечивающих клетку энергией) . Они повреждаются при гипергликемии и приёме противоопухолевых препаратов: паклитаксела, бортезомиба, оксалиплатина. Эти лекарства влияют и на другие внутриклеточные структуры (например микротрубочки, поддерживающие форму клетки ), негативно воздействуют на клеточные процессы и в результате активируют запрограммированную гибель нейронов [9] [15] [18] . Схожие нарушения возникают и у ВИЧ-инфицированных пациентов, принимающих антиретровирусные препараты [9] [15] .
Классификация и стадии развития невропатии
Попытки систематизировать различные виды нейропатии предпринимались многократно как отечественными, так и зарубежными авторами. Но ни одна из классификаций не удовлетворяет всем потребностям клиницистов. Это связано с тем, что к развитию заболевания приводит множество сложных и до конца не изученных факторов [16] .
По одной из классификаций, нейропатии разделяют на следующие группы: [19]
I. Мононевропатии (поражение одного нерва).
- Травматические мононевропатии — возникают при травмах, ранениях, электротравмах, химических повреждениях.
- Туннельные синдромы — это ущемление нерва при длительном сдавлении и травматизации в костно-мышечных каналах. К ним относятся: синдром карпального канала (сдавление нерва в области запястья), пронаторный синдром (поражение нерва в плече), синдром кубитального канала (в локте), синдром тарзального канала (сдавление большеберцового нерва), синдром ложа Гийона (сдавление глубокой ветви локтевого нерва) и др.
II. Множественные нейропатии (поражение нескольких отдельных нервов).
- Моторная мультифокальная нейропатия с блоками проведения — аутоиммунное заболевание, проявляющееся слабостью мышц стоп и кистей.
- Моторно-сенсорная невропатия с блоками проведения — вызывает поражение не только моторных, но и сенсорных волокон.
- Множественная невропатия при васкулитах.
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
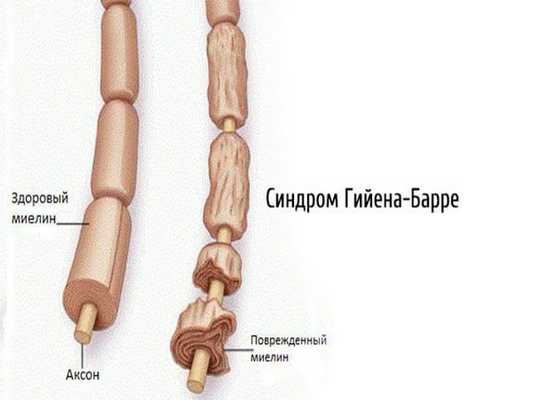
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
- — крайне нейротоксичное средство. Развитие острой нейропатии возникает в 90 % случаев, а хронической — в 50 %. Приём оксалиплатина приводит к жжению, покалыванию, онемению рук, ног и области вокруг рта.
- Таксен (Палитаксел,Доцетаксел) — вызывает нарушение чувствительности, слабость и боль в мышцах, возможны редкие вегетативные симптомы.
- Препараты на основе алкалоидов барвинка (Винбластин, Винорелбин, Виндезин, Винкристин) — нарушают функции мочевого пузыря и кишечника, влияют на чувствительность в руках и ногах, ухудшают мелкую моторику, приводят к мышечной слабости и резкому снижению артериального давления.
- Бортезомиб — нарушает чувствительность, приводит к боли и вегетативным симптомам.
- Иммуномодулирующие препараты (Талидомид) — провоцирует сенсорные нарушения, преимущественно в нижних конечностях, лёгкие двигательные, желудочно-кишечные и сердечно-сосудистые расстройства [15][16][18] .
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
- Аксональные — вовлечены нервы с наиболее длинными отростками (аксонами), к ним относится большинство токсических полинейропатий, аксональный тип наследственной моторно-сенсорной полинейропатии. Характеризуются мышечными атрофиями.
- Демиелинизирующие — вызваны разрушением миелиновой оболочки, окружающей отростки нервных клеток. Проявляются выпадением сухожильных рефлексов, развитием мышечной слабости без мышечных атрофий [19] .
Осложнения невропатии
Зачастую нейропатия уже является осложнением какого-либо заболевания, например сахарного диабета. У некоторых пациентов, страдающих диабетом, может развиваться диабетическая амиотрофия — асимметричное поражение проксимальных (близких к туловищу) отделов ног с развитием болей и слабости в мышцах [16] [17] [19] .
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Неврологи используют различные шкалы для оценки тяжести нейропатии. Универсального опросника, соответствующего всем потребностям клиницистов, не существует. Это связано с различным прогнозом, проявлениями и причинами нейропатии [21] .
Во время обследования оценивают проводимость нерва, учитывая временную динамику [17] . Для диагностики применяют следующие методы:
- Электромиография (ЭМГ) — регистрация электрической активности в мышце при её сокращении. Позволяет определить характер двигательных расстройств, уточняет степень разрушения нерва и выявляет заболевание до появления симптомов. ЭМГ позволяет провести дифференциальную диагностику невропатии с миастенией, миотонией, миоплегией, полимиозитом [16][17] .
- Электронейромиография (ЭНМГ) — оценивает прохождение импульса по нервному волокну. ЭНМГ поможет не только выявить расположение поражённых участков, но и определить момент начала патологического процесса [17] .
- УЗИ — распространённый метод визуализации периферических нервов. Ультразвук поможет выявить нарушения, которые незаметны при электродиагностике. Оценивается изменение диаметра нерва, непрерывность и ухудшение звукопроводимости. УЗИ позволяет обнаружить опухоли периферических нервов, травматические невромы, разрывы, воспаление, демиелинизирующие процессы.
- МРТ — визуализирует нервы и структуру мягких тканей, выявляет злокачественные опухоли и предоставляет информацию о мышечной атрофии и поражении нервов. МРТ выявляет повреждение нерва в областях, которые трудно исследовать при помощи электродиагностики или ультразвука.
Согласно статистике, УЗИ выявляет мононевропатии или плечевые плексопатии чаще, чем МРТ [20] .
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
- Метаболические нейропатии, в частности диабетическую нейропатию лечат препаратами альфа-липоевой кислоты. Перспективный препарат для терапии диабетических невропатий — канитин. Однако основное лечение при сахарном диабете заключается в контроле уровня глюкозы [6] .
- При комплексной терапии применяют препараты с витаминами. Высокие дозы принимают не более месяца.
- При возникновении болевого синдрома используют противосудорожные препараты, трициклические антидепрессанты. Их противоболевое действие связано с блокированием болевого импульса в головном мозге и устранением болевой «памяти». К физическим методам воздействия относят магнитотерапию, лазеротерапию, электрофорез с прозерином, элетростимуляцию ослабленных мышц, иглотерапию [17][16] .
- Для лечения хронической демиелинизирующей полирадикулониейропатии применяют иммуносупрессивные препараты. Иногда при терапии на первый план выходит уменьшение боли.
- При синдроме Гийена — Барре необходима госпитализация в многопрофильную больницу с отделением реанимации и интенсивной терапии, в тяжёлых случаях — вентиляция лёгких, мониторинг ЭКГ и артериального давления, введение гепарина для предупреждения тромбоза глубоких вен и лёгочной эмболии. При выраженных болях вводят опиоидные анальгетики, антиконвульсанты, проводят лечебную физкультуру, организуют рациональное (зондовое) питание. Патогенетическая терапия включает использование плазмафереза, введение иммуноглобулинов, кортикостероидную терапию. При синдроме Гийена — Барре иммунотерапия ускоряет выздоровление, но не влияет на окончательный прогноз [16][17] .
- Для достижения долгосрочной ремиссии при системном васкулите, не связанном с вирусами, применяют кортикостероиды и циклофосфамид. Продолжительность терапии кортикостероидами может быть более двух лет [1][17] .
- Лечение нейропатий, вызванных приёмом противоопухолевых препаратов, является сложной задачей. Общепризнанной профилактической или лечебной стратегии до сих пор не существует [15][18] .
Прогноз. Профилактика
Невропатия зачастую развивается достаточно медленно. Пациенты сообщают о неврологических проявлениях врачу спустя годы после её формирования. О симптомах симметричной полинейропатии лечащий врач узнаёт в среднем через 39 месяцев. В таком случае лечение может быть запоздалым, а повреждение нерва необратимым [5] .
При синдроме Гийена — Барре прогноз ухудшают пожилой возраст, быстрое развитие заболевания, потеря аксонов. Восстановление может занять несколько месяцев и быть неполным. Приблизительно у 15 % пациентов с синдромом Гийена — Барре сохраняются остаточные параличи [16] [17] .
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Прогноз после травмы периферической нервной системы плохой. При повреждении эндоневральной трубки (внешнего слоя соединительной ткани, окружающей периферические нервы) пациенты редко восстанавливаются полностью [17] .
После терапии противоопухолевыми средствами нейропатия может сохраняться несколько лет [18] . Обратимость патологии остаётся под вопросом, особенно при приёме противораковых препаратов на основе платины и таксанов. Для уменьшения тяжести симптомов онкологи могут снизить дозировку или прекратить применение нейротоксических противоопухолевых препаратов [15] [18] .
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Полинейропатия - симптомы и лечение
Что такое полинейропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богдановой Евгении Павловны, нейрофизиолога со стажем в 10 лет.
Над статьей доктора Богдановой Евгении Павловны работали литературный редактор Вера Васина , научный редактор Наталья Пахтусова и шеф-редактор Маргарита Тихонова

Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.

Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Полинейропатией страдает около 2,4 % населения, заболевание чаще встречается среди пожилых людей [6] .
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
- Инфекционные и инфекционно-аллергические (с известным и неизвестным возбудителем, аллергические). В эту группу входит синдром Гийена — Барре.
- Токсические: медикаментозные, при хронических бытовых и производственных интоксикациях (ртутью, свинцом, литием), при токсикоинфекциях (ботулизм, дифтерия, столбняк), алкогольные. Медикаментозные полинейропатии могут развиться при приёме Амиодарона, Колхицина, Хлоракина, Хлорамфеникола, Дапсона, Дисульфирама, Этамбутола, Этионамида, Глутетимида, статинов, Изониазида, Гидралазина, Фенитоина, Никотинамида, препаратов золота. Чаще всего полинейропатия развивается при длительном применении больших доз этих лекарств. Также к ней может привести приём нуклеозидов — препаратов для лечения ВИЧ-инфекции. Полинейропатия может возникать на фоне химиотерапии — примерно через месяц после начала применения Цисплатина, если доза превышает 400 мг/м 2 ; при терапии Винкристином и Винбластином — нередко в первые два месяца лечения, если суммарная доза препаратов превышает 30-50 мг [8] . В редких случаях полинейропатию вызывает Интерферон-альфа, используемый при гепатите С и опухолях.
- При воздействии физических факторов: холода, вибрации, радиации, хронических компрессиях (из-за утолщения оболочек вокруг нерва при системных болезнях соединительной ткани) и т. д.
- Сосудистые: при системных заболеваниях соединительной ткани, специфических и неспецифических васкулитах, атеросклерозе.
- Метаболические: при болезнях обмена веществ, дефиците витаминов (алиментарные), эндокринных заболеваниях (например, при сахарном диабете), болезнях печени и почек. Полинейропатия может быть первым проявлением сахарного диабета, чаще всего 2-го типа.
- Паранеопластические (при злокачественных новообразованиях).
Около 20-30 % аксональных полинейропатий, т. е. возникших из-за повреждения длинных отростков нервов, являются идиопатическими: их причину не удаётся выявить, несмотря на полную диагностику [7] . Иногда поиск причины полинейропатии может затянуться на месяцы. Это связано с многообразием провоцирующих факторов и трудностями при сборе анамнеза: пациенты не всегда честно рассказывают о вредных привычках и часто не знают, чем болели родственники.
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
- Двигательные нарушения. При заболевании развиваются периферические парезы — снижается мышечная сила и тонус, атрофируются мышцы, угнетаются или исчезают рефлексы. Постепенно слабеют и уменьшаются в размерах мышцы рук и ног, чаще в стопах, голенях и кистях. Пациенты быстро устают при ходьбе, подъёме по лестнице и занятиях спортом, не могут встать на носки и пятки, взять и удержать тяжёлые предметы, чувствуют неловкость в руках, отмечают шаткость при ходьбе.
- Чувствительные нарушения. Страдают глубокие (суставно-мышечное чувство, вибрационная чувствительность) и поверхностные виды чувствительности (чаще — болевая чувствительность). Чувствительные нарушения проявляются следующими симптомами:
- Снижается или исчезает чувствительность к боли и температуре, преимущественно в стопах, голенях и кистях. Немеют руки и ноги, пациенты не различают горячую и холодную воду, могут поранить ногу, наступить на что-то острое и не заметить этого, так как не чувствуют боли.
- Нейропатическая боль — пациенты описывают болевые ощущения по-разному: колющие, кинжальные, жгучие, ноющие, как от удара электрическим током. Боль может сочетаться с нарушением болевой и температурной чувствительности, аллодинией (боль возникает из-за прикосновения к коже) и гипералгезией (слабый раздражитель вызывает сильную боль). Нейропатическая боль часто начинается со стоп, но пациент, как правило, не может указать точно, где болит, и лишь примерно показывает область боли. Боль может быть постоянной или периодической, возникать самопроизвольно или в ответ на прикосновение.
- Из-за нарушения глубоких видов чувствительности развивается сенситивная атаксия: пациент неустойчив, вынужден при ходьбе всегда смотреть под ноги, так как не чувствует поверхность под ногами. К глубоким видам чувствительности относится ощущение вибрации и суставно-мышечное чувство — понимание положения своего тела в пространстве. При ходьбе по твёрдой поверхности у больного возникает ощущение мягкого ковра под ногами. Особенно сложно передвигаться в темноте, когда невозможно смотреть под ноги. В таких случаях пациенты часто падают.
- Трофические нарушения. Истончается кожа и изменяется её окраска, утолщаются ногтевые пластины. Эти изменения связаны с тем, что периферические нервы не только обеспечивают движения мышц, но и питают мышцы и кожу.
При поражении периферических отделов вегетативной нервной системы нарушается работа внутренних органов. Эти нарушения сопровождаются следующими симптомами:
- ортостатическая гипотензия — давление снижается при перемене положения тела, например когда человек сидел или лежал, а потом резко встал ; в покое;
- ригидный пульс, т. е. исчезновение его физиологической нерегулярности;
- пониженное потоотделение;
- нарушение тонуса мочевого пузыря и недержание мочи;
- запоры и диарея; [3][6] .
Патогенез полинейропатии
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.

Периферическую нервную систему образуют длинные отростки нервных клеток, тела которых залегают в спинном мозге, стволе головного мозга, спинномозговых и вегетативных узлах. Эти длинные отростки называют аксонами. Аксоны получают питание из тела нервных клеток [11] .
Выделяют два типа нервных волокон: тонкие ( безмиелиновые ) и толстые ( миелиновые ). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.

Полинейропатии делят на два основных класса:
- аксонопатии, или аксональные полинейропатии, — повреждён непосредственно сам аксон;
- миелинопатии, или демиелинизирующие полинейропатии, — поражена миелиновая оболочка аксона.
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
- инфекционные и инфекционно-аллергические;
- токсические;
- от воздействия физических факторов;
- метаболические;
- паранеопластические.
По течению полинейропатии могут быть:
- острыми — развиваются от нескольких дней до четырёх недель;
- подострыми — симптомы усиливаются в течение 4-8 недель;
- хроническими — развиваются в течение нескольких месяцев или лет.
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
- сенсомоторные полинейропатии (в равной степени присутствуют чувствительные и двигательные нарушения);
- преимущественно моторные;
- преимущественно сенсорные;
- преимущественно вегетативно-трофические (с нарушением работы внутренних органов).
В чистом виде они встречаются редко, чаще развивается сочетанное поражение двух или трёх видов нервных волокон [6] .
Осложнения полинейропатии
К ослож нениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Также на фоне полинейропатии могут возникать ожоги, повреждения кожи из-за нарушения чувствительности и частые падения, которые приводят к травмам [15] .
Диагностика полинейропатии
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
- о наличии хронических и онкологических болезней, а также уточняет, проводилась ли химиотерапия;
- о вредных привычках и профессиональных факторах, например работе с тяжёлыми металлами и фосфорорганическими соединениями;
- о схожих симптомах у родственников, например слабости и онемении в ногах и руках, — эти нарушения могут указывать на наследственную полинейропатию.
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
- при ударе по ахиллову сухожилию стопа сгибается в области подошвы;
- при ударе по сухожилию четырёхглавой мышцы бедра разгибается голень (проверка коленного рефлекса);
- при ударе по шиловидному отростку лучевой кости рука сгибается в локте и поворачивается кисть (проверка надкостничного рефлекса).
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
Нарушение разных видов чувствительности определяют различными методами:
- для оценки температурной чувствительности к коже прикасаются пробирками с тёплой и холодной водой;
- болевую чувствительность проверяют с помощью лёгкого покалывания заострённой деревянной палочкой;
- вибрационную чувствительность исследуют с помощью камертона;
- при оценке суставно-мышечного чувства пациент закрывает глаза, доктор шевелит пальцами его рук и ног, пациент описывает свои ощущения.
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
- Общий анализ крови, определение концентрации витамина В12, анализ крови и мочи на содержание тяжёлых металлов, проба Уотсона — Шварца (специфическое исследование мочи при подозрении на порфирию).
- Биохимический анализ крови (глюкоза, гликированный гемоглобин, показатели работы печени, почек).
- Исследование антител к ганглиозидам — информативный метод при моторной мультифокальной и хронической воспалительной демиелинизирующей полинейропатии, синдроме Гийена — Барре и других аутоиммунных невропатиях. Однако повышенный титр антител к GM1-ганглиозидам выявляют у 5 % здоровых людей, зачастую у пожилых пациентов [6] .
- Антитела к ассоциированному с миелином гликопротеину (анти-MAG антитела) — определяются при парапротеинемической полинейропатии и ряде других аутоиммунных полинейропатий.
- Исследование спинномозговой жидкости — проводится при подозрении на демиелинизирующие полинейропатии. Повышенное содержание белка в ликворе может указывать на синдром Гийена — Барре, хроническую воспалительную демиелинизирующую полинейропатию. Реже небольшое повышение встречается при диабетической полинейропатии. Избыток клеток в ликворе может указывать на полинейропатию при ВИЧ-инфекции и болезни Лайма[8] .
- Молекулярно-генетический анализ — назначают при подозрении на наследственные мотосенсорные полинейропатии [6] . При анализе берут кровь из вены и отправляют в лабораторию.
Инструментальная диагностика
- Стимуляционная электронейромиография (ЭНМГ) — основной метод диагностики полинейропатии, при котором определяется скорость проведения импульса по двигательным и чувствительным нервам. Позволяет подтвердить полинейропатию, определить её тип (аксонопатия или миелинопатия).
- Игольчатая электромиография с оценкой состояния мышц рук и ног — проводится, если результаты стимуляционной ЭНМГ сомнительны: например, пограничные между нормой и патологией, или требуется дифференциальная диагностика между полинейропатией и поражением мышц (миопатией) [1][2][6] .
- Ультразвуковое исследование нервов (УЗИ) — позволяет определить, на каком именно участке повреждены нервы.
- Биопсия нервов — при полинейропатии проводится редко, целесообразна при подозрении на васкулит и амилоидную полинейропатию. Чаще всего для биопсии выбирают икроножный нерв [6] .

Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
- при сахарном диабете — подбирают диету и терапию, которая снижает уровень глюкозы;
- при дефиците витаминов — дают рекомендации по питанию и назначают витамины;
- при аутоиммунных воспалительных полинейропатиях — применяют плазмаферез и внутривенно вводят иммуноглобулин [14] .
Чтобы уменьшить нейропатическую боль, применяют:
- медикаментозное лечение — антидепрессанты и антиконвульсанты (препараты для лечения эпилепсии);
- немедикаментозное лечение — психотерапия, методы с биологической обратной связью.
Нестероидные противовоспалительные препараты (НПВС) при нейропатической боли неэффективны [6] [8] .
В терапии диабетической полинейропатии широко применяют препараты тиоктовой кислоты — антиоксиданта, защищающего клетки от повреждения [13] .
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Эффективного лечения наследственных полинейропатий пока не существует [6] . При болезни Рефсума основной метод лечения — это диетотерапия, также может применяться плазмаферез . Пациенту нужно ограничить поступление фитановой кислоты, есть меньше зелёных овощей, говядины, рыбы (тунца, пикши и трески).
Прогноз зависит от течения основного заболевания и своевременного и правильного лечения. Также влияет тип полинейропатии: при миелинопатиях прогноз благоприятнее, чем при аксонопатиях [8] .
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
При диабетической полинейропатии с адекватной терапией прогноз тоже относительно благоприятный. Без лечения заболевание прогрессирует, а невропатическая боль снижает качество жизни: пациенты не могут нормально спать и работать [6] [8] .
Профилактика полинейропатии
Профилактика заключается в своевременной диагностике и лечении соматических заболеваний, нарушений обмена веществ, а также отказе от алкоголя. Пациентам с хроническими заболеваниями необходимо регулярно посещать лечащего врача и выполнять его рекомендации. При подозрении на полинейропатию доктор направит больного на электронейромиографию [5] [7] .
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.
Диабетическая нейропатия
Диабетическая нейропатия - специфическое поражение периферического отдела нервной системы, обусловленное дисметаболическими процессами при сахарном диабете. Диабетическая нейропатия проявляется нарушением чувствительности (парестезиями, онемением конечностей), вегетативной дисфункцией (тахикардией, гипотензией, дисфагией, диареей, ангидрозом), мочеполовыми расстройствами и т. д. При диабетической нейропатии производится обследование функционирования эндокринной, нервной, сердечной, пищеварительной, мочевыводящей систем. Лечение включает инсулинотерапию, применение нейротропных препаратов, антиоксидантов, назначение симптоматической терапии, акупунктуры, ФТЛ, ЛФК.

Общие сведения
Диабетическая нейропатия - одно из наиболее частых осложнений сахарного диабета, выявляемое у 30-50% пациентов. О диабетической нейропатии говорят при наличии признаков поражения периферических нервов у лиц с сахарным диабетом при исключении других причин дисфункции нервной системы. Диабетическая нейропатия характеризуется нарушением нервной проводимости, чувствительности, расстройствами со стороны соматической и/или вегетативной нервной системы. Ввиду множественности клинических проявлений с диабетической нейропатией приходится сталкиваться специалистам в области эндокринологии, неврологии, гастроэнтерологии, подиатрии.

Причины
Диабетическая нейропатия относится к метаболическим полиневропатиям. Особая роль в патогенезе диабетической нейропатии принадлежит нейрососудистым факторам - микроангиопатиям, нарушающим кровоснабжение нервов. Множественные метаболические нарушения, развивающиеся на этом фоне, в конечном итоге приводят к отеку нервной ткани, расстройству обменных процессов в нервных волокнах, нарушению проведения нервных импульсов, усилению окислительного стресса, выработке аутоиммунных комплексов и, в конечном итоге, - к атрофии нервных волокон.
Факторами повышенного риска развития диабетической нейропатии служат:
- возраст;
- длительность течения диабета;
- неконтролируемая гипергликемия;
- артериальная гипертензия;
- гиперлипидемия;
- ожирение;
- курение.
Классификация
В зависимости от топографии различают периферическую нейропатию с преимущественным вовлечением в патологический процесс спинномозговых нервов и автономную нейропатию - при нарушении иннервации внутренних органов. Согласно посиндромной классификации диабетической нейропатии выделяют:
I. Синдром генерализованной симметричной полинейропатии:
- С преимущественным поражением чувствительных нервов (сенсорная нейропатия)
- С преимущественном поражением двигательных нервов (моторная нейропатия)
- С комбинированным поражением чувствительных и двигательных нервов (сенсомоторная нейропатия)
- Гипергликемическая нейропатия.
II. Синдром вегетативной (автономной) диабетической нейропатии:
- Кардиоваскулярная
- Гастроинтестинальная
- Урогенитальная
- Респираторная
- Судомоторная
III. Синдром фокальной или мультифокальной диабетической нейропатии:
- Краниальная нейропатия
- Тоннельная нейропатия
- Амиотрофия
- Радикулонейропатия/плексопатия
- Хроническая воспалительная демиелинизирующая полинейропатия (ХВДП).
Ряд авторов выделяет центральную нейропатию и следующие ее формы: диабетическую энцефалопатию (энцефаломиелопатию), острые сосудистые мозговые расстройства (ПНМК, инсульт), острые психические расстройства, обусловленные декомпенсацией метаболизма.
По клинической классификации, учитывающей проявления диабетической нейропатии, различают несколько стадий процесса:
1. Субклиническую нейропатию.
2. Клиническую нейропатию:
- хроническую болевую форму
- острую болевую форму
- безболевую форму в сочетании со снижением или полной потерей чувствительности
3. Стадию поздних осложнений (нейропатическая деформация стоп, диабетическая стопа и др.).
Симптомы диабетической нейропатии
Периферическая полинейропатия
Периферическая полинейропатия характеризуется развитием комплекса двигательных и чувствительных расстройств, которые наиболее выражены со стороны конечностей. Диабетическая нейропатия проявляется жжением, онемением, покалыванием кожи; болью в пальцах ног и стопах, пальцах кистей рук; кратковременными судорогами мышц.
Может развиваться нечувствительность к температурным раздражителям, повышенная чувствительность к прикосновениям, даже к очень легким. Данные симптомы, как правило, усиливаются в ночное время. Диабетическая нейропатия сопровождается мышечной слабостью, ослаблением или потерей рефлексов, что приводит к изменению походки и нарушению координации движений. Изнуряющие боли и парестезии приводят к бессоннице, потере аппетита, похуданию, угнетению психического состояния больных - депрессии.
Поздними осложнениями периферической диабетической нейропатии могут являться язвенные дефекты стопы, молоткообразная деформация пальцев ног, коллапс свода стопы. Периферическая полинейропатия довольно часто предшествует нейропатической форме синдрома диабетической стопы.
Автономная нейропатия
Автономная диабетическая нейропатия может развиваться и протекать в виде кардиоваскулярной, гастроинтестинальной, урогенитальной, судомоторной, респираторной и др. форм, характеризующихся нарушением функций отдельных органов или целых систем.
Кардиоваскулярная форма диабетической нейропатии может развиваться уже в первые 3-5 лет течения сахарного диабета. Она проявляется тахикардией в покое, ортостатической гипотензией, изменениями ЭКГ (удлинением интервала QT), повышенным риском безболевой ишемии миокарда и инфаркта.
Гастроинтестинальная форма диабетической нейропатии характеризуется вкусовой гиперсаливацией, дискинезией пищевода, глубокими нарушениями моторно-эвакуаторной функции желудка (гастропарезом), развитием патологического гастро-эзофагеального рефлюкса (дисфагии, изжоги, эзофагита). У пациентов с сахарным диабетом часты гипоацидные гастриты, язвенная болезнь желудка, ассоциированная с Helicobacter pylori; повышен риск дискинезии желчного пузыря и желчнокаменной болезни. Поражение кишечника при диабетической нейропатии сопровождается нарушением перистальтики с развитием дисбактериоза, водянистого поноса, стеатореи, запоров, недержания кала. Со стороны печени нередко выявляется жировой гепатоз.
При урогенитальной форме автономной диабетической нейропатии нарушается тонус мочевого пузыря и мочеточников, что может сопровождаться задержкой мочеиспускания или недержанием мочи. Пациенты с сахарным диабетом склонны к развитию мочевых инфекций (цистита, пиелонефрита). Мужчины могут предъявлять жалобы на эректильную дисфункцию, нарушение болевой иннервации яичек; женщины - на сухость влагалища, аноргазмию.
Судомоторные нарушения при диабетической нейропатии характеризуются дистальным гипо- и ангидрозом (снижением потливости стоп и ладоней) при развитии компенсаторного центрального гипергидроза, особенно во время приема пищи и по ночам. Респираторная форма диабетической нейропатии протекает с эпизодами апноэ, гипервентиляцией легких, снижением выработки сурфактанта. При диабетической нейропатии нередко развивается диплопия, симптоматическая гемералопия, нарушения терморегуляции, бессимптомная гипогликемия, «диабетическая кахексия» - прогрессирующее истощение.
Диагностика
Диагностический алгоритм зависит от формы диабетической нейропатии. На первичной консультации тщательно анализируются анамнез и жалобы на изменения со стороны сердечно-сосудистой, пищеварительной, дыхательной, мочеполовой, зрительной систем. У пациентов с диабетической нейропатией необходимо определение уровня глюкозы, инсулина, С-пептида, гликозилированного гемоглобина крови; исследование пульсации на периферических артериях, измерение АД; проведение осмотра нижних конечностей на предмет наличия деформаций, грибковых поражений, натоптышей и мозолей.
В зависимости от проявлений в диагностике диабетической нейропатии, кроме эндокринолога и диабетолога, могут участвовать другие специалисты - кардиолог, гастроэнтеролог, невролог, офтальмолог, подолог. Первичное обследование сердечно-сосудистой системы заключается в проведении ЭКГ, кардиоваскулярных тестов (пробы Вальсальвы, ортостатической пробы и др.), ЭхоКГ; определении уровня холестерина и липопротеидов.
Неврологическое обследование по поводу диабетической нейропатии включает проведение электрофизиологических исследований: электромиографии, электронейрографии, вызванных потенциалов. Производится оценка рефлексов и различных видов сенсорной чувствительности: тактильной с использованием монофиламента; вибрационной - с помощью камертона; температурной - путем прикосновения холодного или теплого предмета; болевой - методом покалывания кожи тупой стороной иглы; проприоцептивной - с помощью пробы на устойчивость в позе Ромберга. К биопсии икроножного нерва и биопсии кожи прибегают при атипичных формах диабетической нейропатии.
Гастроэнтерологическое обследование при диабетической нейропатии предполагает проведение УЗИ органов брюшной полости, ЭГДС, рентгенографии желудка, исследования пассажа бария по тонкой кишке, тестов на хеликобактер. При жалобах со стороны мочевыводящей системы исследуется общий анализ мочи, выполняется УЗИ почек, мочевого пузыря (в т. ч. УЗИ с определением остаточной мочи), цистоскопия, внутривенная урография, электромиография мышц мочевого пузыря и др.
Лечение диабетической нейропатии
Лечение диабетической нейропатии проводится последовательно и поэтапно. Эффективная терапия диабетической нейропатии невозможна без достижения компенсации сахарного диабета. С этой целью назначаются инсулин или таблетированные противодиабетические препараты, проводится мониторирование уровня глюкозы. В рамках комплексного подхода в лечению диабетической нейропатии необходима разработка оптимального рациона питания и режима физических нагрузок, снижение избыточной массы тела, поддержание нормального уровня артериального давления.
В течение основного курса показан прием нейротропных витаминов (группы В), антиоксидантов (альфа-липоевой кислоты, витамина Е), микроэлементов (препараты Mg и Zn). При болевой форме диабетической нейропатии целесообразно назначение анальгетиков, противосудорожных средств.
Полезны физиотерапевтические методы лечения: электростимуляция нервов, магнитотерапия, лазеротерапия, светотерапия; акупунктура, ЛФК. При диабетической нейропатии необходим особо тщательный уход за стопами: ношение удобной (по показаниям - ортопедической) обуви; выполнение медицинского педикюра, ножных ванн, увлажнение стоп и т. д. Лечение автономных форм диабетической нейропатии проводят с учетом развившегося синдрома.
Прогноз и профилактика
Раннее выявление диабетической нейропатии (как периферической, так и автономной) - залог благоприятного прогноза и улучшения качества жизни пациентов. Начальные стадии диабетической нейропатии могут быть обратимы за счет достижения стойкой компенсации сахарного диабета. Осложненная диабетическая нейропатия является лидирующим фактором риска безболевых инфарктов миокарда, нарушений сердечного ритма, нетравматических ампутаций нижних конечностей.
С целью профилактики диабетической нейропатии необходим постоянный контроль уровня сахара крови, своевременная коррекция лечения, регулярное наблюдение у диабетолога и др. специалистов.
Диабетическая остеоартропатия
Диабетическая остеоартропатия — заболевание, которое проявляется деструкцией костной и суставной ткани на фоне диабетической нейропатии. Возникает отек, гиперемия и боль в области голеностопного сочленения. Развивается деформация стопы, нарушается подвижность суставов. Диагностика основывается на осмотре, клинической картине, данных рентгенографии и томографии (МРТ, КТ стопы). Основу лечения составляет иммобилизация повреждённой конечности специальными фиксирующими повязками. Назначаются антирезорбтивные, противовоспалительные, антибактериальные средства, витамины и минералы. В запущенных случаях выполняется артродез или удаление пораженного участка кости.
Диабетическая остеоартропатия (стопа или сустав Шарко) - тяжелое заболевание костно-суставной системы, которое развивается на фоне длительного течения сахарного диабета. Подобное осложнение характерно для многих заболеваний (нейросифилиса, сирингомиелии, травм спинного мозга, лепры, алкоголизма и др.), которые сопровождаются явлениями периферической нейропатии. В середине ХХ века американский ученый Джордан описал сустав Шарко у пациентов с сахарным диабетом. Распространённость данного осложнения в эндокринологии составляет 1-2%. Возраст пациентов варьирует от 45 до 60 лет, преимущественно поражаются лица женского пола. В 20% случаев в патологический процесс вовлекаются обе стопы.
Причины диабетической остеоартропатии
Формирование заболевания происходит на фоне полиневропатии. При прогрессировании диабета поражаются миелиновые нервные волокна, безмиелиновые - сохраняют свою функцию. Данный феномен приводит к недостаточной трофике и уменьшению прочности кости. При нарушении адекватного кровообращения в нижних конечностях любое воздействие (оперативное вмешательство на стопе, ушиб, растяжение связок, вывих голеностопного сустава) вызывает усиление микроциркуляции в пораженной зоне. Запускается каскад патологических реакций, ведущих к развитию деструктивных процессов в кости. Длительное течение и частые декомпенсации сахарного диабета, отсутствие адекватного лечения, высокий уровень глюкозы в крови, способны спровоцировать возникновение остеоартропатии.
Патогенез
Для объяснения этиопатогенеза диабетической остеоартропатии предложено несколько гипотез:
- Нейротравматическая. Диабетическая нейропатия приводит к постепенному ослаблению чувствительности, мышечной слабости и угасанию проприоцептивных рефлексов. Нарушается двигательная функция, возникают микротравмы и усиленная нагрузка на отдельные суставы. Данный механизм активизирует выработку остеокластов, которые вызывают деминерализацию и постепенное разрушение костей. Потеря чувствительности приводит к незамеченной травме и аномальному увеличению объема движений в суставах.
- Нейроваскулярная. Диабетическая полинейропатия вызывает нарушение микроциркуляции и формирование артериовенозного шунта в области пораженного сустава. В костной ткани возникает аномально усиленный кровоток, локально развивается остеопения и остеолизис, а затем остеопартропатия.
- Синтетическая. Данная концепция предполагает, что нарушение местного кровообращения и потеря чувствительности, взаимодействуя друг с другом, в равной степени приводят к развитию болезни. Это наиболее современная теория, которая наилучшим образом объясняет природу развития патологии.
Симптомы диабетической остеоартропатии
Заболевание характеризуется постепенным прогрессирующим развитием симптоматики и необратимых деструктивных изменений. Чаще поражается голеностопный сустав и плюснепредплюсневая область стопы. В течении болезни выделяют 4 стадии:
- Первая стадия (острая). Характеризуется небольшим отеком стопы, повышением местной температуры, покраснением кожи. Отсутствуют болевые ощущения как при нажатии на сустав, так и при ходьбе. Рентгенологические признаки незначительны, отмечаются ранние признаки остеопороза.
- Вторая стадия (подострая). Нарастает и распространяется отечность, уменьшается гиперемия и гипертермия стопы. Возникает хруст в суставе, чувство дискомфорта. При длительной быстрой ходьбе развивается боль. Снижается мобильность суставов. На рентгенограмме появляются изменения конфигурации стопы, фрагментация костных структур.
- Третья стадия (хроническая). Возникают необратимые изменения костного скелета, теряется опорная способность и подвижность в суставе. Формируется вальгусная деформация внутренней поверхности стопы по типу «стопы-качалки», пальцы ног приобретают когтеобразный вид. Кости становятся хрупкими, суставы гипермобильными. Возникает боль, как при ходьбе, так и в покое. Рентгенологически определяется выраженная деформация стопы, кальциноз.
- Четвертая стадия (осложненная). Нарушение иннервации и питания мягких тканей приводит к появлению трофических язв и формированию диабетической стопы. Пациенты не могут передвигаться самостоятельно, при попытке встать возникает резкая боль в голеностопном суставе. Рентгенологически выявляется генерализованная деструкция костной ткани. Данная стадия необратима и приводит к полной утрате трудоспособности.
Осложнения
Снижение чувствительности способствует увеличению объема свободных движений в суставе, что влечет за собой возникновение хронических подвывихов и вывихов голеностопного сустава. Нарушение минерализации и кровоснабжения костной ткани, формирование остеопороза являются причинами длительно несрастающихся переломов. На поздней стадии диабетической остеоартропатии инфицирование язв приводит к развитию флегмоны и рожистого воспаления в области голеностопа. При тяжелых гнойных поражениях возникает остеомиелит и гангрена пораженной конечности, что является показанием для ампутации.
Диагностика диабетической остеоартропатии основывается на комплексной оценке клинической картины, визуальном осмотре пораженной стопы, анамнезе заболевания и обследованиях, включающих анализ работы нервной, эндокринной и опорно-двигательной системы. К основным методам относятся:
1. Рентгенография стоп в 2-х проекциях (прямой и боковой). Выявляет признаки разряжения костной ткани, определяет уровень минерализации костей.
2. Магнитно-резонансная и компьютерная томография стоп . МРТ стопы позволяет визуализировать изменения мягких тканей, микротравмы и микротрещины на начальных стадиях болезни. КТ оценивает степень деструкции кости, поражение надкостницы.
3. Сцинтиграфия костей. По степени накопления меченых изотопов (Технеция-99m) можно судить о степени активности воспалительного процесса в суставах и костях стопы.
4. Лабораторные исследования. Проводят биохимический анализ с определением маркеров воспаления и деструкции костной ткани (щелочная фосфатаза, гидроксипролин, остеокальцин, сиаловые кислоты и др.). В общем анализе крови в остром периоде болезни повышается уровень лейкоцитов и СОЭ.
5. Биопсия костной ткани. Выполняется для подтверждения диагноза в сложных и сомнительных случаях. Определяет этиологию костных изменений.
Дифференциальная диагностика остеоартропатии на фоне сахарного диабета проводится с заболеваниями опорно-двигательного аппарата (ревматоидным, подагрическим артритом, остеоартрозом), сосудов нижних конечностей (острым тромбофлебитом, облитерирующим атеросклерозом артерий нижних конечностей). Дополнительно выполняют УЗДГ артерий и вен нижних конечностей, дуплексное сканирование. При появлении отеков стоп остеоартропатию дифференцируют с сердечной недостаточностью и лимфостазом. Повышение местной температуры и гиперемия могут указывать на наличие инфекционного процесса (рожистого воспаления).
Лечение диабетической остеоартропатии
Основной целью лечения стопы Шарко является остановка деструктивных процессов в конечности и предотвращение трофических осложнений и переломов. Лечение заболевания проводят по нескольким направлениям:
- Контроль гликемии. Пациентам, страдающим сахарным диабетом, рекомендовано регулярное измерение уровня сахара в крови натощак и через 2 часа после еды. Для коррекции гипогликемической терапии больным показано посещение эндокринолога 1 раз в 6 месяцев.
- Ортопедическая коррекция. В острую фазу болезни выполняют разгрузку стопы до исчезновения гиперемии и отека. Больным рекомендовано ношение специальной ортопедической обуви, уменьшающей давление на стопы при ходьбе. К дополнительным методам иммобилизации конечности относят ортез и индивидуальную разгрузочную повязку (Total Contact Cast).
- Медикаментозная терапия. Пациентам на любой стадии болезни показано назначение антирезорбтивных препаратов (бифосфонаты, кальцитонин), производных витамина Д3 и кальция. Дополнительно применяются нестероидные противовоспалительные средства для уменьшения боли, отека и анаболические стероиды для восстановления костной ткани. При развитии инфекционных осложнений проводят курс антибиотикотерапии.
- Хирургическое вмешательство. Оперативное лечение применяют на поздних стадиях диабетической остеоартропатии при необратимых деструкциях костей стоп, нарушении опорной и двигательной функции. У больных с нестабильностью в стопе показано создание искусственного анкилоза сустава (артродез). При развитии остеомиелита и незаживающих трофических язв выполняют ампутацию пальца или части стопы с последующим проведением физиолечения.
- Дополнительные методы. Физиотерапия (магнитотерапия, лазеротерапия, электрофорез, бальнеотерапия) применяется для снятия болевых ощущений, уменьшения воспалительного процесса на всех стадиях болезни. Данные процедуры также используется в период реабилитации после оперативного вмешательства. На начальных этапах остеоартропатии показана лечебная физкультура и гимнастика.
Прогноз заболевания зависит от степени диабетической остеоартропатии. Ранняя диагностика и грамотное лечение способны остановить процесс разрушения кости, в этом случае прогноз болезни благоприятный. Прогрессирующее поражение костной ткани с появлением сосудистых осложнений ведет к нарушению двигательной функции и инвалидизации. Профилактика заболевания включает своевременное посещение эндокринолога и подолога, поддержание нормального уровня гликемии. Во избежание ушибов, вывихов и переломов конечностей пациентам не обходимо ограничить занятия экстремальными видами спорта.
Читайте также:
