Диабетическая ретинопатия: причины, симптомы и лечение
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Ретинопатия - поражение ретинальных сосудов, приводящее к нарушению кровоснабжения сетчатки, ее дистрофии, атрофии зрительного нерва и слепоте. Ретинопатия протекает безболезненно: при этом отмечается появление перед глазами плавающих пятен (скотом) и пелены, прогрессирующее снижение зрения. Диагностика ретинопатии требует проведения консультаций специалистов (офтальмолога, невролога, кардиолога, эндокринолога), исследования остроты и полей зрения, выполнения офтальмоскопии, биомикроскопии, флуоресцентной ангиографии глазного дна, электрофизиологических исследований, УЗИ глаза. При ретинопатии необходимо достижение компенсации сопутствующих заболеваний, назначение вазодилататоров, витаминов, антикоагулянтов, проведение гипербарической оксигенации, лазеркоагуляции сетчатки.

Общие сведения
Понятием «ретинопатии» в офтальмологии обозначаются различные по происхождению патологические изменения сетчатки, не связанные с воспалением (ретинопатии первичные), а также поражения сетчатки, развивающиеся вследствие других заболеваний (ретинопатии вторичные). Среди первичных ретинопатий выделяют центральную серозную, острую заднюю многофокусную и наружную экссудативную ретинопатию. К вторичным ретинопатиям относят диабетическую, гипертоническую, травматическую, а также ретинопатию при заболеваниях крови. В отдельную форму, которая изучается не только офтальмологией, но и педиатрией, выделяется ретинопатия недоношенных.
Первичные ретинопатии
Центральная серозная ретинопатия
Этиология первичных ретинопатий остается неизвестной, поэтому их относят к идиопатическим. Центральная серозная ретинопатия (центральный серозный ретинит, идиопатическая отслойка желтого пятна) чаще выявляется у мужчин 20-40 лет, не имеющих соматических заболеваний. В анамнезе пациенты указывают на перенесенные эмоциональные стрессы, частые головные боли по типу мигрени. При центральной серозной ретинопатии поражение сетчатки обычно одностороннее.
Симптомы центральной серозной ретинопатии включают микропсию (уменьшение размеров видимых предметов), появление скотом, снижение остроты и сужение полей зрения. Важным дифференциально-диагностическим признаком является улучшение зрения при использовании слабо положительных линз.
Патоморфологическая картина при центральной серозной ретинопатии характеризуется серозной отслойкой пигментного эпителия в макулярной области, что определяется в процессе офтальмоскопии как ограниченное овальное или круглое выбухание более темного цвета, чем окружающие ткани сетчатки. Типично отсутствие фовеального рефлекса (световой полоски вокруг центральной ямки сетчатки), наличие желтоватых или сероватых преципитатов.
В лечении центральной серозной ретинопатии используется лазерная коагуляция сетчатки. Проводится терапия, направленная на укрепление сосудистой стенки, улучшение микроциркуляции, уменьшение отека сетчатки; назначается оксигенобаротерапия. В 80% случаев, при своевременной активной терапии серозной ретинопатии удается остановить отслойку сетчатки и восстановить зрение до исходного уровня.
Острая задняя многофокусная пигментная эпителиопатия
Данная форма ретинопатии может быть одно- или двусторонней. При острой задней многофокусной пигментной эпителиопатии образуются множественные плоские субретинальные очаги серовато-белого цвета, при обратном развитии которых формируются участки депигментации. При осмотре глазного дна определяются периваскулярный отек периферических сосудов сетчатки, извитость и расширение вен, отек ДЗН.
У значительной части больных происходит помутнение стекловидного тела, развивается эписклерит и иридоциклит. Рано нарушается центральное зрение, в поле зрения появляются центральные или парацентральные скотомы.
Лечение задней многофокусной пигментной эпителиопатии проводится консервативно; включает назначение витаминотерапии, сосудорасширяющих препаратов (винпоцетина, пентоксифиллина и др.), ангиопротекторов (солкосерила), ретробульбарных инъекций кортикостероидов, гипербарической оксигенации. Прогноз при данной форме первичной ретинопатии, как правило, благоприятный.
Наружная экссудативная ретинопатия
Развитие наружной экссудативной ретинопатии (болезни Коутса, наружного экссудативного ретинита) преимущественно отмечается у молодых мужчин. Поражение сетчатки чаще одностороннее. При данной форме ретинопатии под сосудами сетчатки скапливается экссудат, геморрагии, кристаллы холестерина. Изменения, как правило, локализуются на периферии глазного дна; поражение макулярной зоны происходит редко. Нередко при ангиографии сетчатки выявляются множественные микроаневризмы, артериовенозные шунты.
Течение наружной экссудативной ретинопатии медленное, прогрессирующее. Лечение проводится путем лазеркоагуляции сетчатки и гипербарической оксигенации. Прогноз отягощается отслойкой сетчатки, требующей неотложного вмешательства, развитием иридоциклита и глаукомы.
Вторичные ретинопатии
Гипертоническая ретинопатия
Патогенетически гипертоническая ретинопатия связана с артериальной гипертензией, почечной недостаточностью, токсикозом беременных. При этой форме ретинопатии отмечается спазм артериол глазного дна с последующим эластофиброзом или гиалинозом их стенок. Тяжесть поражения определяется степенью гипертензии и длительностью течения гипертонической болезни.
В развитии гипертонической ретинопатии выделяют 4 стадии. Стадия гипертонической ангиопатии сетчатки характеризуется обратимыми функциональными изменениями, затрагивающими артериолы и венулы сетчатки.
В стадии гипертонического ангиосклероза поражение ретинальных сосудов носит органический характер и связано со склеротическим уплотнением сосудистых стенок, снижением их прозрачности.
Стадия гипертонической ретинопатии характеризуется наличием очаговых изменений в ткани сетчатки (геморрагий, плазморрагий, отложений липидов, белкового экссудата, зон ишемического инфаркта), частичного гемофтальма. У пациентов с гипертонической ретинопатией отмечается снижение остроты зрения, появляются скотомы (плавающие пятна) перед глазами. Обычно на фоне антигипертензивной терапии данные изменения регрессируют, а симптомы исчезают.
В стадии гипертонической нейроретинопатии к ангиопатии, ангиосклерозу и собственно ретинопатии, присоединяются явления отека ДЗН, экссудации, очаги отслойки сетчатки. Данные изменения более характерны для злокачественной гипертонии и гипертензии почечного генеза. Стадия гипертонической нейроретинопатии может закончиться атрофией зрительного нерва и необратимой потерей зрения.
Диагностика гипертонической ретинопатии включает консультацию офтальмолога и кардиолога, проведение офтальмоскопии и флюоресцентной ангиографии. Офтальмоскопическая картина характеризуется изменением калибра сосудов сетчатки, их частичной или тотальной облитерацией, симптомом Салюса — Гунна (смещением вены в глубокие ретинальные слои вследствие давления на нее напряженной и уплотненной артерии в зоне их перекреста), субретинальной экссудацией и др.
При гипертонической ретинопатии проводится коррекция артериальной гипертония, назначаются антикоагулянты, витамины, проводится оксигенобаротерапия и лазерная коагуляция сетчатки. Осложнениями гипертонической ретинопатии являются рецидивирующий гемофтальм и тромбозы вен сетчатки. Прогноз гипертонической ретинопатии серьезный: не исключается значительное снижение зрения и даже развитие слепоты. Ретинопатия отягощает течение основной патологии и беременности, поэтому может стать медицинским основанием для искусственного прерывания беременности.
Атеросклеротическая ретинопатия
Причиной развития атеросклеротической ретинопатии служит системный атеросклероз. Изменения, происходящие в сетчатке в стадиях ангиопатии и ангиосклероза, аналогичны таковым при гипертонической ретинопатии; в стадии нейроретинопатии появляются мелкие капиллярные геморрагии, отложения кристаллического экссудата по ходу вен, побледнение ДЗН.
Основными методами офтальмологической диагностики атеросклеротической ретинопатии служит прямая и непрямая офтальмоскопия, ангиография сосудов сетчатки. Специальное лечение атеросклеротической ретинопатии не проводится. Наибольшее значение имеет терапия основного заболевания - назначение дезагрегантов, антисклеротических, сосудорасширяющих препаратов, ангиопротекторов, мочегонных средств. При развитии нейроретинопатии показаны курсы электрофореза с протеолитическими ферментами. Осложнениями атеросклеротической ретинопатии часто становятся окклюзия артерий сетчатки, атрофия зрительного нерва.
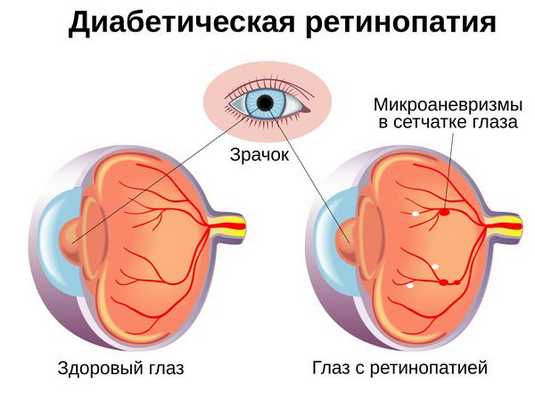
Диабетическая ретинопатия
Патогенез диабетической ретинопатии обусловлен наличием сахарного диабета 1 или 2 типа. Основными факторами риска развития ретинопатии являются длительность течения диабета, выраженная гипергликемия, нефропатия, артериальная гипертензия, ожирение, гиперлипидемия, анемия. Диабетическая ретинопатия является наиболее частыми и серьезным осложнением диабета и служит главной причиной слабовидения и слепоты.
В развитии данной формы заболевания выделяют стадии диабетической ангиопатии, диабетической ретинопатии и пролиферирующей диабетической ретинопатии. Первые две стадии (ангиопатии и простой ретинопатии) протекают с теми же изменениями, что и аналогичные стадии гипертонической и атеросклеротической ретинопатии. В ранней стадии пролиферирующей диабетической ретинопатии развивается неоваскуляризация сетчатки, в поздней стадии происходит врастание вновь образованных сосудов и рецидивирующие кровоизлияния в стекловидное тело, разрастание глиальной ткани. Натяжение волокон и деформация стекловидного тела обусловливают развитие тракционной отслойки сетчатки, которая и является причиной неизлечимой слепоты при диабетической ретинопатии.
В начальных стадиях диабетическая ретинопатия проявляется устойчивым снижением остроты зрения, появлением перед глазами пелены и плавающих пятен, которые периодически исчезают. Затруднено чтение и выполнение мелкой работы. В поздней пролиферирующей стадии наступает полная потеря зрения.
Проведение офтальмоскопии под мидриазом позволяет детально осмотреть глазное дно и выявить характерные для диабетической ретинопатии изменения. Функциональное состояние сетчатки периферических зон исследуется с помощью периметрии. С помощью УЗИ глаза определяются участки уплотнений, кровоизлияний, рубцов в толще глазного яблока. Электроретинография проводится с целью определения электрического потенциала и оценки жизнеспособности сетчатки. Для уточнения состояния сетчатки применяется лазерная сканирующая томография и ретинальная ангиография.
Дополнительные сведения в комплексе офтальмологического обследования пациентов с диабетической ретинопатией получают с помощью определения остроты зрения, биомикроскопии, диафаноскопии глаза, определения критической частоты слияния мельканий (КЧСМ) и т. д.
Лечение диабетической ретинопатии должно проходить под контролем офтальмолога и эндокринолога (диабетолога). Необходим тщательный контроль уровня глюкозы в крови, своевременный прием противодиабетических препаратов, витаминов, антиагрегантов, ангиопротекторов, антиоксидантов, средств, улучшающих микроциркуляцию. При отслоении сетчатки применяют лазеркоагуляцию. В случае выраженных изменений в стекловидном теле и образовании рубцов показано проведение витрэктомии, витреоретинальной операции.
Осложнениями диабетической ретинопатии служат катаракта, гемофтальм, помутнение и рубцовые изменения стекловидного тела, отслойка сетчатки, слепота.
Ретинопатия при заболеваниях крови
Ретинопатии могут развиваться при различной патологии системы крови - анемиях, полицитемии, лейкозах, миеломной болезни, макроглобулинемии Вальденстрема и др.
Каждая из форм характеризуется специфической офтальмоскопической картиной. Так, при ретинопатии, обусловленной полицитемией, вены сетчатки приобретают темно-красный цвет, а глазное дно - цианотичный оттенок. Нередко развиваются тромбоз вен сетчатки и отек ДЗН.
При анемиях глазное дно, напротив, бледное, сосуды сетчатки расширены, окраска и калибр артерий и вен одинаковы. Ретинопатия при анемиях может сопровождаться субретинальными и экстраретинальными кровоизлияниями (гемофтальмом), экссудативной отслойкой сетчатки.
При лейкозах со стороны глазного дна наблюдается извитость вен, диффузный отек сетчатки и ДЗН, кровоизлияния, скопление зон экссудата.
При миеломной болезни и макроглобулинемии Вальденстрема в результате диспротеинемии, парапротеинемии, сгущения крови расширяются ретинальные вены и артерии, развиваются микроаневризмы, тромботические окклюзии вен, геморрагии в сетчатку.
Лечение ретинопатий, связанных с патологией системы крови, требует терапии основного заболевания, проведения лазеркоагуляции сетчатки. В отношении зрительной функции прогноз серьезный.
Травматическая ретинопатия
Развитие травматической ретинопатии связано с внезапным и резким сдавлением грудной клетки, при котором происходит спазм артериол, наступает гипоксия сетчатки с выходом в нее транссудата. В ближайшем периоде после травмы развиваются кровоизлияния и органические изменения сетчатки. Травматическая ретинопатия может привести к атрофии зрительного нерва.
Последствиями контузии глазного яблока служат изменения, получившие название Берлиновское помутнение сетчатки. Данная форма травматической ретинопатии связана с субхориоидальным кровоизлиянием и отеком глубоких ретинальных слоев, выходом транссудата в пространство между сетчаткой и сосудистой оболочкой.
Для лечения травматической ретинопатии назначается витаминотерапии, проводится борьба с тканевой гипоксией, гипербарическая оксигенация.
Ретинопатия недоношенных
Перечисленные выше формы ретинопатии, преимущественно встречаются у взрослых. Особую форму заболевания представляет ретинопатия недоношенных, связанная с недоразвитием сетчатки у детей, родившихся от преждевременных родов. Для завершения формирования и созревания всех структур глаза недоношенные дети нуждаются в зрительном покое и бескислородном местном тканевом дыхании (гликолизе). С другой стороны, для выхаживания недоношенных и стимуляции метаболических процессов в жизненно важных органах требуется дополнительная оксигенация, что приводит к угнетению гликолиза в сетчатой и сосудистой оболочках глаза.
Наибольшему риску развития ретинопатии недоношенных подвержены дети, рожденные на сроке гестации менее 31 недели, с массой при рождении менее 1500 гр, нестабильным общим состоянием, получающие длительную кислородотерапию, перенесшие переливание крови.
Новорожденные группы риска по развитию ретинопатии обследуются офтальмологом спустя 3-4 недели после рождения. Офтальмологическое обследование повторяют каждые 2 недели до завершения формирования сетчатки. К поздним осложнениям ретинопатии недоношенных относят близорукость, косоглазие, амблиопию, глаукому, отслойку сетчатки, слабовидение.
В начальных стадиях ретинопатии недоношенных может произойти самопроизвольное излечение, поэтому применяется наблюдательная тактика. В остальных случаях показано проведение лазерной коагуляции или криоретинопексии, а при неэффективности - склеропломбировки, витрэктомии.
Профилактика
С целью предупреждения развития ретинопатии необходимо диспансерное наблюдение офтальмологом пациентов с гипертонической болезнь, сахарным диабетом, атеросклерозом, заболеванием почек, заболеваниями крови, травмами, беременных с нефропатией и др.
Профилактика ретинопатии недоношенных требует внимательного ведения беременности у женщин группы риска по преждевременным родам, совершенствования условий выхаживания недоношенных. Дети, перенесшие ретинопатию в период новорожденности, должны обследоваться детским офтальмологом ежегодно до 18 лет.
Важную роль в профилактике ретинопатий играет согласованность действий специалистов различных профилей: офтальмологов, эндокринологов, кардиологов, неврологов, акушеров-гинекологов, педиатров, травматологов и др.
Диабетическая ретинопатия
Диабетическая ретинопатия - специфическая ангиопатия, поражающая сосуды сетчатой оболочки глаза и развивающаяся на фоне длительного течения сахарного диабета. Диабетическая ретинопатия имеет прогрессирующее течение: в начальных стадиях отмечается размытость зрения, пелена и плавающие пятна перед глазами; в поздних - резкое снижение или потеря зрения. Диагностика включает проведение консультаций офтальмолога и диабетолога, офтальмоскопии, биомикроскопии, визометрии и периметрии, ангиографии сосудов сетчатки, биохимического исследования крови. Лечение диабетической ретинопатии требует системного ведения диабета, коррекции метаболических нарушений; при осложнениях - интравитреального введения препаратов, проведения лазеркоагуляции сетчатки или витрэктомии.
Диабетическая ретинопатия является высокоспецифическим поздним осложнением сахарного диабета, как инсулинозависимого, так и инсулиннезависимого типа. В офтальмологии диабетическая ретинопатия выступает причиной инвалидности по зрению у пациентов с сахарным диабетом в 80-90% случаев. У лиц, страдающих диабетом, слепота развивается в 25 раз чаще, чем у других представителей общей популяции. Наряду с диабетической ретинопатией, люди, страдающие сахарным диабетом, имеют повышенный риск возникновения ИБС, диабетической нефропатии и полинейропатии, катаракты, глаукомы, окклюзии ЦАС и ЦВС, диабетической стопы и гангрены конечностей. Поэтому вопросы лечения сахарного диабета требуют мультидисциплинарного подхода, включающего участие специалистов эндокринологов (диабетологов), офтальмологов, кардиологов, подологов.
Причины
Механизм развития диабетической ретинопатии связан с повреждением ретинальных сосудов (кровеносных сосудов сетчатки): их повышенной проницаемостью, окклюзией капилляров, появлением новообразованных сосудов и развитием пролиферативной (рубцовой) ткани.
Большинство пациентов с длительным течением сахарного диабета имеют те или иные признаки поражения глазного дна. При длительности течения диабета до 2-х лет диабетическая ретинопатия в той или иной степени выявляется у 15% пациентов; до 5 лет - у 28% больных; до 10-15 лет - у 44-50%; около 20-30 лет - у 90-100%.
Факторы риска
К основным факторам риска, влияющим на частоту и скорость прогрессирования диабетической ретинопатии, относят:
- длительность течения сахарного диабета,
- уровень гипергликемии,
- артериальную гипертензию,
- хроническую почечную недостаточность,
- дислипидемию,
- метаболический синдром,
- ожирение.
Развитию и прогрессированию ретинопатии могут способствовать пубертатный возраст, беременность, наследственная предрасположенность, курение.
Классификация
С учетом изменений, развивающихся на глазном дне, различают непролиферативную, препролиферативную и пролиферативную диабетическую ретинопатию.
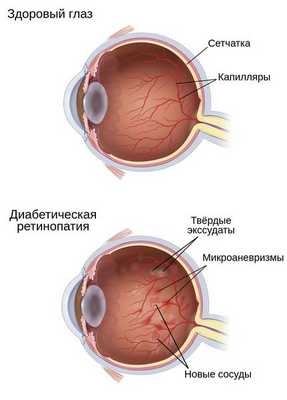
Повышенный, плохо контролируемый уровень сахара крови приводит к повреждению сосудов различных органов, в т. ч. сетчатки. В непролиферативной стадии диабетической ретинопатии стенки ретинальных сосудов становятся проницаемыми и хрупкими, что приводит к точечным кровоизлияниям, образованию микроаневризм - локальному мешотчатому расширению артерий. Через полупроницаемые стенки из сосудов в сетчатку просачивается жидкая фракция крови, приводя к ретинальному отеку. В случае вовлечения в процесс центральной зоны сетчатки развивается макулярный отек, что может привести к снижению зрения.
В препролиферативной стадии развивается прогрессирующая ишемия сетчатки, обусловленная окклюзией артериол, геморрагические инфаркты, венозные нарушения.
Препролиферативная диабетическая ретинопатия предшествует следующей, пролиферативной стадии, которая диагностируется у 5-10% пациентов с сахарным диабетом. К способствующим факторам развития пролиферативной диабетической ретинопатии относят близорукость высокой степени, окклюзию сонных артерий, заднюю отслойку стекловидного тела, атрофию зрительного нерва. В этой стадии вследствие кислородной недостаточности, испытываемой сетчаткой, в ней для поддержки адекватного уровня кислорода начинают образовываться новые сосуды. Процесс неоваскуляризации сетчатки приводит к повторяющимся преретинальным и ретровитреальным кровоизлияниям.
В большинстве случаев незначительные кровоизлияния в слои сетчатки и стекловидное тело рассасываются самостоятельно. Однако при массивных кровоизлияниях в полость глаза (гемофтальме) возникает необратимая фиброзная пролиферация в стекловидном теле, характеризующаяся фиброваскулярными сращениями и рубцеванием, что в итоге приводит к тракционной отслойке сетчатки. При блокировании путей оттока ВГЖ развивается вторичная неоваскулярная глаукома.
Симптомы диабетической ретинопатии
Заболевание развивается и прогрессирует безболезненно и малосимптомно - в этом заключается ее главное коварство. В непролиферативной стадии снижение зрения субъективно не ощущается. Макулярный отек может вызывать ощущение размытости видимых предметов, затруднение чтения или выполнения работы на близком расстоянии.
В пролиферативной стадии диабетической ретинопатии, при возникновении внутриглазных кровоизлияний перед глазами появляются плавающие темные пятна и пелена, которые через некоторое время исчезают самостоятельно. При массивных кровоизлияниях в стекловидное тело резко наступает снижение или полная потеря зрения.
Диагностика
Пациентам с сахарным диабетом необходим регулярный осмотр офтальмолога с целью выявления начальных изменений сетчатки и профилактики пролиферирующей диабетической ретинопатии.
С целью скрининга диабетической ретинопатии пациентам проводится визометрия, периметрия, биомикроскопия переднего отрезка глаза, биомикроскопия глаза с линзой Гольдмана, диафаноскопия структур глаза, тонометрия по Маклакову, офтальмоскопия под мидриазом.
Наибольшее значение для определения стадии диабетической ретинопатии имеет офтальмоскопическая картина. В непролиферативной стадии офтальмоскопически обнаруживаются микроаневризмы, «мягкие» и «твердые» экссудаты, кровоизлияния. В пролиферативной стадии картина глазного дна характеризуется интраретинальными микрососудистыми аномалиями (артериальными шунтами, расширением и извитостью вен), преретинальными и эндовитеральными кровоизлияниями, неоваскуляризацией сетчатки и ДЗН, фиброзной пролиферацией. Для документирования изменений на сетчатке выполняется серия фотографий глазного дна с помощью фундус-камеры.
При помутнениях хрусталика и стекловидного тела вместо офтальмоскопии прибегают к проведению УЗИ глаза. С целью оценки сохранности или нарушения функций сетчатки и зрительного нерва проводятся электрофизиологические исследования (электроретинография, определение КЧСМ, электроокулография и др.). Для выявления неоваскулярной глаукомы выполняется гониоскопия.
Важнейшим методом визуализации сосудов сетчатки выступает флюоресцентная ангиография, позволяющая регистрировать кровоток в хореоретинальных сосудах. Альтернативой ангиографии может служить оптическая когерентная и лазерная сканирующая томография сетчатки.
Для определения факторов риска прогрессирования диабетической ретинопатии проводится исследование уровня глюкозы крови и мочи, инсулина, гликозилированного гемоглобина, липидного профиля и др. показателей; УЗДГ почечных сосудов, ЭхоКГ, ЭКГ, суточное мониторирование АД.
В процессе скрининга и диагностики необходимо ранее выявление изменений, указывающих на прогрессирование ретинопатии и необходимость проведения лечения с целью предупреждения снижения или потери зрения.
Лечение диабетической ретинопатии
Наряду с общими принципами лечения ретинопатий терапия включает коррекцию метаболических нарушений, оптимизацию контроля за уровнем гликемии, АД, липидного обмена. Поэтому на данном этапе основная терапия назначается эндокринологом-диабетологом и кардиологом.
Осуществляется тщательный контроль уровня гликемии и глюкозурии, подбор адекватной инсулинотерапии сахарного диабета; производится назначение ангиопротекторов, гипотензивных средств, антиагрегантов и др. С целью лечения макулярного отека выполняются интравитреальные инъекции стероидов.
Пациентам с прогрессирующей диабетической ретинопатией показано проведение лазерной коагуляции сетчатки. Лазеркоагуляция позволяет подавить процесс неоваскуляризации, добиться облитерации сосудов с повышенной ломкостью и проницаемостью, предотвратить риск отслойки сетчатки.
В лазерной хирургии сетчатки при диабетической ретинопатии используются несколько основных методов. Барьерная лазеркоагуляция сетчатки предполагает нанесение парамакулярных коагулятов по типу «решетки», в несколько рядов и показана при непролиферативной форме ретинопатии с макулярным отеком. Фокальная лазерная коагуляция применяется для прижигания микроаневризм, экссудатов, мелких геморрагий, выявленных в ходе ангиографии. В процессе панретинальной лазерной коагуляции коагуляты наносятся по всей зоне сетчатки, за исключением макулярной области; этот метод в основном применяется на препролиферативной стадии для предупреждения ее дальнейшего прогрессирования.
При помутнении оптических сред глаза альтернативой лазеркоагуляции служит транссклеральная криоретинопексия, основанная на холодовой деструкции патологических участков сетчатки.
В случае тяжелой пролиферативная диабетической ретинопатии, осложненной гемофтальмом, тракцией макулы или отслойкой сетчатки, прибегают к выполнению витрэктомии, в ходе которой удаляется кровь, само стекловидное тело, рассекаются соединительнотканные тяжи, прижигаются кровоточащие сосуды.
Прогноз и профилактика
Тяжелыми осложнениями диабетической ретинопатии могут стать вторичная глаукома, катаракта, отслойка сетчатки, гемофтальм, значительное снижение зрения, полная слепота. Все это требует постоянного наблюдения пациентов с сахарным диабетом эндокринологом и офтальмологом.
Большую роль в предотвращении прогрессирования диабетической ретинопатии играет правильно организованный контроль уровня сахара крови и артериального давления, своевременный прием сахароснижающих и гипотензивных препаратов. Своевременное проведение профилактической лазеркоагуляции сетчатки способствует приостановке и регрессу изменений на глазном дне.
Диабетическая ретинопатия - симптомы и лечение
Что такое диабетическая ретинопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Перовой Татьяны Юрьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Перовой Татьяны Юрьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Диабетическая ретинопатия (Diabetic retinopathy) — это наиболее тяжёлое осложнение сахарного диабета первого и второго типа , которое связано с поражением сосудов сетчатки глаза. Чаще всего оно приводит к снижению зрения и слепоте [1] .
У диабетиков первого типа ретинопатия возникает в более раннем возрасте, у больных вторым типом диабета — на поздних сроках заболевания. Спрогнозировать время появления ретинопатии сложно, так как у каждого пациента оно индивидуально, но чаще всего при диабете второго типа ретинопатия развивается на 3-5 году болезни.
По данным Сент-Винсентской декларации 1992 года, которая была посвящена исследованию эпидемиологии диабетической ретинопатии при сахарном диабете первого типа, она возникает в 90 % случаев, при сахарном диабете второго типа — в 38,9 % [15] .
Проблемы сахарного диабета сегодня выходят на первое место во всём мире. Этим заболеванием страдают примерно 5 % населения Земли всех национальностей и возрастов. В России число больных превышает 8 млн, причём ежегодно их число увеличивается на 5-7 % [15] .
К факторам риска, которые приводят к ухудшению сахарного диабета, можно отнести:
- уровень глюкозы крови (показатели гипергликемии); ;
- хроническую почечную недостаточность ; ;
- молодой возраст;
- период беременности;
- генетическую предрасположенность (наследственность);
- вредные привычки ( курение ).
Но в первую очередь частота развития диабетической ретинопатии связана со стажем заболевания:
- при стаже сахарного диабета до 5 лет ретинопатия возникает в 9-17 % случаев;
- от 5 лет до 10 лет — в 44-80 % случаев;
- от 15 лет — в 87-99 % случаев [15] .
Во время беременности риск появления ретинопатии отсутствует, так как срок гестационного диабета очень короткий, чтобы позволить ретинопатии развиться. Если же диабетическая ретинопатия развилась ещё до зачатия, то беременность может усугубить течение болезни [16] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Внешне диабетическая ретинопатия никак себя не проявляет. Она начинает прогрессировать безболезненно и малосимптомно — в этом и есть её главное коварство. Только с течением времени проявляется первый признак заболевания — ухудшение чёткости зрения, из-за чего ретинопатию чаще всего выявляют уже на пролиферативной, т. е. самой поздней стадии болезни. Но при этом стоит помнить, что даже при запущенном заболевании зрение может оставаться в пределах нормы [16] .
Когда отёк затрагивает центр сетчатки, пациент ощущает нечёткость зрения, ему становится трудно читать, писать, набирать текст, работать с мелкими деталями на близком расстоянии. При кровоизлияниях возникают плавающие серые или чёрные плотные пятна, которые движутся вместе с глазом, ощущение пелены или паутины перед глазами. Эти симптомы появляются из-за поражения сосудов на глазном дне.

Когда после лечения кровоизлияния рассасываются, пятна исчезают. Однако симптомы могут возникнуть вновь при нестабильном уровне глюкозы или скачке артериального давления. Поэтому пациент должен держать под контролем эти показатели и при появлении признаков болезни обратиться на приём к окулисту [2] .
Патогенез диабетической ретинопатии
Сахарный диабет — это заболевание, при котором в организме возникает нехватка инсулина из-за невосприимчивости к нему тканей . Данное состояние в первую очередь влияет на внутренний слой сосудистых стенок — эндотелий. Он выполняет множество важных функций: участвует в процессе обмена веществ, обеспечивает непроницаемость сосудистой стенки, текучесть и свёртывание крови, появление новых сосудов и пр.
Изменения эндотелия на фоне сахарного диабета происходят из-за каскада нарушений, спровоцированных длительной гипергликемией — высоким уровнем глюкозы в крови. В избыточной концентрации глюкоза быстро вступает в химические реакции, которые пагубно воздействуют на клетки, ткани и органы. Такой длительный процесс называется глюкозотоксичностью [3] .
Гипергликемия и глюкозотоксичность со временем приводят к гибели клеток в сосудах — перицитов, которые контролируют обмен жидкости, сужая и расширяя капилляры. После их разрушения проницаемость кровеносных сосудов сетчатки повышается, они становятся тоньше и растягиваются в связи с давлением скапливающейся жидкости под слоями сетчатки. Это приводит к образованию микроаневризм — небольших локальных расширений капилляров сетчатки, которые способствуют развитию ишемии (снижению кровоснабжения сетчатки) и появлению новых сосудов и тканей на глазном дне.
Таким образом, в развитии диабетической ретинопатии и её прогрессировании наиболее важное значение имеют два основных патогенетических механизма:
- Нарушение внутреннего барьера, который составляет эндотелий капилляров сетчатки. Из-за повышенной проницаемости стенок сосудов появляются отёки, твёрдые экссудаты (скопления жидкости) и кровоизлияния на глазном дне.
- Образование микротромбов и закупорка сосудов сетчатки. По этим причинам нарушается обмен веществ между кровью и тканью через стенки капилляров, появляются зоны ишемии и гипоксии сетчатки. Всё это, в свою очередь, приводит к появлению новых кровеносных сосудов на глазном дне.
Классификация и стадии развития диабетической ретинопатии
Согласно общепринятой классификации E. Kohner и M. Porta [14] , в зависимости от патологических изменений выделяют три стадии диабетической ретинопатии:
- I стадия — непролиферативная;
- II стадия — препролиферативная;
- III стадия — пролиферативная.
Непролиферативную стадию диабетической ретинопатии ещё называют фоновой [16] . Её обычно диагностируют у диабетиков с большим стажем заболевания (от 10 до 13 лет). Она сопровождается закупоркой сосудов (чаще артерий) и повышением проницаемости капилляров (микрососудистой антипатией). В сетчатке образуются мелкие аневризмы (локальные расширения сосудов), отёки, экссудат и точечные кровоизлияния в центре или глубоких тканях сетчатки. Экссудат может быть мягким или твёрдым, белым или желтоватым, с чёткими или смазанными границами. Чаще всего он располагается в центре сетчатки и свидетельствует о наличии хронического отёка [16] . Качество зрения при этом не страдает.
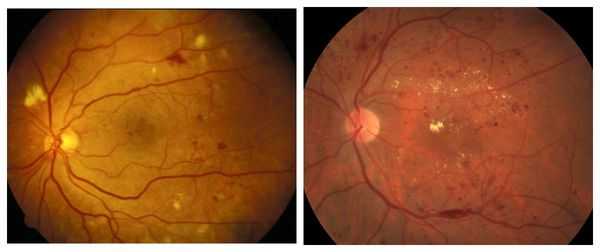
Препролиферативная стадия сопровождается аномалиями сосудов, появлением экссудата различной консистенции, а также больших ретинальных кровоизлияниями. Она отличается тем, что:
- количество признаков, имеющихся на первой стадии, увеличивается;
- появляются субретинальные и преретинальные кровоизлияния;
- возникает гемофтальм — кровоизлияние в стекловидное тело;
- появляется макулопатия — поражение центральной зоны сетчатки;
- в макулярной зоне образуются участки ишемии и экссудации.
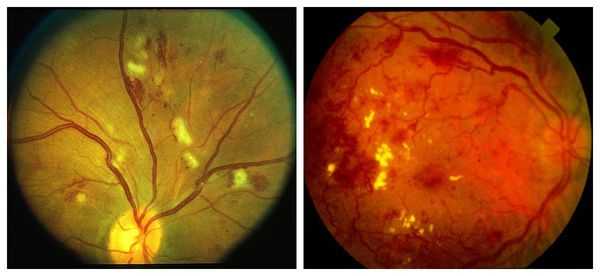
На препролиферативной стадии требуется тщательное обследование, чтобы обнаружить ишемические поражения сетчатки. Их наличие будет указывать на прогрессирование болезни и скорый переход к более тяжёлой стадии диабетической ретинопатии.
Пролиферативная стадия развивается при закупорке капилляров. Она приводит нарушению кровоснабжения в отдельных зонах сетчатки. Отличается появлением новых кровеносных сосудов в сетчатке или на диске зрительного нерва, обширными кровоизлияниями, наличием фиброзных спаек и плёнок.
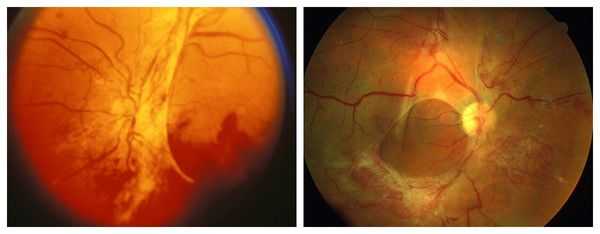
Также существует классификация тяжести диабетической ретинопатии . Она чётко отражает стадии прогрессирования и распространённость болезни. Согласно ней, выделяют четыре степени тяжести:
- I степень — изменения только в зоне одной сосудистой аркады;
- II степень — фиброзные изменения диска зрительного нерва;
- III степень — наличие изменений I и II степени;
- IV степень — распространённые фиброзные поражения всего глазного дна [11] .
Осложнения диабетической ретинопатии
Диабетическая ретинопатия приводит к возникновению следующих осложнений:
- — потеря прозрачности хрусталика из-за образования плотных непрозрачных структур в его содержимом. Вследствие помутнения он не пропускает достаточное количество света, и человек перестаёт видеть отчётливую картинку. Из-за мутности хрусталика зрение становится как бы "затуманенным", очертания объектов — нечёткими и размытыми.
- Вторичная глаукома — повышение внутриглазного давления и поражение зрительного нерва, развивающееся на фоне другого заболевания — катаракты, кератита, травмы глаза, тромбоза вен сетчатки и др. При этом наблюдается прогрессирующее снижение остроты зрения и болевой синдром.
- Гемофтальм — кровоизлияние в полость стекловидного тела. Кровь так же, как и помутневший хрусталик, мешает попаданию света на сетчатку, из-за чего снижается чёткость зрения.
- Ретиношизис — расслоение сетчатки из-за нарушения кровообращения. Возникает чаще всего при сосудистых заболеваниях глаз, воспалительных процессах (хронических формах увеита, иридоциклита), онкологических заболеваниях сосудистой оболочки, в результате воздействия некоторых лекарств.
- Отслойка сетчатки — отделение сетчатки от сосудистой оболочки глаза. При этом возникает резкое снижение зрения, появляется пелена, "занавеска" перед глазом, сужаются поля зрения, появляются мушки, искры, молнии.
- Слепота . Она является необратимой и становится причиной инвалидизации.
Все эти состояния приводят к постоянному контролю со стороны эндокринолога, офтальмолога, терапевта и невропатолога. А такие осложнения, как катаракта, вторичная глаукома, гемофтальм и отслойка сетчатки, требуют проведения операции [12] .
Диагностика диабетической ретинопатии
Диагноз диабетической ретинопатии выставляется на основании нескольких составляющих: анамнеза, результатов офтальмологического обследования и особенностей клинической картины глазного дна.
Для первичного обследования (скринига) проводятся определённые виды исследований:
- визометрия — проверка остроты зрения;
- периметрия — оценка состояния периферического зрения;
- биомикроскопия — изучение переднего отрезка глаза (роговицы, передней камеры, хрусталика, конъюнктивы и век);
- офтальмоскопия под мидриазом — осмотр глазного дна через расширенный зрачок с использованием линзы Гольдмана;
- контактная тонометрия — измерение внутриглазного давления тонометром Маклакова.
Данные обследования должны проходить все пациенты с сахарным диабетом любого типа минимум раз в год, а беременные пациентки — раз в триместр. Это позволит вовремя выявить ретинопатию и не допустить развитие осложнений [16] .
Для отслеживания динамики изменений на сетчатке выполняется фотографирование глазного дня с помощью фундус-камеры. Иначе её называют ретинальной камерой. Она также помогает определить степень диабетической ретинопатии [16] .
При наличии помутнений хрусталика и стекловидного тела показано проведение УЗИ глаза , чтобы оценить состояние этих структур. Для выявления признаков глаукомы выполняется гониоскопия , которая позволяет осмотреть переднюю камеру глаза.
Наиболее информативным методом визуализации сосудов сетчатки является флуоресцентная ангиография . Она помогает оценить состояние капилляров и качество кровообращения, благодаря чему можно обнаружить начальные проявления диабетической ретинопатии, а также закупорку капилляров, зоны ишемии сетчатки и образование новых сосудов. Эти данные позволяют определить степень тяжести диабетической ретинопатии и определиться с тактикой лечения [16] .
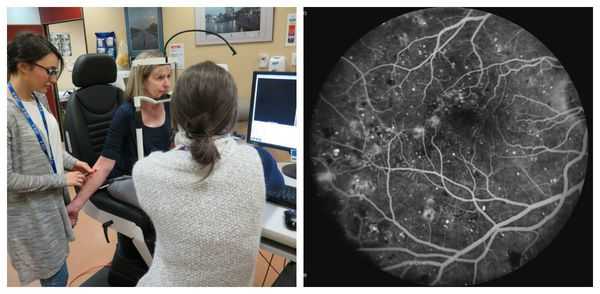
Совместно с ангиографией проводят оптическую когерентную и лазерную сканирующую томографию сетчатки [13] . Эти исследования предназначены для оценки выраженности макулярного отека и эффективности проводимого лечения [16] .
Диабетическая ретинопатия при тяжёлой форме сахарного диабета неизбежно возникает и прогрессирует. Поэтому основная цель лечения ретинопатии заключается в том, чтобы как можно дольше избегать осложнений сахарного диабета и замедлить переход начальных проявлений ретинопатии к более серьёзным (пролиферативным) изменениям, которые приводят к значительному снижению зрения и инвалидизации [8] .
Независимо от стадии диабетической ретинопатии необходимо провести соответствующее лечение основного заболевания, нормализовать артериальное давление и липидный обмен. Поэтому лечением ретинопатии занимаются сразу несколько специалистов: эндокринолог, офтальмолог, невролог и терапевт [9] .
Медикаментозное лечение диабетической ретинопатии включает использование нескольких лекарственных групп:
- препараты, воздействующие на артериальную гипертензию, диабетическую нефропатию и ретинопатию;
- ангиоретинопротекторы и антиоксиданты, укрепляющие сосудистую стенку и иммунитет, препятствующие образованию микротромбов;
- препараты, улучшающие микроциркуляцию крови, её вязкость и текучесть;
- гиполипидемические препараты, нормализующие липидный обмен в организме;
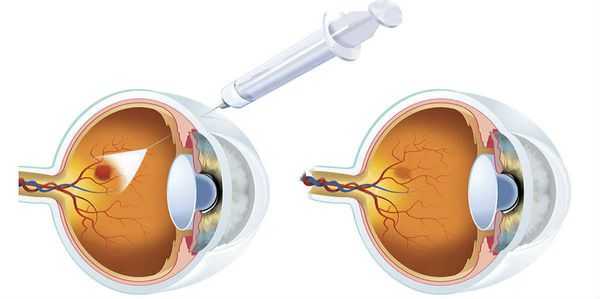
- глюкокортикоиды, которые вводят в стекловидное тело для устранения отёка;
- ингибиторы VEGF, которые также вводят в стекловидное тело, чтобы не допустить или приостановить образование новых сосудов (например, афлиберцепт, ранибизумаб, бевацизумаб ) [16] .
При развитии третьей стадии диабетической ретинопатии, угрожающей жизни пациента, терапевтические возможности очень ограничены. В таких случаях может потребоваться лазерная коагуляция сетчатки . Показаниями к её выполнению служат:
- экссудативная (отёчная) макулопатия;
- ишемия сетчатки;
- появление новых сосудов на сетчатке или передней поверхности радужной оболочки;
- прогрессирование патологических изменений на глазном дне через 3-6 месяцев после компенсации сахарного диабета.
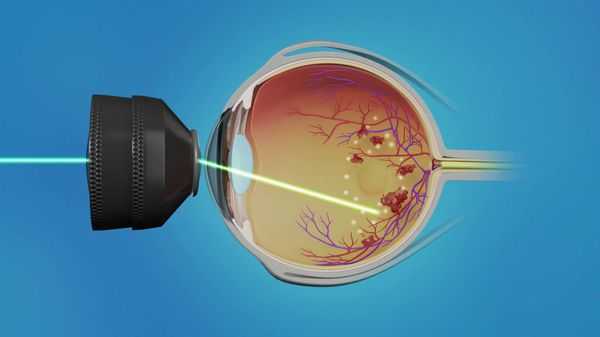
На данный момент существует три основных метода лазерной фотокоагуляции:
- Фокальная лазеркоагуляция (ФЛК) — нанесение коагулянта (вещества, "склеивающего" сетчатку с сосудистой оболочкой) на участки просачивания красителя (флуоресцеина), расположения микроаневризм, кровоизлияний и твёрдых экссудатов. Чаще применяется при макулярном отёке с повышенной проницаемостью сосудов.
- Барьерная лазеркоагуляция — нанесение коагулянтов на околомакулярную зону в несколько рядов. Чаще применяется при первой стадии диабетической ретинопатии в сочетании с макулярным отёком.
- Панретинальная лазеркоагуляция (ПРЛК) — нанесение коагулянтов на все зоны сетчатки, избегая макулярной области. Чаще применяется при второй стадии диабетической ретинопатии с обширными зонами ишемии. Правильно выполненная ПРЛК на ранних стадиях пролиферации является достаточно эффективным методом лечения диабетической ретинопатии.
В далеко зашедших случаях показано хирургическое вмешательство , а именно субтотальная витрэктомия (почти полное удаление стекловидного тела) с удалением задней пограничной мембраны, которая прикреплена по окружности диска зрительного нерва [6] .
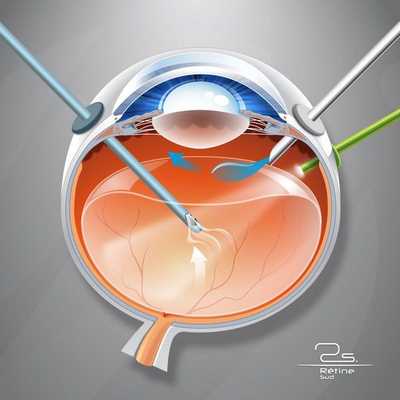
Показаниями для витрэктомии служат:
- витреальное кровоизлияние (постоянно кровоточащие сосуды);
- наличие спаек;
- отслойка сетчатки.
Для многих пациентов с тяжёлым течением диабетической ретинопатии витрэктомия является единственным вариантом сохранения зрения.
Прогноз. Профилактика
Во многом прогноз зависит от стадии диабетической ретинопатии и степени тяжести сахарного диабета. Наиболее неблагополучный вариант будущего возможен при пролиферативной стадии заболевания, так как на этом этапе возникают различные осложнения, которые приводят к значительной потере остроты зрения и слепоте.
Для сохранения зрения пациенту с сахарным диабетом крайне важно следить за основным заболеванием и артериальной гипертензией, строго следовать всем назначениям эндокринолога и терапевта, постоянно наблюдаться у офтальмолога. Если внезапно стала снижаться острота зрения или появились другие жалобы на состояние глаз, то необходимо незамедлительно обратиться к специалисту [10] .
Диабетическая ретинопатия: причины, симптомы и лечение
Современные методы лечения
Лечение диабетической ретинопатии
Наиболее тяжелым глазным проявлением сахарного диабета является поражение сетчатки - диабетическая ретинопатия. В настоящее время диабетическая ретинопатия является первой причиной необратимой слепоты среди трудоспособного населения развитых стран мира. Среди пациентов, страдающих сахарным диабетом I типа со сроком заболевания 15 - 20 лет, диабетическая ретинопатия встречается у 80-99%, причем в 25 - 37% случаев это тяжелая (пролиферативная) стадия процесса.
Существуют множество классификаций диабетической ретинопатии, в основе которых лежат различные критерии. В настоящее время в большинстве европейских стран используется классификация, предложенная Е. Kohner и М. Porta (1991) . Непролиферативная ретинопатия характеризуется наличием микроаневризм, кровоизлияний, «твердых» и/или «мягких» экссудатов, отеком сетчатки (наиболее важный элемент непролиферативной ретинопатии - при локализации в макулярной области он может приводить к значительному снижению остроты зрения).
Препролиферативная ретинопатия характеризуется появлением венозных (выраженное расширение, неравномерность калибра - четкообразность, извитость, сосудистые петли) и интраретинальных микрососудистых аномалий. Выраженность этих изменений напрямую связана с риском развития пролиферации.
Пролиферативная ретинопатия характеризуется двумя видами пролиферации - сосудистой и фиброзной. Пролиферация, как правило, формируется в области диска зрительного нерва (ДЗН) или по ходу сосудистых аркад, но может располагаться в любых других участках глазного дна.
Новообразованные сосуды растут по задней поверхности стекловидного тела. Несостоятельность стенки новообразованных сосудов и их тракция ведет к частым геморрагиям, как преретинальным, так и к кровоизлияниям в стекловидное тело. Рецидивирующие кровоизлияния, происходящие вследствие прогрессирования задней отслойки стекловидного тела, и пролиферация глиальных клеток ведут к образованию витреоретинальных тракций, которые могут вызвать отслойку сетчатки. Степень выраженности фиброза (и витреоретинальных тракций) имеет большое значение для наблюдения за развитием процесса и для решения вопроса о целесообразности проведении лазеркоагуляции сетчатки.
Основной причиной снижения зрения на этой стадии процесса является отек центральной области сетчатки - диабетический отек зоны желтого пятна, диабетическая макулопатия . Коварство сахарного диабета состоит в том, что он чаще поражает именно центральную область сетчатки, наиболее значимую, дающую высокую остроту зрения, способность читать.
По статистическим данным диабетический отек центральной области сетчатки встречается у 10-20% пациентов, страдающих сахарным диабетом. Более характерна диабетическая макулопатия для пациентов со П типом сахарного диабета. Массивный отек желтого пятна с множественными липидно-белковыми отложениями у молодых пациентов с 1 типом СД часто указывает на длительное отсутствие компенсации заболевания, и мы настоятельно рекомендуем таким пациентам обратиться к эндокринологу.
На ранних стадиях развития отека центральной области сетчатки пациенты ощущают ухудшение, затуманенность зрения вдаль, затруднения при чтении. На поздних стадиях зрение вдаль снижается значительно, теряется способность к чтению, может появиться ощущение темного (серого или черного) пятна в центре поля зрения.
Обширные исследования, проведенные в США, достоверно доказали, что, к сожалению, ни один из существующих препаратов не способен предотвратить или эффективно лечить патологию капилляров сетчатки. Современный уровень развития науки еще не позволяет избирательно действовать на измененные капилляры, прекращая «просачивание» жидкой части крови через стенку.
Единственным методом лечения (именно лечения, а не профилактики) этой патологии является лазеркоагуляция сетчатки. Цель и методика проводимого лазерного лечения предусматривают коагуляцию (прижигание) наиболее несостоятельных, «протекающих» сосудов сетчатки и, возможно, создание временных путей оттока скопившейся внутрисетчаточной жидкости.
Рассматривая, насколько необходимо и целесообразно проведение лазерного лечения по поводу диабетического макулярного отека, хирург решает следующие вопросы:
- насколько диабетический отек снижает зрение или угрожает падению функций;
- насколько перспективно лазерное лечение на данной стадии процесса;
- возможно ли технически провести лазерное лечение.
Лазеркоагуляция не показана, если зона отека расположена не в самом центре сетчатки, а эксцентрично и зрению не угрожает. В обоих случаях рекомендовано наблюдение пациента и осмотр глазного дна с широким зрачком каждые 3 месяца.
Лазерное лечение при данной патологии - это попытка стабилизировать процесс. Как правило, острота зрения после лазеркоагуляции не улучшается. Это связано с тем, что снижение зрения при диабетическом отеке обусловлено не только разрывом связей между клетками скопившейся жидкостью, но и гибелью части нервных элементов сетчатки. Сетчатка является высокоорганизованной нервной тканью, клетки ее не способны к регенерации. Целью проводимого лазерного лечения является спасение оставшихся клеток желтого пятна.
Иногда, при многолетнем процессе, в сетчатке накапливается значительное количество жидкости и белково-жировых отложений. Сетчатка значительно утолщена, иногда массивные твердые экссудаты откладываются в самом центре макулярной области . В таких случаях проведение лазеркоагуляция сетчатки невозможно технически. И, как правило, в этих случаях большинство световоспринимающих клеток сетчатки погибло, поэтому лазерное лечение бесперспективно.
По данным многолетних обширных исследований, проведенных в США, уровень сахара крови влияет на течение непролиферативной стадии диабетической ретинопатии. Доказано, что постоянный гликемический контроль замедляет и облегчает течение непролиферативной фазы процесса и замедляет ее переход в более тяжелую пролиферативную стадию.
Еще одним многообещающим направлением терапии ретинопатии, возможно, станут прямые ингибиторы фактора роста эндотелия сосудов (VEGF), которые, как считают, запускают патологический рост и пропотевание из сосудов сетчатки. Два препарата - rhuFab V2 и pegaptanib (Macugen) - для интравитреального введения в настоящее время оцениваются в клиническом исследовании в плане предупреждения субретинальной неоваскуляризации при старческой макулодистрофии.
Для лечения диабетического макулярного отека все шире используется интравитреальное введение стероидов. P.A. Pearson (2002) опубликовал результаты многоцентрового рандомизированного клинического исследования по применению интравитреального имплантата с продолжительным испусканием флуоцинолона (Bausch & Lomb) у 80 пациентов с диабетическим макулярным отеком. Автор отмечал побочные эффекты, состоявшие в офтальмогипертензии и прогрессировании катаракты. В настоящее время проводятся дополнительные исследования, чтобы далее оценить эффективность вмешательств и выраженность возможных осложнений. P.G. Massin (2002) предложила другой подход. В рандомизированном контролированном исследовании 4 мг триамцинолона вводились интравитреально в 20 глаз с клинически значимым макулярным отеком, резистентным к лазерному воздействию. (Нужно отметить, что триамцинолон (кеналог) в настоящее время не имеет специальной формы для интравитреального введения).
Лекарственная терапия ДР и гемофтальма - наверное самый противоречивый раздел современной офтальмологии. Конечно, по данному аспекту проведено огромное количество исследований и сегодня продолжается активный поиск эффективных лекарственных препаратов.
При выраженных кровоизлияниях возможно интравитриальное (внутриглазное) введение ферментных препаратов (Гемаза, Лидаза).
В последнее время целый ряд таких исследований был посвящен действию препаратов-антиоксидантов. Учитывая особенности патогенеза диабетической ретинопатии, они могут в дальнейшем стать перспективным направлением профилактики прогрессирования диабетической ретинопатии.
В.Е. Евграфов (1996) по результатам своего диссертационного исследования рекомендует в лечении таких больных применять ударные дозы токоферола (1200 мг в день). Применение антиоксидантов автор, в частности, аргументирует тем, что «непролиферативная стадия диабетической ретинопатии у больных сахарным диабетом I типа сочетается с выраженной активацией перекисного окисления липидов, связанной, по-видимому, с недостаточностью антиоксидантной системы». Положительный эффект терапии сохранялся до 3 месяцев. Смирнова Н.Б. (1998) также рекомендует прием альфа-токоферола курсами, а для местного применения - глазные лекарственные пленки с эмоксипином.
А.В. Бородай и соавт. в 2000 году опубликовали данные об эффективности применения танакана в лечении больных сахарным диабетом 2 типа. В.В. Галилеева и О.М. Киселева (2000) сообщали о положительном эффекте терапии антиоксидантом мексидолом у больных диабетической ретинопатией. Л.И. Нудьга (2000) в комплекс лечения больных с диабетической ретинопатией также рекомендует включать препараты-антиоксиданты.
По мнению О.В. Крупчатниковой и Л.Н. Денисова (2000), при диабетической ретинопатии, как и при многих других заболеваниях органа зрения, положительный эффект дает лечение вобэнзимом. Этот препарат представляет собой комплекс ферментов-гидролаз животного и растительного происхождения, а также рутина, трипсина и бромелаина. Вобэнзим обладает противовоспалительным, противоотечным, фибринолитическим и иммуномодулирующим действием. Л.Л. Ефремова (2000) применяла вобэнзим для лечения пациентов с кровоизлияниями в стекловидное тело, в том числе при пролиферативной диабетической ретинопатии.
Также ряд авторов рекомендует применение низкомолекулярного гепарина, ферментов тромболитического действия (гемазы и плазминогена) [6].
Сосудорасширяющие средства в настоящее время рекомендовано использовать дифференцированно и с осторожностью.
Ангиопротекторы. Средства, укрепляющие сосудистую стенку, препятствуя ее повышенной проницаемости, являются достаточно многочисленной группой среди препаратов, применяемых для лечения ДР. Из этой группы использовались рутин и его производные, витамин Е, аскорбиновая кислота, доксиум (добесилат кальция). При длительном приеме препаратов этой группы (4-8 мес. и более) авторы отмечали частичную резорбцию ретинальных геморрагий.
Большую роль в лечении ДР отводят фенофибратам, поскольку ряд многоцентровых длительных исследова ний (FIELD, 2005; АССОRD, 2010) показали его высокую эффективность в стабилизации и профилактике ДР. (Трайкор назначали по 200 мг в сутки в течение 8 месяцев). Терапия фенофибратом больных с непролиферативной стадией ДР позволяет получить положительный результат в виде: - улучшения остроты зрения и повышения функциональных показателей сетчатки; - значимый положительный результат от терапии фенофибратом наступает к 4 месяцам и про должает нарастать к 8 месяцам. Фенофибрат у больных с непролифера тивной стадией ДР способствует улучшению ге модинамики в сосудах глаза и орбиты
Хирургическое лечение сетчатки и стекловидного тела при диабете.
Показаниями к витрэктомии являются нерассасывающиеся кровоизлияния в стекловидное тело, субгиалоидальные кровотечения, тракционная отслойка сетчатки или тракционное воздействие на макулу. Витрэктомия позволяет удалить мутное стекловидное тело, убрать тяжи и шварты, тракционно воздействующие на сетчатку, правильно спозиционировать сетчатку для проведения оптимального дальнейшего лазерного лечения. Благодаря современным микрохирургическим методам, витрэктомия стала обыденной операцией. В последние годы технические усовершенствования сократили время операции и устранили необходимость в наложении швов.
Болезненная неоваскулярная глаукома в настоящее время является очень редким явлением. В таких случаях энуклеация может быть необходима как процедура «последней инстанции» для устранения боли.
Для лечения диабетического макулярного отека применяют интравитреальное введение глюкокортикоидов. Их антиангиогенное и противовоспалительное действие приводит к стабилизации внутреннего барьера сетчатки, а также полезны при пролиферативной диабетической ретинопатии. Их клинический эффект при диабетическом макулярном отеке настолько очевиден, что применение триамцинолона ацетонида стало широко распространенным методом лечения, не смотря на отсутствие данных клинических испытаний. Используются дозы от 4 до 25 мг.. Одним из недостатков является то, что эффект временно ограничен, длится всего три месяца, поэтому необходимы повторные инъекции. Кроме того, у одной трети пациентов может развиться вторичная глаукома. По этой причине, глюкокортикостероиды используются в качестве альтернативного лечения.
Анти - VEGF препараты, которые применяются в лечении влажной формы возрастной макулярной дегенерации, также могут подавлять распространение диабетического макулярного отека. Они также имеют временный эффект, длящийся всего четыре-шесть недель. В 2005 году рандомизированные исследования показали положительное влияние на диабетический макулярный отек в виде уменьшения толщины сетчатки на 68 мкм. Также отмечалось значительное улучшение остроты зрения.
Таким образом, фармакотерапия диабетической ретинопатии в настоящее время включает в себя интравитреальные инъекции глюкокортикостероидов или антагонистов VEGF. Спектр осложнения интравитреальных инъекций такой же как и при любой внутриглазной хирургической процедуры. Включает в себя развитие эндофтальмита, отслойки сетчатки. Частота осложнений, однако, значительно меньше 1%. Чтобы сократить риск инфицирования до минимума, интравитреальная инъекция должна проводиться только в асептических условиях, то есть в операционной.
Поддержание гликемии почти номальных значений (HbA1c = 7,0%), жесткий контроль артериальной гипертонии до значений, не превышающих 130/80 мм.рт.ст., лечение гиперлипидемии может задержать появление диабетической ретинопатии на много лет.
Снижение избыточного веса, физические упражнения и правильное питание может привести к снижению распространенности и заболеваемости сахарным диабетом, а следовательно, и его осложнениям.
Диабетическая ретинопатия прогрессирует в течение длительного времени, прежде чем станет проявляется симптоматически, поэтому необходимы регулярные профилактические осмотры у офтальмолога.
Факторы риска возникновения и прогрессирования диабетической ретинопатии:
Читайте также:
- Акт дефекации. Опорожнение кишечника. Рефлекс дефекации. Стул.
- Техника, этапы операций по поводу несостоятельности тотального эндопротеза голеностопного сустава (операций спасения)
- Причины развития инсулинорезистентности. Инсулинорезистентность при сахарном диабете
- Направления линий Лангера на кисти
- Синдром Бефверстедта (Bafverstedt)
