Диагностика и лечение акромегалии. Восстановление менструального цикла при гигантизме
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Нарушения менструального цикла: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Нарушения менструального цикла (НМЦ) - это не патология, а лишь симптом неполадок в женском организме. Физиологически нормальным проявлением протекающего овариально-менструального цикла считается возникновение менструаций с индивидуальной для каждой женщины периодичностью и длительностью. Менструациями называют повторяющиеся маточные кровотечения, во время которых вместе с менструальной кровью из организма выходят неоплодотворенная яйцеклетка, частички эндометрия и слизистые выделения шейки матки. В норме они не сопровождается выраженной кровопотерей вследствие быстрого сокращения сосудов, и их объем составляет около 150 мл.
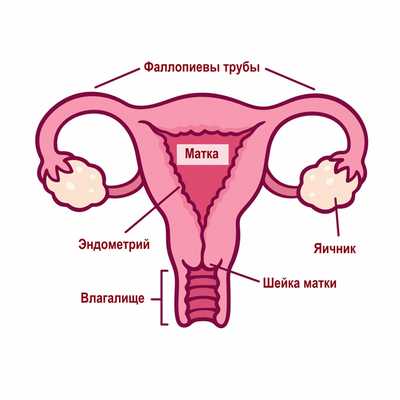
Менструальный цикл - это не только менструация, но и созревание яйцеклетки в яичнике, овуляция и разрастание эндометрия для потенциального внедрения в него оплодотворенной яйцеклетки.
У здоровой женщины репродуктивного возраста могут наблюдаться ановуляторные менструальные циклы, во время которых оплодотворение не происходит вследствие отсутствия выхода яйцеклетки. С возрастом количество таких циклов увеличивается.
Менархе (первые менструации) обычно развивается к 11-15 годам и говорит о готовности репродуктивной системы женщины к оплодотворению. Время появления менархе у всех индивидуально и зависит от множества факторов, например, веса, рациона питания с достаточным количеством жиров, наследственности и т.д.
Разновидности нарушения менструального цикла
Менструальный цикл зависит от слаженной работы эндокринной системы, поэтому наиболее частой причиной его нарушений является гормональный дисбаланс.
- Нарушения, связанные с патологией головного мозга (гипоталамо-гипофизарных структур), которые влекут за собой сбой нейроэндокринной регуляции половой функции.
- Патология матки и/или яичников.
- Врожденные патологии, в том числе хромосомные.
- Заболевания других эндокринных органов, например, гипо- и гипертиреоз.
Нарушения менструального цикла после 40 лет могут быть связаны с угасанием репродуктивной функции женского организма, при этом закономерно уменьшается количество эстрогенов, нарастает число ановуляторных циклов, могут возникать дисфункциональные маточные кровотечения.
Неравномерность менструального цикла у девочек пубертатного возраста объясняется как незавершенным формированием репродуктивной системы, так и с распространенным в этом возрасте увлечением диетами, при которых организм недополучает необходимые для синтеза половых гормонов жиры.
Симптомы нарушения менструального цикла:
- Изменение длительности цикла в сторону уменьшения (менее 21 дня) или увеличения (более 35 дней).
- Задержка менструации при нормальной периодичности предыдущих.
- Аменорея - отсутствие менструаций у женщины репродуктивного возраста более 6 месяцев (может быть первичной и вторичной; вторичная характерна для девочек пубертатного периода).
- Изменение объема менструальной кровопотери в сторону увеличения или уменьшения.
- Изменение продолжительности менструации в сторону уменьшения или увеличения.
- Появление межменструальных выделений различной степени выраженности.
- Клинически выраженный болевой синдром (альгоменорея, альгодисменорея).
При увеличении объема и длительности менструального кровотечения, появлении ацикличных кровотечений существует риск развития железодефицитной анемии.
У многих женщин с нарушениями менструального цикла связано бесплодие - отсутствие наступления беременностей в течение 1 года регулярной половой жизни без использования контрацепции. При этом наличие ановуляторных циклов зачастую не проявляется ничем, кроме как отсутствием зачатия, поэтому женщина считает себя репродуктивно здоровой.

Нарушения менструального цикла в разные возрастные периоды жизни женщины
Ювенильный период (до 21 года). Характерны задержки менструаций, пубертатные кровотечения, нарушение оволосения, недостаточность или избыточность массы тела. Провоцирующим фактором могут быть стресс, изменения цикла сон-бодрствование.
Репродуктивный период (до 45-50 лет). Следует различать патологические причины нарушений менструального цикла и физиологические.
К физиологическим причинам относят изменения менструального цикла на фоне наступившей беременности, при грудном вскармливании, при использовании внутриматочных контрацептивов.
Одной из частых патологических причин является формирование фолликулярной кисты: яйцеклетка не оплодотворяется, отмечается чрезмерный рост фолликула, что ведет к разрастанию эндометрия. Этот процесс может длиться до 6-8 недель, напоминая развитие беременности, но затем следует обильная менструация, являющая собой дисфункциональное маточное кровотечение. Патологические кровотечения могут развиваться в овуляторный период, что связано с недостаточностью лютеиновой фазы (то есть гормональным дисбалансом). Изменений менструального цикла в сторону увеличения следует ожидать после аборта (самопроизвольного (выкидыша) или медицинского, в том числе и лекарственного). Восстановление менструального цикла обычно занимает около трех месяцев, при наличии осложнений процесс приобретает затяжной характер.
Менопаузальный период и пременопауза. Во время пременопаузы изменение гормонального фона в условиях угасания репродуктивной функции ведет к сбою цикличности, обильным менструациям. Кроме того, женщины жалуются на необъяснимые смены настроения, вегетативные нарушения (так называемый климактерический синдром).
Маточные кровотечения в период менопаузы являются тревожным симптомом и требует незамедлительного обращения к врачу.
Беременность при нарушенном менструальном цикле возможна, но ее наступление зависит от степени выраженности расстройств. Зачастую нарушение менструаций ведет к самопроизвольному прерыванию беременности на ранних сроках.
К каким врачам обращаться при нарушении менструального цикла
Любое нарушение менструального цикла требует обращения к врачу-гинекологу. В большинстве случаев эти нарушения имеют благоприятный исход, но около 10% приходится на онкогинекологические заболевания. При необходимости гинеколог может назначить консультацию эндокринолога.
Диагностика нарушений менструального цикла
Ведущую роль в диагностическом поиске играет сбор анамнеза с обязательным уточнением множества факторов: наличия беременностей и особенностей их протекания, методов контрацепции, перенесенных заболеваний, оперативных вмешательств, определение индекса массы тела.
Для исключение воспалительных заболеваний органов малого таза, чаще всего вызванных такими инфекциями, как гонококк, генитальный герпес, уреаплазма, микоплазма, хламидия, гарднерелла, бледная спирохета, трихомонада, цитомегаловирус берется мазок на микрофлору с определением чувствительности возбудителя к антимикробным препаратам.
Определение ДНК возбудителя гонореи (Neisseria gonorrhoeae) в секрете простаты, эякуляте методом полимеразной цепной реакции (ПЦР) с детекцией в режиме «реального време�.
Гигантизм
Гигантизм - патологическая высокорослость, обусловленная чрезмерной выработкой гормона роста (соматотропного гормона) передней долей гипофиза и проявляющаяся уже в детском возрасте. Наблюдается увеличение роста свыше 2 м, непропорциональность телосложения с преимущественным удлинением конечностей, при этом голова кажется очень маленькой. У больных наблюдается расстройство физического и психического состояния, половой функции. При гигантизме трудоспособность ограничена, высок риск бесплодия. Основным диагностическим критерием гигантизма, помимо яркой клинической картины, является выявление повышения СТГ в крови.
Общие сведения
Гигантизм (или макросомия) развивается у детей с незавершенными процессами окостенения скелета, чаще встречается у подростков мужского пола, определяется уже в возрасте 9-13 лет и прогрессирует на протяжении всего периода физиологического роста. При гигантизме скорость роста ребенка и его показатели намного превышают анатомо-физиологическую норму и к концу пубертатного периода достигают более 1,9 м у женщин и 2 м у мужчин при сохранении относительно пропорционального телосложения. Частота встречаемости гигантизма составляет от 1 до 3 случаев на 1000 населения.
Родители пациентов, страдающих данной патологией, обычно нормального роста. Гигантизм следует дифференцировать с наследственной высокорослостью.
Классификация гигантизма
Современная эндокринология выделяет следующие варианты развития гигантизма:
- Акромегалический - гигантизм с признаками акромегалии;
- спланхномегалия или гигантизм внутренних органов - сопровождается увеличением размеров и массы внутренних органов;
- евнухоидный - гигантизм у пациентов с гипогонадизмом (гипофункцией или полным прекращением функций половых желез), проявляется непропорционально удлиненными конечностями, открытыми зонами роста в суставах, отсутствием вторичных половых признаков;
- истинный - характеризуется пропорциональным увеличением размеров тела и отсутствием отклонений со стороны физиологических и психических функций;
- парциальный или частичный - гигантизм с увеличением отдельных частей тела;
- половинный - гигантизм, сопровождающийся увеличением одной половины туловища;
- церебральный - гигантизм, вызванный органическим поражением головного мозга и сопровождающийся нарушением интеллекта.
Причины гигантизма
Гигантизм и акромегалия являются двумя возрастными вариациями одних и тех же патологических процессов: гиперплазии и гиперфункции клеток гипофиза, продуцирующего соматотропный гормон (гормон роста). Повышенная секреция гормона роста может наблюдаться при поражениях гипофиза в результате опухолей железы (аденомы гипофиза), интоксикации, нейроинфекций (энцефалита, менингита, менингоэнцефалита), черепно-мозговых травм.
Нередко причиной гигантизма служит понижение чувствительности эпифизарных хрящей, обеспечивающих рост костей в длину, к воздействию половых гормонов. В результате этого кости долго сохраняют способность увеличения в длину, даже в постпубертатном периоде. Гиперсекреция соматотропина после закрытия зон роста костей и завершения окостенения скелета приводит к акромегалии.
Симптомы гигантизма
Скачок увеличения длины тела при гигантизме происходит в 10-15 лет. Пациенты отличаются высоким ростом и темпами его увеличения, жалуются на быструю утомляемость и слабость, головокружения, головные боли, ухудшение зрения, боли в суставах и костях. Снижение памяти и работоспособности ведет к ухудшению успеваемости в школе. Гигантизм характеризуется гормональными нарушениями, расстройством психической и половой функции (инфантилизм). У женщин при гигантизме развивается первичная аменорея или раннее прекращение менструальной функции, бесплодие, у мужчин - гипогонадизм. Другими гормональными проявлениями гигантизма служат несахарный диабет, гипо- или гипертиреоз, сахарный диабет. Отмечается сначала увеличение мышечной силы, а затем мышечная слабость и астения.
При гигантизме возможно развитие артериальной гипертензии, миокардиодистрофии, сердечной недостаточности, эмфиземы легких, дистрофических изменений печени, бесплодия, сахарного диабета, нарушений функции щитовидной железы.
Диагностика гигантизма
Диагноз гигантизма устанавливается на основании внешнего осмотра пациента, результатов лабораторных, рентгенологических, неврологических и офтальмологических исследований. При гигантизме лабораторно определяется высокое содержание СТГ в крови.
Для выявления опухолей гипофиза проводится рентгенография черепа, КТ и МРТ головного мозга. При наличии аденомы гипофиза определяется увеличенное турецкое седло (ложе гипофиза). Рентгенограммы кистей рук показывают несоответствие между костным и паспортным возрастом. При офтальмологическом обследовании пациентов с гигантизмом выявляется ограничение зрительных полей, застойные явления в глазном дне.
Лечение гигантизма
Принципы лечения гигантизма аналогичны лечению акромегалии. Для нормализации уровня гормона роста при гигантизме применяются аналоги соматостатина, для более быстрого закрытия зон роста костей - половые гормоны. Этиологическое лечение гигантизма при аденомах гипофиза предусматривает применение лучевой терапии или их оперативное удаление в сочетании с медикаментозной поддержкой агонистами дофамина.
При евнухоидном типе гигантизма лечение направлено на устранение полового инфантилизма, ускорение окостенения скелета и прекращение его дальнейшего роста. Лечение частичного гигантизма включает ортопедическую коррекцию при помощи пластических операций. Применяемое эндокринологами комбинированное лечение гигантизма сочетает гормональную и лучевую терапию и позволяет добиться положительных результатов у значительного числа пациентов.
Прогноз и профилактика гигантизма
При адекватной терапии гигантизма прогноз для жизни относительно благоприятный. Однако, многие пациенты не доживают до старости и погибают от осложнений заболевания. Большинство пациентов, страдающих гигантизмом, бесплодны, их трудоспособность резко снижена.
Обеспокоенность родителей должно вызывать резкое, значительное увеличение роста ребенка в период полового созревания по сравнению с его сверстниками. Своевременное медицинское вмешательство позволит предотвратить осложнения.
Адреногенитальный синдром ( ВДКН , Врожденная дисфункция коры надпочечников )
Адреногенитальный синдром — наследственное заболевание надпочечников, при котором вследствие функциональной несостоятельности ферментов нарушается стероидогенез. Проявляется вирилизацией гениталий, маскулиноподобным телосложением, недоразвитием груди, гирсутизмом, акне, аменореей или олигоменореей, бесплодием. В ходе диагностики определяют уровни 17-гидроксипрогестерона, 17-кетостероидов, андростендиона, АКТГ, проводят УЗИ яичников. Пациенткам назначают заместительную гормонотерапию глюкокортикоидами и минералокортикоидами, эстрогены в комбинации с андрогенами или прогестинами нового поколения. При необходимости выполняют пластику половых органов.
МКБ-10
Адреногенитальный синдром, или врожденная дисфункция (гиперплазия) коры надпочечников, — наиболее частое из наследуемых заболеваний. Распространенность патологии отличается у представителей разных национальностей. Классические варианты АГС у лиц европеоидной расы встречаются с частотой 1:14 000 младенцев, в то время как у эскимосов Аляски этот показатель составляет 1:282.
Существенно выше заболеваемость у евреев. Так, неклассическую форму адреногенитального расстройства выявляют у 19% лиц еврейской национальности группы ашкенази. Патология передается по аутосомно-рецессивному типу. Вероятность рождения ребенка с таким синдромом при носительстве патологического гена у обоих родителей достигает 25%, в браке носителя и больного — 75%. Если один из родителей имеет полноценные ДНК, клинические проявления синдрома у детей не развиваются. При наличии АДС у отца и матери ребенок также будет болен.
Причины
У больных с наследуемой гиперплазией надпочечников генетический дефект проявляется несостоятельностью ферментных систем, участвующих в секреции стероидных гормонов. В 90-95% случаев патология возникает при повреждении гена, который отвечает за синтез 21-гидроксилазы — фермента, влияющего на образование кортизола. В остальных клинических случаях вследствие дефекта ДНК нарушается производство других ферментов, обеспечивающих стероидогенез, — StAR/20,22-десмолазы, 3-β-гидрокси-стероиддегидрогеназы, 17-α-гидроксилазы/17,20-лиазы, 11-β-гидроксилазы, P450-оксидоредуктазы и синтетазы альдостерона.
У пациентов с признаками вирилизирующего синдрома вместо активного гена CYP21-B в коротком плече 6-й аутосомы расположен функционально несостоятельный псевдоген CYP21-A. Структура этих участков ДНК-цепи во многом гомологична, что повышает вероятность конверсии генов в мейозе с перемещением участка нормального гена на псевдоген или делецию CYP21-B.
По-видимому, именно этими механизмами объясняется существование скрытых форм болезни, дебютирующих в пубертате или постпубертатном периоде. В таких случаях клинические признаки патологии становятся заметными после нагрузок, истощающих кору надпочечников: тяжелых болезней, травм, отравлений, радиационных воздействий, длительного периода интенсивной работы, психологически напряженных ситуаций и т. д.
Патогенез
В основе механизма развития наиболее распространенного варианта адреногенитального синдрома с дефектом CYP21-B-гена лежит принцип обратной связи. Ее начальным звеном становится дефицит стероидов — кортизола и альдостерона. Несостоятельность процессов гидроксилирования сопровождается неполным переходом 17-гидроксипрогестерона и прогестерона в 11-дезоксикортизол и дезоксикортикостерон. В результате снижается секреция кортизола, а для компенсации этого процесса в гипофизе усиливается синтез АКТГ — гормона, вызывающего компенсаторную гиперплазию коры надпочечников для стимуляции выработки кортикостероидов.
Параллельно возрастает синтез андрогенов и появляются видимые признаки их влияния на чувствительные ткани и органы. При умеренном снижении активности фермента минералокортикоидная недостаточность не развивается, поскольку потребность организма в альдостероне почти в 200 раз ниже по сравнению с кортизолом. Только глубокий дефект гена вызывает тяжелую клиническую симптоматику, которая проявляется с раннего возраста. Патогенез развития заболевания при нарушении структуры других участков ДНК аналогичен, однако пусковым моментом являются нарушения в других звеньях стероидогенеза.
Классификация
Систематизация различных форм вирилизирующей гиперплазии надпочечников основана на особенностях клинической картины заболевания, выраженности генетического дефекта и времени проявления первых патологических признаков. Тяжесть расстройства напрямую связана со степенью повреждения ДНК. Специалисты в сфере эндокринологии различают следующие виды адреногенитального синдрома:
- Сольтеряющий. Самый тяжелый вариант патологии, проявляющийся в первый год жизни ребенка грубыми нарушениями строения наружных половых органов у девочек и их увеличением у мальчиков. Активность 21-гидроксилазы составляет не более 1%. Значительное нарушение стероидогенеза приводит к выраженным соматическим нарушениям — рвоте, поносу, судорогам, чрезмерной пигментации кожи. Без лечения такие дети умирают в раннем возрасте.
- Простой вирильный. Течение заболевания менее тяжелое, чем при сольтеряющем варианте. Преобладают проявления неправильного развития гениталий у младенцев женского пола, увеличение их размеров у мальчиков. Признаки надпочечниковой недостаточности отсутствуют. Уровень активности 21-гидроксилазы снижен до 1-5%. С возрастом у пациентов нарастают признаки вирилизации вследствие стимулирующего действия андрогенов.
- Неклассический (постпубертатный). Наиболее благоприятная форма АГС, явные признаки которой возникают в период полового созревания и в репродуктивном возрасте. Наружные половые органы имеют нормальное строение, может быть увеличен клитор у женщин и половой член у мужчин. Функциональность 21-гидроксилазы снижена до 20-30%. Заболевание выявляется случайно при обследовании в связи с бесплодием или нарушениями менструальной функции.
Сольтеряющий и простой вирильный виды адреногенитальных расстройств относят к категории антенатальной патологии, формирующейся внутриутробно и проявляющейся с момента рождения. При дефекте строения других генов наблюдаются более редкие варианты заболевания: гипертензивные — классический (врожденный) и неклассический (поздний), гипертермический, липидный, с ведущими проявлениями гирсутизма.
Симптомы
Сольтеряющий и простой вирильный
При антенатальных формах заболевания основным клиническим симптомом является видимая вирилизация гениталий. У новорожденных девочек обнаруживаются признаки женского псевдогермафродитизма. Клитор большой по размерам или имеет пенисообразную форму, преддверие влагалища углублено, сформирован урогенитальный синус, большие и малые половые губы увеличены, промежность высокая. Внутренние половые органы развиты нормально.
У младенцев-мальчиков увеличен половой член и гиперпигментирована мошонка. Кроме того, при сольтеряющем адреногенитальном расстройстве выражена симптоматика надпочечниковой недостаточности с тяжелыми, зачастую несовместимыми с жизнью соматическими нарушениями (понос, рвота, судороги, обезвоживание и др.), которые проявляются с 2-3-недельного возраста. У девочек с простым вирильным АГС по мере взросления признаки вирилизации усиливаются, формируется диспластическое телосложение.
Из-за ускорения процессов окостенения пациентки отличаются невысоким ростом, широкими плечами, узким тазом, короткими конечностями. Трубчатые кости массивные. Половое созревание начинается рано (до 7 лет) и протекает с развитием вторичных мужских половых признаков. Отмечается увеличение клитора, снижение тембра голоса, нарастание мышечной силы, формирование типичной для мужчин формы перстневидного хряща щитовидной железы. Грудь не растет, менархе отсутствует.
Неклассический
Менее специфичны клинические симптомы при неклассических формах вирилизирующего синдрома, возникшие в пубертате и после стрессовых нагрузок (выкидыша на ранних сроках беременности, медицинского аборта, операции и др.). Обычно пациентки вспоминают, что у них еще в младшем школьном возрасте появилось небольшое оволосение в подмышечных впадинах и на лобке. В последующем развились признаки гирсутизма с ростом стержневых волос над верхней губой, по белой линии живота, в области грудины, в сосково-ареолярной зоне.
Женщины с АГС предъявляют жалобы на стойкую угревую сыпь, пористость и повышенную жирность кожи. Менархе наступает поздно — к 15-16 годам. Менструальный цикл неустойчив, интервалы между менструациями достигают 35-45 дней и более. Кровянистые выделения во время месячных скудные. Молочные железы небольшие. Клитор несколько увеличен. Такие девушки и женщины могут иметь высокий рост, узкий таз, широкие плечи.
По наблюдениям специалистов в сфере акушерства и гинекологии, чем позже развиваются адреногенитальные расстройства, тем менее заметны внешние признаки, характерные для мужчин, и тем чаще ведущим симптомом становится нарушение месячного цикла. При более редких генетических дефектах пациентки могут жаловаться на повышение артериального давления или, наоборот, гипотонию с низкой работоспособностью и частыми головными болями, гиперпигментацию кожи с минимальными симптомами вирилизации.
Осложнения
Основным осложнением адреногенитального синдрома, по поводу которого пациентки обращаются к акушерам-гинекологам, является стойкое бесплодие. Чем раньше проявилось заболевание, тем меньше вероятность забеременеть. При значительной ферментной недостаточности и клинических проявлениях простого вирилизирующего синдрома беременность вообще не наступает.
У забеременевших пациенток с пубертатными и постпубертатными формами заболевания возникают самопроизвольные выкидыши на раннем сроке. В родах возможна функциональная истмико-цервикальная недостаточность. Такие женщины более склонны к возникновению психоэмоциональных расстройств — склонности к депрессии, суицидальному поведению, проявлениям агрессии.
Диагностика
Постановка диагноза при антенатальных типах АГС с характерными изменениями половых органов не представляет сложности и проводится сразу после родов. В сомнительных случаях применяют кариотипирование для подтверждения женского кариотипа (46ХХ), молекулярно-генетические тесты. Большее значение диагностический поиск приобретает при позднем клиническом дебюте или скрытом течении с минимальными внешними проявлениями вирилизации. В подобных ситуациях для выявления адреногенитального синдрома используют следующие лабораторные и инструментальные методы:
- Уровень 17-ОН-прогестерона. Высокая концентрация 17-гидроксипрогестерона, который является предшественником кортизола — ключевой признак недостаточности 21-гидроксилазы. Его содержание увеличено в 3-9 раз (от 15 нмоль/л и выше).
- Стероидный профиль (17-КС). Повышение уровня 17-кетостероидов в моче у женщин в 6-8 раз свидетельствует о высоком содержании андрогенов, производимых корой надпочечников. При выполнении преднизолоновой пробы концентрация 17-КС уменьшается на 50-75%.
- Содержание андростендиона в сыворотке крови. Повышенные показатели этого высокоспецифичного метода лабораторной диагностики подтверждают усиленную секрецию предшественников мужских половых гормонов.
- Уровень АКТГ в крови. Для классических форм заболевания характерна компенсаторная гиперсекреция адренокортикотропного гормона передней долей гипофиза. Поэтому при синдроме вирилизирующей дисфункции показатель повышен.
- УЗИ яичников. В корковом веществе определяются фолликулы на разных стадиях созревания, не достигающие преовуляторных размеров. Яичники могут быть несколько увеличены, однако разрастания стромы не наблюдается.
- Измерение базальной температуры. Температурная кривая типична для ановуляторного цикла: первая фаза растянута, вторая укорочена, что обусловлено недостаточностью желтого тела, которое не образуется из-за отсутствия овуляции.
Для сольтеряющего варианта АГС также характерна повышенная концентрация ренина в плазме крови. Дифференциальная диагностика адреногенитальных расстройств, возникших в пубертатном и детородном возрасте, проводится с синдромом поликистозных яичников, овариальными андробластомами, андростеромами надпочечников, вирильным синдромом гипоталамического происхождения и конституциональным гирсутизмом. В сложных случаях к диагностике привлекают эндокринологов, урологов, врачей-генетиков.
Лечение адреногенитального синдрома
Основным способом коррекции вирильной дисфункции надпочечников является заместительная гормональная терапия, восполняющая дефицит глюкокортикоидов. Если у женщины со скрытым АГС нет репродуктивных планов, кожные проявления гиперандрогении незначительны и месячные ритмичны, гормоны не применяют. В остальных случаях выбор схемы лечения зависит от формы эндокринной патологии, ведущей симптоматики и степени ее выраженности. Зачастую назначение глюкокортикоидных препаратов дополняют другими медикаментозными и хирургическими методами, подобранными в соответствии с конкретной терапевтической целью:
- Лечение бесплодия. При наличии планов по деторождению женщина под контролем андрогенов крови принимает глюкокортикоиды до полного восстановления овуляторного месячного цикла и наступления беременности. В резистентных случаях дополнительно назначают стимуляторы овуляции. Во избежание выкидыша гормонотерапию продолжают до 13-й недели гестационного срока. В I триместре также рекомендованы эстрогены, во II-III — аналоги прогестерона, не обладающие андрогенным эффектом.
- Коррекция нерегулярных месячных и вирилизации. Если пациентка не планирует беременность, но жалуется на расстройство менструального цикла, гирсутизм, угри, предпочтительны средства с эстрогенным и антиандрогенным эффектом, оральные контрацептивы, содержащие гестагены последнего поколения. Терапевтический эффект достигается за 3-6 месяцев, однако по окончании лечения при отсутствии заместительной гормонотерапии признаки гиперандрогении восстанавливаются.
- Лечение врожденных форм АГС. Девочкам с признаками ложного гермафродитизма проводят адекватную гормонотерапию и выполняют хирургическую коррекцию формы половых органов — клитеротомию, интроитопластику (вскрытие урогенитального синуса). При сольтеряющих адреногенитальных расстройствах кроме глюкокортикоидов под контролем рениновой активности назначают минералокортикоиды с увеличением терапевтических доз при возникновении интеркуррентных заболеваний.
Определенные сложности в ведении пациентки возникают в тех случаях, когда заболевание не диагностировано в акушерском стационаре, и девочка с выраженной вирилизацией гениталий регистрируется и воспитывается как мальчик. При решении о восстановлении женской половой идентичности хирургическую пластику и гормонотерапию дополняют психотерапевтической поддержкой. Решение о сохранении гражданского мужского пола и удалении матки с придатками принимается в исключительных случаях по настоянию больных, однако такой подход считается ошибочным.
Прогноз и профилактика
Прогноз при своевременном обнаружении адреногенитального синдрома и адекватно подобранной терапии благоприятный. Даже у пациенток со значительной вирилизацией гениталий после пластической операции возможна нормальная половая жизнь и естественные роды. Заместительная гормонотерапия при любой форме АГС способствует быстрой феминизации — развитию грудных желез, появлению месячных, нормализации овариального цикла, восстановлению генеративной функции. Профилактика заболевания осуществляется на этапе планирования беременности.
Если в роду наблюдались случаи подобной патологии, показана консультация генетика. Проведение пробы с АКТГ обоим супругам позволяет диагностировать гетерозиготное носительство или скрытые формы адреногенитального расстройства. При беременности синдром может быть обнаружен по результатам генетического анализа клеток хорионических ворсин или содержимого околоплодных вод, полученных методом амниоцентеза. Неонатальный скрининг, проводимый на 5-е сутки после родов, направлен на выявление повышенной концентрации 17-гидропрогестерона для быстрого выбора терапевтической тактики.
Диагностика и лечение акромегалии и гигантизма
Акромегалия - нейроэндокринное заболевание, вызванное хронической избыточной секрецией гормона роста (СТГ) у лиц с законченным физиологическим ростом и характеризующееся патологическим диспропорциональным периостальным ростом костей, хрящей, мягких тканей, внутренних органов, а также нарушением функционального состояния сердечно-сосудистой, легочной системы, периферических эндокринных желез, различных видов метаболизма) [1].
Гигантизм - нейроэндокринное заболевание, вызванное хронической избыточной секрецией гормона роста, возникающее у детей и подростков с незаконченным физиологическим ростом, характеризующееся пропорциональным ростом костей скелета в длину, приводящее к значительному увеличению роста субъекта [1].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Диагностика и лечение акромегалии и гигантизма
Код протокола:
Код МКБ-10: Е-22
Сокращения, используемые в протоколе:
СТГ - соматотропный гормон
ИФР-1 - инсулиноподобный фактор роста
МРТ - магнитно-резонансная томография
КТ - компьютерная томография
ОГТТ - оральный глюкозотолерантный тест
Дата разработки протокола: апрель 2013.
Категория пациентов: больные акромегалией и гигантизмом
Пользователи протокола: врачи-эндокринологи поликлиник и стационаров, нейрохирурги, врачи ПМСП, невропатологи, окулисты, врачи других специальностей, выявившие акромегалию впервые.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
По этиологическому принципу
Спорадическая опухоль гипофиза (соматотропинома)
Эктопическая секреция гормона роста:
- эндокраниальная (опухоль глоточного кольца и сфеноидального синуса)
- экстракраниальная (опухоли поджелудочной железы, легких и средостения)
Эктопическая секреция соматолиберина:
- эндокраниальная (гамартромы, ганглиоцитомы)
- экстракраниальная (карциноид поджелудочной железы, бронхов, ЖКТ)
Синдромы генетических нарушений:
- синдром Мак-Кьюна-Олбрайта
- синдром МЭН-1 (синдром Вермера)
- комплекс Карни
- изолированная семейная низкорослость
Классификация соматотропином по морфофункциональным характеристикам
Моногормональная опухоль гипофиза (соматотропинома):
- плотногранулированная
- редкогранулированная
Плюригормональная опухоль гипофиза:
- продуцирующая СТГ и пролактин (соматопролактинома)
- продуцирующая СТГ и другие гормоны аденогипофиза (смешанные опухоли гипофиза) (1)
По размеру
- микроаденомы (менее 10 мм.) и макроаденомы (более 10 мм.).
По характеру роста
- эндоселлярная,
- экстраселлярная с пара- или супраселлярным ростом (без зрительных нарушений или со зрительными нарушениями),
- инфраселлярная,
- гигантская.
В клинике акромегалии различают: активную стадию и стадию ремиссии, прогрессирующее и торпидное течение [1,2,3].
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические мероприятия
Амбулаторно:
- Определение базального уровня СТГ в сыворотке крови 2-3 раза
- Определение в крови уровня пролактина.
- Определение в крови уровня ИРФ-1 (соматомедина-С)
- Компьютерная, либо магнитно-резонансная томография области турецкого седла с контрастированием.
- Оценка состояния глазного дна, области перекреста зрительных нервов, периметрия Голдмана.
В стационаре:
- ОГТТ с 75 г глюкозы с определением СТГ на 0, 30, 60, 90, 120 мин (проводится только у пациентов, не страдающих сахарным диабетом!).
- МРТ или КТ органов грудной клетки и брюшной полости для выявления эктопированной опухоли (при наличии показаний)
Дополнительные диагностические мероприятия
Амбулаторно:
- Определение в крови уровня ТТГ, св. Т4
- Гликемия натощак
- Коагулограмма
- Время свертывания крови
- Кровь на ВИЧ
- Кровь на гепатит «В», «С»
- Кровь на RW
- Липидный спектр крови (холестерин, триглицериды, ЛПНП, ЛПВП)
- Креатинин крови
- АЛТ, АСТ крови
- УЗИ органов брюшной полости и малого таза
- Рентгенография органов грудной клетки
- Определение величины толщины мягких тканей стопы в области пяточной кости. Норма у мужчин до 21 мм, у женщин до 20 мм.
- ЭКГ
В стационаре
- Определение в крови уровня АКТГ, кортизола, ФСГ, ЛГ
- ОГТТ
- ЭХО-кардиография
- Колоноскопия (при наличии показаний)
Диагностические критерии
Жалобы и анамнез:
- укрупнение черт лица, кистей и стоп,
- длительные головные боли,
- ночные апноэ.
Анамнез, как правило, длительный. От момента появления первых симптомов заболевания до постановки диагноза акромегалии проходит от 5 до 15 лет) [1,2].
Физикальное обследование:
Основные клинические проявления [1,2,3]:
- Изменение внешности (укрупнение носа, губ, языка, утолщение кожи, увеличение надбровных дуг), увеличение верхней и нижней челюсти, прогнатия, расширение межзубных промежутков - диастема, увеличение конечностей.
- Увеличение внутренних органов - спланхномегалия
- Себорея, гипергидроз, акне
- Признаки объем ного образования хиазмально-селлярной области: головная боль, нарушения полей зрения, парезы черепно-мозговых нервов, гиперпитуитаризм, гиперпролактинемия
- Парестезии, артралгии, корешковые и туннельные синдромы
- Артериальная гипертензия, кардиомегалия
- Нарушение менструального цикла, галакторея, снихение либидо, потенции
- Нарушение толерантности к глюкозе, сахарный диабет
- Гиперхолестеринемия, гипрертриглицеридемия
- Склонность к новообразованиям (полипы ЖКТ, узловой зоб, миома матки)
Лабораторные методы исследования [1,2,3]:
- Повышение базального уровня СТГ в сыворотке крови в 2-3 и более раз
- Через 2 часа на фоне ОГТТ с 75 г глюкозы уровень СТГ >1 нг/мл (проводится только у пациентов, не страдающих сахарным диабетом!)
- Повышение уровня ИРФ-1 (соматомедина-С) в крови
- Повышение уровня пролактина в сыворотке крови при соматомамматропиномах
Инструментальные методы исследования:
- Наличие аденомы гипофиза при проведении компьютерной, либо магнитно-резонансной томографии с контрастированием.
- Наличие эктопированной опухоли, секретирующей СТГ или соматолиберин
- Увеличение толщины мягких тканей стопы в области пяточной кости. Норма у мужчин до 21 мм, у женщин до 20 мм.
- Изменения на глазном дне и гемианопсия, выявляемые при оценке состояния глазного дна, области перекреста зрительных нервов, периметрии Голдмана.
Показания для консультации специалистов:
- Окулист - оценка состояния глазного дна, полей зрения, зрительных нервов
- Консультация нейрохирурга для решения вопроса об оперативном лечении
- Консультация онколога для исключения новообразований прямой кишки
Дифференциальный диагноз
Дифференциальный диагноз акромегалии [1,2]
| Заболевания | Клиническме проявления акромегалии или гигантизм | Секреция СТГ и ИФР 1 ↑ | Аденома гипофиза | Секреция других гормонов |
| Гипофизарная акромегалия | + | + | + | _ |
| Внегипофизарная акромегалия | + | + | _ | _ |
| Акромегалоидизм | +_ | | - | |
| Гипотиреоз | +_ | _ | _ | ТТГ ↑ Т4↓ |
| Пахидермопериостоз | Изменения кожи, суставов | _ | _ | _ |
| Болезнь Педжета | Изменения костей и суставов | _ | _ | _ |
| Синдром Мак-Кьюна- Олбрайта | Костно-фиброзная дисплазия, локальная дерматопатия, изменения внешности | Повышена у 20% | Аденомы редко | _ |
Лечение
Цели лечения:
- ликвидация (или блокирование) источника гиперсекреции СТГ
- нормализация или снижение до безопасного уровня секреции СТГ и ИФР-1
- устранение клинических симптомов заболевания
- улучшение качества жизни пациентов
Тактика лечения
В настоящее время применяются хирургический, медикаментозный и реже - лучевой методы лечения акромегалии.
Основные факторы, определяющие выбор метода лечения:
- Состояние зрения
- Размеры и характер роста аденомы
- Степень функциональной активности аденомы
- Возраст больного
- Наличие тяжелых сопутствующих соматических нарушений
- Желание больного [2,3,4,5]
При больших размерах аденом гипофиза используется комплексное многоэтапное лечение.
Немедикаментозная терапия:
Стол 9.
Режим щадящий, противопоказан тяжелый труд и пребывание на солнце.
Медикаментозная терапия
В качестве медикаментозной терапии используются два класса препаратов - аналоги соматостатина и агонисты дофамина.
Препараты первого ряда - аналоги соматостатина длительного действия
Ланреотид длительного действия 60 - 120 мг 1 раз в 28 дней, п/к (6,7,8)
Октреотид длительного действия 10-30 мг 1 раз в 28 дней в/м(9,10)
Аналог соматостатина короткого действия октреотид в дозе 100 мкг 3 раза в день п/к используется редко (для непродолжительного лечения).
Показания к терапии аналогами соматостатина длительного действия (1,4,5,7)
1. При неэффективности хирургического лечения
2. После хирургического лечения и (или) лучевой терапии до реализации эффекта от облучения
3. Как монотерапия при наличии противопоказаний или отказе больного от оперативного лечения
4. Для предоперационной подготовки с целью улучшения состояния больного и уменьшения размеров опухоли в течение 6 и более месяцев
Аналоги соматостатина длительного действия нормализуют СТГ и ИФР-1 у 60 -70% больных [2,,4,5,6]. Эффективность действия препаратов нарастает по мере увеличения срока применения.
Побочные эффекты: покраснение и болезненность в месте инъекции, повторный жидкий стул в первые 2-3 дня после введения препарата, встречаются редко и по мере увеличения срока терапии проходят. У части пациентов отмечается застой желчи и камнеобразование.
Препараты 2 ряда - агонисты дофамина
Агонисты дофамина показаны при относительно невысокой активности заболевания и обязательно назначаются при сопутствующей гиперсекреции пролактина [2,3,4,5].
В РК применяются агонисты дофамина:
Бромкриптин от 10 до 20 мг/сут в 2-4 приема, эффективно снижает секрецию СТГ только 10% пациентов.
Каберголин в дозе от 0,5 мг 3 раза в неделю до 0,5 мг ежедневно, нормализует секрецию СТГ только у 30% [4,5]
Консервативная терапия чаще применяется как дополнительная к хирургическому и (или) лучевому лечению. Проводится длительно, часто пожизненно.
Другие виды лечения
Лучевая терапия
В последние годы показания к лучевой терапии сузились, применяется только при неудовлетворительном эффекте от хирургического и медикаментозного лечения [2,3,4,5]
Стереотоксическая гамматерапия - гамма-нож,* облучение одномоментное в дозе до 90 грей.
Протонотерапия *- одномоментное облучение области гипофиза потоком тяжелых протонных частиц в дозе 50-70 Грей, применяется при опухолях размером не более 1,5 см и позволяет достичь ремиссии заболевания у 39-46 % больных в сроки от 1 до 5 лет.
Возможно повторное проведение облучения (не ранее, чем через 1 год) при наличии роста аденомы гипофиза.
Осложнения лучевой терапии: гипопитуитаризм, постлучевая энцефалопатия, неврологические нарушения, постлучевые некрозы, снижение качества жизни [2,3,4,5]
Эффект от лучевой терапии наступает через 5-10 лет у 60-70% больных [3,4].
Хирургическое лечение - метод первого выбора в терапии акромегалии.
Преимущество этого метода - быстрота наступления эффекта: уже в раннем послеоперационном периоде в случае полного удаления аденомы отмечается нормализация секреции гомона роста.
В подавляющем большинстве случаев применяется транссфеноидальная аденомэктомия под контролем нейронавигации. Транскраниальный доступ применяется редко.
Выбор метода определяется размером аденомы и степенью экстраселлярного распространения. При необходимости последовательно применяются оба метода. Хирургический метод позволяет достичь ремиссии заболевания в 30-50% случаев удаления макроаденомы, и в 70-80% - в случае удаления микроаденом гипофиза [1,2,3].
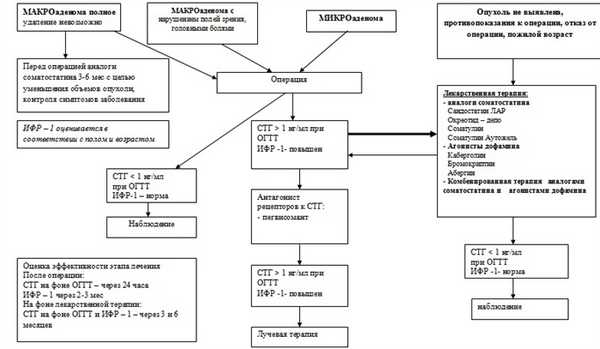
АЛГОРИТМ ЛЕЧЕНИЯ АКРОМЕГАЛИИ
Профилактические мероприятия:
Методы первичной профилактики акромегалии неизвестны.
Дальнейшее ведение:
После оперативного лечения и лучевой терапии пациент наблюдается и при необходимости получает медикаментозную терапию у эндокринолога по месту жительства.
Эффективность хирургического вмешательства контролируется определением ИРФ-1 или проведением ОГТТ с определением СТГ в раннем послеоперационном периоде - на 5-8 сутки и через 3, 6 и 12 месяцев.
Один раз в год проводится определение ТТГ, свТ4, кортизола, половых гормонов.
Эффективность лучевой терапии с исследованием ИРФ-1 или проведением ОГТТ с определением СТГ оценивается не ранее, чем через 6 месяцев.
Эффективность лечения аналогами соматостатина должна контролироваться каждые 3-4 месяца (ИФР-1 или ОГТТ с определением СТГ).
У пациентов с медикаментозной ремиссией для определения остаточной функции гипофиза через 1-2 года после начала терапии необходимо прервать лечение на 1 - 2 месяца с контролем ИФР-1. При сохранении нормального уровня ИФР-1 лечение прекращают.
Наблюдение нейрохирурга, КТ и МРТ через 6-12 месяцев. Осмотр окулиста 1 раз в год.
Критерии ремиссии акромегалии [1,2,,4,5]
Полная ремиссия
- Отсутствие клинических признаков активности
- СТГ базальный < 0,4 нг/мл
- Минимальный уровень СТГ на фоне ОГТТ < 1 нг/мл (< 2,7 мЕд/л).
- Нормальный уровень ИРФ-1 соответственно полу и возрасту
Неполная ремиссия
- Отсутствие клинических признаков активности.
- СТГ базальный > 0,4 нг/мл
- Минимальный уровень СТГ на фоне ОГТТ > 1 нг/мл (> 2,7 мЕд/л).
- Повышенный уровень ИРФ-1 соответственно полу и возрасту.
Отсутствие ремиссии
- Имеются клинические признаки активности.
- Минимальный уровень СТГ на фоне ОГТТ > 1 нг/мл (> 2,7 мЕд/л).
- Повышенный уровень ИРФ-1.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе
- Увеличение процента больных, выявленных на ранних стадиях акромегалии
- Увеличение количества больных, достигших ремиссии и неполной ремиссии.
- Уменьшение количества больных с осложнениями после оперативного лечения
Препараты (действующие вещества), применяющиеся при лечении
| Бромокриптин (Bromocriptine) |
| Каберголин (Cabergoline) |
| Ланреотид (Lanreotide) |
| Октреотид (Octreotide) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации
1. Необходимость верификации диагноза акромегалии и определения тактики ведения - плановая госпитализация в региональное специализированное эндокринологическое отделение (7 - 14 дней)*
2. Оперативное лечение в условиях оказания ВСМП, трансназальная аденомэктомия под контролем нейронавигации, - плановая госпитализация в профильные нейрохирургические отделения. Сроки госпитализации от 14 до 21 дня.
3. Динамическое наблюдение и лечение осложнений акромегалии - плановая госпитализация в региональное специализированное эндокринологическое отделение (5-14 дней)*
4. Проведение больному курса гамма-терапии - плановая госпитализация в специализированное радиологическое отделение НИИ онкологии или региональные онкоцентры (6-7 недель)
*Для пациентов, проживающих в региональных центрах, где имеются оснащенные медицинские диагностические центры, возможно амбулаторное обследование и лечение.
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1. Дедов И.И., Мельниченко Г.А., Акромегалия, М., 2009, 117. 2. Дедов И.И., Мельниченко Г.А., Эндокринология национальное руководство, Под. Ред. Дедова И.И., Мельниченко Г.А.,Москва, «ГЭОТАР - Медиа», 2012, 633 - 646., 3. Генри М. Кроненберг, Шломо Мелмед, Кеннет С., Полонски К., П.Рид Ларсен. Эндокринология по Вильямсу. Нейроэндокринология,Москва, Рид Элсивер, 2010, 277 - 311. 4. Melmed S, Colao A, Barkan A et al (2009) Guidelines for Acromegaly Management: An Update. J Clin Endocrinol Metab 94:1509-1517 5. Laurence Katznelson, John L.D. Atkinson, David M. Cook, Shereer Z. Ezzat, Amir H. Hamrahium, Karen K. Miller. Medical Guidelines for clinical practice for the diagnosis and treatment of acromegaly - 2011 UPDATE. Endocrine Practice. Vol 17 (Suppl 4), July/ august, 2011. 6. Maiza JC, Vezzosi D, Matta M, Donadille F, Loubes-Lacroix F, Cournot M, Bennet A, Caron P (2007) Долговременное (вплоть до 18 лет) воздействие на гиперсекрецию ГР/ ИФР-1 и величина новообразования при первичном приеме аналога соматостатина (SSTa) у пациентов с ГР. Clin Endocrinol (Oxf) 67:282-288 7. Cozzi R, Montini M, Attanasio R, Albizzi M, Lasio G, Lodrini S, Doneda P, Cortesi L, Pagani G (2006) Первичное лечение акромегалии с применением октреотида LAR: длительное (до девяти лет) перспективное исследование эффективности препарата в регуляции активности заболевания и уменьшения новообразования. J Clin Endocrinol Metab 91:1397-1403
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола
1. Базарбекова Р.Б. - д.м.н., профессор, зав. кафедрой эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
2. Косенко Т.Ф. - к.м.н., доцент кафедры эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
3. Досанова А.К. - к.м.н., ассистент кафедры эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»Рецензенты: д.м.н., профессор кафедры эндокринологии КазНМУ имени С.Д. Асфендиярова Нурбекова А.А.
Указание на отсутствие конфликта интересов - отсутствует
Указание условий пересмотра протокола: данный протокол подлежит пересмотру каждые три года, либо при появлении новых доказанных данных по проведению процедуры реабилитации.
Акромегалия: симптомы, диагностика, лечение
![You are currently viewing Акромегалия: симптомы, диагностика, лечение]()
Врач гинеколог-эндокринолог. Стаж 23+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 2000 руб.
- Запись опубликована: 21.08.2022
- Reading time: 7 минут чтения
Акромегалия — редкое заболевание, характеризующееся чрезмерным ростом определенных частей тела, особенно рук и ног. Причина - доброкачественная опухоль гипофиза. При раннем обнаружении акромегалия хорошо поддается лечению.
Что такое акромегалия?
Акромегалия - это эндокринное заболевание, развивающееся при гиперфункции гипофиза.
Гипофиз - это маленькая эндокринная железа размером с вишневую косточку. Он находится в черепе рядом с промежуточным отделом головного мозга, примерно на уровне глаз или чуть выше. Гипофиз - гормональный центр организма. Он вырабатывает несколько важных гормонов, один из них - соматотропный гормон роста человека или соматотропин.
Стимулируемая этим гормоном, печень образует вещество-мессенджер, известное во всем мире как «инсулиноподобный фактор роста 1» - сокращенно IGF-1. Этот фактор роста оказывает тканестроительное действие и играет решающую роль в росте клеток.
В организме IGF-1 обеспечивает:
- рост мышц;
- пролиферацию или увеличение количества хрящевых клеток в костях;
- наращивание белковых структур в соединительной ткани.
Акромегалия возникает при избыточной выработке гипофизом гормона роста или соматотропина.
Заболевание почти всегда вызывается доброкачественной опухолью гипофиза. В результате увеличивается сам гипофиз и количество его клеток, вырабатывающих соматотропин. Это приводит к появлению признаков акромегалии.
При акромегалии увеличиваются конечности и выступающие части тела - нос, уши и подбородок. Эти симптомы появляются постепенно. Часто они сначала не замечаются пациентом. В результате акромегалия существует в течение нескольких лет, прежде чем врач впервые диагностирует ее.
Акромегалия - редкое заболевание, поражающее мужчин и женщин с равной вероятностью. Средний возраст больных составляет 40 лет. При позднем обнаружении шансы на выздоровление ниже по сравнению с ранним диагнозом.
Акромегалию в детском возрасте называют гигантизмом
Если это редкое гормональное нарушение возникает в детстве или до того, как точки роста, расположенные в эпифизах длинных костей закрываются, то кости сильно растут в длину. Это называется гигантизмом. Это приводит к увеличению общей длины тела - пациенты имеют рост более 2 метров.
Причины акромегалии
В большинстве случаев причина акромегалии - доброкачественная опухоль или аденома в гипофизе. Крайне редко акромегалию вызывают другие причины:
- нейроэндокринная опухоль в легких или поджелудочной железе;
- генная мутация, приводящая к избыточной выработке гормона роста;
- семейные формы - генетическая предрасположенность к развитию аденомы гипофиза.
Если гипофиз имеет опухоль или на него влияют генетические изменения, приводящие к перепроизводству гормона роста, то постепенно возникают типичные симптомы акромегалии.
Симптомы акромегалии
Симптомы акромегалии не появляются внезапно, а развиваются медленно. Настолько постепенно, что внешние изменения в теле практически не замечаются. Больной заметит изменения - привычная обувь больше не подходит по размеру или кольцо стало слишком маленьким. Но он привыкает к ним и не считает поводом для беспокойства, пока в какой-то момент к ним не присоединятся другие симптомы, вызывающие дискомфорт.
Часто больные обращаются за медицинской помощью только через несколько лет после начала акромегалии. Хотя некоторые из симптомов этого заболевания на самом деле вполне узнаваемы. Вот признаки акромегалии:
- руки и ноги со временем становятся больше;
- подбородок выдается вперед, черты лица становятся более грубыми;
- нос, уши, глаза и губы увеличиваются;
- края глазниц выпуклые;
- кожа утолщается и появляется повышенная склонность к потоотделению - гипергидроз;
- утолщенная кожа вызывает глубокие морщины вокруг рта и на лбу;
- у женщин может наблюдаться усиленный рост волос - гирсутизм;
- увеличенный язык или изменения неба приводят к проблемам со сном, например, к храпу, задержкам дыхания;
- увеличенная нижняя челюсть, зубы смещаются все дальше и дальше друг от друга, образуются большие промежутки между ними, вызывающие проблемы при жевании;
- увеличивается сердце, это приводит к негерметичности сердечных клапанов;
- увеличивается кровяное давление;
- внутренние органы - сердце, печень, простата, поджелудочная железа - увеличиваться;
- позвоночник деформируется;
- в суставах и мышцах развиваться боли, подобные ревматизму;
- проблемы со зрением - если опухоль гипофиза давит на зрительный нерв;
- нарушение жирового обмена и уровня сахара в крови;
- ростовые процессы в руке, например, отек сухожилий, приводят к нарушению кровообращения и функции нервов - синдром запястного канала часто проявляется раздражающим покалыванием или затеканием руки;
- головная боль;
- боль в суставах;
- боль в костях в области длинных костей, например, большеберцовой кости;
- быстрая утомляемость, усталость;
- снижение физической устойчивости;
- нарушение концентрации внимания.
Не все из этих симптомов присутствуют при акромегалии. И лишь изредка они появляются все одновременно.
Многие симптомы, характерные для акромегалии, типичны и для других заболеваний. Это затрудняет диагностику.
Осложнения или сопутствующие заболевания при акромегалии:
- болезни сердца;
- нарушение кровоснабжения головного мозга из-за пораженных сосудов; ; ; и толстой кишки; ;
- переломы позвонков; ; у женщин.
Диагностика акромегалии
Если врач-эндокринолог заподозрит у пациента акромегалию, то сначала осмотрит больного и соберет во время беседы с ним анамнез. Затем для правильной диагностики акромегалии назначаются анализы крови и другие тесты.
Анализ на количество гормона роста в крови
Таблица 1. Референсные значения уровня гормона роста в крови
Пол Референсные значения Мужской 0 - 3 нг/мл Женский 0 - 8 нг/мл Затрудняют интерпретацию результатов теста колебания уровня гормонов. Гипофиз выделяет гормон роста в кровь не равномерно, а рывками. Поэтому концентрация гормона сильно колеблется даже у здоровых людей.
Тест на IGF-1
Дает более надежный результат. Если уровень IGF-1 в крови значительно повышен, это признак акромегалии.
Таблица 2. Референсные значения уровня IGF-1 в крови
Одного анализа крови недостаточно для диагностики акромегалии. Концентрация IGF-1 может повышаться и по другим причинам, например, при заболеваниях печени или почек.
Тест на толерантность к глюкозе или тест на подавление глюкозы
Предназначены для того, чтобы косвенно выяснить, есть ли у пациента акромегалия. Если значение фактора роста IGF-1 в крови выше нормы, проводят сахарный стресс-тест: глюкоза подавляет высвобождение гормона роста у здоровых людей. Если его значения не опускаются ниже заданного значения после приема глюкозы, то результат считается надежным диагностическим критерием акромегалии. Для этого анализа пациент выпивает раствор глюкозы. Если он здоров, то потребление сахара подавляет выработку гормона роста. Если страдает акромегалией, то этот механизм не работает, и уровень гормона роста в крови остается высоким.
Анализы крови служат для подтверждения первоначального подозрения. Однако для достоверной диагностики акромегалии требуются дополнительные исследования. Например, для определения размера и местоположения опухоли, направлений ее распространения используется магнитно-резонансная томография или МРТ. В отличие от рентгена или компьютерной томографии, МРТ не подвергает пациента воздействию рентгеновских лучей.
Если опухоль находится близко к зрительному нерву, врач назначает офтальмологическое обследование.
Хирургическое лечение акромегалии
Цель хирургического удаления опухоли гипофиза - устранение избытка соматотропина, сохранение или восстановление других функций гипофиза.
Операция относится к числу малоинвазивных процедур, а это означает, что при удалении опухоли с помощью эндоскопа травмируется лишь небольшой объем ткани. Доступ к опухоли осуществляется через нос, поскольку отсюда легко добраться до гипофиза.
Таблица 3. Зависимость вероятности излечения акромегалии от размера опухоли гипофиза
Размер опухоли - аденомы гипофиза Вероятность излечения от акромегалии после операции Менее 1 сантиметра 80% Более 1 сантиметра 50% Если добавляется боковое расширение 35-45% Медикаментозное лечение акромегалии
Медикаментозная терапия акромегалии проводится разными классами препаратов:
- Антагонисты дофамина. Для медикаментозного лечения используются антагонисты дофамина, например, бромокриптин, подавляющие высвобождение соматотропина. Эти активные ингредиенты необходимо принимать внутрь в медленно увеличивающихся дозах, чтобы подавить побочные эффекты: тошноту, головокружение, усталость или потерю концентрации.
- Аналоги соматостатина стали доступны только с начала 2000-х годов. Соматостатин — это гормон, блокирующий действие гормона роста соматропина, тем самым снижающий уровень IGF-1. Аналоги соматостатина - искусственные гормоны, их вводят пациентам с акромегалией посредством регулярных инъекций в подобранной дозировке.
В настоящее время врачи используют два разных препарата: ланреотид и октреотид. Они используют их для лечения, если:
- пациента нельзя оперировать или подвергать облучению;
- у пациента операция или облучение оказались неудачными.
У 60% больных в результате приема препарата опухоль уменьшается. У других пораженных людей (от 17% до 35%) значение IGF-1 возвращается к норме, хотя это зависит от исходного состояния болезни: размера опухоли, предыдущей операции, лабораторных показателей.
Побочные эффекты: боль в животе, метеоризм и диарея. Они исчезают через несколько дней. Их можно облегчить с помощью домашних средств: использования теплой грелки и достаточное потребление жидкости. На протяжении всей терапии следует контролировать уровень сахара в крови и уровень витамина B12.
Лучевая терапия при акромегалии
Если хирургическая и медикаментозная терапия не приводят к желаемому успеху или если опухоль снова растет, применяют лучевую терапию, чтобы убить опухолевые клетки.
Облучение обычно проводится в течение пяти-шести недель с четырьмя-пятью сеансами в неделю. Эффект лучевой терапии при акромегалии замедлен, он проявляется только через несколько лет, поэтому больные должны принимать лекарства до этого момента.
Радиация может привести к вторичным заболеваниям:
- образование новых опухолей;
- гипофизарная недостаточность;
- психологические изменения.
Чтобы предотвратить риск образования новых опухолей, были разработаны методы облучения, обеспечивающие точечное облучение и минимальное воздействие на здоровые ткани.
Профилактика, раннее выявление, прогноз акромегалии
Течение акромегалии в основном зависит от того, когда будет диагностировано и пролечено заболевание. При ранней диагностике можно избежать или смягчить возможные вторичные или сопутствующие заболевания. Без лечения акромегалия может сократить продолжительность жизни на срок до десяти лет. Это связано с многочисленными осложнениями этого заболевания.
Ранняя диагностика упрощает лечение и приводит к лучшему течению болезни. Однако профилактических мер нет.
Решающее значение для успешного лечения акромегалии - контроль выработки гормона роста и его влияния на кости и ткани. Поэтому крайне важно пожизненное последующее наблюдение у врача-эндокринолога.
Читайте также:
- Канцерогенез рака толстой кишки
- Диагностика протей. Микробиологическая диагностика протей. Выявление протей. Лечение протейной инфекции. Протейный бактериофаг.
- Спектр цитокинов при различных болезнях легких.
- Экстракорпоральная детоксикация при сепсисе. Анестезиологическое пособие у больных септическим шоком.
- Мастоцитоз. Формы мастоцитоза. Типы мастоцитоза.