Диагностика подострого инфаркта головного мозга по КТ, МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 01.02.2026
Для выявления патологий головного мозга применяют разные методы диагностики. Один из них - компьютерная томография (КТ).
Когда необходима КТ головного мозга? Как её проводят? Насколько безопасно такое исследование? На эти и другие вопросы отвечает врач-рентгенолог «Клиника Эксперт» Курск Екатерина Александровна Нехаева.
— При возникновении проблем с головным мозгом один из часто назначаемых методов исследования - МРТ. Екатерина Александровна, а приходят ли к вам пациенты на КТ головного мозга?
— Да, на компьютерную томографию головного мозга пациенты приходят довольно часто.
— Расскажите, в чём суть этого метода исследования
— Компьютерная томография основана на применении рентгеновского излучения. Проходя через ткани, имеющие различную плотность, рентгеновские лучи в разной степени ослабевают. С помощью специальных математических алгоритмов компьютер обрабатывает параметры рентгеновского излучения и формирует графические изображения (срезы) органов человека на экране. После этого доктор интерпретирует полученные изображения.
Подробнее о компьютерной томографии можно узнать здесь: Когда КТ незаменима?
— Получается, что КТ основана на использовании рентгеновских лучей. В связи с этим может возникнуть вопрос, опасно ли проводить КТ головного мозга
— Так как при проведении такой диагностики пациент получает определённую (но не очень большую!) дозу облучения, КТ применяется только при наличии обоснованных медицинских показаний.
— В каких случаях может понадобиться КТ головного мозга?
— При черепно-мозговых травмах (в том числе, при клинически диагностированном сотрясении мозга), при подозрении на наличие опухоли или инородного предмета в тканях мозга. Это исследование могут назначить и при жалобах пациента на постоянные головные боли, головокружение, тошноту, возникших, например, после травм.
К компьютерной томографии головного мозга обращаются и в том случае, если пациенту противопоказана МРТ.
Читайте материалы по теме:
— Какие патологии может увидеть доктор? Что выявляет КТ головного мозга?
— Прежде всего мы можем подтвердить или исключить опухоли головного мозга, кровоизлияния, врождённые аномалии, кисты, некоторые нейродегенеративные процессы и атрофию мозгового вещества. Это, по сути, единственный метод диагностики при черепно-мозговой травме, с помощью которого можно в очень сжатые сроки (5-10 мин) обследовать пациента и получить необходимые сведения о состоянии костей черепа и головного мозга.
Этот метод используют и для динамического наблюдения после хирургических вмешательств на головном мозге.
— Чем КТ отличается от МРТ головного мозга? И можно ли сказать, что из них лучше?
— Компьютерная томография - это более чувствительный метод для оценки костных структур. МРТ, в свою очередь, информативнее для выявления очаговых изменений в белом веществе, ядрах и стволовых структурах мозга, гипофизе. Сказать, какой метод лучше, я бы не взялась, так как каждый имеет свои сильные стороны, оттого эти методы являются не взаимоисключающими, а скорее взаимодополняющими.
— Екатерина Александровна, нужно ли как-то готовиться к КТ головного мозга?
— Специальной подготовки нет, необходимо только снять с себя все металлические предметы, в том числе украшения.
— Расскажите нашим читателям, как делают КТ головного мозга
— Пациент ложится на спину на выдвижной стол томографа. Важный нюанс: во время сканирования необходимо сохранять неподвижность, чтобы изображения получились чёткими, поэтому в большинстве случаев мы фиксируем голову пациента.
Рентген-лаборант вносит в базу данные пациента, выбирает протокол исследования и выполняет сканирование. После завершения сканирования врач-рентгенолог обрабатывает и анализирует полученные изображения и выдаёт заключение.
— Сколько по времени длится КТ головного мозга?
— Вся процедура занимает 5-7 минут.
— А есть ли противопоказания к КТ головного мозга?
— Да, это беременность и период лактации. Для исследования с контрастированием противопоказаниями являются также аллергия на содержащие йод вещества и снижение выделительной функции почек.
— Можно ли с помощью этого метода диагностики обследовать детей?
— Можно, но при этом следует использовать специальные протоколы, в которых предусматривается максимально сниженная лучевая нагрузка на организм ребёнка. Тем не менее, КТ головного мозга выполняют детям только при наличии показаний и направления от лечащего врача.
— А нужно ли направление доктора, чтобы пройти КТ головного мозга взрослому?
— Да, направление от лечащего врача требуется в абсолютном большинстве случаев, как для детей, так и для взрослых.
Беседовала Севиля Ибраимова
Записаться на КТ головного мозга можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Редакция рекомендует:
Для справки:
Нехаева Екатерина Александровна
Выпускница лечебного факультета Курского государственного медицинского университета 2013 года.
В 2015 году прошла профессиональную переподготовку по специальности «Рентгенология».
В настоящее время занимает должность врача-рентгенолога в «Клиника Эксперт» Курск. Принимает по адресу: ул. Карла Либкнехта, 7.
Другие статьи по теме
Компьютерная томография костей черепа - исследование довольно распространённое. Однако при некоторых болезнях. КТ височных костей: когда бывает нужно это исследование?
Доктор направил вас на МСКТ для определения количества кальция в артериях сердца. МСКТ для определения коронарного кальция: что это за исследование?
Компьютерная томография органов грудной клетки (КТ ОГК) - один из современных методов. КТ органов грудной клетки: что покажет и как поможет пациенту?
Диагностика инсульта на КТ
Инсульт (инфаркт головного мозга) — это острое нарушение мозгового кровообращения (ОНМК), которое приводит к ишемии и некрозу клеток головного мозга, кровоизлияниям, и относится к потенциально опасным для жизни состояниям.
При ишемическом инсульте нарушение мозгового кровообращения вызвано закупоркой или патологическим сужением одного из сосудов, в результате чего клетки погибают из-за нехватки глюкозы и кислорода. Ишемический инсульт называют «инфарктом мозга», и это наиболее распространенный вид ОНМК. О геморрагическом инсульте говорят в случае, если произошел разрыв сосудов, при этом важно исключить обширное кровоизлияние в головной мозг.
Если у пострадавшего выражены некоторые признаки инсульта, например, спутанность сознания, парез конечностей, головная боль, неконтролируемая асимметрия движений и мимики, однако эти симптомы быстро проходят, а не сохраняются в течение всего дня, тогда говорят о транзиторных ишемических атаках. По-другому ТИА называют «микроинсультом». Иногда микроинсульт ошибочно объясняют как обычную реакцию на усталость, хронический стресс, высокие нагрузки — в этой связи проблема остается без должного внимания. Однако транзиторные ишемические атаки имеют последствия и достоверно увеличивают вероятность инсульта у пациента в будущем.
На сегодняшний день КТ является основным методом нейровизуализации при инсульте. Своевременная диагностика ОНМК, исследование анатомических структур головного мозга и сосудов, питающих орган, имеет значение не только для дальнейшего лечения, но и обладает прогностическим потенциалом. В этой статье мы расскажем, когда лучше делать КТ головного мозга, какие признаки указывают на высокий риск инсультов, а также подробнее о видах ОНМК.
Опасен ли инсульт?
В России показатель летальных исходов при инсультах практически в 2,5 раза превышает общемировой показатель. В последние 20 лет наблюдается тенденция к росту распространенности ОНМК — как среди мужчин, так и среди женщин.
По данным Оксфордского университета, смертность от всех видов инсульта на протяжении первой недели достигает 12%, первого месяца — 19%, первого года — 31%. Российские исследователи пришли к выводу, что около 40-45% пациентов, перенесших мозговой инсульт, погибают в течение первого года. Повторный инсульт в последующие годы случается у каждого пятого, при этом наиболее опасны эти эпизоды в течение года после первого случая.
Приблизительно 85% этих инсультов обусловлено ишемией головного мозга в связи с закупоркой сосудов. Последняя чаще всего вызвана атеросклерозом. При этом отсутствует культура профилактики и диагностики заболеваний сосудистой системы. В свою очередь, патологии сосудистого русла с трудом поддаются лечению, а некоторые патологические изменения носят необратимый характер. Больные гипертонической болезнью и атеросклерозом часто погибают от развившихся мозговых инсультов.
По статистике, только 15-20% пациентов, выживших после инсульта, сохраняют трудоспособность. Остальные пожизненно остаются инвалидами — нуждаются в лекарствах и помощи. Инсульт затрагивает не только двигательные, но и чувственные функции. В первую очередь страдает интеллект — когнитивные способности, память, восприятие пространства и др. Инсульт сопряжен с высоким риском развития слабоумия. От ОНМК не застрахованы ни пожилые, ни молодые люди, ни дети.
При отсутствии медицинской помощи и неблагоприятном исходе терапии ситуация со временем усугубляется: постепенно уменьшается снабжение органа кислородом и глюкозой, в зоне инфаркта (состоит из ядра и пенумбры) происходит некроз клеток, а область поражения расширяется. При этом меняется плотность вещества головного мозга, в паренхиме накапливаются токсичные вещества и свободные радикалы: супероксид, перекись водорода. Они нарушают работу митохондрий и нейронов, вступают в реакции с различными клеточными компонентами и поддерживают цикл дальнейшей дезинтеграции клеток, а также провоцируют воспаление. Таким образом, головной мозг постепенно погибает, «отключая» жизненно важные функции.
Среди пациентов, переживших острое нарушение мозгового кровообращения однажды, существует довольно высокая вероятность повторного инсульта.
Нельзя однозначно ответить на вопрос, какой инфаркт опаснее: ишемический или геморрагический. Все зависит от индивидуальной клинической картины. Однако геморрагическому инсульту может сопутствовать обширное кровоизлияние в мозг с последующим образованием гематом, рубца, кистозного новообразования.
Именно кровоизлияние в мозг необходимо исключить на КТ после инсульта — лучше всего уже в первые часы с момента проявления симптомов.
Ишемический и геморрагический инсульт
Два основных вида ОНМК. В некоторых случаях пациенту диагностируют инфаркт мозга смешанного типа с признаками ишемического и геморрагического инсульта.
Геморрагический инсульт
Геморрагический инсульт диагностируют, когда произошел разрыв кровеносных сосудов (преимущественно в области аневризм), что привело к субарахноидальному кровоизлиянию в мозг, геморрагическому пропитыванию вещества мозга, образованию гематом.
К главным причинам геморрагического инсульта относится артериальная гипертензия и разрыв аневризм интракраниальных сосудов.
Ишемический инсульт
Ишемический инсульт развивается из-за критического сужения (закупорки) сосуда головного мозга. В результате клетки мозга не получают кислород и питательные вещества вместе с током крови. Из-за этого клетки голодают и отмирают.
К главным причинам ишемического инсульта относится тромбоз артерий с выраженными признаками атеросклероза с формированием холестериновых бляшек, отложением солей кальция и разрастанием соединительной ткани. В первую очередь патологические изменения затрагивают брахиоцефальные артерии.
К отягчающим обстоятельствам, приближающим вероятность инсульта относятся:
- Возраст старше 50 лет;
- Транзиторные ишемические атаки в анамнезе;
- Некоторые сердечно-сосудистые заболевания (гипертония, инфаркт миокарда);
- Сахарный диабет;
- Некоторые заболевания, не связанные с сердечно-сосудистой системой и ЦНС (лейкемия, расслоение артерий);
- Наследственность;
- Курение;
- Злоупотребление алкоголем;
- Интоксикация организма;
- Систематическое отсутствие сна, отдыха, стресс, повышенные нагрузки;
- Неправильное питание (много холестерина в рационе);
- Гиподинамия.
Со стороны разница во внешних проявлениях ишемического и геморрагического инсульта практически отсутствует, и в этом заключается проблема. КТ головного мозга при геморрагическом инсульте лучше проходить сразу после проявления признаков ОНМК. Как правило, пациента на скорой сразу госпитализируют в больницу, оснащенную аппаратами КТ или МРТ. Кровоизлияние в мозг, отеки и гематомы врач-рентгенолог увидит сразу.
Но если пациенту с ишемическим инфарктом головного мозга сразу или в первые часы проведут сканирование, то врач не увидит ничего. Первые признаки ишемического инсульта на КТ проявляются только через 4-5 часов.
Хотя ишемический и геморрагический инсульт начинаются преимущественно из-за проблем с сосудами, однако относятся к заболеваниям ЦНС.
Симптомы инсульта
Про инсульт говорят в том случае, если признаки неврологических нарушений у пациента сохраняются более суток. К общим симптомам инсультов относятся:
- Внезапная слабость, онемение конечностей;
- Головокружение, нарушение координации, потемнение в глазах;
- Спутанность сознания, невнятная речь;
- Человек не может улыбнуться двумя уголками губ: привычка выходит кривой и асимметричной;
- Человек не может поднять обе руки вверх;
- Внезапная сильная головная боль
В отличие от ишемического инсульта, при геморрагическом:
1. Симптомы проявляются более остро и тяжело, удар инсульта более резкий, а не вялотекущий.
2. Присутствует ощущение прилива крови лицу (возможно покраснение кожных покровов), очень сильная головная боль.
3. Преобладает общемозговая симптоматика, то есть нарушение сознания и дыхания, судороги во всем теле, тошнота. Для ишемического инсульта более характерны очаговые симптомы, а именно парез и онемение конечностей.
Что показывает КТ при инсульте?
КТ при инсульте показывает очаги поражения, отвечающие за бассейн кровоснабжения мозговых артерий и патогенетические подтипы инсульта, а также признаки, связанные с кровоизлиянием в мозговую паренхиму, систему желудочков мозга, межоболочечные пространства.
По изменению плотности структур головного мозга определяют наличие гиподенсивных и гиперденсивных участков, характерных для ишемического и геморрагического инсульта соответственно. Врач-рентгенолог может не только определить вид и стадию инсульта, но и выявить причину ОНМК. На КТ можно увидеть повреждение тканей разной морфологии. Метод позволяет визуализировать сосуды и осмотреть их на предмет тромбов, стенозов, сдавливания опухолями.
Более того, КТ головного мозга позволяет оценить значение анатомического интракраниального резерва и плотности ствола головного мозга по шкале Хаунсфилда. Эти данные важны с прогностической точки зрения.
Значение анатомического интракраниального резерва измеряется на КТ (МСКТ) в аксиальной проекции и является взаимным соотношением таких параметров, как битемпоральное расстояние, ширина тенториального отверстия, диаметр большого затылочного отверстия.
В рамках исследований, проведенных Котовым М.А. — главным врачом центра КТ «Ами», кандидатом мед. наук, автором патентов РФ «Способ прогнозирования исхода ишемического инсульта головного мозга» и «Способ определения степени мозжечково-тенториального ущемления ствола головного мозга» — были подтверждены важные диагностические гипотезы и выявлено, что у пациентов со значением АИР 5,22 прогноз при инсульте наименее благоприятный. У таких пациентов диаметр затылочного отверстия менее 3,04 см, а плотность ствола головного мозга по шкале Хаунсфилда повышена.
Основных методов диагностики три: УЗДГ, КТ или МРТ. При инсульте необходимо оценить изменения в головном мозге и измерить интенсивность кровотока. Для последней задачи используют УЗДГ, для визуальной оценки всех остальных признаков — КТ или МРТ. Предпочтение отдается КТ, что объясняется суммарно более высокой информативностью и удобством проведения у пациентов в первые часы после ОНМК.
Однако, как мы уже отметили, ранние признаки ишемического инсульта визуализируются на КТ только через 4-5 часов. Ранний признак ишемического инсульта — сдавление корковых борозд — будет виден на КТ в случае цитотоксического отека, в результате которого происходит увеличение объема внутриклеточной жидкости, что приводит, в свою очередь, к набуханию извилин коры.
КТ показывает участки ишемии в головном мозге. По плотности тканей, а также по изменению плотности белого и серого вещества (измеряется по шкале Хаунсфилда, рассчитывается при компьютерной обработке КТ-сканов) устанавливают вид и стадию инсульта. Механика развития инсульта по стадиям следующая:
1 стадия инсульта
В первые часы после инфаркта показатель плотности ткани мозга находится в пределах нормы.
2 стадия инсульта
Нарастает цитотоксический отек мозга, наблюдается некротическая гибель вещества мозга (визуализируется участками затемнения). На КТ мы увидим, что плотность белого и серого вещества мозга снижается. При этом гибнут элементы нервной ткани, образуются макрофаги.
3 стадия инсульта
На 5-е сутки после инсульта начинаются процессы разрушения тканей мозга и реактивные изменения в сером веществе. Образуются новые сосуды и капилляры. Однако они нежизнеспособны и разрушаются. Если бы рассматривали их под микроскопом, то увидели бы кровоизлияния из этих сосудов. Плотность серого вещества мозга увеличивается («эффект затуманивания»). Наблюдается более заметное изменение плотности по шкале Хаунсфилда серого и белого вещества.
4 стадия инсульта
Лакунарные инфаркты на КТ представляют собой небольшие зоны (от 5 до 10 мм) со сниженной плотностью ткани. В дальнейшем формируются псевдокисты (лакуны).
Нужно ли делать КТ после инсульта?
После первой диагностики инсульта на КТ — выявления очагов поражения мозга и определения вида (геморрагический или ишемический инсульт) — важно отслеживать динамику изменений раз в год или чаще, по показаниям лечащего врача (невролога). КТ можно заменить на МРТ, что будет в равной степени информативно.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 20 лет
- Campbell B., De Silva D., Macleod M., Coutts S., Schwamm L., Davis S., Donnan G. Ischaemic stroke, 2019.
- Bouchez L., Sztajzel R., Vargas M. CT imaging selection in acute stroke, 2016.
- Kamalian S., Lev M., Stroke Imaging, 2019.
- Котов М.А. Возможности компьютерной томографии в прогнозировании летального исхода инсульта / Дневник казанской медицинской школы. — 2017. — №. 2. — С. 76-80.
- Котов М.А. Показатели и значение интракраниального анатомического резерва, у пациентов с острым нарушением мозгового кровообращения / Журнал научных статей Здоровье и образование в XXI веке.Т. 18, № 2., 2016. — С. 229-233.
- Котов М.А. Лучевые предикторы исходов ишемического инсульта / Дневник казанской медицинской школы. — 2018. — №. 2. - С. 86-89.
- Котов М.А. Предикторы раннего летального исхода острого нарушения мозгового кровообращения, выявляемые при компьютерной томографии / Материалы VIII Научно-практической конференции Поленовские чтения, Российский нейрохирургический журнал им. проф. А.Л. Поленова, специальный выпуск. — 2018, — Т.Х, С. 129.
- Котов М.А. Возможности компьютерной томографии в оценке риска развития острого нарушения мозгового кровообращения / Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. 2017. Т. 9. № 4. — С. 35-38.
- Kotov M.A. Brain dislocation morphometry at neurology and neurosurgery from the standpoint of evidence-based medicine / Global Science and Innovation // Materials of the V international scientific conference. - Chicago, 2015. — Р. 207-212.
Мы перезвоним, подберём удобное для записи время и ответим на вопросы.
Оператор обрабатывает входящие заявки с 8:00 до 22:00
Нажимая на кнопку, вы даете согласие на обработку персональных данных в соответствии с Федеральным законом от 27.07.2006 г. № 152-ФЗ «О персональных данных».
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Ишемический инсульт головного мозга
Ишемический инсульт - самая частая форма острых нарушений мозгового кровообращения.
Патология
Инфаркт мозга - это зона некроза, образовавшаяся вследствие стойких нарушений мозгового кровообращения вследствие стеноза (окклюзии), эмболии или тромбоза магистральных артерий в области шеи или головного мозга.
Микроскопически
- 12-24 часа: эозинофильные гранулы в цитоплазме нейронов, пикнолиз ядра, исчезновение субстанции (тельца) Ниссла
- 24-72 часа: инфильтрация нейтрофилами
- 3-7 дней: инфильтрация макрофагами и глиальными клетками, начало фагоцитоза
- 1-2 недели: реактивный глиоз и пролиферация мелких сосудов на границе зоны некроза
- больше 2х недель: формирование глиального рубца
Подтипы ишемического инсульта
TOAST and Baltimor-Washington Cooperative Young Stroke Study criteria 1993-1995
- атеротромботический 14-66%
- кардиоэмболический 20% (окклюзия малой артерии) 10-29%
- острый инсульт с иной, определенной этиологией 6-16%
- инсульт неясной этиологии 1-8 - 29-40%
Стадии по RG Gonzalez
- острейшая
- до 6 часов
- возможны интервенции
- острая
- 6-24 часа
- инсульт может быть не видим на КТ/МРТ
- подострая
- 24 часа- 6 недель
- стадия накопления контраста
- хроническая
- более 6 недель
- резорбция и рубцевание
Диагностика
Компьютерная томография
Ранние КТ признаки ишемического инсульта
Поздние КТ признаки ишемического инсульта:
Магнитно-резонансная томография
Диффузно-взвешенные изображения
Т2-взвешенные изображения
Высокая интенсивность сигнала на Т2-ВИ не проявляется в первые 8 часов после начала ишемического инсульта. Гиперинтенсивность характерна для хронической фазы, достигая максимума в подострый период. Феномен затуманивания на МРТ может визуализироваться спустя 1-4 недели после инсульта с пиком, приходящимся на 2-3 неделю, он проявляется как изоинтенсивная относительно ГМ область, которая, как считается, является следствием инфильтрации зоны инфаркта воспалительными клетками. При обширных поражениях может происходить утрата нормального потока сонной артерий с ипсилатеральной стороны на Т2-ВИ спустя 2 часа после возникновения симптомов.
FLAIR-изображения
Интенсивность сигнала на FLAIR-изображениях после инсульта варьирует. Большинство исследований показывает, что интенсивность сигнала на FLAIR-изображениях изменяется в первые 6-12 часов после появления симптомов. Оновременное наличие изменений на ДВИ и отсутствие таковых на FLAIR-изображениях указывает на инсульт возрастом менее 3(6) часов со специфичность (93%) и положительной прогностической ценностью (94%) [1].
Т1-взвешенные изображения
Низкая интенсивность сигнала в зоне поражения обычно не видна в первые 16 часов после появления симптомов, а персистирует в хронической фазе. Наличие области серпингинозной кортикальной гиперинтенсивности может быть у пациентов с ламинарным или псевдоламинарным некрозом спустя 3-5 дней после возникновения, но чаще всего она визуализируется после 2 недели.
Лакунарный инфаркт мозга ( Лакунарный инсульт )
Лакунарный инфаркт мозга — ишемический инсульт, охватывающий небольшой участок церебральных тканей, в котором затем формируется лакуна. Очаги инсульта могут иметь множественный характер. Клиническая картина состоит из различных очаговых симптомов, не достигающих тяжелой степени выраженности. В последующем возможно прогрессирование когнитивного дефицита. Диагностика проводится силами клинических и инструментальных исследований с учетом того, что малые лакуны могут не регистрироваться методами нейровизуализации. Комплексное лечение включает этиопатогенетическую, сосудистую, нейропротекторную и симптоматическую терапию.
МКБ-10


Общие сведения
Лакунарный инфаркт мозга (лакунарный инсульт) — вид острого нарушения мозгового кровообращения, морфологическим исходом которого является формирование небольшой полости (лакуны) на месте погибшей в результате ишемии церебральной ткани. Термин «лакуна» появился в практической медицине в 1843 г. благодаря Фендалю, который впервые дал такое название выявленным на аутопсии пациентов с артериальной гипертензией церебральным полостям. Подробно лакунарный инфаркт мозга был описан в 1965г. Фишером, который определил его связь с гипертонической энцефалопатией.
В наше время на долю лакунарного инсульта приходится около трети всех ишемических инсультов. В связи с небольшим размером лакун (от 1 до 15-20 мм), умеренными и даже легкими клиническими проявлениями лакунарный инфаркт мозга считался относительно доброкачественным. Однако клинические наблюдения привели специалистов в области неврологии к выводу, что данная патология является причиной формирования когнитивного дефицита, вторичного паркинсонизма и психических расстройств.

Причины лакунарного инфаркта мозга
Лакунарный инсульт возникает вследствие нарушения прохождения крови по одному из перфорантных артериальных сосудов мозга. В 80% случаев зона инфаркта располагается в белом церебральном веществе подкорковых структур и внутренней капсулы, в остальных случаях — в мосту мозга и стволе. В большинстве случаев церебральный инфаркт лакунарного типа возникает на фоне хронической артериальной гипертензии и связан с обусловленными ею изменениями стенки перфорантных сосудов — церебральной микроангиопатией. Морфологически это может быть гиалиноз, внутрисосудистое отложение липидных наслоений, фиброзное замещение мышечных и эластических структур сосудистой стенки, фибриноидный некроз. Подобные изменения влекут за собой значительное сужение и окклюзию просвета артерии, в результате нарушается кровоснабжение питаемого ею участка церебральных тканей. В этой зоне развивается ишемия и некроз. Со временем на месте погибших клеток формируется лакуна.
На долю церебральной микроангиопатии приходится около 75% лакунарных инфарктов. Среди ее этиофакторов наряду с гипертонией выступает атеросклероз, сахарный диабет, алкоголизм, хроническая обструктивная болезнь легких, хроническая почечная недостаточность с повышением концентрации креатинина в крови, в редких случаях — инфекционные и аутоиммунные поражения сосудов. Четверть случаев лакунарных инфарктов обусловлена атеро- и кардиоэмболией (при кардиосклерозе после перенесенного инфаркта миокарда, мерцательной аритмии, клапанных пороках сердца), окклюзией брахиоцефальных артерий.
Симптомы лакунарного инфаркта мозга
Зачастую лакунарный инсульт отличается дебютом с быстрым развитием очаговой симптоматики в течение 1-2 часов. Однако возможно и постепенное начало с нарастанием симптомов в период от 3 до 6 суток. В ряде случаев отмечаются предшествующие транзиторные ишемические атаки. Характерным является отсутствие общемозговых проявлений, корковых расстройств и менингеального симптомокомплекса, сохранность сознания. Могут наблюдаться гемипарезы, сенсорные нарушения по гемитипу, атаксия, дизартрия, тазовая дисфункция, псевдобульбарный синдром. Возможны изолированные моторные, атаксические или сенсорные расстройства, а также смешанные неврологические проявления. Зачастую наблюдается депрессия и легкие нарушения когнитивных функций.
Когнитивный дефицит может состоять в затрудненном запоминании новой информации, ухудшении памяти на текущие события, снижении способности к концентрации внимания и качества интеллектуальной деятельности. Отмечается некоторая замедленность мыслительных процессов, сложность с переключением внимания с одной задачи на другую или, наоборот, с сосредоточением над выполнением одной задачи. С течением времени после перенесенного лакунарного инфаркта когнитивные расстройства могут значительно нарастать. Развиваются тяжелые нарушения памяти, снижается способность воспринимать и усваивать информацию (гнозис), теряются двигательные навыки (праксис).
Клиническая симптоматика церебрального инфаркта зависит от его расположения. Однако при любой локализации неврологический дефицит остается на уровне легкой или умеренной степени, а течение никогда не бывает тяжелым. В ряде случаев отмечается «немое» субклиническое течение лакунарного инсульта, при котором его проявления вообще отсутствуют. Подобное мнимое благополучие является прогностически неблагоприятным, поскольку зачастую наблюдается при множественных инфарктах, не дает возможности своевременного оказания квалифицированной медпомощи и со временем часто приводит к формированию тяжелых когнитивных расстройств.
Диагностика лакунарного инфаркта мозга
При постановке диагноза неврологом учитываются наличие в анамнезе гипертонической болезни, тяжелой аритмии, сахарного диабета, хронической ишемии головного мозга, транзиторных ишемических атак; особенности клинической картины инсульта (легкая или умеренная очаговая симптоматика при отсутствии общемозговых проявлений); данные инструментальной диагностики. В ходе офтальмоскопии на консультации офтальмолога зачастую выявляются признаки микроангиопатии: сужение ретинальных артериол, дилатация центральной вены сетчатки.
Визуализировать очаг лакунарного инсульта можно при помощи КТ или МРТ головного мозга. Однако, если зона инсульта слишком мала, то на томограммах она не видна. В подобных случаях диагноз основывается преимущественно на клинике. В рамках поиска причины мозгового инфаркта осуществляется УЗДГ сосудов головы, исследование липидного спектра крови. У пациентов моложе 45 лет необходимо исключить системный васкулит, обменные заболевания, антифосфолипидный синдром и др. Понимание этиологии сосудистых нарушений имеет ведущее значение для построения адекватной профилактики повторных инсультов.

Лечение лакунарного инфаркта мозга
Этиопатогенетическая составляющая терапии лакунарного инсульта направлена на нормализацию и поддержание адекватных цифр артериального давления, предупреждение кардиоэмболии, коррекцию липидного обмена. Пациенты с гипертонией и сердечной патологией параллельно курируются кардиологом. Им назначается гипотензивная терапия, антитромботические препараты (варфарин, гепарин, ацетилсалициловая к-та, клопидогрел). Лечение гепарином и варфарином показано пациентам с кардиоэмболической этиологией лакунарного инсульта и высокой вероятностью его повтора (после инфаркта миокарда, при фибрилляции предсердий, наличии искусственного сердечного клапана и т. п.). Ацетилсалициловая к-та применяется при наличии микроангиопатии церебральных сосудов, принимается внутрь в индивидуальной дозе, может назначаться в комбинации с дипиридамолом. Коррекция липидного состава крови осуществляется при помощи статинов (ловастатина, симвастатина и пр.).
С целью восстановления церебральной гемодинамики и микроциркуляции в качестве церебрального спазмолитика может применяться ницерголин, рекомендованы винпоцетин, пентоксифиллин. При когнитивном дефиците для предупреждения деменции проводится нейротропная терапия, включающая нейропротекторы (ипидакрин, амантадин, холин), фармпрепараты гинкго билоба, ноотропы (мемантин, пирацетам). Отмечен положительный эффект специальных занятий для тренировки внимания, памяти и мышления. При наличии депрессивного синдрома схему лечения дополняют антидепрессантами (флуоксетином, кломипрамином, мапротилином, амитриптилином).
Прогноз
Исход перенесенного лакунарного инфаркта относительно благоприятен. На фоне своевременной и интенсивной терапии возможно полный регресс неврологического дефицита. Однако в течение нескольких лет от момента инфаркта у 30% пациентов прогрессируют когнитивные расстройства, приводящие к развитию сосудистой деменции и психических отклонений. Еще чаще возникают симптомы сосудистого паркинсонизма. Вероятность указанных осложнений значительно повышается при повторных лакунарных инсультах, частота которых достигает 12%. Исследования отдаленных последствий показали, что спустя декаду после лакунарного инсульта в живых осталась лишь треть пациентов, большинство из которых страдали деменцией.
Профилактика
Первичная профилактика лакунарного инфаркта подразумевает своевременную коррекцию артериальной гипертензии, регулярный прием аспирина нуждающимися в противоагрегантной терапии пациентами с кардиоваскулярной патологией, адекватную терапию хронической цереброваскулярной недостаточности. Для профилактики рецидива лакунарного инсульта рекомендован длительный прием аспирина, при наличии выраженной окклюзии брахиоцефальных артерий возможно оперативное лечение цереброваскулярной недостаточности - каротидная эндатерэктомия, создание экстра-интракраниального анастомоза. С целью предупреждения усугубления когнитивных расстройств пациентам, перенесшим лакунарный инсульт, необходимо проходить повторные курсы комбинированной сосудисто-нейротропной терапии.
Ишемия головного мозга — Визуализация при инсульте
Данный системный подход на основе презентации Majda Thurnher и адаптирован для Radiology Assistant Robin Smithus.
Содержание.
Введение.
- 1) исключить кровотечение.
- 2) дифференцировать мертвую ткань головного мозга и ткань в риске-пенумбры.
- 3) выявить стеноз или окклюзию экстра- и интракраниальных артерий.
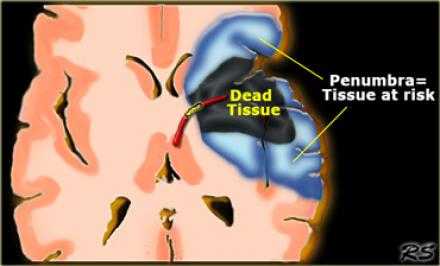
Пенумбра: Окклюзия в СМА. Черным указано ткань с необратимыми изменениями или мертвая ткань. Красным выделена ткань-риска или пенумбра.
Ранние признаки инсульта на КТ.
КТ является золотым стандартом для выявления геморрагии в первые 24 часа. Геморрагии также выявляются на МРТ. На КТ возможно определить 60% инфарктов в первые 3-6 часов, остальную часть возможно выявить впервые 24 часа. Общая чувствительность КТ при диагностике инфаркта составляет 64% и специфичность 85%. Ниже представлены ранние признаки на КТ.
КТ ранние признаки инсульта.
- — Зона с гиподенсной плотностью головного мозга.
- — Обскурация чечевицеобразных ядер.
- — Симптом плотной СМА.
- — Островковый ленточный симптом.
- — Потеря островковых очертаний.
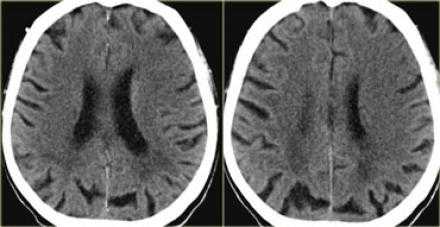
Гиподенсная зона головного мозга.
Причиной, по которой визуализируется зона ишемии с цитотоксическим отеком, является нарушение работы натрий-калиевого насоса, что в свою очередь связано со снижением количества АТФ. Увеличение содержания воды в мозге на 1% приводит к снижению плотности головного мозга на КТ на 2,5 единицы Хаусфильда. У пациента выше представленного гиподенсивная область головного мозга в правом полушарии. Вытекающий диагноз из данных находок — инфаркт так, как локализация средней мозговой артерии и вовлечение в патологический процесс белого и серого вещества, что типично для инфаркта. Обнаружение в первые 6 часов гиподенсной зоны является специфичным признаком необратимого ишемического повреждения мозга. У пациентов с клиникой инсульта и выявленным гиподенсной областью впервые 6 часов есть риск увеличения зона ишемии, ухудшения симптоматики и кровотечения, а также данная группа пациентов имеет более хуже ответ на проводимую медикаментозную терапию в сравнении с пациентами с клиникой инсульта, у которых данная область не выявлена. Таким образом выявления гиподенсной зоны является неблагоприятным прогнозом. Соответственно, что если гиподенсная зона не выявлена, это благоприятный прогноз.
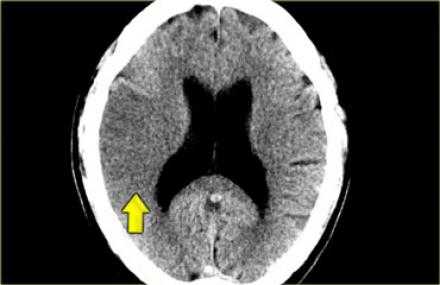
У данного пациента выявлен гиподенсная область — это инфаркт в области средней мозговой артерии — безвозвратная ишемия головного мозга.
Обскурация чечевицеобразного ядра.
Обскурация чечевицеобразного ядра также ещё называют симптом расплывшегося пятна базальных ядер и является важным признаком инфаркта. Данный симптом является одним из ранних изменений при инсульте и часто встречаемым признаком инфаркта. Базальные ганглии также часто поражаются при инсульте в средней мозговой артерии.
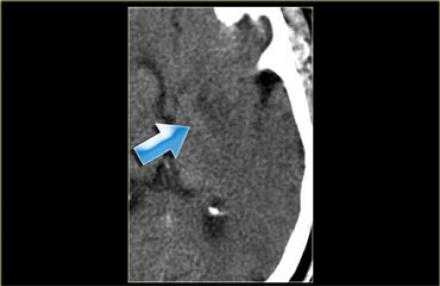
Обскурация чечевицеобразного ядра.
Островковый ленточный симптом.
Данный симптом включает в себя: гиподенсную зону и отек коры головного мозга в области островка. Данный симптом также относится к ранним проявлениям ишемии в средней мозговой артерии. Область головного мозга, относящаяся к средней мозговой артерии, очень чув- ствительна к гипоксии в связи с тем, что СМА не имеет коллатералей. Дифференциацию стоит проводить с поражением ГМ при герпесном энцефалите.
Симптом плотной СМА.
Данный симптом проявляется в следствии тромбирования или эмболизации СМА. У ниже представленного пациента симптом плотной СМА. На КТ ангиография визуализируется окклюзия СМА.
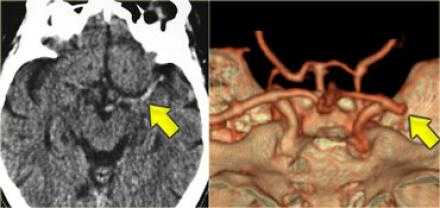
Гемморагический инсульт.
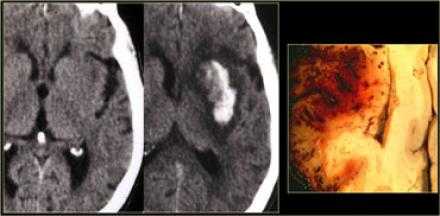
КТА и КТ-перфузия.
После того, как лучевой диагност обнаружил область ишемии, используя КТ-ангиографию ищет тот сосуд, который вовлечён в патологический процесс.

В данном случае признаки инфаркта едва уловимые. Гиподенсная зона в островковой области справа. В данном случае эти изменения соответствуют инфаркту, но у пожилых пациентов с лейкоэнцефалопатией тяжело отдифференцировать эти две разные патологии.
Вышележащие изображения — КТ-ангиография. После выполнения КТА — диагноз инфаркта в области СМА, как на ладоне.
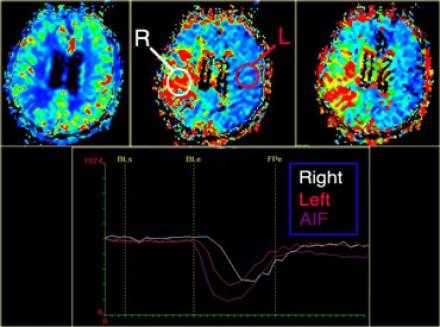
КТ-перфузия (КТП).
При использовании КТ и МРТ-диффузии мы можем с уверенностью найти ту зону, которая ишемизирована, но не сможем сказать о зоне большой ишемической пенумбры (ткань риска).
При помощи перфузии можем ответить на вопрос, какая ткань находится в риске. По статистике 26% пациентам следовало бы выполнить перфузию для уточнения диагноза. Возможности МРТ перфузии и КТ сопоставимы.
Было проведено исследование для сравнения КТ и МРТ, при котором было установлено, что для выполнения КТ, КТА и КТП при условии, что у вас хорошо сложенная команда, требуется 15 минут. В данном случае была выполнена только КТ так, как выявлено кровоизлияние. В этом случае изначально выполнены КТ без контрастирования и КТ-перфузия так, как выявлен дефект перфузии было целесообразно выполнение КТ-ангиографии, на которой выявлено диссекция левой внутренней артерии.
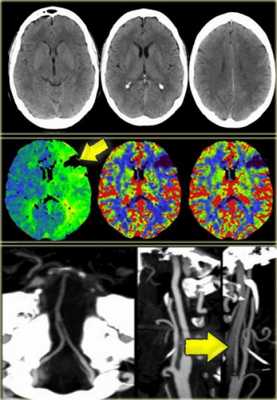
МРТ при диагностике острого нарушения мозгового кровообращения.
На PD/T2WI и FLAIR выглядит гиперинтенсивно. На PD/T2WI и FLAIR последовательностях возможно диагностировать до 80% инфарктов впервые 24 часа, но впервые 2-4 часа после инсульта изображение также может быть неоднозначным. На PD/T2WI и FLAIR продемонстрировано гиперинтенсивность в районе левой средней мозговой артерии. Обратите внимание на вовлечение в процесс лентиформного ядра и островковой доли. Область с гиперинтенсивным сигналом на PD/T2WI и FLAIR соответствует гиподенсивной области на КТ, что в свою очередь прямой признак гибели клеток мозга.
Диффузно-взвешенное изображение.
DWI наиболее чувствительна к инсульту. В результате цитотоксического отека возникает дисбаланс внеклеточной воды к Броуновскому движению, поэтому данные изменения выявляются отлично на DWI. В норме протоны воды диффундируют внеклеточно, поэтому теряется сигнал. Высокая интенсивность сигнала на DWI указывает на ограничение протонов воды диффундировать внеклеточно.
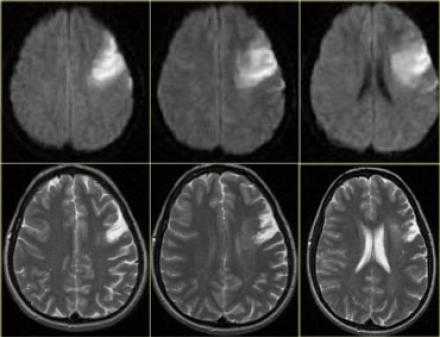
Представлены ДВИ инфаркт передней, задней, средней мозговой артерии.
Обратите внимание на изображение и предположите, где патология. После продолжите чтение. Вывод:
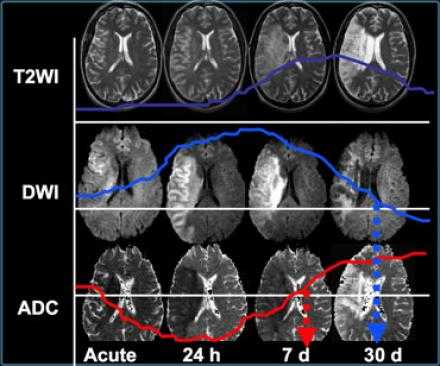
Есть некоторая гиподенсность и отек в левой лобной доли со старостью борозд в сравнении с контр-латеральной стороной. Далее DWI снимки того же пациента. После просмотра DWI нет сомнения, что это инфаркт. Именно поэтому DWI называют инсульт последовательностью.
Когда мы сравниваем результаты на T2WI и DWI во времени, мы заметим следующее: В острой фазе T2WI норма, но со временем зона инфаркта станет гиперинтенсивной. Гиперинтенсивность на T2WI достигает своего максимума между 7 и 30 дней. После этого сигнал начинает угасать. На DWI гиперинтенсивная область в острой фазе, а затем становится более интенсивной с максимумом на 7 дней. На DWI у пациента с инфарктом головного мозга визуализируется гиперинтенсивная область примерно на 3 недели после начала заболевания (при инфаркте спинного мозга на DWI визуализируется гиперинтенсивная область на одну неделю!). На ADC будет сигнал низкой интенсивности с минимальной интенсивностью в первые 24 часа, после сигнал будет увеличиваться в интенсивности и, наконец, становится максимально интенсивным в хроническую стадию.
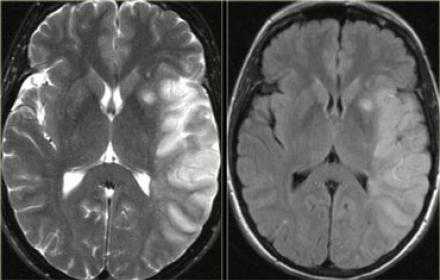
Псевдо-улучшение на DWI.
Псевдо-улучшение наблюдается на 10-15 день. Слева показана норма на DWI. На T2WI там могут быть гиперинтенсивная область в правой затылочной доле в сосудистой территории задней мозговой артерии. В T1WI после введения контрастного препарата на основе гадолиния визуализируется повышение сигнала (зона инфаркта указана стрелкой).
Прежде считалось, что гиперинтенсивный сигнал на DWI — это мертвые ткани. Новейшие исследования доказывают, что некоторые очаги из них вероятно могут быть потенциально обратимым повреждениям. Это наглядно показано, если сравнить изображения одного и того же пациента DWI в острейшую фазу и Т2WI в хроническую фазу. Размер поражения на DWI намного больше.
МРТ перфузия.
Перфузия на МРТ сопоставима с КТ-перфузией. При МР-перфузии используется болюс с контрастным веществом Gd-DTPA. Т2 последовательности более чувствительны к изменению сигнала, поэтому используются для МР-перфузии.
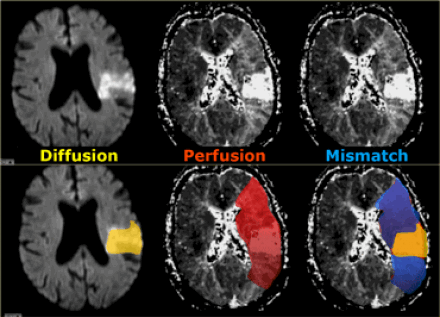
Зона с дефектом перфузии является безвозвратно ишемизированной тканью или зоной пенумбры (ткань риска). При комбинировании диффузно-взвешенного изображения и перфузии есть возможность отдифференцировать зоны пенумбры и зоны безвозвратной ишемии.
На нижележащих изображениях слева представлена диффузно-взвешенное изображение, на котором возможно выявить ишемизированную ткань. Среднее изображение соответствует мр- перфузии, на котором визуализируется огромная область гипоперфузии. На крайне правом изображении diffusion-perfusion mismatch визуализируется зона ткани-риска, которая отмечена синим и возможно будет сохранена после терапии.
Ниже представлены изображения пациента, у которого были установлены неврологические проявления около часа назад. Постарайтесь выявить патологические изменения, а после продолжите чтение.
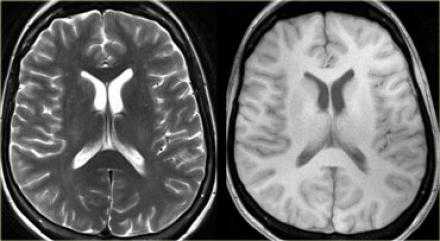
Данные изображения соответствуют норме, поэтому следует перейти к диффузно-взвешенному изображению. Взгляните на следующие изображения.
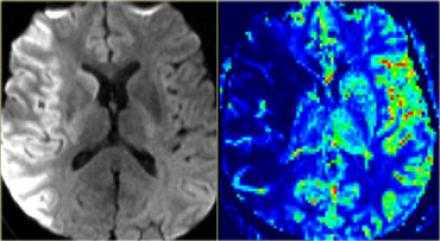
На DWI выявляется зона ограничения диффузии, и если после выполнения перфузии не будет выявляться зона перфузии, то следовательно нет смысла выполнять тромболизис.
На выше лежащих изображениях визуализируется инфаркт в бассейне СМА. На КТ четко визуализируются необратимые изменения. Далее представлены DWI и перфузия. При сопоставлении зон становится ясно, что не нужно выполнять тромболизис
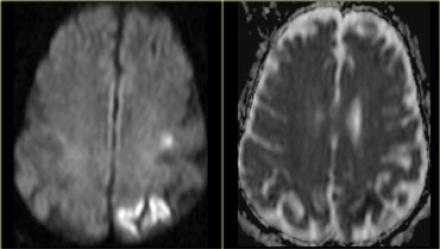
При ознакомлении с перфузионными изображениями, то визуализируется несоответствие. В левом полушарии выявлена область гипоперфузии. Данный пациент абсолютный кандидат на тромболитическую терапию.
Читайте также:
- Транспорт половых гормонов. Половые гормоны связывающий глобулин (ПГСГ)
- Синдром Мюллера-Вейсса (Moller-Weiss)
- Диагностика эластофибромы грудной клетки на КТ, МРТ, ПЭТ
- Принципы микробиологической диагностики листериоза. Диагностика листерий. Бактериоскопический, бактериологический, серологический методы диагностики листерий. Лечение листериоза. Профилактика листериоза.
- Тамоксифен для профилактики рака молочной железы и его эффективность
